Узи крестцового отдела новорожденным
Патологии позвоночного столба являются тяжелыми инвалидизирующими заболеваниями. Их раннее выявление и коррекция позволяют частично или полностью компенсировать нарушения, снизить количество недееспособных. УЗИ позвоночника применяется у взрослых и детей. Исследование простое, точное, безвредное.

Показания и противопоказания к УЗИ позвоночника у детей
УЗИ позвоночника проводится у детей всех возрастов. Это метод выбора для диагностики вертеброгенной патологии.
По сравнению с рентгеном, это исследование является безопасным и быстрым. Оно не несет лучевой нагрузки, которая губительна для детского организма. Кроме того, имеется возможность более точно визуализировать прилежащие мягкие ткани.
Чаще этот метод используется у грудных или новорожденных детей. Для качественного рентгеновского снимка необходима полная неподвижность, которой тяжело добиться у этой группы пациентов, поэтому УЗИ в этом плане предпочтительнее.
УЗИ позвоночника у детей показано:
- при болях в спине;
- нарушениях осанки;
- головокружениях, головных болях (при изменениях в шейном отделе);
- нарушениях функционирования или чувствительности конечностей;
- изменениях походки.
Ультразвуковое исследование не имеет абсолютных противопоказаний. Метод считается абсолютно безопасным, он никак не сказывается на состоянии и самочувствии пациента. От обследования воздерживаются лишь в случае простуды в острой стадии и нарушения целостности кожных покровов в области исследования.
Как подготовиться к процедуре
Обследование можно пройти как в государственных, так и в частных учреждениях. В поликлиниках и больницах исследование проводят бесплатно. Для этого необходимо получить направление лечащего врача и встать на очередь.
В частных клиниках стоимость исследования составляет 1500–2500 рублей. Цена услуги зависит от квалификационной категории врача и отдела, который подлежит обследованию.
Цены на УЗИ позвоночника у детей в регионах:
| Отдел, который подлежит исследованию | Москва | Санкт-Петербург | Калининград |
| шейный | 1800–2200 | 1800–2500 | 1500–2000 |
| грудной | 2000–2300 | 1900–2100 | 1500–2100 |
| поясничный | 1800–2000 | 1800–2000 | 1500–1950 |
| крестцовый | 1500–2000 | 1500–2000 | 1500–1900 |
Особой подготовки УЗИ позвоночника не требует. Для самой процедуры необходимо взять с собой простынь или полотенце. Перед исследованием не стоит наносить на кожу кремы или лосьоны. Это может повлиять на качество изображения.
Как проводится УЗИ позвоночника у детей
Обследование длится от 10 до 20 минут. Ребенок находится в положении лежа на животе. В дальнейшем врач может попросить перевернуться на бок или сесть.
Для исследования шейных позвонков ребенок должен лежать или сидеть, наклонившись вперед. При проведении УЗИ у грудных детей необходимо чтобы родитель держал их, фиксируя в определенном положении.
Непосредственно на область, которая подлежит исследованию, наносится специальный проводящий гель. Далее врач последовательно осматривает все структуры, включая мышцы, нервные сплетения, сосуды. Сигнал, отраженный от тканей организма, транслируется на монитор.
После окончания обследования врач заполняет протокол, в котором указаны все анатомо-физиологические особенности и патологии.
К просмотру видео, как проводят процедуру ребенку:
Расшифровка результатов исследования
УЗИ позвоночника у детей позволяет диагностировать следующие патологии:
- Остеохондроз – дегенеративно-дистрофические процессы в костных и хрящевых структурах позвоночника. Обычно наблюдается у детей старшего возраста. На УЗИ определяется бугристый контур межпозвоночных хрящей, тел позвонков, ущемление сосудов и нервов.
- Протрузия – выпадение межпозвоночных дисков, не превышающее 9 мм. Обнаруживается выпячивание диска и незначительное смещение оси позвоночника.
- Слабость связочного аппарата является следствием врожденной патологии соединительной ткани. Данный дефект можно обнаружить только при нагрузочных пробах. Выявляются изменения оси, которых не было в покое.
- Переломы – следствие травм позвоночника. При переломе определяется трещина в теле или отростках позвонка.
- Вывих характеризуется изменением анатомического положения позвонка.
- Разрывы связок и мышц также являются результатом травм. На УЗИ определяются нарушенные анатомические структуры.
- Кривошея возникает из-за изменения связок, нервов, костей или мышц шеи. Визуализируется односторонняя деформация шейного отдела.
- Аномалии развития позвоночных сосудов появляются в результате нарушения во внутриутробном периоде. На УЗИ отмечается излишняя извитость, недоразвитость сосудов, наличие перегибов, патологических ходов.
- Окклюзия артерии – закупорка сосуда на отдельном участке. УЗИ показывает отсутствие кровотока в артерии, наличие коллатеральных (вспомогательных) путей.
- Синдром вертебральной артерии клинически проявляется признаками мозговой ишемии. На УЗИ выявляется место сужения, наличие турбулентного кровотока.
- Спондилолистез – смещение позвонков относительно друг друга. При исследовании у детей обнаруживается дефект позвоночной дуги и поврежденные нервные волокна.

Патологии позвоночника могут существенно ухудшить качество жизни ребенка. Своевременное выявление, адекватная терапия и полный курс реабилитации могут устранить проявления заболевания.
Считаете ли вы УЗИ позвоночника обязательной процедурой для детей? Поделитесь своим мнением в комментариях.
Ультразвуковое исследование или сонография является самым доступным, безопасным и эффективным методом диагностического исследования состояния спинного мозга у новорожденных и младенцев до 6-месячного возраста (из-за отсутствия окостенения задних дуг позвоночника), позволяющим вовремя выявить или исключить врожденные пороки развития позвоночника и спинного мозга.
УЗИ позвоночника наряду с нейросонографией головного мозгаявляется обязательным профилактическим послеродовым методом исследования для каждого малыша, чьи родители действительно заботятся о его здоровье.
- не оказывает никакого воздействия на организм малыша,
- не требует специальной подготовки ребенка,
- нет необходимости находиться в абсолютно неподвижном положении,
- проводится в течение 10-15 минут,
- может повторяться в любое время без каких-либо ограничений.

Исследование состояния позвоночника, спинномозгового канала и спинного мозга рекомендуется всем новорожденным в качестве безвредной и высокоточной профилактической диагностической процедуры.
Особенно рекомендуется проверить состояние спинного мозга и позвоночника новорожденным и малышам в возрасте до 6 месяцев в следующих случаях:
- при ранее выявленной патологии головного и спинного мозга у плода
- для незрелых и недоношенных новорожденных
- для новорожденных с ранее выявленными признаками патологии развития
- в случае если врожденными генетическими заболеваниями страдают близкие родственники малыша
- при родах на сроке до 36 недель
- при родах кесаревым сечением
- если у мамы были стремительные или затяжные роды
- при травмах новорожденного, полученных во время или после родов
- при обнаружении патологии при УЗИ головного мозга

- обнаружение следов травмы (например, гематомы на спине после родов или после диагностической спинномозговой пункции)
- обнаружение у малыша вероятных признаков врожденных аномалий развития позвоночника и спинного мозга в пояснично-крестцовом отделе: линии потемнений кожи, выбухания или ямки на коже по срединной линии позвоночника или на крестце, гемангиомы (опухоли из кровеносных сосудов), необычный рост волос клоками на спине, наличие необычных подкожных образований
- обнаружение врожденных аномалий в области заднего прохода, половых органов, стоп
- гипертонус или слабость нижних конечностей, нарушения подвижности, вялость ног
Ультразвуковое исследование позвоночника и спинного мозга противопоказано только в случае наличия открытых врожденных аномалий развития позвоночника (дисрафия) или наличия свища из спинномозгового канала. Также процедура противопоказана при закрытых аномалиях развития позвоночника, прикрытых тонким слоем кожи.
Никакой специальной подготовки к проведению процедуры не требуется. Перед исследованием рекомендуется покормить и напоить малыша, чтобы он не капризничал.
Какие заболевания можно выявить с помощью данного метода?
Сонография позвоночника новорожденных и грудных детей позволяет выявить широкий спектр врожденной и приобретенной патологии позвоночника и спинного мозга.
Врожденные аномалии объясняются ошибками в развитии спинного мозга на стадиях созревания плода, что может привести приводит к разнообразной патологии, выявляемой с помощью УЗИ диагностики: открытые и закрытые формы дисрафизма (расщепления дужек позвонков с возможным образованием спинномозговой грыжи), случаи патологического приращения конечной нити спинного мозга и другие аномалии развития.
Выявляемая с помощью УЗИ приобретенная патология также может быть последствием родовой травмы (отеки, кровоизлияния, нарушения венозного оттока), роста опухолей, воспалительных заболеваний (менингит).

После проведения диагностической процедуры врач УЗИ напишет заключение. Расшифровка предоставленного заключения проводится только квалифицированным детским врачом-неврологом. На основании исследования детский невролог дает заключение, а если выявлена патология, то оценит ее характер, степень выраженности, поставит диагноз, определит, какое потребуется лечение, нужно ли будет постоянно наблюдаться у специалиста. Для уточнения диагноза врач может назначить дополнительные диагностические исследования.
| Узи шейного отдела позвоночника и кивательных мышц | 2 100 р. |
| УЗИ шейного отдела позвоночника детям | 1 750 р. |
| УЗИ грудного отдела позвоночника детям | 1 700 р. |
| УЗИ пояснично-крестцового отдела позвоночника | 1 700 р. |
| УЗИ крупных суставов (один сустав) | 1 700 р. |
| УЗИ тазобедеренных суставов детям (два сустава) | 1 800 р. |
Помните, что ранняя диагностика и выявление аномалий развития позвоночника и спинного мозга позволят провести требуемое лечение с максимальной эффективностью, либо избавиться от тревог и сомнений по поводу состояния здоровья Вашего малыша при их отсутствии.

Spina bifida - дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
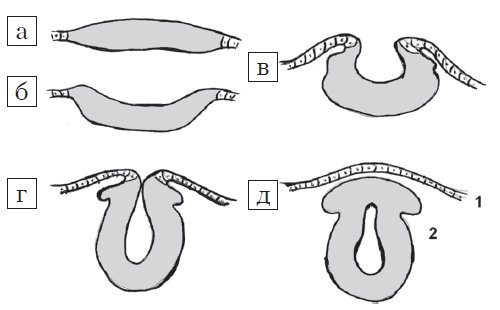
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 - роговой листок (эпидермис); 2 - нейральные гребни.
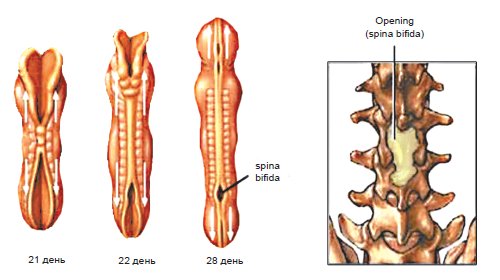
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% - в грудном отделе и в 9% - прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют "скрытым", так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной "находкой" при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются "маркеры" или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка - мозговые оболочки и ликвор, форма его - обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто - около 75% всех форм 4. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда - Киари II. Таким образом, обнаружение признаков аномалии Арнольда - Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
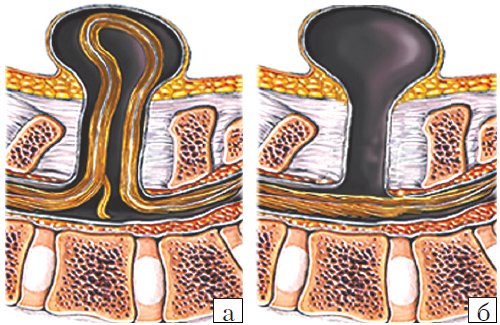
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
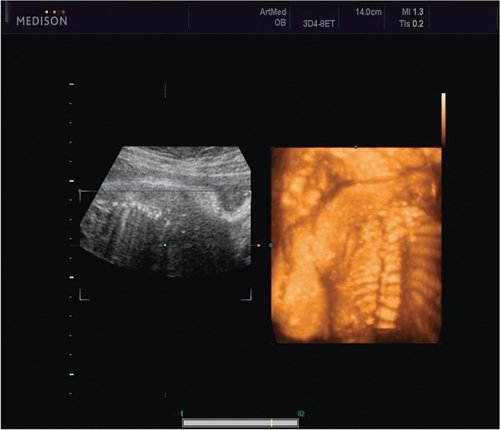
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
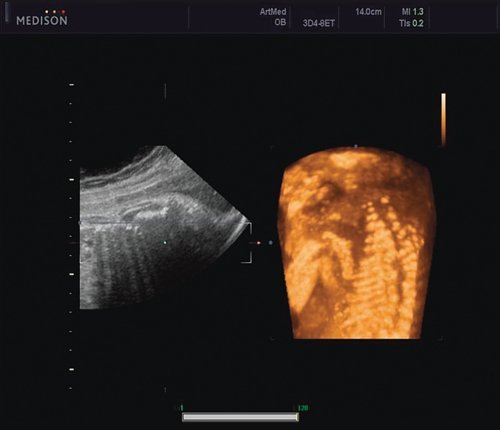
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
Грыжа спинного мозга – врожденная аномалия внутриутробного развития у новорожденных. Причиной образования спинномозгового выпячивания является расщепление позвоночника, незаращение дужки позвонка и недоразвитость оболочек, формирующих спинномозговой канал

Безболезненная, уникальная методика доктора Бобыря
Дешевле, чем мануальная терапия
Мягко, приятно, нас не боятся дети
Только с 20 по 30 июня! Записывайтесь сейчас!
Спинномозговой дефект образуется примерно на 9-й неделе беременности и характеризуется неполным закрытием нервной трубки в недостаточно сформировавшемся спинном мозге. Патология распространяется и на костные структуры – позвонки над открытым участком также недоразвиты. Они не имеют плотного соединения в зоне остистых отростков, образуя щель и грыжевой мешок, куда может выпадать сам спинной мозг или нервные корешки.
Чаще всего отмечается лечение грыжи пояснично-крестцового отдела позвоночника, так как формирование конского хвоста (пучок нервных волокон, иннервирующих нижнюю часть спины и ноги) и закрытие спинномозгового канала в этом участке происходит в последнюю очередь. Однако грыжевое выпячивание может образоваться и в других сегментах.
Тяжесть аномалии и возможность выздоровления ребенка определяется размерами незащищенных участков спинного мозга и нервных волокон, а также локализацией процесса. Диагностировать патологию плода возможно еще на внутриутробном развитии при помощи ультразвукового сканирования и принять все возможные меры, чтобы новорожденный ребенок мог нормально расти и развиваться.
Причины образования спинномозговой грыжи в период эмбрионального развития до конца не установлены, но важным фактором, влияющим на плод, считается недостаточное поступление витаминов (в частности фолиевой кислоты) через плаценту, возраст беременной, отравление диоксином, вирусные инфекции (краснуха, грипп, корь и др.), а также курение и злоупотребление алкоголем матерью. Фолиевая кислота, а также ее производные необходимы организму для роста и развития кровеносной, нервной и иммунной систем.
Подобная аномалия не является генетической наследственностью, а считается врожденным пороком. Поэтому, если спинномозговая грыжа обнаруживается на ранних сроках эмбрионального развития плода, то по согласию обоих родителей проводится операция по прерыванию беременности. Повторные беременности при условии получения женщиной всех необходимых витаминов и достаточной дозы фолиевой кислоты имеют все шансы разрешиться успешно без подобных дефектов.
Скрытое расщепление позвоночника (spina bifida occulta). При такой патологии спинной мозг, структура нервных волокон и костные ткани позвоночника полностью развиты и практически не имеют дефектов. Аномалия выражается только в небольшой щели между телами позвонков, которые составляют позвоночный столб.
В такой форме заболевание настолько умеренно выражено, что практически не доставляет пациенту каких-либо беспокойств. В некоторых случаях больные даже и не подозревают у себя подобного порока, а узнают о нем случайно после проведения рентгенографических снимков. Очень редко расщепление сопровождается дисфункциями мочевого пузыря и/или кишечника, хроническими болями в нижней части спины, слабостью мускулатуры ног и лечением сколиоза или других нарушений осанки.
Менингоцеле (meningocele). Более тяжелая форма заболевания, при которой кости позвонков не полностью прикрывают спинной мозг. Сам мозг и нервные корешки развиты нормально или с небольшими отклонениями. Грыжа выглядит в виде мешочка, содержащего ликворную жидкость, куда выпячиваются спинномозговые оболочки. Под кожным покровом располагаются три слоя: твердая спинномозговая прослойка, паутинная оболочка и мягкая. Лечение спинной грыжи такого вида требует хирургического вмешательства.
Миеломенингоцеле (myelomeningocele). Одно из самых тяжелых нарушений центральной нервной системы и составляет оно примерно 75% всех случаев расщепления позвоночника. В этой форме через дефект в позвоночнике вываливается наружу часть спинного мозга или весь мозг. В некоторых случаях грыжа может быть покрыта кожей, в некоторых наружу выходят обнаженные ткани мозга и нервные корешки.
Неврологические нарушения напрямую зависят от локализации аномалии и степени развития спинного мозга. При задействовании в патологии конечных отделов спинного мозга пациенту устанавливают раннюю инвалидность, так как она проявляется в виде паралича ног с полным нарушением актов мочеиспускания и дефекации. Такие больные не могут сами себя обслуживать. Кроме того, велик риск возникновения миелита (воспаления спинного мозга) и разнесения инфекции ликвором в головной мозг и по всему организму.
Грыжа спинного мозга у новорожденных может сопровождаться следующими симптомами:
- дефекты развития нижних конечностей (косолапость, дисплазия тазобедренных суставов, неправильное расположение стоп, недоразвитость конечностей и пр.);
- парезы или параличи нижних конечностей, полная или частичная потеря чувствительности;
- достаточно часто сопровождается гидроцефалией (отеком головного мозга);
- угнетение функций кишечника, неконтролируемый процесс его опорожнения;
- нарушения в работе мочевого пузыря, недержание мочи и/или неполное его опорожнение.
Аномалии расщепления позвоночника можно диагностировать еще на этапе внутриутробного развития плода. Анализ крови на содержание в ней зародышевого белка (альфа-фетопротеина), проводимый на 15-20 неделе беременности может насторожить врачей. Ранее УЗИ поможет выявить патологии развития позвоночника, спинного мозга и нервных окончаний. Амниоцентез (пункция вод околоплодного пузыря) позволит обнаружить признаки открытых дефектов нервной трубки.
Новорожденным детям со спинномозговой грыжей проводят КТ или МРТ исследование, УЗИ внутренних органов и позвоночного столба. Обязательна консультация невролога, нейрохирурга, врача вертебролога, ортопеда, уролога. Но в полной мере можно сказать, что грыжа спинного мозга – это именно, то заболевание, которое необходимо предотвратить еще до рождения ребенка, чтобы не обрекать его на пожизненную инвалидность.
Безоперационное лечение грыжи (классическое консервативное) приносит результаты только при скрытом расщеплении позвоночника. Массажи, ЛФК и физиотерапевтические процедуры направлены на укрепление и равномерное развитие мускулатуры спины, и поднятие общего состояния здоровья ребенка.
Физиотерапия (лазерная, электромагнитная и пр.), лекарственные препараты (нейротрофики, ноотропные вещества, группы витаминов) не способны излечить пациента, но облегчают его страдания, улучшают кровообращение нижних конечностей, помогают хотя бы частично восстановить чувствительность нервных волокон. В большинстве случаев ребенка со спинномозговой грыжей ждет инвалидное кресло и родителям необходимо научиться соблюдать определенные правила гигиены (специальная диета, профилактика пролежней, урологические процедуры и пр.).
Хирургическое лечение. Как правило, оперативное вмешательство планируется еще до рождения ребенка. Чтобы еще больше не травмировать грыжу во время родов настоятельно рекомендуется проведение кесарева сечения. Если состояние малыша хорошее или удовлетворительное, в первые же дни его жизни проводят пластическую операцию (удаляют нежизнеспособные нервные волокна и устраняют дефекты дужек позвонков с их дальнейшей стабилизацией).
За рубежом в последнее время стали широко применяться операции по устранению анатомических аномалий развития позвонков плода еще в утробе матери. Таким образом, удается избежать дальнейшего повреждения спинномозговых оболочек и нервных корешков, но полностью компенсировать дефекты не предоставляется возможности. Так практически никогда не восстанавливается чувствительность нижних конечностей, и в большинстве случаев не проходит паралич.
После удаления грыжи проводится комплексное лечение сопутствующих пороков и длительный период реабилитации с обязательной психоневрологической терапией. Особое внимание следует уделять выработке у пациента рефлексов на опорожнение мочевого пузыря и кишечника в определенное время суток. В общем же дети со спинномозговой грыжей постоянно находятся под наблюдением лечащего врача.
Одним из неинвазивных способов обследования позвоночника считается УЗИ. Несмотря на минимум затрат, процедура довольно информативна, особенно вкупе с рентгеном и МРТ.
- Показания к обследованию
- Преимущества процедуры
- УЗИ отделов позвоночника
- Обследование шейного отдела
- УЗИ поясничного отдела
- Исследование грудного отдела
- Обследование крестцового отдела
Показания к обследованию

Известен целый ряд симптомов, при которых показано выполнение УЗИ позвоночника. К таковым относят:
- Болевые ощущения в любом из отделов спины, суставах.
- Трудности с движением, скованность.
- Регулярные головокружения, мигрени, головные боли.
- Вегетососудистая дистония, переменное артериальное давление.
- Внезапно возникшие проблемы с памятью, слухом и зрением, снижение уровня интеллекта.
- Чувство жжения в конечностях, онемение.
При наличии указанных симптомов необходима срочная консультация специалиста и дальнейшая диагностика. Вовремя начатое лечение поможет предотвратить серьезные осложнения.
Преимущества процедуры
Обследование путем проведения УЗИ позвоночника обладает рядом положительных моментов:
- Общедоступность в силу невысокой стоимости.
- Отсутствие вреда здоровью.
- Допускаются частые процедуры.
- Информативность.
- Выявление изменений в тканях, нарушений в дисках.
- Допускается в период беременности и кормления грудью, применимо для обследования детей и людей пожилого возраста.
УЗИ отделов позвоночника
Указанным методом можно обнаружить патологии в шейном, крестцовом, грудном (у детей) и поясничном отделах позвоночника. Предварительно стоит получить консультацию врача. Если материальное положение позволяет, можно дополнительно выполнить томографию.

Диагностика шейного отдела ультразвуком осуществляется для получения информации о состоянии межпозвонковых суставов, шейных позвонков, дисков, отростков и дуг. По результатам обследования можно дать оценку работы основных артерий, а также выявить возникшие отклонения:
- Дефекты позвоночника в этой области, врожденные аномалии.
- Протрузии, грыжи, пороки позвонка.
- Возрастные изменения.
- Уменьшение позвоночного канала, выбухание в него диска.
- Дефекты спинномозговой оболочки.
Никакая особая подготовка к УЗИ не нужна, достаточно находиться в сидячем (но возможно и в лежачем) положении. На качество результата влияет обследование в разных позах: пациенту необходимо будет попеременно держать голову поднятой вверх и запрокидывать ее назад.
Суть процедуры в том, что на поверхность шеи врач нанесет специальный гель. Затем последуют перемещения датчика по переднебоковой и задней поверхностях шеи.
У грудных детей данный вид обследования поможет обнаружить родовые травмы, патологии развития на ранних сроках, выявить причину кривошеи (деформация шеи в ту или иную сторону).
УЗИ шейного отдела позвоночника у детей постарше проводится с целью:
- Диагностики остеохондроза.
- Определения степени тяжести имеющихся повреждений.
- Выявления причин излишней подвижности некоторых областей позвоночника.
Помимо обозначенной диагностики, нередко встречается необходимость обследования поясничной зоны.

Данное мероприятие показано при травмах, болях в пояснице, подозрении на грыжу. Возможно проведение исследований путем МРТ. Поскольку ультразвуковые волны не проникнут сквозь кость к межпозвоночным дискам, УЗИ пояснично крестцового отдела позвоночника проводится трансабдоминально (сквозь переднюю брюшную стенку).
К УЗИ поясничного отдела стоит заранее подготовиться. Перед процедурой диагностики необходимо очистить кишечник, иначе результаты будут искажены. За несколько дней до обследования пациенту следует придерживаться особой диеты, ограничивающей употребление продуктов, которые вызывают газообразование в пищеводе. Возможно применение некоторых препаратов для уменьшения метеоризма.
УЗИ поясничного отдела позвоночника рекомендовано осуществлять на голодный желудок, желательно утром, т. к. после последнего приема пищи должно пройти 6-8 часов. Во время обследования пациент находится в положении лежа, а врач водит датчиком по поверхности живота, обработанной специальным гелем. Указанная процедура абсолютно безвредна и не доставляет больному никакого дискомфорта.
Исследование поясничного отдела позволяет проанализировать состояние позвоночного канала, спинного мозга и корешков. Дополнительно возможно выявление таких изменений:
- Возрастные отклонения в состоянии тканей.
- Грыжи, протрузии.
- Сколиоз.
- Родовые травмы, врожденные аномалии развития.
- Воспаление желтой связки, возникшие опухоли.
По завершению ультразвуковой диагностики пациент получает подробное заключение и снимок, на основании которых квалифицированный специалист назначает грамотную терапию.
Эта зона единственная, рассмотрение которой у взрослого человека в силу ее строения невозможно путем применения УЗИ. Выявить патологии в этом случае призваны иные методы диагностики, такие как рентген и МРТ. При помощи указанных обследований возможно выявление кифоза и сколиоза.
У новорожденных детей возможно выполнение УЗИ грудного отдела, поскольку звуковые волны беспрепятственно достигают позвоночника.
В связи с повышенной плотностью костей, которые в итоге отражают УФ лучи, указанная диагностика получила свое распространение относительно недавно.
Исследование крестцового отдела назначают в случаях, когда у пациента наблюдаются:
- Боли в районе крестца и поясницы.
- Поясничные прострелы.
- Признаки начинающегося остеохондроза.
- Болевые ощущения в области ягодиц и таза.
Что показывает УЗИ крестцового отдела? Зачастую благодаря данному обследованию можно диагностировать у пациента:
- Смещение отдельных сегментов позвоночника.
- Нестабильность и компрессионный перелом позвонков.
- Травмы и дефекты указанной области.
- Наличие грыж, протрузий и пр.
Наиболее полезно осуществлять эту диагностику в процессе лечения, чтобы оценить эффективность применяемой терапии.
Читайте также:


