Узи медиальной боковой связки

Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Несмотря на значительный прогресс инструментальной диагностики, до настоящего времени основным методом выявления патологии коленного сустава остается полноценное клиническое обследование. Однако условность клинико-морфологических параллелей при различных повреждениях и заболеваниях мягких тканей обусловливает значительные трудности в распознавании характера патологического процесса, а также в оценке его тяжести. Поэтому нет ничего удивительного, что удельный вес диагностических ошибок при данной патологии достигает 76-83 %.
В связи с развитием современных медицинских технологий диагностический арсенал пополнился комплексом таких высокоинформативных инструментальных методов, как КТ, МРТ, УЗИ и т.д. Каждый из них имеет свои достоинства и недостатки. Для получения полной информации о повреждениях мягких тканей опорно-двигательного аппарата (МТ ОДА) требовался целый комплекс методик, порой утомительных и дорогостоящих, а иногда и небезопасных для больного, особенно непосредственно после травмы.
В настоящее время предпочтение отдается тем методам исследования, которые, кроме высокой информативности, обладают такими качествами, как неинвазивность, безвредность, а также характеризуются простотой в выполнении и трактовке результатов, воспроизводимостью и большой стоимостью исследования. По нашему мнению, ультрасонография с высоким разрешением в режиме реального времени отвечает большинству из перечисленных выше требований, поэтому в ходе нашего исследования мы попытались ответить на вопрос о диагностической эффективности УЗИ при определении повреждений мягких тканей опорнодвигательного аппарата у больных ортопедо-травматологического профиля.
Общее число больных в группе составило 816 человек, из них мужчин 661 (81 %), женщин 155 (19 %), средний возраст 43,3±3,9 года.
Больные поступали в клинику или обследовались амбулаторно в сроки от нескольких часов до 3 нед с момента начала заболевания. Одностороннее поражение было у 553 (67,8 %) человек, двустороннее - у 134 (16,4 %). Оперативно лечились 487 (59,7 %) больных данной группы, 129 (15,8 %) пациентов лечились консервативно.
Все больные в соответствии с клиническим диагнозом были разделены на три подгруппы: с повреждениями мениска - 465 (56,9 %) человек; с повреждениями связочного аппарата (медиальные и латеральные связки) - 269 (32,9 %) человек; с патологией надколенника и собственной связки - 82 (10,1 %) человека.
Нами был проведен анализ степени выраженности таких основных неспецифических клинических симптомов, как боль, ограничение подвижности коленного сустава и изменение мышечной силы (таблица 1).
| Подгруппа больных | Боль в области коленного сустава | Ограничение подвижности в суставе | Изменение мышечной силы | |||
|---|---|---|---|---|---|---|
| умеренная | интенсивная | да | нет | норма | снижено | |
| Повреждение мениска | 184 | 281 | 281 | 184 | 152 | 128 |
| Повреждение связок | 175 | 94 | 109 | 160 | 185 | 84 |
| Патология надколенника и собственной связки | 53 | 29 | 59 | 23 | 28 | 54 |
Исследования проводились на ультразвуковом сканере HDI-3500 и IU 22 (фирма "Филипс") в режиме реального времени. В результате полученных данных были определены следующие основные показания для проведения ультрасонографии при патологии коленного сустава:
- синовиты;
- повреждения и воспалительные явления связочного компонента и мышц;
- наличие свободных тел в суставе, кисты;
- повреждения менисков, хряща;
- патология костей;
- опухоли и опухолеподобные заболевания.
Наиболее часто синовиты возникают в супрапателлярном пространстве (верхний заворот). Супрапателлярная сумка является самой большой в человечеством организме и распространяется на 6 см вверх проксимальнее верхнего полюса надколенника. Любые воздействия на коленный сустав (травматические, воспалительные, подагрические) приводят к возникновение повышенного количества синовиальной жидкости в верхнем завороте сустава (рис. 1 а, б).
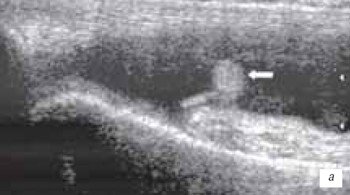
а) Выраженный синовит коленного сустава с наличием утолщенной, с краевыми разрастаниями синовиальной оболочки (стрелка).
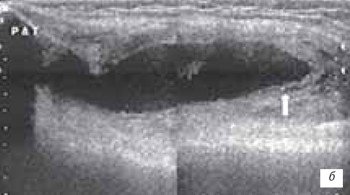
б) Затяжной хронический синовит с наличием утолщенной синовиальной оболочкой и участками склероза (стрелка).
Фрикционные и подагрические бурситы - наиболее частая патология. При остром фрикционном бурсите содержимое супрапателлярной сумки обычно анэхогенно. Повышенная гиперэхогенность стенок сумки и содержимого развивается через некоторое время. При подагрическом бурсите содержание гипоэхогенное, иногда с наличием гиперэхогенных включений. В острой стадии заболевания отмечается воспаление окружающих мягких тканей.
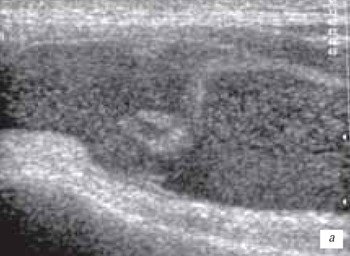
а) Гемартроз через 2 ч после травмы.
Избыточное количество выпота неоднородной структуры в виде мелких гиперэхогенных включений (форменные элементы крови) и гиперэхогенный тяж, указывающий на разрыв синовиальной оболочки.
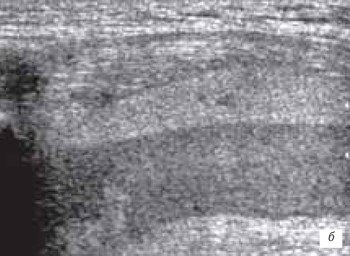
б) Продольная сонограмма гемартроза через 2 нед. после травмы.
Организовавшаяся гематома с разделением ее на две среды. Верхняя - с более выраженной организацией, нижняя - с меньшей организацией и наличием синовиальной жидкости.
Геморрагический бурсит в большинстве случаев наблюдается у спортсменов в результате травмы. Геморрагическое содержимое сумки эхогенное с или без наличия гиперэхогенных сгустков крови (рис. 2). В случае наличия большого количества геморрагического содержимого в супрапателлярной и препателлярной бурсе необходимо исключить разрыв сухожилия четырехглавой мышцы (рис. 3).
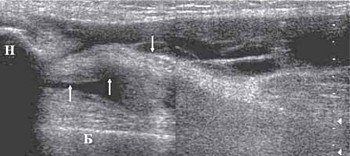
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
При обычном исследовании в режиме серой шкалы полный разрыв сухожилия четырехглавой мышцы бедра определяется как полное нарушение анатомической целостности волокон и фибриллярной структуры сухожилия. Дефект замещается гематомой, появляется выпот в переднем завороте.
При тендините сухожилия четырехглавой мышцы бедра в месте прикрепления к надколеннику утолщаются, эхогенность его снижается. При хроническом тендините могут возникать микроразрывы, фиброзные включения в волокнах сухожилия, участки кальцификации. Эти изменения объединяются под общим названием - дегенеративные изменения сухожилия (рис. 4).
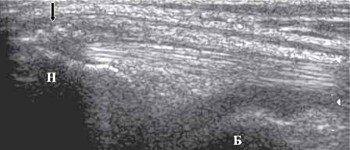
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
Препателлярный (рис. 5) и инфрапателлярный (рис. 6 а, б) бурситы встречаются редко, в основном при ревматоидном и инфекционном артритах, переломах надколенника, частичных повреждениях собственной связки надколенника, а также в результате деятельности пациентов (паркетчики). Бурситы, как следствие длительного приема антикоагулянтов встречаются достаточно редко.
а) Продольный срез препателлярного геморрагического бурсита в первые 2 ч после травмы. Определяется анэхогенное содержимое бурсита с наличием тонких гиперэхогенных включений.
б) Продольный срез геморрагического бурсита через 16 ч после травмы. В анэхогенном содержимом выявляются более выраженные гиперэхогенные включения.
а) Продольный срез собственной связки надколенника в месте прикрепления к бугристости большеберцовой кости.
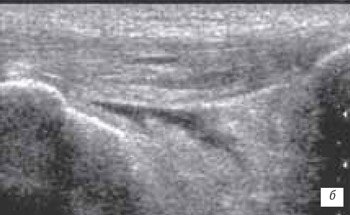
б) Частичное внутрисвязочное повреждение собственной связки надколенника.
При оценке препателлярной бурсы необходимо проводить сонографическую оценку контура надколенника (рис. 7) и места прикрепления собственной и поддерживающих связок (рис. 8), так как в результате травматического воздействия происходит повреждение надкостницы и поддерживающей связки, наиболее часто медиальной (при вывихе надколенника). Повреждения внутренней боковой связки являются наиболее частыми травмами коленного сустава.
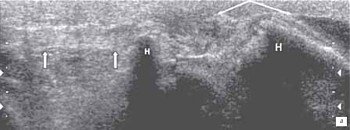
а) С незначительной дислокацией его в дистальном направлении, наличие гематомы в месте перелома (толстая стрелка) и геморрагического препателлярного бурсита (стрелка).
б) Перелом нижнего полюса надколенника с выраженной дислокацией его в дистальном направлении.
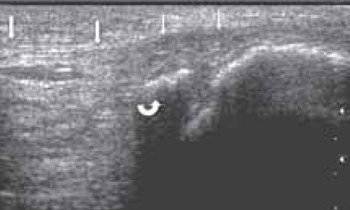
Место повреждения связки (стрелки) определяется в виде ее утолщения, снижения эхогенности и нарушения структуризации связки. Под дистальной частью связки - небольшая гематома в виде гипоэхогенного образования (тонкая стрелка). Отрыв костного фрагмента надколенника (фигурная стрелка).
Сонография в диагностике патологии экстраартикулярных связок имеет высокую диагностическую ценность и ее необходимо проводить в продольном срезе, параллельно длинной оси связки. При растяжении связка утолщается, ее структура становится гипоэхогенной.
При частичном или полном повреждении связок определяется нарушение ее анатомической непрерывности. Размер и степень повреждения зависит от вида разрыва. Гиперэхогенная структура связки в месте разрыва становится гипо- или анэхогенной, место повреждения заполняется гематомой, которая может выявляться как гипоэхогенная или анэхогенная зона с наличием или без гиперэхогенных включений (рис. 9). При ультрасонографическом исследовании определяют местонахождение концов поврежденной связки.
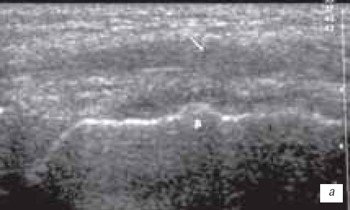
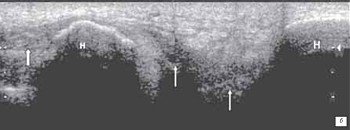
а) разрыв верхнего слоя связки с заполнением дефекта связки гематомой (стрелка) и частичное повреждение в медиальной части связки (стрелка).
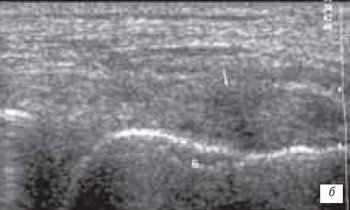
б) полное повреждение связки в месте прикрепления к медиальному мыщелку бедра.
Наружная малоберцовая боковая связка повреждается в меньшей степени, чем внутренняя. Разрывы наружной малоберцовой боковой связки происходят при сильной внутренней ротации голени (рис. 10).
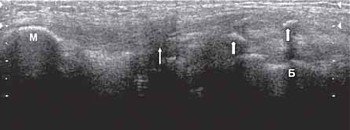
М - головка малоберцовой кости.
Б - латеральный мыщелок бедра.
Разрывы боковых коллатеральных связок часто сочетаются с разрывами менисков (рис. 11), а иногда с повреждением передней крестообразной связки. По данным разных авторов, разрывы крестообразных связок коленного сустава встречаются с частотой 7,3-62 % среди всех повреждений капсульно-связочного аппарата коленного сустава.
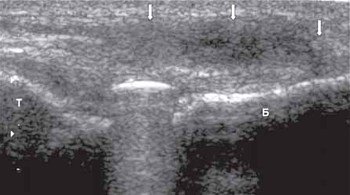
Б - дистальный конец бедра.
Т - большеберцовая кость.
Диагностическая эффективность метода сонографии при исследовании повреждений передней и задней крестообразных связок зависит от опыта исследователя, наличия современного ультразвукового оснащения, знания клинических признаков и анатомии коленного сустава. Наиболее доступным и удобным местом исследования крестообразных связок является подколенная ямка. Это место прикрепления дистальных отделов связок. К задней поверхности бедренной кости прикрепляется передняя крестообразная связка, а к задней поверхности большеберцовой кости - задняя крестообразная связка.
Обе крестообразных связки на сонограммах выявляются как гипоэхогенные полосы при сагиттальном срезе. Переднюю крестообразную связку лучше исследовать поперечно в подколенной ямке, поскольку полная флексия коленного сустава невозможна при острой травме. Сравнительное изучение контралатерального сустава необходимо. Полное повреждение связки выявляется как гипо- или анэхогенное образование в месте прикрепления к бедренной кости. Задняя крестовидная связка может быть повреждена при выраженных растяжениях связок или при автотравме ударом коленного сустава о приборную панель. Частичное или полное повреждение выявляется как глобальное утолщение связки (рис. 12 а, б, в).
а) Продольная сонограмма коленного сустава.

УЗИ коленных суставов – информативный метод исследования опорно-двигательного аппарата. Он совершенно безопасен для пациента, не приносит боли и дискомфорта, при этом детально отражает состояние разных структур колена.
Описание коленного сустава

В организме здоровью коленного сустава уделяется пристальное внимание. Под коленом подразумевают сустав со сложным строением, объединяющий надколенник, бедренную кость, большеберцовую кость. Он довольно крупный и нередко страдает от травм, воспалительных и дегенеративных болезней.
За целостность и стабильность сустава отвечают связки – передняя и задняя крестообразные, медиальная и латеральная, связки надколенника, поперечные. Они находятся в полости колена и не дают ноге чрезмерно смещаться вперед или назад. Коленная чашечка, или надколенник, соединяется с мышцами бедра сухожилиями.
Суставные поверхности костей покрыты гиалиновыми хрящами, из аналогичной ткани построены и мениски – серповидные хрящики, расположенные между большеберцовой и бедренной костью. Коленный сустав имеет несколько синовиальных сумок (бурс), наполненных жидкостью.
Почему для обследования коленей назначают УЗИ?

Ультразвуковой метод диагностики, или УЗИ – популярный тип исследования, предполагающий применение специального УЗИ-аппарата.
Последний состоит из:
- датчика, испускающего волны;
- принимающего зонда;
- преобразователя поступающих импульсов;
- центрального процессора;
- экрана (дисплея);
- курсора;
- клавиатуры;
- подключенного принтера.
УЗ И становится первым методом обследования пациента с жалобами на боли, иные неприятные симптомы в коленном суставе. Он считается более популярным, чем КТ, МРТ, рентгенография. Причиной востребованности УЗИ колена является высокая эффективность, простота выполнения. Ультразвук не имеет явных противопоказаний, отвечает требованиям диагностики болезней опорно-двигательного аппарата. Человек получает результаты практически сразу после выполнения, их расшифровка минимальна по времени.
УЗИ можно делать даже беременным, кормящим – процедура не нанесет вреда ребенку. Даже малышам при травме или иной проблеме обследование можно сделать без последствий и плача, ведь оно проводится быстро, легко. Учитывая низкую цену по сравнению с МРТ и КТ, ультразвук применяется повсеместно, помогая детально рассмотреть мягкие ткани, хрящи и выявить патологии на любой стадии их развития.
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
Какие заболевания колена можно определить с помощью УЗИ?
Коленный сустав ежедневно претерпевает серьезные нагрузки при ходьбе, иных движениях, при этом ему приходится постоянно выдерживать вес тела, который может быть значительным. Данный участок опорно-двигательного аппарата подвержен сильному износу. Патологические изменения у ряда пациентов стартуют уже в молодом и среднем возрасте. Ранее обнаружение проблем возможно при помощи УЗИ, хотя данный вид обследования отражает и запущенные стадии дегенеративных процессов.

Что показывает УЗИ коленного сустава? Ультразвуковой метод рекомендуют в качестве диагностического при любых жалобах со стороны колена, касающихся боли, покраснения, отека, хруста и прочих симптомов. Ограничение подвижности сустава чаще всего становится следствием артроза (дегенеративно-дистрофического заболевания). Болезнь приводит к уменьшению расстояния между костями, вызывает разрушение хрящей. На поздних стадиях артроз провоцирует трение костей, разрастание костных остеофитов.
УЗИ показано при подозрении и на иные проблемы сустава:
- различные травмы;
- менископатии;
- кровоизлияния;
- воспалительные патологии;
- дисплазию;
- новообразования.
С помощью ультразвука специалисты могут сделать прогностический расчет: например, по высоте хрящей, объему внутрисуставной жидкости возможно определить наличие начальных признаков дегенерации и рекомендовать профилактические меры. Процедура незаменима при повреждении коленной области, она поможет дифференцировать растяжение связок от их разрыва, переломы костей от травм менисков, коленных чашечек.
Исследование позволит сделать вывод о доброкачественности или злокачественности опухолевого процесса, выявить кисту Бейкера, характерную для спортивных травм. Проводить его можно так часто, как это требуется. Повторные сеансы обычно нужны для оценки результатов проводимого лечения.
Кому и зачем назначают УЗИ коленных суставов?
Диагностика коленного сустава с помощью ультразвукового исследования показана разным группам пациентов всех возрастов и полов. Наиболее часто методика назначается людям старшей возрастной группы и спортсменам.

Основными целями процедуры являются:
- диагностические мероприятия;
- определение профпригодности;
- предоперационная подготовка;
- выявление последствий травм;
- оценка проводимой терапии;
- постоперационный контроль.
Чаще всего пройти УЗИ назначают пациентам с перенесенными бытовыми, спортивными травмами нижней конечности, поэтому данная методика широко применяется в травмпунктах, при первичном приеме в отделениях травматологии.
Исследование позволит выявить:
- ушиб – повреждение мягких тканей;
- гемартроз – кровоизлияние в сустав;
- полное или частичное повреждение связок;
- надрыв, разрыв сухожилий;
- травмы менисков;
- перелом надколенника, мыщелков голени;
- переломы со смещением;
- сочетанные травмы;
- инородное тело в суставе.
Обследование коленного сустава рекомендуется при регулярном появлении симптомов:
- пальпируемых уплотнений и опухолей;
- отечности утром или вечером;
- скованности и снижения подвижности колена;
- местного покраснения;
- гиперемии и гипертермии.
При расшифровке УЗИ коленного сустава можно найти причину боли, деформации костей и суставных поверхностей. Чаще всего подобные признаки становятся частью симптомокомплекса бурсита, синовита, артрита, артроза, тендинита.

Регулярное выполнение УЗИ имеет значение для профессиональных спортсменов:
- тяжелоатлетов;
- бегунов;
- лыжников;
- прыгунов;
- гимнастов;
- сноубордистов;
- конькобежцев;
- борцов.
Диагностические сеансы у спортсменов помогают предупредить патологии суставов в будущем. Обследование проводят и перед соревнованиями, после перенесенных тяжелых нагрузок, при подозрении на травму. Оно показано даже в детском возрасте при занятиях профессиональным спортом.
Также ультразвуковой метод назначается при:
Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
- частых переломах, вывихах в данной зоне;
- у детей при врожденных дисплазиях, аномалиях строения;
- повышенной массе тела, выраженном ожирении;
- разрыве кисты Бейкера.
Методика показана в ходе проведения операций, пункций, артроскопии. Если дополнительно применяется допплерография, можно параллельно изучить функцию сосудов, выявить проблемы кровотока, дефекты стенок вен и артерий, склонность к появлению тромбов в области колена.
Что позволяет выявить процедура?
При диагностике коленного сустава с помощью ультразвука специалист рассмотрит все его структуры и найдет даже незначительные отклонения от нормы.

Исследование коленного сустава отражает такие данные:
- очертания сустава – ровные, неровные, контуры четкие или нечеткие;
- костный слой – однородный, равномерный или неравномерный, точный показатель толщины;
- состояние синовиальной жидкости – наличие, отсутствие включений, нитевидные, хлопьевидные примеси, объем и его сравнение с нормой;
- хрящи – нормальные или истонченные, точная толщина;
- суставная щель – расстояние между суставными поверхностями костей, расширение или сужение;
- суставная капсула – утолщение (равномерное или бугристое), истончение или нормальный размер;
- мениски – контуры, размеры, структура, эхогенность, отсутствие или наличие воспалительного процесса.
При отсутствии заболеваний УЗИ мышц, суставных поверхностей колена не показывает отклонений от нормы по всем основным показателям.
Если у пациента развивается патология сустава, выявляются такие данные:
- присутствие свободной жидкости во внутрисуставной полости, увеличенный объем жидкости в сумках (бурсах), в том числе с примесью крови, гноя;
- наличие инородного тела (обычно по причине травмы), костных обломков;
- изменение длины, ширины, толщины, объема различных структур – суставной щели, хрящей, жировых скоплений, складок, соединительнотканных элементов;
- нарушение целостности связок – частичный порыв отдельных волокон или даже полный разрыв связки;
- наличие новообразований – кист, костных разрастаний, опухолей.
Ограничения к проведению процедуры
В ряде ситуаций по расшифровке УЗИ коленного сустава невозможно сделать выводы об имеющейся проблеме. В таком случае исследование считается малоинформативным и должно быть заменено на рентгенографию, МРТ или КТ. Обычно рентгенографические методики рекомендуются при патологии костей, поскольку УЗИ намного лучше визуализирует мягкие ткани, а не плотные структуры.

Кроме того, замена процедуры на КТ может потребоваться при:
- сильной обездвиженности коленного сустава;
- повреждении кожных покровов над суставом;
- наличии толстого слоя подкожного жира (например, при тяжелой степени ожирения у пациента);
- присутствии серьезных сочетанных травм и повреждении глубинных структур.
В целом, абсолютных противопоказаний к ультразвуковой диагностике не существует, ее разрешается делать в любом возрасте. При тяжелом состоянии человека обследование коленного сустава может быть выполнено даже на дому.
Подготовка и методика проведения
Никаких подготовительных мероприятий от пациентов не требуется, за исключением тех, кто получает внутрисуставные инъекции. Последний укол должен быть произведен не позднее, чем за 5 дней до обследования коленного сустава. В противном случае визуализация может ухудшиться. С собой следует обязательно взять результаты предыдущих процедур, назначение врача (направление).

УЗИ чаще всего проводится в положении лежа. Человеку предлагают лечь на кушетку, а врач наносит на кожу специальный проводящий гель, после чего водит датчиком по нужной анатомической зоне. Для более детального изучения состояния коленапациента просят несколько раз за одно исследование поменять положение тела и ноги.
Обычно практикуются четыре доступа, которые помогают по-разному изучить строение коленного сустава:
- Передний доступ. Дает информацию о мышцах бедра, надколеннике со связками, надколенных бурсах, жировой клетчатке. Больной в это время лежит на спине, разогнув ногу.
- Задний доступ. Позволяет визуализировать мениски, нервы и сосуды подколенной зоны, сухожилия, мышцы икры и голени, крестообразную связку. Для обследования надо лечь на живот.
- Медиальный доступ. Помогает выявить все проблемы суставной капсулы, боковых связок, внутренней части мениска, суставных поверхностей костей, хряща и синовиальной жидкости. Из положения лежа на спине нужно вытянуть ногу прямо.
- Латеральный доступ. Обнаруживает патологии широкой фасции, крупных сухожилий, наружного мениска, наружной боковой связки, а также суставной капсулы. Ногу для процедуры следует согнуть в колене на 30-40 градусов.
При наличии неприятных симптомов в одной конечности врач в любом случае изучает состояние обоих коленных суставов. Информация выводится на экран, после чего данные заносятся в протокол, распечатываются и вручаются обследуемому. Длительность УЗИ коленного сустава обычно не превышает 15-20 минут.
Расшифровка результатов
Если коленный сустав здоров, в нем ясно визуализируются мышцы, связки, хрящи и иные структуры. Их границы будут ровными, четкими, ведь отек, остеофиты и деформации отсутствуют. Гиалиновый хрящ сохраняет нормальную толщину (примерно 3 мм), однородный, гипоэхогенный. Количество синовиальной жидкости умеренное, выпота нет. Суставные оболочки определяются по заворотам в форме складок.

В расшифровке УЗИ коленного сустава при наличии патологий отражаются специфические сведения. Чаще всего у пациентов встречается артроз – дегенеративное поражение хрящей.
Признаки его по УЗИ таковы:
- неровности контуров суставных поверхностей костей;
- уменьшение толщины хряща;
- на запущенной стадии – появление остеофитов;
- неоднородность структуры менисков;
- гиперэхогенные включения.
Не менее часто у больных диагностируется воспаление сустава – артрит. Его причиной может быть инфекция, псориаз, аутоиммунные проблемы, патологии обмена веществ. Кроме внешних симптомов (покраснение, сильный отек) диагноз поможет подтвердить инструментальное исследование. Отмечаются увеличение внутрисуставных структур в размерах, утолщение синовиальной оболочки, наличие выпота (в том числе гнойного). При бурсите процедура отражает снижение эхогенности тканей, появление выпота и спаек (в хронической форме). Тендинит приводит к утолщению связок колена и присутствию областей кальцификации (обызвествления) и спаек, рубцов.
Преимущества и недостатки метода
Кроме УЗИ, есть иные способы обследования суставов. Ультразвук лидирует в популярности благодаря ряду преимуществ.
Достоинствами данного исследования являются:
- отсутствие потребности в подготовке;
- полное отсутствие боли, дискомфорта, раздражения кожи при проведении;
- гипоаллергенность применяемого геля;
- безопасность метода для детей, беременных, кормящих женщин, а также людей с тяжелыми хроническими болезнями;
- отсутствие инвазивных манипуляций, лучевой нагрузки, быстрота и легкость;
- отсутствие противопоказаний на выполнение;
- высокая скорость получения результатов;
- достаточная информативность при большинстве болезней сустава;
- возможность выявления патологий на самых ранних стадиях;
- низкая стоимость;
- наличие услуги в большинстве поликлиник, больниц, частных клиник;
- обнаружение проблем во всех структурах сустава, нервах и сосудах.
Недостатков у обследования пораженных коленных суставов немного. Точность результатов зависит от компетенции специалиста, и при его низкой квалификации возможно получение неверных результатов. Также ультразвуковой метод не слишком детально отражает состояние костей, поэтому в ряде случаев приходится производить дообследование в виде рентгенографии или КТ.
Читайте также:


