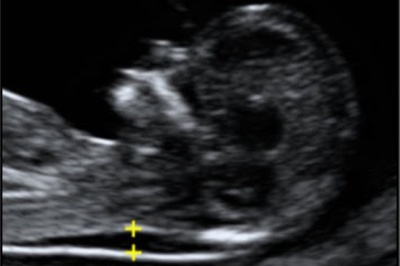
Узи носовая кость и твп норма
Длина кости носа у эмбриона – один из важнейших показателей правильного развития плода. Если носовая кость на УЗИ имеет размер меньше нормы, можно говорить о таком явлении, как гипоплазия носовой кости у плода.
Гипоплазия кости носа – маркер хромосомного нарушения и неправильного развития плода, но это еще не диагноз. Сама по себе гипоплазия не дает возможности с высокой степенью точности сказать о генетических нарушениях эмбриона, но она позволяет своевременно провести более информативные, нежели УЗИ, исследования.
По статистике пренатальная диагностика позволила снизить частоту появления на свет детей с синдромами Дауна, Патау, Эдвардса и другими хромосомными болезнями в полтора раза.
- Цель измерения носовой кости у плода
- Норма носовой кости у плода по неделям
- Гипоплазия носовой кости
- Возможные причины
- Дополнительные методы диагностики
- Как выполняется амниоцентез
Цель измерения носовой кости у плода
Взаимосвязь между размером костной части носа и физическим развитием эмбриона была выявлена учеными недавно. Поэтому и определение длины носовой кости на УЗИ в рамках плана обязательной диагностики во время беременности стало проводиться только несколько лет назад. После того, как медики сообщили, что дети с гипоплазией носа рождались с синдромом Дауна приблизительно в 80 раз чаще, чем эмбрионы, размеры носовой косточки которых соответствовали стандартам.
Преимущество УЗИ для выявления такого фактора, как гипоплазия носовых костей, над более информативными исследованиями – его безопасность и безболезненность. Определение размера косточки носа выполняется во время планового скрининга. Результаты можно узнать сразу после процедуры, но если УЗИ покажет недоразвитие косточки носа эмбриона, процедуру необходимо будет пройти повторно.
Норма носовой кости у плода по неделям
Гипоплазия носа выявляется при сравнении длины кости носа эмбриона на УЗИ с аналогичным усредненным значением здоровых детей. Однозначным признаком нарушения является аплазия – полное отсутствие носовой кости, но и уменьшение длины костной части носа тоже может свидетельствовать лишь о вероятных патологиях.
Учитывая тот факт, что показатель может незначительно отличаться из-за индивидуальных особенностей (размера эмбриона, точного срока беременности), диагноз ставится в том случае, если показатель ниже минимального допустимого порога.
В таблице отражены размеры носовой кости по неделям: в ней указаны возраст плода (недели), соответствующая длина носовой кости возрасту — максимальная и минимальная, а также среднее значение, все размеры в мм.
| Возраст эмбриона (недели) | Диапазон допустимых значений (мм) | Средний показатель (мм) |
| 12 – 13 недель | 2,0 – 4,2 | 3,1 |
| 14 – 15 недель | 2,9 – 4,7 | 3,8 |
| 16 – 17 недель | 3,6 – 7,2 | 5,4 |
| 18 – 19 недель | 5,2 – 8,0 | 6,6 |
| 20 – 21 недель | 5,7 – 8,3 | 7,0 |
| 22 – 23 недель | 6,0 – 9,2 | 7,6 |
| 24 – 25 недель | 6,9 – 10,1 | 8,5 |
| 26 – 27 недель | 7,5 – 11,3 | 9,4 |
| 28 – 29 недель | 8,4 – 13,4 | 10,9 |
| 30 – 31 недель | 8,7 – 13,7 | 11,2 |
| 32 – 33 недель | 8,9 – 13,9 | 11,4 |
| 34 – 35 недель | 9,0 – 15,6 | 12,3 |
Важно понимать, что точность исследования зависит от нескольких факторов. Например, от квалификации врача, выполняющего УЗИ, и оборудования, на котором он работает. Риск ложного заключения есть при проведении любого медицинского исследования, поэтому в случае отрицательного результата проводится не менее одной повторной диагностической процедуры.
Гипоплазия носовой кости
Гипоплазия НК (носовой кости) на УЗИ является основанием для проведения ряда тестов, которые опровергнут или подтвердят отклонения в развитии.
При обнаружении на УЗИ маленькой носовой кости не стоит впадать в панику. Тщательное обследование во время беременности – необходимость, которая повышает шансы на рождение здорового ребенка, в то время как стрессы от промежуточных результатов исследования могут навредить как плоду, так и самой беременной женщине.
Основной причиной гипоплазии носовой кости является замедление развития, спровоцированное генетическими дефектами. То есть этиологию гипоплазии лучше рассматривать как причины генетических отклонений, в том числе синдрома Дауна.
- Токсическое воздействие на организм эмбриона на ранних сроках. Помимо очевидных источников отравления организма – алкоголя, курения, пребывания в неблагоприятных экологических условиях, токсический эффект может быть обусловлен приемом лекарственных препаратов. Именно поэтому прием любых препаратов на протяжении всей беременности может осуществляться исключительно под контролем лечащего врача. Токсическое воздействие может возникнуть и на фоне пищевого отравления.
- Самой распространенной причиной генетических аномалий являются инфекционные заболевания, перенесенные будущей мамой во время беременности: краснуха, грипп. Сами по себе эти заболевания не являются опасными, но вирус через кровь проникает в организм плода. Эмбрион не может справиться с инфекцией, поэтому вирус вызывает нарушения развития. Такое происходит не всегда, частота случаев поражения организм плода при инфицировании матери зависит от срока беременности. На первых неделях беременности вероятность патологии составляет порядка 80 %, а после 13 недель снижается до 10 %. Даже десятипроцентный риск заражения эмбриона заставляет считать вирусные заболевания беременной женщины опасным явлением, грозящим вылиться в мертворождение, выкидыш, отклонение в развитии.
- Неблагоприятные внешние условия способны привести к нарушению процесса нормального эмбрионального развития. Например, полученная будущей мамой физическая травма или тепловой удар. К внешним факторам, способным привести к замедлению процесса развития плода и, как следствие, уменьшению носовой кости, относится и воздействие гамма-излучения.
- Важным аспектом в вопросе правильного развития является наследственный фактор. При неблагоприятной наследственности риск того, что у плода на УЗИ будет обнаружено недоразвитие кости носа, многократно возрастает.
В том случае, если беременная женщина подверглась одному из данных факторов, она обязательно должна посетить акушера-гинеколога, а также сообщить об этом специалисту проводящему УЗИ-скрининг.
Дополнительные методы диагностики

После того, как на мониторе прибора для ультразвукового исследования будет обнаружена гипоплазия костей носа у плода, врач направит пациентку на дальнейшее обследование.
- В первую очередь врач проводит повторное УЗИ, при помощи которого осуществляется измерение не только косточки носа, но и других органов. Если развитие эмбриона, за исключением длины носовой кости, соответствует его возрасту, риск генетической аномалии минимален. В ряде случаев повторно проведенное УЗИ показывает, что первый результат был ложным.
- Самый точный метод выявления генетических отклонений плода – амниоцентез.
Исследование представляет собой забор околоплодных вод из зародышевой оболочки. В ней содержатся клетки плода, которые и выступают материалом для анализа. Околоплодную жидкость используют для ряда анализов:
- гормонального;
- иммунологического;
- биохимического;
- клинического.
Но для выявления патологии развития эмбриона проводится цитологическое исследование.

Процесс выполнения амниоцентеза под контролем УЗИ.
- Жидкость забирается при помощи тонкой иглы, движения которой контролируются при помощи датчика УЗИ.
- Как правило, обезболивание при процедуре не требуется, но при желании беременной пациентки врач может обезболить область введения иглы.
- Процесс амниоцентеза продолжается не более полутора минут, после чего пациентке предлагается провести в палате под наблюдением медицинского персонала пару часов.
Исследование считается безопасным, но перед его проведением требуется собрать анамнез пациентки, чтобы исключить осложнения, например, кровотечение при пониженной свертываемости крови.
Обследования во время беременности необходимо каждой женщине. Гипоплазия носовой кости не поддается лечению, но она указывает на риск наличия патологий, о которых лучше знать как можно раньше, чтобы успеть принять меры, которые предложит пациентке врач.


Универсальный переносной УЗ-аппарат экспертного класса по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Задача пренатального скрининга - выявление беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития с целью более детального анализа состояния плода с помощью специальных методов [1].
С конца прошлого века в алгоритм пренатального скрининга включен расчет индивидуального комбинированного риска, центральное место в котором занимают ультразвуковой и биохимический скрининг в I триместре (11-14 нед беременности). Были созданы компьютерные программы расчета риска, учитывающие возраст, ультразвуковой маркер I триместра (толщина воротникового пространства - ТВП) и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины [2].
За последние 10 лет данная система полностью оправдала себя и получила дальнейшее развитие, путем прибавления к расчету риска добавочных ультразвуковых маркеров (оценка носовой кости, венозного протока, трикуспидальной регургитации, некоторых маркерных врожденных пороков развития). Расширение протокола осмотра с оценкой новых ультразвуковых маркеров (оценка носовой кости, кровоток в венозном протоке и на трикуспидальном клапане) улучшает чувствительность комбинированного скрининга благодаря увеличению частоты обнаружения и уменьшению частоты ложноположительных результатов [3].
Однако их оценка требует соответствующего углубленного обучения врача УЗД и получение сертификата компетентности на проведение данного вида исследования, так как только после получения доступа на конкретный вид исследования программа расчета риска будет учитывать эти данные в своих расчетах 1.
Преимуществами проведения УЗИ в 11-14 нед помимо установки точного срока беременности являются: ранняя диагностика многих пороков развития плода, оценка маркеров хромосомных аномалий для выявления беременных высокого риска по хромосомным аномалиям у плода, при многоплодной беременности именно в ранний срок возможно установить хориальность, что является важнейшим фактором, определяющим исход многоплодной беременности, возможность выявить женщин группы высокого риска по развитию преэклампсии в поздние сроки беременности [3, 4].
Копчико-теменной размер плода (КТР) для проведения скрининга I триместра должен быть в пределах 45-84 мм. Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя "К" (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака "равенства", нос параллелен датчику.
Такие правила, как размер плода, адекватное увеличение, среднесагиттальный скан идентичны таковым при измерении ТВП. Таким образом, при выведении корректного скана для измерения ТВП, что является обязательным при проведении УЗ-исследования в сроки 11-14 нед беременности, оценка носовой кости проводится в том же самом срезе, не требуя получения дополнительных изображений.
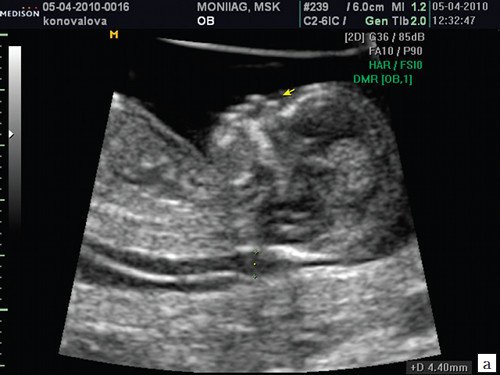
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа носовая кость. Третья линия, визуализируемая кпереди от носовой кости и на более высоком уровне, чем кожа - это кончик носа (рис. 1).
Рис. 1. Нормальная носовая кость.
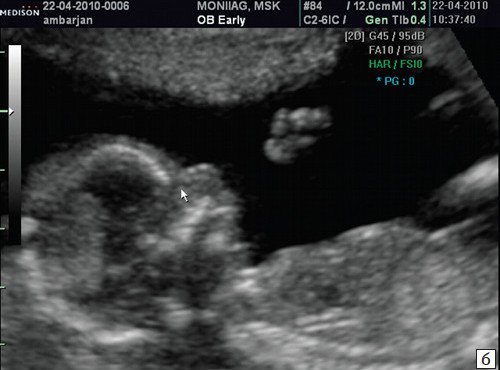
Считается, что носовая кость нормальна, когда она по своей структуре более эхогенна, чем надлежащая кожа и патологична, если она не видна (аплазия) (рис. 2) или ее длина меньше нормы (гипоплазия) (рис. 3). В случае одинаковой или меньшей эхогенности носовой кости чем кожи носовая кость считается патологической (рис. 4).
а) Стрелкой указана эхогенная кожа плода.
б) Стрелкой указано отсутствие носовой кости.
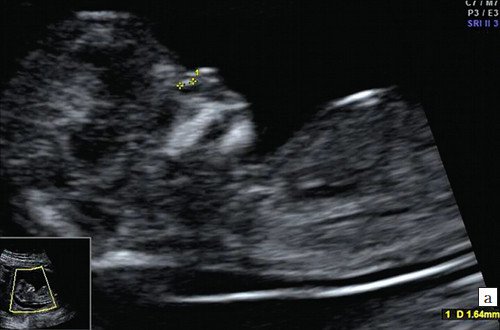
а) Носовая кость в 12 нед и 2 дня длиной 1,4 мм (меньше нижней границы нормы).
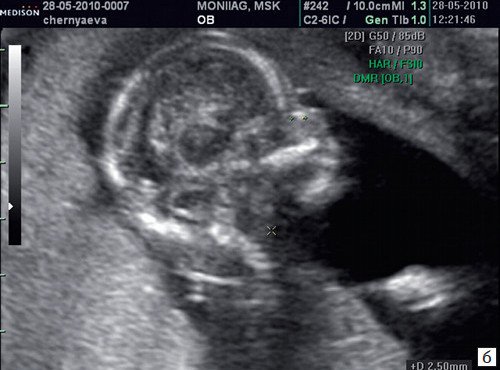
б) Носовая кость 2,1 мм в 14 нед у плода с синдромом Дауна.
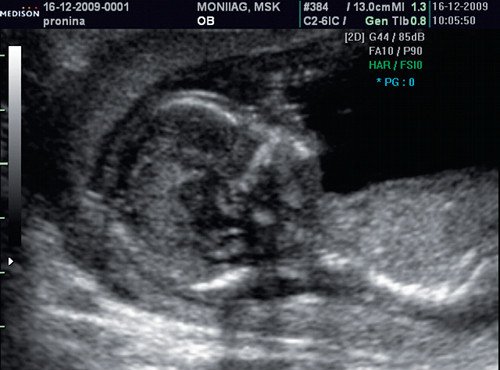
Рис. 4. Сниженная эхогенность носовой кости.
Итак, патологией носовой кости считается:
- отсутствие носовой кости (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Учитывая то, что многие работы по изучению этого важного маркера были проведены на различных по составу группах населения, данные по частоте отсутствия носовой кости у разных авторов отличаются. Так, по усредненным данным по мультицентровым исследованиям FMF в 11-14 нед носовая кость отсутствует у эуплоидов (в случае нормального кариотипа) от 1 до 2,6% плодов [2, 5, 6], при хромосомных патологиях: у плодов с трисомией 21 - в 60%, с трисомией 18 - в 50%, у плодов с трисомией 13 - у 40% [3].
Проводились многочисленные работы, посвященные измерению и оценке носовой кости в срок 11-14 нед беременности. Некоторые авторы предлагают оценивать лишь ее наличие или отсутствие (+/-) [7]. Некоторые работы кроме оценки носовой кости посвящены ее измерению, сравнивая длину с нормативными для данного срока значениями 9.
Эволюция развития оценки этого маркера и мнение специалистов на этот счет, пожалуй, одна из самых дискутабельных проблем, не до конца решенных в скрининге I триместра беременности. Большинство авторов считают оценку носовой кости в I триместре одной из самых сложных задач среди всех остальных маркеров. И это мнение не лишено оснований.
Безусловно, сторонники теории о том, что для каждой расы (азиаты, афро-американцы и т.д.) и популяции народов (буряты, калмыки, народы Северного Кавказа) должны существовать свои процентильные нормативы для каждого КТР правы. Однако проведение этих исследований возможно лишь тогда, когда в рамках безвыборочного скрининга на нормальных плодах будут проведены мультицентровые исследования с измерением носовой кости.
В программе расчета риска Astraia при оценке носовой кости есть 4 поля: норма, патология (аплазия/гипоплазия), четко не видна, оценить не удалось, т.е. для того, чтобы поставить диагноз "Гипоплазия носовой кости" нужно удостовериться, что она на самом деле меньше нормативных значений для данного срока беременности, а это можно сделать только путем ее измерения и сравнения с известным нормативом.
Метод оценки носовой кости только лишь "да/нет", когда предлагается только увидеть носовую кость и сравнить ее эхогенность с кожей весьма "аппаратозависим", т.е. очень вариабелен и зависит от технических настроек ультразвукового сканера. При получении "жесткого" изображения, характерного для некоторых ультразвуковых аппаратов со специфическими заводскими пресетами (настройками) для осмотра плода в I триместре, всегда эхогенность кожи будет сопоставима, т. е. одинакова с эхогенностью носовой кости. Таким образом, у врачей практического звена, не имеющих возможности работать на сканерах премиум класса, возникают объективные трудности с оценкой этого важного дополнительного диагностического маркера.
Как сторонники метода измерения носовой кости в 11-14 нед приведем данные по Московской области. Область является разнородной по населяющему ее национальному составу. В своей работе мы пользовались нормативными значениями длины носовой кости, опубликованными J. Sonek и соавт. в 2003 году [8], за нижнюю границу нормы принимая значение 5-го процентиля (таблица).
| Срок, недель | 11 | 12 | 13 | 14 |
|---|---|---|---|---|
| Длина НК, мм | 1,4 | 1,8 | 2,3 | 2,5 |
Экспертами окружных кабинетов Московской области проводилась оценка не только присутствия и отсутствия носовой кости, но и ее измерение у всех беременных женщин (около 150 тысяч обследованных за 3,5 года работы скрининга). Все 31 эксперт Московской области имеют действующий сертификат компетенции FMF как на ТВП, так и на оценку носовой кости. Проведенный анализ выявления патологии (аплазия/гипоплазия) носовой кости у плодов с хромосомной патологией показал, что из пренатально выявленных 266 случаев синдрома Дауна у плода в I триместре носовая кость была патологична в 248 случаях, что составляет 93,2%.
Это высокая частота патологии носовой кости при синдроме Дауна свидетельствует о правильно выбранном алгоритме оценки носовой кости от которого мы никогда не намерены отказываться, получая такие высокочувствительные результаты, особенно, что касается диагностики синдрома Дауна. В случаях выявления других хромасомных аномалий, частота выявления патологии носовой кости была сопоставима с данными литературы. При синдроме Эдвардса носовая кость патологична у 78 плодов, что составляет 71%, при синдроме Патау - у 24 (59%) плодов, при моносомии Х - в 24 (42%) случаях, при триплоидии - у 22 (49%) плодов.
Особо хотелось бы подчеркнуть, что в нашем исследовании было 10 беременных корейской национальности, попавших в группу риска по хромосомной патологии. У 4 из них была диагностирована патология носовой кости у плода. Можно было ожидать, что это этническая особенность, однако все данные плоды при пренатальном кариотипировании имели хромосомную патологию (трисомию 21). И, наоборот, у 6 плодов, имеющих нормальный кариотип как по длине, так и по эхогенности носовой кости были в пределах нормативных для данного срока значений.
В работах некоторых авторов установлено, что при трисомии 21 в I триместре беременности лишь у 25% плодов носовая кость отсутствовала, в более высокой частоте она была гипоплазирована (36%) [11].
Так как у нормальных плодов отсутствие носовой кости более характерно для срока 11 нед беременности, чем 13 нед, FMF дает практическую рекомендацию о том, что если в этот срок (11 - начало 12 нед) у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических) не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через одну неделю. В том случае, если носовая кость останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям [4].
Оценка носовой кости улучшает результаты комбинированного скрининга. Частота обнаружения патологии увеличивается с 90 до 93%. Частота ложноположительных результатов уменьшается с 3,0 до 2,5% [2, 3, 5, 6].
Таким образом, собственные данные позволяют нам рекомендовать оценивать носовую кость в сроки 11-14 нед по двум параметрам: эхогенность и длина, принимая за патологию носовой кости ее отсутствие, гипоплазию и снижение эхогенности.

Универсальный переносной УЗ-аппарат экспертного класса по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Многие будущие мамы теряют оптимистичный настрой после того, как побывают на ультразвуковом обследовании в первом триместре беременности. Известие, что у малыша, возможно, есть хромосомные аномалии, которые приведут к серьезным нарушениям в его развитии, шокирует.
На чем специалисты основывают свои предположения? Какова вероятность, что сбудется неблагоприятный прогноз? Что сделать, чтобы его подтвердить или опровергнуть? Разберемся вместе!
![]()
Толщина воротникового пространства (ТВП)
Предположение о возможных аномалиях в развитии малыша специалисты делают на основании замеров толщины воротникового пространства (ТВП). Что это такое? На 10-й - 14-й неделе беременности при УЗИ-обследовании у малыша видна четкая кожная складка на шее. Под кожей находится жидкость – ее объем больше среднего у детей с синдромом Дауна и рядом других патологий. Кожная складка есть и до 10-й недели, но, поскольку ребенок еще слишком мал, провести точные измерения ее размера сложно. А вот после 14-й недели жидкость полностью рассасывается, так что исследование провести уже невозможно.
Какие заболевания связаны с изменением размера ТВП
Наиболее частые проблемы – хромосомные аномалии. У малыша может быть лишняя хромосома (трисомия), что вызывает известный многим синдром Дауна, а также более редкие синдромы Патау и Эдвардса; либо, напротив, недостает одной хромосомы (моносомия), как в случае синдрома Тернера.
” Важно знать: эти патологии неизлечимы. Все они вызывают те или иные отклонения в умственном и физическом развитии ребенка, которые проявляются в разной степени, в зависимости от типа и тяжести заболевания.
Увеличение значения ТВП может быть связано и с другими проблемами - врожденными сердечнососудистыми заболеваниями, деформацией скелета, отклонениями в формировании соединительной ткани, инфекционные заболеваниями. Однако чем выше отклонения от среднестатистических значений замеров ТВП, тем больше вероятность существования хромосомных аномалий.
Нормы ТВП при УЗИ-обследовании
При УЗИ-обследовании врачи ориентируются на средние показатели. Более точные данные получаются при трансвагинальном обследовании (когда датчик вводят во влагалище), менее точные – при трансабдоминальном, когда датчиком проводят по поверхности живота.
Среднее значение нормы ТВП, миллиметры
Пределы нормы, миллиметры
10 недель
11 недель
12 недель
13 недель
14 недель
Насколько точно измерение ТВП
Показатель ТВП не особенно точен (и это еще один повод не паниковать, если в вашем случае он близок к критическим 3 мм). Причин ошибок может быть несколько.
Не принимайте близко к сердцу результаты замеров ТВП и не пытайтесь трактовать их самостоятельно – ни один врач никогда не будет основывать свои выводы только на результатах УЗИ-обследования! Слишком много ложноположительных и ложноотрицательных результатов оно показывает.
” 9 из 10 малышей, у которых ТВП во время обследования был около или чуть больше 3 мм, рождались совершенно здоровыми!
Как уже упоминалось, чем выше размер ТВП, тем выше вероятность существования хромосомных аномалий, но речь идет именно о вероятности, а не о диагнозе. Так, вероятность существования хромосомных аномалий при показателе ТВП 6мм (вдвое выше верхней границы нормы) – 50%. То есть, половина малышей – совершенно здоровы!
” Наконец, у каждого четвертого ребенка с синдромом Дауна замеры ТВП во время первого триместра беременности были в пределах нормы.
Как подтвердить или опровергнуть неблагоприятный прогноз
Показатели биохимического скрининга и размеров ТВП рассматривают только в комплексе!
С другой стороны, малыши с синдромами Патау или Эдвардса, к сожалению, редко доживают до года, их состояние можно охарактеризовать как крайне тяжелое, и врачи с пониманием относятся к желанию прервать такую беременность на раннем сроке.
Если вы настроены сохранить любую беременность, вне зависимости от того, насколько серьезные проблемы со здоровьем будут у малыша, то можно не делать больше ничего. Никто не будет вас запугивать или принуждать прервать беременность, если это ваше осознанное решение. Но чтобы оно было действительно осознанным, врачи обычно предлагают уточнить диагноз еще не рожденного малыша. Сделать это можно двумя способами.
- Первый - инвазивное исследование. В зависимости от срока это может быть биопсия хориона или плаценты, амниоцентез или кордоцентез. Такое исследование дает высокоточные результаты, но в 0,5% случаев такое вмешательство может стать причиной выкидыша. Забор материала для генетического исследования проводят под местной анестезией и при УЗИ-контроле. Тонкой иглой врач делает прокол матки и осторожно берет генетический материал. В зависимости от срока беременности это могут быть частицы ворсин хориона или плаценты (биопсия хориона или плаценты), амниотическая жидкость (амниоцентез) или кровь из пуповиной вены (кордоцентез).
” Полученный генетический материал оправляют на анализ, который позволит определить или исключить наличие многих хромосомных аномалий: синдром Дауна, синдром Патау, синдром Эвардса, синдром Тернера (точность – 99%) и синдром Клайнфельтера (точность - 98%).
- Альтернатива этому методу генетического исследования - неинвазивный пренатальный генетический тест. Это исследование не требует получения генетического материала – для него достаточно взять на анализ кровь из вены будущей мамы. В основе метода – анализ фрагментов ДНК плода, которые в процессе обновлении его клеток попадают в кровоток беременной. Недостаток этого теста только один – его делают только в коммерческих клиниках и стоимость его довольно высока.
Как видите, измерение толщины воротникового пространства – это важный и полезный тест. С другой стороны, даже неблагоприятные результаты исследования – это не диагноз, а только причина продолжить обследования.
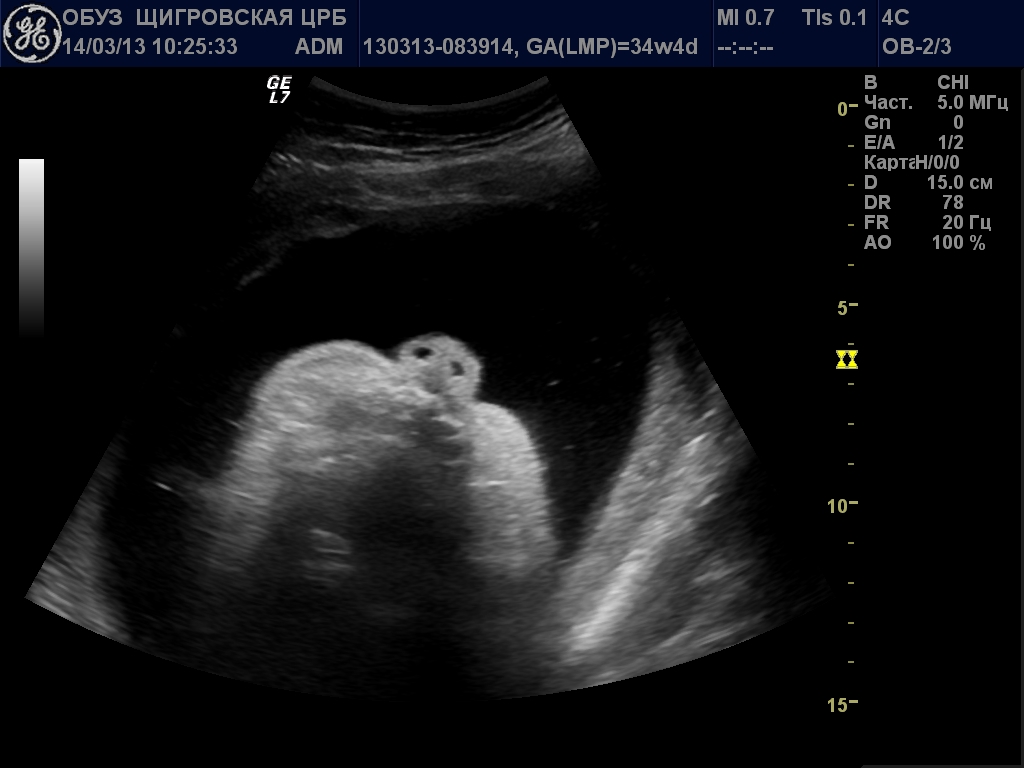
13 и 14 недели - конец первого триместра беременности. В это время беременные женщины проходят первый скрининг, который позволяет выявить серьезные заболевания, такие как гипоплазия носовой кости, утолщение воротникового пространства, укорочение или удлинение костей и многие другие. Своевременное выявление патологии плода и заболеваний матери может сохранить здоровье им обоим.
Что происходит с плодом в 12, 13 и 14 недель
На 12 неделе заканчивается эмбриональный период развития ребенка, и начинается плодный. Иначе говоря, плод внутри матки уже настолько развит, что можно различить органы, кости, услышать сердцебиение, и увидеть первичные половые признаки. В этот период времени у ребенка формируются кости и ткани лица, уши, глазницы и подбородок, и различить их в процессе ультразвукового исследования становится возможным. Кроме того, закладываются молочные зубы, которые тоже видно при УЗИ диагностике.
На 13 неделе внутриутробного развития ребенок начинает двигаться, в том числе совершать первые мимические движения. Он может хмуриться или улыбаться, открывать и закрывать рот, сосать пальцы. Глаза плода еще не сформированы до конца, а потому веки ребенка пока не открываются.
К концу 14 недели заканчивается формирование всех основных органов, и дальше идет только увеличение длины тела и набор массы. Сам эмбрион уже напоминает маленького человека, и по его состоянию и внешности можно определить уже возникшие или только намечающиеся патологии.
Как развивается носовая кость норма по неделям
Носовую кость видно при ультразвуковой диагностике уже с 10 недель внутриутробного развития. Формирование костей носа – важный этап, правильное и своевременное прохождение которого говорит о здоровье ребенка и его возрасте, а потому при первом скрининге или раньше лаборант обязательно замерит длину этой кости.
Несмотря на небольшие размеры, длинная четырехугольная кость просматривается на УЗИ уже на 10 неделе. Отсутствие или аномальные размеры этой кости говорят врачам о патологии в развитии плода или хромосомных сбоях.
Во время проведения ультразвуковой диагностики лаборант видит на мониторе три линии:
- Кожу плода, верхнюю границу носа. Кожа – самый эхогенный слой, а потому ультразвук проходит сквозь нее без задержек и искажений;
- Саму кость и ее длину. Кость – слишком плотный материал для ультразвука, и волны сквозь нее не проникают. На мониторе кости плода выглядят как белые пятна;
- Кончик носа – третья граница. Для постановки диагноза измеряется длина носа от переносицы до кончика.
Измеряют длину носовой кости с десятой недели до конца беременности. Если при первом скрининге результаты оказались не слишком хорошими, и длина носовой кости выбивается за пределы нормы, то врач назначает дополнительные исследования, чтобы подтвердить или опровергнуть результат. Кроме того, носовая кость может быть меньшей или большей длины, если срок беременности определен неверно, или если ребенок развивается быстрее или медленнее нормы. Ни то, ни другие – не показатель патологии.
Нельзя ставить диагноз только по длине носовой кости. Врач может вынести заключение, что ребенок страдает генетическим заболеванием или имеет хромосомные аномалии, но для этого нужно провести как минимум два ультразвуковых исследования матки и сделать анализ крови беременной женщины. В сложных случаях врач может назначить биопсию хориона или анализ амниотической жидкости. Даже если размер носовой кости эмбриона не соответствует норме, оценивать результаты исследования нужно в комплексе.
Во время УЗИ врач осматривает кости черепа и линию носа ребенка. По результатам исследования в случае патологии лаборант может записать из следующих диагнозов:
- Аплазия – отсутствие носовых костей. Аплазия может быть на ранних сроках, раньше 10 недель, но если патологии сохраняются во втором и третьем триместре, это свидетельствует о серьезных пороках развития и хромосомных аномалиях;
- Гипоплазия, недоразвитие части лица;
- Нарушение эхогенности и изменение структуры. При этом границы второй линии носовой кости могут быть смещены или размыты, а кончик носа – смещен.
Проводиться исследование должно строго по нормативам. Голова ребенка во время процедуры должна быть повернута в профиль к датчику УЗИ, кости нижней и верхней челюстей должны хорошо просматриваться, а сам прибор должен быть точно откалиброван. Желательно проводить диагностику на современном оборудовании, так как новые аппараты дают возможность получить объемную цветную картинку, которая даст больше сведений о развитии и состоянии эмбриона.
Если у ребенка зафиксирована только гипоплазия, то если носовая кость слишком короткая, но все остальные параметры в норме, то беспокоиться раньше срока не нужно. Организм плода развивается неравномерно, и хрящ еще может догнать по размеру остальной организм малыша. Кроме того, даже в период внутриутробного развития ребенок имеет свои особенности, и небольшое укорочение носовой кости может быть не признаком гипоплазии, а особенностью внешности.
Вместе с длиной исследуемых параметров при первом ультразвуковом исследовании в 12-14 недель врач измеряет:
- Размер головы плода. Измеряется сразу несколько показателей: обхват, длина от одного виска до другого и длина ото лба до затылка;
- Копчико-теменной размер (КТР), то есть длина эмбриона;
- Толщину воротникового пространства (ТВП);
- Окружность грудной клетки;
- Длину костей ног и рук по отдельности, и относительно длины позвоночника и размера головы.
Носовая кость норма по неделям таблица.
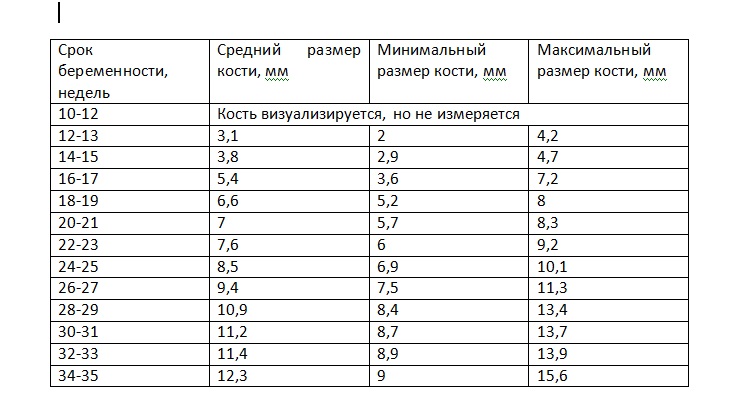
Средние размеры плода по неделям беременности.
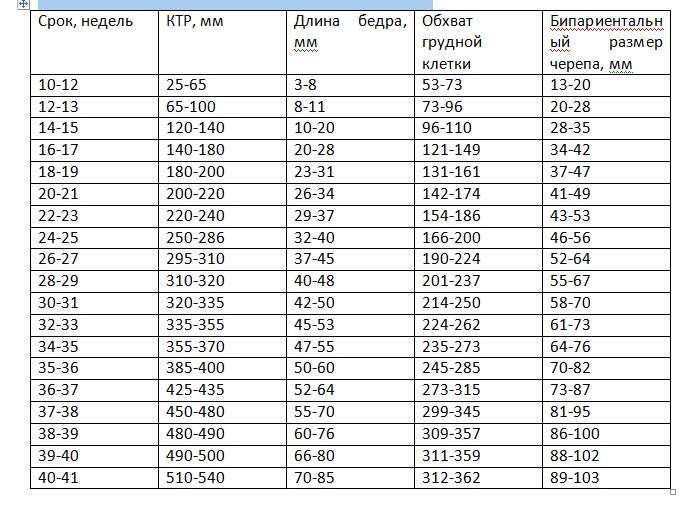
Если ребенок немного отстает от средних показателей развития, или, напротив, опережает их, то волноваться не стоит – внутриутробное развитие идет неравномерно, а потому реальные размеры и показатели плода могут отличаться от тех, что предусмотрены врачами. Физические данные и скорость развития малыша зависят от наследственности, образа жизни и питания матери, и других факторов.
На первом скрининге врач обязательно оценивает толщину воротникового пространства. Этот замер выполняется строго до 14 недель, так как на более позднем сроке начинает функционировать лимфатическая система эмбриона, излишки жидкости выводятся, и отек в воротниковом пространстве пропадает.
При проведении ультразвуковой диагностики для определения ТВП на ранних сроках беременности необходимо верно оценить положение пуповины и амниотической оболочки, чтобы не исказить результат исследования. Нормальные показатели ТВП такие:
- До 11 недели – 2,2 мм;
- 11-12 недель – 2,2 -2,5 мм;
- 13 недель – до 2,7 мм.
Получившиеся результаты могут быть меньше нормы. Если же показатели отличаются от стандартных в большую сторону, то врач может отправить пациентку на дополнительное обследование, и порекомендовать посещения специалиста-генетика для установления возможных хромосомных аномалий.
Утолщение воротникового пространства - еще один неоспоримый показатель синдрома Дауна или синдрома Эдвардса. Если при ультразвуковой диагностике лаборант отметил и гипоплазию костей носа, и увеличенную ТВП, то с большой долей вероятности у плода есть хромосомные аномалии.
Симптомы и причины появления гипоплазии
Гипоплазию врачи начали диагностировать только недавно, и только в начале двухтысячных годов гипоплазию связали с возникновением у плода синдрома Дауна и еще нескольких хромосомных патологии. Сама по себе гипоплазия носовой кости не опасна, и легко корректируется после рождения ребенка, но появление этого нарушения во время внутриутробного развития свидетельствует о хромосомных аномалиях плода.
Гипоплазия носовой кости может возникнуть, если:
- Не будет нормы, если мать курит, употребляет наркотики или спиртные напитки. Это особенно опасно на первых неделях беременности, когда все системы и органы ребенка только формируются;
- Принимает антибиотики или сильнодействующие лекарства;
- Женщина во время беременности перенесла инфекционные заболевания, такие как токсоплазмоз, краснуху или аналогичные;
- Есть генетическая предрасположенность к изменениям длины костей;
- Отец и мать ребенка являются близкими родственниками;
- Во время беременности мать получила травму живота;
- Химические вещества оказали влияние на ребенка;
- Мать во время беременности или за несколько лет до нее подверглась действию радиации даже в минимальных дозах;
- Женщина длительное время подвергалась воздействию высоких температур.
Все перечисленные факторы оказывают прямое действие на развитие и формирование плода, и здоровье беременной женщины. В сложных случаях, когда гипоплазия - не единственное нарушение развития, или она является симптомом более серьезной патологии, женщине предложат прервать беременность вне зависимости от недели, или как можно раньше начать лечение.
Гипоплазия чаще всего является симптомом синдрома Дауна или синдрома Эдвардса, то есть удвоения четырнадцатой, пятнадцатой или двадцать первой хромосомы, - неизлечимого заболевания, возникающего вследствие генетической мутации. О появлении этой мутации у плода свидетельствует также:
- Меньшие размеры эмбриона;
- Не нормальное увеличение толщины воротникового пространства;
- Укорочение костей скелета;
- Аномалии в системе кровоснабжения плаценты, пуповины и плода;
- Пороки сердца у ребенка;
- Неправильное формирование почек.
Врач, ставящий диагноз, может назначить дополнительные исследования. При постановке диагнозов только по результатам ультразвукового исследования наблюдается около 20% ложноположительных результатов. Если же беременная женщина сдала все анализы, в том числе – биопсию ворсинок хориона и исследование околоплодной жидкости, то вероятность вынесения ошибочного диагноза составляет всего 1%. Чтобы убедиться в правильности диагноза, женщине рекомендуется пройти обследование у нескольких врачей в разных клиниках.
Чтобы избежать гипоплазии костей плода, беременной женщине рекомендуется избегать перегрева, повышенных физических нагрузок и стрессов, вести здоровый образ жизни и правильно питаться. Кроме того, большинству будущих мам назначаются витамины, принимать которые необходимо для правильного формирования костей и роста ребенка.
Первый скрининг во время беременности
Первый скрининг – самый важный за весь период беременности. Во время его проведения, в 10-14 недель, плод уже достаточно сформирован, чтобы можно было определить серьезные патологии развития. Проходить его рекомендуется всем беременным женщинам, так как это исследование позволяет точно выяснить состояние здоровья не только ребенка, но и матери, и сделать прогноз о том, как беременность будет развиваться дальше.
В обязательно порядке нужно пройти это исследование тем женщинам, которые страдают от хронических заболеваний, принимают лекарства, несовместимые с вынашиванием ребенка, имеют наследственные заболевания, или тем, у кого уже были проблемы с рождением детей.
Первый скрининг состоит из двух частей: анализов крови женщины и ультразвуковой диагностики матки и плода.
Первая часть диагностики – ультразвуковое исследование. Оно может проводиться как трансвагинально, если срок еще небольшой, и абдоминально, через поверхность живота. Во время первого скрининга, до 14 недель, некоторые лаборатории рекомендуют совмещать оба метода диагностики, чтобы показатели были точнее. Во время исследования лаборант оценивает состояние матки женщины, смотрит, правильно ли прикрепилось плодное яйцо и как проходит развитие эмбриона. Важно оценить состояние шейки матки и внутренней поверхности матки, так как от них будет зависеть самочувствие пациентки и легкость беременности и родов.
Ультразвук не может пройти через кости, а воздушная среда поглощает большую часть излучения. Потому датчик должен быть смазан гелем для лучшего скольжения по коже, а применяться он может только для изучения состояния мягких тканей.
Биохимические тест пациентки проходят после получения результатов УЗИ, поскольку именно ультразвук позволяет точно выяснить, сколько недель беременности прошло. Это важно, так как показатели впервые недели каждый день изменяются, и если срок беременности и размеры плода, пуповины, плаценты высчитаны неверно, то можно пропустить патологию или поставить ошибочный диагноз.
Кровь для исследования у пациентки берется натощак, рано утром. Исследуются два основных показателя:
- Хорионический гонадотропин, гормон, который вырабатывает плодная оболочка, и который повышается в первом триместре;
- Протеин-А, белок, который отвечает за формирование и нормальную работу плаценты.
От этих двух веществ в крови матери зависит нормальное течение беременности, правильное формирование плодного пузыря и плаценты, и другие показатели. Как правило, при повышенном уровне хорионического гонадотропина пациентка страдает сильным токсикозом, а эмбрион имеет аномалии развития или серьезную патологию. Наибольшая концентрация этого гормона наблюдается в крови на 11-12 неделях беременности.
По результатам биохимисческого исследования врач рассчитывает коэффициент здоровья ребенка. Компьютерная программа учитывает состояние здоровья, вредные привычки матери, ее предыдущие беременности и нынешние показатели. На основании этих показателей рассчитывается вероятность рождения здорового ребенка.
Второй скрининг считается необязательным для прохождения, но если результаты первого исследования были плохими, врачи рекомендуют сдать все анализы еще раз на 20-42 неделях. На третьем скрининге и ультразвуковом исследовании перед родами женщину осматривают несколько раз. Диагностируется состояние матки и готовность этого органа к родам, состояние плаценты, длину пуповины, оценивают показатели жизнедеятельности ребенка. На поздних сроках проводят УЗИ с допплерометрией, то есть записью ритма сердца ребенка и кровотока в его сосудах.
Прохождение ультразвуковой диагностики обязательно для каждой мамы, которая заботится о собственном здоровье и здоровье ее ребенка. Эта безопасная процедура дает возможность врачам определить патологии и заболевания на самых ранних сроках, и как можно скорее приступить к их лечению. Гипоплазия, которая оказывается в списке самых частых патологии, еще не означает, что ребенок болен. Чаще всего гипоплазия костей не подтверждается, а свидетельствует только о небольшой длине носа и мелких чертах лица ребенка. Каким бы точным не был диагноз, поставленный одним врачом, его обязательно нужно перепроверить у другого специалиста, и начать лечение как можно скорее.
Читайте также: