Васкулит и эозинофилы в крови
Эозинофильный гранулематозный васкулит (идиопатический гиперэозинофильный синдром, эозинофилия крови с васкулитом и эндокардитом) — группа заболеваний (или синдромов), иногда вторичного характера, объединенных по принципу высокой эозинофилии крови и морфологических изменений с развитием васкулита, эозинофильных инфильтратов в органах и пристеночного эндокардита.
В последние годы стали изучаться функции эозинофилов и патогенетические механизмы, связанные с высокой эозинофилией [Гриншпун Л. Д., Виноградова Ю. Е., 1983; Абрамычев А. Н. и др., 1984; Mahmoud А. Т., Austen К. F., 1980; Fauci A. S. et al., 1982]. В связи с этим васкулит и фибропластический эндокардит Леффлера предлагается считать не самостоятельной нозологической формой, а синдромом, развивающимся при повреждающем действии эозинофилов у больных с длительной высокой эозинофилией. Предложенная концепция имеет теоретическое и клиническое обоснование, однако не объясняет возникновение тяжелого васкулита с классической морфологической картиной узелкового периартериита и бронхиальной астмой без длительной предшествующей эозинофилии.
Высокой эозинофилией могут сопровождаться аллергические заболевания (бронхиальная астма, аллергический ринит, лекарственная болезнь); паразитарные заболевания (аскаридоз, стронгилоидоз, трихинеллез); опухоли (лимфома, миелолейкоз, острый лимфобластный лейкоз, солидные опухоли); иммунодефицитные состояния; системные заболевания соединительной ткани (астматический вариант узелкового периартериита, эозинофильный фасциит, ревматоидный артрит).
Патогенез эозинофильного васкулита связан с участием эозинофилов в реакции гиперчувствительности немедленного типа.
Эозинофилам свойственна функция ингибитора и регулятора гиперчувствительности немедленного типа. В реакции принимают участие IgE, IgG, антитела, которые, адсорбируясь на поверхности тучных клеток, вызывают их дегрануляцию и выделение в кровь биологически активных веществ. Роль эозинофилов в этой реакции сводится к активному подавлению медиаторов тучных клеток и фагоцитозу гранул тучных клеток. В гранулах зрелых эозинофилов содержится протеин, способный повреждать слизистые оболочки, эндотелий сосудов, эндокард. В сыворотке крови определяется повышенное содержание IgE.
Патоморфология. При эозинофильных реакциях поражаются преимущественно мелкие сосуды с образованием инфильтратов из мононуклеарных клеток. Помимо васкулита, в тканях и органах находят многочисленные эозинофильные инфильтраты, которые завершаются фиброзом ткани и гиалинозом сосудов.
Клиническая симптоматика эозинофильных васкулитов варьирует от легких, обратимых форм при лекарственной болезни до прогностически тяжелого пристеночного эндокардита Леффлера и генерализованного узелкового периартериита.
Лекарственная болезнь с гиперэозинофилией развивается у лиц обоего пола (чаще у женщин) в любом возрасте после применения антибиотиков (особенно пенициллина), сульфаниламидных препаратов, фурадонина, витаминов группы В, ацетилсалициловой кислоты, препаратов золота, g -глобулина и др.
В анамнезе обычно имеются указания на аллергию, повышенную чувствительность к солнечным лучам или холоду, поллиноз, непереносимость лекарств; отек Квинке. Следует обращать внимание на семейный анамнез — аллергические заболевания в семье и у родственников. Значительно реже лекарственная болезнь развивается у лиц, не имеющих склонности к аллергическим реакциям.
Из общих клинических симптомов при лекарственной болезни с гиперэозинофилией обычно отмечается субфебрильная температура тела или длительная высокая лихорадка до 40°С неправильного типа. Отличительная особенность лихорадки — отсутствие эффекта и даже ухудшение состояния при применении антибактериальных препаратов.
Артралгии — очень частый симптом при лекарственной болезни. Поражаются преимущественно крупные суставы. Артрит развивается реже.
Миалгии, как правило, сопутствуют поражению суставов. Наблюдается боль во всех группах мышц, преимущественно плечевого и тазового пояса; мышечной слабости и атрофии мышц не наступает.
Слабость, понижение аппетита, похудание наблюдаются у всех больных.
Дерматиты могут предшествовать клиническим проявлениям лекарственной болезни или возникнуть на фоне других поражений. Чаще всего встречается крапивница; однако возможны эритематозные и геморрагические высыпания.
Высокая эозинофилия не характерна для сывороточной болезни, хронических уртикарных высыпаний, отека Квинке.
Помимо типичных инфильтратов, может развиться эозинофильная пневмония, неотличимая клинически и рентгенологически от очаговой бактериальной пневмонии. Важные дифференциально-диагностические признаки — нарастание эозинофилии крови, появление эозинофилов в мокроте, и отрицательный результат антибактериальной терапии.
Рис. 21. Эозинофильный васкулит. Множественные инфильтраты в легких.
Выпотной эозинофильный плеврит характеризуется высоким содержанием эозинофилов в экссудате.
Нередко развивается аллергический миокардит. Типичны жалобы на тупую боль в сердце, сердцебиение, одышку. При обследовании больного отмечают увеличение размеров сердца, глухие тоны, тахикардию, на ЭКГ инверсию зубца Т. Редко наблюдается сердечная недостаточность. Иногда миокардит сочетается с серозитом (перикардитом).
При поражении желудочно-кишечного тракта характерны жалобы на боль в животе, понижение аппетита, тошноту, понос. При исследовании кала находят эозинофилы и кристаллы Шарко — Лейдена. Для лекарственного панкреатита типичны боль в верхней половине живота, ферментемия. Умеренное увеличение печени отмечают почти у всех больных лекарственной болезнью с гиперэозинофилией.
Умеренная протеинурия и микрогематурия развиваются у отдельных больных, возможен быстропрогрессирующий гломерулонефрит с почечной недостаточностью.
Иногда поражается периферическая нервная система в виде мононеврита или чувствительного симметричного полиневрита.
Рис. 22. Рентгенограмма той же больной через месяц: положительная динамика, исчезновение инфильтратов на фоне лечения.
Лабораторные исследования. Помимо высокой эозинофилии (30—85%), характерны лейкоцитоз (10•10 9 /л—35•10 9 /л), повышение СОЭ, диспротеинемия с гипер- a 2-глобулинемией. Увеличивается содержание IgE.
Диагноз лекарственной болезни с гиперэозинофилией ставят на основании анамнеза заболевания (связь начала болезни с приемом лекарств) и предшествующего аллергического анамнеза. Типично сочетание лихорадки, мышечно-суставного синдрома и гиперэозинофильной астмы с легочными инфильтратами. Отрицательные результаты антибактериальной терапии и эффективность кортикостероидов подтверждают диагноз. Другие системные проявления лекарственной болезни (миокардит, поражение желудочно-кишечного тракта, почек, нервной системы) наблюдаются обычно позже, при возобновлении приема лекарств. Дополняют диагностику лейкоцитоз, диспротеинемия, увеличение СОЭ и особенно повышение уровня IgE в сыворотке крови.
Клиническая симптоматика астматического варианта узелкового периартериита изложена в соответствующей главе.
Однако причина эозинофилии обычно остается не уточненной, в связи с чем эозинофильный васкулит с пристеночным эндокардитом должен расцениваться как самостоятельная клиническая форма, требующая конкретных лечебных мероприятий.
Изменения ЭКГ неспецифичны, наблюдают опущение интервала S Т или инверсию зубца Т.
При эхокардиографическом исследовании лишь на поздних стадиях болезни выявляют расширение полостей сердца, утолщение пристеночного эндокарда, наличие тромбов. В терминальной стадии у всех больных развивается сердечная недостаточность, которая является наиболее частой причиной смерти. В редких случаях эозинофильный васкулит осложняется бактериальным эндокардитом.
У 40% больных поражаются легкие. Наблюдаются инфильтраты, бронхиальная астма, эмболии ветвей легочной артерии. Плевральный выпот может развиться в результате инфильтрации плевры эозинофилами или имеет вторичный характер при недостаточности кровообращения или инфаркте легкого.
Неврологические нарушения обнаруживают у 30— 60% больных эозинофильным васкулитом. Возможны очаговые и диффузные изменения ЦНС с развитием гемипареза, атаксии, нарушением речи, психическими расстройствами. Периферические невриты осложняют течение болезни у 20% больных.
У половины больных эозинофильным васкулитом можно встретить кожные изменения (зуд, уртикарные, эритематозные, геморрагические высыпания).
Печень увеличивается у 1/3 больных, редко отмечается ферментемия и повышение уровня щелочной фосфатазы. При биопсии печени обычно находят эозинофильные инфильтраты. Возможно развитие гепатита и цирроза печени.
Желудочно-кишечные расстройства проявляются диареей, тошнотой, болью в животе. У большинства больных обнаруживают кристаллы Шарко — Лейдена в кале. Мы наблюдали больного в возрасте 41 года, у которого заболевание в течение года протекало в виде упорной бронхиальной астмы с эозинофилией до 45%. В последующем развилась картина острого живота и больного трижды в течение месяца оперировали в связи с некрозом стенки кишки, ему резецировали практически весь тонкий кишечник. Смерть наступила от перитонита, на вскрытии обнаружены эозинофильные инфильтраты и васкулиты мелких сосудов кишечника, печени, легких, миокарда, почек и очень умеренное утолщение пристеночного эндокарда.
У половины больных эозинофильным васкулитом обнаруживают спленомегалию, иногда с явлениями гиперспленизма; лимфаденопатию.
Изредка наблюдается умеренный мочевой синдром. При морфологическом исследовании можно обнаружить пролиферативный гломерулонефрит и васкулит мелких сосудов.
Лабораторные данные неспецифичны и отражают скорее остроту процесса (повышение СОЭ, гаммаглобулинемия). У всех больных отмечается эозинофилия от 30 до 85%. При исследовании костномозгового пунктата находят большое число зрелых эозинофилов. Закономерна гипериммуноглобулинемия Е, М, G или А.
Диагноз эозинофильного васкулита ставят на основании высокой и длительной эозинофилии в периферической крови в сочетании с системными проявлениями и в первую очередь с поражением сердца. Диагноз более убедителен, когда поражение сердца сочетается с другими системными проявлениями (легочные инфильтраты, 'бронхиальная астма, увеличение печени без признаков диффузного поражения, спленомегалия). Нередки очаговое или диффузное поражение ЦНС, кожные изменения.
Дифференциальный диагноз проводят с заболеваниями и состояниями, протекающими с высокой эозинофилией.
Весьма целесообразна, на наш взгляд, схема обследования больного с гиперэозинофилией, предложенная А. Н. Абрамычевым и соавт. (1984), которая включает следующие пункты:
1. Целенаправленный расспрос больного, уточняющий аллергический анамнез, прием лекарств и эпидемиологический анамнез (для исключения гельминтозов).
2. Паразитологическое исследование (анализы кала, дуоденального содержимого, серологическое исследование).
3. Исключение опухоли.
4. Исключение иммунодефицитного состояния — исследование белковых фракций крови.
5. Исследование уровня IgE, серотонина, гистамина.
6. Исключение или подтверждение СВ и пристеночного эндокардита.
Дифференциальный диагноз эозинофильного васкулита, астматического варианта узелкового периартериита, лекарственной болезни не всегда прост, в подобных случаях следует ориентироваться на анамнез, течение болезни, особенности органных поражений. В табл. 13 отражены основные дифференциально-диагностические признаки узелкового периартериита, эозинофильного васкулита и лекарственной болезни.
Таблица 13. Дифференциальный диагноз узелкового периартериита, эозинофильного васкулита, лекарственной болезни
Узелковый периартериит (астматический вариант)

Какие могут быть причины высокого уровня эозинофилов в крови или в тканях? Что это означает, от чего это зависит, и что делать в случае больших значений?

Высокие значения эозинофилов в крови и тканях
Термином эозинофилия обозначают состояние, при котором у пациента обнаруживаются повышенные уровни концентрации эозинофилов в крови.
Физиологические значения концентрации эозинофилов в периферической крови должны быть в пределах 350 млн. на литр крови.
О высоком уровне эозинофилов говорят, когда число клеток превышает 450 млн. на литр крови.
Эозинофилия может развиться независимо от возраста субъекта и не имеет никаких предпочтений (расы или пола). В развитых странах коррелирует с нарушениям аллергического характера, такими как астма или ринит, нетерпимость к еде. В развивающихся странах, вместо этого, обычно отмечается связь с заражением паразитами.
Классификация эозинофилии
Не всегда эозинофилия тканей сопровождается эозинофилией крови или органов. Но, как правило, высокие значения эозинофилов в периферической крови являются признаком патологии или эозинофилического расстройства (если не удалось обнаружить какое-либо заболевание).
В зависимости от концентрации эозинофилов в крови, проводят следующую классификацию эозинофилии:
- Легкая эозинофилия. Когда число эозинофилов в периферической крови находится в пределах от 450 до 1500 млн. клеток на литр крови.
- Умеренная эозинофилия. Когда количество эозинофилов находится между 1500 и 5000 млн. клеток на литр крови.
- Тяжелая эозинофилия или гиперэозинофилия. Когда число эозинофилов превышает 5000 млн. клеток на литр крови.
Патофизиология роста числа эозинофилов
Все эозинофилов принадлежат к клеткам крови и поэтому производятся в костном мозге, образуясь из стволовых кроветворных клеток.
Из костного мозга эозинофилы быстро переходят в кровь. Здесь число эозинофилов может увеличиться в силу трёх причин:
- Рост концентрации факторов, стимулирующих выработку эозинофилов. К указанной категории относятся интерлейкины IL-3 и IL-5 (белковые молекулы, которые могут изменять поведение других клеток), а также фактор гранулоцитов, известный под аббревиатурой GM-CSF.
- Потеря эффективности одного из факторов. Средняя продолжительность жизни эозинофилов составляет несколько часов (около 12), но действие некоторых факторов ингибирует цитокины, определяющие апоптоз (запрограммированную смерть), и, тем самым, определяют увеличение их концентрации в крови.
- Смесь двух предыдущих причин.
Причины, которые могут вызвать рассмотренные выше изменения, весьма разнообразны и разнородны, и будут рассмотрены далее в причинах, которые определяют эозинофилию.
Причины повышения эозинофилов
Причины, которые могут увеличить концентрацию эозинофилов или продлить их срок жизни можно объединить следующим образом:
Идиопатическая или первичная эозинофилия. Увеличение популяции эозинофилов в крови в отсутствие основных патологий и причин, которые можно обнаружить.
Вторичная эозинофилия. Имеет место, когда эозинофилия связана с какой-либо другой патологией.
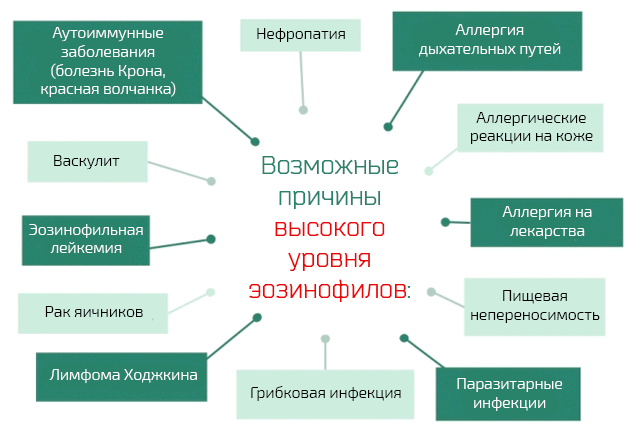
Распространенные заболевания, которые могут определить развитие эозинофилии:
- Аллергии, которые влияют на дыхательные пути. К этой категории принадлежат аллергический ринит или сенная лихорадка (воспаление слизистой оболочки носа) и астма (воспаление и обратимая обструкция нижних дыхательных путей).
- Кожные аллергии. Чрезмерная и ошибочная реакция иммунной системы на внешние раздражители, которые вступают в контакт с кожей. Пример патологии, принадлежащей к этой категории, и которая вызывает эозинофилию – это дерматит Дюринга или герпетиформный дерматит.
- Аллергия на лекарства. Симптомы, связанные с этим расстройством начинаются от простой сыпи и доходят до серьёзных проблем с дыханием, вплоть до анафилактического шока. Лекарства, которые чаще всего дают в таком случае: противоэпилептические, сульфаниламиды, нестероидные противовоспалительные средства.
- Непереносимость пищевых продуктов. Примером такой нетерпимости является гастроэнтерит, то есть нарушение работы желудка и первой части тонкого кишечника с диареей и проблемами с желудком, характеризуется инфильтрацией стенок желудка и кишечника от эозинофилов и увеличением их концентрации в периферической крови.
- Заражение паразитами. Наиболее распространенными у человека паразитами являются аскариды. Напомним, что аскариды – это черви, которые паразитируют в кишечнике и часто встречаются у жителей развивающихся стран.
- Грибковые инфекции. Примером может быть кандидоз. Это грибковая инфекция, которая может коснуться нескольких органов, причиной являются грибки Coccidioides immitis и Coccidioides posadasii.
- Лимфома Ходжкина. Новообразования в лимфоидной ткани, то есть в лимфоцитах.
- Неходжкинская лимфома. Злокачественные новообразования лимфатической ткани, которые первоначально возникают в лимфатических узлах.
- Некоторые крупные опухоли. Например, рак кишечника.
- Эозинофильный лейкоз. Группа заболеваний, характеризующихся аномальной пролиферацией клеток спинного мозга – предшественников эозинофилов. Симптоматики зависит от тканей, в которые эозинофилы проникают. Прогноз более негативный, в случае проникновения в ткани сердца.
- Интерстициальная нефропатия. Патология, которая приводит к повреждению канальцев междоузлий в почках, что, в свою очередь, приводит к острой почечной недостаточности.
- Аутоиммунные заболевания. Примером таких заболеваний является болезнь Крона и системная красная Волчанка.
- Некоторые формы васкулита. Все васкулиты являются воспалением кровеносных сосудов различной этиологии. Одна форма васкулита характеризуется повышенным уровнем эозинофилов, в частности синдром Черджа-Страусса. Васкулит, который влияет на мелкие кровеносные нескольких органов.
- Эмболия от холестерина. Обычно происходит во время операции по катетеризации. Введение катетера в сосуд может привести к отрыву атеросклеротических бляшек, которые способны привести к эмболии в других органах.
- Гипериммуноглобулиновый синдром. Системное заболевание, которое влияет на соединительную ткань и скелет.
Диагностика эозинофилии
Чтобы определить, имеет ли пациент проблемы с повышенным уровнем эозинофилом, следует, в первую очередь, провести анализ крови, то есть полную гемохромоцитометрию, т.е. подсчет полного числа клеток крови. И, вместе с этим, получение точного абсолютного числа эозинофилов.
При подтверждении высокой концентрации эозинофилов, переходят к поиску причины такого состояния. Для этого специалист, как правило, гематолог, выполняет протокол следующим образом:
- Анамнестический анализ. Предполагает изучение истории болезней пациента, в частности, поиск случаев паразитарной инфекции, возможной аллергии или непереносимости какого-либо пищевого продукта.
- Детальный осмотр.
- Гематохимический анализ – позволяет проверить функцию почек и печени.
- Мазок из носа и анализ образцов слизи, чтобы определить эозинофилию от аллергического ринита.
- Анализ мокроты, чтобы определить эозинофилию от аллергической астмы.
- Оценка осадка мочи для оценки наличия некоторых паразитов и аллергии на лекарства.
- Анализ кала, чтобы оценить возможность наличия глистов.
- Биопсия костного мозга для исследования возможных миелопролиферативных заболеваний.
- Экспертиза спинномозговой жидкости, чтобы определить наличие паразитов, среди которых могут быть как черви, так и грибки.
К этой серии исследований часто нужно добавить также ряд инструментальных обследований, чтобы оценить повреждения различных органов:
- Эхокардиограмма. Чтобы оценить влияние гиперэозинофилии на состояние сердца и образование тромбов.
- Компьютера томография. Для оценки поражения легких, мозга и брюшной полости, вызванных эозинофилией или исходной патологией.
- Цистоскопия. Используется для диагностики заражения шистосомами. Яйца шистосом, которые являются паразитами крови и определяют развитие эозинофилии, удаляются с мочой и, следовательно, из скопление может быть обнаружено во время цистоскопии.
Лечение высокого уровня эозинофилов
Лечение вторичной эозинофилии предполагает лечение исходной патологии, которая должна быть исцелена, а если это невозможно, следует держать её под контролем.
Терапия идиопатической эозинофилии основывается на кортикостероидах. Сегодня для случаев серьёзной эозинофилии используется сочетание терапией кортизоном и интерфероном А.
Прогноз при эозинофилии, во многом, зависит от заболевания, вызывавшего изменение состояния крови.
Эозинофильный васкулит (синдром Чарга-Стросс) согласно классификации Американского общества ревматологов (1994 г.) относится к васкулитам с поражением сосудов мелкого калибра и характеризуется гиперэозинофильным и гранулематозным воспалением с вовлечением дыхательных путей, экстравазальной эозинофильной инфильтрацией тканей.
Васкулит Чарга-Стросс встречается редко, 1-2 случая в год на миллион населения. Однако, несмотря на небольшой удельный вес в структуре заболеваемости, эозинофильный васкулит представляет большой интерес в практике ревматологов, неврологов, пульмонологов, аллергологов и терапевтов. В первую очередь это связано с трудностью постановки диагноза на ранних стадиях заболеванияБыло предпринято немало попыток выделения классификационных критериев диагностики синдрома Чарга-Стросс. Наиболее признанные диагностические критерии заболевания приведены в таблице.
Критерии диагностики болезни Чарга-Стросс.
(Американская ассоциация ревматологов, 1990г.)
Эозинофилия, более 10%
Моно - или полинейропатия
Эозинофилия тканей (по данным биопсии)
* наличие четырех и более любых признаков позволяет поставить диагноз с чувствительностью 85% и специфичностью 99%.
** - число больных в нашем наблюдении с наличием указанного критерия
Основным проявлением заболевания является бронхиальная астма, часто тяжелого течения, что вынуждает врачей в ранние сроки назначать системные глюкортикостероиды. Еще одним характерным признаком является появление летучий инфильтратов легких. Рентгенологические изменения в легких при синдроме Чарга-Стросс необходимо дифференцировать с другими ангиитами и гранулематозами легких: болезнь Вегенера (классическая и локальная форма), лимфоматоидный, некротизирующий саркоидный и бронхогенный гранулематозы. Нередко описываются эозинофильные плевриты - 3 - 29% случаев.
Нельзя недооценивать роль эозинофилов в патогенезе тромбозов. Например, при первичном гиперэозинофильном синдроме наблюдается высокая частота окклюзии сосудов. У 66% таких больных обнаруживаются венозные и/или артериальные тромбозы на различных стадиях болезни. Другие исследователи полагают, что кристаллы Шарко-Лейдена способны вызывать повреждение мелких сосудов и индуцировать тромбообразование.
Вовлечение в процесс желудочно-кишечного тракта проявляется болями в животе и диареей, панкреатитом, редко кровотечением. Эти симптомы обусловлены как эозинофильной инфильтрацией тканей, так и собственно васкулитом сосудов кишечника. Васкулит мезентериальных сосудов с ишемией, кровотечением или перфорацией кишечника значительно утяжеляет прогноз заболевания и в 8% случаев приводит к смерти больных.
Патология нервной системы выявляется у 80% больных и в большинстве случаев представлена в виде периферических множественных мононевритов и полинейропатий. В основе этих явлений лежит поражение vasa nervorum, преимущественно малоберцовых и локтевых нервов, чаще с обеих сторон. Приблизительно у каждого четвертого больного появляются признаки поражения центральной нервной системы: от расстройств в эмоциональной сфере до геморрагического инсульта, инфаркта мозга, эпилептических явлений. Поражение черепных нервов встречается крайне редко и в основном представлено ишемией зрительного нерва.
Поражение почек встречаются реже, чем другие проявления заболевания и носят, как правило, не выраженный характер. К наиболее типичным гистологическим изменениям относят развитие фокального сегментарного, диффузного или некротизирующего гломерулонефрита, в сочетании с богато инфильтрированным эозинофилами интерстицием. Васкулит мочеточников и/или нижних отделов мочеполового тракта может приводить к формированию клинически значимой обструктивной нефропатии. Так, одна из обследованных нами пациенток в развернутой стадии заболевания имела изменения мочевого осадка в виде незначительной протеинурии и гематурии, быстро регрессировавшие при проведении иммуносупрессивной терапии. Функция почек практически у всех пациентов остается стабильной.
Изменения кожи при синдроме Чарга-Стросс отличаются крайним полиморфизмом: узелки, пурпура, инфаркты кожи, сетчатое ливедо, буллезные, макулярные, папулезные и уртикарные высыпания. Все разнообразие кожных проявлений болезни можно разделить на три категории: первая -эритематозные, напоминающие мультиформную эритему (40%); вторая -геморрагические (45%) с диапазоном от мелких петехий до крупных пальпируемых экхимозов и третья - кожные и подкожные узелки (20%), разрешающиеся с образованием рубцов. Первые две категории кожных изменений связаны с развитием лейкоцитокластического васкулита, а третья - с образованием классической эозинофильной гранулемы. Возможны комбинации различных кожных элементов.
Антинейтрофильные цитоплазматические антитела (АNСА) не являются высоко чувствительным и специфичным диагностическим критерием синдрома Чарга-Стросс. Необходимо подчеркнуть, что для эозинофильного васкулита более характерно обнаружение перинуклеарных цитоплазматических антител (рАNСА).
При своевременно начатой адекватными дозами терапии прогноз заболевания благоприятный. С началом использования кортикостероидов и цитостатиков выживаемость больных на первом году составляет около 90%, пятилетняя выживаемость возросла до 75%. В 48 % случаев причиной смерти являются сердечно-сосудистые поражения. К неблагоприятным прогностическим факторам также относят вовлечение в процесс почек с развитием гломерулонефрита и почечной недостаточности, поражение желудочно-кишечного тракта, центральной нервной системы, возраст начала заболевания старше 50 лет.
В статье использованы материалы статьи: Гордеев А.В., Мутовина З.Ю, Розанова И.В. Клиническая картина болезни Чарджа-Стросса // Клиническая медицина.- 2005.- С. 55-60.
Общие сведения
Эозинофилия диагностируется у больного в том случае, если у него при лабораторном анализе определяется абсолютное или относительное повышение количества эозинофилов в крови. Эозинофилия определяется, если в периферической крови количество эозинофилов превышает 500/мкл. Это состояние является маркером патологических изменений в организме, оно характерно для очень большого количества болезней. Очень часто подобное явление отмечается при паразитарной инфекции, а также при аллергических проявлениях.
Гиперэозинофильный синдром – это состояние, при котором отмечается эозинофилия периферической крови и при этом отмечается поражение или дисфункция систем органов. Гиперэозинофильный синдром характеризуется эозинофилией у людей без паразитарных, аллергических проявлений или других причин эозинофилии.
О том, почему проявляется эозинофилия и как действовать, если было диагностировано такое состояние, речь пойдет в этой статье.
Патогенез
Эозинофилы – это клетки в тканях организма. Эозинофилия (повышение эозинофилов) характеризуется как иммунный ответ. Но степень эозинофилии периферической крови не всегда может точно предсказать риск повреждения органа. Если количество эозинофилов высокое, не всегда речь идет о повреждении органа-мишени, и если их количество низкое, то повреждения не могут быть исключены. Несмотря на то, что эозинофилия развивается при многих болезнях и инфекциях, функция эозинофилов до конца неизвестна. Цитокины, стимулирующие продукцию эозинофилов, вырабатывают в основном лимфоциты. Их продукцию могут вызывать определенные инфекции или аллергические проявления.
При паразитарных инфекциях эозинофилия проявляется ввиду стимуляции Т-хелперами. Как правило, такой ответ отмечается после инфильтрации паразитом ткани и контакта с иммунологической эффекторной клеткой. При ответе T-хелпера производится интерлейкин 4 (IL-4), в свою очередь, стимулирующий продукцию IgE и рост количества эозинофилов. Также продуцируется IL-5, стимулирующий активную выработку эозинофилов, их выход из костного мозга и активацию.
Уменьшение эозинофилов крови может происходить под воздействием вирусных и бактериальных инфекций, лихорадки.
Органы-мишени эозинофилов – легкие, ЖКТ, кожа. Но при повышенном количестве этих клеток может также отмечаться повреждение сердечной и нервной систем.
Эозинофилы модулируют реакции гиперчувствительности немедленного типа путем распада или инактивации медиаторов, которые высвобождают гистамин, лейкотриены, лизофосфолипиды и гепарин. В кровотоке эозинофилы живут 6-12 часов, большая их часть находится в тканях организма.
Норма эозинофилов в крови в процентном соотношении составляет не более 5%. Однако то, что эозинофилы повышены, определяется не только на основании процента этих клеток. Это относительное число, и оно меняется зависимо от количества лейкоцитов, относительных процентов лимфоцитов, нейтрофилов и других показателей.
Обозначение в анализе крови — EOS (эозинофилы). Содержание этих клеток в крови не зависит ни от пола, ни от возраста. Поэтому тем, кто ищет таблицу нормы эозинофилов в крови у женщин по возрасту, следует учесть, что и у женщин, и у мужчин в процентном соотношении нормой является 1-5% эозинофилов от общего количества лейкоцитов. Если перевести проценты в абсолютные цифры, то нормальным является показатель 120-350 эозинофилов на миллилитр крови. Если процент эозинофилов в крови повышен или он намного ниже нормы, речь идет о развитии патологических процессов в организме.
Если речь идет об определении этих показателей у ребенка до 5 лет, то он может быть выше на 1-2%. Нормальное значение абсолютных значений этого показателя для детей — 0,07–0,65 х 10^9/мл. Но, чтобы разобраться, что это значит — эозинофилы выше нормы, необходимо учесть оба показателя. Так, если увеличивается только относительное их содержание, это может быть связано с уменьшением доли других компонентов лейкоцитарной формулы. Абсолютные показатели будут при этом в норме.
Если оба показателя превышают норму, это является свидетельством истинного повышения уровня эозинофилов в крови.
В случае если эозинофилы понижены или эозинофилы 0, это может свидетельствовать о тяжелой гнойной инфекции, отравлении тяжелыми металлами. В таком случае, что это значит, покажут дальнейшие исследования.
В отличие от норм у взрослого человека, у ребенка до 5 лет эозинофилы 1-6% — это нормальный показатель. У ребенка до 2 лет нормой являются эозинофилы 1-7%. Более высокие результаты уже свидетельствуют о наличии определенных отклонений. Если анализ показывает эозинофилы 8% у взрослого человека или у ребенка, это уже свидетельствует об отклонении от нормы. В случае если определяются эозинофилы 10% у ребенка или взрослого, речь уже идет об умеренной эозинофилии.
Тем не менее, при обработке анализов с повышенными эозинофилами важно также учитывать суточные колебания. Так, утром и вечером этот показатель увеличивается.
Классификация
В зависимости от тяжести процесса эозинофилия периферической крови подразделяется на такие разновидности:
- легкая (показатель 500-1500 эоз/микролитр);
- средняя (1500-5000 эоз/микролитр);
- тяжелая (больше 5000 эоз/микролитр).
В зависимости от причин проявления патологии:
- Первичная — клональная пролиферация эозинофилов, происходящая при гематологических патологиях. Подобное явление характерно для лейкозов и миелопролиферативных заболеваний.
- Вторичная – спровоцирована рядом негематологических расстройств.
- Идиопатическая – причины такого явления до сих пор неизвестны.
- Гиперэозинофилия — состояние, когда число эозинофилов больше 1500 эоз/микролитр.
Причины эозинофилии
Причины повышения эозинофилов у взрослого и у детей могут быть связаны с целым рядом заболеваний и проявлений. В частности, эозинофилия возникает при таких заболеваниях:
- Бронхиальная астма, аллергический ринит — причины эозинофилии у детей часто связаны с аллергическими проявлениями. Разнообразные аллергические реакции вызывают повышение эозинофилов. Эозинофильная пневмония – состояние, при котором проявляется эозинофильный инфильтрат легкого. Развивается как ответ организма на влияние аллергена. Аллергическую природу имеют и некоторые болезни ЖКТ — эозинофильный эзофагит, эозинофильные желудочно-кишечные расстройства. При таких проявлениях также отмечается эозинофилия.
- Миелопролиферативные нарушения, неоластические процессы – в таком случае отмечается тяжелая эозинофилия (показатель ≥100,000 эоз/микролитр). Подобное отмечается при остром и хроническом эозинофильном лейкозе, клеточной лимфоме, остром лимфобластном лейкозе, опухолевых процессах и др. Хронический миелолейкоз — характерно увеличенное количество эозинофилов и базофилов (эозинофильно-базофильная ассоциация).
- Паразитарные инфекции – иногда, если у человека повышенные эозинофилы в крови, это значит, что произошло заражение паразитами. Часто причиной повышения эозинофилов является заражение гельминтами. Ряд паразитов распространен только в отдельных географических областях. Причиной такого явления могут быть: стронгилоидоз, токсокароз, нематодоз, трихинеллез и др. Иногда сложно ответить на вопрос, почему повышаются эозинофилы, так как эти инфекционные процессы протекают бессимптомно.
- Негельминтные паразиты и другие инфекции — причины повышения эозинофилов в крови у ребенка и взрослого могут быть связаны с заражением протозийными паразитами, чесоточным клещом, грибковыми инфекциями.
- Инфекционные болезни – как подтверждает доктор Комаровский и другие педиатры, эозинофилия возможна при инфекционных заболеваниях. Это скарлатина, ветрянка, корь, туберкулези другие болезни легких. Схема лечения таких заболеваний может включать Полиоксидоний и другие иммуностимуляторы. Однако при многих бактериальных и вирусных инфекциях количество ацидофильных гранулоцитов может уменьшаться. Отсутствуют доказательства связи эозинофилии и токсоплазмы, туберкулеза, бартонеллеза, стрептококковой инфекции.
- Ретровирусные инфекции — ВИЧ.
- При применении некоторых лекарственных средств может отмечаться лекарственная реакция с эозинофилией и системными симптомами (DRESS). Эта реакция является потенциально опасной для жизни.
- Атопический дерматит.
- Надпочечниковая недостаточность, особенно в острой форме.
- Болезни соединительной ткани — эозинофильный гранулематоз с поливаскулитом, гранулематоз Вегенера, ревматоидный артрит, системная красная волчанка и др.
- Другие заболевания — герпетиформный дерматит, раздражение слизистых оболочек, саркоидоз, реакция отторжения трансплантанта.
Симптомы
Если повышены эозинофилы у взрослого или ребенка, симптомы этого состояния обуславливаются болезнью, которая привела к тому, что норма эозинофилов была нарушена.
- Если причины эозинофилии связаны с аллергическими и кожными болезнями, больного беспокоит зуд, покраснение, сухость кожи. Возможно также мокнутие, появление язв и волдырей, отслоение эпидермиса.
- Если эозинофилы в крови у взрослого повышены в связи с аутоиммунными и реактивными болезнями, может отмечаться анемия, повышение температуры тела, снижение веса, фиброз легких, увеличение селезенки и печени, боль в суставах, сердечная недостаточность, воспаление вен.
- В случае глистных инвазий увеличиваются и болят лимфатические узлы, также увеличивается селезенка и печень, отмечаются признаки общей интоксикации – тошнота, головные боли, миалгии, слабость.
- При легочных инфильтратах с эозинофильным синдромом отмечается целый спектр проявлений. Для состояния характерна эозинофилия периферической крови. При эозинофильной пневмонии отмечается лихорадка, кашель, ночная потливость, потеря веса, одышка, плевральная боль. Состояние может быть как острым, так и хроническим. При остром процессе развивается дыхательная недостаточность, при которой требуется искусственная вентиляция.
- При эозинофильной реакции на лекарственные средства вероятно проявление разных синдромов. Это может быть холестатическая желтуха, сывороточная болезнь, интерстициальный нефрит, иммунобластная лимфаденопатия и др. Реакция на лекарства при эозинофилии и системные симптомы случается редко. При этом может отмечаться сыпь, атипичный лимфоцитоз, лимфаденопатия и др.
Анализы и диагностика
Так как существует очень большой список причин, по которым у человека увеличивается количество эозинофилов, в процессе диагностики врачу требуется подробно изучить историю болезни и провести осмотр пациента. Прежде всего, врач проводит опрос и анализирует вероятность наиболее распространенных причин – аллергических реакций, неопластических осложнений, инфекционных заболеваний. Специалист должен выяснить, какие лекарства принимал человек, проявлялись ли у него системные симптомы.
Анализ крови на эозинофилы проводится в рамках общего исследования крови. Биохимический анализ крови проводят, чтобы более точно определить состояние организма.
При необходимости определяется эозинофильний катионный белок — неинвазивный маркер эозинофильного воспаления при аллергических болезнях и других состояниях. Говоря о том, что показывает эозинофильный катионный белок, следует учесть, что содержание ECP прямо пропорционально количеству эозинофилов.
Еще один показатель — катионный протеин эозинофилов (ЕСР) позволяет определить степень выраженности эозинофильного воспаления.
Если эозинофилия подтверждается, проводят дополнительные исследования:
- Мазок из носа на эозинофилы (риноцитограмма) — проводится с целью исключения аллергической природы болезни. Мазок из носа целесообразно проводить при подозрении на аллергический ринит.
- Исследование кала на наличие яиц глистов и паразитов. Может потребоваться повторный анализ, а также исследование на наличие других паразитов.
- Другие исследования — чтобы выяснить причину состояния, проводят обследование сердца, кожи, нервной и дыхательной системы. Может потребоваться проведение анализа мочи, рентгена грудной клетки, функциональные анализы печени и др.
Лечение
Лечение состояния проводят в зависимости от диагностированной болезни. В случае, если эозинофилия была спровоцирована лекарствами, необходимо прекратить их прием.
Читайте также:


