Васкулит при системных заболеваниях соединительной ткани
Неврологические проявления системных заболеваний соединительной ткани и соответственно васкулитов могут быть (клинически практически все они проявляются очаговыми неврологическими симптомами и психоневрологическими нарушениями):
• первичными - связаны с проявлением самого заболевания
• вторичными - связаны с поражением других органов и систем
• как побочный эффект лечения - кортикостероидами или цитостатиками и др.
При системных заболеваниях и васкулитах чаще отмечается повышение СОЭ и лейкоцитоз, выявляются биохимические маркеры активного воспалительного процесса, уремия (до 20% случаев). Основное внимание для проведения клинического дифференциального диагноза и сейчас уделяется выявлению симптомов поражения вне центральной нервной системы, т.е. других органов и систем. Биопсия нерва или мышцы подтверждает диагноз васкулита, часто некротизирующего. Надо отметить, что при системных заболеваний соединительной ткани с васкулитами периферическая нервная система вовлекается намного чаще, чем центральная нервная система. При окклюзии vasa nervorum могут развиваться ишемические повреждения нервов по типу множественных мононевритов. При полиорганном поражении наблюдаются дисметаболические полинейропатии из-за нарушения функций почек и печени. Реже и на более поздних стадиях отмечаются поражения центральной нервной системы (до 40%) в виде асептического менингита с головными болями, нейропсихологических нарушений, эпилептических припадков. Очаговые неврологические симптомы, как правило, связаны с ишемическим поражением больших полушарий, мозжечка или ствола мозга. Могут отмечаться невропатии черепных нервов, чаще II, III и VIII.
При гигантоклеточном артериите наиболее частым симптомом являются головная боль и острая, преходящая или необратимая слепота на один или оба глаза, связанная с ишемическим поражением зрительного нерва. Также могут развиваться инсульты, нейропсихологические нарушения, припадки. Почти у половины больных можно выявить проявления полинейропатии.
Неврологические нарушения у больных с гранулематозом Вегенера выявляются почти у 50% больных и касаются в первую очередь периферической нервной системы (полинейропатии или множественные мононевриты). Реже отмечаются поражения черепных нервов, базальные менингиты, тромбозы синусов и инсульты, судорожные припадки. У большинства больных также отмечается характерная триада поражения других органов и систем: гломерулонефрит, гранулематоз легких и дыхательных путей, некротизирующий васкулит. Гранулемы в центральной нервной системе часто локализуются в области синусов, оболочек. При базальной локализации могут быть невропатии черепных нервов. У 5% больных могут развиваться геморрагические инсульты из-за васкулита или кровоизлияния в гранулему.
У больных с ревматоидным артритом (до 25%) имеются васкулиты, чаще приводящие к поражению периферической нервной системы. В большинстве случаев имеется клиника сенсорной или сенсомоторной полинейропатии или множественные мононевриты. Возможно развитие туннельных синдромов. Надо отметить, что многие препараты, успешно используемые для лечения ревматоидного артрита, могут иметь побочные эффекты в виде полинейропатии. Особый комплекс нарушений, связанных с заинтересованностью нижних отделов ствола мозга и нарушением ликвороциркуляции, может возникать при вовлечении в патологический процесс краниовертебрального сочленения (синдром Руста).
У больных при болезни Бехчета (до 5-25%) выявляются неврологические нарушения, причем более выраженные у мужчин. Описаны варианты развития неврологических проявлений болезни Бехчета в виде клиники рассеянного склероза, менингита или сосудистой энцефалопатии. Проявления очагового поражения центральной нервной системы могут иметь ремиттирующий или прогрессирующий характер, как при рассеянном склерозе.Чаще при болезни Бехчета выявляются признаки поражения пирамидного тракта, ствола головного мозга, повышения внутричерепного давления и нейропсихологические изменения, зрительные, чувствительные и координаторные нарушения отмечаются реже. Важным дифференциальным признаком является обнаружение повторных язв на слизистых рта и гениталий, увеитов и иридоциклитов. Наибольшие проблемы возникают при сочетании миелопатии со снижением зрения из-за увеита.
В ряде случаев при склеродермии могут отмечаться мононевропатии, дистальная сенсорная полиневропатия, миопатии и миозиты, реже поражения центральной нервной системы. Процент больных с неврологическими нарушениями при этой патологии довольно высок - до 40%.
У больных с саркоидозом признаки поражения центральной и периферической нервной системы выявляются не более чем 5%. При этом клинические синдромы чаще напоминают опухоль мозга и синдром внутричерепной гипертензии, но не рассеянного склероза. Снижение зрения и атрофия зрительных нервов могут быть обусловлены поражением базальных оболочек мозга, но это часто сопровождается клиникой окклюзионной гидроцефалии, глухотой и аносмией, редкими при рассеянном склерозе. Поражение оболочек может приводить к развитию эпилептических припадков. Возможно очаговое поражение полушарий и ствола мозга, а также спинного мозга, что требует дифференцированного подхода к рассеянному склерозу. Позитивный эффект от терапии кортикостероидами может усложнять дифференциальный диагноз. При повреждении зрительного нерва, например гранулемой, чаще отмечается концентрическое сужение полей зрения и редко - центральные и парацентральные скотомы, характерно постепенно прогрессирующее течение, в отличие от оптического неврита. Как правило, при саркоидозе отмечаются полисистемные поражения (легкие, лимфоузлы, слюнные железы и т.д.). При лабораторных исследованиях дополнительное значение имеет гиперкальциемия, гиперглобулинемия, очень высокое содержание белка в спинномозговой жидкости.
Описаны первичные изолированные васкулиты центральной нервной системы, которые ранее определяли как гранулематозные васкулиты, но в настоящее время показано, что этот частый признак не является обязательным для диагноза. Патоморфологически при этом редком заболевании наблюдается инфильтрация моноцитами, CD4+-лимфоцитами и плазматическими клетками стенки мелких артериол и венул (до 200 мкм в диаметре) в ткани мозга и особенно в мягкой мозговой оболочке. Во многих случаях выявляются гигантские клетки. Начало этого заболевания чаще подострое, хотя артериит и может дебютировать с геморрагического инсульта, который в целом за время болезни может иметь место у 15% больных с такой патологией. Первым проявлением заболевания обычно бывает головная боль и легкие нарушения сознания. Неврологический дефицит постепенно прогрессирует, среди очаговой симптоматики чаще отмечается гемипарез, атаксия, реже афазия и эпилептические припадки. Поражения зрительного или глазодвигательного нерва наблюдаются реже. Как правило, таким больным ставят вероятный диагноз прогрессирующего рассеянного склероза, но при магнитно-резонансной томографии отмечают большое количество мелких очагов повышенной интенсивности на Т2-изображениях без изменений на Т1. Другие дополнительные и лабораторные методы, как правило, выявляют неспецифические изменения и позволяют исключить системные васкулиты, неопластические и инфекционные заболевания. В спинномозговой жидкости может наблюдаться небольшой плейоцитоз и умеренное повышение содержания белка. Во многих случаях в спинномозговой жидкости выявляют олигоклональные иммуноглобулины G (IgG). Исследование спинномозговой жидкости позволяет исключить нейросифилис или неопластическую инфильтрацию оболочек. Наиболее важную информацию несут данные церебральной ангиографии (в том числе магнитно-резонансной ангиографии), выявляющие распространенные изменения контура и калибра сосудов. Характерны небольшие аневризмы на сосудах малого калибра, на которых обычно такие изменения не образуются. Некоторые авторы среди первичных васкулитов центральной нервной системы отдельно выделяют наиболее частый гранулематозный васкулит и редкие синдромы Когана (нарушения слуха и вестибулярных функций с острыми интерстициальными кератитами) и Ияле (изолированный васкулит сетчатки), которые встречаются у детей.
Вторичные изолированные васкулиты центральной нервной системы наблюдаются при герпетической инфекции, кахексии, лимфомах, амилоидной ангиопатии, у наркоманов. Васкулиты при герпетической инфекции обычно проявляются как тяжелый геморрагический инсульт, который бывает у пожилых больных через 1-4 недели после начала офтальмогерпеса или поражения верхней ветви тройничного нерва. Патоморфологически отмечают преимущественное поражение крупных сосудов, причем некроз сосудистой стенки преобладает над воспалением, в редких случаях - множественное поражение мелких сосудов. При наркотической зависимости от препаратов метамфетамина и других симпатомиметиков, реже кокаина, могут развиваться васкулиты и субарахноидальные или внутримозговые кровоизлияния, которые более правильно относить к васкулопатиям, несмотря на воспалительные изменения в стенке сосудов мозга. Реже встречаются васкулиты центральной нервной системы у больных с лимфомой Ходжкина или амилоидной ангиопатией.
Системные заболевания соединительной ткани — группа воспалительных аутоиммунных заболеваний неизвестной этиологии, характеризующаяся множественным поражением соединительной ткани различных органов и систем. В процесс могут вовлекаться, в том числе и все отделы дыхательной системы. В одних случаях патология легких связана непосредственно с системным поражением соединительной ткани в других носит вторичный характер. Нередко поражения разного характера сочетаются у одного пациента, и эта множественность повреждений лёгких является общей чертой системных заболеваний. В то же время каждое заболевание отличается своеобразием лёгочной патологии. Системные заболевания соединительной ткани имеют прогрессирующий характер и длительное, часто тяжёлое течение. Лёгочные проявления могут возникать на любой стадии или предшествовать болезни за несколько лет. Ведущими симптомами являются одышка, кашель и боли в грудной клетке. Самые частые синдромы — поражение плевры и интерстициальные болезни лёгких. Характерная этим заболеваниям дисфункция иммунной системы, а также использование в лечении глюкокортикостероидов и цитостатических препаратов повышают восприимчивость организма к инфекции, способствуют развитию тяжелых осложнений (пневмония, сепсис и туберкулёз). Наряду с обычными возбудителями пневмоний, осложнения нередко вызываются условно-патогенной флорой, микобактериями туберкулёза, вирусами и грибами.
Системная красная волчанка (СКВ)— аутоиммунное заболевание, характеризующееся системным поражением сосудов различного калибра. Для СКВ характерно наличие в сыворотке крови высоких титров антинуклеарных факторов (АНФ), антител к нативной ДНК и антигену Смитта (Sm-Ag), низкий уровень комплемента.
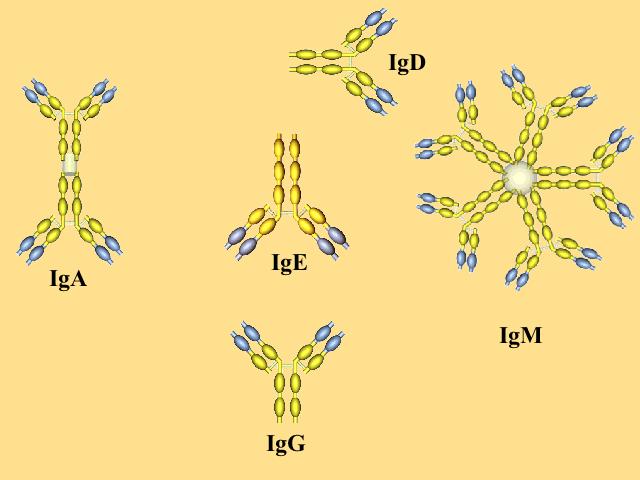
По сравнению с другими системными заболеваниями поражение лёгких при СКВ представлено самым широким спектром синдромов:
Клиническая картина поражения лёгких наблюдается в 1-6% случаев заболевания СКВ, по данным мультиспиральной компьютерной томографии (МСКТ) поражение легких отмечается уже в 30%, а на аутопсии — в 70% случаев СКВ сопровождается поражением легких.
Основа лечения системной красной волчанки — глюкокортикостероидные препараты и иммуносупрессивные средства. Без лечения прогноз неблагоприятный, при адекватной терапии возможно достижение ремиссии.
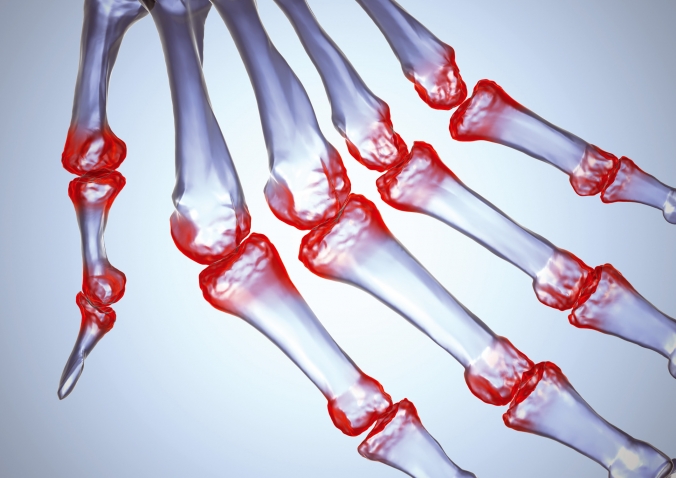
Ревматоидный артрит (РА) — симметричное хроническое воспаление в первую очередь суставов кистей и стоп, сопровождающееся постепенным разрушением (деструкцией) их структуры. Иммунологическая особенность РА — выработка аутоантител класса IgM к собственным иммуноглобулинам (ревматоидные факторы), которые обнаруживаются в сыворотке крови в умеренных или высоких титрах. Наряду с поражением суставов у 20-30% больных развиваются внесуставные проявления, к которым относят ревматоидные узелки и ревматоидный васкулит. Наиболее типичные проявления васкулита— дигитальный (пальцевой) артериит, язвы кожи, периферическая нейропатия и васкулит внутренних органов (лёгких, сердца, почек). Риск летального исхода при развитии внесуставных проявлений увеличивается в 5 раз. Для ревматоидного артрита характерны бронхоэктазы и бронхиолиты, а также поражение плевры, лёгочных сосудов (васкулит, лёгочная гипертензия), альвеолярные геморрагии, развитие интерстициальных заболеваний легкого (ИЗЛ). Плеврит — самое частое поражение лёгких при РА, протекает малосимптомно, с небольшим количеством выпота, отмечается примерно у 25% больных. У трети больных плеврит ассоциируется с ИЗЛ, течение которого при ревматоидном артрите может быть очень медленным (10 лет и более) или фульминантным (молниеносным, мгновенным). Ревматоидные узелки (РУ) в лёгких обнаруживаются редко (в 1-2%). У 10-15% больных развивается опасное осложнение — вторичный амилоидоз, в том числе с вовлечением лёгких. Доказано более частое развитие лимфом, миеломной болезни и лейкозов на фоне ревматоидного артрита.
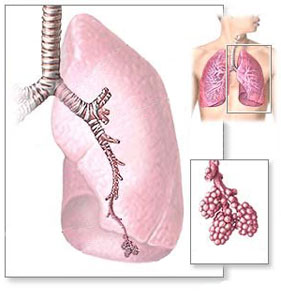
Системная склеродермия (прогрессирующий системный склероз) — группа заболеваний, в ранней стадии которых превалируют нарушения микроциркуляции и воспаление, постепенно приводящие в дальнейшем к генерализованному фиброзу (склерозу). Типичные аутоиммунные нарушения при системной склеродермии — образование антицентромерных антител и антител к антигену топоизомеразы1 (Scl-70). Заболевание отличается разнообразием появлений, самым ярким из которых является уплотнение кожных покровов. Диффузная форма склеродермии характеризуется острым развитием и быстрым прогрессированием генерализованного фиброза кожи и внутренних органов (сердца, лёгких, почек). Относительно доброкачественная лимитированная форма дебютирует феноменом (синдромом) Рейно, кожные изменения имеют ограниченный характер, прогрессируют медленно и сопровождаются сосудистыми ишемическими расстройствами. Поражение лёгких при склеродермии встречается чаще, чем при других системных заболеваниях, у мужчин чаще, чем у женщин. Патология легких при мультиспиральной компьютерной томографии (МСКТ) у больных системной склеродермией отмечаются в 80-90% . Чаще всего это интерстициональное заболевание легких (ИЗЛ) и легочная гипертензия (ЛГ). Причиной ЛГ в 12-15% могут быть также фиброзные поражения левых отделов сердца (клапан, миокард). Легочная гипертензия чаще ассоциируется с лимитированной формой болезни и выявляется у больных с длительным анамнезом, ИЗЛ с диффузной формой. Инфекционные осложнения (пневмонии, абсцедирование) возникают реже, чем при других системных заболеваниях. Риск развития рака легкого на фоне системной склеродермии повышается в 3-5 раз.
Идиопатические воспалительные миопатии - группа заболеваний, в основе клинических проявлений которых лежит воспаление поперечнополосатой мускулатуры (полимиозит, дерматомиозит, ювенильный дерматомиозит и т.д.). Иммунологическими маркёрами являются миозит-специфические антитела, направленные к цитоплазматическим белкам и рибонуклеиновым кислотам. Чаще других встречаются антитела к аминоацилсинтетазам тРНК (Jo-1 и др.).
Поражение мышц проявляется симметричной слабостью проксимальных (расположенных ближе к туловищу) групп мышц верхних и нижних конечностей и мышц, участвующих в сгибании шеи, что проявляется затруднением при подъёме с низкого стула; при посадке в транспорт; при умывании и причёсывании. Характерно поражение мышц глотки, гортани и верхней трети пищевода (дисфония, дисфагия). Внутриорганные проявления разнообразны, наиболее часто встречается поражение дыхательной системы. Типично для миопатий поражение межрёберных мышц и диафрагмы, что приводит к затруднению дыхания, одышке. Пневмония осложняет течение полимиозита и дерматомиозита у 30-50% больных. Ведущую роль в её развитии играет аспирация пищи, связанная с поражением мышц глотки и верхней трети пищевода (аспирационный синдром). Наиболее тяжёлым поражением лёгких является интерстициональное заболевание (ИЗЛ), признаки которого в 10% случаев предшествует симптомам мышечного поражения.
Васкулит – группа заболеваний, которые характеризуются воспалением и последующим разрушением стенок кровеносных сосудов. Васкулит развивается при различных аутоиммунных заболеваниях соединительной ткани, например, системной красной волчанке, ревматоидном артрите.

Причины васкулита
Основными причинами васкулита у детей и взрослых являются:
- воздействие инфекционных возбудителей: стафилококков, стрептококков, сальмонеллы, вирусов гепатитов В и С, микобактерий туберкулеза, цитомегаловируса, парвовирусов;
- различные аллергии;
- заболевания соединительной ткани, ожоги, травмы, воздействия ионизирующей радиации.
До сих пор точно не установлена роль генетического фактора в развитии системного васкулита. Но чаще всего васкулиты не передаются по наследству, и опасность появления болезней данной группы от родителей больных васкулитом детям минимальна.
Факторами риска, которые могут вызвать васкулит, являются:
- бесконтрольное введение сывороток и вакцин;
- злоупотребление лекарственными препаратами;
- увлечение принятием солнечных ванн и длительное пребывание на открытом солнце;
- физическая травма;
- нарушение обмена веществ;
- курение и употребление алкоголя;
- психоэмоциональное перенапряжение.
Классификация и симптомы васкулита
Все васкулиты делятся на первичные и вторичные.
Первичные васкулиты вызываются воспалением самих сосудов (узелковый полиартериит, неспецифический аортоартериит, геморрагический васкулит, гигантоклеточный артериит, криоглобулинемический васкулит, болезнь Кавасаки, микроскопический полиангиит, гранулематоз Вегенера, эозинофильный ангиит).
Калибр пораженных сосудов при разных васкулитах неодинаков. Различается и тип воспаления. В связи с этим симптомы васкулитов разных видов так не похожи друг на друга.
Вторичные васкулиты являются элементами другого заболевания и рассматриваются как их проявления или осложнения (сепсис, менингит, сыпной тиф, скарлатина, псориаз и другие).
В некоторых случаях васкулит выступает как проявление злокачественной опухоли.
Генерализованное поражение сосудов носит название системного васкулита.
Различные виды васкулитов отличаются локализацией процесса, степенью тяжести, этиологией.
По размеру пораженных сосудов выделяют васкулиты:
- мелких сосудов: иммунокомплексные васкулиты (геморрагический васкулит, криоглобулинемический васкулит, гипокомплементарный уртикарный васкулит, анти-GBM-болезнь) и АNCA-ассоциированные (болезнь Вегенера, микроскопический полиангиит, синдром Чарга-Страусса);
- средних сосудов (болезнь Кавасаки, нодозный полиаретриит);
- крупных сосудов (артериит Такаясу, гигантоклеточный артериит);
- сосудов различных размеров (синдром Когана, болезнь Бехчета).
Также выделяют первичные васкулиты отдельных органов (кожный артериит, кожный лейкоциткластный ангиит, ангиит ЦНС, изолированый аортрит) и васкулиты при системных заболеваниях (волчаночный, ревматоидный, васкулит при саркоидозе).
Основную роль в диагностике данной группы заболеваний имеют симптомы васкулита, то есть жалобы больного и те изменения, которые врач обнаруживает во время осмотра. Также значение имеют возраст и пол пациента. Так, например, облитерирующим тромбангиитом Бюргера болеют чаще мужчины, а развитие неспецифического аортоартериита больше присуще молодым девушкам. Височная артерия чаще поражается васкулитом после 55-летнего возраста, а геморрагический васкулит у детей встречается намного чаще, чем у более взрослых пациентов.
Симптомы васкулита довольно разнообразны и зависят от того, где расположены пораженные сосуды, степени выраженности нарушений, фазы заболевания.
Значимой является та последовательность, в которой проявились симптомы васкулита.
Обычно васкулиты имеют острое или подострое начало.
Первые симптомы васкулита делят на общие неспецифические и характерные локальные синдромы.
К общим признакам заболевания относят: повышение температуры, снижение веса, быструю утомляемость, головную боль. У пациентов наблюдается постоянная субфебрильная температура. При некоторых формах васкулита уменьшение веса является классическим признаком, говорящим об активности болезни.
В 40-50 % случаев наблюдается кожный синдром. На коже могут возникать петехии, узелки, кожная пурпура, пятна, язвы. В некоторых случаях появляется сетчатый мраморный рисунок кожи. Поражения кожи могут переходить в язвенно-некротическую форму.
Более чем в 50% случаев пациенты жалуются на боли в мышцах, которые связаны с нарушением кровообращения в отдельных группах мышц.
Частым признаком также является поражение суставов. Наиболее типичным является поражение крупных суставов - голеностопных, коленных, плечевых.
В зависимости от формы васкулита в 20-40% случаев у пациентов происходит поражение почек, которое возникает в разгар заболевания и является свидетельством выраженных изменений.
Возможны проявления васкулита и со стороны сердца, дыхательной системы, желудочно-кишечного тракта.
Развитие васкулита у детей и его проявления не отличается от данного процесса у взрослых людей.

Лечение васкулита
Основной целью лечения васкулитов системных и несистемных является достижение ремиссии, уменьшение вероятности обострений, предотвращение поражения жизненно важных органов.
Лечение всегда подбирается индивидуально в зависимости от формы заболевания и его клинических проявлений.
Основным направлением лечения васкулита в настоящее время является метод иммуносупрессии или, другими словами, угнетения иммунитета одновременно с противовоспалительной терапией путем совместного использования глюкокортикоидов или цитостатиков, которые тормозят развитие иммунного воспаления.
Преднизолон в лечении васкулита является препаратом выбора, поскольку он довольно быстро снимает отек стенок сосудов.
Длительное использование поддерживающих доз глюкортикостероидов предотвращает прогрессирование процесса стенозирования крупных сосудов.
Доказано, что прогноз для жизни больных васкулитом улучшается при использовании цитостатических средств, одним из которых является циклофосфан.
Эффективной сопутствующей терапией в лечении васкулита считается применение сосудорасширяющих (компламина, персантина, никотиновой кислоты) и антитромботических (трентала, курантила, агапурина) препаратов, которые используются в течение длительного времени курсами.
Также широко применяются методы экстракорпоральной гемокоррекции, которые позволяют бороться с микроциркуляторными нарушениями. Среди этих методов выделяют плазмаферез с ультрафиолетовым облучением крови и гемоксигенацией.
Для коррекции микроциркуляторных нарушений также используются: антикоагулянты (фраксипарин, гепарин); метилксантины (агапурин, трентал); нестероидные противовоспалительные средства (ацетилсалициловая кислота).
Активное патогенетическое лечение васкулита дает возможность продлить жизнь пациентам и даже вернуть их к трудовой деятельности.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические заболевания детского возраста представлены в отечественной рабочей классификации РБ (1988—1998 гг.). Это ревматическая лихорадка (ревматизм), диффузные болезни соединительной ткани, ювенильные артриты, системные васкулиты, другие болезни суставов, костей и мягких тканей.
Среди клинических проявлений при целом ряде РБ важное место занимают кожные изменения, правильная оценка и интерпретация которых играет большую роль в дифференциально-диагностическом поиске, способствует достоверному и своевременному распознаванию болезни.
В данной статье освещены особенности кожного синдрома при некоторых ревматических заболеваниях детского возраста, наблюдаемых авторами.
Ревматическая лихорадка (ревматизм) рассматривается как системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитическим стрептококком группы А у предрасположенных лиц, главным образом у детей и подростков 7—15 лет.
К диагностическим критериям относятся полиартрит, поражение сердца, хорея, аннулярная эритема и ревматические узелки.
Среди кожных проявлений кольцевидная эритема (аннулярная сыпь) наблюдается у 7—10% детей, обычно не сопровождается субъективными жалобами, не возвышается над уровнем кожи, исчезает при надавливании, преимущественно локализуется на коже туловища, реже — на руках и ногах. Кольцевидная эритема, как правило, отмечается в дебюте заболевания, при стихании активности она исчезает, но может и персистировать в течение ряда месяцев.
Ревматические узелки в последние годы встречаются очень редко, в основном у детей с возвратным ревматизмом. Это округлые, плотные, варьирующие по размерам от нескольких миллиметров до 1–2 см, безболезненные образования. Преимущественная локализация — у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястно-фаланговых суставов, в затылочной области и области ахилловых сухожилий. Количество узелков варьирует от одного до нескольких. Они персистируют от 7—10 дней до двух недель и реже — до одного месяца.
Специального местного лечения ни аннулярная эритема, ни ревматоидные узелки не требуют.
С современных позиций ЮРА рассматривается как самостоятельная нозологическая форма неизвестной этиологии, характеризующаяся сложными аутоиммунными процессами патогенеза, наличием большого каскада воспалительных и иммунологических процессов, развивающихся на генетически измененном фоне и сопровождающихся системной дезорганизацией соединительной ткани с преимущественным вовлечением в патологический процесс суставов и прогрессирующим течением заболевания.
Самый серьезный вариант по характеру клинических проявлений, течению и прогнозу — это системный вариант ЮРА, который подразделяется на две формы: болезнь Стилла и субсепсис Висслера-Фанкони.
Встречается, как правило, у детей раннего возраста, обычно начинается остро, сопровождается гектической лихорадкой, выраженной реакцией со стороны ретикулоэндотелиальной системы (лимфаденопатия, гепатолиенальный синдром), вовлечением в патологический процесс внутренних органов (полисерозиты), поражением суставов, значительными сдвигами лабораторных показателей.
Классическим признаком системного варианта является наличие кожных изменений в виде нефиксированной эритематозной сыпи, которая представляет собой розового цвета, пятнисто-папулезные, реже мелкоточечные кожные элементы, располагающиеся на груди, животе, руках, ногах. Они исчезают при легком надавливании, не сопровождаются субъективными проявлениями и значительно усиливаются при лихорадке и на высоте активности патологического процесса. Сыпь нередко сохраняется длительное время, может появляться при обострении заболевания.
У 5—10% детей с полиартикулярной формой ЮРА отмечается появление ревматоидных узелков. Узелки плотновато-эластичной консистенции обычно подвижны, не спаяны с подлежащими тканями, кожа над ними иногда эритематозно изменена. Узелки могут спонтанно исчезать или сохраняются в течение длительного времени. Их появление считается неблагоприятным прогностическим признаком.
Представляет собой острое воспалительное состояние, характерными особенностями которого следует считать гектическую лихорадку, персистирующие сыпи, артралгии или нестойкий артрит, гепато- и/или спленомегалию, лимфаденопатию, а также высокий лейкоцитоз со сдвигом влево, увеличение СОЭ и анемию в крови. Картина болезни напоминает сепсис и болезнь Стилла.
Отличительной чертой сыпи следует считать ее стабильность. Сыпь значительно усиливается при повышении температуры.
В целом заболевание отличает клинический полиморфизм. Наиболее характерным является формирование склеродермических очагов бляшечной или полосовидной формы, локализующихся в различных областях, чаще на конечностях и туловище. Очаги могут встречаться гипо/гиперпигментированные, с желтоватым либо красноватым оттенком. У многих детей определяется достаточно выраженное уплотнение кожи, сочетающееся у некоторых из них с уплотнением подкожных мягких тканей. Субъективные ощущения у большинства заболевших отсутствуют, однако могут наблюдаться зуд и боль. С течением времени очаги претерпевают отчетливую трансформацию с формированием остаточных изменений в виде атрофии и/или дисхромии кожи.
У детей с системной склеродермией отмечается более выраженный спектр признаков со стороны кожи и подкожных мягких тканей, их относительно большая неспецифичность.
Это тяжелое прогрессирующее системное заболевание мышц, кожных покровов и сосудов микроциркуляторного русла с менее отчетливым поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. В клинической картине имеют место лихорадка, прогрессирующая мышечная слабость, вплоть до полной обездвиженности, интенсивные мышечные боли, нарастающая мышечная и общая дистрофия.
Системные васкулиты (СВ) — это группа болезней, характеризующихся первичным деструктивно-пролиферативным поражением стенки сосудов различного калибра, приводящим ко вторичным изменениям органов и тканей. Существующие классификации СВ учитывают калибр пораженных сосудов, характер воспаления, гистологические данные, иммунологические особенности процесса. Кожные феномены включены в разные схемы оценки активности. К ним относятся: петехии/экхимозы, сетчатое ливедо, кожные некрозы, язвы, узловатая эритема, узелки по ходу сосудов.
Наиболее значимыми с точки зрения частоты вовлечения кожи заболеваниями из группы системных васкулитов являются геморрагический васкулит и узелковый полиартериит.
Наиболее распространенный системный васкулит у детей, характеризующийся поражением мелких сосудов с изменениями прежде всего кожи, кишечника, почек. Основные проявления: нетромбоцитопеническая пурпура, артрит и артралгии, абдоминальные боли, желудочно-кишечные кровотечения и гломерулонефрит. Почти в половине случаев отмечается рецидивирующий характер процесса. Прогноз чаще благоприятный.
Почти у всех больных наблюдаются изменения кожи. Характерна симметричная петехиальная сыпь и/или пальпируемая пурпура, локализующаяся преимущественно дистально на нижних конечностях, усиливающаяся после пребывания ребенка в вертикальном положении и наблюдающаяся в течение нескольких дней. Данные изменения настолько характерны, что занимают одну из ведущих позиций среди других диагностических критериев. Наряду с этим встречаются эритематозные, папулезные и везикулезные элементы.
Представляет собой некротизирующий васкулит периферических и центральных артерий среднего и мелкого калибра. Ювенильный узелковый полиартериит характеризуется некротизацией кожи с подлежащими мягкими тканями и слизистых с развитием полиморфной клинической симптоматики. Изменения могут касаться любого органа и развиваться на фоне довольно выраженных общих симптомов болезни (лихорадки и кахексии). Кроме этого, отмечаются потеря веса, кожные изменения, абдоминальные и мышечно-скелетные боли, вовлечение центральной нервной системы.
Кожные изменения отмечаются более чем у половины больных и нередко являются одним из первых симптомов болезни. Наиболее типичны болезненные подкожные узелки по ходу сосудов, ливедо (сетчатое или древовидное). Ливедо, встречающееся у большинства больных, может сохраняться и в периоды ремиссий, становясь более ярким при обострении. У каждого третьего пациента развивается тромбангиитический синдром с быстрым формированием некрозов кожи и слизистых оболочек, гангрены дистальных отделов конечностей. Также могут наблюдаться папуло-петехиальные высыпания, везикулы, буллы. Значимость кожных изменений в диагностике состояния подчеркивается наличием кожных симптомов в диагностических критериях заболевания.
Это полисистемное заболевание, вызываемое спирохетой Borrelia burgdorferi, которая переносится иксодовыми клещами. Кожные изменения представлены, прежде всего, клещевой мигрирующей эритемой на месте укуса клеща. Эритема представляет собой красное, растущее по периферии пятно диаметром не менее 5 см, гомогенно окрашенное или кольцевидной формы с просветлением в центре. В трети случаев эритема может сопровождаться зудом и болезненностью. Эритема может самопроизвольно исчезать, однако возможны прогрессирование и хронизация процесса, появление вторичных эритем кожи. Достаточно редко отмечаются также появление уртикарных элементов, узловатая эритема, единичная доброкачественная лимфоцитома кожи и — у взрослых — хронический атрофический акродерматит. Из других клинических признаков встречаются гриппоподобный синдром, увеличение регионарных лимфоузлов, проявления со стороны нервной системы (поражение лицевого и других черепно-мозговых нервов и радикулопатия), сердца (атриовентрикулярная блокада), артралгии, артрит, иногда поражение глаз.
Кожные изменения встречаются при болезни Кавасаки, смешанном заболевании соединительной ткани, периодической болезни и других редких заболеваниях, относящихся к ревматологической рубрике.
Лечение кожных изменений, при большинстве ревматических заболеваний сводится к купированию основных симптомов болезни. Одно из ведущих мест в спектре антиревматических средств занимают глюкокортикостероиды. Наиболее интенсивным методом введения стероидов является пульс-терапия, при которой доза вводимого препарата достигает 20–30 мг/кг в сутки. Курс составляет три дня, при необходимости показано повторное введение. Дозы, назначаемые внутрь, варьируют в зависимости от нозологической формы и степени активности процесса от 1-2 мг/кг (в расчете на преднизолон) до 0,5–0,7 мг/кг в сутки. Поддерживающей может считаться доза 0,1–0,3 мг/кг в сутки. Нередко ГКС назначаются в сочетании с НПВП в стандартных дозах. Среди базисных средств, дополняющих ГКС, препаратом выбора на сегодняшний день (особенно при ЮРА) является метотрексат (расчетная доза 10 мг/мІ в неделю). Используются также азатиоприн (1,5 мг/кг в сутки), циклоспорин А (сандиммун) (3,5—5 мг/кг в сутки), циклофосфан, сульфасалазин, препараты золота, хинолиновые средства, а также их сочетания. Определенная роль в лечении ревматических заболеваний отводится иммуноглобулинотерапии, которая осуществляется курсами по несколько циклов внутривенного введения из расчета 0,4-0,5 г/кг на одно введение. В последнее время ведется поиск новых эффективных и безопасных лекарственных средств, таких, как ингибиторы фактора некроза (ремикейд, этанерцепт и др.), мофетила микофенолат, лефлуномид и др.
Применяется также и местная терапия. Назначаются аппликации ДМСО, солкосерила, индовазина, крема долгит, мадекассола, гепарина и других местных средств. Немаловажную роль также играют физиотерапевтические процедуры, в том числе курортотерапия. Во многих случаях в лечебный комплекс включаются антифиброзные препараты (пеницилламин, а также мадекассол, колхицин, ферменты и др.), глюкокортикостероиды, средства, влияющие на систему микроциркуляции (пентоксифиллин, никошпан и др.). Обсуждается необходимость использования иммунодепрессантов (метотрексата, азатиоприна и др.), хинолиновых производных (плаквенил), системной энзимотерапии.
При дерматомиозите в ходе лечения кожных изменений определенную роль играют солнцезащитные препараты, противовоспалительные и противозудные средства, стероидные мази. Эффективны в отношении дерматологических проявлений заболевания хинолиновые производные. При резистентности кожных изменений наряду с использованием ГКС и плаквенила в лечебный комплекс могут быть добавлены дапсон, мофетила микофенолат (позволяет постепенно уменьшить дозу ГКС), такролимус (топическое применение при эритематозных, отечных изменениях).
Таким образом, кожные изменения, нередко являющиеся неотъемлемой частью сложной картины нарушений во всем организме, занимают значимое место в практике педиатра и детского ревматолога. Именно кожный синдром, впервые выявляемый на приеме у дерматолога или врача первого контакта, должен настораживать в плане возможного развития одного из заболеваний ревматологического круга.
Д. Л. Алексеев, кандидат медицинских наук
Н. Н. Кузьмина, доктор медицинских наук, профессор
С. О. Салугина, кандидат медицинских наук
Институт ревматологии РАМН, Москва
Читайте также:


