Васкулит у детей гимнастика
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Лечение васкулита
Медикаментозное лечение васкулита в легкой форме занимает 2-3 месяца, при среднетяжелой – до 6-ти месяцев, при тяжелых формах до 12-ти месяцев. При хроническом рецидивирующем васкулите лечение проводят курсами по 4-6 месяцев.
Лечением васкулита занимаются врачи различных специальностей: дерматолог, инфекционист, ревматолог.
Васкулит крупных сосудов - височный артериит: описание, диагностика, лечение заболевания - видео
Гранулематозный васкулит (болезнь Вегенера, гранулематоз с полиангиитом): в чем заключается это заболевание, признаки и симптомы, методы лечения - видео
Питание при васкулите
Питание при васкулите основывается на отказе от продуктов, которые могут усилить или вызвать аллергию.

Гипоаллергенная диета при васкулите исключает:
- соленые и жареные блюда;
- грибы;
- мед и пыльцу;
- яйца;
- промышленные консервы;
- кофе, шоколад;
- крепкий чай;
- алкогольные напитки;
- фрукты и ягоды:
- цитрусовые – апельсины, мандарины, лимоны;
- клубнику, землянику;
- красные яблоки;
- сдобную выпечку;
- чипсы, сухарики и другие продукты, содержащие ароматизаторы, красители и усилители вкуса;
- индивидуально непереносимые продукты.
При поражении почек (нефрите) рекомендован стол №7, при выраженном абдоминальном синдроме (поражении ЖКТ) назначается стол №4.
Васкулит у детей
Васкулит у детей встречается чаще, чем у взрослых, и симптомы его проявляются сильнее. Заболеваемость составляет 25 случаев на 100 000 населения. Чаще других встречаются геморрагический васкулит и болезнь Кавасаки. Пик заболеваемости приходится на возраст 4-12 лет. Дети до 3-х лет болеют редко.
Васкулит у детей поражает мелкие сосуды кожи, почек, суставов и органов пищеварения. Болезнь вызывает воспаление и некроз стенки сосуда и закупорку его просвета тромбом, что приводит к нарушению питания окружающих тканей. При своевременном лечении у 70% детей симптомы васкулита исчезают через 4-6 недель после появления. У 25% васкулит переходит в хроническую стадию заболевания.
- частые острые инфекционные болезни (вирусные и бактериальные);
- заражение гельминтами (глистами);
- вакцинация – индивидуальная непереносимость компонентов вакцины.
По статистике васкулит чаше возникает у детей, у которых наблюдались аллергические реакции – атопический дерматит, пищевая аллергия, аллергия на пыльцу растений, лекарственные препараты и бытовую химию.
Что происходит в организме ребенка. При нарушении работы иммунитета в крови ребенка появляются специфические иммунные комплексы и антитела, направленные против нейтрофилов и моноцитов. Эти иммунные комплексы прикрепляются к внутренней стенке сосудов, вызывая их воспаление. А антитела повреждают нейтрофилы, высвобождая ферменты, которые разрушают клетки внутренней поверхности сосудов. В результате сосудистая стенка разрушается, и кровь выходит в окружающие ткани. Поврежденные капилляры не в состоянии обеспечить питание соответствующих органов.
Врач ставит диагноз на основе осмотра и данных об общем состоянии ребенка. Для подтверждения диагноза "васкулит" проводят анализы крови. В крови больных обнаруживается:
- повышенный уровень СОЭ;
- С-реактивный белок;
- увеличение количества лейкоцитов;
- признаки повышенной свертываемости крови.
Инструментальные методы исследования выявляют изменения во внутренних органах, связанные с повреждением сосудов.
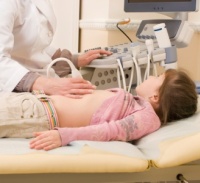
- УЗИ – выявляет поражения внутренних органов. Преимущественно используется для обследования почек.
- Допплерография – оценивает состояние сосудов и тяжесть поражения с помощью ультразвука.
- МРТ с введением в кровь контрастных веществ – используется для оценки состояния головного мозга при поражении центральной нервной системы.
- Рентгенография органов грудной клетки. На рентгене могут обнаруживаться признаки васкулита, имитирующие воспаление легких, бронхов, плеврит или туберкулез.
Лечение васкулита у детей проводится по той же схеме и теми же препаратами, что и для взрослых (см. таблицу выше). Дозировку подбирают соответственно возрасту и весу ребенка.
Основой лечения васкулита у детей являются глюкокортикостероидные гормоны. Витамины и иммуномодуляторы не применяют, чтобы избежать дополнительной аллергизации.
В большинстве случаев лечение проводят в стационаре на протяжении 3-6 недель. Показанием к госпитализации является:
- впервые выявленный васкулит;
- обострение заболевания;
- тяжелое состояние ребенка;
- повреждение внутренних органов;
- обильные высыпания.
После выписки ребенка ставят на диспансерный учет к ревматологу, который регулярно проводит осмотры:
- Детям с системными васкулитами противопоказаны прививки. Вакцины могут вызвать обострение болезни.
- Занятия лечебной физкультурой. Комплекс упражнений зависит от характера повреждений и подбирается индивидуально в кабинетах ЛФК при поликлиниках.
- Соблюдение режима дня. Требуется отводить достаточно времени на сон и отдых и избегать переутомления.
- Санаторно-курортное лечение в санаториях, специализирующихся на лечении заболеваний сердечно-сосудистой системы и ревматологических болезней. Минеральные Воды, Пятигорск, Саки, Ялта.
- Профилактика частых инфекций основана на постепенном систематическом закаливании.
- Полноценное гипоаллергенное питание.
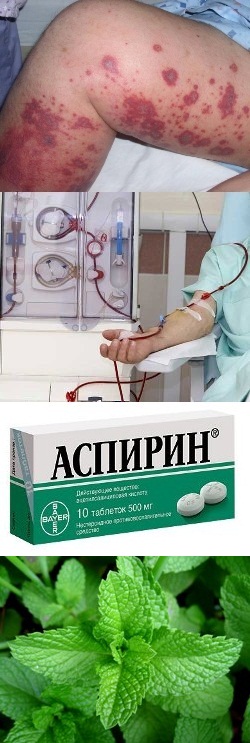
Народные методы лечения васкулита
Народные методы лечения васкулита основаны на снижении иммунной атаки и аллергической реакции, а также улучшении свойств крови.
Травяной сбор уменьшает проявления аллергии, оказывает противовоспалительное действие, выводит токсины и улучшает кровообращение. Для приготовления сбора смешивают по 3 ложки каждого ингредиента:
- почки тополя;
- цветки календулы;
- соцветья бузины;
- трава тысячелистника;
- трава череды;
- хвощ полевой;
- листья мяты.
1 столовую ложку смеси заваривают 200 мл кипятка и настаивают 1 час. Настой процеживают и принимают по 100 мл каждые 3 часа на голодный желудок.

Корень солодки содержит вещества, аналогичные глюкокортикостероидам, которые устраняют проявления аллергии и оказывают мощное противовоспалительное действие. Можно использовать готовый сироп, применяя по инструкции, или приготовить настой самостоятельно. Для этого столовую ложку корней солодки заваривают 200 мл кипятка и прогревают на водяной бане в течение 20 минут. Готовый отвар процеживают и принимают по 2 ст.л. за 30 минут до еды 4 раза в день.
Медицинские пиявки – слюна пиявки содержит биологически-активные вещества гирудин и калин, снижающие свертываемость крови и предотвращающие образование тромбов. Бделлины и эглины уменьшают активность ферментов, вызывающих воспаление. Рефлекторная реакция на укус пиявки приводит к активизации кроветворения и улучшению свойств крови. Пиявок устанавливают на зону поражения. Длительность сеанса 40-60 минут. Для лечения васкулита требуется 8-10 сеансов.
Не стоит лечить васкулит самостоятельно народными средствами. Обратитесь к ревматологу, он порекомендует вам средства, проверенные на практике. Бесконтрольный прием настоев лекарственных трав может усилить аллергию и вызвать появление новых высыпаний.
Последствия васкулита
Ухудшение кровоснабжения тканей вокруг пораженных сосудов приводит к тяжелым поражениям внутренних органов. Без своевременного и грамотного лечения последствия васкулита могут привести к тяжелой инвалидности.
- Хроническая почечная недостаточность – нарушение всех функций почек. Повреждение ткани почек, вызванное нарушением кровообращения. Недостаток кислорода и питательных веществ приводит к массовой гибели клеток почки.
- Перфорация желудка или кишечника – разрыв стенки кишечника и выход его содержимого в брюшную полость. Является наиболее частым осложнением абдоминальной формы геморрагического васкулита. При поражении сосудов стенка органов ЖКТ не получает должного питания, атрофируется и истончается. Разрыв может произойти в результате спазма или растяжения пищевым комком. Опасным для жизни осложнением этого состояния является перитонит – воспаление листков брюшины.
![]()
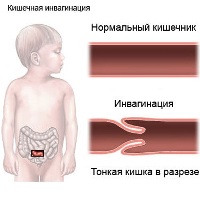
Кишечная непроходимость у больных васкулитом зачастую связана с инвагинацией кишечника. При этом состоянии одна часть входит в просвет другой, закупоривая ее и нарушая продвижение пищевых масс.- Кровотечения внутренних органов – излитие крови в просвет внутренних органов или другие естественные полости. Причина внутреннего кровотечения – разрыв стенки крупных сосудов или разрушение инфильтратов, связанное с некрозом. Для васкулита характерны различные виды кровотечений: легочное, кишечное, маточное у женщин, кровоизлияние в яичко у мужчин.
- Поражение сердца. Нарушение питания приводит к истощению мышечных волокон сердца. Они вытягиваются и деформируется. При полном отсутствии питания происходит гибель клеток. Наиболее частые осложнения со стороны сердца:
- инфаркт миокарда – гибель участка сердечной мышцы;
- разрыв аневризмы (выпячивания стенки) аорты;
- формирование пороков сердца в связи с повреждением клапанов – стеноз и недостаточность митрального и аортального клапанов.
- Геморрагический инсульт – внутримозговое кровоизлияние, связанное с разрывом стенки сосуда.
Прогноз
Прогноз при васкулите зависит от формы заболевания и от того, как быстро начато лечение. Так, при ранней терапии цитостатиками в сочетании с глюкокортикостероидами пятилетняя выживаемость больных васкулитом достигает 90%. Это означает, что 9 из 10 больных живут дольше 5-ти лет. Без своевременного лечения пятилетняя выживаемость составляет 5%.
Прогноз ухудшается в следующих случаях:
- начало заболевания после 50 лет;
- поражение почек;
- поражение желудочно-кишечного тракта;
- поражение центральной нервной системы;
- поражение аорты и сосудов сердца.
Это означает, что людям с подобными состояниями необходимо внимательно относиться к своему здоровью и строго соблюдать схему лечения. В таком случае удается избежать развития тяжелых осложнений.
Профилактика васкулита

Эффективной профилактики васкулита до сих пор не разработано. Существуют общие рекомендации, направленные на предупреждение нарушения иммунитета и аллергии, которые считаются пусковыми факторами болезни.
Меры профилактики появления или обострения васкулита:
- Санация очагов инфекции – лечение кариозных зубов, хронического тонзиллита, аднексита;
- Ограничение пребывания на солнце;
- Исключение контакта с аллергенами;
- Исключение стрессов и переохлаждений;
- Дозированные физические нагрузки;
- Рациональное использование лекарственных препаратов;
- Здоровое питание на основе органических продуктов.

- Причины появления геморрагического васкулита у детей
- Симптомы
- Почечная форма
- Поражение кожи и органов брюшины
- Кожно-суставная форма
- Кожная форма
- Общеклинические аспекты
- Методы исследования
- Схема лечения
- Диета
- Осложнения и прогноз
Причины появления геморрагического васкулита у детей
Возникновение геморрагического васкулита обусловлено формированием иммунных клеток наряду с повышением активности белковых соединений. Белковые фракции перемещаются с током крови, откладываются внутри мелких сосудистых сплетений, провоцируют асептическое разрушение сосудистых структур.

Геморрагический васкулит у детей характеризуется появлением симптомов со стороны суставов, почек, кожных покровов и органов ЖКТ
На фоне поражения капиллярных стенок происходит увеличение их проницаемости. Формируются тромбы и фибрины. Именно это объясняет появление характерной клинической картины - кожно-геморрагический синдром с вовлечением в патологический процесс суставов, почек, органов ЖКТ.
Точные причины системного заболевания не изучены, однако клиницисты выделяют ряд предрасполагающих факторов, которые прямо или косвенно влияют на возникновение геморрагического васкулита:
- перенесенные инфекции бактериального, вирусного, грибкового или паразитарного генеза, включая осложненное их течение;
- различные патологии органов кроветворения, заболевания крови, например, гемофилия;
- длительная медикаментозная терапия, преимущественно, антибактериальными препаратами из группы макролидов, пенициллинов или антиаритмических препаратов;
- лейкозы;
- отягощенный аллергоанамнез - дети с высоким аллергическим ответом состоят в особой группе риска;
- наследственная предрасположенность и генетические причины;
- перенесенные операции.
Способствовать развитию заболевания способны и другие причины:
- инсоляция;
- укусы местных или экзотических насекомых;
- переохлаждение; злокачественные опухоли;
- хронические интоксикации;
- метаболические нарушения;
- сахарный диабет;
- эндокринные патологии и нарушение гормонального фона.
В большинстве случаев истинную причину системного заболевания установить не удается. Некоторые клиницисты предполагают, что негативное воздействие пусковых механизмов происходит только при условии геномных мутаций, повышенных иммунных реакций организма.
Симптомы
Первичные проявления у детей обычно связаны с поражением органов ЖКТ и опорно-двигательнгоо аппарата. Детская форма характеризуется обратимостью патологии при функциональной недостаточности почек.
При своевременно оказанной помощи заболевание проходит уже спустя 1-2 месяца без тяжелых последствий. Признаки геморрагического васкулита у детей классифицируют по типу поражения того или иного органа.
Почечная форма
Поражение почек при геморрагическом васкулите напоминает течение хронического гломерулонефрита.
Симптомы почечной формы:
- общее недомогание, слабость;
- проявления интоксикации;
- дизурические расстройства;
- отечность;
- появление в моче белка, эритроцитов;
- повышение артериального давления.
При острой форме имеет место интенсивная протеинурия - потеря белка с мочой. Иногда заболевание протекает латентно, однако при этом возрастает риск развития почечной недостаточности.
Поражение кожи и органов брюшины
Заболевание начинается с острых спастических болей в брюшине, сыпи. Болезненность обусловлена геморрагическими высыпаниями внутри стенок эпигастрия, органов пищеварительной системы. Интенсивность приступов чаще умеренная, не приводит к функциональным расстройствам.

Лечение направлено на купирование симптомов и основной причины заболевания
При локализации острой боли в пупочной области или справа внизу живота подозревают воспаление червеобразного отростка. Васкулит может стать причиной необоснованных операций по удалению предполагаемого аппендицита.
В рвотных массах отмечается кровь или ее измененная консистенция. При благоприятном течении симптомы проходят уже на 3 сутки. Осложения обусловлены развитием перитонита.
Кожно-суставная форма
Поражению подвержены, преимущественно, суставы нижних конечностей: тазобедренная кость, колени, голеностопный сустав. Встречаются случаи артрита лучезапястного сустава, локтей. При осмотре наблюдается симметричная отечность пораженных конечностей, покраснение.
Среди распространенных жалоб выделяют:
- повышение температуры тела;
- нарушение суставной подвижности;
- недомогание, апатия;
- боли при любой физической нагрузке.
У детей младшего возраста наблюдается изменение психоэмоционального статуса: плаксивость, капризность, желание больше лежать. Степень поражения сильно варьирует. Боли могут быть кратковременными или хроническими, что характерно для выраженных изменений.
Суставные поражения у детей обратимы. Через несколько дней отечность и болезненность проходят, а двигательная функция суставов восстанавливается. Очаги деформации редкость, свойственны только пациентам с отягощенным ревматологическим анамнезом.
Кожная форма
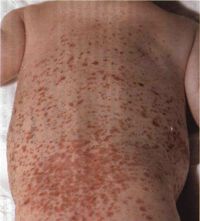
Симптомы кожной формы геморрагического васкулита связаны с появлением геморрагической сыпи. Характер высыпаний сильно варьирует. Сначала появляется плотный узелок розового или красного оттенка, который бледнеет при надавливании. С течением времени оттенок сыпи становится почти багровым или синюшным, не изменяется при пальпации. Высыпания мелкоточечные или крупные, иногда сливаются в единый конгломерат.

Диета - важный аспект успешного лечения геморрагического васкулита у детей
Сыпь локализуется на ягодицах, животе, конечностях. Иногда следы мелкоточечных геморрагий встречаются на слизистых полости рта. Другие симптомы обусловлены зудом, жжением, отечностью, сопутствующим покраснением.
Общеклинические аспекты
По типу течения клиницисты различают молниеносную, подострую, острую и хроническую формы геморрагического васкулита. Молниеносная форма отличается стремительным нарастанием симптомов - лихорадочный синдром, болезненность в суставах, животе, неудовлетворительное самочувствие. Гипертермия вскоре купируется.
При обширном патологическом процессе имеет место развитие желудочно-кишечных кровотечений, некроза слизистых оболочек внутренних органов.
Состояние ребенка при молниеносной форме всегда крайне тяжелое, в патологический процесс вовлекаются практически все органы и структуры, и в 100% - почки. Отсутствие реанимационной помощи приводит к гибели.
Подострое и острое течение развивается постепенно, сопровождается умеренными болями, недомоганием, высыпаниями. При отсутствии лечения заболевание может перейти в хроническую форму. Геморрагический васкулит в хронической форме отличается опасными последствиями, включая развитие почечной недостаточности.
Методы исследования
Диагностика геморрагического васкулита у детей не составляет трудностей. Лабораторные и инструментальные методы исследования оправданы при отягощенном течении васкулита.
Более детального исследования требуют почечная и суставная формы болезни. Проводится анализ крови на содержание белка, лейкоцитов, эритроцитов. Применяется рентгенологическое исследование грудины, ультразвук органов ЖКТ и почек, нефросцинтиграфия, биопсия очагов кожных высыпаний. Заболевание дифференцируют от прочих форм патологического воспаления сосудов с характерной симптоматикой. К таким относится тромбоцитопеническая пурпура.
Схема лечения
Лечение заболевания носит консервативный характер. При осложненном течении ребенку требуется госпитализация, проведение реанимационных мероприятий при необходимости.
Тромбоцитопеническая пурпура - форма геморрагического васкулита со схожими симптомами
По ходу терапии назначают следующие препараты:
- гормоны;
- иммунодепрессанты;
- нестероидные противовоспалительные средства;
- антигистаминные препараты;
- абсорбенты;
- обезболивающие при возникновении болей;
- антикоагулянты;
- витамины группы В.
Лечение зависит от возраста ребенка, клинического анамнеза, общего соматического статуса. Общее нахождение в стационарных условиях - 2-3 недели. В острый период пациенту показан постельный. В тяжелых случаях проводят плазмоферез, переливание крови, вливание иммуноглобулинов, гемодиализ.
Диета
Терапия включает лечебное питание. При системном заболевании детям требуется щадящая диета, которая заключается в исключении агрессивных пищевых компонентов: шоколада и какао, цитрусовых, красящих напитков, газированной воды, продуктов с глутаматом натрия и усилителями вкуса, всех красных фруктов и ягод. Подобные ограничения показаны и в острый период заболевания.
Диета рекомендована и для профилактики. Иногда изменение режима питания носит пожизненный характер.
Осложнения и прогноз
Геморрагический васкулит у детей приводит к ряду серьезных последствий. Опасным осложнением является хроническая почечная недостаточность, спровоцированная злокачественным течением гломерулонефрита. Тяжелая аллергическая пурпура нередко провоцирует кровотечения органов эпигастрия, мозговые кровоизлияния. Обильные кровотечения могут привести к коме, коллапсу. Летальные случаи с наибольшей частотой регистрируются при молниеносной форме ГВ. Клинические рекомендации носят индивидуальный характер.
Прогноз зависит от формы течения болезни. При легкой форме прогноз благоприятный. Молниеносная форма может привести к гибели ребенка, что связано с мозговым кровоизлиянием. Летальность обусловлена стремительным развитием почечной недостаточности. Своевременное лечение и соблюдение врачебных рекомендаций снижают риск осложнений и необратимых последствий.
Лечебная физкультура при геморрагическом васкулите

Геморрагический васкулит — это приобретенное заболевание, связанное с развитием повышенной кровоточивости за счет воспалительного поражения мелких сосудов кожи, суставов, желудочно-кишечного тракта и почек.
Мужчины и женщины болеют с одинаковой частотой.
Летом заболеваемость геморрагическим васкулитом значительно ниже, чем в остальное время.
Вопрос о допустимости повышенных физических нагрузках при геморрагическом васкулите решается лечащим врачом ревматологом (в зависимости от характера течения, частоты рецидивов, тяжести рецидивов и осложнений).
Комплекс лечебной гимнастики
1. Встаньте прямо, ноги на ширине плеч, руки по бокам. Глубоко вдохнув, поднимите правую ногу так, чтобы ее бедро и стопа были параллельны полу. В это же время, задерживая дыхание, согните руки в локтях и поднимите кисти на уровень груди. На выдохе вытягивайте ногу вперед и вверх и разводите руки в стороны. Снова вдыхайте, возвращайтесь в исходное положение и выдыхайте. На следующем вдохе повторите все то же левой ногой.
2. Встаньте прямо, ноги на ширине плеч, руки по бокам. На вдохе поднимите правую ногу, на выдохе наклонитесь вперед, вытягивая вперед и руки, и отведите ногу назад. У вас должен получиться мах ногой. Снова вдохните, вернитесь в исходное положение и выдохните. На следующем вдохе поднимите левую ногу, на выдохе – наклонитесь и махните ею.
3. Лягте на пол, поднимите ноги и весь корпус, упираясь руками в поясницу и поставив локти на пол. Посидите так 10 с (считайте про себя: 1, 2, 3 и т. д.), а затем медленно опускайтесь на пол. Затем снова поднимите корпус и ноги, но старайтесь держать тело 10 с без помощи рук. Примите исходное положение. Поднимите корпус и руки вверх, вытяните руки вдоль тела и удерживайте равновесие еще 10 с за счет плеч и рук. При этом поднимайте тело на вдохе и опускайте на выдохе.
4. Встаньте на правую ногу, руки разведите в стороны. Левую ногу выпрямите и поднимите. На вдохе вращайте прямой левой ногой по часовой стрелке, на выдохе – верните ее в исходное положение. Снова вдохните и прямой ногой вращайте против часовой стрелки. Затем смените ногу. Постепенно можете добавлять и вращения руками (в локтевых и лучезапястных суставах). Повторите это упражнение по 10 раз каждой ногой.
5. Встаньте прямо, ноги на ширине плеч, руки расслаблены и опущены вдоль тела, спина и шея выпрямлены. На вдохе согните руки в локтях, подтяните кисти к подмышкам, левую ногу согните в колене, а правую выпрямите. Присядьте на одной ноге. На выдохе выпрямите левую ногу, поднимитесь, поставьте ноги на ширину плеч, руки вытяните вперед. Смените ногу. Повторите упражнение по 10 раз каждой ногой.
6. Встаньте прямо, ноги вместе, руки по швам. На вдохе поднимите руки вверх и встаньте на носочки. Задержите дыхание на несколько секунд, а затем выдохните. Вернитесь в исходное положение. Повторите упражнение 10 раз.
7. Встаньте прямо, пятки и носки вместе, руки на поясе. Закройте глаза. Постойте так 20–30 с.
8. Поставьте ноги так, чтобы ваши стопы были на одной линии, руки на поясе. Постойте так 20–30 с.
9. Исходное положение, как и в упражнении 8. Закройте глаза и постойте 20 с. Затем поставьте ноги вместе, руки на поясе. Поднимитесь на носки и постойте 20 с.
10. Встаньте прямо, руки на поясе. Согните левую ногу и оторвите ее от пола, поднимитесь на носок правой ноги и постойте так 20 с. Закройте глаза. Затем смените ногу.
11. Встаньте прямо, ноги вместе. Поднимитесь на носки и наклоните туловище до горизонтального положения. Стоя на носочках, выпрямитесь и снова наклонитесь. Сделайте 10 наклонов. Повторите упражнение с закрытыми глазами.
12. Поставьте ваши стопы параллельно друг другу, руки на поясе. Наклонитесь влево, вернитесь в исходное положение, затем – вправо, снова исходное положение. Выполняя это упражнение, качайтесь, словно маятник. Повторите 10 раз, а потом закройте глаза и сделайте еще 10 наклонов.
13. Встаньте прямо, ноги вместе. Поднимитесь на носки и отведите голову назад. Постойте так 20 с. Затем вернитесь в исходное положение. Закройте глаза и снова наклоните голову. Постойте еще 20 с. Опуститесь с носочков.
14. Исходное положение упражнения 13. Встаньте на носки и поворачивайте голову влево-вправо 10 раз.
15. Встаньте прямо, руки на поясе. Поднимите левую ногу. Стоя на одной ноге, поднимитесь на носочек и машите левой ногой вперед-назад 10 раз.
16. Встаньте прямо, руки на поясе. Поднимитесь на носки и быстро наклоняйте голову вперед-назад. Повторите упражнение 10 раз.
17. Встаньте прямо, руки на поясе. Согните левую ногу и коснитесь пяткой голени правой ноги, поднимитесь на носки. Закройте глаза и постойте так 20 с. Смените ногу и постойте еще 20 с.
18. Лягте на пол. Расслабьтесь. Затем напрягайте и расслабляйте мышцы рук, ног, живота, груди, спины. Учитесь их чувствовать.
19. Исходное положение предыдущего упражнения. Сделайте глубокий вдох, затем выдох. На выдохе представьте, как сверху вниз по телу проходит волна, расслабляющая мышцы. Задержите дыхание, а потом снова вдохните.
20. Лягте на пол, вытянитесь. Закройте глаза и скомандуйте мышцам расслабиться. Попробуйте почувствовать расслабление. Представляйте в этот момент что-нибудь приятное.


При геморрагическом васкулите (второе название — болезнь Шенлейн-Геноха) имеются не только наружные проявления, но и поражения внутренних органов. Заболевание сопровождается системным поражением мелких кровеносных сосудов, что проявляется кровоизлияниями в кожных покровах, болями в животе, поражением суставов и почек. Геморрагический васкулит у детей до 3 лет встречается крайне редко, в основном заболеванию подвержены дети от 4 до 12 лет.
Особенности течения болезни у детей
К какому врачу обратиться
Режим дня и питания
Что делать в период выздоровления
Прогноз и профилактика
Комментарии и Отзывы
Причины заболевания
Точной причины развития геморрагического васкулита нет, считается, что это заболевание носит иммунопатологический характер.
У заболевших детей прослеживается связь с некоторыми факторами:
- вирусные и бактериальные инфекции;
- профилактические вакцинации;
- применение гамма-глобулина;
- аллергическая реакция на лекарственные препараты;
- гельминтная инвазия.
Наследственный фактор обнаруживается у небольшого количества больных детей. Гораздо большую роль играет отягощенный аллергический анамнез. Кроме того, у заболевших детей часто имеются хронические очаги инфекции: невылеченный кариес, гайморит или тонзиллит.
Некоторые специалисты не исключают влияние эндогенных веществ, образующихся в кишечнике.
Классификация
Среди специалистов принята классификация заболевания, построенная на нескольких признаках.
Симптомы
Клиническая картина заболевания у малыша складывается из нескольких синдромов. Они могут наблюдаться как изолированно, так и в различных сочетаниях.
Высыпания могут появляться позже других симптомов. Распространение сыпи носит специфический характер — сначала она появляется на ногах, затем поднимается на ягодицы, туловище, руки и лицо.
Первичные элементы сыпи представлены мелкими пятнами или папулами. При надавливании они бледнеют, но через некоторое время этот признак исчезает. Вскоре высыпания приобретают геморрагический характер — багровые мелкие пятна. Постепенно элементы сыпи подвергаются преобразованию, как обычная гематома — становятся коричневыми, затем желтыми.
Локализация высыпаний симметричная — вокруг суставов, на ягодицах, разгибательных поверхностях рук и ног. Характерным признаком является волнообразное появление сыпи — к старым элементам периодически присоединяются свежие. При тяжелом течении появляются отеки стоп, кистей и лица. Возможно некротизирование элементов сыпи и появление булл — крупных пузырей на поверхности кожи.
Проявляется симметричным проявлением отечности в крупных суставах — колени, локти, голеностопы. Кожа гиперемированная и горячая на ощупь. Эти симптомы могут сопровождаться повышенной температурой и общим ухудшением состояния. При движениях и пальпации ребенок жалуется на боли. Степень поражения может быть как кратковременной, так и дойти до выраженных воспалительных изменений. Артрит обычно нестойкий, поражения носят обратимый характер и проходят через три-четыре дня.

Клиника геморроидального васкулита при этом синдроме характеризуется внезапным возникновением схваткообразных болей в животе. Локализуются они в области пупка. Сопровождается болевой синдром появлением жидкого черного стула, тошнотой и рвотой. Живот при этом вздут, но защитное напряжение брюшной стенки отсутствует.
Выделяют четыре формы поражения почек:
- преходящая гематурия — периодически появляющаяся и исчезающая кровь в моче;
- нефрит с выделением белка;
- нефрит с выделением белка и крови;
- гломерулонефрит с быстрым прогрессированием.
Наиболее благоприятными являются первые две формы. Осложнением почечного синдрома становится острая почечная недостаточность.
Вследствие повышенной проницаемости сосудов и частых кровотечений у ребёнка развивается анемия. Она характеризуется бледностью кожи, повышенной утомляемостью, возможны обморочные состояния.
У 50% больных детей отсутствуют кожные проявления или они очень слабо выражены, что затрудняет диагностику заболевания. Первыми симптомами обычно становятся поражение суставов и пищеварительного тракта. Нарушение же функций почек встречается редко и проходит без последствий. Прогноз течения у детей более благоприятный чем у взрослых при своевременной диагностике и лечении симптомы проходят в течение нескольких месяцев.
Диагностика
После осмотра пациента отправляют на обследование, где диагноз подтверждается с помощью лабораторных анализов.
Наблюдаются изменения общего анализа крови:
- увеличение уровня лейкоцитов;
- повышение количества нейтрофилов;
- рост СОЭ;
- увеличение количества тромбоцитов.
Характерный лабораторный признак геморрагического васкулита — повышение в крови количества циркулирующих иммунных комплексов. Обнаруживается антиген к фактору Виллебранда, отвечающего за свертываемость крови.
В связи с частым возникновением почечного синдрома всем пациентам необходимо регулярно проводить анализ мочи. Для своевременной диагностики абдоминального синдрома нужна консультация хирурга.
О диагностике геморрагического васкулита рассказывает доктор М. Н. Валивач.
Проводится со всеми заболеваниями, имеющими сходную симптоматику:
- При ревматизме поражение суставов длительное и более выраженное, чем при геморрагическом васкулите. Боли носят симметричный характер, характерна утренняя скованность суставов.
- При кожных и инфекционных заболеваниях редко бывает геморрагическая сыпь. Отличать васкулит требуется в первую очередь от менингококковой инфекции. При этом заболевании имеется высокая лихорадка и положительные менингеальные симптомы.
- Достаточно сложно отличить абдоминальный синдром при геморрагическом васкулите от острой хирургической патологии. Необходимо ежедневно осматривать ребенка и оценивать динамику состояния. Отличительным признаком является отсутствие локальной симптоматики.
- При коагулопатиях высыпания представлены не мелкими кровоизлияниями, а синячками. В анализе крови наблюдается изменение показателей свертываемости.
Методы лечения
Лечение ребенка проводится в условиях стационара. В соответствии с клиническими рекомендациями проводится симптоматическая терапия — медикаментозными и хирургическими способами. К мерам лечения относятся также диета и режим дня.
Занимается лечением геморрагического васкулита врач-ревматолог. При возникновении осложнений привлекаются врачи других специальностей — гематологи, хирурги, нефрологи.
Так как причиной васкулита могут быть различные аллергены, требуется тщательно собрать пищевой анамнез — выяснить, на какие продукты у ребенка бывала аллергия. При обнаружении таких продуктов их следует устранить из рациона.
В остром периоде заболевания показана лечебная диета с исключением следующих продуктов:
- белки животного происхождения;
- соль;
- мясные и рыбные бульоны;
- грибы;
- копченые и консервированные продукты.
Полезными являются фрукты и овощи, кисломолочные продукты, крупы.
В первые 2-3 недели заболевания назначают постельный режим. При его несоблюдении количество высыпаний увеличится, что опасно не только более яркой выраженностью симптомов, но и осложнениями.
Лекарственные препараты назначают в соответствии с имеющимися проявлениями заболевания. Лечить васкулит предстоит длительно, до полного устранения симптомов.
Антибактериальные препараты назначают в том случае, если была установлена взаимосвязь заболевания с перенесенной инфекцией или имеется хронический очаг инфекции в организме. Препарат выбирают в зависимости от вида возбудителя. Обычно используют средства широкого спектра действия — цефалоспорины, макролиды. Лекарства применяют в соответствующих возрасту дозировках. Используются они с рождения, но в разных лекарственных формах.
Используются при развитии почечного синдрома. Назначают Азатиоприн или Циклофосфамид в сочетании с глюкокортикоидами, Гепарином, антиагрегантами. Применяются цитостатики только по строгим показаниям, при неэффективности других методов. Детский возраст обычно является противопоказанием, дозировка рассчитывается по массе тела.
Применяется в качестве патогенетического лечения.
Используют следующие препараты:
- Курантил — 5 мг/кг в сутки;
- Трентал — 5-10 мг/кг в сутки;
- Тиклид — 10 мг/кг в сутки.
Длительность лечения дезагрегантами составляет три месяца. Эти препараты препятствуют образованию тромбов. При тяжелом течении васкулита используют сочетание двух препаратов. Для предотвращения рецидивов совместно используют Делагил. Противопоказаний по возрасту нет, дозировка определяется массой тела.
Назначают при аллергической природе заболевания. Используют такие препараты, как Кетотифен, Тавегил, Кларитин. Применяют с рождения в виде сиропов.
В зависимости от вида назначают:
- при абдоминальном синдроме показано назначение сорбентов — активированный уголь, Полифепан (с рождения);
- при суставном синдроме показаны нестероидные противовоспалительные средства — Ибупрофен (с 6 лет) , Мелоксикам (с 15 лет);
- для облегчения боли используют спазмолитики — Но-Шпу (с 6 лет), Папаверин (от 6 месяцев);
- при выраженном воспалительном процессе назначают Гепарин (с 3 лет).
Тяжелое течение васкулита — показание для проведения плазмафереза. Это метод очищения крови путем переливания свежезамороженной плазмы, инфузионных растворов.
Лечение народными средствами не только неэффективно, но и противопоказано.
После устранения острого состояния необходимо соблюдать следующие мероприятия:
- придерживаться гипоаллергенной диеты;
- устранять хронические очаги инфекции;
- избегать переохлаждений;
- поддерживать иммунную систему;
- избегать избыточного нахождения на солнце.
Эти меры направлены на предупреждение рецидивов.
Осложнения
Развиваются редко, при тяжелом течении болезни.
Носят характер острой хирургической патологии:
- разрыв стенки кишечника и развитие перитонита;
- инвагинация кишечника — внедрение одной кишки в другую с последующим их отмиранием;
- кишечное кровотечение.
Эти состояния требуют неотложного хирургического вмешательства. Осложнением, развивающимся вследствие кровотечений, является хроническая анемия.
Прогноз и профилактика
У 60% больных выздоровление происходит в течение месяца. По прошествии года выздоровление отмечается у 95% больных. У 2% детей формируется хроническое поражение почек. Летальные исходы отмечаются у детей с обширными поражениями внутренних органов и регистрируются в 3% случаев.
Ребенок, перенесший геморрагический васкулит, находится на диспансерном учете у педиатра в течение 5 лет. Раз в полгода его осматривают стоматологи, окулисты, оториноларингологи для выявления и устранения хронических очагов инфекции. В течение двух лет ребенку нельзя ставить профилактические прививки.
Специфической профилактики васкулита нет. Проводят своевременное выявление и устранение хронических очагов инфекции, лечение гельминтозов, вирусных и бактериальных заболеваний.
Фотогалерея
На фото представлены проявления геморрагического васкулита у детей.
Видео
О геморрагическом васкулите рассказывают специалисты в программе Жить здорово.
Читайте также: