Винты в крестцово подвздошном сочленении
Все изделия представленные нашей компанией имеют регистрационные удостоверения Минздрава России и сертификаты соответствия РОСТЕСТ.
- Транспедикулярная система uCentum™
- Транспедикулярная система tangoRS™

Система uBase™ создана компанией Ulrich Medical для стабилизации крестцово-подвздошного сочленения.
Особенность системы uBase™ состоит в использовании длинных (до 140 мм) подвздошных винтов с низкопрофильными головками. Жесткое угловое соединение этих винтов со стержнями осуществляется с помощью специальных соединителей (коннекторов), включенных в состав системы.
Использование низкопрофильных головок в сочетании с плоскими коннекторами уменьшает необходимость дополнительной остеотомии и облегчает хирургическую технику стабилизации. Соединительный коннектор обеспечивает полиаксиальные движения стержней относительно винтов в пределах 8 градусов.
В системе uBase™ применены канюлированные винты, что обеспечивает безопасную и точную постановку их по направляющим спицам. Эти винты могут быть имплантированы как в крестец, так и в подвздошную кость с использованием оптической навигационной системы или навигационного устройства Pediguard®.
Компоненты системы свободно сочетаются с системами uCentum™ и TangoRS™.
Наличие установленной системы у пациента не является противопоказанием к МРТ-исследованию.
Установка винтов системы uBase™ аналогична другим существующим системам. Установка длинных подвздошных винтов предполагает три вида: крестцовую, крестцово-подвздошную и подвздошную.

Точка ввода винта, соединяющего крестец и подвздошную кость, находится между условной линией, соединяющей задние крестцовые отверстия S1 и S2, и латеральным крестцовым гребнем.
Положение винта часто ориентировано параллельно крестцово-подвздошному сочленению и оканчивается на переднебоковом конце крыла на уровне S2.
Крестцово-подвздошное соединение при такой установке не должно быть затронуто. В случае установки бикортикального винта правильная длина винта должна быть выбрана таким образом, чтобы избежать касание винтом подвздошных сосудов и пресакральных нервов.

Точка ввода винта находится от 2 до 4 mm латеральнее и от 4 до 8 мм дистальнее заднего крестцового отверстия S1.
Положение винта ориентировано по кривизне таза и по направлению к передне-нижней подвздошной ости.

Точка ввода винта находится латерально к крестцово-подвздошному сочленению или задне-верхней подвздошной ости.
Кончик винта может находиться или выше тазобедренного сустава (следует выбрать длину винта так, чтобы кончик винта не касался сустава!), или по направлению к передне-нижней подвздошной кости.
Осторожно: Длина винта должна быть точно измерена, так как в случае установки бикортикального винта существует риск повреждения ягодичных артерий и нервов.
Обратите внимание: Рекомендовано использование компьютерной навигации или навигационного инструмента Pediguard® для описанных выше техник постановки.
Важно: Педикулярные винты могут быть установлены в S1 по конвергентной методике.
Специальный дизайн крестцово-подвздошных винтов позволяет хирургу минимизировать оконтуривание стержня.

Изменение расстояния между винтом и прикрепляемым стержнем
В зависимости от требуемого конкретного расстояния между винтом и прикрепляемым к нему стержнем могут быть применены коннекторы разной длины. На этот случай в комплект системы uBase™ прилагаются три варианта коннекторов: малый, средний и длинный.
Выравнивание смещения по высоте
Посредством вращения винта на 180 градусов положение коннектора можно изменить так, чтобы отрегулировать нужным образом положение закрепляемого стержня по высоте.
Расположение коннектора в сагиттальной плоскости
Посредством вращения винта коннектор может быть наклонен таким образом, чтобы он соответствовал длине стержня в сагиттальной плоскости.
Использование коннекторов с системы uCentum™
В случаях, когда все вышеупомянутые возможности системы uBase™ не удовлетворяют хирурга по расположению стержня, возможно использование дополнительных съемных офсетных коннекторов из системы uCentum™. Для их использования хирургу следует обратиться к хирургической технике установки системы uCentum™.
Научно-практический журнал RUSSIAN ENGLISH
Site Navigation[Skip]
МАЛОИНВАЗИВНАЯ ФИКСАЦИЯ КРЕСТЦОВО-ПОДВЗДОШНОГО СОЧЛЕНЕНИЯ ВИНТАМИ
1 Г. М. КАВАЛЕРСКИЙ, 2 С. В. ДОНЧЕНКО, 1 Л. Ю. СЛИНЯКОВ, 2 А. В.ЧЕРНЯЕВ
1 Первы й московски й государственны й медицински й университет имени И. М. Сеченова
2 Городская клиническая больница имени С. П. Боткина, Москва
В статье приведен опыт применения малоинвазивной фиксации крестцово-подвздошного сочленения канюлированными винтами у пациентов с нестабильными повреждениями тазового кольца. В группу наблюдения включен 41 пациент. срок наблюдения составил до 3 лет с момента травмы.
ключевые слова: повреждения тазового кольца, фиксация крестцово-подвздошного сочленения винтами, малоинвазивный способ.
e paper presents experience with minimally invasive xation of the sacroiliac joint cannulated screws in patients with unstable pelvic ring injuries. In the observation group included 41 patients. e follow-up to 3 years from the date of injury.
Key words: рelvis ring injuries, percutaneous iliosacral screws xations, minimally invasive method.
Повреждение тазового кольца является тяжелой и трудно поддающейся лечению травмой [1, 3, 5, 7–11]. Нестабильный характер повреждения в 30,7% обуславливает развитие нестабильности гемодинамики в рамках травматического шока [3, 4, 10, 11]. В связи с этим раннее хирургическое лечение является противошоковым мероприятием [3, 10]. Поэтому применение малоинвазивных способов стабилизации тазового кольца яв- ляется патогенетически обоснованным у пациентов в остром периоде травматической болезни [10, 11]. Методика малоинвазивной фиксации крестцово-подвздошного сочленения подразумевает чрескожную фиксацию заднего полукольца (крестец и крестцово-подвздошное сочленение) канюлированными винтами под интраоперационным контролем электронно-оптического преобразователя. Показанием к применению данного способа стабилизации являются повреждения типа B1 по классификации Tile-AO/AsIF и при трансаларных переломах крестца I типа по классификации Denis.
Материалы и методы
за период с 2007 по 2011 год в городской клинической больнице имени с.П. Боткина находились на лечении 41 пациент с разрывами лонного сочленения и повреждением заднего полукольца. По международной классификации повреждений тазового кольца Tile-AO/AsIF пациенты распределились следующим образом: тип В1.1 (разрыв лонного сочленения, повреждение вентральных крестцово-подвздошных связок) – 19 (46,3%) пациентов, тип В1.2 (разрыв лонного сочленения, перелом боковой массы крестца при интактности связочного аппарата крестцово-подвздошного сочленения) – 22 (53,7%) па- циентов. Во всех случаях переломы боковой массы крестца носили трансаларный характер (I тип по классификации Denis).
Всем пациентам было проведено лучевое обследование – рентгенография таза в косой краниальной (вход в таз) и косой каудальной (выход из таза) проекциях, компьютерная томография с мультипланарными реконструкциями.
Всем пациентам была выполнена чрескожная фиксация крестцово-подзвдошного сочленения канюлированными винтами. фиксация крестцово-подвздошного сочленения винтами в 16 (39%) случаях выполнена в первые сутки с момента травмы и выполнялась по витальным и экстренным показаниям.
заведение канюлированных винтов проводилось под контролем электронно-оптического преобразователя в трех плоскостях – обзорный фасный снимок (рис. 1), краниальная (рис. 2) и каудальная (рис. 3) проекции. Это позволяет избежать повреждения сосудисто-нервных образований, располагающихся кпереди и кзади от ножки и тела s1 позвонка.



Результаты
срок наблюдения за пациентами составил от 1,5 до 3 лет.
Воспалительных и неврологических осложнений в группе наблюдения не отмечено.
сроки активизации пациентов после оперативного лечения выбирались индивидуально, в зависимости от тяжести общего состояния, наличия сопутствующих повреждений. с первого дня разрешалось присаживаться в кровати. Активизация на костылях без нагрузки на нижнюю конечность на стороне повреждения заднего полукольца осуществлялась на 10–12 день.
Этапный рентгенологический контроль проводился непосредственно после оперативного пособия, перед выпиской, далее – через каждые 4 недели.
Миграция винтов в зоне крестцово-подвздошного сочленения отмечена в 12 (29,3%) наблюдениях на сроке 4– 6 недель. однако удаление винтов на этом сроке потребовалось лишь в 1 (2,4%) случае в связи с выраженным болевым синдромом. После удаления металлофиксаторов пациентам рекомендовалось ношение полужесткого тазового пояса общим сроков до 3-х месяцев с момента травмы.
Клинико-рентгенологически хорошие и удовлетворительные результаты получены в 87,8% наблюдениях.
При сроках 1 год после операции и более все пациенты передвигались без костылей, жалоб на момент осмотра не предъявляли.
удаление винтов выполнено в 30 (73,2%) случаях.
В 9 (21,9%) случаях на сроке 2–2,5 года после травмы от- мечено развитие посттравматического артроза крестцово- подвздошного сочленения. Всем пациентам в связи со стойкостью и интенсивностью болевого синдрома, отсутствием эффекта от консервативного лечения выпонен малоинвазивный артродез крестцово-подвздошного сочленения с применением оригинальной методики (патент на изобретение No2428136, приоритет от 26.02.2010).
Заключение и выводы
Применение чрескожного доступа для стабилизации заднего полукольца позволяет значительно снизить травматичность оперативного пособия и рисков анестезиологического пособия как в остром, так и в отдаленном периоде травмы. Данные обстоятельства особенно актуальны у пациентов с травматическим шоком.
фиксация КПс винтами показана при повреждениях тазового кольца типа B1 по Tile-AO/AsIF и при трансаларных переломах крестца I типа по Denis при условии достижения репозиции. остаточное смещение более 0,5 см, неврологически осложненная травма тазового кольца являются противопоказанием для применения данной методики.
Использование одного винта для фиксации КПс значительно снижает интенсивность реабилитационного периода в связи с риском развития ротационной нестабильности в зоне КПс вокруг винта, что не позволяет осуществить даже дозированную осевую нагрузку на ипсилатеральную нижнюю конечность.
Список литературы
1. Гильфранов С.И., Даниляк В.В., Веденеев Ю.М., Емелин М.А., Вржесинский В.В. фиксация заднего полукольца при нестабильных повреждениях таза // Травматология и ортопедия России. сПб., 2009. No2(52). с. 53–58.
2. Borelli J. Jr., Koval K.J. Helfer D.L. Operative stabilization of fracture dislocations of sacroiliac joint // Clin. Orthop. 1996. Vol. 329). P. 141–146.
3. Denis F., Davis S., Comfort T. sacral fractures – an important problem: retrospective analysis of 236 cases // Clin. Orthop. Relat. Res. 1988. Vol. 227. P. 67–81.
4. Ganz R., Krushell R., Jakob R. et al. e antishock pelvic clamp // Clin. Orthop. 1991. Vol. 267. P. 71–78.
5. Keating J.F.W., Blachut J., Broekhuyse P., Meek H., O’Brien R.N. Early xation of the vertically unstable pelvis: the role of iliosacral screw xation of the posterior lesion // J. Orthop. Trauma. 1999. Vol. 13(2). P. 107–113.
6. Nork S.E., Jones C.B., Harding S.P. et al. Percutaneous stabilization of u-shaped sacral fractures usingiliosacral screws: Technique and early results // J. Orthop. Trauma. 2001. Vol. 15. P. 238–246.
8. Pohlemann T., Tscherne H. Fixation of sacral fractures // Tech. Orthop. 1995. Vol. 9. P. 315.
9. Routt M., Kregor P., Simonian P., Mayo K. Early results of percutaneous iliosacral screws placed with the patient in the supine position // J. Orthop. Trauma. 1995. Vol. 5. P. 207–214.
Крестцово-подвздошный сустав — одно из самых мощных сочленений в организме человека. Он испытывает колоссальные нагрузки каждую секунду – ходьба, повороты, поднятие ноги, сохранение устойчивости. Нарушение анатомии или физиологической функции сустава отражается на всем организме. Больше половины неясных болей в области крестца появляются вследствие изменений со стороны крестцово-подвздошного сочленения.
Анатомия сустава
Крестцово-подвздошное сочленение (на латинском Articulatio sacroiliaca) скрепляет подвздошную кость и крестец. Подвздошная кость имеет два отдела:
- толстый, массивный, расположенный снизу – тело кости;
- тонкий, широкий, располагается сверху – крыло.

Крыло сужено в месте соединения с телом и расширяется кверху, образуя плотный массивный гребень. Кость широкая, слегка вогнутая, имеет ушковидную поверхность – место соединения с крестцом.
Крестец – массивная кость, образованная сросшимися 5 позвонками. Имеет форму вогнутого треугольника. В крестце различают переднюю (тазовую), заднюю, боковые поверхности, основание и вершину. Боковые поверхности крестца суживаются сверху-вниз. Именно они служат местом соединения с подвздошным суставом.
Суставная сумка крестцово-подвздошного сустава проходит по суставным поверхностям, хорошо натянута. Полость внутри сустава в виде щели.
Удерживается сустав благодаря множеству связок, расположенных на передней и задней поверхности сустава. Рассмотрим каждую подробнее:
- вентральные – короткие пучки волокон, идущие от тазовой поверхности крестца к подвздошной кости;
- межкостные связки – крепятся к крестцовой и подвздошной бугристостям;
- задняя крестцово-подвздошная короткая связка – идет от нижней ости подвздошнойкости к гребню крестца;
- задняя длинная – волокна направляются от задней верхней ости подвздошной кости вниз и крепятся к задней поверхности крестца.
Крестцово-подвздошный сустав малоподвижен и при патологическом процессе в нем вес человека переносится на позвоночный отдел, что приводит к образованию грыж и протрузий.
Заболевания крестцово-подвздошного сустава
- артроз;
- сакроилеит;
- болезнь Бехтерева;
- остиомиелит;
- болезнь Рейтера;
- злокачественные новообразования.
Рассмотрим каждое заболевание более подробно.

Артроз крестцово-подвздошного сочленения – воспалительное заболевание с дистрофическими процессами в суставе. В процесс вовлекаются все структуры сочленения: синовиальная оболочка, капсула, хрящ. Патологический процесс в суставе вызывает развитие широко известного симптома кокцигодинии. Он проявляется отклонением копчика от нормального анатомического положения.
Артроз — полиэтиологическое заболевание, причин для его развития множество:
- травмы;
- падение на копчик;
- инфекционные заболевания, которые вызваны стафилококками и стрептококками;
- нарушение обмена веществ;
- климактерический период и гормональный сбой.
Симптомы артроза крестцово-подвздошного сочленения достаточно специфичны и позволяют быстро диагностировать болезнь. Появляется утренняя скованность в суставе, нарушение походки, боли в области крестца и нижней конечности, ограничение подвижности сустава. При остром воспалении появляется слабость, температура, утомляемость, больной не может ходить.
Диагностика основана на рентгенографии крестцово-подвздошного сочленения. Дополнительные методы исследования: общий анализ крови (вероятно наличие высокого СОЭ), компьютерная и магниторезонансная томография.
Лечение: массаж, мануальная терапия, прием лекарственных препаратов (витаминов, противовоспалительных и обезболивающих лекарств).
Острое воспалительное поражение крестцового сочленения. Может быть:
- специфическое и развиваться на фоне определенного заболевания (туберкулез, бруцеллез);
- неспецифическое – возникать на фоне воспаления близлежащих органов;
![]()
асептическое – развиваться в закрытых условиях, без попадания микроорганизмов, возникает на фоне аутоиммунных заболеваний (системная красная волчанка, ревматизм);- дегенеративное – развивается после травм, вывихов.
Симптомы будут зависеть от вида воспаления. Появляется боль, слабость, неподвижность сустава. При неспецифическом поражении состояние больного ухудшается с каждой минутой, появляется слабость, одышка, больной ищет удобное положение для ноги. При туберкулезе боли неясные, тянущие, возникают в области спины, иррадиируют по седалищному нерву. При сифилисе боли летучие, быстро купируются антибиотиками.
Диагностика сакроилеита крестцово-подвздошного сочленения основана на рентгенографии, МРТ, МСКТ, КТ, сдается кровь на инфекционные заболевания.
Лечение направлено на купирование болевого синдрома. Назначаются нестероидные противовоспалительные препараты, обезболивающие препараты, проводятся новокаиновые блокады.
Анкилозирующий спондилит – воспаление преимущественно осевого скелета с последующим поражением крестцово-подвздошного сочленения. Истинная причина заболевания до конца не выяснена. Чаще всего заболевают мужчины 20-30 лет. Считается, что запускает воспаление предшествующий сакроилеит.
Формируется субхондральная грануляционная ткань, в которой накапливаются лимфоциты, плазмоциты, макрофаги и тучные клетки. Постепенно подвергается разрушению подвздошный и крестцовый хрящ, сустав покрывается фиброхрящевой оболочкой. Суставная щель закрывается новыми тканями, формируются эрозии краев суставного сочленения. Между позвонками разрастается грануляционная ткань, которая соединяет позвонки и не дает им двигаться правильно и в полном объеме.
Интересная особенность болезни: появление утренней скованности в спине. Чаще всего она локализуется в нижней половине спины. Скованность увеличивается после 3 ночи и уменьшается после физической активности. Специфическим признаком спондилита выступает ограничение движения позвоночного столба: человек не может нагнуться, быстро повернуться. Также характера длительная, тянущая боль в пояснице, ягодицах, тазобедренном суставе. В далеко зашедших случаях появляются общие симптомы: слабость, снижение аппетита, подъем температуры, потливость.
Диагностика болезни основана на молекулярно-генетическом исследовании: обнаруживают НLА-В27 – особый лейкоцитарный антиген, сигнализирующий о наличии спондилита.

В общем анализе крови изменения незначительны: ускорение СОЭ (ответ на воспалительный процесс); и нормохромная анемия.
Рентгенологическая картина яркая: сакроилеит, эрозия субхондральной кости сустава, поясничный лордоз выпрямляется. Позвонки становятся похожи на квадрат, между передними и боковыми сторонами телпозвонков образуются костные перемычки.
Специфическое лечение болезни Бехтерева отсутствует. Больные постоянно принимают нестероидные противовоспалительные препараты 1-2 раза в день в зависимости от тяжести симптоматики.
В поздних стадиях проводятся оперативные вмешательства на позвоночнике: пластика суставов, исправление деформаций позвоночника.
Острое воспаление костного мозга гнойно-некротического характера с поражением кости. Развивается остеомиелит крестцово-подвздошного сочленения после травм, переломов, оперативных вмешательств на фоне сниженного иммунитета.
Чаще всего поражается крыло подвздошной кости с вовлечением копчика, тело кости затрагивается редко. Начало заболевания острое, появляется озноб, резкий подъем температуры, боли в области крестца, копчика, тазобедренного сустава, могут распространяться по всей ноге. Боль сильная, распирающая, вынуждает людей кричать и плакать, купируется плохо. Часто сложно обнаружить локализацию воспаления и проводят рентгенографию нескольких суставов и костей. Но есть вероятность постановки диагноза при тишайшей перкуссии и пальпации – в зоне копчика и подвздошной кости отмечается усиление болезненности. На второй-третий день появляется отек сустава, кожа синяя, горячая на ощупь, влажная. Движения в суставе становятся невозможны. При прорыве гноя под надкостницу и в окружающие ткани можно прощупать плотный инфильтрат с четкими контурами. Боль после прорыва уменьшается или вовсе пропадает.
При отсутствии лечения и запоздалой диагностике состояние больного ухудшается. Возникает токсический шок вследствие выброса экзотоксинов (особых веществ, которые вырабатывают микроорганизмы). Температура больного поднимается до 40, возникает одышка, тахикардия, потливость, бред и потеря сознания.
Диагностировать заболевание сразу удается не всегда, поскольку течение бурное и не всегда есть местные симптомы. В общем анализе крови отмечается лейкоцитоз, ускорение СОЭ. Показательным будет определение С-реактивного белка – это главный показатель воспалительного процесса, который появляется уже в первые 3-6 суток.

Лечение остиомиелита крестцово-корчикового сустава включает оперативное вмешательство и мощную антибактериальную терапию. Полностью удалить очаг воспаления возможно лишь при ограниченном поражении крыла кости и иссечением всех затеков, свищевых ходов. При обширном процессе производят вскрытие инфильтрата, его дренирование и промывание растворами антисептиков на фоне массивной антибактериальной терапии. Но такое лечение затягивает выздоровление и может закончиться хронизацией процесса.
Хирургическое иссечение пораженных тканей тяжелая и травматичная процедура, после вмешательства может возникнуть укорочение нижней конечности, боли в области нижнего отдела позвоночника, нижней конечности. Поэтому операция выполняется с максимальным щажением костных структур.
Болезнь передается половым путем и виновником является хламидия. Для синдрома характерна триада признаков: уретрит (воспаление уретры), реактивный артрит и конъюнктивит.
Крестцово-копчиковое сочленение при синдроме Рейтера поражается не часто. Но поскольку это аутоиммунный процесс, то под удар может попасть любая кость. Дебют болезни начинается с уретрита, появляется зуд и выделение из уретры, затем присоединяется конъюнктивит. Через месяц после венерического заражения возникает боль, ломота, отек суставов. Чаще поражаются мелкие суставы (кисть, локоть), при вовлечении крестцово-копчикового сочленения возникают трудности и боль при ходьбе, сильные боли в крестце и копчике, которые усиливаются при положении сидя.
Диагностика осуществляется с помощью урогенитальных соскобов.
Лечение суставов не даст эффекта без уничтожения хламидийной инфекции. Назначаются большие дозы противомикробных препаратов – тетрациклинов, макролидов 2-3 недельными курсовыми дозами. Для лечения суставов применяются НПВС.
Наличие злокачественного поражения в области крестцово-копчикового сочленения долгое время остается скрытым. По мере роста опухоли появляются тянущие боли в тазобедренном суставе, нижней части живота, крестце, копчике. Боль может отдавать в нижнюю конечность. Зачастую больные и многие врачи считают симптомы проявлением остеохондроза и начало лечения запаздывает. Крупная опухоль начинает сдавливать сосуды и нервы, вызывая выраженный болевой синдром, больной не может ходить, наклоняться. Возможно возникновение патологического перелома в суставе из-за разрушения кости.
Диагностика основывается на рентгенографии крестцово-копчикового сустава, проведении магнитно-резонансной и компьютерной томографии.
Лечение проводится в онкологическом диспансере. Осуществляют оперативное удаление опухоли и части кости, лучевую и химиотерапию. Прогноз чаще неблагоприятный.
Иногда диагностика опухолевого образования является преждевременной и у человека обнаруживают туберкулез костей. Туберкулезное поражение данного сустава – редкий случай. Симптомы поражения крестцово-копчикового сочленения будут схожими. Патологический процесс в большинстве случаев возникает на одной стороне, отмечается болезненность сустава, длительная температура, неврологическая симптоматика (жжение и боль в ноге, паху, отсутствие болевой и кожной чувствительности на стороне поражения). Прогноз благоприятный при своевременном начале лечения.
Содержание статьи



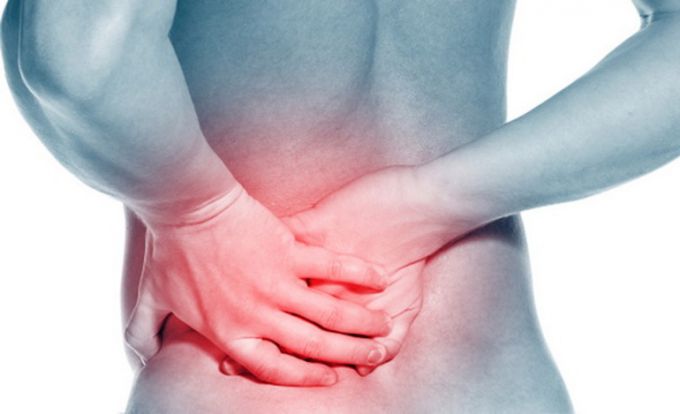
- Крестцово-подвздошное сочленение: симптомы и схема лечения
- Как лечить крестец
- Лечение кифоза позвоночника
Сочленение или сустав — две кости соединенные при помощи сухожилий, хрящевой ткани или суставной сумки. Крестцово-подвздошное сочленение (КПС) то же включает две части: крестец, расположенный на окончании позвоночника и подвздошную кость (тазовую), по форме напоминающую бабочку. Место соединения позвоночного столба с подвздошной костью покрыто суставной капсулой. Таких сочленений два, расположенных с обеих сторон крестцовой кости и соединенных короткими, прочными связками. По сути, данное соединение служит для поддержания тела в положении сидя и любых движениях.
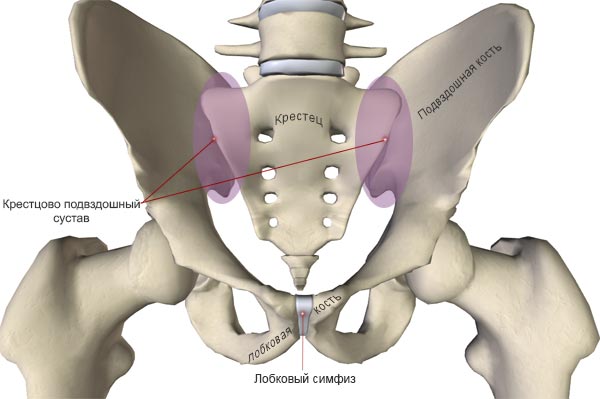

Учитывая особенности строения, данный участок тела может подвергаться травмам или иным воспалительным изменениям. За счет коротких участков соединения, область движения сочленения ограничена и при больших нагрузках происходит повреждение, нарушается устойчивость. Как и любой участок тела, крестцово-подвздошная область подвержена ряду заболеваний.
Классификация заболеваний КПС
1. Анатомические — врожденные изменения в строении костей, асимметрия суставов и сочленений. Наиболее часто прослеживается сращение поясничного и крестцового позвонков.
2. Воспалительные — артриты, остеоартрозы, спондилит, патологические изменения кишечника, повреждения суставов как следствие некоторых заболеваний. Например: болезнь Бехтерева, Уиппла, Рейтера.
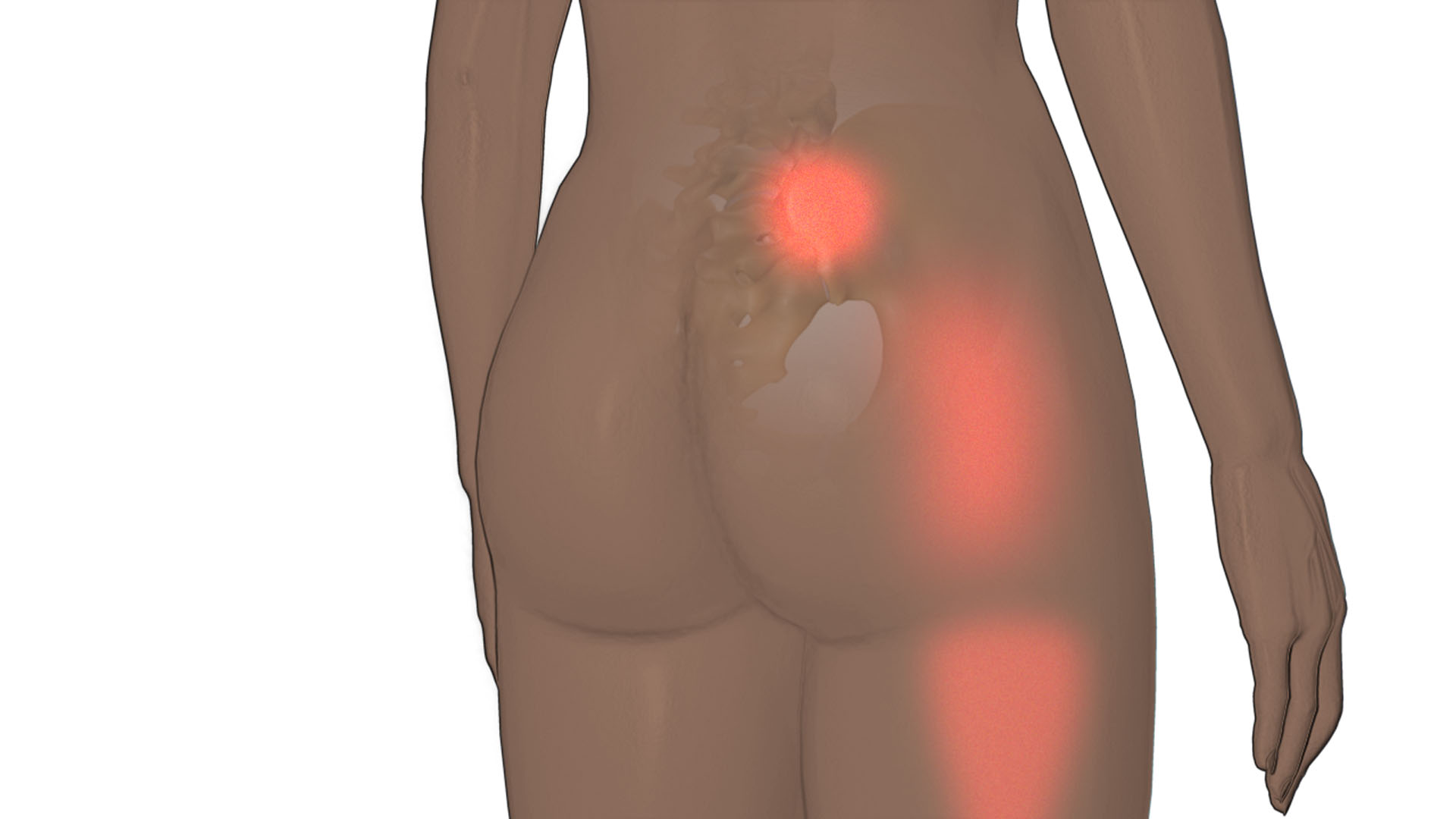
* Остеоартроз— длительная нагрузка на позвоночник (например, беременность), которая приводит к воспалительным процессам и патологическим изменениям в суставе. Своевременная диагностика, терапия ЛС помогут избежать ограничения функции сустава, избежать инвалидности.
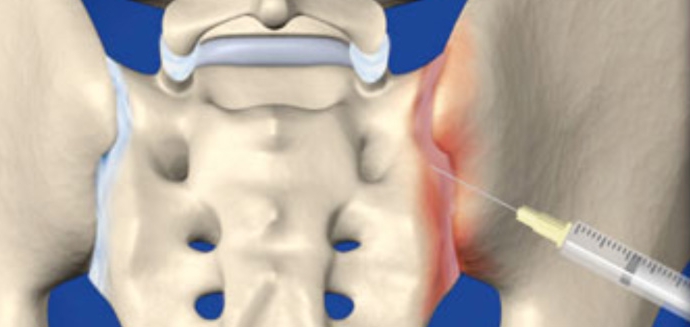
* На фото изображено место воспалительного процесса при артрозе.
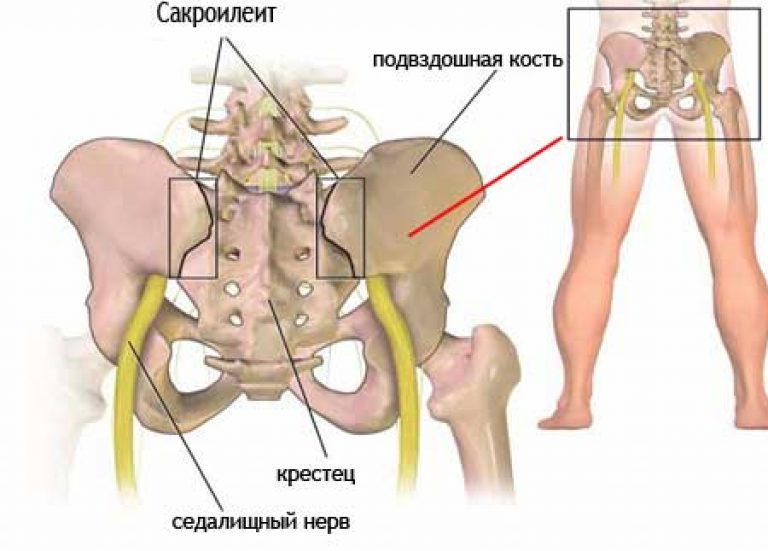
3. Инфекционные — самостоятельные (сакроилеит) или приобретенные заболевания, вследствие иных патологий организма. Например: миома матки, сифилис, СПИД, разрушающие прилегающие ткани приводят к атрофии или неподвижности сустава (анкилоз).
* Сакроилеит — воспалительное заболевание КПС, которое сопровождается болями в нижней части спины, пояснице. Помимо этого, пациенты ощущают повышение температуры тела, интоксикацию, озноб, неприятные ощущения при движении, иррадиирующие боли в бедро, ногу. При вяло текущих симптомах не стоит пренебрегать посещение врача, чтобы не пропустить осложнения или разрушения сустава.
4. Дегенеративно-дистрофические — патологии суставов, дисфункции сочленений, как следствие хронических болезней. Например, склероз суставов субхондральный в КПС.
5. Травматические — переломы, вывихи, разрывы связок КПС, повреждения суставов после травм, аварий. Они сопровождаются отеками, синяками, воспалениями.
6. Гормональные — заболевания вызываемые климаксом, менопаузой, при беременности. Они связаны с нарушениями обменных процессов в организме на фоне гормональных всплесков.
NB! Своевременное выявление типов заболевания, их сочетаний, позволит не допустить образование раковых опухолей и саркомы.
Факторы, вызывающие заболевания КПС
Для исключения развития рецидивов или патологий, важно выявить возможные причины повреждений крестцово-подвздошного сочленения. Основными источниками риска становятся:
- малоподвижный образ жизни;
- иммунные изменения организма;
- подъем тяжестей;
- травмы поясницы;
- воспаления/инфекции;
- не использование бандажа во время беременности.
Специалистами отмечено, что основное количество пациентов, обратившихся за помощью при КПС, являются беременные женщины.
Симптомы и проявления
От степени патологии КПС зависит выраженность симптомов. К основным признакам относятся:
- болевой синдром, усиливающийся при резких движениях, ходьбе по неровной поверхности, подъеме груза;
- спазм, отдающий в ту или иную часть тела, находящегося в одном положении и вызывающий дискомфорт;
- частое и неполное мочеиспускание;
- ноющая боль в области крестца;
- хруст или скрип при движении (вызванный истончением хряща).
Схема постановки диагноза
Чтобы правильно поставить диагноз и назначить терапию, врач подробно выясняет анамнез жизни пациента. Выписывает направления на анализы крови, мочи, МРТ, УЗИ, КТ и рентген. В случае обращения женщины, добавляется направление к гинекологу. По результатам обследования составляется клиническая картина течения заболевания. Выявляются следующие патологии: сужение или полное исчезновение суставной щели, изменение размера сустава, разрушение крестцово-подвздошной кости, наличие уплотнений на поверхности сустава.
Методы терапии заболеваний
Для наиболее эффективного лечения, при выявленной степени поражения крестцово-подвздошного сочленения, применяют комплексные методы борьбы с заболеванием. Самыми распространенными мерами считаются: лекарственные средства, физиопроцедуры, массаж, домашний режим лечения.
1. Терапия ЛС
Симптоматическое лечение препаратами — начальная стадия эффективного устранения дискомфорта в КПС. Первым этапом снимают боль, спазм, ставят блокады. Для этого пациенту назначают следующие лекарства:
- спазмоанальгетики в виде гелей, капсул, которые оказывают болеутоляющее действие;
- НПВС с выраженным противовоспалительным эффектом;
- хондропротективные мази, уколы с восстановительным воздействием на хрящевую ткань;
- витаминно-минеральные комплексы для питания, укрепления костей, связок и суставов.
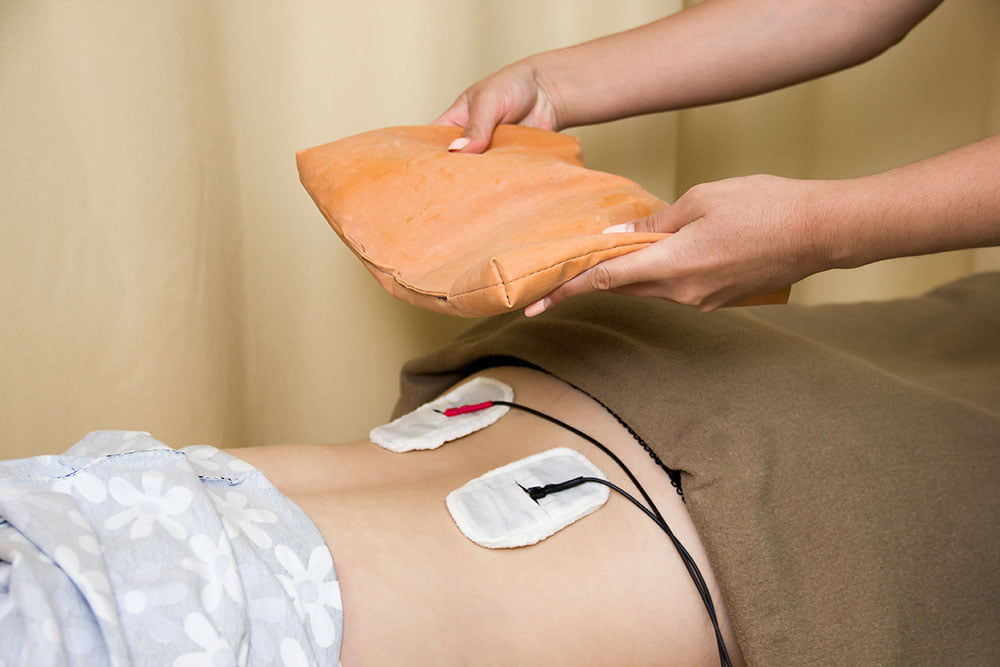
2. Физиотерапия
В комплексном лечении применяются различные процедуры для устранения болевого синдрома, воспаления и восстановления хрящей. Важными методами являются:
- лазеротерапия;
- электрофорез;
- магнитотерапия;
- озокеритовое обертывание;
- инфракрасное излучение;
- радоновые ванны;
- грязелечение.

3. Массаж
Совместное применение воздействия рук на болезненные участки тела и мануальных игл поможет ускорить действие лекарственных препаратов, ускорит процесс выздоровления.
Основные методы мануального лечения:
- висцеральный массаж;
- иглоукалывание;
- акупунктура с ароматическими, горячими точками.
NB! Не рекомендуется лицам с раковыми образованиями, при саркоме и низком СОЭ.

4. Домашний уход
Регулярные физические упражнения дома, позволяющие ослабить нагрузку на КПС, ношение бандажа, соблюдение всех назначений специалиста — важные факторы достижения эффекта терапии заболевания и устранения осложнений.
Часто в домашних условиях пациенты применяют и народную медицину. Использование настоек, растирок природного, растительного или животного происхождения помогает им спокойнее пройти реабилитацию и ускорить процесс выздоровления. Самым популярным при КПС считается чай из сбора крапивы двудомной, ромашки аптечной, коры дуба и листа брусники.
Клинические методы лечения
При выявлении серьезных отклонений от нормы в суставах после травм или аварий, зачастую не обойтись от хирургического вмешательства. Данный способ применяется для восстановления анатомической целостности скелета, костей, суставов и связок. Операции проводятся под местной анестезией, под контролем рентгена, с использованием современной технологии и техники. В качестве корректирующего материала используются приспособления из высококачественного металла. Например, для скрепления костных фрагментов используются спицы, винты, кольца и другие элементы.
Профилактические меры
Для предотвращения повтора рецидивов, ускорения процесса выздоровления рекомендуется постоянно соблюдать ряд правил:
- избегать долгого пребывания в одной позе;
- соблюдать диету;
- укреплять иммунитет;
- контролировать подъем тяжестей;
- вести активный образ жизни;
- исключить вредные привычки.
Сбалансированное питание, соблюдение профилактики, своевременное обращение к врачу, позволит избежать осложнений и более радикальных мер лечения заболеваний КПС. Рекомендуется включать в меню следующие продукты: рыбу, овощи, диетическое мясо, крупы, кисломолочные продукты. Из рациона питания требуется убрать все копченые, газированные, жирные или соленые продукты, ограничить употребление кофе.
Читайте также:



