Внутреннее расхождение после операции грыжи

- Локализация и классификация
- Почему у одних пациентов после операции образуются грыжи, а у других нет?
- Симптомы
- Как проводится диагностика?
- Какие осложнения возможны при нелеченой грыже?
- Что делать людям при обнаружении послеоперационных признаков грыжи?
- Прогноз и профилактика
- Видео по теме
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Локализация и классификация
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Почему у одних пациентов после операции образуются грыжи, а у других нет?
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Симптомы
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Как проводится диагностика?
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Какие осложнения возможны при нелеченой грыже?
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
Хирургическая операция, безусловно, представляет опасность для организма, так как это инвазивный (связанный с нарушением целостности кожи) метод лечения. Осложнения после операций встречаются даже у опытных хирургов. Заживление раны после операции происходит путем первичного или вторичного натяжения.
В первом случае происходит плотное соприкосновение ровных краев чистой раны, которые прорастают кровеносными сосудами. Процесс длится 7 – 10 дней, после чего на коже остается небольшой тонкий рубец.
Когда края раны неровные, они соприкасаются между собой неплотно, плохо срастаются, что способствует развитию бактериальной инфекции и нагноению. Это вторичное натяжение, которое зачастую развивается при местном нарушении кровообращения и снижении защитных сил организма. В процессе заживления разрастается новая нежная ткань, из которой в дальнейшем формируется рубец. Процесс продолжается несколько недель или месяцев.

Причины расхождения послеоперационных швов
Причин расхождения несколько:
- швы были сняты преждевременно, полного заживления еще не произошло;
- после тяжелой физической нагрузки (поднятия тяжестей, бега, прыжков);
- из-за кровотечения, скопления сгустков крови в ране;
- после инфицирования раны;
- из-за нарушения кровообращения в тканях;
- из-за снижения защитных сил организма;
- после технически неправильного наложения швов.
Расхождению способствуют следующие факторы:
- наличие у больного патологии, сопровождающейся нарушением иммунитета, например, сахарного диабета;
- прием лекарств, снижающих иммунитет, например, глюкокортикоидных гормонов (преднизолона, дексаметазона и др.) или цитостатиков (лекарств, которые применяют для лечения онкологических заболеваний); сюда же относятся некоторые методы лечения (лучевая и химиотерапия);
- наличие у больного заболеваний, способствующих нарушению местного кровообращения; это облитерирующий эндартериит (воспаление стенок мелкий артерий конечностей), атеросклероз сосудов нижних конечностей, варикозное расширение вен;
- наличие у больного нарушений обмена веществ, на фоне дефектов питания, заболеваний, лишней массы тела или пожилого возраста.

Чем грозит расхождение швов
Это чаще всего не тяжелое осложнение, хирурги легко с ним справляются. К осложнениям относится длительное формирование рубца: после расхождения рана, скорее всего, будет заживать вторичным натяжением, что увеличивает риск бактериальных осложнений и отрицательно сказывается на состоянии больного.
После заживления вторичным натяжением часто остаются грубые втянутые или, напротив, выпуклые рубцы. На открытых участках тела они представляют косметический дефект, после заживления их можно убрать. Для этого проводятся косметические операции.
Полостная операция заканчивается послойным ушиванием тканей. Когда после операции на брюшной полости расходятся все швы, возникает риск развития тяжелого осложнения — выпадения внутренних органов (эвентрации). Это редкое осложнение, которое обычно встречается у больных сахарным диабетом со сниженным иммунитетом, нарушениями кровообращения, иннервации или обмена веществ.
Иногда операция на органах брюшной полости заканчивается благополучно, но потом расходится внутренний шов при сохранении и нормальном заживлении наружного. В таком случае возможно развитие послеоперационной грыжи – выхода внутренних органов под кожу.
Важно! После операции необходимо четко выполнять все рекомендации врача.

Признаки расхождения швов
Расхождение наружного шва невозможно не заметить: края раны раздвигаются, становятся видны расположенные глубже ткани и внутренние органы. Расхождение на фоне физической нагрузки не сопровождается изменением внешнего вида раны. Нарушение местного кровообращения сопровождается потемнением краев раны, инфицирование — покраснением, отеком, гнойным отделяемым. Заживление может быть только вторичным.
После операций на органах брюшной полости, в месте зажившего кожного рубца иногда появляется выпячивание – мягкая опухоль, которая свидетельствует о том, что разошелся внутренний шов, внутренние органы вышли под кожу. Со временем грыжа, образовавшаяся после операции, достигает значительных размеров, поэтому ее лучше прооперировать как можно раньше.
Важно помнить! При появлении даже небольшого безболезненного выпячивания в области шва необходимо немедленно обратиться к врачу!

Доврачебная помощь при расхождении швов
Расхождение иногда происходит внезапно по разным причинам. Это очень пугает пациентов, но они должны четко знать, как помочь себе в сложившейся ситуации:
- шов после операции разошелся, но края розовые, выделений нет — следует наложить стерильную повязку, после чего обратиться к хирургу;
- рана большая, сквозь нее виднеются внутренние органы — следует немедленно вызвать скорую помощь; до ее приезда необходимо находиться в горизонтальном положении; кто-то из близких должен наложить на рану стерильную повязку;
- после расхождения выпали внутренние органы — их нельзя самостоятельно вправлять обратно; нужно немедленно вызвать скорую помощь, а до ее приезда накрыть рану стерильной салфеткой, принять горизонтальное положение;
- внезапно образовалась грыжа — ее также нельзя вправлять самостоятельно; следует вызвать скорую помощь, а до ее приезда находиться в горизонтальном положении.
Важно знать! Нельзя самостоятельно вправлять выпавшие органы или грыжу – это часто приводит к тяжелым осложнениям!
Полезное видео: Послеоперационные швы — сроки заживления
Медицинская помощь при расхождении послеоперационных швов
Оказание медицинской помощи зависит от причины расхождения и состояния больного:
- расхождение на фоне физического напряжения больного; при небольшой чистой ране с ровными розовыми краями проводится операция иссечения краев, после чего повторно накладывают шов; иногда врач назначает консервативное лечение: регулярную смену повязок, назначение местной или общей антибактериальной терапии;
- большая инфицированная рана требует вначале проведения консервативного лечения (местной и общей антибактериальной терапии), а потом решается вопрос о дальнейшем лечении; оно бывает консервативным (более длительным) или оперативным: края раны иссекаются, накладывается шов т.к. это способствует быстрому заживлению;
- эвентрация (неинфицированная рана): выпавшие органы промывают асептическим раствором и вправляют обратно, рану послойно ушивают наглухо;
- эвентрация (подозрение на бактериальное осложнение): после вправления внутренних органов проводится консервативное лечение, а после него проводится операция накладывания швов;
- расхождение внутренних швов и послеоперационная грыжа: грыжу осторожно вправляют и решают вопрос о том, когда будет проведена плановая операция.
Важно помнить! Расхождение швов после операции чаще всего не является серьезным осложнением, но требует немедленного обращения к врачу.
Общие принципы лечения пациентов после пластики грыжевых ворот местными тканями практически не имеют отличий ведения послеоперационного периода при других заболеваниях. Для профилактики дыхательных осложнений, послеоперационного пареза кишечника и тромбоэмболических осложнений проводят раннюю активизацию пациента. Кроме того, для профилактики тромбоэмболии лёгочной артерии показано применение компрессионного госпитального трикотажа и введение антикоагулянтов до полной активизации пациента. Антибактериальную профилактику с однократным внутривенным введением антибиотика за 1 ч до операции проводят пациентам с высоким риском инфекционных осложнений. Основными показаниями к введению антибиотиков в послеоперационном периоде служат наличие воспалительного инфильтрата или гематомы операционной раны, гипертермия, а также лечение воспалительных осложнений со стороны других органов и систем.
При применении синтетических эксплантатов, особенно при их расположении над апоневрозом, течение послеоперационного периода имеет свои особенности. Эти отличия - следствие широкой мобилизации кожных лоскутов и подкожной клетчатки от передней поверхности влагалищ прямых мышц или апоневроза наружной косой мышцы живота и наличия инородного тела в ране. Возникающие при этом нарушения оттока венозной крови и лимфы из подкожной клетчатки приводят к скоплению в ране большого количества серозного отделяемого и замедлению её заживления.
С целью профилактики образования сером необходимо проводить активное дренирование раневой полости двумя дренажами, расположенными между подкожной жировой клетчаткой и эксплантатом, сроком на 1-2 сут. Одновременно с активным дренированием используют дозированную компрессию раны при помощи эластичного бандажа, который позволяет равномерно прижимать кожные лоскуты к поверхности эксплантата, а брюшной стенке - полноценно участвовать в процессе дыхания. В последующем происходит постепенное уменьшение количества раневого отделяемого и его организация. Дополнительное удаление раневого отделяемого необходимо проводить при помощи пункций с частотой 1-2 раза в течение 10 дней.
Ношение эластичного бандажа после выполнения пластики передней брюшной стенки с применением синтетических эксплантатов показано в течение 1-2 мес. Использование бандажа в большие сроки нецелесообразно из-за ослабления мышц передней брюшной стенки и показано только при выполнении пациентом физической нагрузки. Приступать к физическому труду пациентам рекомендуется не ранее чем через 2-3 мес после выполнения оперативного вмешательства.
Послеоперационные осложнения
Причины возникновения послеоперационных осложнений достаточно многообразны и могут быть обусловлены как неправильным выбором метода пластики грыжевых ворот, так и нарушениями техники выполнения оперативного вмешательства. Все осложнения после выполнения грыжесечений условно разделяют на две большие группы: осложнения ближайшего и отдалённого послеоперационного периода.
Осложнения ближайшего послеоперационного периода
Гематома послеоперационной раны - следствие неадекватного гемостаза. Необходимо отметить, что при пластике передней брюшной стенки с применением эксплантатов требования к качеству выполнения гемостаза значительно возрастают. Это связано с тем, что применение данного вида пластики не позволяет надеяться на сдавление и тампонирование кровоточащих сосудов и может сопровождаться формированием обширных гематом. Основными мероприятиями, направленными на профилактику образования гематом, служат тщательный гемостаз, минимизация травматизации тканей передней брюшной стенки при их подготовке к эксплантации, применение в первые сутки после оперативного вмешательства компрессионных повязок и местной гипотермии.
Особое место в структуре послеоперационных осложнений после выполнения пластики с применением синтетических эксплантатов занимают гнойно-септические осложнения; они определяют особые требования к ведению пациентов. При появлении признаков нагноения послеоперационной раны производят разведение её краёв с применением тактики лечения в соответствии с классическими канонами гнойной хирургии. В случаях применения эксплантатов, изготовленных из монофиламентной нити, их удаляют только при формировании неподдающихся лечению гнойных свищей. При этом далеко не всегда иссекают весь эксплантат, чаще ограничиваются его резекцией.
Большое значение для профилактики развития раневых гнойно-септических осложнений имеет соблюдение принципов асептики. Недопустимо применение эксплантатов, стерилизация которых проводилась не в заводских условиях, и тем более после повторной стерилизации. Кроме того, фиксацию эксплантата и ушивание операционной раны также необходимо проводить инертным шовным материалом, прошедшим качественную заводскую обработку.
Нагноение послеоперационной раны может быть обусловлено и нарушениями техники выполнения хирургического вмешательства: отсутствием герметичности послеоперационной раны и мест установки дренажей, несоблюдением принципов постоянной аспирации раневого отделяемого. В этих случаях необходимо применение глухого шва послеоперационной раны, тщательный контроль за эффективностью функционирования дренажей и их раннее удаление (на 2-е-З-и сутки после выполнения оперативного вмешательства) с последующим выполнением пункций остаточной полости.
При проведении пластики с натяжением тканей и перемещении содержимого грыжевого мешка в брюшную полость, в особенности при уменьшении её объёма, развивается повышение внутрибрюшного давления, которое определяет ряд системных нарушений (табл. 68-3).
Таблица 68-3. Функциональные нарушения при абдоминальном компартмент-синдроме
| Система | Функциональные нарушения |
| Сердечно-сосудистая | Снижение венозного возврата крови, увеличение общего периферического сосудистого сопротивления, снижение сердечного выброса, увеличение ЦВД и давления заклинивания лёгочной артерии |
| Система дыхания | Увеличение пикового инспираторного давления, увеличение сопротивления, гипоксемия, гиперкапния, ацидоз, снижение динамического комплаенса |
| Система мочеотделения | Снижение почечного кровотока, снижение клубочковой фильтрации, снижение реабсорбции глюкозы, олигурия или анурия |
| Система пищеварения | Снижение перфузионного давления органов желудочно-кишечного тракта, снижение мезентериального кровотока, парез кишечника |
| Центральная нервная система | Повышение внутричерепного давления, снижение перфузионного давления головного мозга |
В зависимости от уровня повышения внутрибрюшного давления выделяют четыре степени абдоминального компартмент-синдрома:
- I степень - 10-15 мм рт.ст.;
- II степень - 15-25 мм рт.ст.;
- III степень - 25-35 мм рт.ст.;
- IV степень - более 35 мм рт.ст.
Клинические симптомы проявления абдоминального компартмент-синдрома неспецифичны. Ежедневный осмотр и пальпация живота также не дают точных представлений о величине внутрибрюшного давления. В связи с этим для специфической диагностики абдоминального компартмент-синдрома в раннем послеоперационном периоде необходимо проводить ежедневный мониторинг внутрибрюшного давления, которое может быть измерено как прямым методом посредством дренажей, так и непрямыми методами через полость желудка, в бедренной вене или в мочевом пузыре.
Наиболее простой способ определения давления в брюшной полости - измерение давления внутри мочевого пузыря. Хорошо растяжимая и эластичная стенка мочевого пузыря при объёме содержимого не более 100 мл выполняет функцию пассивной мембраны и с высокой точностью отражает внутрибрюшное давление. Техника измерения внутрибрюшного давления аналогична таковой при определении ЦВД. При измерении давления пациент должен находиться в положении лёжа на спине строго на горизонтальной поверхности. Для определения давления используют мочевой катетер Фолея, через который в мочевой пузырь вводят 50-100 мл стерильного 0,9% раствора натрия хлорида. Величину давления оценивают по уровню жидкости в сообщающемся капилляре при помощи измерительной линейки, принимая за ноль верхний край лонного сочленения. При угрозе развития данного синдрома внутрибрюшное давление необходимо измерять каждые 2-4 ч, не дожидаясь появления его первых клинических признаков.
Избежать развития абдоминального компартмент-синдрома позволяет, главным образом, правильный выбор адекватного способа пластики грыжевых ворот. Определённую роль отводят также профилактике развития пареза кишечника. Единственный эффективный метод лечения уже развившегося абдоминального компартмент-синдрома - хирургическая декомпрессия, достоверно снижающая летальность; её необходимо выполнять по жизненным показаниям даже после пластики передней брюшной стенки. Без проведения хирургической декомпрессии летальность больных с IV степенью абдоминального компартмент-синдрома достигает 100%.
Осложнения отдалённого послеоперационного периода
Рецидив грыжи - одно из поздних осложнений операции грыжесечения. Основные причины возврата заболевания - слабость собственных тканей пациента, технические погрешности выполнения операции, а также чрезмерные физические нагрузки при отсутствии сформированного прочного рубца.
Чрезмерное натяжение сшиваемых тканей - основная причина рецидива грыжи. Неоспоримым считают факт, что частота рецидива значительно ниже при ненатяжной пластике с использованием синтетических эксплантатов. Рецидив грыжи при пластике эксплантатом развивается в результате смещения сетки или выхождения грыжевого образования через не укреплённый сеткой дефект апоневроза. Смещение сетки обычно происходит из-за её частичного или полного отрыва в результате нарушения техники её фиксации или в результате резкого повышения внутрибрюшного давления в ранние сроки после операции, когда ещё не образовался достаточно прочный рубец, удерживающий сетку.
Невралгия после выполнения стандартных видов пластики - достаточно редкое осложнение. Её развитие, как правило, связано с погрешностями хирургической техники выполнения пластики и, в частности, с попаданием в шов нервных стволов или их сдавлением. Для предупреждения возникновения невралгий во время выполнения хирургического вмешательства необходима отчётливая визуализация нервных стволов, а фиксацию эксплантата необходимо выполнять швами, параллельными ходу нервных стволов. Кроме того, прорастание эксплантата соединительной тканью и образование плотной рубцовой ткани с вовлечением в процесс нервных волокон также считают одной из причин возникновения болевого синдрома в позднем послеоперационном периоде.
При возникновении хронической невралгии проводят консервативную терапию, включающую введение нестероидных противовоспалительных препаратов, витаминов группы В и физиотерапевтическое лечение. При неэффективности консервативной терапии выполняют повторное хирургическое вмешательство, направленное на полное или частичное удаление эксплантата или невротомию.
Заключение
В истории развития учения об оперативном лечении наружных брюшных грыж примечателен кардинальный перелом, наступивший на рубеже прошлого и нынешнего столетий. Конструктивная критика отдельных традиционно утвердившихся оперативных приёмов привела к их переоценке и пересмотру основ современной герниологии. Кроме того, оперативная техника обогатилась эндоскопическими технологиями и принципиально новыми методами аллопластики с применением надёжных биологически инертных синтетических материалов. Удалось значительно расширить возможности радикального излечения вентральных, послеоперационных и рецидивных грыж с чрезмерным дефектом мышечных и апоневротических тканей, которые считались не поддающимися лечению. Современные технологии лечения стали доступными широкому кругу хирургов. Такая демократизация оперативного метода здесь особенно важна, поскольку речь идёт о лечении болезни, занимающей видное место в повседневной хирургической практике.
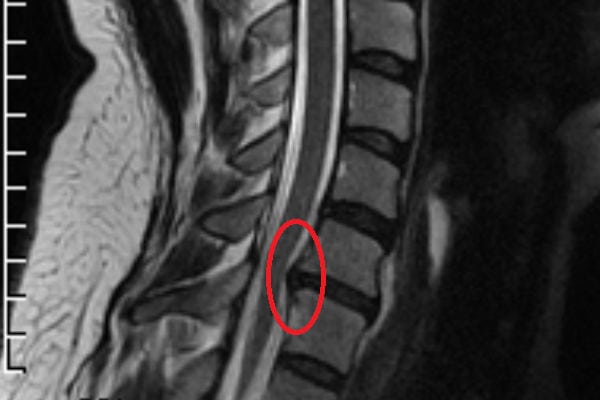
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
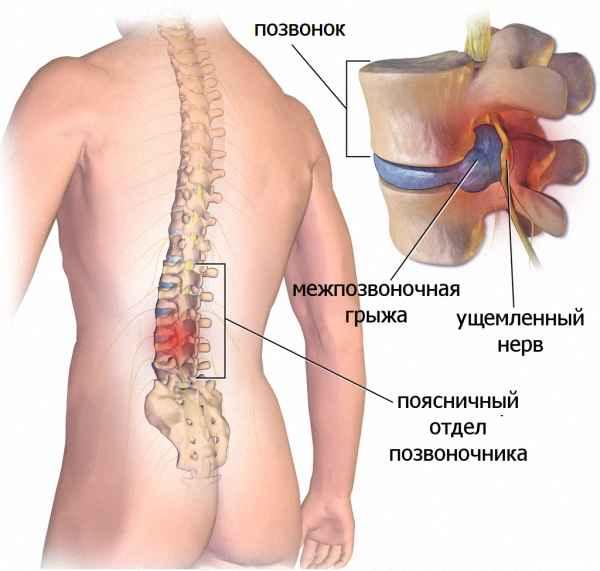
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
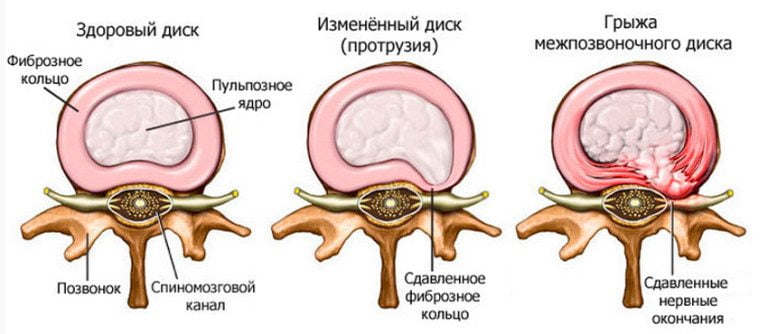
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
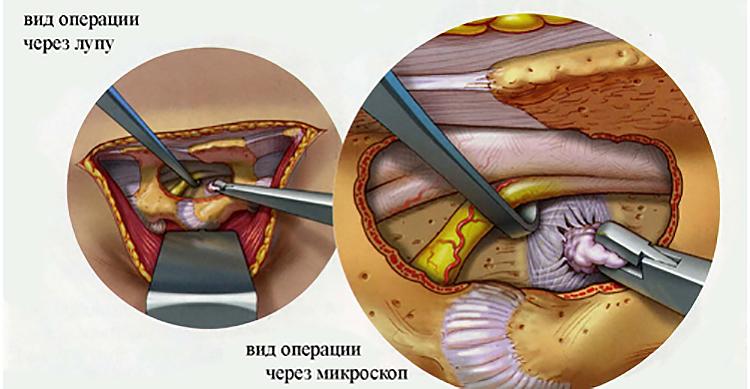
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Читайте также:


