Внутрибольничная инфекция любое клинически распознаваемое инфекционное заболевание
Категория: Сестринское дело при инфекционных болезнях/Внутрибольничные инфекции (ВБИ)
Внутрибольничная инфекция - любое клинически распознаваемое инфекционное заболевание, поражающее больного в результате его поступления в больницу или обращения в неё за помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении, вне зависимости от появления симптомов заболевания до или во время пребывания в больнице.
Внутрибольничные инфекции являются актуальной проблемой современной медицины. Не менее 5% больных, поступающих в лечебные учреждения - подвергаются внутрибольничному заражению.
Длительное время понятие "внутрибольничные инфекции" (ВБИ) относили только к заражениям и заболеваниям в стационарах. В настоящее время к ВБИ относят и заболевания пациентов, связанные с оказанием медицинской помощи не только в больницах, но и любых лечебно-профилактических учреждениях.
Выделяют 3 вида ВБИ:
- у пациентов инфицированных в стационарах;
- у пациентов инфицированных при получении поликлинической помощи;
- у медицинских работников, заразившихся при оказании медицинской помощи больным в стационарах и поликлиниках.
Объединяет все три вида инфекции место инфицирования - лечебное учреждение, ВБИ - понятие собирательное,включающее различные нозологические формы.
Рост ВБИ порождают следующие факторы:
- создание крупных больничных комплексов со своеобразной экологией: большой плотностью, преимущественно ослабленных пациентов и медицинским персоналом, постоянно и тесно общающихся с больными;
- формирование искусственного механизма передачи возбудителей инфекции, связанного с инвазивными вмешательствами, лечебными и диагностическими медицинскими процедурами, использованием медицинской аппаратуры;
- постоянный источник ВБИ в виде пациентов и медицинского персонала, больных со стёртыми формами инфекции или являющихся носителями;
- широкое применение антибиотиков;
- возрастание доли пациентов, находящихся на "на двух полюсах жизни", увеличение числа пожилых лиц среди пациентов;
- снижение неспецифических защитных сил организма у населения;
- широкое использование сложных приборов и аппаратуры для диагностики и лечения;
- медленная психологическая перестройка части пациентов, рассматривающих многие ВБИ как инфекционную патологию;нарушение санитарно-гигиенического режима в лечебных учреждениях приводит к резкому росту заболеваемости ВБИ и возникновению вспышек.
ВБИ могут быть вызваны широким кругом микроорганизмов, которые относятся к бактериям, вирусам, плесневым и дрожжеподобными грибами, простейшими.
На современном этапе основными возбудителями ВБИ в стационарах различного профиля являются стафилококки, грамотрицательные условно-патогенные бактерии, респираторные вирусы. Особую опасность вызывает возможность инфицирования вирусом иммунодефицита человека в стационарных условиях, особенно в детских лечебных учреждениях.
Особое внимание уделяют этиологии сепсиса и септическим состояниям, которые с большим трудом поддаются терапии, характеризуются крайне тяжёлым течением и высокой летальностью, достигающей 40-60%. Возбудители: золотой стафилококк, клебсиеллы, эпидермальный стафилококк, стрептококки группы В.
ВИЧ-инфекция является одной из тяжелейших форм ВБИ.
Поэтому госпитальным вирусным инфекциям должно быть удалено самое серьёзное внимание.
- Покровский В. И., Булкина И. Г. Инфекционные болезни с уходом за больными и основами эпидемиологии. - 6-е изд., перераб. и доп. - М.: Медицина, 1985.
- Белоусова А. К., Дунайцева В. Н. Сестринское дело при инфекционных болезнях с курсом ВИЧ-инфекции и эпидемиологии. Серия 'Среднее профессиональное образование'. Ростов н/Д: Феникс, 2004.
- Шувалова Е. П. Инфекционные болезни: Учебник.- 2-е изд., перераб. и доп. - М.: Медицина, 1982.
КРАЕВОЕ ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ
СРЕДНЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ
на заседании ЦМК зам. директора по УР
__________________ Корнева Н. М.
протокол № _______ ________________
МЕТОДИЧЕСКАЯ РАЗРАБОТКА
ДЛЯ ПРЕПОДАВАТЕЛЯ
ТЕОРЕТИЧЕСКОГО ЗАНЯТИЯ (ЛЕКЦИИ)
Специальность 060501 Сестринское дело
Акушерское дело
ПМ № 4 «Выполнение работ по профессии младшая медицинская
Раздел 3. Обеспечение инфекционной безопасности.
МДК 04.02. Безопасная среда для пациента и персонала.
Тема 3.1. Внутрибольничная инфекция.
г. Красноярск 2012г.
СОДЕРЖАНИЕ
3.Место проведения занятия
6.Форма организации учебного процесса
12.Описание хода занятия
ТЕМА: Внутрибольничная инфекция.
Продолжительность занятия – 90 минут.
Место проведения занятия: лекционный кабинет.
Цели занятия: ознакомление студентов с основами внутрибольничной инфекции, согласно рабочей программе и ФГОС СПО от 2011г.
СТУДЕНТ ДОЛЖЕН ЗНАТЬ:
- масштаб проблемы ВБИ;
- способы передачи инфекции в ЛПУ;
- факторы, влияющие на восприимчивость хозяина к инфекции;
- группы риска развития внутрибольничной инфекции;
- меры профилактики и контроля внутрибольничных инфекций;
- действующие нормативные документы;
- требования к личной гигиене и медицинской одежде персонала;
- уровни мытья рук;
- меры профилактики парентеральных гепатитов и ВИЧ-инфекции в ЛПУ.
СТУДЕНТ ДОЛЖЕН УМЕТЬ:
- проводить обработку рук на социальном и гигиеническом уровне;
- пользоваться защитной одеждой;
- производить забор биологического материала на бакпосев и паразитологического исследования.
Владеть компетенциями
Общими:
- соблюдать правила охраны труда, противопожарной безопасности и техники безопасности (ОК-8)
Профессиональными:
- Обеспечивать инфекционную безопасность (ПК-4.7);
- Обеспечивать производственную санитарию и личную гигиену на рабочем месте (ПК-4,11);
Развивающая цель: развить познавательную деятельность и интерес к будущей профессии.
Воспитывающая цель: воспитать чувство ответственности к профессии.
Методы обучения: объяснительно-иллюстративная.
Форма организации учебного процесса: лекция.
ПРОГРАММА ЗАНЯТИЯ
| Организация группы | - 3 мин. |
| Мотивация учебной деятельности | - 2 мин. |
| Формирование новых знаний | - 80 мин. |
| Обобщение и систематизация изученного материала | - 2 мин. |
| Подведение итога занятия. Задание на дом | - 3 мин. |
Описание хода занятия
| Название этапа | Описание этапа | Цель |
| Организация группы | Проверить готовность аудитории, студентов, отметить отсутствующих сообщить тему и план занятия. | Подготовка студентов к работе |
| Мотивация учебной деятельности | Обосновать актуальность темы в профессиональной деятельности среднего медработника. | Мобилизация внимания студентов, создание мотивации к изучению вопросов темы |
| Формирование новых знаний | Преподаватель раскрывает содержание каждого вопроса по плану лекции. Студенты слушают, осмысливают, конспектируют. | Формирование знаний по вопросам темы, умений анализировать, конспектировать |
| Валеологическая пауза | Снятие напряжения во время работы. Результативность: формирование компетентного отношения к своему здоровью | Используется элемент здоровьесберегающей технологии. Упражнения студенты выполняют сидя, стоя (см. рекомендации) |
| Обобщение и систематизация изученного материала | Преподаватель делает выводы по ходу изложения вопросов лекции | Систематизация и конкретизация изученного материала. Формирование умений обобщать, систематизировать полученную информацию |
| Подведение итога занятия. Задание на дом | Преподаватель подводит итог, ещё раз подчёркивает необходимость знаний будущим медработником изученных вопросов. Сообщает задание на дом: Изучить конспект лекций и предлагаемую преподавателем дополнительную литературу | Создание мотивации на самостоятельную работу при подготовке к семинарскому занятию. |
План лекции № 5:
1. Внутрибольничная инфекция, понятие, масштаб проблемы.
2. Факторы, способствующие распространению ВБИ.
3. Инфекционный процесс, понятие. Цепочка инфекционного процесса.
4. Возбудители ВБИ.
5. Источники госпитальных инфекций.
6. Резервуары микроорганизмов.
7. Способы передачи ВБИ.
8. Факторы, влияющие на восприимчивость человека к инфекции.
9. Инфекционный контроль. Профилактика ВБИ.
10. Действующие нормативные документы по профилактике ВБИ.
Лекция №5. Внутрибольничная инфекция (ВБИ).
Внутрибольничная инфекция (нозокомиальная, госпитальная) – это любое клинически распознаваемое заболевание, которое поражает больного в результате его поступления в больницу или обращения в нее за лечебной помощью, или инфекционное заболевание сотрудника вследствие его работы в данном учреждении. (Европейское бюро ВОЗ, 1979 г.).
ВБИ являются актуальной медицинской и социально-экономической проблемой. На протяжении последних лет в России разрабатывалась система санитарно-эпидемиологического надзора за ВБИ. В 30 субъектах РФ в структуре центров Госсанэпиднадзора функционируют отделы надзора за ВБИ, на остальных территориях санитарно-эпидемиологический надзор осуществляют эпидемиологические отделы.
Мировой опыт свидетельствует, что ВБИ возникает, по меньшей мере, у 5% больных, находящихся в ЛПУ. Присоединение ВБИ к основному заболеванию сводит на нет результаты операций на жизненно важных органах, усилия, затраченные на выхаживание новорожденных, увеличивает послеоперационную летальность, оказывает влияние на детскую смертность, увеличивает длительность пребывания пациента в стационаре.
Объективно оценить масштабы ВБИ в РФ на сегодняшний день довольно сложно, так как наблюдается недоучет случаев внутрибольничных заболеваний.
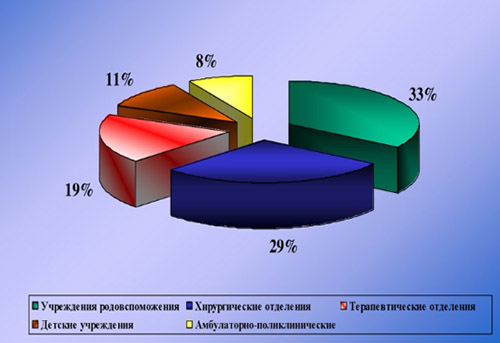
Анализ заболеваемости ВБИ, по имеющимся статистическим данным, свидетельствует, что они преимущественно регистрируются в родовспомогательных учреждениях (47,2%) и хирургических стационарах (21,7%).
Во всех случаях возникновения вспышек ВБИ наблюдались схожие причины. Среди них:
• нарушения санитарно-противоэпидемического режима;
• неудовлетворительное качество проведения текущей дезинфекции, ПСО, стерилизации изделий медицинского назначения;
• использование малоэффективных дезсредств;
• перебои в обеспечении холодной и горячей водой;
• несвоевременная изоляция больных и проведение
Заражение медицинского персонала на рабочем месте также является актуальной проблемой ВБИ. Среди зарегистрированных случаев профессионального заражения наибольшую опасность представляют следующие заболевания: туберкулез, вирусные гепатиты В и С.
В последние годы разработаны, испытаны и рекомендованы к применению новые средства, оборудование и материалы для дезинфекции, предстерилизационной очистки и стерилизации. Разработаны эффективные методы обработки эндоскопов и инструментов к ним.
Важной составляющей профилактики ВБИ является утилизация медицинских отходов. В России в настоящее время образуется 0,6 – 1 млн тонн медицинских отходов в год. ВОЗ относит медицинские отходы к группе опасных. Минздравом России разработан СанПиН 2.1.7.728-99 «Правила сбора, хранения и удаления отходов лечебно-профилактических учреждений.
Таким образом, проблема профилактики ВБИ требует решения комплекса проблем.
В последнее десятилетие ВБИ становятся все более значимой проблемой здравоохранения.
Это обусловлено:
• увеличением числа лиц пожилого возраста;
• увеличением числа лиц, страдающих хроническими заболеваниями, интоксикациями;
• широким приемом иммунодепрессивных препаратов.
ВБИ характеризуют:
• возможность вспышек в любое время года;
• наличие пациентов с повышенным риском заболевания;
• широкий спектр возбудителей.
Распространенность ВБИ зависит от типа учреждения, контингента, организации медицинской помощи, качества санитарно-гигиенического и противоэпидемического режимов.
Среди заболевших внутрибольничной инфекцией выделяют три группы:
• пациенты, инфицированные внутри стационара;
• пациенты, инфицированные в условиях поликлиники;
•медицинский персонал, заразившийся при работе в условиях стационара или поликлиники.
[youtube.player]
Внутрибольничные инфекции – различные инфекционные заболевания, заражение которыми произошло в условиях лечебного учреждения. В зависимости от степени распространения различают генерализованные (бактериемию, септицемию, септикопиемию, бактериальный шок) и локализованные формы внутрибольничных инфекций (с поражением кожи и подкожной клетчатки, дыхательной, сердечно-сосудистой, урогенитальной системы, костей и суставов, ЦНС и т. д.). Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении внутрибольничных инфекций используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.

Общие сведения
Внутрибольничные (госпитальные, нозокомиальные) инфекции - инфекционные заболевания различной этиологии, возникшие у пациента или медицинского сотрудника в связи с пребыванием в лечебно-профилактическом учреждении. Инфекция считается внутрибольничной, если она развилась не ранее 48 часов после поступления больного в стационар. Распространенность внутрибольничных инфекций (ВБИ) в медицинских учреждениях различного профиля составляет 5-12%. Наибольший удельный вес внутрибольничных инфекций приходится на акушерские и хирургические стационары (отделения реанимации, абдоминальной хирургии, травматологии, ожоговой травмы, урологии, гинекологии, отоларингологии, стоматологии, онкологии и др.). Внутрибольничные инфекции представляют собой большую медико-социальную проблему, поскольку утяжеляют течение основного заболевания, увеличивают длительность лечения в 1,5 раза, а количество летальных исходов - в 5 раз.

Этиология и эпидемиология внутрибольничных инфекций
Основными возбудителями внутрибольничных инфекций (85% от общего числа) выступают условно-патогенные микроорганизмы: грамположительные кокки (эпидермальный и золотистый стафилококк, бета-гемолитический стрептококк, пневмококк, энтерококк) и грамотрицательные палочковидные бактерии (клебсиеллы, эшерихии, энтеробактер, протей, псевдомонады и др.). Кроме этого, в этиологии внутрибольничных инфекций велика удельная роль вирусных возбудителей простого герпеса, аденовирусной инфекции, гриппа, парагриппа, цитомегалии, вирусных гепатитов, респираторно-синцитиальной инфекции, а также риновирусов, ротавирусов, энтеровирусов и пр. Также внутрибольничные инфекции могут быть вызваны условно-патогенными и патогенными грибами (дрожжеподобными, плесневыми, лучистыми). Особенностью внутригоспитальных штаммов условно-патогенных микроорганизмов служит их высокая изменчивость, лекарственная резистентность и устойчивость к воздействию факторов среды (ультрафиолета, дезинфектантов и пр.).
Источниками внутрибольничных инфекций в большинстве случаев выступают пациенты или медицинский персонал, являющиеся бактерионосителями или больными стертыми и манифестными формами патологии. Как показывают исследования, роль третьих лиц (в частности, посетителей стационаров) в распространении ВБИ невелика. Передача различных форм госпитальной инфекции реализуется с помощью воздушно-капельного, фекально-орального, контактного, трансмиссивного механизма. Кроме этого, возможен парентеральный путь передачи внутрибольничной инфекции при проведении различных инвазивных медицинских манипуляций: забора крови, инъекций, вакцинации, инструментальных манипуляций, операций, ИВЛ, гемодиализа и пр. Таким образом в медучреждении возможно заразиться гепатитами В, С и D, гнойно-воспалительными заболеваниями, сифилисом, ВИЧ-инфекцией. Известны случаи внутрибольничных вспышек легионеллеза при приеме больными лечебного душа и вихревых ванн.
Факторами, участвующими в распространении внутрибольничной инфекции, могут выступать контаминированные предметы ухода и обстановки, медицинский инструментарий и аппаратура, растворы для инфузионной терапии, спецодежда и руки медперсонала, изделия медицинского назначения многоразового использования (зонды, катетеры, эндоскопы), питьевая вода, постельные принадлежности, шовный и перевязочный материал и мн. др.
Значимость тех или иных видов внутрибольничной инфекции во многом зависит от профиля лечебного учреждения. Так, в ожоговых отделениях преобладает синегнойная инфекция, которая в основном передается через предметы ухода и руки персонала, а главным источником внутрибольничной инфекции являются сами пациенты. В учреждениях родовспоможения основную проблему представляет стафилококковая инфекция, распространяемая медицинским персоналом-носителем золотистого стафилококка. В урологических отделениях доминирует инфекция, вызываемая грамотрицательной флорой: кишечной, синегнойной палочкой и др. В педиатрических стационарах особую значимость имеет проблема распространения детских инфекций – ветряной оспы, эпидемического паротита, краснухи, кори. Возникновению и распространению внутрибольничной инфекции способствуют нарушение санитарно-эпидемиологического режима ЛПУ (несоблюдение личной гигиены, асептики и антисептики, режима дезинфекции и стерилизации, несвоевременное выявление и изоляция лиц-источников инфекции и т. д.).
К группе риска, в наибольшей степени подверженной развитию внутрибольничной инфекции, относятся новорожденные (особенно недоношенные) и дети раннего возраста; пожилые и ослабленные пациенты; лица, страдающие хроническими заболеваниями (сахарным диабетом, болезнями крови, почечной недостаточностью), иммунодефицитом, онкопатологией. Восприимчивость человека к внутрибольничным инфекциям увеличивается при наличии у него открытых ран, полостных дренажей, внутрисосудистых и мочевых катетеров, трахеостомы и других инвазивных устройств. На частоту возникновения и тяжесть течения внутрибольничной инфекции влияет долгое нахождение пациента в стационаре, длительная антибиотикотерапия, иммуносупрессивная терапия.
Классификация внутрибольничных инфекций
По длительности течения внутрибольничные инфекции делятся на острые, подострые и хронические; по тяжести клинических проявлений – на легкие, среднетяжелые и тяжелые формы. В зависимости от степени распространенности инфекционного процесса различают генерализованные и локализованные формы внутрибольничной инфекции. Генерализованные инфекции представлены бактериемией, септицемией, бактериальным шоком. В свою очередь, среди локализованных форм выделяют:
- инфекции кожи, слизистых и подкожной клетчатки, в т. ч. послеоперационных, ожоговых, травматических ран. В частности, к их числу относятся омфалит, абсцессы и флегмоны, пиодермия, рожа, мастит, парапроктит, грибковые инфекции кожи и др.
- инфекции полости рта (стоматит) и ЛОР-органов (ангина, фарингит, ларингит, эпиглоттит, ринит, синусит, отит, мастоидит)
- инфекции бронхолегочной системы (бронхит, пневмония, плеврит, абсцесс легкого, гангрена легкого, эмпиема плевры, медиастинит)
- инфекции пищеварительной системы (гастрит, энтерит, колит, вирусные гепатиты)
- глазные инфекции (блефарит, конъюнктивит, кератит)
- инфекции урогенитального тракта (бактериурия, уретрит, цистит, пиелонефрит, эндометрит, аднексит)
- инфекции костно-суставной системы (бурсит, артрит, остеомиелит)
- инфекции сердца и сосудов (перикардит, миокардит, эндокардит, тромбофлебиты).
- инфекции ЦНС (абсцесс мозга, менингит, миелит и др.).
В структуре внутрибольничных инфекций на долю гнойно-септических заболеваний приходится 75-80%, кишечных инфекций - 8-12%, гемоконтактных инфекций - 6-7%. На прочие инфекционные заболевания (ротавирусные инфекции, дифтерию, туберкулез, микозы и др.) приходится около 5-6%.
Диагностика внутрибольничных инфекций
Критериями, позволяющими думать о развитии внутрибольничной инфекции, служат: возникновение клинических признаков заболевания не ранее чем через 48 часов после поступления в стационар; связь с проведением инвазивного вмешательства; установление источника инфекции и фактора передачи. Окончательное суждение о характере инфекционного процесса получают после идентификации штамма возбудителя с помощью лабораторных методов диагностики.
Для исключения или подтверждения бактериемии проводится бактериологический посев крови на стерильность, желательно не менее 2-3-х раз. При локализованных формах внутрибольничной инфекции микробиологическое выделение возбудителя может быть произведено из других биологических сред, в связи с чем выполняется посев мочи, кала, мокроты, отделяемого ран, материала из зева, мазка с конъюнктивы, из половых путей на микрофлору. Дополнительно к культуральному методу выявления возбудителей внутрибольничных инфекций используются микроскопия, серологические реакции (РСК, РА, ИФА, РИА), вирусологический, молекулярно-биологический (ПЦР) методы.
Лечение внутрибольничных инфекций
Сложности лечения внутрибольничной инфекции обусловлены ее развитием в ослабленном организме, на фоне основной патологии, а также резистентностью госпитальных штаммов к традиционной фармакотерапии. Больные с диагностированными инфекционными процессами подлежат изоляции; в отделении проводится тщательная текущая и заключительная дезинфекция. Выбор противомикробного препарата основывается на особенностях антибиотикограммы: при внутрибольничной инфекции, вызванной грамположительной флорой наиболее эффективен ванкомицин; грамотрицательными микроорганизмами – карбапенемы, цефалоспорины IV поколения, аминогликозиды. Возможно дополнительное применение специфических бактериофагов, иммуностимуляторов, интерферона, лейкоцитарной массы, витаминотерапии.
При необходимости проводится чрескожное облучение крови (ВЛОК, УФОК), экстракорпоральная гемокоррекция (гемосорбция, лимфосорбция). Симптоматическая терапия осуществляется с учетом клинической формы внутрибольничной инфекции с участием специалистов соответствующего профиля: хирургов, травматологов, пульмонологов, урологов, гинекологов и др.
Профилактика внутрибольничных инфекций
Основные меры профилактики внутрибольничных инфекций сводятся к соблюдению санитарно-гигиенических и противоэпидемических требований. В первую очередь, это касается режима дезинфекции помещений и предметов ухода, применения современных высокоэффективных антисептиков, проведения качественной предстерилизационной обработки и стерилизации инструментария, безукоснительного следования правилам асептики и антисептики.
Медицинский персонал должен соблюдать меры индивидуальной защиты при проведении инвазивных процедур: работать в резиновых перчатках, защитных очках и маске; осторожно обращаться с медицинским инструментарием. Большое значение в профилактике внутрибольничных инфекций имеет вакцинация медработников от гепатита В, краснухи, гриппа, дифтерии, столбняка и других инфекций. Все сотрудники ЛПУ подлежат регулярному плановому диспансерному обследованию, направленному на выявление носительства патогенов. Предупредить возникновение и распространение внутрибольничных инфекций позволит сокращение сроков госпитализации пациентов, рациональная антибиотикотерапия, обоснованность проведения инвазивных диагностических и лечебных процедур, эпидемиологический контроль в ЛПУ.
[youtube.player]
Общие сведения
Частота регистрации ИСМП в разных странах варьирует в широких пределах. Так, в РФ этот показатель составляет 1-1,5% (40-60 тыс. случаев/год), США — 3-5 % (2,5 млн. случаев/год), Великобритании — 5-6 %, Германии —3,5 %, Китае — 7-8 %. Однако, эти показатели, особенно в странах СНГ и, в частности, России не отражают реальную эпидемиологическую ситуацию. Результаты научных исследований ведущих специалистов-эпидемиологов РФ свидетельствуют, что реальное количество ИСМП составляет в среднем около 10% и находится на уровне 2-2,5 миллионов случаев/год. Присоединение ИСМП к основному заболеванию увеличивает продолжительности лечения (пребывания в стационаре) пациента на 7-10 дней, а прямые затраты лечебных учреждений на 65-85 млрд рублей в год. Летальность при различных нозологических формах ИСМП варьирует в пределах 3,5-35%.
Наибольший удельный вес ИСМП приходится на хирургические и акушерские стационары (отделения травматологии, урологии, реанимации, абдоминальной хирургии, гинекологии, ожоговой травмы, стоматологии, отоларингологии, онкологии). Наиболее драматичны проявления ИСМП в отделениях интенсивной терапии и реанимации, где они в различных нозологических формах регистрируются в 25-30% случаев.
Патогенез
Патогенез внутрибольничных инфекций существенно различается и определяется видом заболевания, этиологическим фактором (видом возбудителя, факторами его вирулентности), механизмом и путями передачи инфекции.
Классификация
Прежде всего, различают две больших группы ИСМП (рис. ниже):
- Экзогенная инфекция — обусловлена заражением пациента инфекционным агентом в условиях посещения/нахождения в ЛПУ.
- Эндогенная инфекция — инфекции, вызванных условно-патогенными микроорганизмами, вегетирующими в пищеварительном тракте, на кожных и слизистых покровах, которые при неблагоприятных условиях становятся патогенными. В структуре ВБИ роль эндогенной инфекции незначительна.
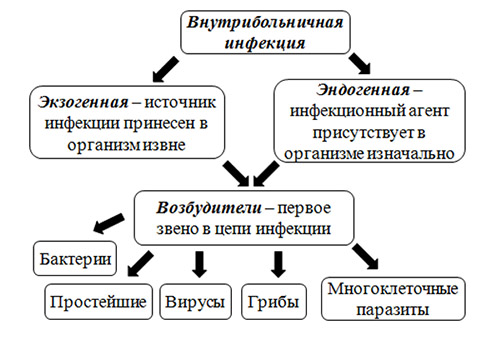
Группы и этиологический фактор ИСМП
В основу классификации ВБИ положены различные факторы. В зависимости от путей/факторов передачи различают воздушно-капельные, контактно-бытовые, контактно-инструментальные, постоперационные, постинфекционные, постэндоскопические, послеродовые, посттрансфузионные, постдиализные, посттравматические, постгемосорбционные и другие инфекции.
В зависимости от степени распространения инфекции различают:
- Генерализованные: бактериемия, септицемия, септикопиемия, токсико-септическая инфекция.
- Локализованные инфекции, включающие:
- Респираторные инфекции (ОРЗ, бронхит, плеврит, пневмония, легочный абсцесс и др.).
- Инфекции подкожной клетчатки/кожи (послеожоговые, послеоперационные, послетравматические), дерматомикозы, постинъекционные — абсцессы/флегмоны подкожной.
- Стоматологические инфекции (абсцесс, стоматит).
- ЛОР-инфекции (ринит, отиты, синуситы, ангина, ларингит, фарингит).
- Урологические инфекции.
- Инфекции пищеварительного тракта (энтерит, колит, гастроэнтероколит, холецистит, гепатиты др.).
- Постоперационные инфекции (перитонит, абсцессы брюшины).
- Инфекции глаза (конъюнктивит).
- Инфекции урологической и половой системы (пиелонефрит, уретрит, цистит, бактериурия, эндометрит, сальпингоофорит).
- Инфекции костно-cуставного аппарата (остеомиелит, бурсит, артрит).
- Инфекции сердечно-сосудистой системы (миокардит, эндокардит, перикардит, инфекции артерий и вен).
- Инфекции ЦНС (менингит).
- По характеру течения: острые, подострые, хронические. По тяжести течения: легкие, тяжёлые и среднетяжелые.
Причины
Этиологическим фактором ИСМП может быть чрезвычайно широкий спектр микроорганизмов (около 250 видов), принадлежащих к разным таксономическим группам: бактерии, вирусы, простейшие, грибы. При этом, инфекционным агентом могут быть патогенные, условно-патогенные микроорганизмы, а в ряде случаев и сапрофитная микрофлора. Наибольшей удельный вес в этиологической структуре ИСМП принадлежит возбудителям гнойно-септических инфекций (80-85%), кишечных инфекций (8-10%), вирусам гепатитов В, С, D (6-7%), инфекции дыхательных путей (2-3%). В целом, структура ВБИ изменчива и зависит преимущественно от профиля отделения/вида стационара и микробного пейзажа конкретного лечебного отделения (рисунок ниже).
К возбудителям ВБИ, имеющими наибольшее значение относятся:
- грамположительная флора: стафилококки (золотистый, эпидермальный), стрептококки (пневмококк, энтерококк, пиогенный стрептококк);
- грамотрицательная флора: энтеробактерии (эшерихия, сальмонелла, шигелла, синегнойная палочка, клебсиелла, протей, иерсиния).
- вирусы (аденовирусной инфекции, простого герпеса, кори, ветряной оспы, гриппа, парагриппа, респираторно-синцитиальной инфекции, эпидпаротита, ротавирусы, риновирусы, энтеровирусы, возбудители вирусных гепатитов);
- грибы (рода Candida, аспергиллы).
Значимость различных видов ИСМП во многом определяется профилем ЛУ. Так, в гинекологических и родильных отделениях ведущую роль играет стафилококковая инфекция (золотистый стафилококк), кишечная палочка, энтерококки, диплоидный грибок (молочница); в ожоговых стационарах — синегнойная инфекция; в урологических отделениях — грамотрицательная микрофлора: кишечная, синегнойная палочка; в детских отделениях — вирусы краснухи, кори, эпидемического паротита, ветряной оспы.
Формирование госпитального штамма (с приобретенной устойчивостью) обеспечивается за счет их преимущества (доминирования) перед другими представителями микробной популяции. Основными отличиями госпитального штамма микроорганизма от стандартного являются: повышенная вирулентность (патогенность), формирующаяся за счет многократного пассажа через организм больных ЛПУ, высокая устойчивость к воздействию неблагоприятных факторов (дезинфектантам, антисептикам, химиопрепаратам, применяемым в конкретном мед. учреждении) и способность к длительному выживанию, постоянная циркуляция в среде больничного стационара среди больных и персонала.
Основную массу всех форм ВБИ (около 80%) составляют:
- инфекции мочевыделительной системы;
- ОРЗ и вентилятор-ассоциированные пневмонии;
- послеоперационные раневые гнойно-септические инфекции;
- кожные инфекции;
- интраабдоминальные инфекции;
- ангиогенные катетер-ассоциированные инфекции.
Любая нозологическая форма ВБИ развивается только при наличии всех звеньев эпидемического процесса: источника инфекции, механизма (факторов) передачи и восприимчивого организма человека.
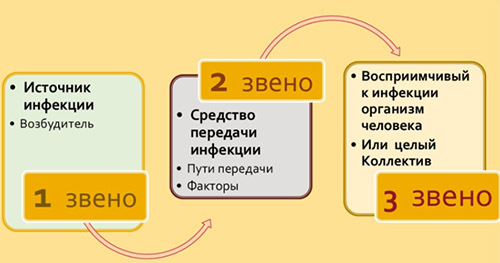
Основные источники внутрибольничной инфекции:
- больные и носители, находящиеся в стационаре;
- персонал лечебных учреждений;
- лица, ухаживающие за больными и посетители стационаров (студенты, лица, навещающие пациентов).
Аэрогенный — процесс заражения осуществляется через воздушную среду. Выделяют:
- воздушно-капельный путь (этим путем возбудитель передается при большинстве ОРЗ, пневмониях) при разговоре, кашле;
- воздушно-пылевой путь (передаются заболевания, возбудитель которых устойчив во внешней среде — кишечные инфекции, туберкулез, зоонозы).
- Контактно-бытовой путь – инфекционный агент передается через грязные рук, предметы личной гигиены, игрушки, посуду.
- Пищевой (реализуется через зараженные продукты питания при нарушениях технологии приготовления или хранения готовых блюд и пищевых продуктов).
- Водный (через воду).
- Прямой — передача возбудителя непосредственно через физический контакт между резервуаром инфекции (инфицированный индивидуум/контаминированный предмет) с кожей, слизистой или раневой поверхностью восприимчивого организма человека.
- Непрямой — посредством механического переноса инфекционного агента через руки медицинского персонала, предметы обихода, инструменты и оборудование лечебного учреждения. Непрямой контакт является наиболее часто задействованным путем распространения. Этот путь передачи часто называют артифициальным (искусственным) или парентеральным путем передачи возбудителя, который реализуется путем проведения различных инвазивных манипуляций (инъекции, забор крови, инструментальные манипуляции, вакцинацию, местные/общие операции) или использовании специальной аппаратуры при проведении гемодиализа, ИВЛ.
- Гемоконтактный — передается через кровь при обширных хирургические вмешательствах, инфузионной терапии, программном гемодиализе.
Заболеваемость ИСМП носит преимущественно эндемический характер и обусловлена индивидуальными факторами риска и клиническими процедурами. Значительно реже ИСМП протекают в виде локальных эпидемий. Развитию эпидемических вспышек способствует несвоевременная диагностика стертых форм заболевания и выявление носителей инфекционных агентов, как среди поступающих пациентов, так и среди медицинского персонала, контаминация предметов общего пользования, систематическое нарушение методов асептики при выполнении инструментальных процедур.
Специфичны для каждого вида инфекционного возбудителя. Однако, в целом для большинства нозологических форм ИСМП определяющими факторами являются параметры, характеризующие организм хозяина:
- возраст (пожилой/старческий, дети — новорожденные и раннего возраста, особенно недоношенные, со сниженной сопротивляемостью организма и перенесшие родовую травму);
- пациенты, страдающие тяжелыми хроническими заболеваниями, с алиментарной дистрофией;
- длительно находящиеся в стационаре и особенно на постельном режиме;
- беременные/роженицы;
- пациенты, получающие лучевую/иммуносупрессивную терапию;
- имунноскомпрометированные лица;
- больные после обширных хирургических операций, получающие кровезаместительную/инфузионную терапию, с программным гемодиализом, находящиеся на ИВЛ.
Факторы риска ИСМП, связанные с предметами окружающей среды (загрязнение поверхностей, воздуха, воды в распространении инфекции) имеют меньшую значимость.
Возникновению и распространению ИСМП способствуют:
Симптомы
Симптоматика внутрибольничных инфекций определяется конкретной нозологической формой и симптомами основного заболевания, формой и тяжестью их течения, вирулентностью инфекционного агента и состоянием организма больного.
Анализы и диагностика
К ВБИ относятся случаи, отвечающие следующим критериям:
- Повторное поступление пациента в стационар с установленной инфекцией (с клиническими признаками, данными инструментальных и лабораторных методов исследовани — микробиологических, серологических и методов экспресс-диагностики), являющееся следствием предыдущей госпитализации.
- Период развития клинической симптоматики заболевания ВБИ после поступления в лечебный стационар должен составлять не менее 48 часов и более.
- Выявляется четкая взаимосвязь между симптоматикой заболевания и проведенными вмешательства инвазивного типа (после ингаляции, инъекций, перевязки и т.д.) или в ряде случаев — с выявленным источником инфекционного агента (поступивший больной со стертой формой заболевания/носитель) и фактором ее распространения.
Для точной диагностики заболевания и определения конкретного штамма возбудителя инфекции, требуется проведение лабораторных—бактериологических/серологических исследований различных биоматериалов (мазок из зева, мокрота, кровь, моча, кал, раневое отделяемое).
Лечение
Проблема лечения госпитальных инфекций представляет значительную трудность, что обусловлено неэффективностью большинства широко применяемых антибиотиков, в частности цефалоспоринов. Для лечения таких инфекций применяются карбапенемы (Меропенем, Дорипенем), имеющие широкий спектр антимикробной активности, в частности к микроорганизмам, устойчивым к пенициллинам/цефалоспоринам или в ряде случаев комбинированные лекарственные препараты пенициллинов с ингибиторами бета-лактамаз (Пиперациллин + Тазобактам, Тикарциллин, Амоксициллин-Клавуланат и др.).
Карбапенемы используются для лечения тяжелых нозокомиальных пневмоний и других инфекций верхних дыхательных путей; инфекций органов малого таза, гинекологических, абдоминальных, мочеполовых инфекций; кожи и мягких тканей; сепсиса. Однако, препараты этой группы могут вызывать побочные реакции в виде крапивницы, сыпи, диспепсических расстройств, поражения печени и почек, дисбактериоза.
При выявлении метициллинрезистентных штаммов золотистого стафилококка, являющегося частым возбудителем внутрибольничных резистентных стафилококковых инфекций для лечения, используются гликопептидные антибиотики (Ванкадицин, Тейкопланин-Тева, Ликованум, Таргоцид и др.), которые высокоактивны по отношению к грамположительным аэробным/анаэробным инфекционным агентам — стафилококкам, стрептококкам, пневмококкам, энтерококкам, клостридиям, листериям, коринебактериям и другим. Показаниями к назначению являются тяжелые инфекции, вызванные энтерококками, инфекционный эндокардит, ассоциированный с зеленящими стрептококками, менингит и пневмонии, вызванные пневмококком, катетер-ассоциированный сепсис, перитонит, антибиотик-ассоциированная диарея и других инфекций, угрожающих жизни. В ряде случае гликопептидные антибиотики сочетаются с цефалоспоринами 3 поколения (Цефтибутен, Цефиксим, Цефотаксим, Цефоперазон, Цефтазидим и др.) или фторхинолонами (Офлоксацин, Ципрофлоксацин, Пефлоксацин, Норфлоксацин, Левофлоксацин и другие).
Необходимо отметить, что спектр возбудителей внутригоспитальных осложнений, а также их антибиотикорезистентность существенно различаются в отделениях различного профиля, поэтому при выборе антибиотика следует ориентироваться на чувствительность выделенной микрофлоры к ним, в также учитывать эпидемиологическую ситуацию в каждом конкретном лечебном учреждении.
Кроме антибиотикотерапии назначается специфическое лечение при той или иной конкретной нозологической форме ВБИ с учетом клинических проявлений, тяжести течения, риска развития осложнений. В индивидуальном порядке проводится симптоматическое лечение. В качестве дополнительной терапии назначают иммуностимуляторы: интерферон; бактериофаги, витаминно- минеральные комплексы.
В настоящее время для борьбы с тяжелыми проявлениями ВБИ разработана стратегия деэскалационной терапии, базирующаяся на нескольких принципах:
- Безотлагательное начало проведения антибактериальной терапии.
- Выбор антимикробных препаратов (АМП) с учетом чувствительности микроорганизмов и способности проникать в ткани, при отсутствии таких данных — использование антибиотиков широкого спектра действия.
- Назначение высоких доз антибиотиков, подбираемых индивидуально.
Эта стратегия предполагает безотлагательное назначение стартового антибиотика широкого спектра действия (комбинации антибиотиков) с целью максимально полного охвата спектра вероятных возбудителей с последующим переходом на антибиотик, к которому отсутствует устойчивость согласно данным микробиологического исследования. Именно своевременная и адекватная антимикробная терапия является ключевым условием и благоприятным прогностическим фактором, увеличивающей вероятность благоприятного исхода заболевания.
[youtube.player]Читайте также:


