Внутрикостная блокада остистых отростков методика
Группа неврологов РУДН проводит интересные и многообещающие исследования
Пациент Алексей Н., 28 лет, страдает болями в спине на протяжении 9 лет, за это время 4 раза был оперирован нейрохирургами в разных столичных клиниках. Через несколько месяцев после последней операции, которая прошла в 2014 г. и считалась успешной (по результатам МРТ-исследования не выявлено никаких признаков межпозвонковой грыжи) болевой синдром возобновился вновь. В течение года интенсивность боли, которая пронизывала тело слева от поясницы до пятки, требовала постоянного приёма сильных обезболивающих препаратов. По словам пациента, реальное облегчение он почувствовал только после внутрикостных блокад. Сегодня Алексей свободно передвигается без помощи костылей.
В заочном споре между неврологами и нейрохирургами о показаниях и эффективности хирургических вмешательств при лечении заболеваний позвоночника у каждой из сторон свои убедительные аргументы. Один из вопросов, который задают представители сообщества неврологов своим коллегам-хирургам: почему после операций по поводу грыжи межпозвонкового диска нередко сохраняется болевой синдром, хотя объект патологии устранён? Не является ли данный факт подтверждением того, что сама костная ткань играет принципиально важную роль в формировании болевого синдрома? Не столько грыжа, сколько именно костная ткань?
На кафедре нервных болезней и нейрохирургии Российского университета дружбы народов проводится исследование механизмов эффективности внутрикостных блокад при лицевых и головных болях, болевой форме диабетической полинейропатии, послеинсультной спастичности, а также при болезни Паркинсона. Ранее была клинически подтверждена эффективность внутрикостных блокад при выраженном болевом синдроме, связанном с травмами и патологией опорно-двигательного аппарата, лицевых, головных и фантомных болях.
По словам заведующего кафедрой, доктора медицинских наук, профессора Евгения Сокова, современная идея внутрикостного введения анестетиков с целью лечения болевого синдрома является продолжением методик, разработанных в СССР ещё в 50-е годы XX столетия. Первая диссертация, посвящённая внутрикостному введению новокаина и гидрокортизона в остистые отростки позвонков при поясничной боли, была защищена в 70-х годах.
- Уже много лет назад, занимаясь лечением пациентов с болевым синдромом в позвоночнике, я убедился, что среди всех применяемых мною методов - иглотерапия, мануальная терапия, электростимуляция, вытяжение - эффективнее других блокадный метод. Причём наиболее эффективны блокады, когда их делают не в паравертебральные, а в самые болезненные точки - в остистые отростки позвонков и в подвздошные кости. Таким образом, изменилась точка приложения давно известного метода. Полученные клинические результаты - быстрый противоболевой эффект, длительная ремиссия, отсутствие осложнений - убеждают в том, что это было верное решение. Очень важно, что в большинстве случаев внутрикостные блокады позволяют обойтись без хирургического лечения, - говорит Евгений Соков.
Дело за малым - показать и обосновать принцип действия метода, а для этого необходимо было разобраться в механизме возникновения боли. Сотрудники кафедры нервных болезней и нейрохирургии РУДН провели исследования в данном направлении, и для начала выяснили роль внутрикостных рецепторов в формировании боли при неврологической патологии.
- Внутри кости нет болевых рецепторов, и, основываясь на этом факте, некоторые учёные говорят о том, что внутрикостные рецепторы не принимают участия в патогенезе болевого синдрома. Мы доказали обратное, основываясь не на специфической теории боли, а на неспецифической теории, которую никто не отменял. Когда мы в эксперименте на животных начали изучать раздражение внутрикостных рецепторов, оказалось, что они обладают интересной особенностью. Известно, что, если раздражать быстрые поверхностные рецепторы кожи, они подавляют болевой синдром, именно на этом принципе основаны физиопроцедуры и массаж. Мы же доказали, что, если раздражать внутрикостные медленные рецепторы, то они провоцируют и усиливают болевой синдром. Они также провоцируют и усиливают мышечно-тонический синдром, вот почему мышца в пояснице или в шейном отделе напрягается не в ответ на боль, а одновременно с болью. И что ещё интересно - внутрикостные медленные рецепторы участвуют в спазме сосудов в соответствующей сегментарно-метамерной зоне, - поясняет заведующий кафедрой неврологии и нейрохирургии РУДН.
Смысл же самой блокады оказался ещё проще, чем тот, который вкладывали в него авторы данной идеи в середине прошлого века: отверстие от инъекционной иглы зарастает в течение 4-6 недель, на это время сохраняется нормальное внутрикостное давление, снимается отёк костной ткани, уменьшается болевой синдром. А анестетик всего-навсего обеспечивает безболезненность самой процедуры внутрикостной блокады.
Надо ли говорить, что в эпоху активного развития высокотехнологичной медицины данная точка зрения не у всех вызывает однозначное принятие. Стало очень сложно доверять чему-то простому, кажется, что в медицине всё должно только усложняться и становиться финансово более затратным, а не наоборот. Однако группа неврологов РУДН продолжает исследования и накапливает клинические доказательства своей теории.
Сегодня будет короткий пост про внутрикостную блокаду. Как говорит Википедия, внутрикостная блокада — это способ лечения боли и связанных с ней чувствительных, двигательных, сосудистых нарушений методом введения анестетика в губчатое вещество кости. Наш врач вполне согласен с этим определением.
В данном случае пациентка поступила с выраженными болями в поясничной области, отдающими в ноги на фоне выявленного деформирующего спондилеза, остеохондроза с исходом в стеноз позвоночного канала.
Подготавливаем все необходимое для данной конкретной ситуации:
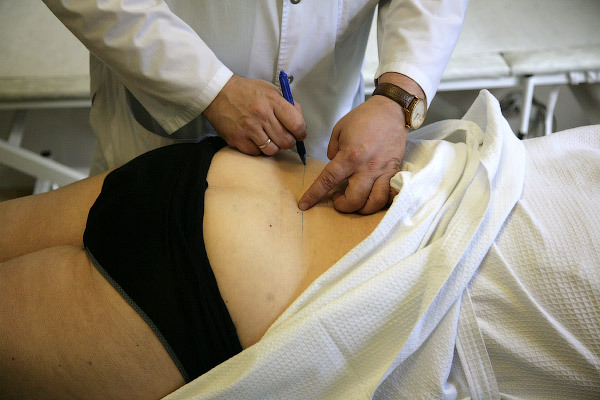
Для того, чтобы понять куда будет производится укол, сначала проводится пальпация позвонков с целью выявления наиболее болезненного из них (тригерный позвонок). После этого производится предманипуляционная разметка:
Перед блокадой проводится местная анестезия для обеспечения безболезненного и комфортного самочувствия пациент на время процедуры:
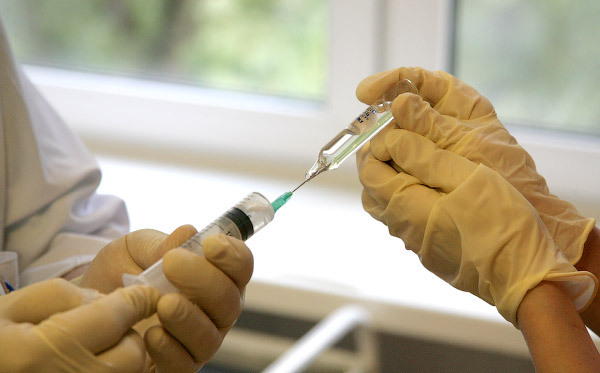
Как метод обезболивания проводится инфильтрационная анестезия:
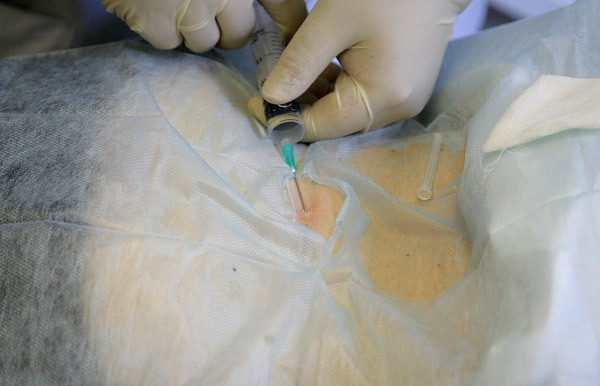
После анестезии пациент уже ничего не ощущает. Вводится пункционная игла в губчатое вещество позвонка:
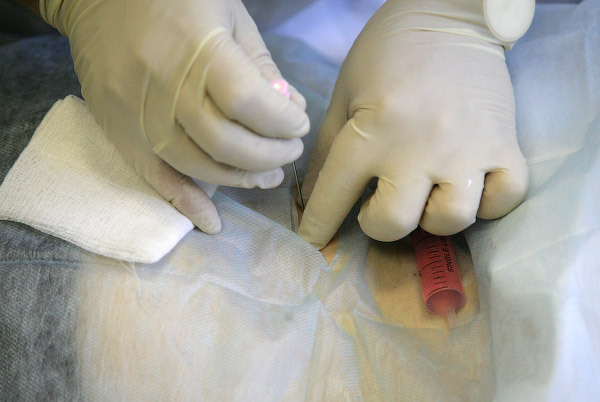
Чтобы убедиться в корректности положения иглы в позвонке, проводится "аспирационная проба". Ее суть в том, чтобы получить кровь из губчатого слоя позвонка:
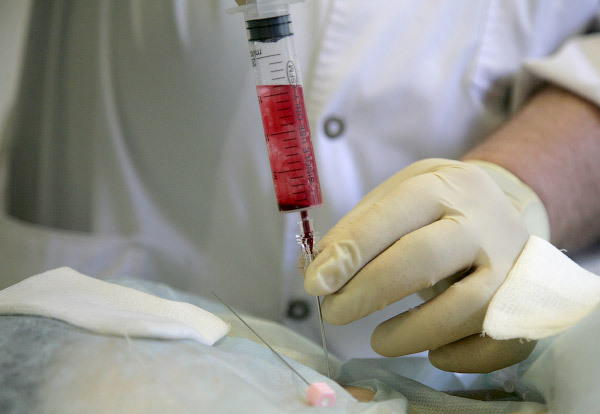
После этого, полученную кровь тщательно смешиваем с лекарственной смесь. Это делается для того, чтобы разрушить клетки крови, освободить крупные белковые массы, к которым лекарственная смесь прикрепится. Это позволит лекарственной смеси в будущем длительное время не вымываться из костной ткани, обеспечивая тем самым длительный эффект костных блокад:

Полученную смесь вводим в позвонок:
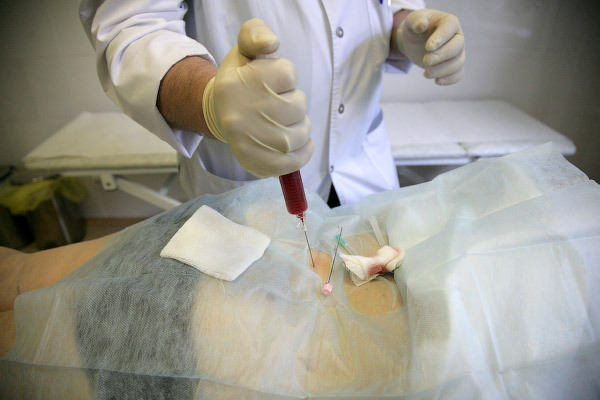
Иногда для это требуется некоторое усилие, потому что давление в позвонке бывает высоким:
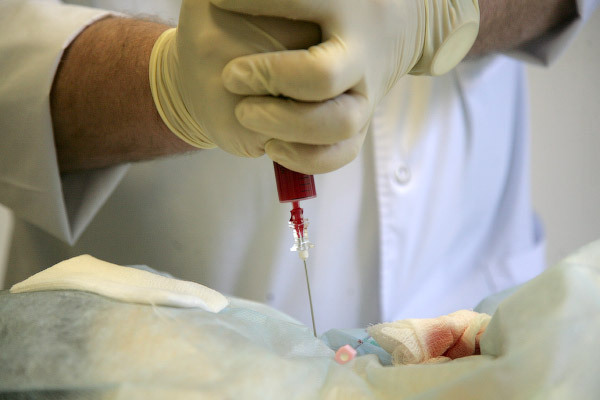
Блокада завершена, осталось только заклеить пластырем небольшую ранку:
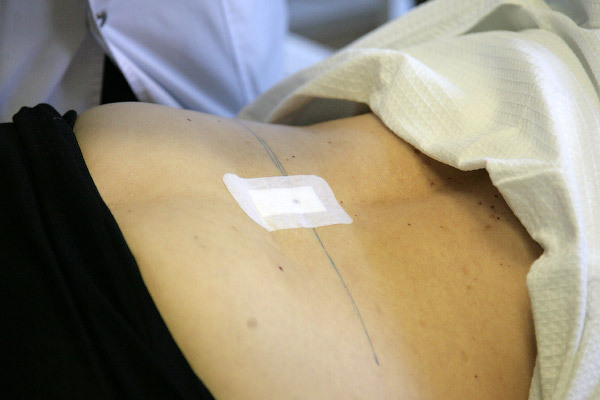
После проведенной процедуры можно обещать, что боли больше не будут беспокоить пациентку от полугода до 5 лет. А в большинстве случаев на 1.5-2 года.
P.S. Многие ждут про шапочку из этого поста. На самом история куда более скромная, нежели мне показалась изначально. Профессор ездил в Германию и встречался там со своим коллегой, местным нейрохирургом. Наш профессор был в клинике в обычной шапочке, но немецкий профессор на это возмутился. Мол, как так-то, известный российский нейрохирург, профессор, доктор наук и ходит в обычной шапочке. Не положено, не правильно. И подарил нашему профессору вот такую разноцветную шапочку. С тех пор Файяд Ахмедович оперирует только в ней. Просто так? Нет. Для него это символ доброты и ласки рук хороших хирургов, это символ того, что наши пациенты в хороших руках. Вот.
Как и раньше, на все вопросы отвечаю с позволения и согласования профессора в комментариях. Всем спасибо за внимание. И будьте здоровы!
P.P.S. На очереди варикоз и, если получится получить разрешение на съемку, то и ТУР.
![]()
К сожалению бывает, что неправильно выбран вид блокады, неправильно подобрана блокирующая смесь. И конечно многое зависит от корректности технического исполнения манипуляции. Если у одного доктора не получили эффект, это не значит, что не получите его у другого.
Мне делали подобную блокаду, я не помню что там намешивали, был большой шприц и много компонентов, процедура заняла 3 минуты, боли покинули меня на 3 года ровно, сейчас вернулись, частично, но я пытаюсь лечиться другими способами, ибо там еще экструзия появилась, хожу к Бубновскому иногда, или в тренажерке его методы отрабатываю-помогает, ну и зарядка каждое утро. Тело должно быть всегда в физической форме! Кстати после такой блокады я пошел сразу домой, а надо было полежать пол часика, я не дошел и до ворот больницы и поплыл, да так, что еле дошел обратно и спросил что со мной) дали нашатыря, лежал его нюхал пол часа, отходил, видимо именно так торкает нариков))
А можно не боль лечить, а причину? Мне поставили диагноз остеохондроз и прописали лекарства, которые лишь снимают боль.
Костные блокады это всегда лечение. Не надо их путать с другими блокадами. И надо понимать что у каждой блокады есть очень строгие показания к применению. Это не "укольчик" в больное место с расчётом: а вдруг поможет.
Врачей, которые говорят "у вас остеохондроз" надо гнать взашей.
Ищите грамотного доктора. Вероятность успеха мала, но есть.
В моем случае это например оказалось нарушение обмена веществ. Коррекция диеты, несколько добавок (B12, фолиевая кислота, уридинмонофосфат) - и через пару месяцев боль в груди/спине, которая присутствовала уже несколько лет, прошла полностью.
К слову, у насморка может быть куча разных причин, требующих совершенно разного лечения (например простуда и аллергия). Да почти у всех заоболваний может быть целая куча совершенно разных причин.
Факт: в медицине развитых стран нет термина/диагноза/болезни под названием "остеохондроз". Точнее есть, но значит совсем другое и не является синонимом "ну э, у вас чот неладно, да". Это ленивый и бесполезный диагноз. Наш остехондроз - это не просто один симптом, у которого могут быть разные причины (аналогия с насморком). Это целый спектр симптомов с еще бОльшим спектром причин, и в эту кучу кидают все, что не могут объяснить иначе.
Можно агриться на этот факт, минусовать и спорить, а можно просто принять к сведению, изучить информацию самому, сделать выводы и заняться проблемой серьезно.
если в позвоночнике экструзии, стеноз нервного канала, тоже отдает в ногу, эти блокады помогут?
@annaneko, надо смотреть МРТ снимки. Если сдавление не критичное, то блокады помогут.
Здравствуйте, подскажите при РС делают такую блокаду(сильно болят ноги)? Если да то насколько она помогает и где лучше её делать(интересует Москва)
Анестезия крайне необходима. Попробуйте иглу толщиной с гвоздь ввести в тело человека. У стоматолога ведь вы не лечите зубы без анестезии (там ведь тоже боли нет, а ощущение, что во рту "ковыряются" остаётся).
Без анестезии это очень больно и жестоко. При движении иглы будут болеть мягкие ткани. Кость сама не болит, но надкостница очень болезненная.
Так вот после местной анестезии я максимум что чувствовал - это давление.
Терапевт в ожидании дежурного нейрохирурга

![]()
Диалог в реанимации
Привезли меня в реанимацию после серьезной нейрохирургической операции, длившейся
7 часов. Я все ещё дремлю после наркоза. Доктор достала из кармана 2 ручки и спрашивает:
Я, сквозь приоткрытые веки, флегматично отвечаю: - Две ручки! Одна красная, вторая - гелиевая чёрная. Кстати, скоро закончится. Поменяйте стержень.
Доктор удивленно смотрит на ручку, убеждается в правильности ответа и с улыбкой говорит:
P.S. Спасибо ей за то, что подарила мне новую жизнь! Сейчас о том, что я болела (диагноз G40) напоминает лишь шрам под волосами.
![]()
Немного про церебральные аневризмы
Когда-то в обсуждении под постом об Эмилии Кларк обещал рассказать про аневризмы, которые явились причиной ее инсульта. Наконец дошли руки.
Итак, аневризмы (в нашем случае, аневризмы артерий головного мозга, конечно). Это патологические расширения сосудов с истонченной стенкой, образующиеся в течении жизни под влиянием различных факторов (причин предполагают много, от врожденных нарушений строения стенки сосуда до воздействия радиации).
В куполе аневризмы отсутствует мышечный слой и эластическая мембрана, что сильно снижает адаптацию к изменениям давления.
Церебральные аневризмы обычно имеют мешотчатую форму, иногда с выпячиваниями, могут быть различных размеров, могут расти, могут оставаться неизменными. Они могут разрываться - и это самое плохое их свойство. Такие разрывы приводят к нетравматическим субарахноидальным кровоизлияниям (НСАК).
Сами аневризмы встречаются у примерно 3% обследованных людей (часто как находки). Частота НСАК в мире колеблется от 8 до 20 случаев на 100000 населения в год. В России 13:100000. У женщин чаще в 1,6-1,7 раза. При этом не все кровоизлияния вызваны аневризмами (только около 50-75%).
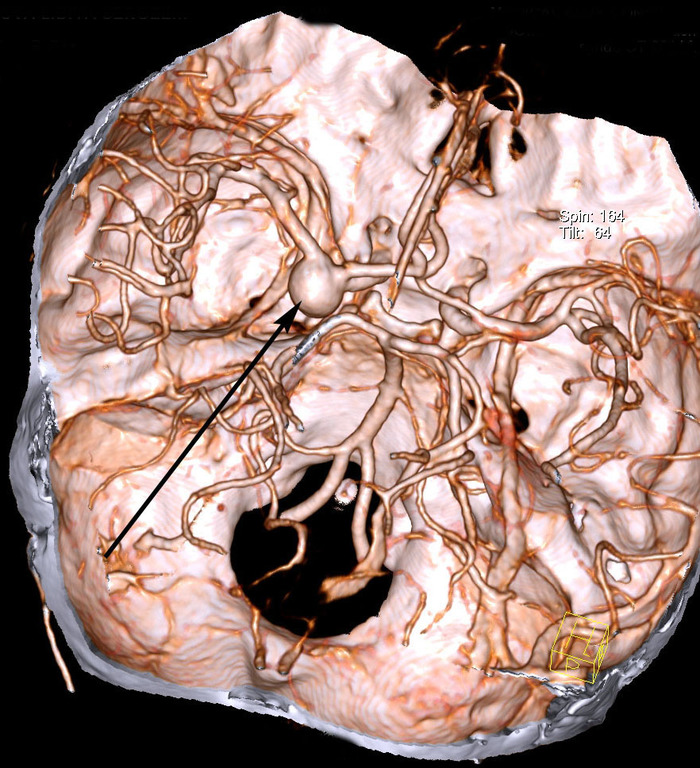
Обычно аневризму делят на несколько частей - купол, тело и шейку. Купол - самая тонкая часть, шейка - самая прочная. Чаще всего разрыв аневризмы происходит в области купола.
Наиболее часто аневризмы диагностируют после разрывов, поскольку до этого момента никакой симптоматики не наблюдается. Если аневризма разрастается до больших размеров, она может сдавить близлежащие структуры мозга, вызывая очаговые симптомы вроде выпадения полей зрения, нарушений движения глаз или нарушений речи (и многие другие), но такие ситуации редки.
Теперь о главном. При стрессе, физическом напряжении, других ситуациях, повышающих давление, а иногда и на фоне полного благополучия и спокойствия аневризма может разорваться, приводя к кровоизлиянию. При НСАК кровь из сосудов мозга через разрыв в стенке аневризмы попадает в окружающее (субарахноидальное) пространство. Иногда на этом все заканчивается и мы наблюдаем локальное кровоизлияние. Однако, кровоизлияния могут быть массивными, заполнять мозговые цистерны и корковые борозды, кровь может сворачиваться в них, сдавливать мозг в некоторых местах, повреждая его (мозговая ткань вообще не любит кровь, раздражается от малейшего прикосновения). Иногда (при определенном расположении аневризм) это приводит к возникновению внутримозговых гематом и/или прорыву крови в желудочки мозга.
НСАК (в примерно 72% случаев) приводит к резкой головной боли, появлению светобоязни (+ менингиальных симптомов) и потере сознания. У остальных симптоматика может быть размытой, особенно если НСАК локальное. Тогда можно видеть психомоторное возбуждение, рвоту, повышение температуры, изолированную головную боль или не слишком выраженную головную боль в сочетании с артериальной гипертензией. Подобные случаи маскируют основную проблему под хронические заболевания.
Кроме основных симптомов существуют и явления, зависящие от локализации аневризмы и участка мозга, над которым разлилась кровь. К таким явлениям относят нарушения памяти, эмоциональную лабильность, парезы, нарушения зрения, афазию (при поражении доминантного полушария, обычно левого) - нарушение речи и некоторые другие.
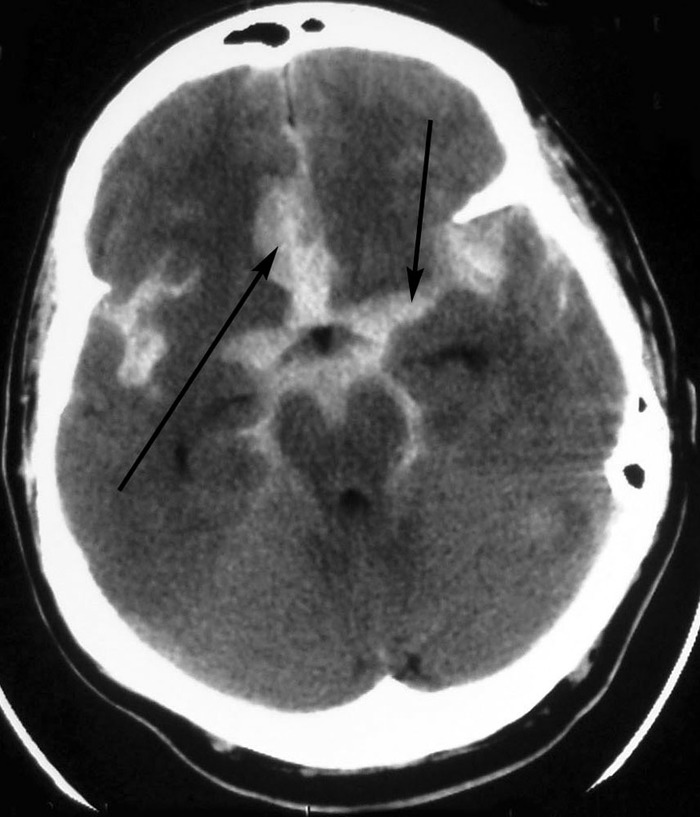
В случае подозрения на САК делают КТ головного мозга. Выглядит картинка примерно так (в случае массивного САК):
Если подобное видят у пациента 40-60 лет (возраст наибольшей встречаемости аневризм) или младше, делают КТ-ангиографию (с контрастом):
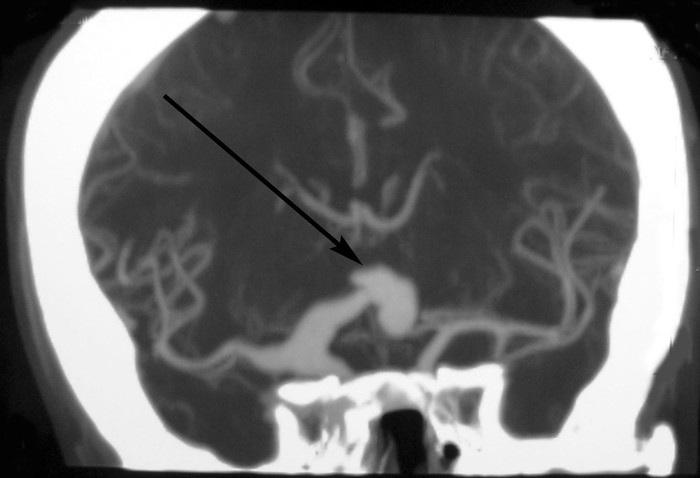
Это самый действенный способ увидеть церебральную аневризму.
Если нет возможности сделать КТ-ангиографию (например, аллергия на йод, содержащийся в контрасте), проводят МР-ангиографию. Она делается дольше и более чувствительна к движениям пациента (а мы помним, что пациент может быть возбужден), но вполне заменяет КТ.
Далее наступает период лечения. Делать или не делать операцию - зависит от тяжести состояния пациента и сроках НСАК. Тяжесть определяется по шкале Ханта-Хесса, делящей САК на 5 степеней:
I Бессимптомное течение, или слабая головная боль и легкая ригидность мышц затылка.
II Умеренная или сильная головная боль, ригидность мышц затылка, парез ЧМН (глазодвигательного).
III Оглушение, сонливость, спутанность. Умеренный неврологический дефицит.
IV Сопор, умеренный или выраженный гемипарез, ранняя децеребрационная ригидность.
V Кома различной глубины, децеребрационная ригидность.
При первых трех степенях стараются оперировать в острейшем и остром периоде (3 и 14 дней соответственно), при 4 и 5 - по стабилизации состояния. Результаты лечения также очень зависят от изначальной тяжести состояния.
Кроме того, на тактику лечения влияет локализация аневризмы, ее форма, наличие сосудистого спазма (он всегда развивается при САК, усугубляя ишемию мозга) и другие факторы.
Для точного установления локализации проводят селективную церебральную ангиографию - рентген с контрастом, который вводят непосредственно в сосуд, подозрительный на наличие аневризмы:
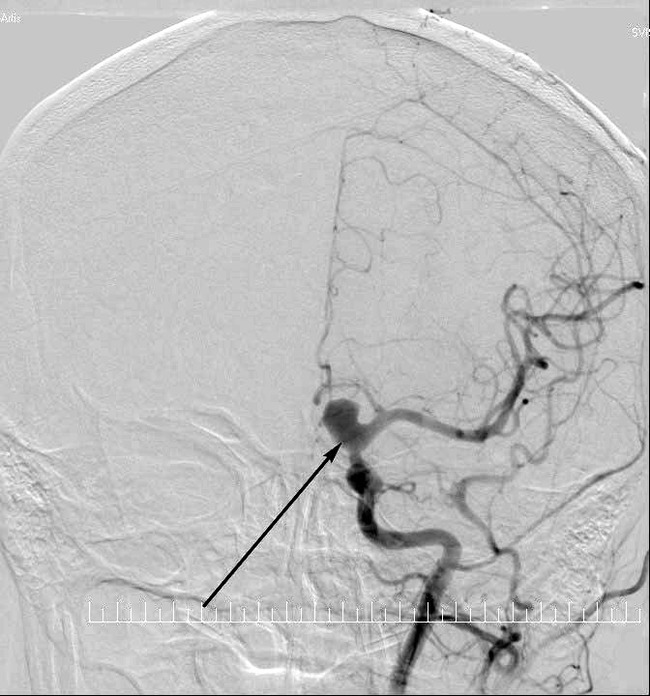
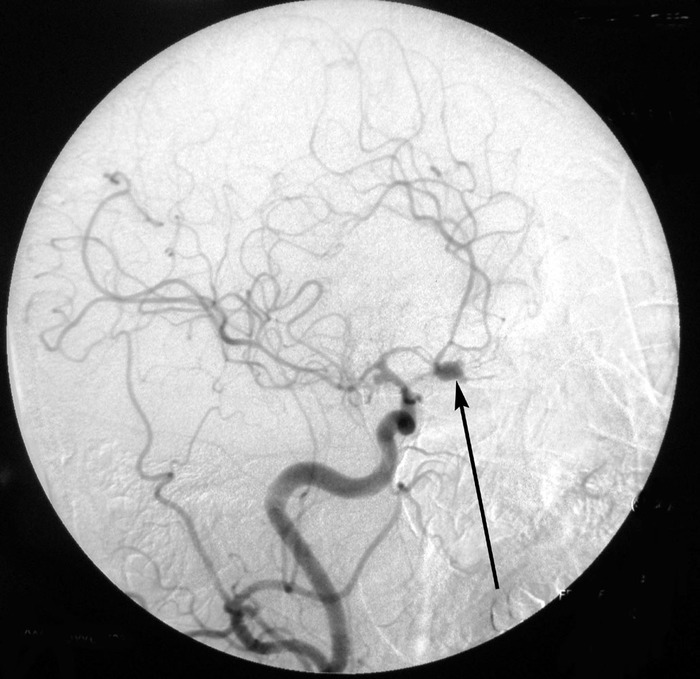
Для уточнения масштабов спазма проводят транскраниальную допплерографию (УЗИ с определением тока крови по сосудам).
Дальше определяют способ вмешательства. Есть два принципиально разных - эндоваскулярное или открытое вмешательство.
Эндоваскулярное - это введение в просвет аневризмы агента, который ее заполнит изнутри - баллона или спиралей.

Открытое - трепанация и клипирование. При этом делают доступ к аневризме (много разных, в зависимости от локализации, размеров и др.) и перекрывают ее шейку с помощью специальной клипсы.
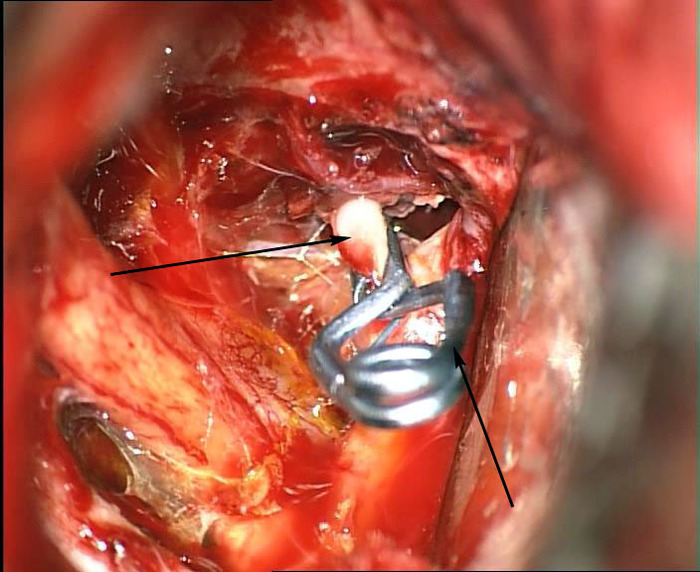
Фото из микроскопа, клипса меньше сантиметра длиной.
На контрольной ангиографии выглядит примерно так:


Конечно, операция, подготовка к ней и последующее лечение имеют много технических деталей, но для их описания нужно несколько отдельных текстов.
Ближе к началу я писал про находки неразорвавшихся аневризм. Их тоже оперируют, при этом смертность составляет 1-2%.
В случае состоявшегося САК смертность в первые сутки составляет до 25%.
Если аневризму после САК не трогать, есть вероятность (от 12% в течение первых суток до 50% в течение 6 месяцев) повторного кровоизлияния. Смертность при повторном кровоизлиянии составляет около 80% (добавьте это к смертности после первичного САК и ужаснитесь).
Так что отказываться от операции, если операция возможна уж точно не стоит.
1. Нейрохирургия и нейрореаниматология, под редакцией В. В. Крылова, М., 2018.
2. Нейрохирургия, европейское руководство, Х. Б. Лумента, К. Д. Россо, Й. Хаасе, Я. Я. А. Моэй, М., 2013.
3. Хирургия сложных аневризм головного мозга, под редакцией В. В. Крылова, М., 2019.
ПОКАЗАНИЯ: оперативные вмешательства на дистальных отделах конечностей, переломы, вывихи, синдром длительного раздавливания, остеомиелит, посттравмати-ческие нейротрофические расстройства.
ТЕХНИКА. При выполнении внутрикостных блокад необходимо соблюдать следующие требования: введение иглы следует осуществлять в губчатое вещество кости, вдали от места прохождения сосудов и нервов; применяют специальные иглы с мандреном (типа Кассирского, Бира, ЦИТО); перед введением внутрикостной иглы необходимо инфильтрировать кожу, подкожную клетчатку и надкостницу раствором анестетика. Внутрикостную иглу вводят в кость на глубину 1 — 1,5 см (признаком попадания иглы в губчатую часть кости служит появление из ее павильона капельки костного жира) (рис. 41). При проведении блокады на конечностях предварительно накладывают жгут проксимальнее места введения иглы.
На верхней конечности местами введения внутрикостной иглы являются: большой бугорок и мыщелки плечевой кости, локтевой отросток, дистальные эпифизы лучевой и локтевой костей, головки I и II пястных костей. На нижней конечности — большой вертел и мыщелки бедра, мыщелки большеберцовой кости, лодыжки, пяточная кость, головка I плюсневой кости (рис. 42). При переломах костей таза внутрикостную иглу можно вводить в гребень подвздошной кости, седалищный бугор; при переломах лопатки — в ость лопатки, при переломах грудины — вобласти ее тела и рукоятки. Количество раствора, необходимое для достижения обезболивания, зависит от области, подлежащей анестезии.
Так, для обезболивания стопы в пяточную кость или головку плюсневой кости вводят 50—60 мл 0,25 % раствора анестетика.
Для обезболивания голени вводят в лодыжку или пяточную кость 100—120 мл 0,25 % раствора анестетика. При обезболивании бедра иглу вводят в мыщелки и инъецируют 120—150 мл указанного раствора.
При проведении внутрикостных блокад следует отдавать предпочтение анестетикам ксилидной группы, добавление к раствору анестетика адреналина не влияет на качество и продолжительность обезболивания. Следует помнить, что первые порции вводимого внутрикостно анестетика вызывают усиление боли; в процессе введения анестезирующего раствора на коже появляются белые пятна, что свидетельствует о наступлении анестезии.
В целях удлинения обезболивающего действия анестетиков В.А. Поляковым (1980) были разработаны внутри-костные пролонгированные блокады. Пролонгация достигается введением смеси 5 % раствора анестетика и крупномолекулярного раствора (полиглюкин, желатиноль, аминокровин, аминопептид) в соотношении 1:9. Обезболивающий и лечебный эффекты пролонгированной блокады продолжаются от 18 до 96 ч.
В зависимости от характера повреждений, особенностей травмы, наличия или отсутствия осложнений автором было разработано 5 видов пролонгированных внутрикостных блокад.
1. ПРОСТАЯ ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ БЛОКАДА показана при репозиции отломков, вправлении вывихов. Внутрикостно вводят смесь, включающую из 10 мл 5 % раствора анестетика и 90 мл 8 % раствора желатиноля (последний можно заменить таким же количеством раствора одного из крупномолекулярных плазмозаменителей).
2. ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ ГЕМОСТАТИ-ЧЕСКАЯ БЛОКАДА применяется для длительного обезболивания и остановки кровотечения из поврежденных сосудов костей. Блокирующий раствор включает из 10 мл 5 % раствора анестетика, 90 мл 8 % раствора желатиноля, и 5 мл 1 % раствора викасола (этамзилата).
3. ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ ПРОТИВОВОСПАЛИТЕЛЬНАЯ БЛОКАДА рекомендуется при лечении гнойных осложнений ран, ожогов, отморожений, остеомиелита. Лечебная смесь содержит 10 мл 5 % раствора анестетика, 90 мл 8 % раствора желатиноля, суточную дозу антибиотика. Применяют антибактериальные препараты широкого спектра действия или в зависимости от чувствительности микробной флоры.
4. ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ ТРОФИЧЕСКАЯ БЛОКАДА применяется при нарушениях репаративного остеогенеза (замедленная консолидация, несросшиеся переломы, ложные суставы), остеопеническом синдроме. Лечебная смесь содержит 10 мл 5 % раствора анестетика, 90 мл 8 % раствора желатиноля, 1 мл 0,1 % раствора атропина, 1—2 мл 2 % раствора димедрола, 2 мл 5 % раствора тиамина хлорида (витамин В1).
5. ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ АНТИКОАГУЛЯ-НТНАЯ БЛОКАДА используется, главным образом, при ожогах и отморожениях для профилактики тромбоза капилляров в пораженных тканях. Лечебная смесь содержит 10 мл 5 % раствора анестетика, 90 мл аминокровина или альбумина и 20 000—30 000 ЕД гепарина.
6. По аналогии с вышеописанными блокадами, нами применяется так называемая ВНУТРИКОСТНАЯ ПРОЛОНГИРОВАННАЯ АНТИОСТЕО-ПОРОТИЧЕСКАЯ БЛОКАДА. Лечебная смесь содержит 10 мл 5 % раствора анестетика, 90 мл плазмозамещающего коллоидного раствора (8 % раствора желатиноля, реополиглюкина, 10 % раствора реоглю-мана, 6 % раствора воликама, 6 % раствора рондекса) икальцитонин (35—80 МЕ) или миакальцик (100-200 МЕ). Объём анестетика и плазмозамещающего раствора может быть пропорционально увеличен или уменьшен. Блокады выполняют с интервалом 5—7 дней, количество блокад определяется степенью остеопороза и характером патологии (в среднем 5—12 блокад). Лечебную смесь можно также вводить внутрикостно капельно. Показаниями являются переломы длинных костей на фоне системного и регионарного остеопороза, различные варианты дисрегене-рации костной ткани (замедленная консолидация, нес-росшиеся переломы, ложные суставы).
ПРОТИВОПОКАЗАНИЯ: общие для блокад.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ: передозировка анестетика, инфекционные осложнения.
ПРОЛОНГИРОВАННЫЕ ВНУТРИКОСТНЫЕ БЛОКАДЫ В ЛЕЧЕНИИ ТРАВМ ИХ ОСЛОЖНЕНИЙ
Когда боль является симптомом повреждения или заболевания, она может быть признана целесообразной, как сигнал неблагополучия, сигнал тревоги, требующий точной диагностики и рационального лечения. Но как только боль из сигнала, из симптома превращается в постоянное страдание, она становится вредной, опасной, ведет к резким трофическим нарушениям.
Известный чехословацкий хирург Арнольд Ирасек (1959) писал: ≪. Боль отягощает и разрушает человеческую жизнь. Если боль достигает большой силы и если она длится продолжительное время, то она отнимает у человека желание работать и лишает его радостей жизни. Боль захватывает почти весь круг его интересов и концентрирует его внимание только на самом себе и на своей боли. Боль истощает человека душевно и физически, делает его подавленным, затуманивает ясный взгляд на жизнь и на будущее, отчуждает его от близких людей, не дает спокойно есть. Боль снижает физические способности и силу человека, изнашивает его, изменяет и уничтожает его духовные качества и даже его моральный облик. Если боль не ослабить или не превозмочь, она делает из человека развалину, погруженную в мысли только о своей боли. ≫
Не следует считать, что средства общего обезболивания, применяющиеся в травматологии и хирургии, могут заменить методы местной анестезии и лечебные блокады. Все препараты для наркоза, оказывая, прежде всего необходимое обезболивающее действие, не свободны от побочных свойств, многие из которых вредны и опасны. Во-вторых, сами анестезиологи указывают, что, несмотря на высокую технику общего обезболивания и совершенную аппаратуру, состояние наркотического сна больного в любой момент может стать неуправляемым. Известно, что каждая ткань живого организма обладает своими характерными чертами и ее вегетативная жизнь протекает по особым законам. Средствами общего обезболивания никак нельзя повлиять на эту вегетативную жизнь, на трофику тканей и оказать тот или иной местный лечебный эффект. Такое лечебное воздействие может быть достигнуто только средствами местной анестезии, различными лечебными блокадами. В 1968 г. мною были предложены пролонгированные внутрикостные блокады для лечения травм и их разнообразных осложнений, основная идея которых состоит в прерывании патологических импульсов, снятии спазма сосудов, создании длительно действующего депо противовоспалительных средств и в осуществлении долговременного обще трофического воздействия на ткани.
Впервые внутрикостное введение обезболивающих средств для лечения было осуществлено М. М. Дитерихсом в 1907 г.
М. С. Лисицин в 1928 г. показал, что кровеносные сосуды губчатых костей имеют непосредственные анастомозы с общей кровеносной сетью. С. Б. Фрайман произвел в 1947 г. переливание крови и вводил различные лекарственные средства в костномозговые сосуды. Первые операции под внутрикостной анестезией были сделаны С. Б. Фрайманом в 1947 г., а через год их стали делать Н. И. Блинов и Н. А. Дембо, затем А. В. Воронцов и др. Весьма важную мысль высказал проф. В. Р. Брайцев в 1949 г., утверждая, что в красном костном мозге имеются открытые устья капилляров.
Мысль о возможном удлинении действия обезболивающих веществ принадлежит немецкому хирургу Gaza (1930), который показал, что если обезболивающее вещество, например новокаин, растворить в различных маслах или эмульсиях с концентрацией не меньше 2%, то срок действия анестетика удлиняется до 48 ч.
В нашей стране проблемой пролонгирования обезболивания занимались А. Я. Шнее, А. Н. Рыжих, О. С. Чахунашвили и др.
Пролонгированные внутрикостные блокады по существу своему являются средством комбинированного артериовегюзного обезболивания. Исследованиями Г. Ф. Гойера (1869), Л. Л. Левшина (1878) было доказано, что между артериями и венами костей имеются своеобразные анастомозы, осуществляющие непосредственное соединение артериального и венозного кровотока. В отличие от обычной внутрикостной анестезии для наших пролонгированных блокад используется 5% раствор новокаина, который перед введением в костномозговую субстанцию разводится в крупномолекулярном пролонгаторе (полиглюкине, желатиноле, аминокровине, аминопептиде и др.), и к нему добавляются определенные медикаментозные средства в зависимости от целей блокады. Введенная в губчатую кость лекарственная смесь распространяется по венам и артериям костей, по сосудам мягких тканей. Наступающий обезболивающий и лечебный эффект пролонгированной блокады продолжается от 18 до 96 ч. Эта блокада родилась как средство лечения тяжелейших повреждений — переломов костей тазами вызываемых ими осложнений.
Переломы вертлужной впадины, разрушение тазовых сочленений, множественные травмы тазового кольца часто сопровождаются травматическим шоком и значительным ровотечением. Повреждение обширных нейро-рефлекторных зон таза и обильная, длительная кровопотеря из губчатого вещества тазовых костей определяют тяжесть и своеобразие травматического шока. Кровопотеря при этом может достичь 2500—3000 мл, что уже само по себе непосредственно угрожает жизни пострадавшего.
Отсюда вытекают первые задачи в лечении тяжелых переломов костей таза: снять или резко уменьшить болевое раздражение, остановить кровотечение из губчатых ран костей, восполнить кровопотерю. Однако оказалось, что методика обезболивания при повреждениях таза разработана недостаточно. Остановка кровотечения из глубоко расположенного и закрытого мягкими тканями костяка таза — задача трудновыполнимая. Существует несколько способов новокаиновой блокады при переломах костей таза: внутрибазовая анестезия по Л. Г. Школьникову и В. П. Селиванову, внутрикостная анестезия по М. А. Тамаркину и И. Г. Герцену.Анестезия по Школьникову оказывает быстрое болеутоляющее действие, но, к сожалению, этот эффект бывает непродолжительным. Так же быстро прекращается и обычная внутрикостная анестезия, и поэтому их лечебное действие хотя и целесообразно, но явно недостаточно. Для изучения скорости рассасывания новокаина мы провели ряд экспериментов на кроликах и собаках (Сахаров Б. В., 1969). В 1-й серии животным производили внутритазовую блокаду введением смеси, состоящей из 1% раствора новокаина, физиологического раствора и 40% растворасергозина (по 15 мл каждого раствора). Последовательные рентгеновские снимки показали, что введенная в полость таза новокаиновая смесь распространяется по ложу подвздошной мышцы в пояснично-подвздошную область. Уже через 10 мин после введения половина смеси рассасывается и исчезает. Спустя полчаса в районе тазовых костей остается лишь незначительное количество раствора в виде следов введенной смеси. Через 2 ч после инъекции контрастная новокаиновая смесь полностью рассосалась и исчезла.
Во 2-й серии экспериментов животным вводили ту же смесь внутрикостное, в подвздошную кость. Сразу же после введения смесь распространялась по костям таза. Спустя 10 мин 2/3 раствора рассасывались и исчезали. Противовоспалительные средства менялись в зависимости от установленной чувствительности микробной флоры. Они могут состоять из различных антибиотиков, сульфаниламидов и других противоинфекционных препаратов.
Пролонгированная внутрикостная трофическая блокада применяется при трофических, вегетативных нарушениях и с целью их предупреждения. Эти блокады показаны при замедленной консолидации, ложных суставах, остеолитических реакциях костного органа, сосудистых дисфункциях, нарушениях кровоснабжения конечностей различной этиологии, длительных спазмах, болезнях сосудов, язвах.
В лечебный комплекс входит 10 мл 5% раствора новокаина, 90 мл 8% раствора желатина, 1 мл 0, 1% раствора атропина, 1—2 мл 2% раствора димедрола, 2 мл 5% раствора витамина В 5. Пролонгированная внутрикостная антикоагуляционная блокада используется главным образом при ожогах и отморожениях с целью воспрепятствовать тромбозу мельчайших сосудов в травмированных тканях. В результате этого не наступает или значительно ограничивается вторичный некроз тканей, подвергнутых термическому или механическому воздействию. Состав смеси: 10 мл 5% раствора новокаина, 90мл аминокровина или альбумина, 20 000—30 000 ЕД гепарина.
Показания к пролонгированным внутрикостным блокадам были следующими:
2) переломы длинных трубчатых костей, ребер, позвоночника, костей таза, костей кисти и стопы,
3) внутрисуставные повреждения и вывихи,
4) кровотечение из сломанных костей,
5) репозиция отломков сломанных костей,
6) реклинация компрессионных переломов позвоночника,
7) операции на конечностях, обезболивание в послеоперационном периоде,
8) термические и лучевые ожоги, отморожения,
9) сдавления мягких тканей,
10) травматический шок,
11) замедленное образование костной мозоли,
12) трофические расстройства на верхних и нижних конечностях, пролежни, длительно не заживающие язвы,
13) острый и хронический остеомиелит, отморожения,
14) артрозоартриты, эпикондилиты, стилоидиты и тендовагиниты,
15) каузалгии, 16) разработка движений после травм и операций.
Техника пролонгированных внутрикостных блокад
Перед производством блокады больному вводят 2 мл 2% раствора промедола, 1 мл 0, 1% атропина и 2 мл 2% димедрола. Введение блокирующего лекарства осуществляется обычной иглой для внутрикостной анестезии Местами введения иглы служили теменные бугры черепа, нижняя челюсть, грудина и ребра, остистые отростки позвонков, гребни подвздошных костей, седалищные бугры, головка плечевой кости, надмыщелки плеча, локтевой отросток, нижний эпифиз лучевой кости, головки пястных костей, мыщелки бедра, мыщелки боли пеберцовой кости, лодыжки, пяточная кость, головки плюсневых костей.
Перед введением иглы в избранное место производят анестезию мягких тканей вплоть до кости 10—15 мл 0, 25% раствора новокаина. После этого иглу для внутрикостной анестезии вводят или вбивают в кость на глубину 1—1, 5 см. Верным признаком того, что игла попала в костномозговое пространство, служит появление из ее павильона капельки костного мозга.
Пролонгированный раствор приготавливают или непосредственно перед введением или заранее. Боль при внутрикостном нагнетании лекарственных веществ зависит от повышения давления в костномозговом канале.
Всего нами произведено 4910 пролонгированных внутрикостных блокад по следующим показаниям:
При переломах позвоночника пролонгированную внутрикостную блокаду выполнить технически значительно проще, чем, например, анестезию по Шнеку. Она не связана с возможностью повреждения крупных кровеносных сосудов, нервных стволов, спинного мозга и т. д.
Пролонгированная внутрикостная блокада показана при множественных повреждениях тел позвонков, так как обезболивание наступает после введения лекарственной смеси в остистый; отросток только одного позвонка. Она также высокоэффективна при повреждениях позвоночника в шейном отделе. В этом случае, пролонгированная смесь вводится при повреждении любого шейного позвонка. После проведения блокады очень скоро наступает расслабление мышц, что заметно по исчезновению напряжения длинных мышц спины.
Пролонгированная внутрикостная блокада при реклинации позвоночника имеет явные преимущества по сравнению
со всеми другими видами обезболивания. Так, например, если реклинация позвоночника производится под анестезией по Шнеку, то клиническое и рентгенологическое расправление сломанного позвонка наступает, как правило, через 40— 50 мин. При реклинации позвоночника после пролонгированной внутрикостной блокады такой же эффект достигается через 15—20 мин. Больные при этом бывают спокойнее, меньше жалуются на неудобство положения при реклинации, на боли и т. д. Длительное действие блокады приводит к тому, что пострадавшие не испытывают болей ни в первые, ни в последующие сутки после реклинации и их удается рано поставить на ноги и активизировать.
После этого в гребень кости вводили иглу для внутрикостной анестезии и обезболивающую смесь очень медленно нагнетали внутрикостно. При односторонних переломах таза вводили 50 мл смеси в гребешок подвздошной кости только на стороне повреждения. Если переломы были двусторонними, то инъецировали по 50 мл в оба гребешка, справа и слева. Эти блокады производили тотчас же после поступления больного в клинику. Анестезия наступала сразу, и пострадавший отмечал полное исчезновение болей. После этого, его можно было тщательно исследовать, безболезненно транспортировать, произвести рентгеновские снимки, повернуть, если нужно, в постели и т. д. Обезболивание продолжалось в течение 12—48 ч после однократной блокады. У пожилых и старых пациентов анестезия оказалась особенно длительной. Обезболивание наступало не только при переломах подвздошной кости и разрывах крестцово-подвздошного сочленения, но и при тяжелых переломах вертлужной впадины, повреждениях лобковых и седалищных костей, разрывах лобкового сочленения.
Блокада явилась мощным противошоковым средством. Пролонгированная смесь, накапливаясь в гематоме у места перелома, прерывала поток болевых импульсов, а желатин и викасол способствовали более быстрому свертыванию крови и тромбированию кровоточащих костных сосудов. Для большинства наших больных с переломами таза оказалось достаточным одной пролонгированной внутрикостной блокады, она полностью и до конца длительного лечения избавляла их от страданий.
В некоторых случаях блокаду приходилось повторять, в редких наблюдениях ее производили трижды. Артериальное давление стабилизировалось, и общее состояние пострадавших значительно улучшалось. Отсутствие болей у этой группы пациентов намного облегчало уход за ними, позволяло использовать меньшие грузы для репозиции отломков костей таза скелетным вытяжением и обеспечивало раннее начало движений в суставах.
Читайте также:



