Воротниковая кость при узи
Многие будущие мамы теряют оптимистичный настрой после того, как побывают на ультразвуковом обследовании в первом триместре беременности. Известие, что у малыша, возможно, есть хромосомные аномалии, которые приведут к серьезным нарушениям в его развитии, шокирует.
На чем специалисты основывают свои предположения? Какова вероятность, что сбудется неблагоприятный прогноз? Что сделать, чтобы его подтвердить или опровергнуть? Разберемся вместе!
![]()
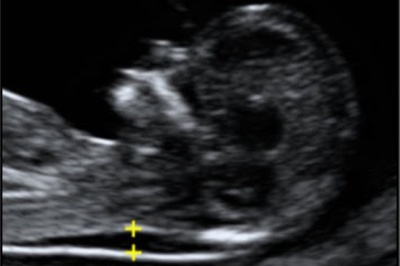
Толщина воротникового пространства (ТВП)
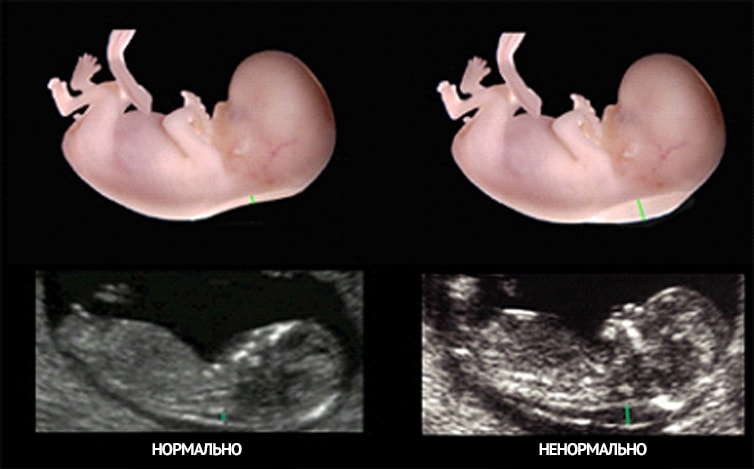
Предположение о возможных аномалиях в развитии малыша специалисты делают на основании замеров толщины воротникового пространства (ТВП). Что это такое? На 10-й - 14-й неделе беременности при УЗИ-обследовании у малыша видна четкая кожная складка на шее. Под кожей находится жидкость – ее объем больше среднего у детей с синдромом Дауна и рядом других патологий. Кожная складка есть и до 10-й недели, но, поскольку ребенок еще слишком мал, провести точные измерения ее размера сложно. А вот после 14-й недели жидкость полностью рассасывается, так что исследование провести уже невозможно.
Какие заболевания связаны с изменением размера ТВП
Наиболее частые проблемы – хромосомные аномалии. У малыша может быть лишняя хромосома (трисомия), что вызывает известный многим синдром Дауна, а также более редкие синдромы Патау и Эдвардса; либо, напротив, недостает одной хромосомы (моносомия), как в случае синдрома Тернера.
” Важно знать: эти патологии неизлечимы. Все они вызывают те или иные отклонения в умственном и физическом развитии ребенка, которые проявляются в разной степени, в зависимости от типа и тяжести заболевания.
Увеличение значения ТВП может быть связано и с другими проблемами - врожденными сердечнососудистыми заболеваниями, деформацией скелета, отклонениями в формировании соединительной ткани, инфекционные заболеваниями. Однако чем выше отклонения от среднестатистических значений замеров ТВП, тем больше вероятность существования хромосомных аномалий.
Нормы ТВП при УЗИ-обследовании
При УЗИ-обследовании врачи ориентируются на средние показатели. Более точные данные получаются при трансвагинальном обследовании (когда датчик вводят во влагалище), менее точные – при трансабдоминальном, когда датчиком проводят по поверхности живота.
Среднее значение нормы ТВП, миллиметры
Пределы нормы, миллиметры
10 недель
11 недель
12 недель
13 недель
14 недель
Насколько точно измерение ТВП
Показатель ТВП не особенно точен (и это еще один повод не паниковать, если в вашем случае он близок к критическим 3 мм). Причин ошибок может быть несколько.
Не принимайте близко к сердцу результаты замеров ТВП и не пытайтесь трактовать их самостоятельно – ни один врач никогда не будет основывать свои выводы только на результатах УЗИ-обследования! Слишком много ложноположительных и ложноотрицательных результатов оно показывает.
” 9 из 10 малышей, у которых ТВП во время обследования был около или чуть больше 3 мм, рождались совершенно здоровыми!
Как уже упоминалось, чем выше размер ТВП, тем выше вероятность существования хромосомных аномалий, но речь идет именно о вероятности, а не о диагнозе. Так, вероятность существования хромосомных аномалий при показателе ТВП 6мм (вдвое выше верхней границы нормы) – 50%. То есть, половина малышей – совершенно здоровы!
” Наконец, у каждого четвертого ребенка с синдромом Дауна замеры ТВП во время первого триместра беременности были в пределах нормы.
Как подтвердить или опровергнуть неблагоприятный прогноз
Показатели биохимического скрининга и размеров ТВП рассматривают только в комплексе!
С другой стороны, малыши с синдромами Патау или Эдвардса, к сожалению, редко доживают до года, их состояние можно охарактеризовать как крайне тяжелое, и врачи с пониманием относятся к желанию прервать такую беременность на раннем сроке.
Если вы настроены сохранить любую беременность, вне зависимости от того, насколько серьезные проблемы со здоровьем будут у малыша, то можно не делать больше ничего. Никто не будет вас запугивать или принуждать прервать беременность, если это ваше осознанное решение. Но чтобы оно было действительно осознанным, врачи обычно предлагают уточнить диагноз еще не рожденного малыша. Сделать это можно двумя способами.
- Первый - инвазивное исследование. В зависимости от срока это может быть биопсия хориона или плаценты, амниоцентез или кордоцентез. Такое исследование дает высокоточные результаты, но в 0,5% случаев такое вмешательство может стать причиной выкидыша. Забор материала для генетического исследования проводят под местной анестезией и при УЗИ-контроле. Тонкой иглой врач делает прокол матки и осторожно берет генетический материал. В зависимости от срока беременности это могут быть частицы ворсин хориона или плаценты (биопсия хориона или плаценты), амниотическая жидкость (амниоцентез) или кровь из пуповиной вены (кордоцентез).
” Полученный генетический материал оправляют на анализ, который позволит определить или исключить наличие многих хромосомных аномалий: синдром Дауна, синдром Патау, синдром Эвардса, синдром Тернера (точность – 99%) и синдром Клайнфельтера (точность - 98%).
- Альтернатива этому методу генетического исследования - неинвазивный пренатальный генетический тест. Это исследование не требует получения генетического материала – для него достаточно взять на анализ кровь из вены будущей мамы. В основе метода – анализ фрагментов ДНК плода, которые в процессе обновлении его клеток попадают в кровоток беременной. Недостаток этого теста только один – его делают только в коммерческих клиниках и стоимость его довольно высока.
Как видите, измерение толщины воротникового пространства – это важный и полезный тест. С другой стороны, даже неблагоприятные результаты исследования – это не диагноз, а только причина продолжить обследования.
Воротниковое пространство плода – это особая область тела зародыша, представляющая собой скопление небольшого количества жидкости, которое располагается в районе шеи плода. ТВП – это особый показатель, который исследуется при ультразвуковом обследовании. Он показывает расстояние между нижним слоем кожи зародыша и верхней частью мягких тканей, которые располагаются в области шейных позвонков.
Исследование толщины воротникового пространства нужно для того, чтобы на раннем сроке беременности выявить отклонения в формировании плода, которые обусловлены появлением хромосомных отклонений в процессе развития зародыша.
Помимо изучения верхней воротниковой зоны плода, также немаловажно обследование печени, желудка, поджелудочной железы и селезенки плода.
Когда производится измерение
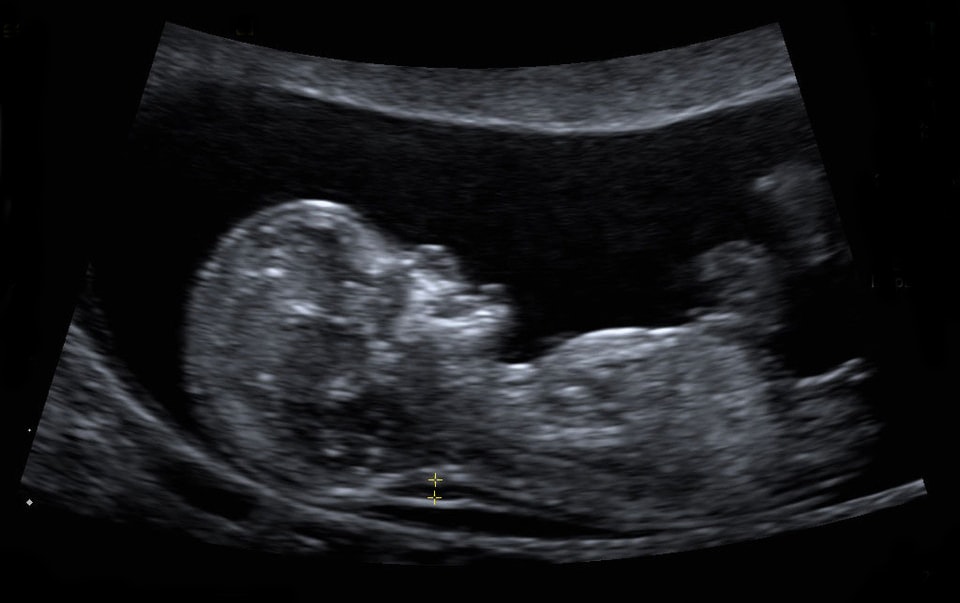
Измерение показателей ТВП производится на сроке беременности 10-14 недель, когда плод уже становится достаточно большим, чтобы можно было провести более точное исследование. В это время размер варьируется от 4-9 см, и исследуемая область становится максимально доступной для изучения.
Верхняя граница срока диагностики – четырнадцатая неделя беременности.
После этого скопление жидкости в данной зоне быстро рассасывается лимфатической системой, и изучение плода на предмет хромосомных патологий становится невозможным.
Толщина воротниковой зоны изучается во время планового ультразвукового исследования, предназначенного для выявления патологий в формировании плода. Такое УЗИ обязательно проводится в первом триместре, а затем – еще несколько раз на протяжении всего срока беременности, а именно – не реже, чем один раз в течение каждого триместра.
Диагностика печени, селезенки, поджелудочной железы, желудка и других внутренних органов производится уже на более позднем сроке, когда они станут достаточно большого размера.
Как проводится УЗИ
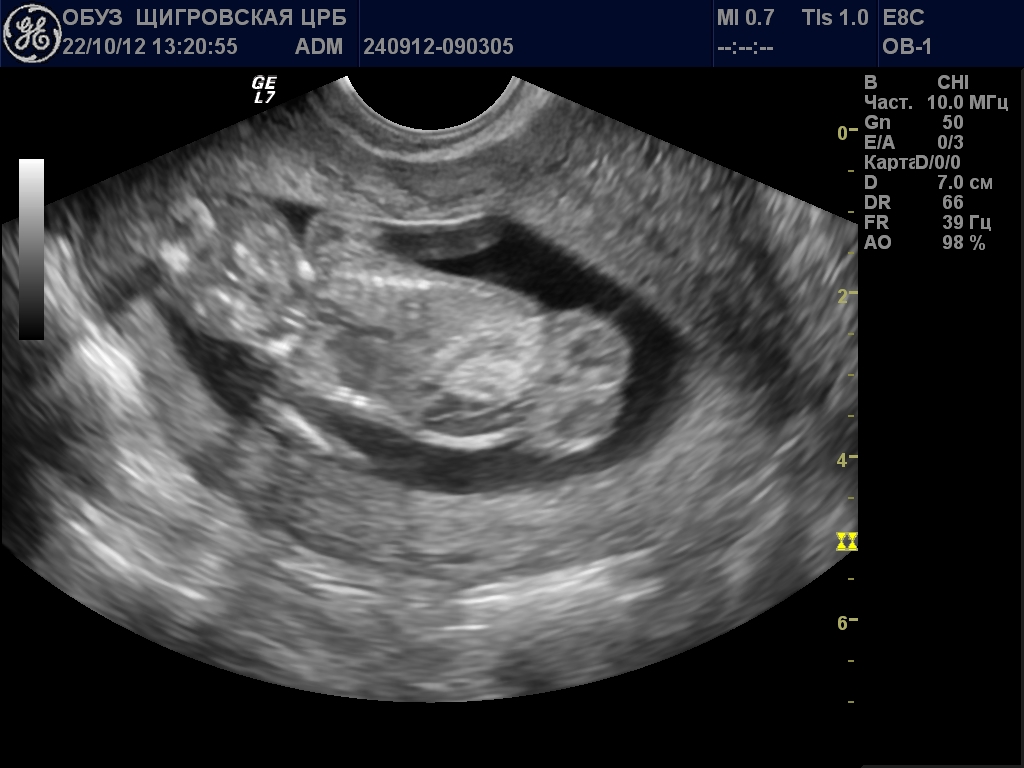
В большинстве случаев для нормального изучения показателей толщины и размеров верхней воротниковой зоны плода на данном сроке беременности достаточно обычного внешнего УЗИ обследования.
Трансвагинальная ультразвуковая диагностика показана лишь в той ситуации, когда зародыш расположен так, что измерение размеров провести невозможно.
Во время исследования беременная женщина находится в положении лежа, а врач изучает плод при помощи ультразвукового датчика, чтобы определить, все ли в норме или есть патологии. Для того чтобы измерить толщину и размеры верхней воротниковой зоны, врач направляет на нее датчик, который считывает информацию и выводит ее на экран.
Норма по неделям
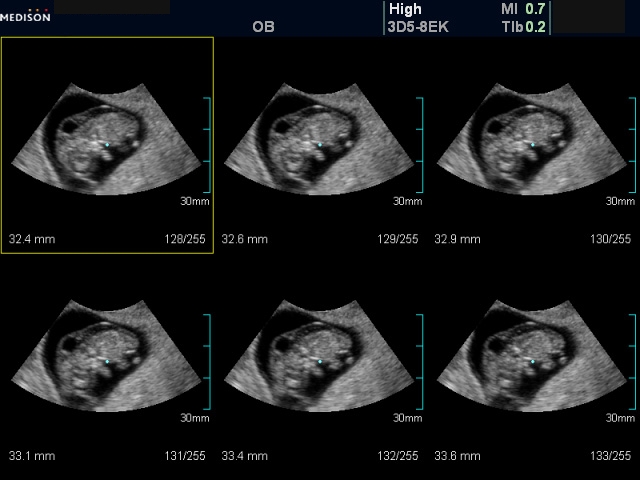
В норме размер воротникового пространства у плода колеблется от 0,7 до 2,6 мм в зависимости от того, на какой неделе срока происходило проведение исследования.
Если при обследовании оказывается, что ТВЗ больше 2,6 мм, это показатель того, что у плода развиваются серьезные хромосомные патологии.
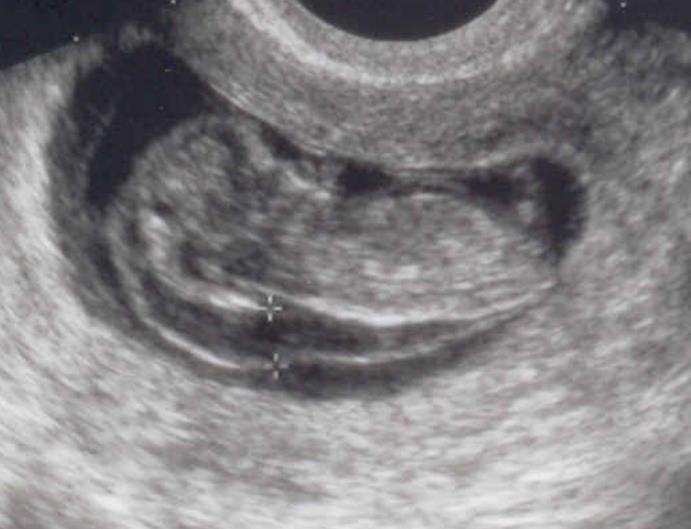
Также на толщину верхней ВЗ влияет такой показатель, как расположение головы плода, которое должен учитывать врач в процессе проведения исследования.
Если показатель не соответствует норме
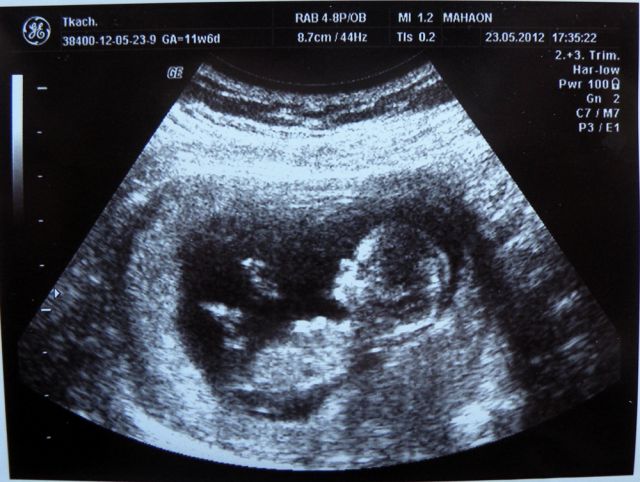
Если толщина данной области плода не соответствует верхней границе нормы, на этой же неделе беременности назначаются следующие анализы:
- Изучение амниотической жидкости;
- Анализ клеток плаценты;
- Анализ крови из пуповины.
После проведения добавочной диагностики врач точно может ответить, есть ли патологии у плода или же хромосомный набор зародыша в норме.
В том случае, когда было диагностировано, что плод имеет 23 пары хромосом, беременность женщины продолжается в нормальном режиме под наблюдением врачей. Если же количество хромосом неверно, женщине крайне рекомендовано прерывание беременности по медицинским показаниям, так как в большинстве случаев такие отклонения становятся причиной нежизнеспособности плода.
Также увеличение размеров воротникового пространства может являться причиной следующих заболеваний: порок сердца, неверное образование соединительных тканей, костных структур и неправильная циркуляция лимфатической жидкости. Помимо этого следует обратить внимание, что причинами слишком большого размера верхней воротниковой зоны могут подобные патологии: анемия, парвовирус, таксоплазмоз и цитомегаловирус. В таких случаях врач назначает постоянное наблюдение за состоянием беременной, консультация доктора по генетике и дополнительные анализы.
Другие исследования показателей плода
После того как генетические заболевания не были подтверждены и беременность продолжается, по мере роста и развития плода необходимо провести ряд других обследований, которые помогут проследить, насколько правильно формируются внутренние органы.
Во второй половине беременности возможно заметить такие отклонения, как увеличение селезенки плода. Ее хорошо видно позади желудка во время поперечного и продольного сканирования. Увеличение селезенки может быть вызвано различными причинами.
Подобная патология может быть следствием внутриутробных инфекций, сердечной недостаточности, различных новообразований, а также синдромом Беквита-Видемана, синдромом Дауна и гематологических нарушений.
Размер желудка – тоже во многом явный показатель отклонений зародыша. Если величина желудка слишком маленькая, это явный признак аномального развития плода, который может впоследствии привести к неприятным последствиям вплоть до выкидыша. При смещении желудка, различных включениях в нем, аномальной форме и утолщении стенок показано наблюдение за состоянием ребенка и дополнительные обследования.
Исследование поджелудочной железы зародыша возможно только при внимательном осмотре в особом расположении плода. При стандартном плановом УЗИ заметить особенности поджелудочной железы зачастую невозможно в силу ее расположения, тем не менее, исследование этого органа важно, так как увеличение или, наоборот, уменьшение поджелудочной железы также показывает на неверное развитие плода.
При скрининговом обследовании печени плода можно на раннем этапе выявить образование опухоли или кисты. Смещение, увеличение или уменьшение размеров печени также можно увидеть при подобном обследовании. Изучение патологий печени на столь раннем этапе беременности позволяет своевременно определить особенности развития плода.
Обследование сердца, печени, селезенки, поджелудочной железы, желудка и других внутренних органов и тканей дает возможность получить полную клиническую картину течения беременности. Все эти показатели позволяют вовремя заметить развивающиеся патологии. При своевременной диагностике значительно повышается шанс успешной терапии или же прерывания беременности с минимальным риском для женщины, если патологии не поддаются лечению (синдром Патау, синдром Эдвардса и другие).
Также немаловажным является не только обследование внутренних органов зародыша, но и оценка его кровотока. При этом особо изучается верхняя брыжеечная артерия, которая снабжает кровью кишечник, артерии селезенки и желудка. Низкие показатели пропускной способности артерий могут указывать на задержку развития зародыша. Не нормальная верхняя брыжеечная артерия также может косвенно указывать на развитие синдрома ЗВРП.
Очень важным показателем во время ультразвукового обследования считается ТВП плода (что расшифровывается как толщина воротникового пространства), измерение которого проводится в определенные сроки, а по его результатам врач может предположить наличие у ребенка той или иной генетической патологии.
Само воротниковое пространство, или ТВП, представляет собой небольшую зону, которая располагается между мышцами задней части шеи и кожей, их покрывающей. В норме оно имеет щелевидную форму и содержит небольшое количество жидкости. В основном измеряют ТВП на УЗИ в 12 недель, реже – в 13, так как в более поздние сроки лимфатическая система начинает активно формироваться, соответственно, лишняя жидкость уже не скапливается.

Вот где измеряется ТВП у плода.
Каждая беременная женщина должна знать, что толщина воротниковой зоны имеет свои стандарты, а отклонение в сторону увеличения говорит о риске хромосомной патологии. Вместе с тем, наличие лишь одного измененного показателя не может 100%-но подтвердить наличие болезни.
- Кому проводится исследование и для чего
- Нормы ТВП по неделям
- О чем могут говорить отклонения от нормы
Кому проводится исследование и для чего
Измерение воротниковой зоны плода является обязательным этапом ультразвукового обследования во время первого скрининга. Поэтому показатель вычисляется для каждой беременной. Однако выделяют группы риска, для которых воротниковое пространство играет большую роль в диагностике возможных хромосомных болезней.
Наибольшее внимание на ТВП у плода уделяют, если:
- Возраст будущей роженицы превышает 35 лет, а отца – более 42.
- В семье уже есть дети с хромосомными заболеваниями.
- У будущей матери отягощенный семейный или акушерско-гинекологический анамнез (мертворождение, самопроизвольные выкидыши, рождение детей с множественными пороками развития).
- У беременной либо ее мужа (отца ребенка) имеется подтвержденная хромосомная аберрация или мозаицизм.
- Имелся длительный контакт с мутагенными факторами (радиация, например).
Цель исследования направлена на своевременное обнаружение расширения воротникового пространства у плода. В то же время, это несет большую диагностическую ценность при выявлении отклонений в биохимических анализах на гормоны. Само по себе увеличение ТВП не всегда служит маркером генетических аномалий.
Для того чтобы на УЗИ толщина воротникового пространства в 12 недель была измерена верно, врачу-диагносту следует соблюдать ряд правил:
- достоверное определение срока беременности, так как на более поздних неделях этот показатель не несет ценной информации;
- правильное определение копчико-теменного размера, который должен составлять 46-85 мм;
- проведение обследования в строго сагиттальной плоскости.
Также существуют факторы, способные повлиять на истинные размеры воротниковой зоны эмбриона:
- опыт врача-УЗД, который проводит эхо-сканирование;
- состояние и модель ультразвуковой аппаратуры, поскольку чем новее и оснащенней оборудование, тем лучше и четче эхокартина;
- сроки выполнения УЗИ;
- неправильная техника измерения, то есть по внутреннему контуру шейной складки, а не по внешнему;
- положение плода, в частности, его головки.
Если говорить о расположении ребенка, то, к примеру, разгибание головы может увеличить воротниковое пространство примерно на 0,5 мм. В противном случае (при прижатии головки к груди) – показатель уменьшается от истинных значений на 0,3-0,4 мм.
Нормы ТВП по неделям
Все унифицированные стандарты содержат нормы ТВП плода по неделям (смотрите таблицу), несмотря на то что в идеале исследование проводится на сроке 12 полных акушерских недель. Максимальное отклонение допускается не более, чем на одну неделю в большую или меньшую сторону.
| Гестационный возраст | Стандартные значения | ||
| Верхняя граница нормы в мм | Средние показатели в мм | Нижняя граница нормы в мм | |
| 10 недель | 2,3 | 1,4 | 0,9 |
| 11 недель | 2,3 | 1,5 | 0,9 |
| 12 недель | 2,5 | 1,5 | 0,7 |
| 13 недель | 2,8 | 1,7 | 0,7 |
Таким образом, норма ТВП находится в диапазоне:
- с 10-й по 11-ю неделю – в пределах 2,3 мм;
- на 12-й неделе – в пределах 2,5 мм;
- на 13-й неделе – в области 2,8 мм.
Примечание! Если врач, проводивший исследование, зарегистрировал показатели, которые вышли за пределы нижней границы нормы, то это не считается патологией. Когда воротниковое пространство выше нормы – есть риск аномалий. Также вероятность наличия хромосомных аберраций имеет прямую зависимость от степени увеличения размера.
В том случае, если шейная складка утолщена, врач определяет длину носовой кости и верхней челюсти. Недоразвитие этих костных структур говорит в пользу отклонения.
О чем могут говорить отклонения от нормы

Как указывалось выше, отклонение от нормы воротникового пространства не всегда является достоверным признаком тяжелой хромосомной мутации. Подтверждается патология с помощью гормонального и генетического скрининга, а в ряде случаев – путем амниоцентеза (выполняется прокол амниона и забор небольшого количества околоплодных вод для анализов).
Частые причины утолщения воротниковой зоны на УЗИ:
- Синдром Дауна – врожденная генетическая патология, характеризующаяся множественными внутренними пороками развития и характерным фенотипом.
- Синдром Шершевского-Тернера – такие дети имеют дисгенезию или агенезию гонад (недоразвитие либо полное отсутствие половых желез), отставание в физическом развитии и типичные морфологические критерии (лимфатический отек на стопах и кистях, большое количество кожных складок на шее, низкий рост и аномалии костного скелета).
- Синдром Патау – неизлечимое хромосомное заболевание, в клинической картине которого фигурирует тяжелое нарушение интеллекта и костного развития, множественные пороки внутренних (пищеварительный тракт, мочеполовая система, сердце и т. д.) и внешних органов.
- Синдром Эдвардса, или трисомия 18 – аномалии развития как внутренних органов, так и костного аппарата. Сочетается с полным отсутствием интеллекта.
- Внутриутробная инфекция, пороки сердца, тяжелая анемия плода, аномалии строения лимфососудов, дисплазия соединительной ткани.
В конце ультразвукового сканирования врач УЗИ выносит в заключении свои выводы и обращает внимание на патологические показатели. Лишь только врач-гинеколог решает касательно дальнейшей тактики беременной и при необходимости направляет ее на дополнительные методы обследования.
Таким образом, правильное выполнение УЗИ воротниковой зоны позволяет с высокой вероятностью заподозрить у плода наличие генетической аномалии и предостеречь будущих родителей.
С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования – заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные. Скрининг – это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода. Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку, плаценту. Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-24 недели, в 30-32 недели и в конце беременности – в 36-37 недель.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке – головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны. Судя по названию, понятно, что это зона, расположенная в области воротника – на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны – повод для генетической консультации, так как оно является признаком пороков развития плода. Во втором и третьем триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.
В третьем триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно – проводимого во втором триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа. Можно также диагностировать и патологию закладки зубов.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно. Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки. В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще – в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез – исследование, в ходе которого забирают кусочек плаценты. В полученном материале изучают хромосомный набор клеток.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в первом триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС – число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту). Отклонение показателей ЧСС при первом исследовании – увеличение или уменьшение числа сердечных сокращений – может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во втором и в третьем триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры. Изменение числа сердечных сокращений во втором и третьем триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
В первом триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки. Эти измерения позволяют в первом триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс. В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия – эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок. Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
При последующих исследованиях, во втором и третьем триместрах беременности, определяют следующие показатели развития плода:
- БПР – бипариетальный размер – размер между височными костями,
- ЛЗР – лобно-затылочный размер,
- ОГ – окружность головки,
- ОЖ – окружность живота.
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о ВЗРП – внутриутробной задержке роста плода. Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование – процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика – если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано – во втором триместре беременности, то лечение непременно проводят в стационаре.
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе – предшественнике плаценты. Хорион – наружная оболочка зародыша, которая выполняет защитную и питательную функции. Во время ультразвукового исследования оценивают место прикрепления плаценты – на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки – места выхода из полости матки. В третьем триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев – о предлежании плаценты. Такое состояние чревато осложнениями – кровотечением во время родов. Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в первом и во втором триместрах, но до третьего триместра плацента может мигрировать, то есть подняться вверх по стенке матки.
Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости. Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень – до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты. Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины. Преждевременное старение плаценты – это повод для проведения допплерографического и кардиомониторного исследований.
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности ± 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная – на уровне пупка беременной, продольная – по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения АИ – 12-20 см, в 33 недели – 10-20 см. Повышение АИ свидетельствует о многоводии, понижение – о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности – нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.
Во время исследования оценивают также отсутствие или наличие посторонних примесей – взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), необходимо проводить экспертное исследование – с применением прогрессивной техники, а самое главное – высококлассным специалистом.
Читайте также: