Воспаление и инфекция в пульпе
Дорогие друзья, по распоряжению мэра города Москвы С.С.Собянина мы закрыты на карантин.
На время закрытия стоматологии, мы вводим онлайн консультации специалистов. Если Вас что-то беспокоит, и Вам срочно нужна консультация, напишите нам и мы свяжем Вас с врачом-стоматологом.
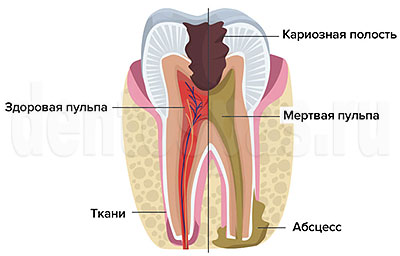
Пульпит — воспаление нервов в пульпарной камере, возникает на фоне запущенного кариеса, после некачественного эндодонтического лечения, травмы и т.п. Воспаление развивается постепенно, проявляется острой болью, чувствительностью зуба к раздражителям, отечностью слизистых. Если не лечить пульпит, он переходит в острую форму, затем — в хроническую. При хроническом течении зуб продолжает разрушаться, но симптомы появляются только в периоды обострений. Осложнения при пульпите могут возникать из-за отсутствия лечения или его низкого качества.
Осложнения пульпита без лечения
Если не лечить пульпит, воспаление прогрессирует, выходит за пределы корневого канала, поражает расположенные рядом ткани периодонта и пародонта. Чаще всего это приводит к периодонтиту. Острый периодонтит проявляется резкой болью, которая локализована в области пораженного зуба. Интенсивность боли постепенно нарастает, она становится пульсирующей, когда начинается гнойное воспаление. Если лечение не начато и на этом этапе, начинает отделяться гнойный экссудат, коллагеновые волокна периодонта разрушаются. Мягкие ткани отекают, повышается температура, ухудшается общее состояние.
При периодонтите разрушаются связки, удерживающие зуб в альвеоле, начинается деструкция костной ткани. Зуб становится подвижным и выпадает. Возможно появление больших кист.
Другое возможное осложнение пульпита — периостит. При периостите воспаление переходит на надкостницу (окружающая кость ткань), формируется флюс. Десна опухает, челюсть становится болезненной. Периостит может появляться после пульпита или сопровождать периодонтит. Без лечения отечность десны увеличивается, болезненность усиливается, щека и губа рядом с местом воспаления отекают. Боль становится стреляющей, может затрагивать висок, глаз, ухо. В опухшей десне может появиться свищ (ход), через который гной выходит наружу. После появления свищевого хода воспаление становится менее интенсивным, но ткани остаются инфицированными, причем инфекция продолжает распространяться, а периостит из острой формы переходит в хроническую.
Пульпит может спровоцировать развитие пародонтита — воспалительного заболевания десен, опасного разрушением костной ткани, постепенной рецессией десны, адентией. На фоне острого воспаления, инфицирования тканей могут появляться тяжелые системные заболевания: общий сепсис (заражение крови), флегмона (прорыв гноя в мягкие ткани лица, требующий хирургического вмешательства), амилоидоз (возникает из-за постоянного токсического действия гноя).
![]()
Осложнения пульпита из-за ошибок лечения
Инструмент обломился внутри корневого канала. Проблема возникает при прохождении узких, изогнутых каналов, при недостаточном доступе к ним, при неправильном выборе инструмента. Если инструмент обломился в канале, обломок пытаются извлечь. В некоторых случаях можно не извлекать обломок, продолжать пломбирование канала. Если обломок остался в корневом канале, качество пломбирования обязательно контролируют с помощью рентгенографии.
Пломбировочный материал выходит за верхушку корня. Если за верхушку корня выходит немного пломбировочного материала, это не является осложнением (может требоваться в лечении осложненного, сопровождающегося периодонтитом пульпита). При значительном количестве пломбировочного материала, если он выходит в верхнечелюстную пазуху, может развиваться гайморит (воспаление слизистой). При таком осложнении зуб удаляют, пазуху очищают от инфекции.
После пломбирования сохраняется боль. Почти во всех случаях после лечения пульпита сохраняется болезненность при накусывании на зуб. Она может не проходить в течение двух недель после пломбирования канала. Если боль постепенно слабеет, это — нормальная реакция на лечение. Врач может назначить обезболивающее, физиотерапию, чтобы снять ее. Если боль нарастает, становится пульсирующей, это указывает на продолжающееся воспаление, и зуб нужно перелечивать.
Изменение цвета коронки. После депульпирования твердые ткани зуба могут потемнеть, стать хрупкими. Это может происходить из-за сохранения нерва при лечении (не был удален полностью), из-за некачественного пломбирования корневых каналов. Если потемнение коронки сопровождается болями, отеками, зуб придется перелечивать. Чтобы убрать эстетический дефект, потребуется реставрация или установка искусственной коронки.
Лекция 7
1. Особенности заболеваний полости рта, вызываемых резидентной микрофлорой. 2. Микробная флора при воспалительных процессах полости рта. 3. Одонтогенное воспаление. Распространение процесса. Изменение симбиоза микробов полости рта при эндогенных инфекциях. 4. Микробная флора при пульпитах. 5. Микробная флора при периодонтитах. 6. Одонтогенные воспалительные процессы (периостит, остеомиелит, абсцесс, флегмона).
Заболевания полости рта, как и любые болезни человека, в основном индуцируются и определяются двумя группами факторов: внешними (микроорганизмы, физические и химические воздействия) и системными внутренними факторами, из которых основное значение имеет наследственность, а также состояние иммунной и эндокринной систем. Хотя несомненно, что и начало, и исход заболевания определяются взаимодействием внешних и внутренних факторов.
Особенно большие трудности возникают при рассмотрении роли микроорганизмов при некоторых неспецифических заболеваниях полости рта, в этиологии и патогенезе которых известное значение имеют представители резидентной микрофлоры ротовой полости.
1. Особенности заболеваний полости рта, вызываемых резидентной микрофлорой.Представителям микробной флоры полости рта отводится определенная роль в этиологии и патогенезе целого ряда заболеваний.
Для патологии, вызванной симбиотической микрофлорой ротовой полости, характерны следующие моменты:
1.Инфекция всегда эндогенна, т.е. обусловлена микроорганизмами, присутствующими в полости рта здорового человека.
2.Процесс не имеет специфического возбудителя, т.е. обусловлен действием различных микроорганизмов, часто несколькими видами одновременно (смешанная эндогенная инфекция, или микст-инфекция).
3.Заболевание сопровождается изменением в составе всей симбиотической (нормальной) флоры полости рта.
4.Наблюдается снижение защитных сил (естественной резистентности) макроорганизма, и как следствие, угнетение барьера колонизационной резистентности на уровне слизистых оболочек и снижение антагонистических свойств нормальной микрофлоры.
5.Почти всегда присутствует аллергизация и состояние сенсибилизации организма (повышение чувствительности к представителям нормальной постоянной микрофлоры полости рта, к продуктам их жизнедеятельности, особенно при пародонтите).
Итак, большинство стоматологических заболеваний не имеют своего специфического возбудителя и возникают как результат изменений микробиоценоза ротовой полости. К таким заболеваниям полости рта относятся кариес зубов, заболевания пародонта и воспалительные процессы челюстно-лицевой области.
Кроме того, в полости рта могут встречаться заболевания, вызванные специфическим возбудителем. К ним относятся актиномикоз, туберкулез, сифилис, кандидоз.
При некоторых инфекционных заболеваниях возможны характерные специфические проявления в полости рта: в частности, при дифтерии, кори, скарлатине, ветряной оспе, сыпном тифе.
2. Микробная флора при воспалительных процессах полости рта.Воспалительные процессы в полости рта чаще всего возникают вследствие эндогенной инфекции в результате нарушения физиологических защитных приспособлений, снижения естественной резистентности макроорганизма и снижения функций барьера колонизационной резистентности.
Воспалительные процессы в полости рта в зависимости от локализации могут быть подразделены на:
1) одонтогенные воспаления;
2) воспаления десен при пародонтите;
3) воспаления слизистой оболочки полости рта (гингивиты и стоматиты).
3. Одонтогенное воспаление(Воспаление — это возникший в ходе эволюции типовой патологический процесс, заключающийся в преимущественно защитной реакции организма на различные болезнетворные воздействия, выражением которых является повреждение тканей (альтерация), нарушение микроциркуляции с повышением сосудистой проницаемости, экссудацией и эмиграцией лейкоцитов, а также образование новых тканевых элементов (пролиферация), приводящее к заживлению дефекта). Распространение процесса. Изменение симбиоза микробов полости рта при эндоген-ных инфекциях.Одонтогенным воспалением называют такой воспалительный процесс, который связан непосредственно с тканями, находящимися внутри и вокруг зуба.
Оно начинается вследствие разрушения твердых тканей зуба (кариозный процесс), что приводит к возможности попадания микрофлоры в пульпу и возникновению сначала коронкового, а затем корневого пульпита. Проникновение микробов через апикальное отверстие корневого канала в ткани пародонта служит причиной периодонтита. Дальнейшее распространение воспаления в надкостницу приводит к периоститу, а при вовлечении костного мозга возникает остеомиелит. Включение в этот процесс мягких тканей челюсти способствует возникновению околочелюстных абсцессов и флегмон. Как правило, возбудителями одонтогенных воспалительных процессов являются
представители нормальной микрофлоры полости рта: стафилококки, стрептококки, грамположительные и грамотрицательные неспорообразующие бактерии. Чаще они встречаются в виде микробных ассоциаций, вызывающих смешанные инфекции. Ведущую роль в этих ассоциациях играют патогенные стафилококки, которые характеризуются множественной резистентностью к антибиотикам.
Развитие одонтогенных воспалительных процессов определяется особенностями анатомо-топографических соотношений между входными воротами инфекции — одонтогенным очагом — и окружающими тканями: надкостницей, костью и мягкими тканями челюстно-лицевой области. Анатомическая близость, обилие кровеносных и лимфатических сосудов, соединяющих эти ткани, создают благоприятные возможности для быстрого распространения инфекции.
Одонтогенные воспаления могут протекать по различным типам, от чего и будет зависеть состав микробной флоры.
Экссудативное воспаление может быть серозным, гнойным, гнилостным. В составе микрофлоры чаще всего встречаются следующие бактерии:
1)зеленящие и негемолитические стрептококки, энтерококки при серозном воспалении;
2)золотистые стафилококки (плазмоположительные), (3-гемолитические стрептококки в случае гнойного воспаления;
3)микробы с выраженными протеолитическими свойствами (пептострептококки, вейллонеллы, бактероиды, некоторые клостридии, иногда протей) при гнилостном процессе.
Пролиферативная фаза воспаления характеризуется процессами размножения и трансформации клеток. Размножение соединительнотканных клеток лежит в основе образования грануляционной ткани. В эту фазу воспалительной реакции наблюдается увеличение количества пептострептококков, зеленящих и негемолитических стрептококков, плазмоположительных стафилококков. Часто выделяется строго анаэробная микрофлора, особенно анаэробные кокки, бактероиды, фузобактерии и спирохеты.
4. Микробная флора при пульпитах.Здоровая пульпа является биологическим барьером, препятствующим проникновению различных вредных факторов в периодонт. Она представляет собой рыхлую соединительную ткань, состоящую из основного (межклеточного) вещества, клеточных и волокнистых элементов, с включенными в них сосудами и нервами (рис. 6). Пульпа выполняет основные функции соединительной ткани: трофическую, защитную, пластическую. Защитная, или барьерная, функция осуществляется в пульпе клетками ретикулоэндотелиальной системы (гистиоцитами и др.). Основное вещество пульпы состоит из мукопротеина, гликопротеина и мукополисахаридов. Волокна пульпы представлены коллагеновыми и ретикулиновыми волокнами. В пульпе различают три клеточных слоя: периферический, содержащий специфические клетки — одонтобласты, субодонтобластический, где находится большое количество пульпоцитов звездчатой формы, и центральный, в котором располагаются фибробласты, гистиоциты, плазматические клетки, лимфоциты и моноциты.
Гистиоциты (оседлые макрофаги) представляют собой клетки неправильной формы. При нарушении обмена в пульпе они могут активироваться и обретать черты истинных макрофагов, активно фагоцитирующих бактерии и инородные вещества. Плазмоциты имеют округлую или овальную форму.
Рис. 6. Коронковая и корневая пульпа:
1 — коронковая пульпа;
2 — корневая пульпа;
3 — устья корневых каналов;
4 — отверстия верхушки корня.
Функция этих клеток — синтез иммуноглобулинов. Нейтрофилы и базофилы выполняют защитную функцию, участвуют в процессе фагоцитоза, уничтожая чужеродные объекты. В пульпе также содержится большое количество лимфоцитов. Фибробласты принимают участие в образовании фиброзной капсулы вокруг патологического очага, возникшего в пульпе.
Пластическая функция пульпы сочетается с защитной. Облитерация дентиновых трубочек, отложения третичного дентина (образуется при патологии) являются барьерами, ограждающими пульпу от действия внешних раздражителей и зат-рудняющими проникновение в нее бактерий.
Пульпит представляет собой воспалительный процесс, протекающий как в коронковой пульпе, так и во всей пульпе (рис. 7, 8).
Острый пульпит сначала носит очаговый характер и протекает как серозное воспаление. При остром серозном пульпите могут быть обнаружены зеленящие и негемолитические стрептококки. Обычно через 6—8 часов серозный характер воспаления переходит в гнойный. Этот переход в первую очередь наблюдается в зоне воспаления,
Рис. 7. Корешковый пульпит:
1 — коронковая пульпа;
2 — корневая пульпа;
3 — устья корневых каналов;
4 — отверстия верхушки корня.
Рис. 8. Корневой пульпит:
1 — коронковая пульпа;
2 — корневая пульпа;
3 — устья корневых каналов;
4 — отверстия верхушки корня.
которая прилежит к кариозной полости. Здесь происходит интенсивная миграция лейкоцитов из сосудов. Накопление экссудата приводит к гипоксии, которая еще больше нарушает обмен веществ в пульпе, усиливая анаэробный гликолиз, следствием этого является ацидоз, способствующий угнетению фагоцитарной активности клеток пульпы, наблюдается распад пульпы в этом очаге, т.е. образуется абсцесс пульпы. Наступает состояние острого диффузного пульпита. При гнойном пульпите большое значение имеют золотистые стафилококки и β-гемолитические стрептококки.
Если абсцесс вскрывается в кариозную полость, то воспаление переходит в стадию хронического воспаления: острый пульпит переходит в хронический. Следовательно, прорыв гнойного экссудата в кариозную полость через разрушенный дентин (дренаж) создает условия для перехода острого воспаления в хроническое, которое в данной стадии характеризуется значительным некрозом ткани. При попадании в эту зону гнилостных микроорганизмов формируется хронический гангренозный пульпит, который морфологически характеризуется разрастанием грануляционной ткани с некротической полоской на ее поверхности.
В некротизированной пульпе обнаруживаются в большом количестве анаэробные представители (пептострептококки, бактероиды, спирохеты, актиномицеты, патогенные стафилококки), но могут выявляться и гнилостные бактерии (протей, клостридии). Исходом хронического гангренозного пульпита может быть гангрена пульпы, клинически проявляющаяся в виде периодонтита, а также обострения хронического пульпита.
5. Микробная флора при периодонтитах.Периодонт представляет собой сложное анатомическое образование соединительнотканного происхождения, расположенное между компактной пластинкой зубной ячейки и цементом корня зуба. На всем протяжении периодонт находится в непосредственной связи с костью челюсти, через апикальное отверстие — с пульпой зуба, а у краев ячейки — с десной и надкостницей че-люсти. В среднем толщина периодонта равняется 0,20—0,25 мм, однако эта величина меняется с возрастом, развитием зуба, его функцией и, наконец, в результате патологического процесса. Ширина периодонтальной щели зубов человека различна в отдельных ее участках.
Периодонтит — воспаление тканей, расположенных в периодонтальной щели, куда микроорганизмы проникают через отверстие верхушки зуба или патологический десневой карман. Иногда периодонтит является следствием воспаления пульпы зуба (пульпита), в результате которого развивается некроз. При этом микроорганизмы заполняют канал зуба и распространяются в периодонт через верхушечное отверстие корня. Острые гнойные периодонтиты, как правило, вызываются микробными ассоциациями, включающими стафилококки, стрептококки, грамположительные и грамотрицательные палочки, в том числе гнилостные бактерии.
В некоторых случаях характерной особенностью серозного периодонтита является резкое преобладание стрептококковой флоры над стафилококковой. В начальных стадиях воспаления обычно обнаруживаются зеленящие и негемолитические стрептококки. Если инфекция проникла через отверстие корневого канала, то определяется флора, характерная для гнойного и гангренозного пульпитов.
При остром гнойном верхушечном периодонтите наблюдается усиленный приток лейкоцитов. Формируются периваскулярные инфильтраты. В дальнейшем диффузный
лейкоцитарный инфильтрат пронизывает всю толщу периодонта. Образуются небольшие абсцессы, которые сливаются между собой. Таким образом, возникает гнойный очаг, в центре которого находятся бактерии, фагоцитирующие клетки и бесструктурная масса, образовавшаяся за счет гибели фагоцитов и тканей.
При переходе острого периодонтита в хронический главную роль играет стрептококковая анаэробная флора, т.е. пептострептококки. В апикальных гранулемах обнаруживаются актиномицеты, бактероиды, спирохеты, вибрионы.
Таким образом, по мере развития патологического процесса в периодонте и смены формы заболевания (острый серозный верхушечный периодонтит, острый гнойный верхушечный периодонтит, хронический гранулематозный периодонтит) происходят изменения в микробных ассоциациях и/или замена одних бактерий другими. Распространение бактерий и их продуктов через апикальное отверстие индуцирует приток, активацию и координированное взаимодействие иммунокомпетентных клеток в пределах периапикальной области. Успешная мобилизация защитных механизмов в этой области может предупредить дальнейшее экстраапикальное распространение процесса, но в некоторых случаях процесс захватывает и соседние ткани. Продукты жизнедеятельности бактерий воздействуют на клетки, активизируется процесс выделения цитокинов, которые проявляют свои аутокринные и паракринные эффекты. Запускается аутоиммунный процесс, в результате чего могут поражаться нормальные ткани и формироваться хронический очаг воспаления, который может воздействовать и изменять функции даже отдаленных тканей и органов.
6. Одонтогенные воспалительные процессы (периостит, остеомиелит, абсцесс, флегмона).Протекают как острое, подострое или хроническое заболевание.
Острый гнойный периостит — смешанная инфекция. Воспаление надкостницы является наиболее частым осложнением периодонтита.
Исследование гноя при острых гнойных периоститах чаще всего обнаруживает микробные ассоциации, включающие стафилококки (золотистые, плазмоположительные) и β-гемолитические стрептококки, в некоторых случаях — грамположительные и грамотрицательные палочки, гнилостные бактерии.
При флегмонозном воспалении в ткань иногда проникают клостридии — возбудители анаэробной газовой инфекции, что в значительной степени отягощает течение болезни и ухудшает прогноз.
Одонтогенный остеомиелит челюсти — гнойно-некротический инфекционный воспалительный процесс в костной ткани челюстей. Источником инфекции являются возбудители предшествующих заболеваний твердых и мягких тканей зуба, а также тканей пародонта.
Остеомиелит возникает как результат проникновения в кость микрофлоры из очага периодонтита. Как и другие одонтогенные воспалительные заболевания, он является примером смешанной инфекции, причем ведущую роль играют стафилококки, значительно реже сочетание стафилококков и стрептококков.
При остеомиелите может выявляться микробная ассоциация, включающая стафилококки, стрептококки, грамположительные и грамотрицательные микроорганизмы, в том числе гнилостные бактерии. При тяжелых формах выявляются
анаэробные стрептококки и плазмоположительные стафилококки.
При остром остеомиелите челюсти гнойный процесс может через надкостницу распространяться на прилегающую клетчатку, вызывая околочелюстной абсцесс или флегмону.
Под абсцессом понимают ограниченный гнойный очаг, являющийся результатом гнойного расплавления участка клетчатки.
Одонтогенные абсцессы вызываются микробными ассоциациями, в составе которых преобладают стафилококки, стрептококки, грамположительные и грамотрицательные палочки. Ведущими возбудителями считают стафилококки, резистентные к антибиотикам. Определение родового и видового состава палочковидной флоры при бактериологических исследованиях иногда бывает затруднительным.
Флегмоной (целлюлитом) называют острое разлитое гнойное воспаление клетчатки. В отличие от ограниченного гнойника — абсцесса — флегмона склонна к распространению. При флегмонах выделяются β-гемолитические стрептококки, затем могут присоединяться клостридии, бактероиды.
Не нашли то, что искали? Воспользуйтесь поиском:
ВОСПАЛЕНИЕ ПУЛЬПЫ —ПУЛЬПИТ (PULPITIS)
Воспалительный процесс в пульпе, как и воспаление любого органа, является результатом ответной реакции этой ткани на различные патологические раздражители. В возникновении воспалительного процесса и интенсивности его течения существенное значение имеет иммунологическая реактивность организма в целом и самой пульпы в частности, а также интенсивность и длительность действия раздражителя. Эти факторы в основном и обусловливают характер (остроту) течения воспалительного процесса. Пульпа зубов молодых субъектов с хорошо выраженными обменными процессами и защитными свойствами реагирует острым течением воспалительного процесса. При неблагоприятных условиях (возраст и др.) иногда даже слабые раздражители могут вызвать воспаление пульпы с вялым хроническим течением. В связи с этим при выборе метода лечения необходимо учитывать и общее состояние организма больного (возраст, перенесенные и сопутствующие заболевания и др.). Нельзя игнорировать и состояние пульпы (характер ее воспаления, длительность его, характер реакции пульпы на внешние раздражители — температурные, электроток и т. д.).
Этиология. Воспаление пульпы может возникнуть в результате воздействия разнообразных раздражителей — температурных (термических), химических, механических, инфекционных. Возникновение пульпита от воздействия высоких температур связано, как правило, с нарушениями правил препарирования зубов. Такие формы пульпита возникают в случаях ортопедических вмешательств при грубом препарировании зуба под искусственную коронку и несоблюдении при этом температурного режима. Длительное соприкосновение абразивных инструментов с тканями зуба вызывает их перегревание и ожог пульпы с дальнейшим асептическим воспалением. Такой же процесс может возникнуть при неправильном режиме препарирования кариозной полости.
Причиной пульпита может быть также воздействие химических веществ — использование сильнодействующих лекарственных препаратов в качестве лечебной прокладки при лечении глубокого кариеса, а также плохая изоляция пульпы от пломбировочных материалов (силиции, пластмасса и др.).
Механические повреждения коронки зуба могут вызвать так называемый травматический пульпит. Чаще всего механическое повреждение коронковой пульпы возникает в связи с бытовой, производственной или спортивной травмой. Механическая травма возможна также при неосторожном препарировании кариозной полости, обтачивании зуба под искусственную коронку. Травма пульпы неизбежно сопровождается инфицированием ее и развитием воспаления.
Пульпит инфекционного происхождения развивается при внедрении в пульпу микроорганизмов. Пути проникновения их в пульпу различны. Наиболее часто пульпит подобной этиологии является исходом нелеченого глубокого кариеса, когда бактерии через истонченный слой дентина проникают в пульпу. Реже наблюдается так называемый восходящий пульпит, возникающий в результате проникновения бактерий через верхушечное отверстие корневого канала. Этот путь возможен при наличии глубоких патологических зубодесневых карманов (пародонтит, пародонтоз) либо при локализации воспалительного процесса по соседству с пораженным зубом (верхушечный периодонтит соседнего зуба, остеомиелит, гайморит и др.). Коронка зуба при этом может быть интактной. Возможно проникновение инфекции в пульпу по кровеносным и лимфатическим путям при острых инфекционных заболеваниях. Такой путь доказан экспериментально с помощью введения в бедренную артерию крыс золотистого стрептококка, которого высевали затем из пульпы. Стафилококк, меченный радиоактивным фосфором (32P) и введенный в кровяное русло, также быстро определялся в пульпе зубов.
Изучение микрофлоры воспаленной пульпы выявило большое разнообразие бактерий. Так, еще в 1894 г. Miller определил в воспаленной пульпе смешанную инфекцию, состоящую преимущественно из кокков и бацилл. Дальнейшее изучение микрофлоры, проведенное многими отечественными исследователями, показало присутствие в воспаленной пульпе гемолитического и негемолитического стрептококка, диплококка, стафилококка, грамположительной палочки, стрептобациллы, лак тобациллы, дрожжевых грибов и др. Большинство авторов считают основным возбудителем воспаления пульпы гемолитический и негемолитический стрептококк.
Различные мнения высказываются в отношении глубины проникновения бактерий в воспаленную пульпу. Так, одни исследователи отмечали, что при очаговой форме острого пульпита в большинстве случаев вся корневая пульпа сохраняет стерильность; при острой диффузной форме воспаления стерильна лишь верхушечная часть корневой пульпы. При гнойной форме воспаления, как правило, инфицирована вся пульпа. Другие авторы утверждают, что у большинства больных корневая пульпа инфицирована и лишь в некоторых случаях острого очагового и хронического фиброзного пульпита она стерильна. По наблюдениям Т. Т. Школяр (1951), чистая культура зеленящего стрептококка соответствует ранним формам пульпита, а смешанная микрофлора — более поздним диффузным поражениям пульпы. Клинические наблюдения, проведенные в последние десятилетия, показали, что лечение воспаленной пульпы методом, предусматривающим сохранение ее жизнеспособности, наиболее эффективно, если оно проведено в течение первых 24 ч от начала воспаления. Это свидетельствует о том, что в начале воспаления микроорганизмы не проникают глубоко и пульпа в состоянии справиться с патологическим процессом. Интенсивность воспалительного процесса в пульпе зависит от ряда общих и местных факторов. К ним в первую очередь необходимо отнести реактивность организма человека и, в частности, самой пульпы зуба к воздействию патологических агентов. Большое значение имеют степень разрушения твердых тканей зуба патологическим процессом (чаще кариесом), вирулентность бактерий и др. Из клинических и экспериментальных наблюдений известно, что в одних случаях острое воспаление ведет к быстрому абсцедированию или гнойному расплавлению пульпы, в других — острое воспаление протекает вяло и переходит в хроническое течение. Экспериментальные данные показали возможность купирования воспалительного процесса в пульпе благодаря активности ее морфологических элементов.
Рассмотрим подробнее, что такое пульпит, каковы его симптомы, виды и методы лечения.
Пульпит зуба: что это такое?
Пульпа — это мягкая ткань в полости зуба. Пульпу часто называют зубным нервом. Она чувствительна настолько, что любая незначительная инфекция вызывает воспаление. Так развивается пульпит. Зуб начинает реагировать на перепады температур и другие раздражители острой болью.
Симптомы болезни схожи с признаками других воспалительных процессов, например невралгии тройничного нерва. Установить истинную причину боли должен специалист. Тем не менее у каждой разновидности пульпита есть отличительные черты, которые позволяют пациенту заподозрить болезнь и незамедлительно обратиться за помощью.
Классификация, которой пользуются современные стоматологи в России, разработана в 1989 году в научно-исследовательском институте им. Н. А. Семашко. Она разделяет пульпит на острый и хронический . Каждая форма заболевания имеет свои подтипы, которые крайне важно определить правильно — от этого зависит лечение.
По статистике чаще всего стоматологам приходится излечивать фиброзный хронический пульпит . Реже — гангренозный . Совсем редко — гипертрофический. В целом хронический пульпит — это в 90% случаев заболевание необратимое. Пульпа разрушается, наступает некроз тканей и разрастание сосудов. Удаление пульпы становится единственным выходом. В ситуации с начальными, острыми, формами прогноз более благоприятен. В целом современная стоматология владеет обширным набором методов и средств для лечения пульпита. Среди них есть место консервативному лечению, когда врачу удается избавить пациента от проблемы, сохранив зубу систему жизнеобеспечения.
Смысл лечения пульпита заключается в устранении причины, то есть воспалительного процесса в пульпе. В самой широкой классификации можно выделить два метода: биологический и хирургический . Первый означает оздоровление и восстановление нерва, второй — частичное или полное его удаление. Методы лечения пульпита стоматолог выбирает исходя из стадии заболевания и состояния пульпы.
- Биологический метод лечения пульпита. Наиболее щадящий, когда врач убирает воспаление, сохраняя нерв живым. К сожалению, это возможно только в том случае, если пациент обратится за помощью сразу после появления острой боли. Очень редко биологический метод используют для лечения фиброзного хронического пульпита в самом его начале. Вскрытую пульпу обрабатывают антисептиком, накладывают сверху повязку с гидроксидом кальция и ставят временную пломбу, которую затем меняют на постоянную. Если болезнь действительно находилась на ранней стадии, метод приносит результат. Однако для полной уверенности пациенту, скорее всего, придется периодически делать рентген, контролируя состояние пульпы и зуба.
В практической медицине витальная и девитальная экстирпация признаны эффективными и современными методами лечения пульпита. Стоматологические клиники делают акцент на усовершенствовании методик, сокращении временных затрат. Новейшие медикаменты и оборудование позволяют сократить количество возможных ошибок и повысить качество лечения. На смену рентгенам приходят радиовизиографы , лучевая нагрузка которых в 10–20 раз меньше. Снимок позволяет определить расположение и глубину каналов, а затем — оценить качество пломбировки. Все чаще работа стоматолога проходит под контролем апекслокатора — прибора, который показывает, где именно в конкретную единицу времени находится инструмент. Использование эндодонтического наконечника и титановых инструментов позволяет расширить каналы, качественно их очистить и запломбировать. Приверженцы прогресса начинают отказываться от девитализации нерва и использования мышьяка, предпочитая применять эффективную заморозку и проводить удаление за одно посещение. Тем не менее передовые разработки не отрицают классическую схему лечения пульпита, а оптимизируют ее. Стоматологи по-прежнему выдерживают все этапы, которые подразумевает процедура лечения.
Методом экстирпации пульпит можно вылечить за 2–3 визита — в зависимости от количества корней у больного зуба. Интервал между посещениями определяет стоматолог: от суток до 2-х недель. При ампутации и вовсе может хватить одного визита. Этапы лечения пульпита в целом одинаковы вне зависимости от выбранного метода и включают:
Некоторые стоматологи советуют пломбировать коронку и каналы в разные дни. В сложных случаях установке постоянной пломбы предшествует временная. Это позволяет доктору оценить реакцию организма на вмешательство. Иногда пациентам дополнительно назначают лечение лазером и противовоспалительную терапию лекарствами. Подобная схема применяется для лечения пульпита у взрослых. У детей в силу особенностей возраста и строения зубочелюстной системы болезнь развивается по несколько иному пути.
Лечение пульпита у детей, как обладателей молочных зубов, в целом имеет те же этапы, однако необходимо учитывать нюансы. Воспаление возникает стремительно. Для этого даже не требуется глубокого кариеса. Инфекция быстро распространяется. Крайне важно не допустить, чтобы она охватила околозубную ткань, поскольку именно в ней формируются зачатки коренных зубов. Поэтому бежать к стоматологу следует, как только малыш пожаловался на зубную боль.
Детский врач не использует в работе материалы, которые влияют на корни зубов, поскольку молочные зубки держатся в десне довольно слабо. Пломбировочные пасты впоследствии рассасываются вместе с корнями, когда начинается активный рост зубов постоянных. Если ребенку требуется анестезия, она должна быть легкой с учетом возможной аллергической реакции, что среди детей — совсем не редкость.
У родителей, которые столкнулись с этой проблемой, часто возникает вопрос: лечить или удалять пульпит молочного зуба? Удаление зубов, пусть и молочных, — мера крайняя. Это может негативно повлиять на формирование прикуса. Поэтому главная задача детской стоматологии — сделать все, чтобы спасти детские зубки от преждевременной гибели, доведя лечение до конца. Случается, что даже после удаления пульпы боль не уходит — в такой ситуации могут оказаться не только дети, но и взрослые. На этот случай существует отдельный список причин и алгоритм действий.
Боль, которая появляется после установки пломбы, на медицинском языке называется постпломбировочной. Действительно, случается, что после лечения пульпита зуб болит при надкусывании пищи. Некоторые стоматологи уверены, что это всегда результат врачебной ошибки, даже если внешне все сделано правильно. Другие называют это нормой с поправкой на то, что болевые ощущения не должны длиться больше недели. Тем не менее есть общепринятый список причин, которые наиболее часто рождают неприятные ощущения уже после лечения.
- Материал вывели за верхушку зубного корня. В этой ситуации боль может длиться месяцами, в зависимости от того, какое количество материала проникло в мягкие ткани. Диагностировать это можно только с помощью рентгена.
- Каналы запломбировали с нарушением технологии. Опасность ошибки в том, что зуб длительное время может вообще никак не реагировать, не давая поводов для беспокойства. Болевые ощущения могут появиться через месяцы и даже годы. Выход здесь только один —заново поставить пломбу.
- Повредили зубной корень. В процессе манипуляций при неумелом обращении специальными инструментами стоматологи способны проделать в корне зуба дырку. Тут же возникает боль и кровоточивость, впрочем, под действием анестезии пациент может и не заметить последствий. Однако болевые ощущения проявят себя во всей полноте, как только заморозка пройдет. Депульпированный зуб при таком повреждении болит 2–3 недели и даже больше, может возникнуть нагноение в области корня.
- У пациента аллергия на материалы. Обычные симптомы аллергии — отек, припухание щеки или губы и боль в зубе, которые не проходят длительное время. Лучший выход здесь — это повторная пломбировка с использованием других компонентов.
В целом болевые ощущения в течение 2–3-х дней — явление нормальное. Организм реагирует на травматичное для него вторжение. Если боль не утихает, но рентген показывает, что пломбировка проведена правильно, врач может назначить физиотерапевтические процедуры. Это лечение ультразвуком , использование аппарата Дарсонваля , который воздействует на проблемную область микротоками, электрофорез анальгезирующих средств, лазерная терапия и т. д. В большинстве современных клиник контрольный прием после депульпирования включен в программу лечения, поскольку среднестатистическому больному не под силу отличить нормальное физиологическое состояние от развития патологии. Лучшее, что может сделать пациент, — это обратиться к врачу при малейших подозрениях.
Читайте также:



