Врожденная косолапость клиника диагностика лечение
Врождённая косолапость (эквиноварусная деформация стопы) считается одним из часто встречаемых пороков внутриутробного развития. Согласно статистике, косолапость наблюдается у 1–3 детей на 1000 новорожденных. При этом мальчики страдают данной патологией примерно в два раза чаще, чем девочки. К тому же случаев двустороннего поражения на порядок больше, чем одностороннего.
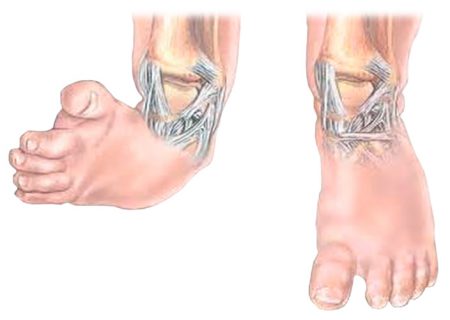
В 10% случаев косолапость у детей сочетается с вывихом бедра, кривошеей и сколиозом.
Причины развития косолапости у новорожденных
Возникновение эквиноварусной деформации стопы связывают либо с генетической аномалией и нарушением первичной закладки плода, либо с воздействием внешнего фактора на плод или с тем и другим одновременно. Наиболее распространенные причины появления врождённой косолапости:
- Сращение водной оболочки (амниона) с нижней конечностью эмбриона.
- Нарушение нормального формирования и развития нижних конечностей в первом триместре беременности.
- Механическое давление амниона или пуповины на стопу плода.
- При маловодии давление матки на наружную часть дистального отдела нижней конечности плода.
- Возможно механическое воздействие опухоли матки на стопу при нормальном количестве околоплодных вод.
- Патология спинномозговых нервов.
- Токсоплазмоз во время беременности.
Классификация косолапости
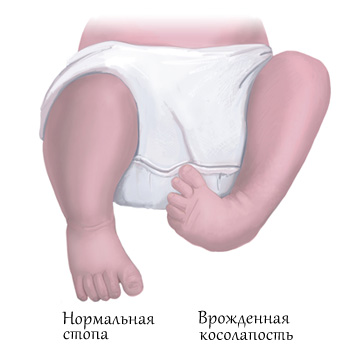
Существует несколько классификаций врождённой косолапости у детей. Однако с учётом последних данных принято выделять четыре формы эквиноварусной деформации стопы исходя из особенностей причины и патогенеза заболевания. Кроме того, отдельно акцентируют внимание на степенях тяжести.
Общепринятой является классификация на основе этиопатогенеза. В зависимости от причин и механизма развития порока различают следующие формы врождённой косолапости у детей:
- Типичная. Точная причина возникновения неизвестна. Характеризуется дисплазией и стойким нарушением расположения всех анатомических структур стопы. Эта патология возникает в период закладки органов и систем. Наблюдается задержка формирования и деформация костей стоп с нарушением формы и локализации их суставных поверхностей. При типичной врождённой косолапости даже у новорождённых детей невозможно осуществить полную одномоментную ортопедическую коррекцию суставов стопы.
- Позиционная. Рассматривается как эмбриональное нарушение развития нижней конечности, при котором наблюдается укорочение мышечно-связочных структур в заднемедиальной области голени и стопы без первоначального поражения костно-суставного аппарата.
- Вторичная. Развивается вследствие врождённых патологических изменений в нервно-мышечной системе. Клиническая симптоматика напрямую зависит от первичного заболевания.
- Артрогрипотическая. Возникает при тяжёлой патологии суставов артрогрипозе.

Симптомы заболевания напрямую зависят от тяжести и обширностии процесса. Выделяют следующие степени:
- Лёгкая форма характеризуется отсутствием ограничения движений в голеностопе и исправляется без приложения значительных усилий.
- При средней тяжести наблюдаются определённые ограничения движений. Вместе с тем при коррекции положения ступни чувствуется пружинистая податливость, но и также некоторое препятствие.
- Для тяжёлой формы характерны выраженные деформации костно-суставного аппарата стопы, которые в большинстве случаев не поддаются коррекции или исправлению при мануальном воздействии.
Клиническая картина косолапости
Независимо от причины и механизма развития эквиноварусной деформации стопы, будут присутствовать общие клинические признаки нарушения функции. Отчётливо определяется характерное положение дистальных отделов нижней конечности:
- подошвенное сгибание стопы в голеностопе;
- поворот вовнутрь подошвенной части ступни с провисанием наружного края;
- приведение переднего отдела ступни.
Ко всему прочему при ходьбе выявляется ограничение движения в голеностопе, атрофия группы мышц голени (больше всего страдает икроножная мышца) и своеобразная переваливающаяся походка.
Односторонне поражение при эквиноварусной деформации стопы может привести к укорочению соответствующей конечности на 1–2 см.
Рентгенодиагностика различных форм косолапости
На сегодняшний день самым информативным инструментальным методом обследования детей с врождённой косолапостью является рентгенодиагностика, позволяющая определиться с правильной тактикой при выборе лечения. Для объективной оценки костно-суставного аппарата применяют методику рентгенографии с установкой стоп в предельных функциональных положениях.
Информативность рентгенодиагностики существенно возрастает при сравнении результатов обследования в динамике.
Лечение различных форм косолапости у детей
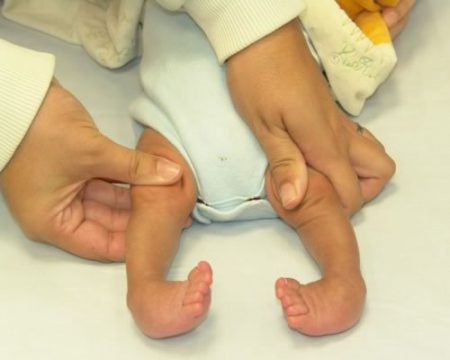
Многие родители всерьез обеспокоены тем, как избавиться от косолапости у ребёнка раз и навсегда. Сразу следует отметить, что это дело не одного дня, недели или даже месяца. Лечение эквиноварусной деформации стопы требует немало усилий, терпения, времени и средств.
Начинать лечить врождённую косолапость у детей необходимо как можно раньше — уже с первых недель жизни. Учитывая выраженность деформации и нарушение функции, комплекс консервативных методов включает:
- редрессирующую гимнастику (принудительное постепенное исправление деформации стопы с последующей фиксацией эластичным бинтом);
- применение гипсовой повязки;
- ортопедическую обувь;
- ЛФК с выполнением специальных корригирующих упражнений;
- массаж.
При средней и тяжёлой формах заболевания с возраста 3 недель переходят на этапное использование гипсовых повязок, смену которых осуществляют 1 раз в 3 недели. Одновременно проводят принудительную коррекцию (исправление) деформаций стопы. В положении гиперкоррекции стопа должна находиться не менее 3–4 месяцев.
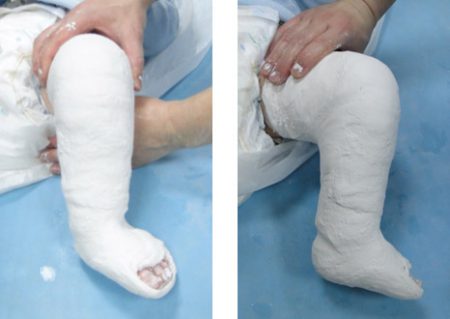
Как утверждает известный детский врач Комаровский, в настоящее время метод Понсети считается оптимальным видом консервативного лечения врождённой косолапости у детей. Если начать лечить до 9 месячного возраста, то шансы исправить большинство деформаций довольно высоки.
Лечение косолапости по методу Понсети оказывается эффективным в 80–90% случаев. Сама техника исправления врождённой косолапости состоит из 3 последовательных этапов:
- Коррекция деформаций стопы гипсовыми повязками. В общей сложности курс состоит из 5–6 гипсований.
- Ахиллотомия. Подкожное рассечение самого крупного сухожилия у человека — ахиллова для его удлинения.
- Ношение специальной обуви – брейсов с целью удержания коррекции и предотвращению рецидивов.
Закрепляют лечение занятиями ЛФК, регулярными физическими упражнениями, массажем и физиотерапией.

При всех видах приобретенной и врожденной косолапости у детей в качестве составной части лечения и профилактики заболевания применяется ортопедическая обувь. Для повышения эффективности рекомендуется использовать ортопедическую обувь вместе с другими видами консервативного лечения (ЛФК, лечебная гимнастика, корригирующие упражнения, массаж, ванны, фиксация стопы с помощью эластичного бинта и т. д.).
По мнению врача Комаровского, родителям следует помнить, что без чётких показаний и назначений врача-ортопеда приобретение и ношение специальной обуви не рекомендуется.
Использование антиварусной обуви позволяет малышу сохранять правильное положение стопы при ходьбе. При этом нагрузка на ножку распределяется предельно равномерно. Отличительная особенность такой обуви – это отсутствие супинатора. Кроме того, в обязательном порядке в детской ортопедической обуви для плотной фиксации ножки должны присутствовать шнурки, регулируемые застёжки или липучки.
Врач-ортопед обязан обучить родителей выполнению в домашних условиях специальной гимнастики, корригирующих упражнений, массажу и правильной фиксации стопы эластичным бинтом.
Ничто так не укрепляет мышечно-связочный и костно-суставной аппарат голени и стопы при косолапости, как лечебная гимнастика и комплекс специальных корригирующих упражнений. В обязанности врача-ортопеда входит подробно объяснить и показать родителям все упражнения для ребёнка, которые необходимо выполнять вне лечебного учреждения или реабилитационного центра.

Массаж при косолапости у детей является обязательным компонентом комплексного лечения детей, как ЛФК, гимнастика и корригирующие упражнения.
По возможности минимальными навыками массажа должны овладеть родители, чтобы сделать курс лечения непрерывным и повысить его эффективность.
При тяжёлых формах врождённой косолапости или отсутствии ожидаемого эффекта от консервативного лечения переходят к оперативному вмешательству. Основная задача хирургического лечения – максимально устранить имеющиеся деформации стопы.
В реабилитационный период после операции рекомендуют назначать ЛФК с силовыми упражнениями, массаж и физиотерапевтические процедуры (электрофорез, лазеротерапия, магнитотерапия).
Лечение косолапости у взрослых людей
Сегодня весьма актуальным остаётся вопрос, как исправить косолапость уже в более взрослом возрасте. Вопреки расхожему мнению, справиться с приобретенной или не до конца вылеченной в детстве косолапостью вполне возможно и без хирургической операции.
Прежде всего, для этого необходимо обратиться к опытному врачу-ортопеду, который сможет оценить степень костно-суставных деформаций и расписать оптимальную схему лечения, включающую мануальную терапию, физические упражнения, массаж и ношение ортопедической обуви.
Косолапость — это врожденная контрактура суставов стопы. Основными клиническими признаками ее являются: 1. эквинус - переразгибание (подошвенное сгибание стопы в голеностопном суставе), 2. варус-супинация стопы (поворот подошвенной поверхности кнутри с поднятием внутреннего и опусканием наружного края стопы, главным образом предплюсны и плюсны),3. аддукция (приведение стопы в переднем отделе при одновременном увеличении свода стопы), 4.инфлексия стопы-перегиб.
Этиол: первичная-неправ развитие скелета м-ц и стоп, втор в более поздние сроки, вобразная матка, порок развития матки, маловодие, дисплазия матки.
Пороки связочного аппарата-укорочение и гипоплазия м-ц(икроножной, задней большеберцовой, дл сг пальца), укорочение связок и сумок по задней пов-ти тораннопяточного и голеностопного.
Классиф.:по зацепину.1). типичную 1 степень тяжести (легкая форма (варусные контрактуры Остена-Сакена) 2ая степень - сухожильносвязочная деформация,3. Костная косолапость(при мах выраженных всех элементов деформации) и 2).атипичную 1.недоразвитие б берцовой кости, 2.амниотические перетяжки(б-е нити в амниот ж-ти, мб ву ампутация)4) 3 степень + атипичная косолапость.хуже лечить +коррекция сопутств.
Лечение. ДБ начато мах рано, непрерывное, до полного устранения деформации, осущ постепенно в 4 основных этапа, дБ полностью устранена к 1-1,5 г.
1 этап – до 1-1,5 мес. лечебная редрессирующая гимнастика3-4 р + корригирующее мягкое бинтование: 2-5 раз в день, стопу после гимнастики в достигнутом корригированном положении фиксируют мягким бинтом (по Финку—Эттингену). Бинты из фланели, 2-3 комплекта, ширина- прердняя пов голеност и головки плюсневых костей.Техника наложения мягкого бинта следующая: свободным концом бинт кладут на тыльную поверхность наружного края стопы, обхватывает передний отдел стопы циркулярно и плотно несколько туров, переходя от наружного края стопы по тылу ее через внутренний край по подошве опять на наружный край (против варуса стопы). На среднюю треть бедра, петлю плотно прибинтовывают к голени. Если пальцы белеют или остаются синими чз10-15 мин-перебинтовать, 2р в день-чтобы не было потертостей, памперсы, чтобы не намокло, защитный бахил на конечность.
2 этап – возраст 1-1,5 мес до 7-8 мес - этапное корригирующее гипсование, производит врач-ортопед в условиях поликлиники, перемена – еженедельно – 1 раз в 2 нед – 1 раз в мес. (Для устранения аддукции оператор захватывает передний отдел стопы таким образом, чтобы большой палец упирался в середину наружного края стопы; другой рукой он обхватывает пальцами пятку и внутренний край стопы, а большой палец упирается в середину наружного края стопы. Давлением пальцев на концы внутреннего края стопы производится ее развертывание, насколько это представляется возможным. Для устранения супинации оператор рукой обхватывает стопу, помещая большой палец на подошвенную поверхность, а другие пальцы — на тыл стопы; другой рукой обхватывает пяточную область снизу и прочно фиксирует ее. Надавливая пальцами снизу вверх на наружный край и сверху вниз на внутренний край стопы, производят осторожные вращательные движения вокруг продольной оси стопы. Для устранения подошвенной флексии одной рукой прижимают заднюю поверхность голени к столу, упираясь большим и указательным пальцами сверху вниз в лодыжки. Ладонную поверхность второй руки прижимают к подошвенной поверхности стопы и производят осторожные движения, направленные на придание стопе положения подошвенной флексии. Основное усилие при этом прилагается на наружный край стопы.) ортопедическая обувь, массаж, физиопроцедуры, ЛФК, тепловые.
3 этап – оперативное лечение. Оперативное лечение врожденной косолапости проводится при тяжелых формах деформации, не поддающихся консервативному лечению.
Рассечение связок, удлинение ахил сух, стопа в прав положение выводится, внурт фиксация, спица ч/з пяточную, таранную,б берцовую кость+внешняя-разрезная циркулярная повязка,ч/з 2-3 нед удаляют-сапожок-протезирование, до 6 лет диспансерное наблюдение.
По пондсетти:сразу гипсование, операц мин(п/к рассеч ахила)-аппарат, до 2-2,5 ходит с ним.
Вмешательство на сухожильно-связочном аппарате по Зацепину. Указанное оперативное вмешательство производится из двух разрезов по внутренней поверхности голеностопного сустава и по задней его поверхности. Производят вертикальный разрез через середину медиальной лодыжки и вверх на 2—4 см выше ее. Рассекают кожу и подкожную клетчатку, обнаруживают сухожилие задней большеберцовой мышцы, которое Z-образно рассекают для его удлинения. Затем выделяют сухожилие длинного сгибателя пальцев, лежащее кзади от сухожилия задней большеберцовой мышцы и тоже удлиняют, так как оно до известной степени препятствует коррекции супинации и вызывает сильное сгибание пальцев. Затем рассекают медиальный связочный аппарат голеностопного сустава, дельтовидную связку, фиксирующую стопу в супинации. Около лодыжки пересекают все связки. После этого делают разрез под суставной поверхностью таранной кости с целью полного освобождения ее по задне-внутреннему краю. Задние связки рассекают через продольный разрез по задневнутреннему краю ахиллова сухожилия. Ахиллово сухожилие Z-образно рассекают в сагиттальном направлении, причем от пятки отсекают медиальную его половину, а латеральную — вверху около мышцы. Под смещенным ахилловым сухожилием обнаруживается задняя фасция голени, которую рассекают точно по средней линии над голеностопным суставом. Под фасцией оказывается жировая ткань, покрывающая длинный сгибатель большого пальца; сухожилие последнего рассекают. Бороздки задней связки сначала рассекают сзади, потом снаружи, благодаря чему вскрывается нижний скакательный сустав (между таранной и пяточной костью), рассекают верхний скакательный сустав (между вилкой голени и таранной костью). После этого стопа легко выводится из порочного положения (в этот момент конечность сгибают в коленном суставе). Рану послойно зашивают наглухо кетгутом — вначале по задней, а затем по внутренней поверхности голени. Ахиллово сухожилие после удлинения восстанавливают 2—3 кетгутовыми швами, рассеченную капсулу сустава не ушивают. Накладывают циркулярную гипсовую повязку до верхней трети бедра.
В структуре всей детской ортопедической патологии врожденная косолапость занимает второе место после врожденного вывиха бедра и составляет 35,8%. У мальчиков встречается вдвое чаще, чем у девочек Косолапость - врожденная контрактура суставов стопы, имеющая три элемента деформации: 1) подошвенное сгибание стопы в голеностопном суставе (эквинус); 2) опущением наружного края стопы (супинацией); 3) приведением переднего отдела ее (аддукцией). Характерное положение стопы при врожденной косолапости дополняется ротацией голени (кнаружи или кнутри). поперечным перегибом подошвы с образованием поперечной борозды (так называемой борозды Адамса) и варусной деформацией пальцев стопы.
Врожденная косолапость подразделяется на две клинические формы типичную форму (около 80%) и нетипичную форму (около 20%). Типичные формы подразделяются на 1) легкую форму - деформации, при которой возможны движения в голеностопном суставе и ее удается без особого насилия исправить; 2) форма средней тяжести - деформацию (мягкотканная, связочная), при которой движения ограничены, при попытке корригировать ее ощущается пружинистая податливость, а за ней следует предел выпрямления; 3) тяжелую форму - деформация, при попытке корригировать которую движения невозможны из-за резких изменений в суставах стопы и ощущения наличия прочного упора, препятствующего выпрямлению.
К нетипичным формам относится косолапость на почве сложных аномалий развития артрогриппоза, амниотических перетяжек. Деформация определяется сразу после рождения ребенка.
Лечение врожденной косолапости.
Консервативные методы лечения должны начинаться с 10-12 дня после рождения В раннем возрасте все кости состоят из хряща, имюют только ядра окостенения и Весьма податливы к изменениям в процессе роста, поэтому стопа легко корригируется. При легких формах врожденной косолапости фиксацию осуществляют фланелевыми бинтами по Финку-Эттингенну, при более тяжелых - этапными гипсовыми повязками, которые периодически меняют в течение 5-6 месяцев. Стопа выводится в правильное положение и фиксируется В нем. Коррекция положения стопы бинтованием применяется до 2-3 месячного возраста ребенка. В перерывах между наложением бинтов при легкой форме проводят корригирующую гимнастику и массаж стопы и голени.
В настоящее время в практике детских ортопедов широкое распространение получил метод раннего функционального лечения врожденной косолапости. Сущность его заключается в направленном функциональном воздействии на определенные мышечные группы для коррекции деформации в этапной гипсовой повязке и применение этапных туторов из полимерных материалов (чаще из поливика), фиксирующих стопу и позволяющих включить в комплекс лечебных мероприятий физиотерапию, ЛФК, ванны и массаж.
Для направленного воздействия на определенные группы мышц под повязкой оставляется свободной пространство для движения стопой в сторону коррекции деформации и вместе с тем делается препятствие для движения стопой в сторону деформации. Гипсовые повязки накладываются на срок от 5 дней до 28 дней в зависимости от возраста ребенка, за это время связочно-мышечная контрактура ослабевает связки растягиваются и стопа без боли поддается еще некоторой коррекции.
Лечебные мероприятия не ограничиваются только полным устранением компонентов врожденной косолапости. Последующее лечение должно быть направлено на укрепление мышц для активного удержания результатов коррекции и на профилактику рецидивов деформации. Физиотерапевтическое лечение включает: аппликации озокерита, парафина, электростимуляцию мышц и пронаторов стоп, иглорефлексотерапию для стимуляции двигательных центров, общие и местные ванны. Большое значение придается ЛФК, пассивной и активной гимнастике, массажу, применению гипсовых туторов или шин из поливика, деротационных повязок. Лечение считается законченным, если устранена деформация и ребенок активно удерживает стопу в правильном положении по отношению к голени. По данным Т.С. Зацепина, при проведении настойчивого консервативного лечения в 82% случаев удается полностью устранить деформацию к концу первого года жизни ребенка.
Хирургическое лечение косолапости является вынужденным методом лечения врожденной косолапости и проводится в возрасте старше 1 года. В настоящее время используются 3 направления в хирургическом лечении косолапости: 1) операции на сухожильно-связочном аппарате; 2) различного рода резекции костей стопы; 3) устранение косолапости с помощью компрессионно-дистракционных аппаратов.
Из вмешательств на сухожильно-связочном аппарате наибольшее признание получила операция Зацепина, сущность которой заключается в удлинении сухожилий по внутренней и задней поверхности голеностопного сустава, тщательном рассечении связок и капсулы между большеберцовой костью и костями стопы, внутрисуставных связок между таранной и пяточной костью.
После этого стопа сразу же устанавливается в правильном положении и не имеет тенденции к рецидиву деформации. Длительная иммобилизация гипсовой повязкой способствует перестройке стопы и созданию правильной ее формы. После операции ребенок должен пребывать в гипсовой повязке в течение 6-8 месяцев, чтобы дать возможность трансформации костей стопы в процессе их развития.
Если деформация стопы не устранена до 12 лет, то проводят операции на костях. Следует упомянуть клиновидную и серповидную резекцию стопы, тройной подтаранный артродез. Клиновидная или серповидная резекция по Куслику предполагает иссечение части костей в области клиновидных костей, с основанием, обращенным кпереди и кнаружи. После заживления ран накладывается гипсовая повязка на срок 4 месяца, а затем пластиковая шина еще на 6-8 месяцев (для полной перестройки костей стопы). Грубая резекция костей приводит к укорочению стопы и нарушению ее формы и функции.
В настоящее время в исправлении запущенных форм косолапости используются дистракционные аппараты внешней фиксации. Конструкции аппаратов внешней фиксации позволяют устранить все компоненты косолапости.
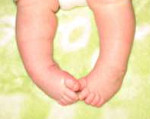
Косолапость – аномалия развития костно-мышечной системы, характеризующаяся отклонением пальцев кнутри, подгибанием внутреннего края подошвы вверх и кнутри. Проявляется внешней деформацией, изменением походки, ограничением движений стопы. Возможны боли. Диагностика косолапости у детей до 3-х мес. проводится при помощи УЗИ, у детей более старшего возраста - с помощью рентгенологического исследования. Лечение осуществляется ортопедом и включает ношение ортопедической обуви, массаж, гимнастику, физиотерапию, возможно использование гипсовых повязок и специальных шин.
МКБ-10
- Причины косолапости
- Классификация
- Симптомы косолапости
- Диагностика
- Лечение косолапости
- Цены на лечение
Общие сведения
Косолапость (эквиноварусная деформация стопы) – одна из самых распространенных аномалий развития костно-мышечной системы (33-38%). Как правило, возникает с двух сторон. У мальчиков косолапость выявляется в два раза чаще, чем у девочек.
Причины косолапости
Причины развития патологии до конца не ясны. Предполагают, что факторами риска возникновения косолапости могут быть аномалии положения плода, недостаток околоплодных вод, курение, прием алкоголя и наркотических препаратов. Вследствие неблагоприятного воздействия на плод нарушается развитие костей стопы, мышц и нервов голени. Возможна вторичная косолапость, возникающая вследствие патологии других отделов костно-мышечной системы.
Классификация
В травматологии и ортопедии выделяют следующие виды косолапости:
- Идиопатическая косолапость. Характеризуется уменьшением таранной кости, сочетающимся с патологическим расположением ее шейки, эквинусом (конской стопой), при котором пятка подтянута вверх, а стопа изогнута в сторону подошвы, нарушением расположения передней части стопы по отношению к задней, нарушением развития суставных поверхностей суставов стопы, укорочением икроножной мышцы, нарушением развития большеберцовых сосудов в передних отделах голени.
- Постуральная (позиционная) косолапость. Пяточная и таранная кости не изменены. Суставные поверхности нормально развиты и находятся в состоянии подвывиха.
- Врожденная косолапость, сочетающаяся с врожденной нейропатией и миопатией. Деформация стопы носит вторичный характер, вызывается патологией развития других отделов костно-мышечной системы (множественные искривления костей конечностей, двухсторонний врожденный вывих бедра и т.д.).
- Синдромологическая косолапость. Сочетание предыдущей формы косолапости с внескелетной патологией (амниотические перетяжки, аномалии развития почек и т.д.).
Симптомы косолапости
Наблюдается эквинус, варусная деформация (стопа подогнута, пальцы отклонены кнутри) и супинация (стопа развернута подошвой кверху и кнутри). Движения в голеностопном суставе ограничены. Из-за изменения положения стопы ребенок с косолапостью при ходьбе опирается не на всю подошву, а на наружный край стопы. Развивается своеобразная походка, при которой больной во время каждого шага перешагивает через опорную ногу.
Со временем нарушения усугубляются. Кости стопы еще больше деформируются, возникают подвывихи в суставах стопы. Кожа наружной поверхности стоп становится грубой. Не участвующие в ходьбе мышцы голеней атрофируются, нарушается работа коленных суставов. Чем позже начато лечение врожденной косолапости, тем труднее компенсировать возникшие нарушения и восстановить форму стопы.
Диагностика
Важно определить, является ли косолапость истинной (обусловленной нарушением развития костей стопы) или позиционной. При позиционной косолапости стопа пациента более подвижна, активно или пассивно выводится в нормальное положение. Эквинус слабо выражен. На тыле стопы есть поперечные складки, свидетельствующие о достаточной подвижности. Как правило, позиционная косолапость самостоятельно исчезает в течение первых недель жизни ребенка, однако, при выявлении этой формы косолапости в любом случае показана консервативная терапия.
Рентгенографические методы исследования неинформативны при обследовании детей до 3 месяцев, поскольку в этом возрасте кости состоят преимущественно из хрящевой ткани и не отображаются на рентгенограммах. Детям старше трех месяцев проводят рентгенографическое исследование в двух проекциях: переднее-задней и боковой. Рентгенограммы делаются при максимально возможном подошвенном и тыльном сгибании стопы. Для обследования детей до 3 месяцев используется УЗИ. Этот метод абсолютно безвреден, но менее информативен, поскольку позволяет увидеть лишь один из двух уровней (вид сбоку или сверху).
Лечение косолапости
Тактика лечения выбирается травматологом-ортопедом в зависимости от выраженности патологии. Лечение должно быть как можно более ранним, последовательным и постоянным. Исход лечения зависит от степени косолапости. При легкой степени косолапости в 90% случаев удается добиться исправления положения стопы без операции. Тяжелая степень косолапости исправляется консервативно всего в 10% случаев.
Консервативная терапия косолапости начинается с первых недель жизни больного, поскольку в этот период костные структуры стопы ребенка очень мягкие и стопу можно без операции перевести в правильное положение. Назначается лечебная гимнастика и массаж стоп. Применяется мягкая фиксация стоп при помощи фланелевых бинтов. После исправления формы стопы на ножку ребенка накладывают специальную шину. При более выраженной косолапости проводится поэтапное выведение стопы в правильное положение с использованием гипсовых повязок.
В последующем детям с косолапостью показано физиолечение, массаж, лечебная гимнастика, ношение ортопедической обуви. На ночь на ноги накладывают специальные полиэтиленовые шины. При неэффективности консервативной коррекции косолапости выполняется операция. Хирургическое лечение проводится по достижении ребенком возраста 1-2 лет, включает в себя пластику сухожилий, связочного аппарата и апоневрозов стопы. В послеоперационном периоде назначается ношение гипсовых повязок сроком до полугода.

Врожденная косолапость – это дефект (аномалия) развития опорно-двигательного аппарата, при котором внутренний край подошвы подогнут вверх и чрезмерно внутрь, пальцы отклонены кнутри. Видна грубая внешняя деформация, движения стопы ограничены, походка напоминает утиную (переваливание). Лечит заболевание травматолог-ортопед.
О заболевании
Медицинское название – эквиноварусная деформация. Частота – около 3-х случаев на 1000 новорожденных. Чаще встречается двухсторонний вариант, причем среди мальчиков заболеваемость в 2 раза выше. Заболевание может сочетаться с другими аномалиями развития – кривошеей, врожденным вывихом бедра, сколиозом.
Односторонняя косолапость делает одну ногу короче другой. Выделяют следующие степени тяжести:
- легкая – движения в голеностопном суставе возможны в полном объеме;
- средняя – движения в суставе несколько ограничены, при попытке выровнять положение ощущается препятствие и пружинистость;
- тяжелая – деформированы кости и голеностопный сустав, вернуть стопу на место методами мануальной коррекции невозможно.
Тяжелая степень сопровождается нарушениями функции мышц и нервов ноги, могут быть другие аномалии развития.
Симптомы врожденной косолапости

Косолапость видна еще при рождении: подогнутая стопа развернута подошвой кнутри и кверху, движения в голеностопном суставе ограничены. Если ребенок уже ходит, то опирается только на наружный край стопы. Малыш перешагивает через ногу, на которую опирается. Походка получается раскачивающаяся, неровная.
Без лечения деформация костей усугубляется, в мелких суставах стопы возникают подвывихи. Огрубевает наружный край кожи стопы. Мышцы голени, которые не участвуют в процессе ходьбы, постепенно ослабевают и атрофируются. Следом нарушается функция коленных суставов, тазового сочленения. Чем позже начато лечение, тем нарушения тяжелее и хуже корректируются.
Общие признаки одинаковы для всех степеней:
- в голеностопном суставе видно подошвенное сгибание;
- подошва повернута вовнутрь, наружный край висит;
- передний отдел стопы приведен внутрь;
- мышцы голени развиты плохо, у детей старшего возраста атрофированы;
- отмечается переваливающаяся походка;
- при одностороннем поражении одна нога короче другой на несколько сантиметров.
Дети при ходьбе или стоянии быстро устают, натирают кожу, жалуются на тянущие боли в ноге.
Причины врожденной косолапости
Точную причину в каждом конкретном случае не всегда удается установить. Наиболее распространены следующие:
- воздействие неблагоприятных факторов на организм матери в первом триместре, когда идет закладка нижних конечностей;
- пагубные пристрастия матери – курение, употребление алкоголя и наркотиков;
- давление (механическое) пуповины или плодного мешка на стопу;
- малое количество околоплодных вод, при котором матка давит на ножки плода;
- врожденная патология спинного мозга или периферических нервов;
- бесконтрольное употребление медикаментов в высоких дозах;
- некоторые инфекции;
- опухоли матки.
Плод наиболее уязвим в первом триместре. Перенесенные в этот период повреждения впоследствии исправить крайне сложно. Особенно тяжелая ситуация создается, если сочетаются генетические проблемы с внешними факторами-агрессорами.
Диагностика врожденной косолапости

Задача диагностики – отграничить истинную косолапость от позиционной, когда все кости развиты нормально, но суставы находятся в состоянии подвывиха.
При осмотре врач пытается руками вернуть стопы в правильное положение. Это возможно только при постуральном (позиционном) варианте. При этом на тыле стопы определяются поперечные складки, подвижность голеностопа высокая.
Детям до 3-х месяцев выполняют УЗИ нижних конечностей, поскольку кости еще не видны на рентгеновском снимке. При сонографии (УЗИ) можно увидеть только одну проекцию.
С 3-х месяцев делают рентгенодиагностику в двух проекциях, при которой стопа устанавливается в положении максимального разгибания – подошвенного и тыльного. Сопоставление снимков дает полную клиническую картину.
Диагностика включает оценку четырех параметров:
- насколько вывернута вовнутрь пятка (варус);
- насколько пятка смещена вверх, увеличен свод, насколько изогнута стопа в сторону подошвы (эквинус);
- как развернут кверху внутренний край (супинация);
- насколько передняя часть стопы приведена к условной средней линии тела (аддукция).
По соотношению этих компонентов устанавливается диагноз. В особо сложных случаях выполняется МРТ, но информативность этого исследования не намного выше рутинной рентгенографии.
Лечение врожденной косолапости
Метод лечения выбирает детский травматолог-ортопед, ориентируясь на тяжесть заболевания и общую клиническую ситуацию. В подавляющем числе случаев достаточно упорного консервативного лечения, чтобы исправить положение.
Самое активное лечение проводится с первых дней жизни, пока окостенение неполное и имеется возможность без особого труда привести стопу в физиологически правильное положение. Назначается комбинация, состоящая из следующих методов:
- лечебная гимнастика для максимального увеличения подвижности голеностопа и профилактики мышечной атрофии;
- массаж стоп;
- мягкая фиксация в физиологическом положении бинтами из фланели;
- после выведения в правильное положение – тутор, отрез или поэтапная гипсовая иммобилизация;
- после гипсования – ношение особой антиварусной высокой ортопедической обуви (брейсы);
- физиотерапия – хвойные ванны, парафин.
Правильно подобранное консервативное лечение позволяет справиться с заболеванием на первом году жизни.
Если консервативными методами не удается избавиться от косолапости, выполняется хирургическая операция, но не ранее 1 года. План операции разрабатывается индивидуально, изменяется положение костей и суставов, а также корректируется связочный аппарат. Объем вмешательства определяется индивидуальными данными. После операции необходима гипсовая иммобилизация сроком до 6 месяцев.
Профилактика врожденной косолапости

Специфической профилактики не существует. Беременной важно избегать воздействия неблагоприятных факторов, вести здоровый образ жизни, выполнять назначения гинеколога. После рождения малыша нужно строго следовать рекомендациям ортопеда.
Читайте также:


