Все о суставных узлах
Патологии, которые провоцируют воспаления суставов, доставляют большое количество неудобств. Самые неприятные – это боль, ограничивающая движения, ухудшение общей двигательной активности. При формировании подкожных ревматических узелков некоторые полагают, что это только косметический дефект. На самом деле они считаются одним из первых признаков возникновения ревматизма.

Появление узелков
Ревматоидные узелки, причины появления
Это плотные безболезненные узелки круглой или овальной формы. Размер от диаметра зерна до горошины. Они могут формироваться во время ревматической атаки примерно у 4% заболевших. Кожный покров над ними сохраняет подвижность, не воспаляется.
Узлы быстро образовываются, локализуются в местах крепления сухожилий, над костями и другими выступами, рядом с коленями, локтями, пястно-фаланговыми суставами, в области лодыжек, пятки.
После появления они могут тут же за несколько дней самопроизвольно исчезнуть. Но чаще регресс затягивается на 1-2 месяца без любых остаточных явлений.
В настоящее время точные причины формирования подкожных узелков не установлены. У врачей есть версия, что это следствие изменений стенок кровеносных сосудов, и что возникают они под влиянием сбоя работы иммунитета, то есть из-за аутоиммунных процессов в организме.
Узлы бывают совсем незаметными, поэтому диагностировать их может только врач. Почти всегда они начинают появляться уже на запущенной стадии поражения суставов, то есть когда болезнь протекает длительное время без соответствующего лечения.
Клиническая картина при узловом артрите
Подкожные или периостальные уплотнения похожи на кисты округлых форм, диаметр обычно 2-20 мм. Встречаются они у некоторых пациентов с запущенными формами патологий. При узловом артрите образование может сформироваться за несколько часов и даже через неделю после обострения болезни.
Во время ремиссии происходит самостоятельное рассасывание примерно за 1-2 месяца. Уплотнения подвижные и эластичные, если надавить – то никакого дискомфорта не ощущается.

Симптомы
Самые частые места локализации узлов это:
- сгибы локтей;
- колени;
- кисти рук;
- голеностопы;
- затылок;
- голова;
- самые маленькие суставы пальцев рук;
- предплечья.
При узловом артрите новообразования плотные, подвижные, болей не вызывают. Находятся они в подкожной клетчатке, в зонах, где выше давление. Размер может доходить до 30-40 мм, а количество от одного до нескольких десятков. Осложнения распространят уплотнения в большом количестве.
Локализация также бывает накожной или висцеральной. Причины и места образования накожной такие:
- стопы – из-за ношения неправильно подобранной или некачественной обуви;
- затылок, позвоночник, лопатки – характерно для лежачих пациентов;
- ягодицы – из-за сидячего образа жизни.
При висцеральной зоны следующие:
- сердце;
- легкие;
- кости;
- склеры;
- нервы;
- синовиальные оболочки суставов;
- мышцы и сухожилия.
Висцеральное образование не вызывает никаких симптомов, но в случае сильных срастаний с окружающими тканями проявляются опасные нарушения функций внутренних органов.
Диагностика
При обнаружении узелков и подозрении на ревматоидный артрит доктор назначает такие анализы:
- Общий анализ крови – изучается СОЭ, при патологии она увеличена, выявляется анемия.
- Наличие/отсутствие ревматоидного фактора.
- Общий анализ мочи – наличие белка, повышение содержания кератина часто обнаруживаются при заболевании.
- Оценка почечной функции – нужна для правильного выбора препаратов и последующего контроля терапии.

Диагностика
Гистология узелков показывает, что они состоят из фиброзной ткани с очагами фибринозигидного некроза, также есть часть грануляционной ткани и проявления васкулита.
Врачи серьезно подходят к диагностике, чтобы не перепутать узелковый артрит с такими патологиями:
- саркоидоз;
- кольцевидная гранулема;
- узловатая эритема;
- сифилис.
Клиническая картина каждого указанного заболевания в симптомах имеет узловые новообразования.
Всегда ли развивается узелковый артрит
Характерные узелки наблюдаются в 20% случаев с тяжелым протеканием ревматоидного артрита и высокими показателями ревматоидного фактора в анализах крови. Обычно такое диагностируется при системных формах патологии.
После 40 лет у представителей мужского пола может развиваться нетипичная форма – нодулез. При этом прогрессирует незначительный артрит, могут возникать висцеральные симптомы, также формируется несколько десятков узелков.

Узелковый артрит
Лечение ревматоидных узелков
Лечение основывается на воздействии на основную болезнь – ревматоидный артрит. Основные способы такие:
- Лечебная гимнастика;
- прием медикаментов;
- народные средства;
- физиотерапия.
Только одно направление использовать не рекомендуется, эффективен будет именно комплексный подход. Важно внимательно заняться лечением, ведь при успешном снижении негативных показателей начинается самостоятельное рассасывание уплотнений.
Главное – это купировать воспаление, прекратить прогрессирование дистрофии в суставных тканях. Для этого используют не только лекарственные препараты, но и рецепты из народной медицины. Хорошо также проявляется себя физиотерапия – например, лазерное воздействие, криотерапия, фонофорез.
Каждая процедура помогает частично остановить воспаление, снимает боль и предотвращает необратимые разрушения соединительных тканей.
Полноценное лечение включает 3 основных этапа:
- Терапия в стационаре.
- Амбулаторная терапия в отделении кардио и ревматологии.
- Диспансерное наблюдение у специалиста.
Кроме лекарств на стационарном этапе больному показана физиотерапия и специальная лечебная диета.
Для правильной организации терапии и остановки воспалительного процесса применяются такие медикаменты:
Противовоспалительные средства часто сочетают с гормональными или биологическими препаратами в небольших дозировках.
Биологические агенты способны быстро и результативно подавить воспаление, но при слишком долгом использовании заметно ослабляют иммунитет организма по отношению к инфекциям.
Один из часто применяемых методов лечения – лазерный. Особенно он проявляет себя для ранних стадий патологии. Назначают лазер курсами, максимум 15 процедур за один раз.
Для купирования боли хорошо работает криотерапия, врачи советуют по 10-20 процедур за раз. На первых этапах заболевания используют УФО суставов.
Хорошо работает и магнитная терапия, импульсные токи, для запущенных ситуаций – фонофорез с гидрокортизоном.
Пациентам полезна ЛФК, массажи. Они позволяют уменьшить спазмирование в мышцах человека, нормализовать функции сочленений. Каждый год рекомендуется посещать курортное лечение, но только вне обострения. Хорошо оздоравливают организм грязевые аппликации, сероводородные, радоновые ванны.
Чтобы облегчить признаки патологии, уменьшить узелки, можно использовать советы народной медицины. Хорошо действуют лечебные ванны, примочки с картофелем, бальзам из шиповника, сосновых веток. Но подобные рецепты приводят только к временным улучшениям. Для стойкого результата требуется комплексная терапия. Перечисленные ниже способы ускоряют рассасывание, снимают боль, угнетают воспаление:
- Нужно взять чайную ложку почек сосны и залить 250 мл теплой воды, довести до закипания, снять с огня и дать постоять около 5 минут, процедить. Пьют такое лекарство теплым, трижды за сутки, по столовой ложке перед едой.
- Измельчить и высушить корень аира, каждый день с утра принимать его по чайной ложке, запивая большим количеством воды.
- Смешать цветки ромашки и бузины в равных пропорциях, заварить, дать постоять 15 минут. Затем полученный раствор процедить, траву завернуть в марлю и применять, как компресс на пораженные места.
- Залить кипятком 50 г сухого чабреца, дать постоять 3 часа, а затем, соединив с водой, принимать ванны перед сном.

Народные рецепты
Ревматические узелки и аннулярная сыпь
Аннулярная сыпь представляет собой бледно-розовую сыпь в форме колец, гирлянд. Ее часто обнаруживают у детей на раннем этапе ревматизма, также иногда во время обострений.
Такая сыпь обильная, не проходит долго, может сохраняться на протяжении нескольких месяцев. Интенсивность соответствует остроте патологического процесса. Кроме того, чем активнее болезнь, тем больше увеличена печень, селезенка, лимфатические узлы. Высыпания развиваются одновременно с суставным синдромом.
Кожные изменения при развитии болезни диагностируются только у 3-4% больных. Ревматические узлы обычно не больше горошины, плотные, находятся в слое подкожной клетчатки, заметны над поверхностью кожи. Они формируются в зоне суставов, апоневрозов, сопровождаются аннулярной сыпью розового оттенка без шелушений и зуда.
Пациенты не замечают появление новообразований, потому что дискомфорта и болей они не провоцируют. Крайне редко проявляются нагноения, чувствительность, болезненность, тем более изъязвления.
Узлы отличаются по размерам, чем меньшем – тем плотнее у них структура. По этой причине их легко спутать с подагрическими тофусами. Более объемные уплотнения напоминают кисту, потому что в центральной части скапливается немного жидкости.
Узелки могут появляться вне кожи:
- в плевре;
- в легком;
- в сетчатке;
- в сердце.
Несмотря на похожесть по внешнему виду ревматические узлы отличаются по многим микроскопическим и клиническим свойствам:
- их размер меньше;
- при пальпации пациент может говорить о небольшой чувствительности;
- высокая скорость рассасывания;
- они малоподвижные;
- деление грануляционной ткани на зоны.

Основные отличия
Для дифференциальной диагностики требуется реализация биопсии ткани узелка, а также специалист делает забор крови для анализа на ревматоидный фактор.
По-отдельности терапия ревматических узлов не организуется, они проходят самопроизвольно после купирования процесса воспаления. В качестве медикаментозного лечения ревматизма назначаются следующие препараты:
- стрептококковые антибиотики – пенициллины, цефалоспорины;
- глюкокортикоиды – требуются в случае отсутствия должного эффекта от НПВС;
- НПВС;
- биологические средства – нужны при тяжелом протекании или при развитии осложнений.
Комплексное воздействие на болезнь предотвращает вовлечение в патологию новых здоровых тканей, способствует ускорению рассасывания узелков.
В качестве дополнения к основной терапии врачи допускают использование народных рецептов. Самыми действенными считаются такие:
- Взять 100 г стеблей сельдерея, тщательно промыть проточной водой, затем прямо вместе с корнем залить в емкости доверху, уварив до 200 мл. Пить отвар горячим в течение дня.
- Прием хвойных ванн.
Заключение
Важно помнить, что подкожные ревматически узелки – следствие хронической патологии, прогноз на полное восстановление неблагоприятный. Но при своевременно начатой терапии и реализации мер профилактики осложнений и рецидивов под строгим контролем опытного врача удается добиться устойчивой ремиссии.
Д вижение — одно из величайших природных даров, заботливо преподнесённых человеку. Чтобы успеть справиться с сотней повседневных дел, приходится преодолеть не один километр, и всё это благодаря слаженной работе суставов. Они объединяют кости скелета в единое целое, формируя сложную систему опорно-двигательного аппарата.
Суставы человеческого тела условно делят на три функциональные группы. Первые — синартрозы — обеспечивают полностью неподвижное сочленение двух и более костей и формируются в черепе человека по мере зарастания младенческих родничков.
Вторые — амфиартрозы — двигаются весьма ограниченно и представлены позвоночным столбом. И, наконец, третьи — диартрозы — самые многочисленные в организме суставы, которые относятся к истинным и являются полностью подвижными. Благодаря им человек может наслаждаться активным образом жизни, заниматься работой или любимым хобби, справляться с домашними заботами — делать всё то, что невозможно выполнить без движения.
Строение сустава человека
Сустав — это место сочленения двух и более костей в единую функциональную систему, благодаря которой человек может поддерживать устойчивую позу и передвигаться в пространстве. Основные элементы сустава представлены следующими образованиями:
- покрытые хрящевыми тканями суставные поверхности;
- суставная полость;
- капсула;
- синовиальная оболочка и жидкость.
Суставные поверхности расположены на сочленяющихся костях и покрыты тонким хрящом толщиной от 0,2 до 0,5 мм. Эти хрящи имеют плотную эластичную структуру за счёт переплетения гиалиновых волокон. Абсолютно гладкая поверхность, отполированная постоянным скольжением костей относительно друг друга, значительно облегчает движение внутри сустава; а упругий хрящ обеспечивает безопасность, играя роль своеобразного амортизатора при нагрузке и резких толчках.
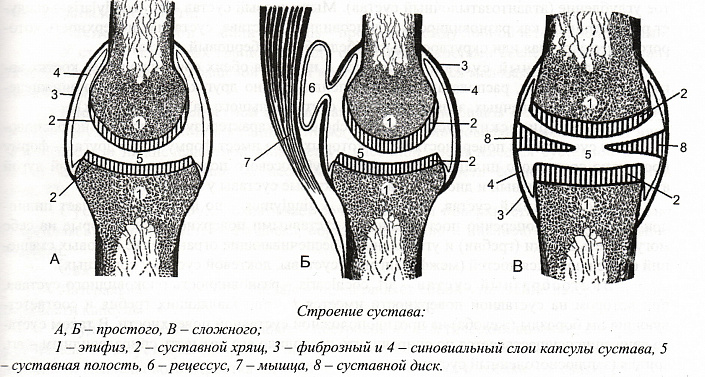
Суставная капсула образует герметичную полость вокруг сустава, защищая его от внешнего воздействия. Она состоит из упругих нитей, которые надёжно переплетаются, закрепляясь у основания костей, образующих сочленение. Для придания особой прочности в стенки капсулы вплетаются волокна прилегающих мышц и сухожилий.
Снаружи суставную сумку окружает фиброзная оболочка, изнутри — синовиальная мембрана. Наружный фиброзный слой более плотный и толстый, поскольку образован продольными тяжами волокнистой соединительной ткани. Синовиальная мембрана менее массивна. Именно здесь сосредоточена большая часть нервных окончаний, отвечающих за болевую восприимчивость сустава.
Синовиальная оболочка и суставные поверхности образуют герметичное щелевидное пространство — суставную полость. Внутри неё могут располагаться мениски и диски, обеспечивающие подвижность и поддержку сустава.
На поверхности синовиальной мембраны имеются специальные секреторные ворсинки, которые отвечают за выработку синовиальной жидкости. Заполняя внутреннее пространство полости, это вещество питает и увлажняет сустав, а также смягчает трение, возникающее между суставными поверхностями во время движения.
Непосредственно вокруг сустава располагаются околосуставные ткани, представленные мышечными волокнами, связками, сухожилиями, нервами и сосудами. Мышцы обеспечивают подвижность по различным траекториям; сухожилия удерживают сустав, ограничивая угол и интенсивность движений; прослойки соединительной ткани служат местом закрепления сосудов и нервов; а кровеносное и лимфатическое русло питает сустав и прилегающие ткани. Как правило, околосуставные ткани в организме защищены недостаточно, поэтому активно реагируют на любое внешнее воздействие. При этом нарушения, возникающие в околосуставных тканях, сказываются и на состоянии сустава, провоцируя возникновение различных заболеваний.

Особое место в анатомии суставов человека занимают связки. Эти прочные волокна укрепляют костное сочленение, удерживая все анатомические единицы сустава и ограничивая амплитуду движения костей. В большинстве диартрозов связки располагаются на внешней стороне сумки, однако наиболее мощные из них (например, тазобедренный) нуждаются в дополнительной поддержке, поэтому имеют и внутренний связочный слой.
Анатомия суставов: кровоснабжение и иннервация
Чтобы поддерживать физиологические возможности сустава, ему необходимо достаточное питание, которое в большей степени обеспечивается за счёт кровообращения. Артериальные сети, окружающие суставную капсулу, обычно состоят из разветвлений 3‒8 артерий различного диаметра, по ним к тканям поступают молекулы кислорода и питательных веществ. А венозное русло отвечает за полноценное выведение токсинов и продуктов распада из прилегающих тканей.
Иннервация сустава обеспечивается посредством переплетения симпатических и спинномозговых нервов. Нервные окончания содержатся практически в каждой анатомической единице, образующей сустав, за исключением гиалиновых хрящей. От их чувствительности зависит восприятие болевых ощущений и активация защитных механизмов организма.
Ключевая функция суставов заключается в объединении костных образований в единую структуру. Вместе с костями и связками они образуют пассивную часть опорно-двигательного аппарата, которая приходит в движение при участии мышечных волокон. Благодаря суставам кости могут менять положение относительно друг друга, скользить и при этом не истираться. Малейшее истончение суставной ткани может привести к серьёзным последствиям, поскольку костные структуры при трении очень быстро изнашиваются, вызывают сильную болезненность и необратимую деформацию скелета.
Кроме того, суставы помогают поддерживать стационарную позицию тела в пространстве. Неподвижные сочленения обеспечивают постоянную форму черепа, малоподвижные позволяют принимать вертикальное положение, а подвижные относятся к органам локомоции, то есть передвижения организма.
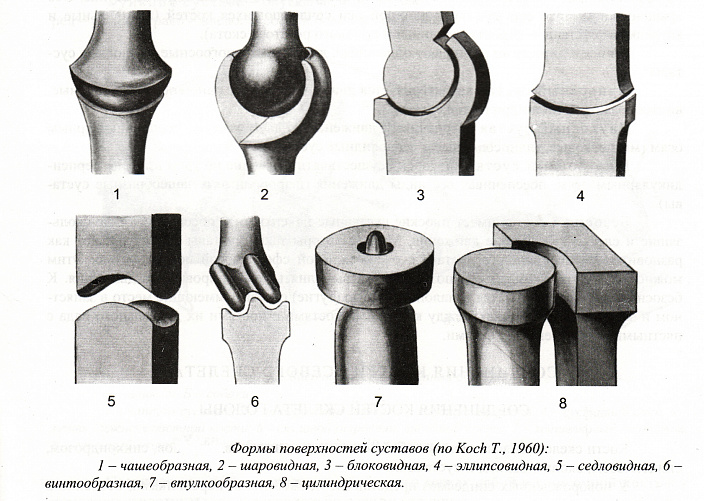
В анатомии принято классифицировать суставы на несколько групп в зависимости от количества и формы суставных поверхностей, выполняемых функций и диапазона движений. По числу суставных поверхностей выделяют следующие виды суставов:
Классификация по функциям и траектории движений основана на форме суставных поверхностей. Исходя из этого критерия, выделяют следующие группы:
- Одноосные суставы: цилиндрический, блоковидный и винтообразный. Цилиндрический сустав способен выполнять вращательные движения. По этому принципу устроено сочленение между первым и вторым шейными позвонками. Блоковидный сустав позволяет выполнять движения только по одной оси, например, вперёд/назад или вправо/влево. Разновидностью таких сочленений являются винтообразные суставы, в которых траектория движений выполняется немного косо, образуя своеобразный винт.
- Двухосные суставы: эллипсовидный, седловидный, мыщелковый. Эллипсовидный сустав образован суставными поверхностями, одна из которых имеет выпуклую форму, а другая — вогнутую. Благодаря этому в сочленениях данного типа может поддерживаться движение вокруг двух взаимно перпендикулярных осей. Седловидный сустав в организме человека только один — запястно-пястный. Траектория движений в нём охватывает вращение, включая раскачивание из стороны в сторону и вперёд/назад. Мыщелковые суставы способны поддерживать аналогичную подвижность благодаря эллипсовидному отростку (мыщелку) на одной из костей и подходящей по размеру впадине на другой суставной поверхности.
- Многоосные суставы: шаровидный, чашеобразный, плоский. Шаровидные суставы — одни из самых функциональных, поскольку подразумевают наиболее широкий диапазон движений. Чашеобразные сочленения являются чуть менее подвижной версией шаровидных. А плоские суставы, наоборот, отличаются примитивным строением и минимальным объёмом движений.
Заболевания суставов человека
Согласно статистике ВОЗ, боли в суставах знакомы как минимум каждому седьмому человеку во всём мире, причём среди возрастной группы от 40 до 70 лет встретить те или иные проблемы можно в 50 % случаев, старше 70 лет — в 90 % случаев. Такая распространённость заболеваний опорно-двигательного аппарата связана со многими факторами:
- низкая двигательная активность, при которой суставы не функционируют и, соответственно, не получают с током крови должное количество питания;
- неудобная, слишком тесная обувь и одежда, которая ограничивает заложенный природой функционал;
- плохая наследственность как один из факторов риска развития патологий, связанных с суставами;
- кардинальные изменения температурного режима, включая как перегрев, так и переохлаждение;
- инфекционные процессы в организме, которые часто провоцируют осложнения, связанные с работой суставов;
- травмы, которые снижают функциональность опорно-двигательного аппарата;
- преклонный возраст.
Эксперты утверждают, что сохранить здоровье суставов вполне реально, если вовремя заняться профилактикой заболеваний. Следует избегать травм и повреждений, укреплять иммунитет, включить в повседневный график занятия спортом. Отличным вариантом может стать йога, ведь статические нагрузки хорошо укрепляют мышцы и связки, удерживающие суставы. Заботьтесь о своём здоровье заблаговременно — этот природный ресурс гораздо проще сохранить, чем восполнить!
Узелки Бушара и Гебердена — проблема очень многих людей пожилого и молодого возраста. Узловатость в пальцах сковывает движения, доставляет сильную боль и визуально выглядит некрасиво. Появление таких образований может стимулировать множество факторов, а их лечение — это сложная и многоэтапная процедура.
Что такое узелки Гебердена и Бушара
Узлы Бушара и Гебердена — одинаковые по структуре образования, между собой отличающиеся местом локализации. Первые располагаются на суставах крайних фаланг пальцев, вторые на средних фалангах.

Они представляют собой деформирующий узелковый артроз рук, при котором в мелких хрящах уменьшается количество синовиальной жидкости и теряется эластичность суставов. Из-за трения суставных поверхностей друг об друга появляются травмы с последующим асептическим воспалением и выделением патологического жидкостного вещества. Последнее распирает суставную сумку и деформирует её. Так образуется узел.
Причины возникновения болезни
Пока что врачи не выделяют каких-то четких причин развития патологии. Однако на эту тему проводились исследования, которые показали, что появление узелков Гебердена может быть вызвано фактором наследственности. Патология в некоторых случаях проявляется как в последующем поколении, так и через несколько. Таким образом особенности анатомического развития суставных сочленений могут передаваться с помощью генов.

Сам механизм патологических изменений в виде деформирующего артроза может запускаться из-за:
- Гормонального дисбаланса;
- Возрастных изменений;
- Сахарного диабета;
- Перенесение вирусных заболеваний;
- Излишней массы тела;
- Повышенной активности ферментных веществ, синтезируемых в лизосомах;
- Врожденных суставных и костных аномалий;
- Патологий щитовидки;
- Травм костей и суставов пальцев.
Больше всего появлению узлов на пальцах подвержены представительницы женского пола старше 50 лет. Это связано с возрастными гормональными перестройками.
Еще одной причиной появления узлов может тяжелая работа и постоянные переохлаждения рук. Узелки Бушара и Гебердена появляются у рабочих, работающих с перфораторами, дрелями, молотками, занимающихся трудной немеханизированной работой и у женщин, часто стирающих в прорубях и холодной воде. В группу риска также попадают спортсмены, занимающиеся теннисом, волейболом и баскетболом.
Клиническая картина и стадии развития
Симптомы узелков Бушара и Гебердена разнятся в зависимости от стадии развития патологии. Выделяется три разные стадии заболевания.
Признаки первой стадии:
- Периодическая боль, появляющаяся при работе или движении пальцами;
- Припухлость в фаланговых областях.

При второй стадии появляются такие симптомы:
- Боль становится устойчивее, обретает ноющий характер;
- Кожа над фалангами краснеет и отекает;
- Мышцы на пальцах начинают атрофироваться;
- Ограничиваются движения в кисти и пальцах и все они сопровождаются похрустыванием;
- На фалангах начинают появляться узлоподобные наросты (они остаются даже при исчезновении отеков и красноты).
Заключительная третья стадия характеризуется таким образом:
- Отеки и покраснения кожи над фалангами не проходят;
- Деформация суставов становится очень заметной;
- Согнуть пальцы или кисть становится практически невозможно;
- Все части кисти искривляются;
- Пораженная кисть становится тоньше.

Методы лечения заболевания
Лечение деформирующего артроза обязательно должно быть комплексным. Лечебные меры имеют два вектора направленности:
- Стимулирование циркуляции крови и других биологических жидкостей в суставных полостях;
- Восстановление хрящевых тканей (если это еще можно сделать).
Терапия суставных заболеваний — это длительный и трудоемкий процесс, устранить патологию быстро не получится. Если лечебный комплекс был подобран или составлен неправильно, существует риск не долечить деформацию. Со временем она начнет прогрессировать и приносить пациенту дискомфорт.

Прием лекарственных препаратов
Первый этап лечения — это прием медикаментов. Сначала выписываются лекарства, основной целью которых будет купирование боли. Это могут быть препараты таких фармакологических групп:
- Миорелаксанты. Действуют за счет расслабления мышц, окружающих суставы пальцев. Если сустав ограничен в подвижности, мышечные волокна начинают сильно напрягаться и тем самым усиливают боли и еще больше сковывают суставы. К миорелаксантам относятся: Тизанидин, Баклофен, Топеизон.
- Противовоспалительные нестероидные. Помимо устранения воспаления и обезболивания такие лекарства помогают снизить температуру (если она есть) и восстановить двигательную функцию. Данные препараты работают только над симптоматикой патологии и первопричину её появления не затрагивают. Их эффективность достигается путем блокирования ферментов, поддерживающих течение воспалительных процессов. Чаще всего пациентам назначают лекарства на основе ибупрофена, диклофенака, парацетамола, индометацина, кетопрофена, лорноксикама, кеторолака, нимесулида, целекоксиба или мелоксикама. Средства могут выпускаться в формате мазей, свечей, таблеток и инъекционных растворов.
- Кортикостероиды. Используются при наличии серьезных воспалительно-разрушительных процессов, которые сопровождаются сильными болями. Кортикостероиды мощнее по действию, но и побочные эффекты у них более сильные. Выделяются короткодействующие и пролонгированные средства. К первым относятся препараты по типу Преднизолона, Гидрокортизона и Дексаметозона. Ко второму — Полькортолон, Дипроспан и Метилпреднизолон.
- Анальгетики. Препараты обладают только обезболивающим действием. Их можно разделить на ненаркотические (на основе анальгина, аспирина и пр) и наркотические (препараты Промедол и Трамадол).
![]()
Курс использования таких препаратов не должен быть длительным, обычно он составляет не дольше 7-10 дней. Время приема средств может быть увеличено только по наставлению лечащего врача.
После использования средств от болей наступает очередь приема хондропротекторов. Эти препараты как раз восстанавливают участки хрящевой ткани и устраняют видимые признаки и проявления узелков Бушара и Гебердена.
Хиндропротекторы не оказывают противовоспалительного или обезболивающего эффекта.
Данные препараты постепенно восстанавливают поврежденные синовиальные хрящи и минимизируют риск их повторного разрушения. Принимаются хондропротекторы от 3 месяцев до полугода.
Действующими веществами являются компоненты, входящие в состав настоящего хряща:
- Хондроитин — структурная составляющая тканей;
- Глюкозамин — субстрат для синтеза синовиальной жидкости.
![]()
Эффективными двухкомпонентными хондропротекторами являются: Хондроитин, Протекон, Терафлекс и Мовекс. Есть и лекарства только с одним веществом в составе. К препаратам с хондроитином относится Структум, Хондроксид и Мукосат, с глюкозамином — Артифлекс, Дона.
Народные средства не могут оказать интенсивного влияния на фаланговые суставы, они только могут снять не сильную боль и отеки.
Единственным проверенным и действительно эффективным средством является вермутовая мазь. В нее входят такие компоненты: олений жир (15 гр), олений костный мозг (6 гр), оливковое масло (8 гр) и свежая полынь (10 гр). Приготовить такую мазь дома трудно из-за недоступности некоторых компонентов, но она продается в некоторых аптеках. Состав магазинных мазей идентичен.
Физиотерапия
Применяется именно для восстановления нормального кровообращения и обменных процессов в суставах и прилегающих к ним тканях.
Распространенными физиопроцедурами, используемыми для лечения узелков Бушара и Гебердена, являются:
- Ударно-волновая терапия;
![]()
- Фонофорез;
- Миостимуляция;
- Магнитная терапия;
- Лазерное лечение;
- Звуковая терапия.
По пораженные пальцы накладываются парафиновые или озокеритовые аппликации, которые чередуются с холодными водными. Такой контрастный перепад заставляет кровь сильнее циркулировать в конечности и тем самым приносить в ткани больше кислорода и питательных веществ.
Массаж

Его действие направляется на увеличение подвижности суставов, растягивание прилегающих связок и мышц. Пациент с узлами на пальцах может ходить на процедуры к мануальному терапевту или заниматься самомассажем.
Основные массажные упражнения, которые можно делать дома самому (проводятся поочередно):
- Растирание ладонных поверхностей;
- Растирательная проработка каждого пальца от основания и вверх;
- Сдавливание пальцев, сложенных в кулак;
- Вытягивание или выкручивание пальцев (делать нужно очень аккуратно, чтоб не повредить сустав).Это самые универсальные упражнения от узелков Бушара. Более комплексные массажные мероприятия стоит проводить по согласованию с врачом.

Большинству людей с больными суставами какие-то физические нагрузки доставляют ощущаемый дискомфорт и они стараются избегать их. Однако практически при всех ортопедических патологиях, в том числе при узелках Бушара и Гебердена, ЛФК показана в обязательном порядке.
При узлах на пальцах пациентам можно делать изометрические и динамические упражнения. Первые показаны для тех, у кого пальцы двигаются очень плохо и сильно болят. Примеры мини-тренировок:
- Первое упражнение: ладони положить на стол и растопырить пальцы. Концами пальцев упереться в стол и, напрягая при этом мышцы, попытаться собрать ладонь в кулак (фаланги пальцев остаются в исходном положении и не двигаются). Держать напряжение в течение пары секунд, потом расслабить кисть. Отдохнуть 5 секунд и повторить упражнение. Сделать можно до 10 подходов. Если пальцы очень сильно болят, выполняется осиливаемое количество повторений.
- Второе упражнение: встать или сесть, руки должны свободно свисать. Не напрягая кисти и сами руки легко трясти ими. Это хорошо снимает лишнее напряжение и заставляет кровь активнее двигаться.
Динамическими упражнениями можно продолжить предыдущую серию или использовать их самостоятельно.
Выполняются такие действия:
- Ладонь кладется на стол, пальцами нужно интенсивно побарабанить по столу;
- Пальцами нужно походить по столу (поперебирать имитируюя шаг);
- Сгибания и разгибания пальцев (можно поочередно или все вместе).
Хорошо действуют на суставы сжимания не сильно жесткого эспандера. Больше упражнений для больных суставов пальцев можно посмотреть в видео:
Принципы питания
Это один из важнейших этапов в борьбе с суставными патологиями разных характеров. Неправильно составленный рацион может лишить организм достаточного количества белков и минеральных веществ, которые незаменимы для костных и хрящевых тканей. Правильное питание помогает также уменьшить лишний вес, который дает дополнительную нагрузку на суставы.
Рацион человека с узелками на пальцах и другими подобными патологиями должны составлять качественные натуральные продукты. Из него полностью нужно выбросить полуфабрикаты и фастфуд.
Следует больше есть свежих фруктов, овощей, ржаной хлеб, каши, нежирное мясо и бульоны на костях.
Читайте также:





