Все злокачественные опухоли костей у детей
Злокачественные опухоли костей один из важных и трудных в диагностическом и лечебном плане разделов клинической онкологии. Чаще всего опухоли костей поражают детей и лиц молодого возраста.
Агентов, вызывающих генетические повреждения клеток и их неопластическую трансформацию, принято подразделять на три основные группы: физические, химические и биологические.
- К физическим канцерогенным агентам относят различные виды ионизирующей радиации и ультрафиолетовое излучение. Доказано, что длительное лучевое воздействие может вызывать развитие остеогенных сарком как в области, подвергаемой лучевой терапии, так и в здоровых костях, попавших в поле облучения.
- В практическом отношении наиболее значимыми из химических агентов считают полициклические углеводороды, ароматические амины, нитрозосоединения, цитостатики, тяжелые металлы, асбест, бензол и его гомологи.
- Биологические онкогенные факторы – онковирусы. Установлено, что 17-20% регистрируемых в мире опухолей может иметь вирусную этиологию.
Для объяснения происхождения могут быть привлечены современные теории онкогенеза, в частности наиболее популярная в настоящее время концепция ступенчатого, или этапного (многошагового), канцерогененеза. Согласно этапной концепции, формирование злокачественной опухоли – не одноразовое событие, а цепь последовательных взаимосвязанных событий, каждое из них обусловлено воздействием определенных факторов – как внешних, так и внутренних. В ходе этих событий происходит последовательное накопление повреждений генома клеток, что приводит к качественным сдвигам в их структуре и функциях, а в конечном итоге – к нарушениям дифференцировки и обретению свойств, присущих злокачественной опухоли. Согласно современным представлениям, в патогенезе опухолей выделяют три фазы: инициация, промоция и прогрессия.
- Инициация, или опухолевая трансформация, — быстрое и необратимое изменение на генетическом уровне в виде мутаций ДНК, однако данные клетки неактивны без дополнительного стимула к пролиферации.
- Промоция – взаимодействие между трансформированной клеткой и рядом факторов, в результате которого происходит отбор клеток с высокой репродуктивной активностью и образуется достаточно обширный клон измененных клеток.
- Прогрессия – возникновение дополнительных изменений в структуре генома и отбор клеточных клонов, наиболее приспособленных к меняющимся условиям существования, а следовательно, наиболее агрессивных в отношении организма хозяина.
При изучении природы опухолей нельзя игнорировать и основные положения вирусной теории, теории фактора наследственности и семейности. Нельзя исключить роль травмы в развитии первичной злокачественной опухоли или малигнизации доброкачественного процесса и т.д. Проблемы этиологии и патогенеза далеки от разрешения и требуют самого пристального изучения.
Классификация злокачественных опухолей костей.
В настоящее время существует единая Международная классификация первичных опухолей скелета, приемлемая для врачей, хирургов, рентгенологов и патоморфологов.
- I.Костеобразующие: Остеосаркома (остеогенная саркома): — центральная (медуллярная); — поверхностная (периферическая). 2. Паростальная остеосаркома. 3. Периостальная остеосаркома. 4. Поверхностная, высокой степени злокачественности.
II. Хрящеобразующие: 1. Хондросаркома (обычная): — первичная; — вторичная. 2. Недифференцированная хондросаркома. 3. Юкстакортикальная (периостальная) хондросаркома. 4. Мезенхимальная хондросаркома. 5. Светлоклеточная хондросаркома. 6. Злокачественная хондробластома.
III.Костномозговые опухоли (круглоклеточные опухоли): 1. Саркома Юинга. 2. Примитивная нейроэктодермальная опухоль кости (PNET). 3. Злокачественная лимфома кости. 4. Миелома.
IV. Сосудистые: 1. Ангиосаркома. 2. Злокачественная гемангиоперицитома.
V. Другие соединительнотканные опухоли: 1. Фибросаркома. 2. Злокачественная фиброзная гистиоцитома. 3. Липосаркома. 4. Злокачественная мезенхиома. 5. Лейомиосаркома. 6. Недифференцированная саркома.
VI. Прочие опухоли: 1. Хордома. 2. Адамантинома.
Также широко используется в практике классификация злокачественности опухолей (TNM) (табл. 2). Данная классификация необходима для определения тактики лечения.
Классификация злокачественности опухолей (TNM).
| Клиническая стадия | Степень гистологической злокачественности | Местное распространение | Метастазирование |
| IA | 1 | Т1 | М0 |
| IB | 1 | Т2 | М0 |
| IIA | 2 | Т1 | М0 |
| IIB | 2 | Т2 | М0 |
| IIIA | 1, 2 | Т1 | М1 |
| IIIB | 1, 2 | Т2 | М1 |
Диагностика. Диагностика костных опухолей должна быть комплексной! И включает в себя: — рентгенографию; — лабораторное исследование крови и мочи; — КТ и МРТ; — УЗИ; — ангиография; -радиоизотопное исследование; — биопсия.
Наиболее часто у детей отмечаются такие злокачественные новообразования как остеогенная саркома и саркома Юинга.
Остеогенная саркома.
Остеогенная саркома — злокачественное новообразование, клетки которого продуцируют остеоид или опухолевую кость.
Эпидемиология. Частота среди первичных опухолей составляет от 25 до 85%. Чаще страдают лица детского и молодого возраста. Лица мужского пола заболевают в 1,5 раза чаще женщин. Как правило возникает в одной кости, но встречается и множественные формы поражения костей. У 98,5% возникает в длинных костях, в 80% — в дистальном отделе бедренной кости и проксимальном отделе большеберцовой кости.
Клиника. Характеризуется быстрым ростом. Боль – малоинтенсивная в начале заболевания, быстро приобретает резкий и постоянный характер, иногда повышение температуры тела. Опухоль появляется после возникновения боли и быстро увеличивается в размерах. Кожа над опухолью истончена, лоснится, с выраженным венозным рисунком. Быстро нарастает ограничение движений в суставе. Позднее – слабость, снижение массы тела, недомогание. В ранние сроки возникают метастазы в легкие.
Лечение. Хирургический метод – сохранные операции (в 80-90% рецидив через 1,5 года даже после ампутации). Лучевой (низкая чувствительность опухоли). Химиотерапия. В настоящее время эффективным считается комбинированный метод лечения (химиотерапия + хирургическое лечение + химиотерапия в течении 1,5 лет). 5-летняя выживаемость при комплексном лечении в 50-70% случаев.
Саркома Юинга.
Эпидемиология. Частое злокачественное новообразование, составляющее около 10% всех сарком костей. У 90% больных саркома выявляется в возрасте 10-15 лет. Очень редко дети до года и взрослые старше 50 лет. Обнаруживается в 2 раза чаще у мальчиков. Локализация – в 50% длинные трубчатые кости нижних конечностей (диафиз), затем плечевая кость и кости таза. Редко ребра, позвонки, кости черепа, пястные кости.
Клиника. Начинается симптомами острого воспалительного процесса, напоминая остеомиелит. Подъем температуры до 38-39º С. Боль периодическая, волнообразная, разнообразного характера и интенсивности (острая, режущая, ноющая, от несильно выраженной тупой до невыносимой). Нередко при первом осмотре выявляется опухоль.
Лечение. Хирургический метод. Лучевой (очень высокая чувствительность опухоли). Химиотерапия. В настоящее время эффективным считается комбинированный метод лечения (лучевая терапия химиотерапия + хирургическое лечение – сохранные операции). Прогноз неблагоприятный. Метастазы в течение первого года заболевания, в первую очередь в кости, затем в легкие и лимфоузлы. Продолжительность жизни от начала лечения в среднем 18 месяцев. 5-летняя выживаемость при комплексном лечении в 20-50% случаев.
Почему важна ранняя диагностика
Эксперты утверждают: при лечении онкологического заболевания ранняя диагностика - это важнейший шаг на пути к выздоровлению. Выживаемость при раке выше в ранних, локализованных стадиях, и чем раньше человек обратился к врачу при подозрении на наличие опухоли, тем более эффективным может быть лечение.
В детской онкологической практике, к сожалению, дети поступают в специализированную клинику, когда заболевание уже находится во II-IV стадиях. Число больных, поступающих в клинику с I стадией заболевания, не превышает 10%, а ведь именно при этой стадии применяются самые щадящие детский организм методы лечения.
Немаловажно и то, что лечение больного на первой стадии является самым дешевым. Зато терапия больных во второй стадии обходится уже в 3,6 раза дороже, в третьей стадии - дороже в 5 раз, и четвертой - в 5,5 раза.
Чем моложе организм, тем быстрее развивается опухоль. И реакция на нее должна быть молниеносной – от этого зависит успех лечения.
К сожалению, многие люди убеждены, что у детей практически не встречаются злокачественные опухоли. Однако это не так. Являясь, к счастью, достаточно редким заболеванием, среди причин смертности детей в возрасте до 15 лет злокачественные опухоли занимают после травм второе место.
Как показывают данные статистических исследований, ежегодно из 100 тысяч детей этого возраста у 14-15 выявляются злокачественные новообразования.
И здесь, по мнению детских онкологов, именно внимательность родителей играет огромную роль. Кто, как не родители, смогут вовремя заметить изменения в состоянии своего ребенка - и вовремя обратиться к специалистам? Как писал американский ученый-онколог Чарльз Камерон: "Не будьте ни слишком беспечны относительно возможности заболевания раком у детей, ни слишком обеспокоены. Но будьте начеку!"
За что?
Этим вопросом задаются родители больного ребенка, но ответа на него в принципе нет.
Малыши еще не курят, не пьют, не работают на вредных производствах. И тем не менее около 450 ребятишек ежегодно заболевают опухолью центральной нервной системы (в том числе головного мозга). Эти заболевания занимают второе место по частоте после злокачественных заболеваний крови и лимфатической системы.
Можно ли уберечься?
К сожалению, нет.
Несмотря на то, что вопрос профилактики онкологии давно обсуждается мировым медицинским сообществом. Способы профилактики ищут, но пока не нашли. Кроме, пожалуй, одного случая – рака шейки матки. Сегодня это единственное онкологическое заболевание, развитие которого можно предупредить. В качестве профилактической меры выступает вакцинация, которая применяется и в нашей стране. Прививку делают девочкам начиная с 12?летнего возраста.
Но при опухолях центральной нервной системы есть лишь один выход – вовремя поставить диагноз. И самыми первыми должны забить тревогу родители. Поскольку у этого онкологического заболевания есть определенные симптомы, которые должны родителей насторожить.
Общие симптомы, или т.н. "опухолевый симптомокомплекс"
Родителям стоит обратить внимание: для всех злокачественных опухолей характерен так называемый "опухолевый симптомокомплекс", формируемый следующими симптомами:
-
ухудшение аппетита и связанное с этим похудание;
бледность кожных покровов;
- ребенок становится капризным;
- быстрее, чем обычно, утомляется, забывая даже о самых любимых играх.
Основные формы злокачественных опухолей у детей и характерные для них симптомы
Лейкоз
представлен главным образом острым лимфобластным лейкозом (ОЛЛ), который составляет 33% от общего числа опухолевых заболеваний у детей и занимает первое место по частоте. Большинство признаков и симптомов лейкозов у детей развивается в результате снижения количества нормальных клеток крови из-за замещения нормального костного мозга лейкозными (опухолевыми) клетками. Первые признаки - повышенная утомляемость, бледность кожи. У ребенка с лейкозом легко возникают носовые кровотечения, а также повышена кровоточивость при мелких порезах и ушибах. Появляются боли в костях, в суставах. Лейкоз часто вызывает увеличение печени и селезенки, и это может привести к увеличению живота; увеличиваются в размерах лимфатические узлы, которые можно заметить на шее, в паху, под мышками, над ключицей, поражается вилочковая железа, которая может сдавливать трахею, приводя к кашлю, одышке и даже к удушью. Появляется головная боль, слабость, припадки, рвота, нарушение баланса при ходьбе и зрения.
Нефробластома (опухоль Вилмса)
наиболее частый вид злокачественной опухоли почки у детей. Опухоль названа в честь немецкого врача Макса Вилмса, который впервые описал ее в 1899 году. Встречается чаще всего в возрасте 2-3 лет. Нефробластома обычно поражает одну почку. Однако у 5% больных может быть двустороннее поражение. Двустороннее поражение возникает в 3-10% случаев. Опухоль Вилмса составляет 20-30% всех злокачественных новообразований у детей. Известны случаи врождённого заболевания. Пальпируемая опухоль (чаще при отсутствии жалоб), выявляемая случайно родителями или при профилактических осмотрах. На ранних стадиях заболевания опухоль безболезненна при пальпации. На поздних стадиях - резкое увеличение и ассиметрия живота из-за болезненной опухоли, сдавливающей соседние органы. Интоксикационный синдром (снижение массы тела, анорексия, субфебрильная температура тела). При значительных размерах опухоли - признаки кишечной непроходимости, дыхательной недостаточности.
Нейробластома
один из видов злокачественных опухолей. Встречается обычно у младенцев и детей и очень редко у детей старше 10 лет. Клетки этой опухоли напоминают нервные клетки на ранних этапах их развития у плода. Наиболее частым признаком нейробластомы является обнаружение опухоли в животе, что приводит к увеличению его размеров. Ребенок может жаловаться на чувство распирания живота, дискомфорт или боль, как результат наличия опухоли. Однако пальпация опухоли не вызывает болевых ощущений. Опухоль может располагаться и в других областях, например, на шее, распространяясь за глазное яблоко и вызывая его выпячивание. Нейробластома часто поражает кости. При этом ребенок может жаловаться на боли в костях, хромать, отказываться ходить. В случае распространения опухоли в спинномозговой канал может возникнуть сдавление спинного мозга, что приводит к слабости, онемению и параличу нижних конечностей. У каждого четвертого больного возможно повышение температуры. В ряде случаев растущая опухоль может привести к нарушению функции мочевого пузыря и толстой кишки. Давление нейробластомы на верхнюю полую вену, которая несет кровь от головы и шеи к сердцу, может вызвать отек лица или глотки. Эти явления, в свою очередь, могут привести к нарушению дыхания или глотания. Появление голубоватых или красноватых пятен, напоминающих небольшие кровоподтеки, может указывать на поражение кожи опухолевым процессом.
Из-за вовлечения в процесс костного мозга, производящего клетки крови, у ребенка могут снизиться все показатели крови, что может вызвать слабость, частые инфекции и повышенную кровоточивость при незначительных травмах (порезах или царапинах).
Ретинобластома
злокачественная опухоль глаза, которая встречается редко, но является причиной слепоты у 5% больных. Одним из первых симптомов опухоли является лейкокория (белый зрачковый рефлекс) или симптом "кошачьего глаза", который нередко описывается родителями ребенка, как какое-то необычное свечение в одном или обоих глазах. Этот симптом появляется тогда, когда опухоль уже достаточно большая или в случаях опухолевого расслоения сетчатки, что приводит к выпячиванию опухолевой массы за хрусталиком, которые и видны через зрачок. Потеря зрения - один из ранних симптомов ретинобластомы, который редко выявляется, так как маленькие дети не в состоянии оценить его развитие. Косоглазие - второй по частоте симптом развития опухоли. Он выявляется чаще, так как его замечают окружающие.
Рабдомиосаркома
самая частая опухоль мягких тканей у детей. Первым признаком рабдомиосаркомы обычно бывает появление местного уплотнения или припухлости, которые не вызывают боли или другие проблемы. Это относится, в частности, к рабдомиосаркомам туловища и конечностей. При расположении опухоли в брюшной полости или области таза может возникать рвота, боль в животе или запоры. В редких случаях рабдомиосаркома развивается в желчных протоках и приводит к желтухе. Многие случаи рабдомиосаркомы возникают в областях, где их можно легко обнаружить, например, за глазным яблоком или в полости носа. Выпячивание глазного яблока или выделения из носа заставляют обратиться к врачу, что помогает рано заподозрить опухоль и провести обследование. Если рабдомиосаркома возникает на поверхности тела, то ее можно легко обнаружить без специального обследования. Около 85% рабдомиосарком диагностируется у младенцев, детей и подростков. Чаще всего эти опухоли возникают в области головы и шеи (40%), в мочеполовых органах (27%), на верхних и нижних конечностях (18%) и туловище (7%).
Остеогенная саркома
наиболее частая первичная костная опухоль у детей и молодых взрослых. Первый симптом заболевания, - боль в пораженной кости, которая является наиболее частой жалобой больного. Поначалу боль не постоянна и обычно усиливается по ночам. В случае поражения нижней конечности физическая нагрузка приводит к усилению боли и появлению хромоты. Припухлость в области боли может появиться много недель спустя. Хотя остеосаркома делает кость менее прочной, однако переломы встречаются редко. В норме в молодом возрасте боль и припухлость являются частым явлением, поэтому во многих случаях диагноз остеосаркомы устанавливается поздно. Диагноз ставится по совокупности клинических, рентгенологических и гистологических данных.
Саркома Юинга
занимает второе место по частоте среди злокачественных опухолей костей у детей (после остеогенной саркомы). Была впервые описана Д. Юингом в 1921 году и получила название по имени автора. Эта опухоль редко встречается у детей младше 5 лет и у взрослых старше 30 лет. Наиболее часто эта опухоль возникает у подростков в возрасте от10 до 15 лет. Встречаются случаи внекостной саркомы Юинга с поражением мягких тканей. Наиболее частым симптомом саркомы Юинга является боль, которая встречается у 85% детей с поражением кости. Боль может быть вызвана как распространением процесса на надкостницу, так и переломом пораженной кости. У 60% больных с костной саркомой Юинга и почти у всех пациентов с внекостной опухолью появляется припухлость или уплотнение. В 30% случаев опухоль бывает мягкой и теплой на ощупь. У больных повышена температура тела. При распространенной (метастатической) саркоме Юинга больные могут жаловаться на повышенную утомляемость и похудание. В редких случаях, например, при поражении позвоночника, возможна резкая слабость в нижних конечностях и даже паралич.
Болезнь Ходжкина (лимфома Ходжкина, лимфогранулематоз)
относится к лимфомам, которые занимают 3 место среди опухолей детского возраста.
Лимфомы подразделяются на 2 основных типа: болезнь Ходжкина (лимфома Ходжкина, или лимфогранулематоз) и неходжкинские лимфомы (лимфосаркомы). Они отличаются в значительной степени по клиническому течению, микроскопическому строению, метастазированию и ответу на лечение. Болезнь названа по имени Томаса Ходжкина, который впервые описал это заболевание в 1832 году. Развивается из лимфатической ткани (лимфатические узлы и органы иммунной системы) как у детей, так и взрослых, чаще всего в двух возрастных группах: от 15 до 40 лет и после 55 лет. У детей до 5 лет болезнь Ходжкина диагностируется очень редко. 10-15% опухолей выявляется в возрасте 16 и менее лет. Ранняя диагностика болезни Ходжкина у детей может быть затруднена в связи с тем, что у некоторых больных симптомы могут отсутствовать вообще, а у других они могут быть неспецифичными и наблюдаются при других неопухолевых заболеваниях, например, инфекции. На фоне полного благополучия у ребенка можно заметить увеличенный лимфатический узел на шее, в подмышечной или паховой области. Иногда припухлость в области лимфатического узла может самостоятельно исчезнуть, но вскоре появляется вновь. Появившийся лимфатический узел постепенно увеличивается в размерах, но не сопровождается болью. Иногда возможно появление таких узлов сразу в нескольких областях. У некоторых больных появляется повышение температуры, ночные обильные потовыделения, а также зуд кожи, повышенная утомляемость, снижение аппетита.
Не приговор
Родители должны помнить: рак - это заболевание, которое поддается лечению. При своевременном обнаружении и высококачественном лечении, шансы выздороветь примерно таковы:
Нулевая стадия - 100%;
Первая стадия - 90-95%;
Вторая стадия - 70-80%;
Третья стадия - 30%;
Четвертая стадия - до 10% (к сожалению, не для всех форм).
 |  |  |  |
.jpg)
В настоящее время опухоли костей не являются редким заболеванием, увеличивается и абсолютное число онкологических больных. Более ранней диагностике опухолей способствуют доступность медицинской помощи, раздельное обслуживание взрослых больных и детей, массовые профилактические осмотры детей специалистами различного профиля. Учитывая возможность развития злокачественного новообразования, любую опухоль кости у ребенка следует считать серьезным заболеванием, требующим своевременного лечения.
Все трудности диагностики и лечения опухолей у взрослых больных могут быть отнесены и к детям. Кроме того, в диагностике опухолей костей у них имеются свои, дополнительные трудности, связанные с анатомо-физиологическими особенностями детского организма, наличием пограничных заболеваний и пороков развития костей.
У детей нередко встречаются травматические повреждения и воспалительные заболевания костей. Сохранившиеся после них изменения, по клиническим проявлениям, а чаще по рентгенологической картине, бывают сходными с опухолями. Справедливо отмечает М. В. Волков (1980), что диагностика костных поражений у детей представляет одну из трудных задач современной ортопедии, рентгенологии и патологической анатомии.
Клиническая картина опухолей костей у детей
Самым ранним симптомом злокачественной опухоли является боль, а доброкачественной — наличие опухоли, патологического перелома кости.
Дети нередко жалуются на боли в конечностях, которые могут быть связаны с диспропорцией роста костей и мягких тканей. В этих случаях боли возникают после физической нагрузки к концу дня и могут носить сезонный характер: учащаются весной и в начале лета, когда двигательная активность детей резко возрастает. Боли, как правило, проходят самостоятельно после отдыха или сна.
Доброкачественные опухоли, за исключением остеоидостеомы, протекают без боли и обнаруживаются по внешним признакам: деформации конечности, сдавлению сосудов и нервов, реже — при возникновении патологического перелома.
Общее состояние ребенка и внешний вид конечности не меняются. Внимание следует обратить на выявление косвенных признаков онкологического заболевания, таких как жалобы на усталость, отказ от активных игр, необъяснимые кратковременные повышения температуры, увеличение СОЭ.
Решающим в диагностике костных опухолей является рентгенологическое исследование, позволяющее выявить опухоль, уточнить ее локализацию, выявить бессимптомные очаги и метастазы. В некоторых случаях с помощью рентгенограммы можно уточнить вид опухоли, имеющей типичную рентгенологическую картину. Далеко не всегда даже опытный рентгенолог может дать окончательное заключение о характере опухоли в силу того, что различные заболевания костей и опухоли могут иметь сходную рентгенологическую картину.
Лабораторные исследования помогают в диагностике опухолей костей и в дифференциальной диагностике их с воспалительными заболеваниями. Последнее время широко применяются биохимические исследования крови и специальные методы исследования (ангиография, радиоизотопная диагностика, генетические исследования, морфологическое и цитологическое исследование ткани, взятой при биопсии).
Таким образом, заключительный диагноз ставится после сопоставления данных клинического обследования и результатов дополнительных методов исследования. Задачей детского хирурга, ведущего амбулаторный прием, является раннее выявление первых признаков заболевания и своевременное направление больного в стационар для уточнения диагноза и оказания специализированной помощи.
Классификация опухолей костей. Наиболее полная классификация заболевания костей у детей предложена М. В. Волковым (1961).
- Первичные опухоли остеогенного происхождения: доброкачественные (остеома, остеоидостеома, остеобластокластома, хондрома, хондробластома, неостеогенная фиброма, хондромиксоидная фиброма кости, доброкачественная хордома); злокачественная остеобластокластома, хондромиксосаркома, злокачественная хордома).
- Первичные опухоли неостеогенного происхождения: доброкачественные (гемангиома, лимфангиома, липома, фиброма, нейрома).
- Злокачественные (опухоль Юинга, ретикулосаркома, множественная миелома, параоссальная остеома, липосаркома, гемангиосаркома, фибросаркома, нейросаркома).
- Вторичные параоссальные и метастические опухоли.
Знание клинической картины наиболее часто встречающихся опухолей костей у детей поможет хирургу, ведущему амбулаторный прием, заподозрить это заболевание и своевременно направить ребенка на лечение.
Руководство по детской поликлинической хирургии.-Л.:Медицина. -1986г.
Что такое остеосаркома?
Кости содержат несколько типов клеток. Остеобласты ответственны за образование основы костей, а именно, соединительной ткани и неорганических веществ (минералов), которые обеспечивают прочность костей.
Остеокласты помогают регулировать уровень неорганических веществ в крови, влияя на отложение и удаление этих веществ из костей, что дает возможность костям сохранять необходимую форму. Костный мозг, имеющийся в некоторых костях, содержит жировые, а самое главное, гематопоэтические клетки, производящие различные клетки крови.
Различают плоские и длинные трубчатые кости. Плоские кости помогают защищать от повреждений головной мозг и органы грудной полости, живота и таза. Например, кости черепа и грудина относятся к плоским костям, а кости верхних и нижних конечностей - к длинным трубчатым костям.
Остеосаркома является наиболее часто встречающейся опухолью костей.
Как и другие злокачественные опухоли, остеосаркома может распространяться на близлежащие ткани (мышцы, сухожилия, жировую ткань), а также через кровоток в другие кости, легкие и другие внутренние органы. Это процесс носит название метастазирование.
Чаще всего остеосаркома возникает на концевых частях длинных трубчатых костей, особенно в области коленных суставов. 80% остеосарком у детей и подростков развивается именно в этих областях. Второй по частоте локализацией остеосарком является верхний отдел плечевой кости. Однако остеосаркома может возникнуть в любой кости, включая кости таза и челюсть.
Не все злокачественные опухоли костей являются остеосаркомами. Саркома Юинга является второй по частоте злокачественной опухолью у детей и подростков. Другие опухоли обычно выявляются у взрослых и очень редко у детей. К ним относятся хондросаркома, возникающая из хряща, и злокачественная фиброзная гистиоцитома.
К доброкачественным опухолям костей относятся остеомы, хондромы, остеохондромы, эозинофильные гранулемы, фибромы, ксантомы, гигантоклеточные опухоли и лимфангиомы.
Различают несколько подтипов остеосарком с различным прогнозом заболевания.
Выделяют остеосаркомы низкой, промежуточной и высокой степенью злокачественности.
Среди остеосарком высокой степени злокачественности обнаруживают остеобластические, хондробластические, фибробластические, смешанные, мелкоклеточные и телангиэктатические варианты.
Периостальный вариант относится к остеосаркомам промежуточной степени злокачественности, в параостальный и интрамедуллярный варианты - к остеосаркомам низкой степени злокачественности.
Степень злокачественности остеосарком определяет прогноз заболевания.
Так, после полного удаления остеосаркомы низкой степени злокачественности обычно не требуется химиотерапия и исход заболевания благоприятный.
При остеосаркомах высокой степени злокачественности необходимо применение как оперативного вмешательства, так и химиотерапии. Исход заболевания у больных с остеосаркомами промежуточной степени злокачественности непостоянен.
Большинство остеосарком у детей относится к опухолям высокой степени злокачественности.
Как часто встречается остеосаркома?
Ежегодно в среднем в мире регистрируется 2-3 случая заболевания на 1 млн. населения.
В США диагностируется около 900 новых случаев остеосарком в год. Опухоли несколько чаще встречаются у лиц мужского пола по сравнению с женским.
Наиболее часто заболевают подростки и молодые люди в возрасте от 10 до 23 лет, хотя остеосаркома может возникнуть в любом возрасте.
Факторы риска развития остеосаркомы
Возраст и рост. Наивысший риск возникновения остеосаркомы отмечается в период бурного роста ребенка, а именно, в подростковом возрасте. Дети, у которых выявлена опухоль, обычно выше своих сверстников. Это указывает на взаимосвязь между быстрым ростом костей и риском возникновения остеосаркомы.
Облучение костей. У людей, перенесших лучевую терапию по поводу другой опухоли, имеется повышенный риск развития постлучевой остеосаркомы. Перенесенное облучение в молодом возрасте, а также высокие дозы лучевой терапии (свыше 60 грей), повышают риск возникновения остеосаркомы.
Рентгеновские лучи, примененные с диагностической целью, практически не влияют на риск развития остеосаркомы.
Некоторые заболевания костей. У детей и подростков с некоторыми заболеваниями костей имеется повышенный риск возникновения остеосаркомы при достижении взрослого возраста.
Болезнь Педжета является доброкачественным, но предопухолевым заболеванием, при котором поражается одна или несколько костей. Обычно заболевание возникает в возрасте старше 50 лет. В 5-10% случаев при тяжелом течении болезни Педжета развиваются костные саркомы, причем, как правило, остеосаркомы.
Остеохондромы относятся к доброкачественным опухолям костей и хряща. При наличии множественных наследственных остеохондром риск развития остеосаркомы повышен. Чем больше у больного остеохондром, тем выше риск возникновения остеосаркомы.
Наследственные опухолевые синдромы. У детей с некоторыми наследственными опухолевыми синдромами имеется повышенный риск развития остеосаркомы.
У людей с синдромом Ли-Фраумени повышен риск возникновения рака молочной железы, надпочечника, опухолей головного мозга, остеосаркомы и других опухолей.
Ретинобластома относится к редким опухолям глаза у детей. В 40% случаев ретинобластомы являются наследственными. У детей с такими опухолями риск возникновения остеосаркомы повышен. В случае проведения лучевой терапии на область глаза повышается риск развития остеосаркомы костей черепа.
Возможно ли предотвратить возникновение остеосаркомы?
Отказ от некоторых привычек может привести к предотвращению многих видов злокачественных опухолей у взрослых.
Однако таким путем предотвратить возникновение злокачественных опухолей, включая остеосаркому, у детей в настоящее время нельзя.
Диагностика остеосаркомы
Необходимо помнить, что чем раньше установлен диагноз остеосаркомы, чем лучше прогноз (исход) заболевания.
Боль в пораженной кости является наиболее частой жалобой больного. Поначалу боль не постоянна и обычно усиливается по ночам. В случае поражения нижней конечности физическая нагрузка приводит к усилению боли и появлению хромоты. Припухлость в области боли может появиться много недель спустя.
Хотя остеосаркома делает кость менее прочной, однако переломы встречаются редко. Телангиэктатические остеосаркомы являются редким вариантом опухоли, но в 30% случаев приводят к перелому кости.
В норме в молодом возрасте боль и припухлость являются частым явлением, поэтому во многих случаях диагноз остеосаркомы устанавливается поздно.
Рентгенография костей позволяет установить диагноз остеосаркомы, однако необходимо микроскопическое подтверждение с помощью биопсии опухоли.
Компьютерная томография (КТ) наряду с внутривенным контрастированием позволяет получить детальную структуру кости и определить объем поражения (близлежащих мышц, жировой ткани и пр.) и выбрать участок биопсии кости.
КТ также дает возможность обнаружить метастазы в легких.
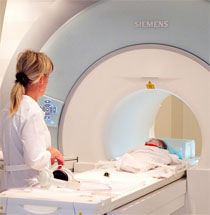
С помощью магнитно-резонансной томографии (МРТ) более детально изучаются мягкие ткани, опухоль и костный мозг. В ряде случаев удается обнаружить мелкие очаги остеосаркомы, что важно для планирования лечения. Это метод особенно ценен при обследовании головного и спинного мозга.
Радионуклидное сканирование костей проводится с помощью технеция-99. В результате этого исследования можно выявить поражение других костей и легочной ткани.
Стадирование остеосаркомы
Под стадированием подразумевается определение степени распространения процесса
Принципиально остеосаркомы подразделяются на локализованные и метастатические.
При локализованной остеосаркоме поражена только кость и прилежащие ткани, включая мышцы, сухожилия и т.д.
В случае метастатической остеосаркомы имеется множественное поражение костей, легких (85%). Кроме того, возможно вовлечение головного мозга и других внутренних органов.
У больных с метастазами прогноз хуже, чем у пациентов с локализованным процессом. Однако в случае хирургического удаления метастазов и проведения химиотерапии прогноз улучшается.
Лечение остеосаркомы
За последние 30 лет достигнуты существенные успехи в лечении остеосаркомы. В 60-е годы единственным методом лечения была ампутация конечности. В зависимости от стадии заболевания выживаемость больных в течение 2 лет колебалась от 5 до 20%. С момента внедрения эффективной химиотерапии появилась возможность применять ее до и после операции, причем в ряде случаев удавалось избежать ампутации конечности.
В настоящее время 5-летняя выживаемость больных с локализованной остеосаркомой превышает 70%. Выживаемость больных с чувствительными к химиотерапии опухолями варьирует в пределах 80-90%.
После обследования больного и уточнения стадии остеосаркомы разрабатывается план лечения. Следует иметь в виду, что в связи с редкостью остеосарком лечение нужно проводить только в специализированных отделениях, имеющих достаточный опыт.
У больных с локализованной, но неудалимой остеосаркомой после химиотерапии, прогноз заболевания обычно неблагоприятный. К этой категории относятся больные с остеосаркомами основания черепа, позвоночника и костей таза.
Хирургическое лечение может заключаться как в удалении опухоли и сохранении конечности, так и в ампутации конечности. Операцию с сохранением конечности удается выполнить в 50-80% случаев, хотя в ряде случаев позднее приходиться прибегать к ампутации.
Для некоторых больных ампутация является единственным видом возможной операции.
Это относится к больным с обширным распространением опухоли в окружающие ткани, прорастанием сосудов и нервов. После протезирования такие пациенты имеют возможность ходить уже через 3-6 месяцев после ампутации.
Хирургическое удаление метастазов применяется у больных с поражением легочной ткани. При этом учитываются количество, размер и расположение метастазов, а также эффективность химиотерапии.
Химиотерапия относится к системным методам лечения.
Введенный в организм противоопухолевый препарат поступает в кровоток и достигает опухолевые клетки, разрушая их. В большинстве случаев больные остеосаркомой получают химиотерапию до или после операции.
При этом применяют следующие препараты: метотрексат в высоких дозах в сочетании с лейковорином, который нейтрализует препарат и предотвращает побочные эффекты, доксорубицин (адриамицин), цисплатин, карбоплатин, этопозид, ифосфамид, циклофосфамид.
Химиотерапия приводит к уничтожению опухолевых клеток.
Однако при этом повреждаются и нормальные клетки. Выраженность побочных эффектов зависит от типа препарата, дозы и длительности применения.
Из временных побочных эффектов следует отметить тошноту, рвоту, ухудшение или потерю аппетита, выпадение волос, образование язв во рту, нарушение менструального цикла, геморрагический цистит, нарушение функции почек, печени и сердца. Повреждение клеток костного мозга может сопровождаться присоединением инфекций и кровотечений.
В редких случаях химиотерапия повышает вероятность возникновения вторых опухолей, например, лейкоза, однако следует иметь в виду, что значение химиотерапии при остеосаркоме превышает риск вторых опухолей.
Для лечения больных с остеосаркомой используют наружное облучение с применением лучей или частиц высоких энергий.
Однако этот вид терапии играет ограниченную роль при остеогенной саркоме. Он может быть эффективным у больных после неполного удаления опухоли. Кроме того, лучевая терапия применяется для борьбы с болью и у пациентов в случае рецидива (возврата) опухоли после операции.
Что происходит после окончания лечения?
После завершения лечения больной находится под наблюдением врачей и проходит периодическое обследование: рентгенографию и КТ грудной клетки, сканирование костей, эхокардиограмму, ЭКГ, аудиограмму.
В течение первого года больной посещает врача обычно каждые 2 месяца. Это позволяет своевременно выявлять побочные эффекты и осложнения и проводить соответствующее лечение, а также на ранних этапах диагностировать рецидив (возврат) опухоли.
Психологические аспекты при лечении остеосаркомы
Большинство случаев остеосарком возникает в подростковом возрасте - самом чувствительном периоде жизни человека.
Все это откладывает глубокий отпечаток на жизнь больного, в том числе на возможность посещать школу, заниматься спротом, работой и другой деятельностью. Особенно сложным периодом является первый год лечения.
Помощь членов семьи, друзей, медицинского персонала и психолога могут оказать положительное влияние на больного остеосаркомой.
Полезным может оказаться и беседы с больными, уже перенесшими лечения по поводу такого же заболевания.
Читайте также:


