Вывих хрусталика глаза у новорожденного
По данным ВОЗ, катарактой страдает 17 млн человек. Чаще всего это заболевание диагностируется у пожилых людей. Врожденная катаракта встречается редко — на 10 тысяч здоровых новорожденных детей приходится от 3 до 9 малышей с патологией. Однако именно эта болезнь в более половине случаев считается причиной слепоты в раннем возрасте.
Врожденная катаракта — полное или частичное помутнение хрусталика глаза, которое развивается, пока младенец растет в утробе матери. Проявляется в виде белесоватого пятна или полностью пораженного хрусталика. В результате заболевания зрение младенца снижается. Если поражены оба глаза, ребенок становится свет незрячим.
Информация о редком врожденном дефекте
Это заболевание часто встречается в клинике детских болезней, однако до конца не изучено. Усилия врачей направлены на то, чтобы выявить патологию на ранней стадии, усовершенствовать хирургические методы лечения и сохранить зрения ребенка для облегчения его адаптации в обществе.

Причины
Наиболее распространенная причина заболевания, которая встречается в 36% случаев, — перенесенная внутриутробная инфекция. Патология развивается на фоне краснухи, вируса герпеса, цитомегаловирусной инфекции и токсоплазмоза. В число других причин входят:
- галактоземия — нарушение нормального уровня углеводного обмена;
- болезнь Вильсона — накопление меди в органах и тканях;
- гипокальциемия — пониженный уровень кальция в плазме крови;
- сахарный диабет — нарушение выработки инсулина и повышенный уровень глюкозы.
Менее распространенные факторы: генетические мутации по аутосомно-рецессивному и аутосомно-доминантному типам. Изменения, связанные с Х-хромосомой, становятся причиной заболевания еще реже.
Патология может проявиться в том случае, если женщина во время беременности принимала антибиотики, лечилась стероидными гормонами и перенесла лучевую терапию. Также в группу риска входят недоношенные дети.
Разновидности
В зависимости от размеров помутнения и областей, где оно находится, выделяются следующие типы катаракты:
- капсулярная. Хрусталик остается прозрачным, однако его задняя или передняя капсулы мутнеют. Если повреждены обе капсулы одновременно или значительно повреждена одна из них, младенец слепнет. В остальных случаях врачи наблюдают небольшое снижение остроты зрения;
- полярная. Хрусталик поражен со всех сторон. В некоторых случаях изменения захватывают и капсулу, однако такое диагностируется не у всех детей. Степень снижения зрения зависит от конкретного случая;
- слоистая. Поражение хрусталика двустороннее, острота зрения низкая. Затрагивает один или несколько слоев хрусталика. Это наиболее распространенная форма катаракты у новорожденных детей;
- ядерная катаракта. В этом случае поражено ядро — центральная часть хрусталика. Развивается из-за генетических причин. Ребенок с этой формой заболевания практически не способен видеть;
- полная. Помутнение затрагивает весь хрусталик, а младенец становится слепым.
По своему происхождению патология делится на внутриутробную и наследственную. Первая развивается, пока женщина вынашивает плод, а вторая передается от кого-то из родителей. Также, в зависимости от того, насколько поражен хрусталик, выделяют 1, 2 и 3 степень болезни. Если у новорожденного катаракта сложной формы, ее считают атипичной.
Как распознать патологию на ранних этапах?
Чтобы распознать патологию, достаточно внимательно осмотреть ребенка и понаблюдать за движением его глаз. Заболевание можно выявить по следующим признакам:
- на хрусталике есть белые пятна на фоне радужки или ярко выраженное помутнение;
- если поражение одностороннее, у младенца проявляется сходящееся косоглазие или ритмичное дрожание глазного яблока;
- у детей с двусторонним поражением наблюдается нистагм — непроизвольное колебательное движение глаз.
Здоровые дети уже в 2-х месячном возрасте могут следить взглядом за движущимся предметом. Младенцы с катарактой не способны этого сделать и все время поворачиваются, чтобы посмотреть на предмет здоровым глазом.
Врожденная катаракта у новорожденных:
Как проводится диагностика?
Если патология развивается внутриутробно, то первые признаки можно выявить с помощью УЗИ. Предварительный диагноз чаще всего ставится в 3 триместре беременности. Его невозможно подтвердить на 100%, однако в большинстве случаев врачи не ошибаются.
Новорожденного младенца осматривает педиатр и детский офтальмолог. Врожденная катаракта подтверждается в тех случаях, когда проходимость света через хрусталик нарушена (даже незначительно). Для выявления болезни используются следующие методы диагностики:
- офтальмоскопия — осмотр глазного дна с помощью офтальмоскопа. Специалист исследует хрусталик, стекловидное тело, сетчатую оболочку, изучает состояние кровеносных сосудов. Для исследования используются разные типы приборов;
- щелевая биомикроскопия — метод, с помощью которого исследуются одновременно передний и задний отделы глазного яблока. Величина изображений при этом разная, освещение — тоже. Осмотр проводится с помощью специальной лампы. Она представляет собой сочетание бинокулярного микроскопа и осветительных приборов;
- ультразвуковое исследование (УЗИ) глазного яблока — метод, позволяющий выявить глазные заболевания на самых ранних стадиях. Ультразвуковые волны проникают в глаз, отражаются от тканей и передают информацию на компьютер. Этот вид диагностики полностью безопасный и безболезненный.
Перечисленные методы помогают выявить непрозрачность хрусталика, исключить патологии со схожей симптоматикой и подтвердить диагноз.

Способы лечения
Если заболевание незначительно затронуло глаз, допускается лечение с помощью медикаментозных препаратов. Во всех остальных случаях ребенок направляется на операцию.
Консервативные методы лечения помогут только в тех случаях, когда помутнение хрусталика незначительно. Чтобы улучшить состояние ребенка, можно давать ему витамины и цитопротекторы — лекарства, помогающие предотвратить недостаток кислорода в организме. Если патология затронула обширные области хрусталика, консервативная терапия уже не поможет. Единственный выход — направить ребенка на операцию.
Для лечения врожденной катаракты проводится витрэктомия — удаление стекловидного тела с последующей имплантацией интраокулярных линз. Перед началом операции офтальмолог закапывает в глаза ребенка специальные капли и при необходимости вводит анестетик внутривенно. Если противопоказания отсутствуют, назначается наркоз. После окончания витрэктомии, непродолжительного обследования и получения рекомендаций от врача, ребенка возвращают родителям.
Если хирургическое лечение катаракты проводится детям старшего школьного возраста, острота их зрения не должна превышать 0,3. Новорожденных детей берут на операцию в том случае, если острота их зрения резко снизилась, а диаметр помутнения более 2, 5 мм.
Для удаления помутнения используются разные методы витрэктомии:
- дисцизия. Это старый метод лечения врожденных катаракт. Принцип операции – рассечение передней капсулы хрусталика с помощью дисцизионной иглы. Массы, находящиеся внутри хрусталика, вытекают в переднюю камеру, где набухают, а затем рассасываются. Сейчас этот метод не используется, так как приводит к осложнениям: воспалению, повышению внутриглазного давления, длительному рассасыванию помутнения;
- линеарная экстракция. Врач аккуратно разрезает роговицу, используя копьевидный нож. Длина разреза – 3 – 3,5 мм, однако современные врачи стараются делать разрез максимально коротким. Передняя капсула хрусталика вскрывается цистотомом – специальным инструментом, рабочая часть которого представляет собой острый трехгранный зубец. Хрусталиковые массы удаляются ложечкой Давиэля и шпателем. Если врач делает разрез неаккуратно, возможны осложнения: выпадение радужки, деформация зрачка, ущемление стекловидного тела;
- аспирация. Это один из наиболее распространенных в хирургии методов лечения врожденной катаракты. Суть аспирации – отсасывание хрусталиковых масс через микроскопический разрез (1,5 – 2,0 мм). Врач делает надрез в лимбе или роговице, вскрывает нужную капсулу хрусталика, после чего аккуратно вставляет канюлю, соединенную со шприцом, и отсасывает хрусталиковые массы;
- аспирационно-ирригационная техника. Этот метод обеспечивает низкую травматичность операции. Передняя камера прокалывается с помощью тонкой иглы, после чего содержимое хрусталика высасывается, а полость промывается специальными препаратами;
- использование витреотомов и факоэмульсификаторов. В этом случае используется ультразвук, который разбивает катаракту до состояния эмульсии и отсасывания содержимого. После этого проводится промывание, благодаря чему сохраняется тонус глазного яблока. Чтобы избежать негативного влияния на глаза ребенка, настраивается минимальная экспозиция ультразвука.

Разнообразие методов проведения витрэктомии позволяет выбрать подходящий способ удаления катаракты. Выбор тактики зависит от расположения хрусталика, состояния капсул, скорости рассасывания хрусталиковых масс и наличия сопутствующих патологий стекловидного тела.
Прогноз
Современные методы лечения в большинстве случаев обеспечивают благоприятный прогноз. Однако может возникнуть осложнение в виде выпадения стекловидного тела. Опасность этого врачи объясняют возрастными особенностями глаза и хрусталика: пограничной мембраной стекловидного тела и тонкой задней капсулы. Если целостность последней нарушена, стекловидное тело выпадает в разрез или переднюю камеру. Другие последствия:
- кровоизлияния в переднюю камеру;
- неполное извлечение хрусталиковых масс;
- повышение внутриглазного давления;
- развитие вторичной глаукомы;
- инфекционно-воспалительные процессы;
- небольшое помутнение (объясняется отторжением импланта).
Если меры по устранению осложнений предприняты вовремя, то тяжелых состояний можно избежать.
Диспансерное наблюдение
После проведения операции ребенок должен находиться под контролем детского офтальмолога. На глаза крепится специальная повязка, защищающая от яркого солнечного света, грязи и пыли. Если ребенок испытывает боль и плачет, специалист прописывает безопасные лекарства, которые помогают облегчить болезненные ощущения.
Профилактика
Чтобы предотвратить врожденную катаракту, будущая мать должна соблюдать аккуратность и следить за собой в течение всего периода вынашивания ребенка.
Важно соблюдать следующие правила:
- исключить контакты с носителями любых инфекций;
- не забывать про гигиенические процедуры;
- по возможности не проходить лучевую терапию, а заменить ее на другой метод лечения;
- перестать употреблять алкоголь, табачную продукцию и другие опасные вещества;
- регулярно проходить обследования у эндокринолога, если вы больны сахарным диабетом.
Если у плода хромосомные патологии, то выявить это можно еще на ранних сроках вынашивания и прервать беременность. Предупредить врожденную катаракту у детей, которые уже родились, не получится, так как причина заболевания в этом случае – генетическая.
Катаракта у детей:
Заключение
Врожденная катаракта кажется приговорок, однако это так далеко не во всех случаях. При раннем выявлении заболевания и обращении к специалисту можно удалить помутнение и обеспечить ребенку нормальную жизнь и адаптацию в социуме.
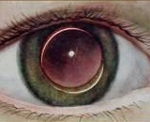
Вывих хрусталика – патология, характеризующаяся полным смещением хрусталика в витреальную полость или переднюю камеру глаза. Клинические проявления заболевания: резкое ухудшение зрения, болезненность и дискомфорт в области глазницы, факодонез и иридодонез. Для постановки диагноза применяются визометрия, УЗИ глаза, биомикроскопия, ОКТ, бесконтактная тонометрия, гониоскопия. Тактика лечения сводится к проведению ленсэктомии, витрэктомии и имплантации интраокулярной линзы. В послеоперационном периоде рекомендовано назначение глюкокортикостероидов и антибактериальной терапии коротким курсом.
МКБ-10
- Причины вывиха хрусталика
- Патогенез
- Классификация
- Симптомы вывиха хрусталика
- Осложнения
- Диагностика
- Лечение вывиха хрусталика
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Вывих хрусталика (эктопия, дислокация) – нарушение анатомо-топографического расположения биологической линзы, причиной которого является несостоятельность связочного аппарата. Согласно статистическим данным, распространенность врожденной формы эктопии составляет 7-10 случаев на 100 000 человек. При наследственной предрасположенности у 85% больных удается обнаружить генетические мутации. У 15% пациентов заболевание возникает спорадически. Травмирование глаз в 33% случаев является причиной приобретенного варианта патологии. Лица мужского и женского пола болеют с одинаковой частотой. Болезнь распространена повсеместно.

Причины вывиха хрусталика
Эктопия хрусталика представляет собой полиэтиологическую патологию. К развитию спонтанной формы приводят дегенеративно-дистрофические изменения волокон цилиарной связки, которые чаще выявляются у лиц преклонного возраста. Главный предрасполагающий фактор – хроническое воспаление структур увеального тракта или поражение стекловидного тела. Основные причины вывиха:
- Генетическая предрасположенность. Риску развития врожденной эктопии наиболее подвержены пациенты с синдромом Марфана, Элерса-Данлоса, Книста. Болезнь часто возникает при наследственной гиперлизинемии и дефиците сульфитоксидазы.
- Травматические повреждения. Данное заболевание – одно из распространенных осложнений тупой травмы или проникающего ранения глазного яблока, сопровождающегося повреждением связочного аппарата. В редких случаях вывих происходит при контузии глаз.
- Катаракта. Патологические изменения капсулы, капсулярного эпителия или основного вещества, которые наблюдаются при катаракте – значимые факторы риска эктопии. Причиной выступает нарушение прилегания передних и задних зонулярных волокон.
- Высокая степень гиперметропии. Для дальнозоркости характерно увеличение продольного размера глазного яблока. Это приводит к натяжению и образованию микроразрывов связки, что способствует эктопии.
- Аплазия ресничного пояска. Это врожденный порок развития, при котором связочный аппарат полностью отсутствует. Агенезия ресничного пояска выявляется при синдроме амниотических перетяжек.
Патогенез
Классификация
Различают врожденную и приобретенную, полную и неполную формы дислокации. Приобретенную эктопию классифицируют на травматическую и спонтанную. При неполном вывихе возникает разрыв связки на 1/2-3/4 окружности. Хрусталик отклоняется в сторону витреальной полости. В клинической классификации выделяют следующие варианты полного вывиха:
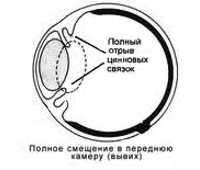
- В камеру глаза. Дислокация обуславливает повреждение роговицы, радужки и угла передней камеры. Наблюдается резкий подъем внутриглазного давления (ВГД) и прогрессирующее снижение зрения. Данное состояние требует ургентного вмешательства.
- В стекловидное тело. При данном варианте эктопии хрусталик может быть фиксированным или подвижным. Фиксации способствует формирование спаек к сетчатой оболочке или диску зрительного нерва (ДЗН). При подвижной форме линза может свободно смещаться.
- Мигрирующий. При мигрирующем вывихе хрусталик небольшого размера обладает высокой подвижностью. Он может свободно перемещаться из полости стекловидного тела в камеру, ограниченную радужкой и роговицей, и обратно. О дисклокации свидетельствует развитие болевого синдрома.
Симптомы вывиха хрусталика
Патология характеризуется тяжелым течением. При врожденной форме заболевания родители отмечают белесовато-серое помутнение переднего отдела глазного яблока у ребёнка. Наблюдается выраженная зрительная дисфункция, сохранена только способность к светоощущению. При генетической предрасположенности симптоматика может развиваться и в более зрелом возрасте. Пациенты связывают возникновение клинических проявлений с незначительной физической нагрузкой или легкой травмой. Резко нарушена аккомодационная способность. Попытки фиксировать взгляд приводят к быстрой утомляемости, головной боли.
Осложнения
У большинства пациентов наблюдаются признаки офтальмогипертензии. В 52-76% случаев эктопия провоцирует возникновение вторичной глаукомы. Больные подвержены высокому риску присоединения воспалительных осложнений (иридоциклит, ретинит, кератоконъюнктивит). Фиксированная форма сопровождается отслойкой и разрывами сетчатки, дегенерацией роговой оболочки. Развиваются выраженные деструктивные изменения или грыжи стекловидного тела. Образование спаек с ДЗН предрасполагает к невриту зрительного нерва. Наиболее тяжелым осложнением болезни является полная слепота, сопровождающаяся болевым синдромом.
Диагностика
При физикальном обследовании выявляется снижение прозрачности переднего сегмента глаз, которое может сочетаться с признаками травматического повреждения. При движении глаз развивается факодонез, обнаруживающийся офтальмологом при фокальном освещении. При проведении пробы с мидриатиками реакции зрачков не наблюдается. Специальные методы диагностики включают использование:
- Бесконтактной тонометрии. При измерении внутриглазного давления удается диагностировать его повышение. ВГД достигает критических значений только при нарушении оттока водянистой влаги. Подвижный вывих обуславливает незначительное повышение офтальмотонуса.
- Визометрии. Острота зрения резко снижается вне зависимости от степени прозрачности хрусталика. При дополнительном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции.
- УЗИ глаза. При ультразвуковом исследовании выявляется дислокация в зону передней камеры или стекловидное тело. Определяется одно- или двухсторонний разрыв цинновой связки. Витреальная полость имеет негомогенную структуру. При фиксации хрусталика к сетчатке возникает её отслойка. Переднезадняя ось смещена. При полном разрыве капсула с основным веществом приобретают шаровидную форму.
- Биомикроскопии глаза. При травматическом генезе заболевания визуализируется инъекция сосудов конъюнктивы, очаги кровоизлияния. Прозрачность оптических сред снижена. Вторичные изменения роговицы представлены микроэрозивными дефектами.
- Гониоскопии. При направлении вектора смещения кпереди объем камеры глаза резко снижен. У пациентов с неполной формой патологии пространство, ограниченное радужной и роговой оболочками, глубокое, без патологических изменений. Угол передней камеры (УПК) имеет неравномерную структуру.
- Оптической когерентной томографии (ОКТ). Исследование дает возможность определить характер расположения люксированного хрусталика, тип повреждения цинновой связки. ОКТ применяется непосредственно перед операцией для выбора оптимальной хирургической тактики.
- Ультразвуковой биомикроскопии. При врожденном варианте болезни методика позволяет обнаружить дефекты цилиарной связки на протяжении от 60° до 260°. Хрусталик смещен в горизонтальной и вертикальной плоскостях. Измеряется глубина повреждения роговицы.
В случае травматического происхождения заболевания пациентам дополнительно назначается рентгенография орбит в прямой и боковой проекции. В раннем послеоперационном периоде показано измерение ВГД бесконтактным методом. Для изучения характера циркуляции ВГЖ спустя 5-7 дней после операции применяется электронная тонография. В ходе исследования определяется риск развития глаукомы.
Лечение вывиха хрусталика
При полном смещении биологической линзы показана ленсэктомия. С целью профилактики тракций накануне хирургического вмешательства выполняется витрэктомия. Основной этап операции – поднятие хрусталика с глазного дна и выведение его в переднюю камеру. Для этого применяется методика введения перфторорганических соединений (ПФОС) в полость стекловидного тела. Из-за большого удельного веса ПФОС опускаются на глазное дно и вытесняют патологически измененную субстанцию наружу. Следующий этап после ленсэктомии – имплантация интраокулярной линзы (ИОЛ). Возможные места фиксации ИОЛ – УПК, цилиарное тело, радужка, капсула.
При высокой плотности ядра для удаления люксированного хрусталика применяется ультразвуковая или лазерная факоэмульсификация. Все остатки стекловидного тела, крови и обрывки задней капсулы должны быть полностью извлечены. Пациентам детского возраста проводится имплантация искусственной линзы в сочетании с капсульным мешком и кольцом. В современной офтальмологии применяются методики, которые позволяют фиксировать ИОЛ интрасклерально или интракорнеально с использованием шовной техники. В конце операции показано субконъюнктивальное введение антибактериальных средств и кортикостероидов. При необходимости после вмешательства назначают инстилляции гипотензивных средств.
Прогноз и профилактика
Своевременная ленсэктомия в 2/3 случаев дает возможность полностью восстановить остроту зрения и нормализировать циркуляцию внутриглазной жидкости. У 30% больных развиваются тяжелые послеоперационные осложнения. Специфические методы профилактики не разработаны. Неспецифические превентивные меры включают использование средств индивидуальной защиты при работе в условиях производства (очки, маски). Для снижения вероятности вывиха пациентам с гиперметропической рефракцией показана коррекция зрительной дисфункции при помощи очков или контактных линз.
Вывих хрусталика – это явление, при котором хрусталик полностью или частично смещается в сторону стекловидного тела или в переднюю камеру глаза.

Симптомы
Вывих хрусталика, как правило, имеет ярко выраженную симптоматику:
- если он врожденный, родители или неонатолог при осмотре ребенка в роддоме могут заметить помутнение глазного яблока грязно-белого цвета. Зрительная функция нарушена очень сильно, фактически остается только способность распознавать яркий свет;
- при приобретенном вывихе у человека возникает боль тупого характера в сочетании с потерей способности четко видеть;
- при попытке сфокусировать взгляд на чем-либо возникает головная боль;
- возникает покраснение конъюнктивы;
- пациент чувствует общий дискомфорт в области глаз.

Причины возникновения
Выделяют следующие причины вывиха хрусталика:
- наследственная предрасположенность, которая передалась пациенту от его родителей. Решающее значение может иметь синдром Марфана – патология соединительной ткани;
- катаракта – помутнение хрусталика и потеря его прозрачности, вследствие чего острота зрения стремительно снижается;
- высокая степень дальнозоркости, сопровождающаяся увеличением продольного размера глазного яблока;
- тупые или проникающие травмы глаза, сопровождающиеся микроразрывами глазных мышц и связок. Вывих в данном случае является осложнением. При поражении глаз ударной волной вывих случается значительно реже;
- врожденный дефект – недоразвитость цилиарного тела, функция которого заключается в подвешивании хрусталика и продуцировании внутриглазной жидкости.
В группе риска находятся люди пожилого возраста, в силу естественных дегенеративных изменений глазных мышц и цилиарной связки – особого органа, фиксирующего хрусталик. Также патологии способствуют хронические воспалительные инфекционные заболевания.
Диагностика

Офтальмолог диагностирует заболевание при помощи следующих исследований:
- тонометрия, которая производится бесконтактным способом. Необходимо измерить показатели внутриглазного давления;
- визометрия, необходимая для выяснения, насколько сильно упало зрение. Может использоваться стандартная буквенная таблица или компьютерная рефрактометрия – скорее всего, она покажет наличие близорукости;
- ультразвуковое исследование глаза для оценки состояния стекловидного тела и угла передней камеры;
- биомикроскопия – исследование глазного дна, конъюнктивы и непосредственно хрусталика;
- гониоскопия – визуализация передней камеры глазного яблока;
- оптическая когерентная томография – неинвазивное исследование роговой оболочки, сетчатки, диска зрительного нерва.

Классификация
Вывих классифицируется по нескольким признакам.
По этиологии выделяют:
- врожденный вывих, диагностированный при рождении;
- приобретенный, полученный с течением времени вследствие внешних и внутренних причин.
По форме дилокации:
- неполный вывих, т.е. подвывих, когда происходит неполный разрыв связки и хрусталик смещается в витреальную полость – место, где размещено стекловидное тело;
- полный вывих.
Полный вывих, в свою очередь, классифицируется следующим образом:
- вывих хрусталика в стекловидное тело, при этом он остается подвижным, т.е. имеет способность перемещаться, или зафиксированным вследствие спаечного процесса в области сетчатки или диска зрительного нерва;
- вывих в переднюю камеру глаза. В этом случае страдает роговая и радужная оболочка, одновременно происходит подъем внутриглазного давления до критических значений. Необходимо хирургическое вмешательство;
- мигрирующий вывих, при котором хрусталик обладает высокой степенью подвижности и способен перемещаться из витреальной полости в переднюю камеру. Сопровождается выраженным болевым синдромом.

Лечение вывиха хрусталика глаза
При полном вывихе в качестве лечения показана рефракционная замена хрусталика, как правило, перед этим проводится витрэктомия – полное или частичное удаление стекловидного тела.

Целью хирургического вмешательства является извлечение хрусталика с глазного дна и его вывод в переднюю камеру. Это становится возможным с помощью использования особых соединений. Их вводят в полость стекловидного тела, и благодаря своему удельному весу они помогают хрусталику подняться.
Его дальнейшее удаление может производиться при ультразвуковом воздействии особым прибором – факоэмульсификатором. Факоэмульсификация возможна при низкой плотности ядра хрусталика. Если плотность высокая, используется другой прибор – факочоппер. В обоих случаях хрусталик разбивается на фрагменты и выводится наружу.
После этого хирург производит имплантацию интраокулярной линзы. В целях профилактики осложнений показано использование внутриглазных антибактериальных капель, а также капель с содержанием кортикостероидов.

Возможные осложнения
Самым распространенным осложнением является повышение внутриглазного давления. При отсутствии лечения, это может привести к развитию глаукомы, и в самом пессимистичном варианте к полной слепоте.
Довольно часто подвывих хрусталика сопровождается сопутствующими воспалительными офтальмологическими заболеваниями: конъюнктивитом, воспалением роговой оболочки, воспалением сетчатки. В тяжелых случаях может произойти разрыв сетчатки, что также грозит потерей зрения.

Профилактика и прогноз
При выполненной рефракционной замене хрусталика нормальная острота зрения и циркуляция внутриглазной жидкости восстанавливается примерно в 70% случаев. Примерно у трети прооперированных больных легко развиваются различные осложнения, связанные с наличием воспалительного процесса.

Автор статьи: Клокова Елизавета Викторовна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:


