Заболевания костей у подростков
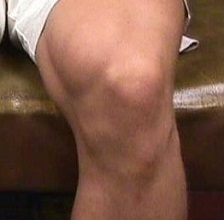
Болезнь Осгуда-Шляттера может проявляться болезненной шишкой в области ниже коленной чашечки в детском и подростковом возрасте, когда начинается период полового созревания.
Возникает чаще всего у детей, которые занимаются спортом особенно такими видами как бег, прыжки или видами спорта, требующими быстрых изменений траекторий движения как, например футбол, баскетбол, фигурное катание и гимнастика. И хотя болезнь чаще встречается у мальчиков, гендерный разрыв сужается по мере вовлечения девочек в занятия спортом. Болезнь Осгуда-Шлаттера болезнь поражает больше подростков занимающихся спортом (в соотношение один к пяти).
Возрастной диапазон заболеваемости имеет гендерный фактор так, как у девочек половое созревание наступает раньше, чем у мальчиков. Болезнь Осгуда-Шлаттера обычно возникает у мальчиков в возрасте от 13 до 14 лет и у девочек в возрасте от 11 до 12 лет. Заболевание обычно проходит само по себе по мере того как прекращается рост костной ткани.
Что это такое?
Болезнь Шляттера была описана в 1906 году Осгудом-Шляттером, имя которого она и носит.
Заболевание может протекать с поражением лишь одной конечности, но достаточно часто встречается болезнь Шляттера с патологическим процессом в обеих ногах.
Причины развития
Остеохондропатия большеберцовой кости развивается в юном возрасте, от 10 до 18 лет, у лиц, которые интенсивно и регулярно занимаются спортом. Поскольку более активными традиционно являются мальчики, заболевание диагностируется у них в несколько раз чаще. У взрослых болезнь Шлаттера не встречается.
Следует отметить, что недуг поражает подростков независимо от их общего состояния здоровья, поэтому заболевают в том числе и абсолютно здоровые люди. Факторами повышенного риска являются спортивные тренировки, связанные с высокой нагрузкой на колени – футбол, волейбол, гандбол, тяжелая и легкая атлетика, боевые искусства и лыжный спорт. Для девушек травмоопасными считаются балет, танцы, гимнастика и теннис.
Существует также взаимосвязь между возрастом подростка и манифестацией болезни – девочки заболевают раньше, чем мальчики. Это связано со сроками полового созревания, провоцирующего интенсивный рост. Для девочек это 11-12 лет, а для мальчиков – 13-14.
Под влиянием постоянных перегрузок сухожилия могут перерастягиваться и надрываться, вследствие чего колени начинают болеть и опухать, и в районе бугристости большой берцовой кости нарушается кровообращение. В самом коленном суставе развивается воспаление, которое проявляется периодическими кровоизлияниями.
В результате повреждения хряща на бугристости кости постепенно возникают изменения некротического характера, которые растущий организм пытается заполнить костной тканью. Из-за этого появляется шишковидное образование, представляющее собой костный нарост.
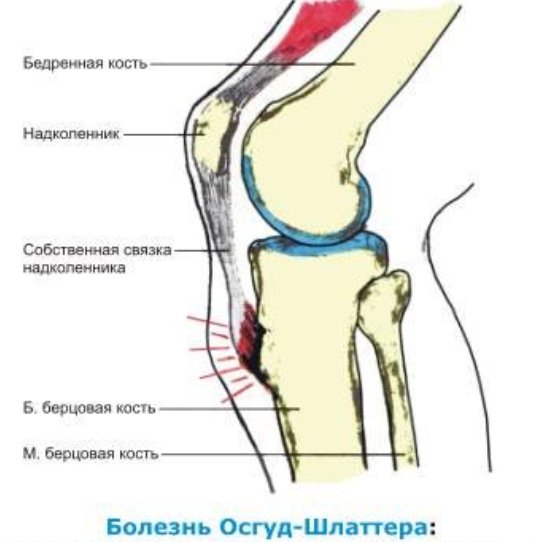
Патогенез
В результате перегрузок, частых микротравм колена и чрезмерного натяжения собственной связки надколенника, происходящего при сокращениях мощной четырехглавой мышцы бедра, возникает расстройство кровоснабжения в области бугристости большеберцовой кости. Могут отмечаться мелкие кровоизлияния, разрыв волокон связки надколенника, асептическое воспаление в области сумок, некротические изменения бугристости большеберцовой кости.
Симптомы
Симптомы болезни Осгуда-Шлаттера чаще возникают у подростков 10-18 лет, не только после ушиба, падения или физических нагрузок, но и без какого-либо внешнего воздействия начинаются боли при сильном разгибании или крайнем сгибании колена, развивается ограниченная, плотная, резко болезненная при надавливании припухлость большеберцового бугра.
Общее состояние удовлетворительное, местные воспалительные изменения отсутствуют или слабо выражены. Патологический процесс как правило самоограничивается. Возникновение его обусловлено нагрузкой на собственную связку надколенника, прикрепленную к бугристости большеберцовой кости. На фоне ускоренного роста в подростковом возрасте, повторяющиеся нагрузки на связку, и незрелость бугристости большеберцовой кости, могут спровоцировать подострый перелом последней в сочетании с лигаментитом собственной связки надколенника. Эти изменения приводят к формированию патологических костных разрастаний, болезненных при резких движениях. При опоре на колено боль может иррадиировать по ходу связки и выше надколенника в сухожилие четырёхглавый мышцы бедра, крепящееся в верхнему краю надколенника. Общее состояние удовлетворительное, местные воспалительные изменения отсутствуют или слабо выражены.
Часто вслед за одним заболевает и другое колено, с теми же объективными изменениями на голени. Болезненность и боли держатся месяцами, обостряясь под влиянием механических инсультов, постепенно исчезая в течение года, редко позднее. Прогноз вполне благоприятный. Костный выступ остается, но без всякого ущерба для функции колена. Гистологически процесс характеризуется утолщением хрящевой прослойки между большеберцовым метафизом и связкой надколенника, неправильными границами зон окостенения, простирающимися в сухожильную ткань и образующих богатый клетками волокнистый хрящ, иногда с основным веществом слизистого типа.
Диагностика
Установить болезнь Шляттера позволяет совокупность клинических признаков и типичная локализация патологических изменений. Учитывают также возраст и пол пациента. Однако решающим в постановке диагноза является рентгенологическое обследование, которое для большей информативности следует проводить в динамике. Рентгенография коленного сустава производится в прямой и боковой проекции.
В некоторых случаях дополнительно проводится УЗИ коленного сустава, МРТ и КТ сустава. Применяют также денситометрию, позволяющее получить данные о структуре костной ткани. Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита). Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования.
В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава. Последнее обусловлено увеличением объема поднадколленниковой сумки в результате ее асептического воспаления. Изменений в ядрах (или ядре) окостенения бугристости большеберцовой кости в начале болезни Шляттера отсутствуют.
С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров. Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой — шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
Дифференциальный диагноз болезни Шляттера необходимо проводить с переломом большеберцовой кости, сифилисом, туберкулезом, остеомиелитом, опухолевыми процессами.
Осложнения
Болезнь Осгуда-Шлаттера редко приводит к развитию осложнений. В некоторых случаях в области колена может оставаться локальная припухлость или хроническая боль. Как правило, они возникают после физических нагрузок и хорошо поддаются терапии нестероидными противовоспалительными препаратами и физиопроцедурами.
После проведенного лечения в области голени может сохраняться костный нарост. Обычно он никак не влияет на подвижность колена и не причиняет дискомфорта в повседневной жизни или во время спортивных тренировок.
При тяжелом течении болезни Осгуда-Шлаттера костный нарост может спровоцировать смещение и деформацию надколенника. У таких больных после прекращения роста костей развивается остеоартроз и при попытках встать на колено будут ощущаться постоянные боли. У некоторых пациентов на фоне таких изменений боль возникает только при смене погоды.
Лечение
Как правило, патология хорошо поддается лечению, имеет благоприятный прогноз, но основная проблема – это длительность терапии (от 6-ти месяцев до 2-х лет) и необходимость соблюдать рекомендации по режиму физических нагрузок.
Лечение болезни Осгуда Шлаттера у подростков может быть консервативным и хирургическим.
Это основной вид лечения данной проблемы. Основная задача терапии – купировать болевой синдром, снизить интенсивность асептического воспаления и обеспечить нормальный процесс оссификации бугристости большеберцовой кости.
Основной метод консервативной терапии – это щадящий режим физической активности. На время лечения нужно обязательно прекратить все занятия спортом и прочие чрезмерные физические нагрузки. В обязательном порядке нужно применять различные ортопедические изделия для защиты коленного сустава – ортезы, бандажи, эластические повязки, фиксаторы, пателлярные бандажи.
В комплексной терапии назначают и медикаментозную коррекцию. В случае болевого синдрома назначают в соответствующих возрастных дозах анальгетики и нестероидные противовоспалительные препараты. Также всем пациентам показаны препараты кальция, поливитамины. Обязательной составляющей консервативной терапии является физиотерапия.
Пациентам назначают курсы:
- УВЧ,
- магнитной терапии,
- фонофореза,
- электофореза,
- лазерной терапии,
- ударно-волновой терапии.
Также всем пациентам показана лечебная гимнастика и курсы массажа.
Как правило, такое комплексное лечение приносит положительные результаты спустя 3-6 месяцев, но иногда терапия может затянуться. В случае, когда консервативная терапия оказалась неэффективной, а болезнь прогрессирует, развиваются ее осложнения, прибегают к оперативному вмешательству.
Показаниями к назначению операции у пациентов с болезнью Осгуда-Шлаттера являются:
- длительное течение патологии и неэффективность консервативной терапии (когда курс лечения длится более 2-х лет);
- наличие стойкого болевого синдрома, который не устраняется прочими методиками лечения;
- если с помощью рентгенографии наблюдается фрагментация большеберцовой бугристости и наблюдается отделение отдельных отломков кости;
- если возраст ребенка на момент диагностирования болезни составляет 14 лет и больше.
Сама по себе операция считается технически несложной. Хирург удаляет все отделившееся костные фрагменты и проводит пластику сухожилий и связок.
Реабилитация после хирургического лечения не является длительной. После курса консервативного лечения ребенок снова сможет вести активный образ жизни и полностью избавиться от болезни.
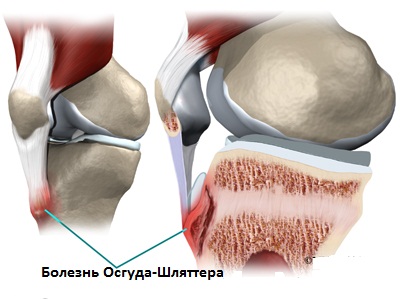
Профилактика
После устранения всех раздражающих факторов, обеспечения покоя поврежденному колену и проведения комплекса умеренной терапии, пациент должен продолжить соблюдать меры осторожности.
Чтобы предотвратить болезнь Осгуда-Шлаттера у подростков в дальнейшем, нужно давать разгрузку суставу, избегать провокаторов заболевания (прыжки, бег, стояние на коленях). Можно заменить привычные виды спорта на более лояльные (плавание, велосипед), хотя, как правило, после пройденного лечения ограничения на занятия спортом снимаются.
Профилактические меры – не всегда гарантия того, что болезнь не проявит себя снова. Любая микротравма может развиться в болезнь Осгуда-Шлаттера, если вовремя не заметить ее и не начать лечение. В группе риска всегда находятся дети и подростки, чья постоянная деятельность (танцы, спорт) несет опасность травмирования нижних конечностей. Для профессиональных спортсменов ежедневный уход за ногами должен стать привычным ритуалом. Только так можно сохранить здоровье ног и избежать остеохондропатии.

Общие сведения
Болезнь Осгуда-Шлаттера – это специфическое заболевание опорно-двигательного аппарата, а именно коленных суставов, характеризующееся дистрофическим повреждением большеберцовой кости в области ее бугристости. Подобное асептическое разрушение костной ткани формируется на фоне ее постоянного или острого травмирования и обычно поражает лишь молодых людей на этапе интенсивного развития скелета.
Клинически болезнь проявляется припухлостью коленного сустава, образованием под ним своеобразного нароста (шишки) и болезненностью в его нижней части, возникающей при обычных физических нагрузках (бег, приседания и пр.) или даже без таковых.
Патогенез
Механизм возникновения и дальнейшего развития синдрома Осгуд-Шляттера напрямую связан с возрастом пациента и его физической активностью. Согласно статистическим данным в подавляющем большинстве случаев врачи диагностируют болезнь Шляттера у детей и подростков в возрастной категории от 10-ти до 18-ти лет, при этом занимающиеся спортом молодые люди страдают от нее в 5 раз чаще, чем их сверстники, ведущие пассивный образ жизни. Той же причиной более интенсивных физических нагрузок объясняется тот факт, что данная остеохондропатия в основном поражает мальчиков.
Как известно в формировании коленного сустава человека участвуют две крупные кости – бедренная (выше колена) и большеберцовая (ниже колена). В верхней части последней из них имеется особый участок (бугристость), к которому посредством сухожилия крепится четырехглавая бедренная мышца. Именно эта часть кости в детском и юношеском возрасте отвечает за ее рост и потому особо подвержена различным травмам и повреждениям. Во время активных физических нагрузок на коленный сустав в некоторых случаях приходится большая нагрузка и происходит перенапряжение четырехглавой мышцы, что приводит к растяжению или надрыву сухожилия и возникновению дефицита кровоснабжения в этой области. Вследствие такого травматического влияния и снижения питания района бугристости большеберцовой кости в ней развиваются постепенные некротические изменения, вплоть до отмирания отдельных частей ее ядра.

Кроме того любая травма коленного сустава или постоянное ударное воздействие на его костно-мышечную структуру (например, прыжки) может стать причиной трещин и микропереломов бугристости большеберцовой кости, которые растущий организм пытается быстро компенсировать нарастанием новой соединительной ткани. В результате этого у человека и появляется типичный для остеохондропатии Осгуд-Шляттера костный нарост (шишка), образующийся чуть ниже колена. В подобный патологический процесс обычно вовлечена одна нога, однако возможно и двустороннее поражение нижних конечностей.
Классификация
В ортопедической среде данную патологию принято классифицировать по степени ее тяжести и выраженности наблюдаемой внешней и внутренней симптоматики. Относительно этого выделяют три степени болезни Шляттера, а именно:
- начальная – визуальные проявления в форме шишкообразного нароста под коленом отсутствуют или минимальные, болевые ощущения в районе коленного сустава эпизодические, слабовыраженные и возникают в основном в момент физической нагрузки на ногу;
- нарастание симптоматики – появляется отечность мягких тканей вокруг пораженного колена, непосредственно под ним зрительно различимой становится шишка, болевой синдром проявляется в период нагрузок на ногу и в течение некоторого периода времени после них;
- хроническая – под коленом отчетливо видно шишкообразное образование, которое чаще всего окружено отеком, дискомфорт и боль в суставе носит устойчивый характер и отмечается даже в состоянии покоя.
Причины
Выделяют две основные связанные с физической активностью первопричины развития болезни Осгуда-Шлаттера у подростков и детей:
- непосредственные травмы тканей коленного сустава (подвывихи и вывихи, растяжения, ушибы, переломы);
- систематические микротравмы (внешние и внутренние) коленного сустава, которые возникают вследствие интенсивных занятий спортом или прочих видов деятельности, сопряженных с чрезмерными физическими нагрузками на нижние конечности.
Факторами наибольшего риска возникновения болезни Шляттера у подростков и детей считают:
- футбол, баскетбол, гандбол, хоккей, волейбол, большой теннис;
- легкую и тяжелую атлетику, акробатику, гимнастику;
- дзюдо, кикбоксинг, самбо;
- лыжный спорт, спортивный туризм, фигурное катание, велоспорт;
- балет, спортивные и бальные танцы.
Симптомы болезни Осгуд-Шлаттера
Выраженность негативных проявлений данной патологии у различных пациентов может отличаться в зависимости от характера полученных травм, степени физической активности и персональных особенностей организма.
Вначале развития заболевания больной начинает испытывать невнятные болевые ощущения в области колена, которые обычно появляются после или в процессе физических нагрузок на пораженную конечность. Как правило, подобная боль еще не ассоциируется с внутренним патологическим процессом и потому в этом периоде обращений к врачу достаточно мало.
С течением времени болевые симптомы начинают нарастать, локализуются в одном месте и могут проявляться не только при физической активности, но и в состоянии покоя. Вместе с тем вокруг пострадавшего колена появляются обусловленные отеками припухлости, а чуть ниже него возникает шишкообразный нарост. В этом периоде болезни пациенту (в особенности спортсмену) все сложнее становится выполнять обычные для него упражнения, а иногда и естественные движения ногой. Наибольшая интенсивность болевого синдрома отмечается в положении тела – стоя на коленях.

Помимо этого, у больного могут возникать и другие симптомы негативного характера:
При самостоятельной пальпации пострадавшего колена ощущаются точки болезненности, а также сглаженность контуров большеберцовой кости. Фактура коленного сустава осязается как плотно-эластическая, а под отечными мягкими тканями прощупывается твердое шишкообразное образование. Общее самочувствие пациента, несмотря на сопровождающие его болевые ощущения и патологические процессы в колене, существенно не изменяется. Кожные покровы над пораженным суставом не краснеют, температурные показатели остаются в норме.
В большинстве клинических случаев данное заболевание протекает в размеренной хронической форме, однако иногда может наблюдаться его волнообразное течение с периодами внезапного обострения и относительного спокойствия. Без вмешательства врача и при продолжении физических нагрузок негативная симптоматика способна сохраняться на протяжении многих месяцев и усугубляться на фоне дальнейшего механического повреждения коленного сустава. Тем не менее, проявления болезни постепенно исчезают самостоятельно в течение 1-2-х лет, а ко времени окончания срока роста костной ткани (приблизительно к 17-19 годам) обычно самоустраняются. Перед тем как лечить Осгуд-Шляттера следует всесторонне и в индивидуальном порядке оценить необходимость проведения подобной терапии, так как в некоторых случаях она может быть нецелесообразной.
Анализы и диагностика
В целом заподозрить развитие болезни Шляттера врачу позволяет комплексность наличествующих у пациента клинических проявлений и типичная для данного заболевания локализация патологического процесса. Немаловажную роль в правильной диагностике также играет половая принадлежность и возраст пациента, поскольку взрослые люди, как правило, не подвергаются такого вида повреждениям. Даже благодаря простому визуальному осмотру и обычному сбору анамнеза в отношении предшествующих травм или перегрузок коленного сустава опытный ортопед-травматолог способен поставить верный диагноз, однако нелишним будет его подтверждение с помощью некоторых аппаратных методов диагностики.
Решающим фактором в вынесении однозначного диагноза болезнь Осгуда-Шлаттера у детей и подростков была и остается рентгенография, которую с целью повышения информативности течения патологии лучше всего проводить в динамике. Для исключения прочих ортопедических заболеваний подобное обследование пораженного коленного сустава необходимо осуществлять в двух проекциях, а именно в боковой и прямой.
В начальной фазе развития заболевания на рентгенологических снимках отмечается уплощение бугристости большеберцовой кости в ее мягкой части и подъем нижнего края просветления, отвечающего расположенной в передней доле коленного сустава жировой ткани. Последнее несоответствие норме вызвано увеличением размера поднадколенниковой сумки, происходящее вследствие ее асептического воспаления. Какие-либо видимые изменения в самом ядре окостенения на этом этапе болезни Шляттера чаще всего отсутствуют.

Рентгенография коленного сустава при болезни Осгуда-Шлаттера
В некоторых нетипичных случаях может понадобиться назначение МРТ, КТ и/или УЗИ проблемного колена и прилегающих тканей, позволяющие уточнить предполагаемый диагноз. Также возможно применение такой методики как денситометрия, которая предоставит исчерпывающие данные о структурном состоянии исследуемых костей. Другие методы лабораторной диагностики, включая ПЦР-исследования и анализы крови на ревматоидный фактор и С-реактивный белок, проводятся в целях исключения возможной инфекционной природы проблем с коленным суставом (в основном неспецифического и специфического артрита).
Дифференциальную диагностику синдрома Осгуда-Шлаттера в обязательном порядке следует проводить с любыми переломами в области коленного сустава, туберкулезом кости, тендинитом надколенника, остеомиелитом, инфрапателлярным бурситом, болезнью Синдинга-Ларсена-Иогансона и опухолевыми новообразованиями.
Лечение болезни Шляттера
В ходе естественного взросления организма и прекращения роста костей патологический процесс в коленном суставе самостоятельно сходит на нет и потому целесообразность лечения болезни Осгуда-Шлаттера у подростков и детей должно рассматриваться врачом в индивидуальном порядке, в особенности касательно медикаментозной терапии и хирургического вмешательства. В подавляющем большинстве случаев данный вид остеохондропатии поддается консервативному лечению в амбулаторных условиях с применением стандартных физиотерапевтических процедур и привлечением минимального количества лекарственных препаратов.
В первую очередь лечение болезни Шляттера коленного сустава у подростков и детей требует от самих пациентов и их родителей выполнения следующих обязательных условий:
- в полном объеме отказаться от предшествующих возникновению заболевания физических нагрузок на нижние конечности (спорт, танцы и пр.);
- обеспечить поврежденной ноге (или двум) щадящий режим, ограничивающий подвижность пораженного коленного сустава (меньше двигаться без острой на то необходимости);
- соблюдать все прочие предписания лечащего врача (ношение фиксирующего наколенника, применение компрессов, выдерживание диеты и пр.).
При легком течении заболевания лечение Осгуд-Шляттера может ограничиться лишь местными противовоспалительными и обезболивающими лечебными средствами (кремы, мази и пр.), а также физиотерапевтическими процедурами. В случае сильного болевого синдрома его купируют с помощью препаратов из группы НПВС. Более серьезные повреждения коленного сустава могут потребовать хирургического вмешательства (применяется крайне редко).
Нередко дети на протяжении нескольких дней или недель подряд жалуются родителям, что ощущают боли в области отдельных костей скелета. Какие причины могут вызывать подобные ощущения, связано ли это с активным ростом скелета или это признаки патологии? Наряду с вполне физиологическими болями роста, такие ощущения в области костей могут быть первыми симптомами кисты, остеомиелита или иных достаточно серьезных патологий. Родители при наличии подобных жалоб должны обратиться с детьми к травматологу или хирургу.
Боль в костях у ребенка: отчего она возникает?
В некоторых случаях дети могут несколько дней, либо недель подряд жаловаться на боль в области костей. Обычно это длинные трубчатые кости рук или ног, хотя могут быть и иные локализации. Родителей беспокоят подобные жалобы, и они не знают, стоит ли облегчать состояние в домашних условиях за счет препаратов или подручных средств, или стоит обращаться к врачу. В большинстве случаев подобная боль возникает в периоды активного роста, вытяжения костей скелета в длину, за которыми просто не успевает ткань надкостницы, в которой сосредоточено большинство болевых рецепторов. Для ростовых процессов характерна летучая, непостоянная боль, меняющая свою локализацию. Чаще всего боли возникают после активно проведенного дня, когда дети много бегают, прыгают и не сидят на месте. Такие боли сосредоточены в зоне голени или бедра, предплечий и проходят после теплой ванны, массажа или сна. Но есть и другие причины, по которым могут болеть кости, и они обычно требуют полноценной диагностики и лечения у врачей.
Почему болят ступни ног
Обстоятельств появления боли в ступнях много. Стопа делает ряд важных функций, обеспечивающих вертикальное положение тела человека при стоянии и ходьбе: балансировочную, рессорную, толчковую, рефлексогенную. При диагностике болезни огромную роль играет нрав боли и ее локализация. Болевой синдром может обхватывать всю стопу или некую отдельную ее часть.
Дискомфорт в ступнях ног может быть диффузного нрава, когда ощущается разлитая боль по всей стопе. А могут быть локальные болевые чувства, когда человек непосредственно показывает места, где возникает болезненность.
) опорно-двигательного аппарата, болезнями нервной или сосудистой систем.
Почаще всего причинами боли в ногах являются:
- индивидуальности строения стопы (наследственные или обретенные);
- подошвенный фасциит;
- артроз суставов стопы;
- артриты разной этилогии (инфекционный, подагрический, ревматоидный);
- болезни сосудов;
- неврома Мортона;
- травматические повреждения.
Следует немедля звонить в скорую, ежели:
Как можно скорее обратитесь к хирургу-травматологу, ежели:
- Развиваются признаки воспаления. Не считая боли в ступне возникает отёк и покраснение, местное, а потом и общее увеличение температуры.
- Стопа (дистальный (дальний) отдел конечности стопоходящих четвероногих, представляет собой свод, который непосредственно соприкасается с поверхностью земли и служит опорой при стоянии и передвижении
) распухла, кожные покровы бледноватые и прохладные на ощупь. - Отёчны обе нижние конечности, при этом находятся неуввязками с дыханием.
- Ощущаются мощные боли в икроножных мускулах и стопах опосля длительного сидения – во время авиаперелёта или переезда в автотранспорте.
- Острая больная симптоматика, развивающаяся в спупнях ног без каких-то обстоятельств.
Не откладывайте навечно посещение доктора, ежели:
Рентген костей поможет с диагнозом
Если родители заподозрили наличие более серьезных, нежели ростовые боли, процессов, необходимо посещение травматолога. Даже если травмы костей и связок, мышц или сухожилий родители и сами дети не подтверждают, врач, прежде всего, начинает с исключения именно травматического воздействия. Нередко мелкие травмы забываются детьми , но воздействия от них могут иметь серьезные последствия. Если на протяжении недели боль в области костей не проходит при проведении стандартной терапии, доктор направит ребенка на рентгенографию кости в пораженной зоне. Большинство из аномалий развития, травм или неоплазий можно легко выявить при детальном изучении рентгенограммы. Если же подозревается онкологическое поражение костной ткани, дополнительно назначается проведение компьютерной томографии или магнитно-резонансного обследования для уточнения или опровержения диагноза.
Болезнь Стилла либо лейкемия
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Неожиданность для родителей: дефекты метафиза
Наиболее часто в возрасте после 8-10 лет возникает особое поражение костей — фиброзный метафизарный дефект. По сути, это своеобразная неоплазия, которая в своем составе имеет грубую соединительную ткань. Обычно поражает длинные трубчатые кости, возникая неожиданно для родителей на фоне полного здоровья детей. Формирование крупных очагов поражения костей потребует немедленной оперативной коррекции, наличие малых зон потребует наблюдения, каждые полгода родители с ребенком должны посещать врача для проведения контрольных рентгеновских снимков. По ним врачи следят за динамикой изменений, если имеется прогрессия, решается вопрос об операции. На фоне подобного дефекта дети существенно ограничиваются в физических нагрузках, родители должны строго следить за этим, чтобы не усугубить течение патологии. Обычно через 4-5 лет полноценного лечения дефекты полностью исчезают. Если же родители пренебрегают советами врача, в местах дефектов возможны патологические переломы. Лечить их придется с установкой металлоконструкций, чтобы кости срослись в правильном положении, а затем нужна будет еще операция для снятия спиц.
Группа риска
Вероятность развития патологии высока у пациентов, страдающих:
- ревматоидным артритом;
- онкологическими болезнями;
- ВИЧ;
- сахарным диабетом;
- красной волчанкой;
- серповидноклеточной анемией;
- остеопорозом;
- ИППП;
- ожирением;
- авитаминозом;
Заболевание часто наблюдается у лиц:
- с наркотической зависимостью;
- получивших внутрисуставные уколы;
- проходящих гормональное лечение;
Киста кости: чем она опасна?
Резкая боль во время движения в области кости, но без предшествующих травм и переломов подозрительна в отношении кисты костной ткани. По числу оперативных вмешательств в области скелета у детей именно киста занимает лидирующие позиции. Наиболее часто киста возникает в области суставов плеча или колена у детей после 10 лет, активно занимающихся спортом и ведущих подвижный образ жизни. По своей сути кисты — это полости внутри костей, заполненные жидким содержимым. Нередко их выявляют поздно, уже на фоне переломов кости в зоне кистозного дефекта. Происходит это потому, что стенки кисты постепенно истончаются, и кость теряет свою прочность. Перелом может возникать при обычном вставании с постели. Основные жалобы при этом — это сильная боль, которая возникает резко, без предварительной травмы этой зоны.
Профилактика заболеваний коленного сустава
Главный способ предотвратить проблемы — это правильная организация детской активности. Обычная утренняя зарядка поможет укрепить связки, сформировать более сильные мышцы ног. Регулярные занятия повышают устойчивость суставного аппарата к травмам. Ребёнку 7-8 лет можно предложить лёгкие упражнения на растяжку — ходьбу с высоким подъёмом колен, раскачивание, махи ногами вперёд и в стороны.
Детей, занимающихся спортом, нужно обучать методам разминки подколенных сухожилий и квадрицепсов перед тренировкой. После занятий следует выполнять расслабляющие упражнения. Поддержку колена обеспечивает правильно подобранная спортивная обувь.
Важно также контролировать вес ребёнка. Лишние килограммы создают избыточное давление на суставы, способствуя развитию артрита.
Если у ребёнка болят колени слишком долго или периодически, рекомендуется обратиться к педиатру или детскому ортопеду. Болезнь, не вылеченная вовремя, может перейти в тяжёлую хроническую форму.
Постоянные жалобы детей: симуляция или нет?
Это заболевание очень длительно и тяжело лечится, порой необходимо много операций и длительная реабилитация, а нередко остеомиелит приводит к инвалидности. Поэтому родители не должны игнорировать упорные жалобы ребенка на боли в костях без явных причин, необходимо посещение ортопеда, травматолога или хирурга и проведение рентгена. В серьезных случаях дополняет диагностику и компьютерная томография костей.
Опытные врачи советуют не соглашаться ни на какое лечение, в том числе, ЛФК (лечебную физкультуру) и физиотерапию до постановки окончательного диагноза. При остеомиелите это может привести к серьезным осложнениям. Лечение его сложное, далеко не всегда консервативная терапия будет эффективной, и тогда потребуется операция с полным иссечением патологического очага и ремоделированием пораженной кости. На дальнейшее заживление и восстановление кости потребуется много месяцев.
Для профилактики боли в костях и патологий, которые могут их провоцировать, детям нужна адекватная нагрузка, полноценное питание и движение. Родители же должны следить за профилактикой травм и своевременно обращаться к врачу по поводу жалоб на боли.
Вероятные предпосылки болей и сопутствующие симптомы
Таблица вероятных обстоятельств, почему у малыша болят ноги:
Один из нередких причин, вызывающих больные чувства в ногах у детей 3-9 лет – боли роста. В состоянии покоя дискомфорт исчезает. Соответствующие симптомы:
- обычная температура тела;
- отсутствие каких-то конфигураций кожных покровов на руках и ногах (отеков, покраснений и т.д.);
- в течение дня болей нет, или они незначимы;
- локализация больных чувств не изменяется.
Ежели для малыша типично большая часть пт из указанного перечня, то он столкнулся с обычным физиологическим действием. Почему же так происходит? Ответ кроется в асинхронном развитии мускул и костей. Облегчить противные симптомы можно с помощью теплой ванны или расслабляющего массажа. Из медикаментов при необходимости посодействуют Диклофенак (мазь), Нурофен или Ибупрофен.
Подавляющее большая часть ортопедических патологий, сопровождающихся болями в ногах — разные виды плоскостопия, некорректная осанка, дисплазия или остальные патологические конфигурации тазобедренных суставов (советуем прочесть: дисплазия тазобедренных суставов у новорожденных: признаки и фото). Локализация боли — нижняя часть ноги (стопа, голень), при отягощениях симптомы усиливаются. Каких-то конфигураций кожных покровов не наблюдается.
Ежели ребенок различается подвижностью и “боевым” нравом, то в этом и кроется источник болей в ногах. Травмы, растяжения, ушибы — все это является следствием чрезвычайно активного вида жизни. Делать в этом варианте ничего не необходимо, последствия незначимых травм проходят сами. Ежели же повреждение оказалось суровым и привело к хромоте, обратитесь к травматологу – нужна инструментальная диагностика обстоятельств дискомфорта.
Более нередкие заразы:
К примеру, боли в ногах без созидаемых обстоятельств могут быть следствием недочета:
- кальция;
- магния;
- фтора;
- витаминов.
Дисбаланс микроэлементов почаще возникает у детей 2-7 лет. В это время скорость развития малыша мощно зависит от питания. Боли, вызванные недостатком питательных веществ, появляются по ночам (в форме судорог в районе икры) или при ходьбе (боли в стопе или меньше колен). Отмечается и слабенькая регенерация: даже опосля мельчайшего ушиба ноги болят длинно, и это причиняет массу неудобств. Для устранения неувязки попытайтесь без помощи других скорректировать рацион или обратитесь к доктору.
Дистония — мышечные спазмы. Причин, вызывающих патологию, множество: наследственность, стрессы, перенесенные болезни. Нейроциркуляторная дистония характеризуется резко возникающими спазмами, сковывающими движения. При этом боль проходит без помощи других. Спутниками болезни являются нарушения сердечно-сосудистой системы: тахикардия, брадикардия. Терапия включает прием седативных продуктов.
При пороках сердечно-сосудистой системы нарушается кровообращение. В итоге ножки стают слабенькими. Врожденные патологии выявляются в 1-ый год жизни малыша, но ежели докторы не нашли нарушений, то их можно выявить без помощи других по последующим признакам:
- с самого ранешнего возраста ноги болят по утрам и ночам;
- в состоянии покоя боль исчезает, но при ходьбе возникает опять;
- ЧСС и ЧДД выходят за пределы нормы (советуем прочесть: норма ЧСС и ЧДД у детей );
- пульс на ногах щупается слабо;
- больные чувства обхватывают ноги меньше колена и ступни.
Стресс — спутник человека на протяжении жизни. Детям с ним совладать труднее, чем взрослым, потому появляются психосоматические болезни. В 3-4 года стресс вызван адаптацией к окружающему миру. В 5-6 лет начинаются школьные годы, и малышу приходится вливаться в новейший коллектив. На протяжении этого времени помогайте ребенку. Выслушивайте, когда он жалуется. Пытайтесь впору узнавать о его переживаниях и управляться с ними вместе.
Диагностика
Для поставления точного диагноза пациент должен проходить консультации у разных специалистов. На ранних стадиях заболевания, когда рентгенографические обследования не могут выявить четкую картину патологии, применяют более чувствительные способы:
Главными обследованиями являются:
- Диагностическую пункцию сустава;
- Обследование синовиальной жидкости.
Важными обследованиями для диагностики являются:
- Иммуноферментный анализ;
- Исследование спинномозговой жидкости, крови и отделяемой уретры на наличие бактерий;
- Бактериологическое обследование жидкости по Грану;
- Обзорное обследование мазков из половых путей.
Провоцирующие факторы
- В основном инфекционный артрит развивается по причине метастатического поражения суставов, когда инфекция проникает в суставную щель гематогенным или лимфогенным путем, что провоцирует появление возбудителя в синовиальной жидкости.
- Инфицирование суставов происходит при открытых ранениях, а также при распространении патогенных частиц из близко находящихся зон остеомиелита.
Болезнь может выявиться при проведении лечебно-диагностических процедур.
Квалификация
Инфекционный артрит может быть вызван:
- бактериами;
- грибками;
- паразитарными инвазиями.
Исходя, из нозологической принадлежности в основном выделяют:
- септические;
- гонорейные и сифилитические;
- туберкулезные;
- бруцеллезные артриты.
При попадании инфекции в суставы снаружи артрит квалифицируется как первичный. Когда инфекционный процесс носит распространенный характер, включая мышцы вокруг сустава, или фиксируется образование отдельных гнойных очагов, артрит квалифицируют как вторичный.
Читайте также:


