Заболевания суставов частое мочеиспускания
Понятие заболевания
Реактивным артритом называют воспаление суставов, вызванное существованием или появлением в организме ряда инфекций.
Реже всего артрит ревматоидный встречается у пожилых людей, подростков. Самые частые случаи у мужчин двадцати-сорока лет. Женщины болеют реже.
Классический, самый распространенный вид реактивного артрита вызван инфекционно-воспалительными заболеваниями кишечника и половыми инфекциями.
В 10% случаев реактивный артрит возникает как следствие ангины, гриппа , ОРЗ.
Симптомы, развитие реактивного артрита
Современные методы обследования позволили обнаружить в ткани воспаленных суставов микроорганизмы. Их деятельность влияет на иммунные клетки. Которые вместе с чужеродными поражают собственные клетки.
Попадая в организм любым путём: половым, через носоглотку, инфекция поражает любые органы. Суставы не будут исключением.
После затихания симптомов основного заболевания — ангины, гриппа, воспаляется какой-нибудь сустав. Считается осложнением после болезни, воспаление суставов провоцируется теми же микробами.
Поражаются суставы при артрите:
◉ Больших пальцев ног
Симптомы реактивного артрита:
◈ Покраснение, посинение сустава
Форма артрита с расстройством мочеполовой системы называется болезнью Рейтера. При этом недуге поражается подошва стопы.
Красные пятна на стопе трансформируются в огрубевшие участки стоп, напоминающие натоптыши . Но сопровождающиеся сильной болезненностью и отслаиванием кожи, иногда ногтей.
Лечение реактивного артрита
Полноценное лечение возможно только после полного обследования. Отличить реактивный артрит от прочих болезней суставов не очень просто.
Главные критерии, определяющие недуг:
▣ Несимметричное поражение суставов (например, различная степень на правой и левой руке)
Типичная картина артрита данного вида будет с признаками поражения глаз, половых органов, мочевого пузыря, кишечника, стоп. Но чаще артрит реактивный проходит лишь с болями суставов. Поэтому проводится обширная диагностика заболевшего.
Не вылеченный, запущенный реактивный артрит в отдельных случаях может переходить в ревматоидный артрит . Таких случаев не более двадцати процентов. Случается, что болезнь не излечивается до конца, а приобретает затяжной характер. Лечение тогда продолжается годами.
Чтобы поставить диагноз — реактивный артрит. Нужно провести ряд обследований:
❖ Анализы
Показания СОЭ повышаются, показывая наличие воспалительного процесса. Какой именно это процесс показывает другое обследование.
Ревмопробы: С-реактивный белок, серомукоид и пр. показывают при реактивном артрите повышение показателей. Информацию о наличии воспалительного или инфекционного характера поражения суставов.
❖ Рентгенография крестцово-повздошных сочленений позволит определить воспаление, называемое сакроилетит. Характерный при артирте сакроилетит бывает односторонний. В отличии от болезни Бехтерева.
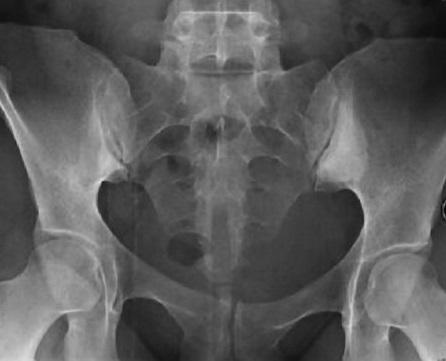
❖ Посев из кишечника, половых путей, носоглотки определит возбудителя этой болезни. Лабораторный анализ распознает возможность подбора к конкретному возбудителю какого-либо антибиотика для лечения артрита.
◆ Лечебные меры с антибиотиками, дополняют корректирующими действиями для иммунной системы.
Борясь с микроорганизмами, иммунитет, посылает клетки по привычке в воспаленный сустав. Даже при стихании воспалительного поражения сустава.
Иммунитет в таком случае нуждается в подавляющем действии, либо стимулирующем. Медикаментозными средствами, подобранными специалистом, удается добиться излечивания реактивного артрита.
◆ Помимо препаратов, используют фиксацию пораженного сустава при помощи бандажа, ортеза. Подбирая по поврежденному воспалением суставу, бандаж на колено, запястье, голеностоп поддерживают этим больное место. Часть нагрузки с сустава бандаж возьмет на себя.
◆ Народная медицина в дополнении к врачебным рекомендациям способствует излечиванию реактивного артрита. Травы, примочки при артрите снимают воспаление, боль.
Возможные причины болей в пояснице

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Дискомфорт в пояснице обычно возникает после усиленных физических нагрузок, регулярного пребывания на холоде вследствие профессиональной деятельности. Также причинами могут стать заболевания разных органов и систем организма:
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Инфицирование костной ткани, чаще всего палочкой Коха. Сопровождается незначительным повышением температуры, слабостью, болью во всех костях и голове.
- Нарушения опорно-двигательного аппарата, в том числе разная длина ног, искривления позвоночника.
- Проблемы с ЖКТ – панкреатит, холецистит, аппендицит, нарушения тонкого отдела кишечника.
- Болезни мочевыделительной системы. Одни из них чаще поражают мужчин, другие – женщин. Сопровождаются обычно общим ухудшением состояния, сложностью оттока мочи.
- Воспаления мышц – миозиты. Их провоцируют вирусы и бактерии, обычно вследствие переохлаждения.
- Избыточный вес.
- Разрастание опухолей в области нервных волокон поясницы.
- Заболевания половых органов – эпидидимит, простатит, аднексит.
Точнее определит причину боли анализ образа жизни и наличие дополнительных симптомов
Заболевания почек и мочевыводящих путей
Чаще всего причиной увеличения количества позывов к мочеиспусканию являются инфекционные воспалительные заболевания мочевыводящих путей, которые у женщин диагностируются в 3 раза чаще, чем у мужчин. Это связано с особенностями анатомического строения мочеполовой системы, у женщин мочеиспускательный канал короче и шире, чем у представителей сильного пола, поэтому инфекции легче проникнуть в мочевыводящие пути.
По характеру течения выделяют острый и хронический пиелонефрит.
Учащение мочеиспускания обычно является симптомом хронической формы заболевания. Кроме того женщину беспокоят тупые ноющие боли в поясничной области, усиливающиеся в холодную или сырую погоду. При прогрессировании болезни, особенно при двустороннем поражении почек, у пациенток развивается артериальная гипертензия. При обострении заболевания наблюдается клиническая картина острого пиелонефрита.
У больных резко повышается температура тела до 39–40 С, появляется озноб, сильная слабость, тошнота, иногда рвота. Боли в пояснице усиливаются, в моче появляется примесь гноя и крови.
Лечение хронического пиелонефрита длительное, назначается только врачом. Пациентам необходим длительный курс антибактериальной терапии, сочетающийся с приемом почечных травяных сборов, спазмолитиков и обезболивающих препаратов. Если имеет место нарушение оттока мочи, то восстановление нормального опорожнения мочевого пузыря является одной из важнейших задач в лечении. Кроме того, пациенткам показано санаторно-курортное лечение.
Учащенное мочеиспускание, сопровождающееся чувством жжения и резями в уретре, – один из признаков цистита. Кроме того женщину может беспокоить чувство неполного опорожнения мочевого пузыря и недержание мочи в момент возникновения позыва к мочеиспусканию. Температура тела обычно остается в нормальных пределах, но может и незначительно повышаться до 37,5 С. Помутнение мочи и появление в ней примеси крови говорит о начавшихся осложнениях.
При своевременно начатом лечении цистит обычно излечивается. Пациенткам назначается антибактериальная терапия, натуральные препараты, обладающие противомикробным и противовоспалительным действием, спазмолитики и анальгетики.
Больным рекомендуется обильное питье, особенно полезны клюквенный и брусничный морсы, и почечные чаи. Из физиотерапевтических методов лечения можно выделить УВЧ, индуктотермию и ионофорез.
Подробнее о том как лечить цистит дома читайте в нашей отдельной статье →
Учащение позывов к мочеиспусканию – одна из жалоб пациенток, заболевших уретритом. Кроме этого, женщину беспокоят боли, зуд и жжение в уретре во время мочеиспускания (особенно в начале), слизистые выделения из уретры. Уретрит практически никогда не сопровождается общими признаками интоксикации и нередко протекает с незначительными симптомами. Тем не менее, самостоятельно заболевание не излечивается, поэтому даже при слабо выраженных симптомах следует обратиться к врачу.
Лечение уретрита у женщин включает в себя несколько этапов. В первую очередь необходимо устранение инфекционного процесса в уретре, для чего пациенткам назначается короткий курс антибактериальной терапии. Второй этап – восстановление нормального состава микрофлоры влагалища. Во всех случаях пациенткам необходима терапия, направленная на укрепление иммунитета.
Лечение мочекаменной болезни начинают после обследования, в ходе которого устанавливаются размеры конкрементов, их количество и локализация, а также вид камней (оксалатные, фосфатные или уратные). В зависимости от этого врач назначает пациентке лекарственные препараты и диету. При необходимости проводится хирургическое лечение. Возможно эндоскопическое дробление камней, измельчение их при помощи цистоскопа, в некоторых случаях выполняется полостная операция.
Почему болят суставы ног?
Если болят суставы рук, то этот симптом неспроста. Такие симптомы можно охарактеризовать только двумя причинами:
- первая: это травма,
- вторая: организм подает сигнал о том, что в организме происходят нарушения или заболевания.
Итак, если, все-таки, травмы не было, какие болезни могут вызвать такую реакцию в организме? Из-за чего болят суставы?
Вкратце об этой болезни можно сказать следующее: это воспалительный процесс, который создает застой венозного и лимфатического оттока внутри сустава. Именно по этим причинам больной артритом ощущает боль. Иногда эта боль становится действительно не выносимой, и терпеть ее просто нереально.
Артрит имеет несколько разновидностей: псориатический, ревматоидный, артрит при синдроме рейтера и подагра. Здесь перечислены все виды артрита для того, чтобы больной артритом понимал, что лечение эффективно тогда, когда он точно знает свой диагноз, поскольку, каждый вид имеет свое медикаментозное назначение.
Понятное дело, что больной сустав будет болеть. Движения рук, если поражены именно суставы рук, будут более скованными, чем в нормальном состоянии.
Заметна припухлость иногда даже отек в пораженном месте, покраснение кожи. В некоторых случаях человек, страдающий артритом, может почувствовать слабость, даже его может настигнуть лихорадка.
При медицинском обследовании анализы могут показать повышение СОЭ и число лейкоцитов. Так же не исключено присутствие с-реактивного белка.
Лечение артрита домашними средствами производить не рекомендовано так, как это заболевание должно требует строгого контроля, то есть терапия должна происходить под наблюдением врача.
Симптомы бурсита сходны с артритом, поэтому больной нередко ошибается в самостоятельном установлении диагноза. Так же, как и в предыдущем варианте, необходимо профессиональное обследование и правильное лечение.
Если же больной артритом или бурситом пренебрегает современными медицинскими методиками, и все же определился решить проблему самостоятельно, то нужно делать это, не причинив еще больший вред.
Итак, несколько народных способов по устранению болей в суставах рук по причине артрита и бурсита.
Для этого необходимо приобрести пол литра водки и 20 г цветков конского каштана. Все это смешивается и настаивается в течение двух недель. Будущую настойку хранят в темном месте и время от времени ее взбалтывают. Используют полученную жидкость в качестве растирочного средства.
Если нет возможности достать цветки каштана, то их можно заменить грецкими орехами, точнее их перегородки — 1 стакан. Процесс настаивания тот же, только его длительность составляет 18 дней. Полученную микстуру следует принимать вовнутрь по столовой ложке 2 – 3 раза в день на протяжении месяца.
Если болят суставы ног, то в качестве причин, как и при болях в суставах рук, могут быть травмы, артрит и бурсит. Кроме того, не исключена вероятность энтезита.
Энтезит – ревматическое заболевание, которое поражает суставы. Это заболевание может вызвать острую боль. Если говорить о признаках, то они те же, что и при артрите. И здесь также необходима медицинская диагностика.
Если постоянно болят суставы ног, то, ни о каком самолечении и речи быть не может! При таких обстоятельствах необходимо срочно показаться травматологу, неврологу, ревматологу или вертебрологу. Поисковые системы и энциклопедии не смогут установить причину, а значит и способ лечения заболевания.
Причинами того, что болят суставы коленей, могут быть следующие:
- травма колена,
- артрит коленного сустава,
- подагра,
- гонартроз или артроз коленного сустава.
Как правило, при ходьбе болят суставы колена из-за повреждения сухожилий, хряща, околосуставных сумок и прочее. В таких случаях человека беспокоит не только боль, но и сниженная подвижность сустава, то есть движения становятся ограниченными и сгибание колена нарушается.
Если говорить о внешних изменениях, то заметно покраснение кожи и даже отечность. Как и при любом воспалительном процессе, свойственна повышенная температура пораженного места, поэтому колено на ощупь становится горячим.
При таких симптомах не исключен артрит коленного сустава. Причинами боли сустава при ходьбе могут инфекции и физические нагрузки.
Наверняка, многие слышали, что при климаксе болят суставы. К причинам такого следствия относят:
Иногда удивляет, что человек заботясь о своем внешнем здоровье, забывает о том, что внутри тоже может быть проблема. Если постоянно болят суставы после тренировки, зачем пить анальгин и аспирин? Да, данные препараты утоляют боль, но не избавляют от причины ее появления.
Итак, как же помощь организму с гарантией того, что проблема будет решена?
Какой же должна быть оптимальная дозировка?
500 мг глюкозамина совместно с 400 г хондроитина по 3 раза в день приведут ваши суставы в норму.
Помимо прочего, суставы нуждаются в необходимом количестве жиров. В данном случае жиры служат смазочным материалом, который смягчает трение в период активных движений, поэтому рыбий жир или льняное здесь лишними не будут.
Кроме жиров, в качестве добавки можно использовать бетаин. А если бетаин совместить с фолиевой кислотой и витаминами В6, В12, то в крови снижается уровень гомоцистеина.
Противопоказания: бетаин не принимают с медикаментами от инфекций мочевыводящих путей.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Боли в суставах могут быть вызваны не только физическими нагрузками, но и недостатком в диете определенных важных витаминов и микроэлементов. И прежде, чем прибегать к аспирину и анальгину, попробуйте принимать кальций по 500 мг 2 – 4 раза в день; перед сном магний 450 мг, витамин С 250 мг, витамин Е 400 мг.
То, что при вич болят суставы – нельзя назвать распространенным явлением. Но симптомы поражения опорно-двигательного аппарата у больных ВИЧ определяются болью в суставах и в костях.
Только у 5 – 10 % больных ВИЧ встречается артрит. Еще реже развивается у ВИЧ — инфицированных псориатический артрит или синдром Рейтера.
В любом случае, ВИЧ – инфицированный человек находится под наблюдением у врача, который может определить истинную причину боли в суставах или порекомендовать более компетентного специалиста в этом вопросе.
Химиотерапия пагубно влияет на иммунитет человека, отсюда слабость, боль в суставах, головная боль и тому подобное. Не следует особо переживать, если после химиотерапии болят суставы так, как это явление, как правило, временное.
После химиотерапии человек должен уделять особое внимание своему организму.
- Во-первых, правильный режим дня, в который входит отдых, нормальный сон и прогулки на свежем воздухе.
- Во-вторых, витаминное питание: как можно больше овощей и фруктов.
- В-третьих, полное отсутствие стрессов, только позитивное настроение.
Если же боль длиться достаточно долго, то необходимо обратиться к врачу. Кроме того, не стоит забывать – консультироваться с онкологом по поводу медикаментов относительно суставов.
Все мы прекрасно понимаем, что каждая женщина переносит беременность по-своему. И то, что болят суставы при беременности – привычное явление.
Происхождением такого следствия является в основном нехватка кальция в организме. Беременной с жалобами на боли в суставах рекомендуют сдать биохимический анализ крови, чтобы проконтролировать вероятность дефицита микроэлементов.
Только после установленного диагноза назначается курс лечения, в который входят медикаменты с наличием кальция и витамина Д. беременная должна понимать, что помимо препаратов, в этом положении ей необходимо сбалансированное питание, содержащее в себе кисломолочные, рыбные продукты, печень, мясо, орехи и многое другое.
В момент беременности, естественно, женщина набирает в весе, от этого идет нагрузка на спину и ноги, что и может вызвать в боль в суставах, особенно в последние недели срока.
В целях профилактики не лишним будет проконсультироваться с врачом, с целью избежание артрита и прочих заболеваний.
Одним из осложнений остеохондроза поясничного отдела является нарушение функций мочевого пузыря. Сходство симптомов с урологическими заболеваниями нередко затрудняет диагностику основной патологии. Как связаны между собой остеохондроз и мочеиспускание, может рассказать врач невропатолог.
Механизм нарушения мочеиспускания
Нарушение работы мочевыделительной системы проявляется симптомами, характерными для воспалительного процесса:
- болью (локализация в нижней части живота, в паховой области, мочевом пузыре);
- почечными коликами;
- расстройством мочеиспускания: превышение суточного диуреза или затруднение опорожнения пузыря;
- жжением, неполным опорожнением;
- нейрогенным пузырем;
- низкой потенцией у мужчин;
- нарушениями цикла у женщин;
- недержанием мочи или ее отсутствием.
Накапливаясь, патологические проявления болезни существенно влияют на качество жизни человека. Устранить проблему можно только вылечив основное заболевание, т.е. остеохондроз. Вертеброгенные расстройства подтверждаются на основании клинических симптомов, рентгена позвоночника, одновременного проявления вегетативных и мочеполовых нарушений. Кроме того, при остеохондрозе поясничного отдела отмечается повышенная чувствительность ног, приступы сопровождаются избыточным потоотделением и учащенным пульсом.
Причины развития остеохондроза
Это необратимое состояние дегенеративных нарушений позвоночника, которое прогрессирует с течением времени. Опорно-двигательная система всю жизнь подвержена напряжению, что связано с прямохождением человека. Заболевание может регистрироваться не только в зрелом возрасте, но и у подростков. Чтобы не допустить его развития, необходимо обращать внимание на факторы риска, стараясь свести их к минимуму:
- чрезмерные физические нагрузки, связанные с напряжением позвоночного столба;
- сидячая работа – в таком положении наклон корпуса создает дополнительное напряжение для позвоночника. В качестве разгрузки нужно делать перерывы каждые 20 минут, изменяя положение тела;
- малоактивный образ жизни – при недостатке двигательной активности мышцы спины становятся слабее. Постепенно хрящевая ткань подвергается патологическим изменениям, развивается остеохондроз;
- занятия некоторыми видами спорта, сопровождающимися большими нагрузками для спины;
- искривление осанки приводит к перераспределению нагрузки на межпозвоночные диски;
- нарушение обмена веществ;
- последствие некоторых инфекционных заболеваний (остеомиелит, туберкулез);
- плоскостопие;
- ожирение;
- вредные привычки.
Длительно протекающий корешковый синдром провоцирует появление патологических нервных импульсов. Это приводит к замедлению рефлекторной деятельности спинных нервов, что, в свою очередь, угнетает иннервацию пузыря. При пониженной чувствительности органа развивается его нейрогенное состояние.
Необходимо учитывать, что, прогрессируя в своем развитии, нарушения могут распространяться и на другие отделы (шейный, грудной). Часто встречается комбинированный вид патологии.
Возможные осложнения проблемы
По мере прогрессирования недуга без качественного лечения и коррекции образа жизни на фоне остеохондроза наступает мышечная атрофия, происходят сбои в работе внутренних органов. Поражая межпозвоночные диски в одном участке, патология распространяется и на остальные отделы. В зависимости от места нарушений имеются характерные симптомы. К примеру, остеохондроз шейного отдела опасен не только нестабильностью позвонков, но и развитием мигрени, ишемией головного мозга.
На фоне деформации дисков возникает их выпячивание, приводящее к ущемлению сосудов и нервов. В дальнейшем может развиться грыжа, человек становится инвалидом без радикальной терапии.
Компрессионно-васкуляторная ишемия – еще одно осложнение патологии. В таком состоянии каждое движение позвоночника сопровождается одновременным сжатием и сгибанием его дисков.
Отдельной формой патологии является спондилоартроз, проявляющийся образованием костных наростов в виде шипов. При спондилезе выступы по краям дисков напоминают клюв. Это попытка организма самостоятельно компенсировать изменение нагрузки. Также может возникнуть парез стопы, при котором она не поднимается, а свисает.
Кто специализируется на терапии заболевания
Патология носит неврологический характер и лечится чаще всего в этом отделении. Попутно человеку потребуется помощь физиотерапевта, остеопата. При развитии осложнений со стороны мочевыделительной системы обращаются к нефрологу.
По показаниям может понадобиться консультация травматолога, ревматолога, мануального терапевта, иглорефлексотерапевта. Перед тем как обращаться к нетрадиционному способу лечения, необходимо уточнить у лечащего врача, может ли он быть использован в конкретном случае.
Устранение симптомов
В острой стадии остеохондроз лечат медикаментозными средствами. Препаратами первого ряда являются НВПС, спазмолитики, витамины группы В. В тяжелых случаях могут применяться гормональные лекарства. После улучшения начинают физиотерапию: дарсонвализацию, УВЧ-, магнитотерапию, ЛФК. При отсутствии противопоказаний для усиления кровообращения и оттока лимфы назначают массаж.
Такое осложнение как грыжа может быть показанием к проведению операции.
На дому с профилактической целью допускается выполнять комплексы лечебной гимнастики, подобранные специалистом.
Лечение остеохондроза
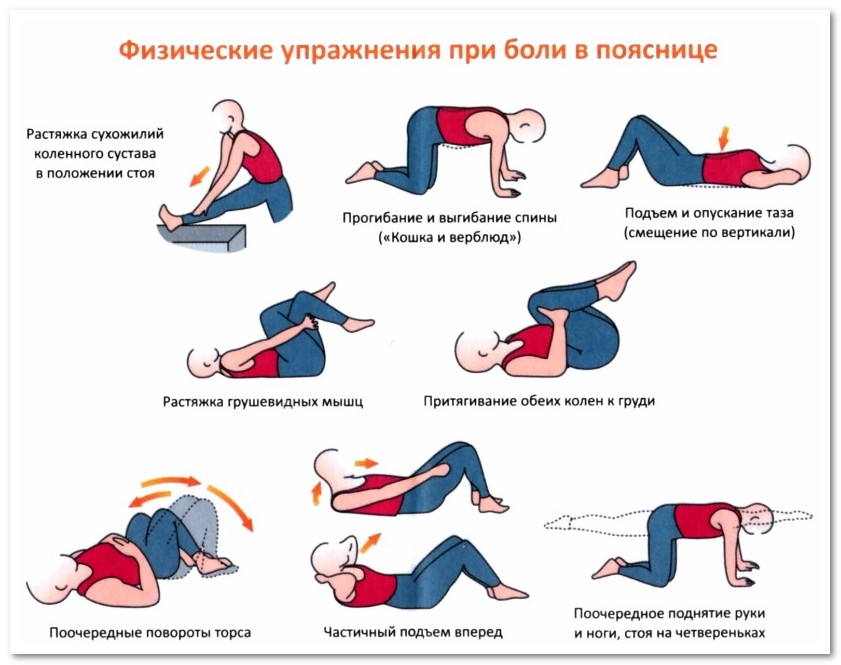
Как правило, приступ начинается с сильных болей. Для их устранения могут использоваться таблетированные противовоспалительные средства, но предпочтительнее лекарства в виде инъекций. Спазм сосудов и зажатость тканей устраняют миорелаксантами и спазмолитиками. Усилить действие средств можно с помощью мазей и гелей. Для восстановления нервной системы могут быть назначены глюкокортикостероиды.
Преимущество внутримышечного введения заключается в минимизации побочных эффектов.
Нарушение мочеиспускания при других заболеваниях
Отклонения в работе мочевыделительной системы нечасто сопутствует течению остеохондроза. Существует ряд других состояний, сопровождающихся этим симптомом:
- болезнь Бехтерева;
- новообразование в позвоночнике;
- ревматоидный артрит;
- сужение позвоночного канала;
- перелом позвоночника.
В урологической практике – это цистит, пиелонефрит, глорумелонефрит, почечная недостаточность.
Профилактические меры
Решающими факторами при возникновении деструктивных нарушений позвоночника являются образ жизни и питание. Для сохранения качеств хрящевой ткани организму необходимы в достаточном количестве микроэлементы, витамины. Поэтому в рационе должны преобладать овощи и фрукты, молочная продукция и зелень. И наоборот, нужно ограничить потребление острых, соленых блюд, копченостей. Полностью исключить фастфуд.
Для укрепления мышечного корсета спины и шеи полезными будут занятия в бассейне, фитнес, йога, ЛФК. При невозможности посещать тренировки стоит чаще бывать на свежем воздухе, совершать пешие прогулки.
Лечение остеохондроза и нарушений мочеиспускания необходимо начинать с устранения проявлений основного заболевания. Симптоматическая терапия заглушит проявления патологии, но ненадолго. Только своевременное посещение врача приостановит развитие дальнейших осложнений.
Реактивный артрит - воспалительное негнойные заболевание суставов, которое развивается одновременно или после инфекции (не в суставе, а в другом участке тела). Инфекция, вызывающая развитие реактивного артрита, обычно поражает носоглотку, мочевыводящие пути и половые органы, желудочно-кишечного тракт. Обычно артрит развивается через 2-4 недель после возникновения инфекции.
Чаще всего болезнь поражает людей в возрасте от 20 до 40 лет. Мужчины в девять раз чаще женщин заболевают реактивным артритом, связанным с инфекциями, передающимися половым путем (хламидиоз или гонорея), в то время как при пищевых отравлениях реактивный артрит одинаково часто встречается у мужчин и у женщин.
Причины реактивного артрита
- инфекции мочеполовой системы
- инфекции желудочно-кишечного тракта.
Чаще всего реактивный артрит связан с микроорганизмами, называемыми хламидиями. Обычно хладимии передаются при половых контактах. Часто инфекция не имеет никаких симптомов, а самые частые симптомы (если они присутствуют) - боли или неприятные ощущения при мочеиспускании и выделения из полового члена или влагалища.
Кроме этого, реактивный артрит могут вызывать бактерии, поражающие желудочно-кишечный тракт: сальмонеллы, шигеллы, иерсинии и кампилобактерии. Симптомами поражения желудочно-кишечного тракта являются нарушение стула (жидкий стул). Инфицирование происходит из-за приёма неправильно приготовленной пищи, при контакте с инфицированными людьми или фекалиями (микроорганизма должен попасть в желудочно-кишечный тракт).
Реактивный артрит развивается далеко не у всех людей после перенесённой инфекции. Причины такой избирательности неясны. Показано, что чаще болезнь развивается у людей, имеющих ген - HLA B 27.
Симптомы реактивного артрита
Проявления реактивного артрита могут быть разнообразными. Как правило за 1-4 недели до появления суставных изменений перенес ОРЗ, кишечное расстройство или было учащенное и болезненное мочеиспускание.
Три классических симптома реактивного артрита: воспаление суставов (артрит - боли в суставах, их покраснение, отёк, суставы горячие, подвижность ограничены), воспаление глаз (конъюнктивит - покраснение глаз, чувство жжения в глазах, слезотечение) и воспаление мочевыводящих путей (уретрит - боль, жжение или рези при мочеиспускании; простатит - боли или неприятные ощущения в промежности, неприятные ощущения при мочеиспускании и при дефекации, во время которой могут отмечаться незначительные выделения из мочеиспускательного канала, цистит - частое мочеиспускание, непреодолимые позывы и ощущение жжения или болезненность в нижней части живота во время мочеиспускания, частое мочеиспускание ночью).
Кроме того, на коже ладоней рук и/или подошв ног могут образовываться крошечные, заполненные жидкостью пузырьки, которые иногда наполняются кровью. Пораженная кожа может шелушиться и напоминать псориаз.
В ротовой полости могут образоваться изъязвления на твердом, мягком небе, языке. Они могут быть не замечены пациентом, так как часто безболезненны.
В большинстве случаев симптомы конъюнктивита и уретрита выражены очень слабо и воспалены лишь 1-2 сустава. У некоторых пациентов, однако, реактивным артрит может быть острым и тяжёлым, ограничивать их физическую активность.
Диагностические признаки:
- развитие заболевания у лиц молодого возраста (до 30-40 лет), преимущественно мужчин
- хронологическая связь с урогенитальной или кишечной инфекцией (во время или спустя 2-6 нед)
- негнойный артрит с выраженной асимметрией и предпочтительной локализацией в суставах нижних конечностей с частым вовлечением в процесс сухожильно-связочного аппарата и бурс (ахиллобурсит, подпяточный бурсит и т. д.)
- внесуставные проявления (поражение кожи, ротовой полости, половых органов)
- серонегативность (отсутствие в сыворотке крови ревматоидного фактора);
- частая ассоциация артрита с наличием у больных антигена НLА-В27;
- частое вовлечение в воспалительный процесс крестцово-подвздошных сочленений и позвоночника;
- выявление бактериологическими, серологическими и иммунологическими методами микроорганизмов, ответственных за развитие реактивного артрита или их антигенов.
Лечение реактивного артрита должно быть индивидуальным и в условиях стационара, так как развитие его может быть связано с различными инфекциями. Целью терапии является устранение инфекции, излечение или устранение прогрессирования болезни.
Если сохраняются признаки активной инфекции, то оправдано назначение антибиотиков (выбор антибактериальных средств определяется возбудителем инфекции), чтобы устранить бактерии и убрать первопричину воспаления.
Нестероидные противовоспалительные препараты уменьшают боль и воспаление суставов.
При тяжёлом воспалении суставов иногда выполняют инъекции глюкокортикостероидов непосредственно в воспаленный сустав.
Во время активного воспаления сустав следует избегать нагрузок. Однако после купирования воспаления рекомендовано постепенное восстановление физической активности.
Прогноз
В большинстве случаев прогноз реактивного артрита благоприятен, полное выздоровление в течение 6-12 месяцев наблюдается у 80 % пациентов. Лишь у небольшого процента пациентов симптомы могут вернуться или состояние может носить хронический характер.
Читайте также:


