Заболевания связочного аппарата зубов

Периодонтит представляет собой воспалительный процесс, характеризующийся поражением связок, прикрепляющих зуб к альвеоле челюсти, и резорбции (рассасывания) участка кости, что в итоге приводит к потере зуба. Эта патология распространенная, в 55% случаев является осложнением течения кариеса. Лечение периодонтита необходимо для предотвращения потери зуба.
Что такое периодонтит, его причины и виды
Зуб прикрепляется к альвеолярным отросткам челюсти с помощью связки периодонта. Это плотная связка, которая совместно с кортикальным слоем альвеолы и зубом обусловливает крепость соединения. В случае воспалительного процесса крепость связки снижается, он расшатывается и может выпасть. Параллельно костный слой альвеолы челюсти истончается (резорбция), что также способствует потере зуба, а в дальнейшем усложняет его протезирование.
Периодонтит в зависимости от причинного фактора разделяется на такие виды:
- инфекционный причиной воспаления служит бактериальная инфекция полости кариеса;
- травматический травма (удар) приводит к одномоментному растяжению связок зуба, что вызывает воспаление связки на краю развитие краевого, маргинального воспаления;
- медикаментозный вызван попаданием в связку зуба сильнодействующих лекарственных средств, в процессе лечения пульпита (препараты мышьяковистый альдегид, формалин, фенол). Как лечится пульпит читайте в нашей статье "Все тонкости лечения каналов зубов".
По длительности течения процесса периодонтит бывает:
- Острый процесс длится не более 1-го месяца, бывает серозным и гнойным, когда в связке образуется гной.
- Хронический характеризуется длительным течением (более полугода), с периодами ремиссии (улучшения) и рецидивов (обострение). Лечение этого вида периодонтита длительное, чаще медикаментозное.
По характеру воспаления выделяют следующие виды периодонтита:
- серозный характеризуется отеком периодонта;
- гнойный в периодонте формируются гнойные очаги, содержащие бактерии и погибшие лейкоциты;
- фиброзный при хроническом процессе периодонт заменяется фиброзной тканью, которая по плотности является значительно слабей;
- гранулематозный на поверхности альвеолы челюсти образуются гранулемы опухолевидные образования, этот вид периодонтита встречается при хроническом течении процесса;
- гранулирующий результат острого гнойного процесса и резорбции кости альвеол челюсти.
Признаки периодонтита
Каждая форма этого заболевания отличается по клиническим симптомам, более выраженное течение характерно для острого течения процесса.
Это вид характеризуется острым началом с появления боли в области пораженного зуба. Так же может быть повышенная чувствительность к холодной или горячей пище. Характерно усиление боли при легком постукивании по пораженному зубу.
Характерно появление выраженной пульсирующей боли в области пораженного зуба, локальное повышение температуры. Десна гиперемирована (покраснение) и отечна, болит при касании. Прикладывание холодного предмета может немного уменьшать выраженность боли. Перкуссия (постукивание) пораженного зуба вызывает резкую болезненность. Появляется неприятный запах изо рта. В случае всасывания гноя в кровь возникает общая интоксикация, которая проявляется общим повышением температуры тела до 38° С и выше, головной болью и общей слабостью. В таких случаях обязательны для лечения системные препараты - антибиотики. Симптомы и диагностика не вызывают затруднений.
Особенностью этого вида является длительное течение более полугода. Пораженный зуб в период ремиссии (улучшения) практически не болит. Однако зуб может шататься, вследствие растяжения воспаленных связок. В период обострения появляется боль, которая усиливается при жевании и перкуссии. Эти симптомы могут присутствовать длительное время.
Проявляется в виде не сильных болевых ощущений, которые усиливаются при жевании пищи. Десна гиперемирована и отечна. Появляется симптом варопареза при надавливании на десну металлическим предметом углубление на ней исчезает не сразу. Изо рта может быть неприятный запах.
Чаще протекает бессимптомно, иногда могут быть такие симптомы чувство распирания, неловкости в области поражения, он не болит. Характерным является патологическая подвижность зуба, расшатывание, что со временем приводит к его потере. Возможен переход из фиброзной формы.
Часто периодонтит сопровождается изменением цвета пораженного зуба, который становится с желтизной. Для подтверждения диагноза проводится рентгенологическое исследование верхней или нижней челюсти в области воспаления компьютерная томография, электроодонтодиагностика, радиовизиография, суть которых заключается в визуализации воспаленного периодонта.

В случае позднего лечения процесса возможно развитие общих и местных осложнений.
Общие осложнения:
- Интоксикация обусловлена попаданием токсинов в общий кровоток при остром гнойном воспалении, появляются симптомы с повышением температуры и головной болью.
- Сепсис процесс заражения крови бактериальной инфекцией из очага воспаленной связки, этот процесс тесно переплетается с интоксикацией.
Местные осложнения:
- Свищ канал, который образуется вследствие разрушения ткани, десны вследствие развития гранулирующего периодонтита. Этот канал может выходить на поверхность кожи лица, приводя к косметическим дефектам. По нему отделяется содержимое, которое может иметь гнойный характер. Диагностика с помощью рентгенологического исследования, которое показывает локализацию, форму и размер свища. Лечение хирургическое, заключается в иссечении тканей свища с их последующим ушиванием.
- Киста полость, которая развивается на верхушке зуба, также является осложнением гранулирующего периодонтита. Киста может быть заполнена серозной жидкостью или гноем при присоединении бактериальной инфекции. Лечение этого осложнения хирургическое цистотомия (частичное удаление оболочки кисты) и цистэктомия (полное удаление кисты).
- Остеомиелит гнойное воспаление костной ткани верхней или нижней челюсти в результате попадания и развития в ней бактериальной инфекции. Это серьезное осложнение фиброзного воспаления, появляются симптомы выраженной интоксикации организма. Диагностика рентгенологическая. Лечение заключается в применении антибиотиков широкого спектра действия (препараты цефалоспорины, левофлоксацин) параллельно с хирургическим рассечением кости и дренажем гноя.
Методика лечения
Лечение этого заболевания зависит от его формы и вида. Включает несколько подходов:
- медикаментозное лечение;
- хирургическое лечение;
- общеукрепляющая терапия.
.jpg)
Лечение периодонтита, в зависимости от его вида:
- Острая форма лечение острого периодонтита заключается в открытии каналов зуба, его промывают раствором антибиотика. Также применяются парентеральные препараты антибиотиков системного действия (цефалоспорины). Затем по мере стихания процесса каналы пломбируются. Медикаментозный курс антибиотикотерапии проводится длительностью не менее 5-ти дней. Общеукрепляющая терапия подразумевает прием поливитаминов.
- Хроническая форма лечение хронического периодонтита сводится к уничтожению бактериальной инфекции с помощью местных антисептиков, которые вводятся в раскрытый канал зуба. Системно применяются антибиотики. При невозможности раскрытия канала хирургическим путем выполняется удаление верхушки зуба. В случае неэффективности консервативного лечения пораженный зуб удаляют. В случае развития кисты или свища проводится их хирургическое удаление. Также внутрь для укрепления связок принимаются препараты кальция.
Лечение травматического и маргинального периодонтита подразумевает укрепление связок, удерживающих зуб в челюсти, и покой для зуба. Используются препараты кальция и витамины.
Важно начинать лечение в стадии острого периодонтита, так как переход его в хроническую форму уменьшает вероятность благополучного излечивания, количество походов к стоматологу, цена терапии в клинике повышается.
Длительность процедуры
Длительность лечения заключается в неоднократном посещении врача стоматолога. Острый периодонтит требует 2-3 кратного посещения для раскрытия канала зуба, его обработки антисептиками с последующим пломбированием. Лечение хронического периодонтита более длительное, требует посещения врача от 4 до 6 раз, в зависимости от наличия осложнений и необходимости в хирургическом вмешательстве.
Необходимо помнить, что лечение периодонтита трудоемкий процесс, и чем оно раньше начато, тем лучше будет эффект и меньшее развитие осложнений. Кроме того в стоматологической практике существует несколько способов лечения зубов без боли, поэтому не стоит бояться болезненных ощущений. Лечение лучше проводить в стоматологической поликлинике, строго выполняя назначения врача-стоматолога дома.
Воспаление периодонта начинается с маргинальной десны, затем распространяется в глубь тканей, окружающих зуб, что означает переход гингивита в периодонтит. Периодонтиты всегда являются результатом гингивитов, но не все гингивиты переходят в периодонтиты. В некоторых случаях (особенно у подростков) они никогда не ведут к периодонтитам, а в других могут прогрессировать очень быстро. Как считают некоторые периодонтологи (Р. Саггапга, 1990, и др.), механизмы, ответственные за воспаление на уровне опорно-удерживающего аппарата и за переход гингивита в периодонтит, пока остаются неясными. Однако, с другой стороны, многими фундаментальными исследованиями доказано, что этот переход связан с изменением состава бактериального налета и содержимого клеточного инфильтрата.
Рис. 6.1. Пути распространения воспаления в периодонтальных тканях.
а. Межпроксимально: 1 — от десны в кость; 2 — от кости в периодонтальную связку; 3 — от десны в периодонтальную связку. б. Фациально и язычно: 1 — от десны вдоль наружного слоя надкостницы; 2 — от надкостницы в кость; 3 — от десны в периодонтальную связку
При прогрессирующей стадии периодонтита количество подвижных микроорганизмов и спирохет увеличивается, а количество кокковых форм и видов палочек уменьшается. Кроме того, было установлено, что в клеточном инфильтрате увеличивается число В-лимфоцитов и плазматических клеток.
Воспалительный процесс из десны распространяется в структурные компоненты опорно-удерживающего аппарата, окружающего зуб, через рыхлые ткани, кровеносные сосуды с вовлечением альвеолярной кости.
Распространение его особенно опасно, когда это сопровождается деструкцией кости и прогрессированием болезни периодонта.
Поначалу микроорганизмы зубного налета вызывают воспаление в маргинальной десне и межзубном сосочке. В области десневой бороздки воспаляется прикрепленный эпителий десны. Сначала разрушаются волокна десны на коротком расстоянии от места их прикрепления к цементу, затем поражаются глубоко лежащие тканевые структуры опорно-удерживающего аппарата и все ткани вокруг зуба. Дальше воспаление распространяется вдоль наружной периостальной поверхности кости, через сосудистые канальцы проникает внутрь пространства костного мозга и достигает наружной кортикальной перегородки на фациальной и язычной поверхностях (рис. 6.1а). После вовлечения в процесс пространства костного мозга воспаление может направляться от кости к периодонтальной связке (реже — напрямую от десны к связке), поражая межзубную перегородку (рис. 6.1б).
При распространении воспаления от десны к кости отмечаются уменьшение транссептальных волокон, дезорганизация зернистых компонентов тканей, участвующих в образовании грануляций, окруженных воспалительными клетками и отеком. Продолжающийся воспалительный процесс ведет к реорганизации транссептальных волокон, пронизывающих гребень межзубной перегородки. Распространение воспалесирующей деструкцией костных структур. Благодаря природной склонности транссептальных волокон к восстановлению, они сохраняются даже в случаях, когда наблюдается выраженная потеря массы периодонтальной кости.
Вне зависимости от того, распространяется воспаление непосредственно от десны или косвенно через альвеолярную кость, периодонтальная связка является ключевым объектом поражения, определяющим подвижность зубов и болевые ощущения. Результатом развития очага поражения в области опорно-удерживающего аппарата является образование воспалительного экссудата. При этом нарушается опорно-удерживающая функция периодонтальной связки зуба, обусловленная дегенерацией и деструкцией ее волокон с последующим разрывом прикреплений между корнем и костью.
Воспаление периодонтальной связки обычно является хроническим и асимптоматическим. Однако оно может протекать остро, сопровождается болью и завершается формированием периодонтального абсцесса.
Характерный признак различных форм периодонтитов — деструктивные изменения в тканях, окружающих зуб. Для всех периодонтальных тканей скорость их деструктивных изменений имеет важное прогностическое значение. Высота альвеолярной кости считается нормальной, когда сохраняется равновесие между образованием кости и ее резорбцией, вызванной в ответ на локальные и системные воздействия. Если процесс резорбции преобладает над процессом восстановления, высота кости уменьшается. При развитии болезни периодонта нарушение равновесия проявляется в доминировании процессов резорбции над фазой формирования. Убыль кости возможна вследствие увеличенной резорбции при нормальном процессе образования структур при нормальной ее резорбции, или сочетания увеличенной резорбции с уменьшенным образованием костной ткани.
В основе воспалительно-деструктивных изменений, характерных для периодонтита, лежат нарушения процессов костного ремоделирования, приводящие к лизису костной ткани.
Изменения в костной ткани челюстных костей могут быть также ранними признаками системного остеопороза. Нарушения микроциркуляции, склеротические изменения сосудов периодонта являются важнейшими в развитии патологии тканей, окружающих зуб. Эти же механизмы имеют место и у больных со сниженной минеральной плотностью костной ткани конечностей (МПКТ), т. е. при остеопорозе. По мнению Вгошег, 1991, дефицит кальция является одним из механизмов, определяющим прогрессирование не только остеопороза, но и внекостной кальцификации, в том числе в сосудистой стенке. Здесь предполагается участие по крайней мере нескольких медиаторов, регулирующих ремоделирование костной ткани, таких как паратиреоидный гормон (ПТГ), витамин К, тромбоцитарный фактор роста и др.
Проблема остеопороза усугубляется также возрастанием влияния многочисленных факторов риска, таких как наследственная предрасположенность, несбалансированное питание, употребление большого количества кофе, курение, алкоголизм, низкая физическая активность и, напротив, чрезмерные физические нагрузки, тиреотоксикоз, ревматоидные, неврологические заболевания, сахарный диабет и др., имеющие широкое распространение в современном обществе.
Деструктивные изменения в костной ткани могут быть обусловлены локальными факторами, воспалением десны, травмой от окклюзии. Вследствие распространения и интенсивности десневого воспаления с вовлечением костных структур периодонта происходит уменьшение высоты альвеолярной кости, а при травме от окклюзии — убыль кости латерально к поверхности корня.
Установлено, что в течение года при начальной фазе периодонтальной болезни потеря кости составляет в среднем 0,02 мм в области фациальных поверхностей, 0,3 мм в области межзубных проксимальных поверхностей. Эта деструкция носит физиологический характер и не связана с некротическими процессами. Такое состояние костных структур расценивается как процесс, в котором участвуют живые клетки, активные клеточные элементы, входящие в состав жизнеспособной кости. С другой стороны, если воспаление периодонта прогрессирует, то уровень костной ткани уменьшается. Однако степень потери кости не всегда коррелирует с глубиной периодонтального кармана и не всегда зависит от степени тяжести изъязвления стенок кармана, присутствия или отсутствия гнойного экссудата.
Десневая рецессия, глубина кармана и потеря кости Результатом образования периодонтального кармана часто является рецессия десны и обнажение поверхности корня зуба. В зависимости от тяжести заболевания рецессия десны проявляется по-разному и не всегда соответствует глубине периодонтального кармана. Как правило, степень рецессии десны зависит от локализации основания и глубины периодонтального кармана.
Рис. 6.3. Глубина кармана, связанная с величиной рецессии.
а. Десневой карман без рецессии. б. Периодонтальный карман с незначительной рецессией. в. Глубина кармана такая же, как (а и б) но более выражена рецессия.
Бывают ситуации, когда периодонтальные карманы одинаковой глубины могут быть связаны с рецессией, имеющей различную степень выраженности, а с другой стороны — периодонтальные карманы различной глубины могут способствовать рецессии с одной и той же степенью проявления (рис. 6.3, 6.4).
Обнажение корней вследствие образования периодонтальных карманов зависит от степени выраженности рецессии десны. Учитывая это, необходимо реалистично оценивать существующую рецессию, связанную с периодонтальными карманами, чтобы избежать ошибочных выводов при диагностическом обследовании, так как рецессия десны может быть следствием некоторых лечебных процедур. Как известно, скорость убыли костных структур обычно связана с глубиной периодонтального кармана. Интенсивная убыль кости может наблюдаться при неглубоких периодонтальных карманах, а иногда при глубоких бывает незначительная. Расстояние между основанием периодонтального кармана и цементно-эмалевым соединением остается таким же, несмотря на разную глубину периодонтального кармана (см. рис. 6.4).
Рис. 6.4. Различия глубины периодонтальных карманов при одинаковой рецессии.
Травма от окклюзии
Травма от окклюзии, или окклюзионная травма, как правило, возникает вследствие воздействия окклюзионной силы на воспаленные ткани периодонта, окружающие зуб (рис. 6.5). При такой травме наблюдается чрезмерная подвижность зубов, рентгенологически определяются вертикальная или ангулярная деструкция кости, внутрикостные карманы. Различные аномалии прикуса могут вызвать спазм мышц и нарушить функцию жевания. Патологическая подвижность передних зубов — признак, типичный для травмы от окклюзии.
Окклюзионная травма может быть обусловлена также погрешностями при реставрационных работах, в частности, увеличением давления на ткани, окружающие зуб, при препарировании или несоответствии размеров и форм используемых боров, а также неправильной постановкой пломб, превышающей физиологический прикус.
Рис. 6.5. Реакция тканей, вызванная бактериальным налетом в области десневой бороздки при окклюзионной травме.
Реакция тканей на действие раздражителей проявляется воспалительным процессом, при котором наряду с повреждением тканей происходит формирование новых клеток и волокон соединительной ткани, костных структур и цемента. Восстановительно-адаптационные процессы зависят от силы и продолжительности воздействия раздражителя и связаны с иммунной резистентностью поврежденных и здоровых тканей. Травма от окклюзии может вызвать усиление подвижности зубов, расширение периодонтальной щели, ангулярные (вертикальные) дефекты в альвеолярной кости.
Самый главный ее клинический признак — увеличение подвижности зубов, развивающийся в 2 фазы.
Для начальной (первой) фазы характерны резорбция альвеолярной кости, увеличение ширины периодонтальной щели и уменьшение количества периодонтальных волокон.
Вторая фаза объединяет посттравматические репаративные (восстановительные) и адаптационные процессы.
Травма от окклюзии приводит к дегенерации (перерождению) тканей периодонта, которая проявляется истончением периодонтальной связки, атрофией волокон, остеопорозом альвеолярной кости, уменьшением высоты кости. Гипофункция периодонта может быть следствием взаимосвязи открытого прикуса с отсутствием функциональных антагонистов, а также вредных жевательных привычек.
А. С. Артюшкевич
Заболевания периодонта
Слишком сильная подвижность зубов, которая отчетливо ощущается при надавливании на коронку — опасный симптом. Если проигнорировать его, зуб продолжит расшатываться, что приведет к его потере.
Патологическая и физиологическая подвижность
Здоровые зубы имеют небольшую подвижность, которая почти не ощущается. Она является физиологической, обусловлена работой связочного аппарата и важна для амортизации жевательной нагрузки, ее правильного распределения между тканями в составе зубочелюстной системы. Если подвижность увеличивается, становится заметной, это указывает на патологию. Тактика ее устранения определяется тем, по каким именно причинам зубы стали подвижными.
Нарушения в ежедневной гигиене. Если чистка зубов выполняется недостаточно качественно, на поверхности эмали в наддесневом и поддесневом пространстве скапливаются мягкие отложения, которые быстро превращаются в твердый налет, зубной камень. Он становится причиной заболеваний пародонта: воспаления, нарушения питания тканей, деструктивных процессов в них. Ткани пародонта перестают выполнять свои функции, зуб уже не так надежно удерживается в лунке, появляется его подвижность. Другая возможная причина — неправильный подбор зубной щетки и других средств гигиены, ошибки в их использовании. Зубы могут постепенно расшатываться, если при чистке воздействие на их поверхность оказывается слишком сильным или неравномерным.
Эндокринные нарушения, другие системные заболевания. Провоцируют нарушение питания тканей пародонта, из-за чего начинается их деструкция, и зуб перестает надежно удерживаться в лунке.
Проблемы протезирования. Если импланты или протезы были установлены неправильно или несвоевременно, не соответствуют зубному ряду пациента по размеру или форме, не обеспечивают нормальной окклюзии или правильного распределения жевательной нагрузки, сохранившиеся зубы могут расшатываться.
Атрофия альвеолярного отростка. Может происходить из-за воспаления (пародонтит, гингивит, пришеечный кариес) или при невоспалительных патологиях (пародонтоз, травмы).
Воспалительные и невоспалительные заболевания пародонта (пародонтоз, пародонтит, гингивит и т.п.), ухудшающие состояние связочного аппарата.
Подвижность зубов также может возникать в результате механической травмы. Такие случаи требуют срочной диагностики. Врач должен оценить состояние и целостность зуба. Для его восстановления может использоваться реставрация, протезирование или шинирование (используется для укрепления, фиксации в правильном положении).
Лечение подвижных зубов
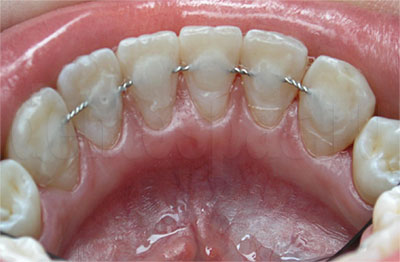
План лечения составляет стоматолог после осмотра, выполнения диагностических снимков, уточнения информации об общем состоянии здоровья пациента. Если подвижность спровоцирована другим заболеванием (нарушение в работе эндокринной системы, ортодонтические патологии, воспалительный процесс и т.п.), то сначала выполняют его лечение. Оно дополняется санацией полости рта: лечением кариеса, снятием зубного налета, решением других стоматологических проблем. Если заболевание связано с состоянием тканей пародонта, назначается пародонтологическое лечение.
Чтобы укрепить подвижные зубы, используют шинирование. Это — установка конструкций, которые фиксируют коронки в одном положении, не дают им расшатываться, связывают их с устойчивыми зубами в той же челюсти. Шинирование может быть съемным или несъемным. Съемные конструкции можно снимать для очистки, несъемные снимаются только в кабинете стоматолога.
Шинирование — упрощенный вариант лечения. В отдельных случаях оно восстанавливает правильное распределение жевательной нагрузки, позволяет восстановить нормальное состояние связочного аппарата и тканей пародонта в целом. В этом случае шина используется временно и снимается после того, как подвижность устранена. В других случаях шинирование останавливает подвижность, но нормальное состояние зубного ряда не восстанавливается, а процессы деструкции продолжаются.

Периостит – это воспаление тканей надкостницы в области альвеолярного отростка. Развивается под влиянием общих и локальных инфекционных процессов внутри организма. Часто является осложнением других стоматологических заболеваний. Проявление симптомов и особенности лечения напрямую связаны с причиной воспалительного процесса.
Симптомы периостита
Основной комплекс признаков:
Внимание! Периостит верхней челюсти, при отсутствии своевременных мер, может спровоцировать развитие гайморита. Причины — тонкая костная стенка гайморовой пазухи или рост корня проблемного зуба вглубь синуса.
Если гной находит выход благодаря прободению щеки, симптомы ослабевают. У пациентов может возникнуть иллюзия выздоровления. Остановка лечения на этой стадии приводит к хронизации процесса и дальнейшему распространению инфекции, что чревато развитием остеомиелита, в особо тяжелых случаях – сепсиса.
Внимание! Периостит редко возникает в качестве самостоятельного заболевания – обычно ему предшествует та или иная стоматологическая патология. Поэтому очень важно проходить профилактические осмотры и своевременно устранять обнаруженные проблемы.
Диагностика
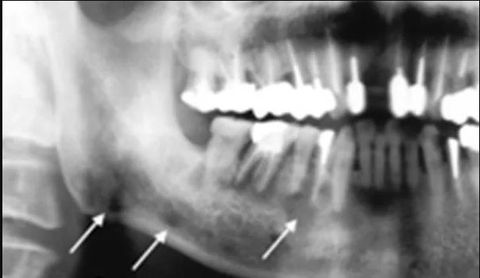
Диагноз ставят на основании подробного визуального осмотра с опросом пациента. Для его уточнения и проведения дифференциальной диагностики назначают дополнительное обследование с применением рентгенографии и лабораторных анализов:
- Рентген показывает структуру внутренних тканей и помогает узнать причину воспаления. Снимок выявляет изменения в тканях периодонта (околозубные ткани), наличие кист, ретинированных зубов, опухолей, абсцессов и других скрытых структур.
- Лабораторный анализ крови подтверждает факт воспаления (общего или местного) повышенным уровнем лейкоцитов и СОЭ.
При дифференциальной диагностике следует отличать периостит от следующих заболеваний:
- Острый гнойный периодонтит – основные отличия в локализации очага воспаления: периодонтит развивается внутри альвеолярной лунки, периостит – на поверхности альвеолярного отростка.
- Острый остеомиелит – имеет более выраженную картину с интоксикацией всего организма. Костные новообразования наблюдаются как со стороны преддверия, так и в ротовой полости.
- Десневой абсцесс, лимфаденит – пальпируется не мягкая, а плотная инфильтрация с отсутствием так называемой переходной складки.
- Флегмона – отечные ткани при пальпации плотные, кожа снаружи сильно гиперемирована и лоснится.
- Сиалоаденит – воспаленный инфильтрат прощупывается в области расположения слюнных желез без вовлечения твердых тканей.
- Синусит – сам по себе не затрагивает жевательный аппарат человека, но может возникать в качестве осложнения при близком расположении корней к границе гайморовой пазухи.
Классификация периостита: причины, формы, локализация
Как любой воспалительный процесс, периостит имеет сложную этиологию, а также определенные варианты локализации, развития и выраженности симптомов. В соответствии с этим при диагностировании используют несколько параллельных систем классификации.
Главный провоцирующий фактор – инфекция. Она может проникать в организм разными путями. В зависимости от этого различают следующие формы периостита:
- одонтогенную – источником воспаления является инфицированный зуб или околозубные ткани;
- травматическую – возникает в результате повреждения надкостницы при различного рода переломах челюсти;
- гематогенную – инфекция попадает в область воспаления с током крови при системных или хронических инфекционных заболеваниях;
- лимфогенную – ее можно расценивать как осложнение при заболеваниях лимфатической системы.
По охвату пораженной площади различают 2 базовые формы периостита:
- Ограниченный – затрагивает небольшой участок в 1–2 зуба. Характерно для одонтогенного или травматического способа инфицирования надкостницы.
- Диффузный – с вовлечением большой группы зубов или всей челюсти. Является следствием системных заболеваний или хронических форм пародонтита/пародонтоза.
Кроме того, по локализации воспалительного процесса различают нижнечелюстной и верхнечелюстной периостит. Согласно статистике, воспалительные процессы нижней челюсти регистрируются чаще, чем верхней. Это имеет отношение и к периоститу: в 61% случаев поражена надкостница нижней челюсти, в 39% случаев – верхней.

Все формы периоститов имеют классическое разделение на острые и хронические. Острые характеризуются быстрым развитием и ярко выраженными симптомами, хронические – длительными и вялотекущими патологическими процессами.
Острый периостит объединяет до 95% случаев заболевания в виде 2-х форм, нередко последовательно сменяющих друг друга:
- Серозная форма (41%) – в тканях накапливается прозрачный экссудат, который легко рассасывается в процессе лечения.
- Гнойная форма (59%) – гнойный экссудат проникает под надкостницу, отслаивает ее от кости и, скапливаясь там, образует поднадкостничный абсцесс. Надкостница со временем может расплавляться, а на ее месте образуется костное новообразование, которое ограничивает очаг воспаления. Гной может найти выход образованием внутреннего или внешнего свища.
На заметку! При одонтогенном периостите верхней челюсти абсцесс может смещаться в сторону неба. В этом случае внешние характерные признаки флюса отсутствуют – вся отечность уходит внутрь ротовой полости. Такая форма отличается повышенной болезненностью и серьезными затруднениями во время приема пищи.
Хронический периостит в стоматологии – редкое явление. Он формируется как следствие хронического периодонтита при недолеченном остром периостите, а также при хроническом остеомиелите челюстей. Обычно наблюдается у пациентов с иммунодефицитными патологиями.
В обоих случаях воспаление раздражает костную ткань и становится причиной медленного напластования слоев новообразованной костной ткани. В зависимости от ее структуры различают:
- простой периостит – в ходе лечения возможна резорбция новообразованной кости;
- оссифицирующий периостит – проявляется избыточным костеобразованием с последующей деформацией участка челюсти.
Лечение периостита
В лечебных целях используют целый комплекс мер общей и местной направленности. Используют приемы медикаментозной терапии, физиотерапии, хирургии.
- обезболивающие средства для устранения болевого синдрома;
- противовоспалительные средства (НПВС);
- антибиотики – назначают при наличии генерализованных гнойных процессов;
- местные антисептики и анестетики;
- средства для укрепления иммунной системы – иммуностимуляторы и иммуномодуляторы, витамины, минералы.
Хирургическое лечение подразумевает вскрытие гнойных абсцессов через внутриротовой надрез с последующей установкой дренажа для полноценного оттока гноя. Это уменьшает интенсивность неприятных симптомов и позволяет обработать гнойный очаг изнутри. Если зуб, который стал источником инфекции, разрушен и не способен выполнять функционально-эстетические задачи, его полностью удаляют одновременно со вскрытием абсцесса, что ускоряет заживление тканей.
В остальном методы терапии зависят от причин воспаления:
Справка! Оперативное вмешательство выполняют под местной анестезией – проводниковой или инфильтрационной. В редких случаях используют общее обезболивание.
На 2-й день после вскрытия гнойника назначают физиотерапевтические процедуры:
- Флюктуоризация – воздействие слабым переменным током: снимает боль, отек, активизирует кровообращение и питание тканей, стимулирует регенерацию.
- УВЧ-терапия – лечение электромагнитным полем: оказывает обезболивающее, противовоспалительное действие, улучшает кровообращение, тканевое дыхание, регенерацию.
- Электрофорез – используют для ускорения доставки лекарств в область воспаления.
- Лазерная терапия – снимает интенсивность отека, ускоряет восстановительные процессы.
- Ультразвук – оказывает бактерицидный эффект, снимает боль, отек, способствует рассасыванию инфильтрата и рубцеванию тканей.
- Светолечение УФ-лучами – обезболивает, действует как бактерицидное, противовоспалительное средство.
Лечение периостита у детей
В детском возрасте заболевание проявляется редко – в основном на фоне общих осложнений после перенесенных инфекций: гриппа, кори, скарлатины, ангины и т.п. Важная часть терапии в данном случае направлена на укрепление организма. Дополнительно проводят классические лечебные мероприятия по устранению абсцесса и лечению зубов (при одонтогенной форме).
Важно! Если острый периостит диагностируют у ребенка до 5 лет, во избежание осложнений его госпитализируют, и основное лечение проводят в условиях стационара. Это связано с тем, что у дошколят острый гнойный периостит развивается с выраженной симптоматикой и очень быстро – всего за несколько часов. Температура может превышать отметку в 38 С.
У детей 3–5 лет кости челюстей усиленно растут, периост находится в состоянии физиологической активности и легко реагирует на любое раздражение. Итогом невылеченного острого периостита может стать хронический оссифицирующий периостит с избыточным костеобразованием на месте расплавления надкостницы, что может вызывать деформацию челюсти. Операцию по удалению такой новообразованной кости безопасно проводить только после полного формирования постоянного прикуса – по достижении ребенком возраста 16 лет.
Читайте также:


