Заключение травматолога при коксартрозе
Артроз (остеоартроз) – невоспалительное поражение суставов, характеризующееся их разрушением. Данные статистики неутешительны: от 10 до 16% людей земного шара имеют в анамнезе ту или иную форму артроза. Женщины болеют чаще мужчин. У перешагнувших 60-летний рубеж заболевание диагностируется почти в 100% случаев.
Инвалидность при артрозе неизбежна, хотя методы традиционной и нетрадиционной медицины способны приостановить заболевание. Однако вылечить полностью его нельзя.
Артроз, общие понятия о болезни
Причина артроза суставов, особенно голеностопного, коленного и тазобедренного, в несоответствии их возможностей и нагрузок. Иначе говоря, хрящевая ткань не выдерживает и начинает разрушаться. Гладкие в здоровом состоянии поверхности хрящей стареют и становятся шероховатыми, что ухудшает подвижность коленей, тазобедренных и голеностопных суставов.
Впоследствии появляются трещины на суставной головке, в запущенных случаях хрящ стирается полностью, обнажая костную головку.
После этого кости начинают деформироваться. Заболевание способно нанести человеку непоправимый вред, сделав его недееспособным. Прогрессирующий артроз – болезнь, из-за которой можно потерять не только трудоспособность, но и возможность качественно обслуживать себя. Такие пациенты часто получают инвалидность, но оформить её сложно и дополнительно нужно ежегодно проходить комиссию. Различают такие разновидности артрозов (остеоартрозов), как:
- деформирующий артроз голеностопного сустава;
- гонартроз (поражает колени);
- коксартроз (поражает тазобедренные суставы).
Большинство артрозов диагностируются, как идиопатические, то есть их причина до конца не выяснена. Большую роль играет наследственность. Если кто-то из родственников имеет в анамнезе остеоартроз, вероятность его появления у вас возрастает.
При деформирующем артрозе голеностопного сустава в процесс вовлекается сама головка, связочный аппарат, суставная капсула и кости. Для начала процесса характерна избыточная физическая нагрузка на голеностоп. Ещё одна вероятная причина – дисбаланс обменных поцессов в организме, в частности, белков, при котором хрящевая ткань недополучает питание. При артрозе голеностопного сустава происходят следущие процессы:
- Травмы голеностопного сустава, при которых повреждается суставная капсула или происходит разрыв связок – прямой путь к деформирующему артрозу. Из-за того, что первый этап болезни проходит бессимптомно, посещение врача и назначение соответствующего лечения оттягивается.
- В процессе разрушения хрящ становится рыхлым и неоднородным, наподобие рыбной чешуи. Отдельные чешуйки отслаиваются полностью, попадают в синовиальную жидкость. Во время движения они оказываются между трущимися частями и действуют наподобие наждачки, стирая хрящ. Одновременно повреждается и синовиальная оболочка (синовит).
- Синовит характеризуется выраженным отёком и локальным повышением температуры (вторая степень артроза голеностопного сустава). Больному необходимо пройти полное обследование и лечение, иначе инвалидности не избежать.
Помните, для врачей, проводящих комиссию в первую очередь важно знать насколько больной ограничен в движении и как это влияет на вашу трудоспособность. Признаки остеоартроза и их степень для них вторичны. Направление на прохождение МСЭК (медико-социальная экспертная комиссия) даёт лечащий врач.
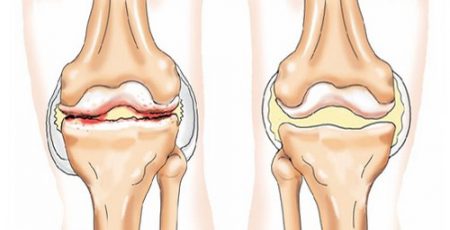
Деформирующий артроз (остеоартроз) коленного сустава называется гонартроз. При первой степени заболевания в процесс вовлечён гиалиновый хрящ, на более поздних степенях затрагивается синовиальная оболочка и суставная капсула. Кость под хрящом уплотняется и увеличивается в размерах. Это самая распространённая форма артрозов.
Заболевание обычно проявляется после 40 лет преимущественно у женщин. У спортсменов, переживших травмы колена, оно может проявиться и в более молодом возрасте. Основные проявления гонартроза – боль в области колена и сильный отёк (скопление синовиальной жидкости). Болезнь развивается медленно, поэтому важно обратиться к врачу при первом дискомфорте. Лечение консервативное. Заболевание проходит в своём развитии 3 степени:
- Первая степень характеризуется некоторой болезненностью, заметной после больших физических нагрузок, может проявляться отёк.
- Вторая степень – это знакомый большинству характерный хруст в коленках, боли становятся интенсивнее, сустав заметно деформируется, отмечается его тугоподвижность.
- Третья степень характеризуется нарушением походки, сильной деформацией сустава, постоянными болями, максимальной тугоподвижностью.
Работать на физически тяжёлых работах пациент со II и III степенью гонартроза не в состоянии, поэтому лечащий врач обычно рекомендует пройти МСЭК и получить группу инвалидности. Работы, не требующие больших физических нагрузок, доступны, поэтому полученная инвалидность не мешает такому больному работать, например, на сидячей работе (на телефоне, в колл-центре, за компьютером).
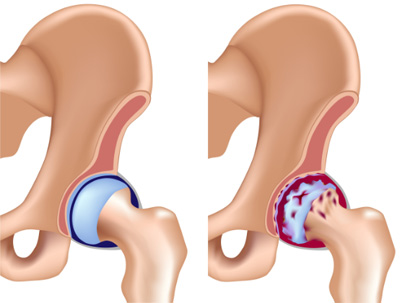
Заболеванию подвержены все возрастные группы. Но чаще всего его диагностируют у 40-летних людей и старше. Тазобедренные суставы – самые крупные в нашем организме. Они несут на себе максимальную нагрузку и поэтому находятся в группе риска. Причинами коксартроза могут быть: травмы, избыток массы тела, возраст. Заболевание имеет несколько стадий:
Чем раньше пациент обратился к врачу, тем на более длительный срок можно задержать развитие болезни. Полностью вылечить коксартроз невозможно. Вторая и третья степени – повод лечащего врача направить больного на комиссию для получения инвалидности. Болезнь тяжёлая, но первая, нерабочая группа, даётся людям нечасто. II и III группы инвалидности обычно не являются противопоказанием для физически нетяжёлых видов работ (как при гонартрозе).
Какие обследования нужны для получения инвалидности

При проведении медико-социальной диагностики и определении группы инвалидности при деформирующем артрозе суставов учитывают такие факторы, как степень нарушения подвижности конечности, возможность/невозможность передвигаться и обслуживать себя без помощи со стороны, работать. На обследование направляются следующие категории пациентов:
- с прогрессирующим в течение 3 лет остеоартрозом, обостряющимся более трех раз на год (развитие артроза фиксируется на рентгеновских снимках);
- после эндопротезирования, при сохранении ограничения в движениях;
- с явными нарушениями подвижности в больном (-ых) суставе (-ах).
Анализы, которые необходимо представить на комиссии – это моча/кровь, флюорограмма органов грудной клетки, рентгенограмма суставов, заключение травматолога-ортопеда.
Группы инвалидности. Как выдают больничный?

Существует 3 группы инвалидности. Следующие критерии помогут понять, на что может рассчитывать больной, отправляясь на МСЭК:
- III группа – умеренное нарушение подвижности одного или двух суставов (статико-динамическая функция) у лиц, занятых на тяжёлых или умеренно-тяжёлых физических работах, связанных с длительным стоянием/перемещением.
- II группа – нарушение подвижности выражено сильно и ничем не компенсируется, заболевание быстро прогрессирует, сопровождаясь частыми, длительными обострениями.
- I группа – полная нетрудоспособность, невозможность самостоятельного передвижения и самообслуживания, постоянная потребность в помощи со стороны и полная зависимость от неё.
Выдача больничного при коксартрозе – стандартная процедура. Средний срок нетрудоспособности месяц-полтора с момента обращения к врачу. Сильнейшие боли, которые испытывает человек при этом заболевании – повод выдавать больничный, но для оформления группы инвалидности этого может быть недостаточно. Основополагающий фактор – ограничение подвижности и невозможность самостоятельно передвигаться и обслуживать себя.
Оформить инвалидность при артрозе – сложная задача. После подтверждения группы инвалидности вам предстоит ежегодно проходить МСЭК, где может рассматриваться вопрос о понижении группу или ее снятии (например, после эндопротезирования тазобедренных суставов).
Самый правильный вариант – регулярно проходить обследование своих суставов и прислушиваться к рекомендациям своего лечащего врача. Только в этом случае артроз (остеоартроз) голеностопного, коленного или тазобедренного сустава удастся вовремя выявить и максимально затормозить его развитие.
Коксартроз — дегенеративно-дистрофическая патология, для которой характерно постепенное необратимое разрушение хрящевых тканей в тазобедренном суставе. Ведущим симптомом этого вида остеоартроза становятся боли в ТБС различной интенсивности. Человек не способен самостоятельно определить причину дискомфортных ощущений и тем более диагностировать коксартроз. Для этого необходимо обратиться в больничное учреждение за квалифицированной медицинской помощью. Какой врач лечит коксартроз? Многое зависит от спровоцировавшего заболевание фактора, стадии его течения, количества развившихся осложнений. Лечение будет проведено в любом случае, но иногда приходится посетить нескольких специалистов.
К кому чаще всего обращаются больные
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Причина болей в тазобедренном суставе часто остается невыясненной до получения результатов лабораторных и инструментальных исследований. Даже врач при осмотре пациента может поставить только первичный диагноз, требующий дальнейшего подтверждения. А большинство людей никогда не слышали не только о коксартрозе, но и остеоартрозе или артрозе. Поэтому при постоянных или периодически возникающих болях в тазобедренном суставе они обращаются к таким специалистам:
- хирург. Врач ведет прием пациентов в поликлинике. Так как люди подозревают, что частые боли могут быть причиной нарушения работы внутренних органов или опорно-двигательного аппарата, то чаще всего обращаются именно к хирургу;
- терапевт. Запись на прием к этому специалисту широкого профиля будет самым верным решением при коксартрозе. Причем не имеют значения стадия течения заболевания, наличие других хронических патологий в анамнезе, интенсивность симптоматики;
- травматолог. Поводом для первичного обращения к этому специалисту является предшествующая травма — перелом, вывих, подвывих, разрыв связок и (или) сухожилий, растяжение мышц. То есть человек подозревает, что между повреждением ноги и возникающими суставными болями есть определенная взаимосвязь;
- флеболог — врач, занимающийся лечением кровеносных сосудов. Боли в тазобедренном суставе иногда отдают в бедра, голени. Некоторые пациенты, особенно женщины, могут решить, что причина дискомфортного состояния — рецидив тромбофлебита, венозной хронической недостаточности, потому и обращаются к флебологу. Такую же ошибку совершают курильщики со стажем, у которых вредная привычка провоцирует развитие облитерирующего атеросклероза артерий ног;
- невролог. Клинические проявления коксартроза очень напоминают симптоматику остеохондроза пояснично-крестцового отдела позвоночника. Этим объясняется частое обращение больных к неврологу.
Любой из врачей должен исключить профильную патологию. Для этого проводится наиболее информативное диагностическое исследование — рентгенография.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
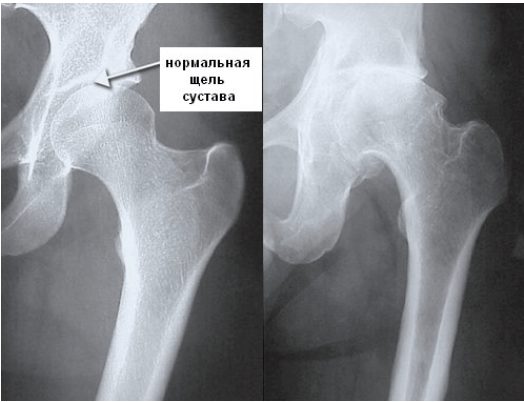
На полученных снимках хорошо различимы основные признаки коксартроза. Это сужение суставной щели, сформировавшиеся остеофиты, разрежение костей, деформация костных поверхностей под гиалиновым хрящом.
Пациент получает на руки рентгенологические изображения, их расшифровку и направляется уже к специалисту, занимающемуся терапией коксартроза.
Специалисты, занимающиеся лечением остеопорозов
Какой врач будет лечить коксартроз тазобедренного сустава, зависит от степени повреждения сочленения. Разрушение хрящевых тканей сопровождается различными клиническими признаками на отдельных стадиях патологии. Существует множество нюансов терапии этого вида артроза. Например, при диагностировании стремительно прогрессирующей патологии или сильнейших болях хирургическая операция может быть проведена даже на второй стадии коксартроза. Напротив, заболевание высокой степени тяжести в некоторых случаях хорошо поддается консервативному лечению. Но в целом терапией остеоартрозов на отдельной стадии занимается специалист узкого профиля:
Нередко артроз тазобедренного сустава развивается в результате уже возникшего системного заболевания — эндокринной патологии или нарушения обмена веществ. Поэтому пациенту требуется помощь не только травматолога или ревматолога, но и эндокринолога, гинеколога, уролога.
Когда человек узнает, что коксартроз 2 или 3 степени тяжести может стать причиной потери работоспособности, инвалидизации, он нередко испытывает потрясение. Иногда возникает депрессивное состояние или другое неврологическое расстройство. Обязательно следует обратиться к психотерапевту. Он назначит антидепрессанты, седативные препараты, транквилизаторы.
| Стадии артроза тазобедренного сустава | Специалисты широкого и узкого профиля, принимающие участие в лечении |
| Первая стадия | Ревматолог, травматолог, терапевт, врач ЛФК, массажист, мануальный терапевт, физиотерапевт |
| Вторая стадия | Ревматолог, травматолог, физиотерапевт, массажист, врач ЛФК;при необходимости — уролог, гинеколог, эндокринолог, невропатолог, аллерголог, психотерапевт, психолог |
| Третья стадия | Хирург-ортопед, врач ЛФК, физиотерапевт, мануальный терапевт, массажист, врач-реабилитолог |
Коксартроз — или (как его ещё называют) артроз тазобедренного сустава — представляет собой прогрессирующее патологическое состояние, которое характеризуется разрушением хряща и кости тазобедренного сустава.
Коксартроз тазобедренного сустава, как правило, развивается после пятидесяти лет. В большинстве случаев этому заболеванию подвержены женщины. В соответствии со статистическими данными, в подавляющем большинстве случаев (около 70%) симптомы коксартроза тазобедренного сустава и необходимость в его лечении возникают вследствие старения организма. Остальные случаи появления, как правило, связаны с чрезмерными физическими нагрузками, полученными травмами и избыточным весом.
Пройти курс лечения коксартроза можно в многопрофильной клинике ЦЭЛТ.
- Первичная консультация - 2 700
- Повторная консультация - 1 800
Причины возникновения
В зависимости от причины возникновения и развития заболевания, принято выделять разные формы коксартроза:
- Первичный коксартроз — причина не установлена; развитие происходит после 50-ти лет и характеризуется двухсторонним поражением;
- Вторичный коксартроз — появляется на фоне уже имеющихся патологий, как правило, в молодом возрасте.
Что касается патологий, которые могут привести к появлению и развитию коксартроза, то они включают в себя следующее:
- разнообразные травмы;
- дефекты хрящевой ткани, которые характеризуются формированием свободных внутрисуставных тел;
- чрезмерные физические нагрузки вследствие профессиональной деятельности;
- болезнь Пертеса;
- многочисленные микротравмы сустава;
- наличие ревматоидного артрита;
- патологии, характеризующиеся искривлением позвоночника;
- ожирение III-IV степеней;
- плоскостопие;
- дисплазия тазобедренных суставов.
Анатомия тазобедренного сустава
Тазобедренный сустав образован вертлужной впадиной тазовой кости и головкой бедренной кости. Во время движений головка бедренной кости перемещается в нескольких направлениях, а вертлужная впадина остается зафиксированной. Шаровидный сустав обеспечивает полную подвижность бедра и все действия: вращение, разгибание, приведение, отведение.
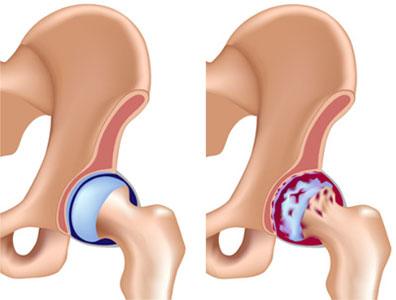
Передвижение поверхностей суставных костей обеспечивается за счет скольжения, которое обеспечивает гиалиновый хрящ. Он имеет высокую прочность и упругость и защищает головку бедра и вертлужной впадины от трения. Гиалиновый хрящ амортизирует удары и устраняет трение, а самое главное – отвечает за равномерное распределение нагрузки при любых движениях.
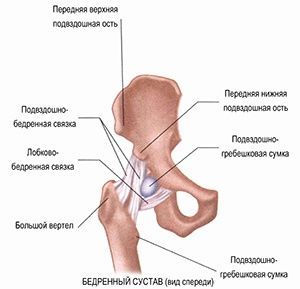
Питается гиалиновый хрящ суставной жидкостью, которая устраняет трение. Внешняя часть сустава защищена прочной капсулой, которая окружена ягодичными и бедренными мышцами. Мышечная ткань также обеспечивает нормальное функционирование и выполняет амортизирующую функцию, защищая тазобедренный сустав от травм.
Механизм развития коксартроза
На начальном этапе меняется консистенция суставной жидкости – она становится вязкой и густой, что приводит к постепенному высыханию гиалинового хряща. Из-за этого он постепенно разрушается, и на поверхности появляются трещины. Из-за истончения и высыхания хрящевой ткани начинаются патологические деформации в тазобедренном суставе. Дальнейшее развитие патологии приводит к перетиранию и деформированию костей, так как возрастает нагрузка на костную ткань. На тяжелой стадии в ходе диагностики обнаруживается не только разрушение хрящевой и костной ткани, но и атрофия мышц.
Клинические проявления
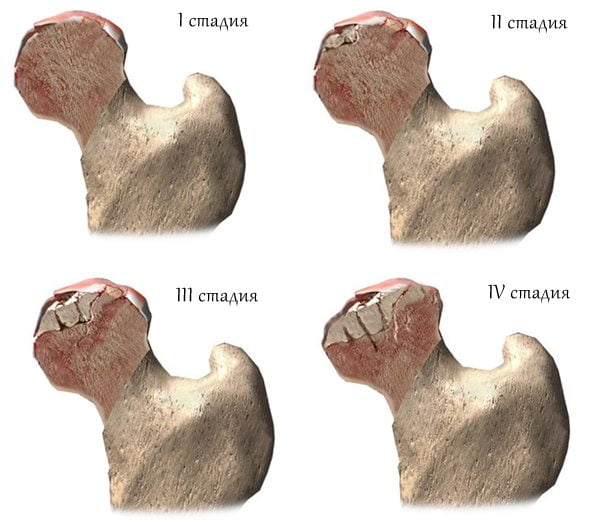
Симптомы коксартроза тазобедренного сустава зависят от того, на какой стадии развития пребывает заболевание. В соответствии с этим принято выделять три степени коксартроза.
Для данного этапа развития заболевания характерны болевые ощущения в суставе, которые появляются после длительных физических нагрузок. Помимо этого симптоматики не наблюдается: у больного сохраняется обычная походка, а бедренные мышцы не атрофированы.
Для 2-ой степени характерна более проявленная симптоматика, а именно:
- Болевые ощущения проявляются ярче и приобретают постоянный характер не только при движении, но и в состоянии покоя;
- Боли иррадиируют в бедро и паховую область, поэтому больной начинает прихрамывать;
- Наблюдается ограниченность движений бедром.
Для данной стадии развития заболевания характерны следующие клинические проявления:
- постоянные сильные боли;
- сложности с самостоятельным перемещением, необходимость в использовании трости или костыля;
- существенное ограничение движений бедром;
- укорачивание ноги вследствие атрофии ягодичных, голенных и бедренных мышц.
Диагностика
Перед тем, как приступить к лечению коксартроза тазобедренного сустава, специалисты ЦЭЛТ проводят комплексную диагностику, которая позволяет выявить причину развития патологии и определить степень её развития. Диагностика предусматривает следующее:
- осмотр у специалиста и сбор анамнеза;
- рентгенография, которая нередко позволяет определить не только степень патологии, но и причину её появления;
- МРТ и КТ, которые дают возможность определить патологические изменения в костных и мягких тканях.
По симптомам коксартроз схож с остеохондрозом и гонартрозом. На второй и третьей стадии патологии наблюдается острый болевой синдром из-за атрофии мышц. Боль локализуется не только в тазобедренном, но и в коленном суставе. Поэтому специалист должен провести визуальный осмотр и пальпацию коленных суставов, после чего дать направление на МРТ или КТ.
Боль при защемлении нервных корешков при остеохондрозе тоже может влиять на тазобедренный сустав, но она появляется только при физических нагрузках. Дифференциальная диагностика включает в себя пальпацию для определения локализации дискомфорта. Подвижность в тазобедренном суставе не ограничена, а при коксартрозе человек не может отводить ногу в сторону. Так как обе патологии могут протекать одновременно, требуется комплексная диагностика.
Нужно дифференцировать патологию с вертельным бурситом, так как наблюдаются схожие симптомы. Но при данном заболевании нет ограничений подвижности, наблюдается острая боль при физических нагрузках, а главное отличие – развитие вертельного бурсита происходит максимум за 14 дней.
При болезни Бехтерева и при реактивном артрите появляются аналогичные симптомы. Болевой синдром проходит во время ходьбы, наблюдается скованность в тазобедренном суставе. Основное отличие – болевые ощущения появляются ночью, а подвижность сустава восстанавливается во время продолжительной ходьбы или при физических упражнениях.
Коксартроз (деформирующий артроз тазобедренного сустава) — дегенеративно-дистрофическое заболевание, которое характеризуется поражением гиалинового хряща, разрушением суставных поверхностей костей.
По распространённости, остеоартроз тазобедренного сустава (ТБС) занимает ведущее место среди заболеваний суставов.

ТБС соединяет таз с бедренной костью и является крупнейшим суставом опорно-двигательного аппарата. Этот сустав принимает на себя основную нагрузку при вертикальном положении человека.
Прочный хрящевой покров суставных поверхностей вместе с суставной жидкостью уменьшает трение, обеспечивает подвижность сустава и участвует в перераспределении нагрузки при движениях и ходьбе.
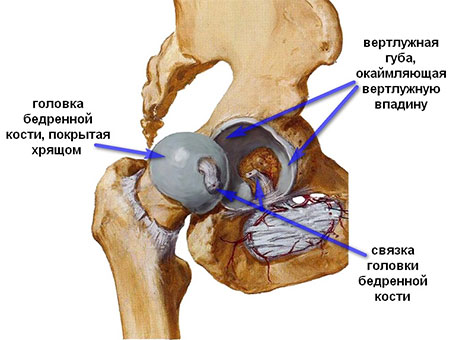
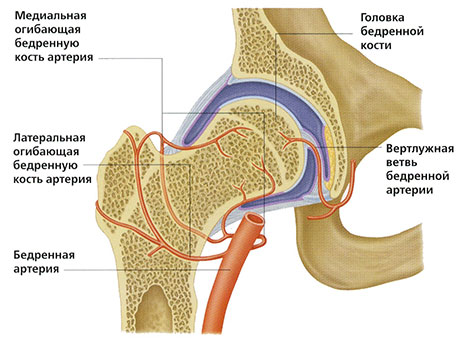
Вместе головка бедренной кости и вертлужная впадина образуют шарнир. В полости сустава и над капсулой находятся связки. Мышцы окружают ТБС со всех сторон.
Причины заболевания
В зависимости от этиологических факторов различают первичный и вторичный коксартроз. Причины первичного неясны. Вторичный развивается на фоне имеющейся патологии, которая и запускает механизм разрушения суставных поверхностей.
Множество различные факторы, которые повреждают хрящевую ткань, могут привести к разрушению суставных поверхностей и стать причиной развития заболевания.
- Генетическая предрасположенность. По наследству передаются различные аномалии развития сустава и костей, особенности строения хрящевой ткани. Все эти факторы играет важную роль в развитии заболевания;
- Травмы. Это может быть серьёзная травма (разные переломы таза и бедра, вывихи). Но чаще на развитие остеоартроза влияют хронические микротравмы, которые способствуют истончению хряща, образованию микротрещин и запускают механизм разрушения суставных концов. Именно травмы являются частой причиной развития коксартроза у молодых людей;
- Сосудистая патология. Аномалии или особенности строения сосудистой системы тазобедренного сустава приводят к нарушению кровообращения в суставе. Сосудистая патология является центральным звеном в развитии аваскулярного некроза головки бедренной кости;
- Чрезмерная физическая нагрузка. Частая перегрузка сустава вместе с другими предрасполагающими факторами приводит к развитию дегенеративных изменений в хряще и разрушению суставных поверхностей. Чаще перегрузкам подвержены люди, занимающийся тяжелым физическим трудом, профессиональные спортсмены.
- Избыточный вес тела, сидячая работа, малоподвижный образ жизни вместе с возрастными изменениями хрящевой поверхности суставов тоже могут играть важную роль в развитии коксартроза.
- Заболевания. Некоторые заболевания (системные и эндокринные заболевания, болезнь Пертеса, патология позвоночника и стоп, воспаления суставов) при отсутствии своевременного лечения в разы увеличивают риск возникновения артроза.
- Дисплазия, врожденный вывих бедра (недоразвития суставов) нарушают анатомические взаимоотношения в суставе, биомеханику и приводят к повреждению хрящевой ткани.
Симптомы и стадии заболевания
При 1 степени артроза появляется болезненность в области тазобедренного сустава, в частности после длительной ходьбы или физической нагрузки. После отдыха обычно боль исчезает.
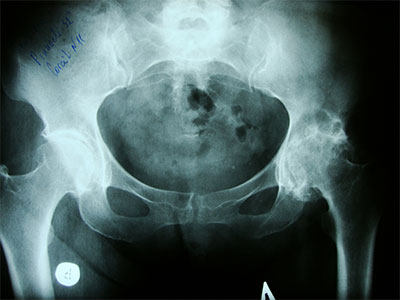
На этой стадии коксартроз можно диагностировать с помощью рентгенографического исследования: выявляется сужение суставной щели, склероз суставных поверхностей.
При коксартрозе 2 степени боли носят более интенсивный характер, могут появляться в состоянии покоя, отдаются в бедро, колено и область паха, появляется хромота. Появляются ограничения движений в суставе, уменьшается мышечная сила.
Рентгенографическое исследование выявляет сужение суставной щели, костные разрастания по краям вертлужной впадины.
Коксартроз 3 степени характеризуется более выраженными симптомами. Б оли появляются даже ночью, носят постоянный характер. Объем движений в суставе резко ограничивается, появляется атрофия мышц тазового пояса и бедра, хромота усиливается. Возникает необходимость пользоваться тростью. Выявляется укорочение конечности на больной стороне.
На рентгенограммах выявляется резкое сужение суставной щели, деформация головки бедра, множественные костные разрастания в области головки и суставной впадины.
Коксартроз бывает первичным (идиопатическим) и вторичным. Последний возникает на фоне перенесенной травмы, некроза головки бедренной кости, воспалительного процесса, системного заболевания, дисплазии тазобедренного сустава (недоразвитие) или врожденного вывиха бедра.
Диагностика
Диагноз выставляется на основании жалоб пациента, клинических признаков заболевания и данных дополнительных методов исследований (КТ, МРТ).
Клиническое обследование, и применение инструментальных методов обследования, позволяют установить стадию заболевания и его этиологию.
Компьютерная томография выявляет патологические изменения всех слоев костных структур. МРТ выявляет изменения мягких тканей (связок, хряща), асептический некроз головки бедренной кости в дорентгенологическом этапе его развития.
Коксартроз следует дифференцировать от остеохондроза позвоночника (люмбалгия, ишалгия), реактивных артритов, трохантерита, системных заболеваний и других схожих патологий.
Начало появления болевого синдрома, характер и локализация боли, наличие атрофии мышц вместе с инструментальными методами диагностики позволяют поставить точный диагноз.
Консервативное лечение
Консервативное лечение применяется на 1, 2 стадиях коксартроз и направлена на уменьшение болевого синдрома, увеличение объема движений в суставе, сохранение функций мышц и приостановления разрушения сустава.
Основной частью консервативного лечения является лекарственная терапия. Лечение направлено на уменьшение болевого синдрома, восстановление (приостановление разрушения) хряща, улучшение кровообращения.
- Препараты НПВС. Показаны в период обострения для купирования болевого синдрома.
- Хондропротекторы (для восстановления хряща).
- Миорелаксанты (для расслабления мышц). Снимается спазм мышц при коксартрозе, способствуют улучшению кровоснабжения сустава.
- Сосудорасширяющие препараты, улучшающие микроциркуляцию крови (трентал, никошпан, цинарезин, теоникол, и пр.). Способствуют улучшению суставного кровоснабжения.
- Стероидные препараты (дипроспан, кеналог, гидрокотизон).
Применяются при выраженном болевом синдроме и неэффективности препаратов НПВС.
- Вышеперечисленные препараты могут применяться в виде мази, примочек и компрессов.
Физиотерапевтические методы занимают важное место в комплексном лечении коксартроза: магнитотерапия, электротерапия, УВЧ-терапия, ультразвуковая терапия, криотерапия и др. Важное значение имеют лечебная физкультура, разгрузка сустава с использованием ортопедических приспособлений (костыли, трость), применение массажа.
Коксартроз III степени требует применения хирургических методов лечения. При запущенных случаях операция (артропластика, остеотомия, артродез, эндопротезирование) является единственным эффективным методом лечения.
Хирургическое лечение коксартроза
Во время операции кости рассекаются для устранения деформации, затем скрепляются в правильном положении при помощи различных металлоконструкций. Цель этой операции — восстановить опорную и двигательную функцию сустава, избавить пациента от болевого синдрома.
Проведенная операция уменьшает внутрикостное давление, позволяет правильно распределить нагрузку на поверхность костей и замедляет процесс развития артроза. Остеотомию можно выполнить из небольшого разреза, малотравматично, что позволяет пациенту скорее восстановиться и вернуться к своей обычной жизни.
После остеотомии назначается консервативное лечение, симптоматическая терапия, создаются условия для быстрого сращения костей, назначается восстановительное лечение, пациент проходит курс послеоперационной реабилитации.
Остеотомия является эффективным методом лечения артроза в ранних стадиях его развития. Если своевременно провести остеотомию при коксартрозе, то эффект от нее может длится не один год.
Такая операция выполняется в тех случаях, когда остеотомию или другие виды оперативного вмешательства невозможно выполнить, из-за общих или местных противопоказаний. В таких случаях операцией выбора является артродез, который поможет пациента избавить от боли и делать ногу опорной.
Во время операции кости скрепляют с помощью пластины и винтов, и других ортопедических приспособлений в функционально выгодном положении. После такого скрепления кости срастаются. Операция позволяет восстановить опорную функцию пострадавшей конечности, но не ее подвижность.
Выполняется при запущенных случаях артроза, когда происходит разрушение суставных поверхностей, с целью моделирования разрушенных суставных поверхностей. Между ними вставляется специальная прокладка, изготовленная из тканей пациента, либо из искусственных материалов.
Операция позволяет избавить пациента от боли, восстановить (увеличить объем) движения в суставе и опорную функцию пострадавшей конечности.
- замена суставной поверхности одной суставобразующей кости;
- замена суставной поверхности обеих суставобразующей костей или полная замена сустава.
При запущенных случаях коксартроза, наиболее эффективной операцией является эндопротезирование.
Полную замену сустава или тотальную артропластику (эндопротезирование) в настоящее время можно назвать самим эффективным методом хирургического лечения артроза.
Во время этой операции происходит замена разрушенного сустава искусственным аналогом (эндопротезом). Современные эндопротезы изготавливают из специальных материалов, которые могут служить в нескольких десятков лет и совместимы с тканями человека.
Эндопротезы подбираются индивидуально для каждого пациента, в зависимости от состояния поражённого сустава, возраста, физического состояния пациента, наличия дополнительных патологий. Например, людям молодого возраста устанавливают специальные эндопротезы с короткой ножкой или заменяют только головку бедренной кости.
Пациентам с диспластическим коксартрозом устанавливают эндопротезы, изготовленные специально для диспластических суставов. При установке этих имплантов, меньше удаляется костная ткань, что создает условий для выполнения повторных операций. Также снижается риск возникновения необходимости выполнения повторных операций.
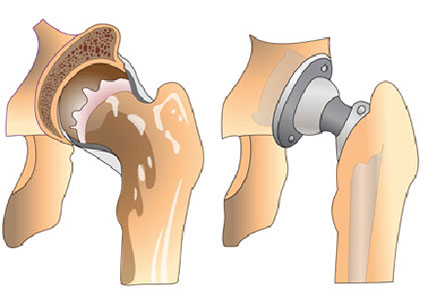
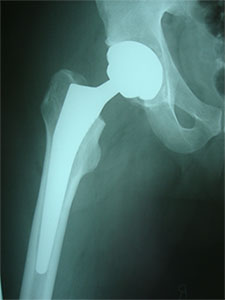
Эндопротезирование тазобедренного сустава в настоящее время выполняется из миниинвазивных хирургических доступов, когда мышцы и сухожилия не отсекаются, а раздвигаются. Это уменьшает операционную травму и помогает быстрее восстановиться после оперативного вмешательство.
Уже на 2 день после операции пациенты могут стоять, ходить при помощи костылей или ходунков. Сроки полного восстановления после операции зависят от многих факторов – сложности проведенного эндопротезирования, объема кровопотери, возраста, общего состояния пациента, а также от выполнения всех рекомендаций врача.
Поскольку при артрозе не только разрушается костная ткань, а еще и страдают мышцы, для полного восстановления необходимо восстановить работу мышц, нормальную биомеханику ходьбы и полный объем движений в суставе.
Физиотерапевтическое лечение, массаж, лечебная гимнастика являются важными составляющими восстановительного лечения.
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
Читайте также:


