Зоны роста костей на мрт
Доброкачественные опухоли костей характеризуются медленным экспансивным ростом. Они могут достигать больших размеров, не вызывая выраженных клинических проявлений. Они, как правило, не склонны к рецидивам и не дают метастазов. Рентгенологически для доброкачественных опухолей костей типичным являются чёткая отграниченность от прилегающих тканей, гладкость и резкость очертаний, наличие своеобразной структуры опухолевого образования. Весьма характерно при этом оттеснение соседних с опухолью структур, отсутствие каких-либо реактивных изменений со стороны окружающей костной ткани и надкостницы. Наиболее типичная рентгенологическая картина наблюдается при остеомах, остеохондромах, хондромах и некоторых других опухолях. Мы в дополнение к рентгенографии или КТ обязательно выполняем МРТ, которая несет в себе важную информацию. При МРТ в СПб мы ставим целью не только обнаружение опухоли, но и ее патоморфологичесая характеристика.
Остеогенные опухоли
Остеоид остеома – доброкачественная опухоль, встречающаяся у детей и подростков со значительным преобладанием у мужчин. Составляет около 10% доброкачественных остеогенных опухолей. Для опухоли типичны ночные боли. Локализация может быть любой, но типично поражение длинных трубчатых костей в зонах роста, позвоночника с выраженным сколиозом и фаланг пальцев. На рентгенограммах обычно выглядит как небольшой округлый дефект сниженной плотности (центральный узел) с кольцом фиброза вокруг и с той или иной степенью кортикального или эндостального склероза. На УЗИ центральный узел гиперваскулярный. При МРТ картина неспецифическая, так как центральный узел не всегда виден, в то время как отчетливо определяется отек костного мозга.
Остеоид остеома. Кортикальный участок снижения плотности в большеберцовой кости с утолщением кортикального слоя. Рентгенограмма, нативный срез на КТ и реконструкция КТ.
Остеоид остеома большеберцовой правой кости. МРТ Т1-ВИ и STIR.
Остеобластома– доброкачественная опухоль, встречающаяся обычно в молодом возрасте. Составляет 1-3% опухолей костей. Гистологически близка к остеоид-остеоме. Типичная локализация – задние элементы позвонков (около 40% случаев) и крестец (рис.4). Образование обычно со снижением плотности, но бывает и склеротическое. Редко встречаются остеобластомы костей черепа, метафизов длинных трубчатых костей, костей таза.
При МРТ картина неспецифическая. Образование чаще изоинтенсивное на Т1-ВИ и Т2-ВИ МРТ с темными участками кальцификации. Усиление при МРТ с контрастированиемхорошее, часто с усилением также и окружающих мягких тканей.
При сцинтиграфии с Tc 99 m MDP или HMDP повышенный, что также неспецифично.
Остеобластома. КТ. Поражение грудного позвонка и крестца.
Остеокластома (гиганто-клеточная опухоль)- опухоль, составляющая 4- 9,5% всех опухолей костей и 18-23% доброкачественных. 97-99% локализуется в метаэпифизах длинных трубчатых костей в области зоны роста, чаще всего в области колена. Реже она наблюдается в лучевой кости или крестце. Опухоль встречается в любом возрасте, пик приходится на 20-30 лет. Встречается сочетание остеокластомы с от аневризматической костной кистой (АКК).
На рентгенограммах и КТ при типичной локализации опухоль обнаруживается в пределах 1 см вокруг зоны роста, эксцентрично. Края четко очерчены, обычно без склеротической демаркации. Кортикальный слой истончен, изредка отмечается периостальная реакция. Могут быть патологические переломы.
При МРТ видно, что опухоль солидная в отличие от АКК. Сигнал промежуточный на Т1- и Т2-ВИ МРТ с темной периферией. Иногда встречается отек костного мозга вокруг опухоли. При МРТ позвоночника опухоль крестца обычно больших размеров и требует дифференциальной диагностики с злокачественными опухолями этой области.
На сцинтиграммах отмечается поздний захват РФП с центральной зоной активности.
Остеокластома. Рентгенография коленного сустава и лучезапястного сустава.
Остеокластома крестца. КТ до и после контрастирования.
Субартикулярная остеокластома. МРТ. Сагиттальная Т2-ВИ и корональная Т1-ВИ с контрастированием.
Опухоли из хрящевой ткани
Хондробластома – редкая доброкачественная опухоль из хрящевой ткани. Составляет меньше 1% первичных опухолей костей. Наблюдается в молодом возрасте и локализуется в обычно области эпифиза (чаще бедренной в области колена, большеберцовой или плечевой), очень редко в метафизе или диафизе. На рентгенограммах выглядит как округлое или овальное образование, литический участок имеет четкие края, иногда склеротические. Обычно 3-4 см в размерах, но при больших размерах может вызывать вздутие кости, и даже периостальную реакцию. То же можно наблюдать и на КТ. На МРТ лучше видно распространение через физис и кортикальный слой, а также отек костного мозга.
Хондробластома. Рентгенография в прямой проекции. Литический участок в дистальном эпифизе большеберцовой кости. КТ- реконструкция в прямую проекция, костное окно, литический участок в дистальном эпифизе бедренной кости. МРТ –Т2-ВИ с подавлением сигнала от жира, корональная проекция.
Энхондрома – доброкачественная опухоль из хрящевой ткани, редко подвергается малигнизации в хондросаркому. Встречается чаще в возрасте 10-30 лет, составляет 3-10% опухолей от всех костей и 12-24% доброкачественных. Обычно одиночная, но встречается как множественная (энхондроматоз) в составе некоторых ненаследуемых генетических дефектов. Энхондрома чаще встречается в костях кистей, но бывает и в длинных трубчатых костях, ребрах. Рентгенологически выглядит как литический небольшой (1-2 см) экспансивный очаг. Часто встречается кальцификация в очаге, особенно, при локализации в длинных трубчатых костях, что затрудняет ее дифференциальную диагностику с хондросаркомой. Однако при энхондроме не вовлекается кортикальный слой кости. Энхондрома может осложняться патологическим переломом.
Энхондрома. МРТ сагиттальная и корональная Т2-ВИ, сагиттальная и корональная Т1-ВИ. Литическое поражение бедренной кости с участком кальцификации в очаге.
Энхондрома ребра. КТ.
Энхондрома малой берцовой кости с патологическим переломом. МРТ. Т1-ВИ.
Остеохондромы бедренной кости. Рентгенография в прямой проекции и КТ в костном окне.
Остеохондрома бедренной кости. МРТ, Т1-ВИ, Т2-ВИ и STIR.
Опухоли их фиброзной ткани
Фиброзный кортикальный дефект меньше по размерам и ограничивается только кортикальным слоем.
Неоссифицирующая фиброма. Рентгенограмма в боковой проекции и КТ, реконструкция в сагиттальную плоскость.
Неоссифицирующая фиброма. МРТ, сагиттальные Т1-ВИ, Т2-ВИ и градиентное эхо.
Фиброзный кортикальный дефект. Рентгенограмма в прямой проекции, очаг в бедренной кости. МРТ дистальной части большеберцовой кости, Т1- и Т2-ВИ.
МРТ костей и суставов адреса и цены
В частном центре ЦМРТ профессор Холин А.В. лично диагностирует на МРТ аппарате открытого типа по средам. МРТ в СПб при боязни замкнутого пространства и МРТ при большом весе. Можно сделать МРТ суставов и костей дешево и по акциям. На закрытом аппарате 1,5 Тл прием по воскресеньям и понедельникам.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Повреждения зон роста
Повреждения пластинок возникают у детей и подростков. Пластины является самой слабой областью растущего скелета, они слабее даже, чем соседние связки и сухожилия, которые соединяют кости с другими костями и мышцами. У ребенка в период роста при серьезных травмах суставов, наиболее вероятно,будет повреждение пластин роста, чем связок, отвечающих за стабильность сустава. Травмы, которые могут вызвать растяжение связок у взрослых, могут вызвать повреждение пластин роста у детей.
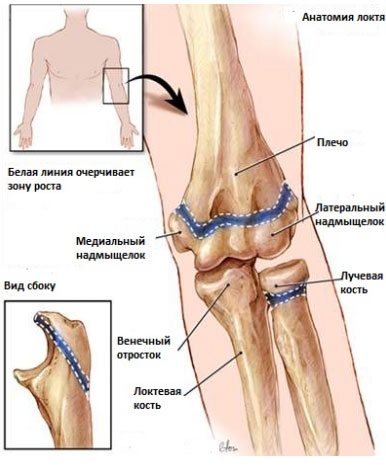
Повреждения пластин роста происходят при переломах. Они составляют 15 процентов всех детских переломов. Они встречаются в два раза чаще у мальчиков чем, у девочек, и наиболее часто встречаются у 14 - 16-летних мальчиков и 11 - 13-летних девочек. У девочек в более старшей возрастной группе реже встречаются переломы так, как опорно-двигательный аппарат у девочек созревает раньше, чем у мальчиков. В результате у девочек раньше завершается формирование костной ткани и пластинки роста сменяются плотной костной тканью. Примерно половина всех травм пластинок роста происходят в нижней части предплечья ( лучевой кости) или в локте. Эти травмы также часто встречаются в нижней части ноги (голени и малоберцовой кости). Они могут также возникать в верхней части ноги (бедре) или в лодыжке и стопе.
Причины
Хотя травмы пластинок роста, как правило, связаны с острой травмой ( падение или удар по конечности),повреждение может быть вызвано и хронической травмой, возникающей в результате избыточных частых нагрузок. Например, такие повреждения пластин роста могут возникнуть у спортсменов: гимнастов, легкоатлетов, игроков в бейсбол.
На основании определенных исследований травматизма у детей были получены данные, что повреждения пластин роста возникают в результате падений на детской площадке или со стульев. На такие виды спорта такие, как футбол, легкая атлетика и гимнастика, приходится одна треть всех травм. На другие виды физической активности такие, как езда на велосипеде, катание на санях, катание на лыжах и катание на роликовой доске, приходится одна пятая всех переломов пластин роста. Травмы при езде на автомобиле, мотоцикле, и связанных с ними транспортных происшествиях составляют лишь небольшой процент переломов пластин роста.
Eсли у ребенка после острой травмы или чрезмерной нагрузки возникает боль, которая не исчезает или проходит изменение физической активности или есть локальная болезненность,то в таком случае обязательно необходима консультация врача. Ребенок, ни в коем случае,не должен двигаться через боль. Дети, которые занимаются спортом, часто испытывают некоторый дискомфорт, так как им приходится выполнять новые движения. В некоторых случаях появление определенных неприятных ощущений вполне предсказуемо, но,тем не менее,любая жалоба ребенка заслуживает внимания так,как некоторые травмы при отсутствии адекватного лечения могут приводить к необратимым изменениям и нарушить надлежащий рост костей поврежденной конечности.
Хотя в большинстве случаев травмы пластин роста связаны с травмами во время игры или занятий спортом,тем не менее, возможны и другие причины повреждения зон роста (например, при инфекции костей ),которые могут изменить нормальный рост и развитие костной ткани.
Жестокое обращение с детьми может стать причиной травм костей, особенно у маленьких детей, у которых рост костных тканей только начинается.
Воздействие холода (например, обморожение) может также повредить пластинки роста у детей и в результате чего могут быть короткие пальцы в старшем возрасте или ранее развитие дегенеративного артрита.
Радиационное излучение, которое используется для лечения некоторых видов рака у детей, может привести к повреждению роста пластины. Более того, недавние исследования показали,что и химиотерапия, используемая для лечения онкологических заболеваний у детей, может негативно повлиять на рост костей. Аналогичное действие оказывает и длительное применение стероидов для при лечении ревматоидного артрита.
Наличие у детей определенных неврологических нарушений, которые приводят к сенсорному дефициту или мышечному дисбалансу, повышает риск переломов пластинок роста, особенно в области лодыжки и колена.
Подобные типы травм часто наблюдаются у детей, которые родились с нечувствительностью к боли.
Область зон роста является местом приложения многих наследственных заболеваний, которые влияют на опорно-двигательный аппарат. Наука постепенно изучает гены и мутации генов, участвующих в формировании скелета, роста и развития костной ткани. Со временем эти исследования помогут лечить различные отклонения в нормальном функционировании пластин роста.
Симптомы
- Невозможность продолжать игру из-за болей после острой травмы.
- Снижение способности играть в течение длительного времени из-за постоянной боли после перенесенной травмы.
- Визуально заметная деформация руки или ноги ребенка.
- Сильная боль и невозможность движений после травмы.
Диагностика
После выяснения обстоятельств травмы врач назначает рентгенографию для определения типа перелома и выработки плана лечения. Поскольку зоны роста не имеют такой плотности, как кости, то рентгенография их не визуализирует и они определяются как промежутки ( зазоры) между метафизом и эпифизом длинной трубчатой кости.В связи с плохой визуализацией на рентгенографии зон роста рекомендуется проводить рентгенографию парной конечности для сравнения изображений.
МРТ (магнитно-резонансная томография) позволяет достаточно четко визуализировать изменения в тканях и, поэтому, может быть назначена для диагностики повреждений пластин роста. В некоторых случаях, возможно использование другие диагностических методов, таких как компьютерная томография (КТ) или УЗИ исследование.
Классификация переломов пластин роста (Солтер и Харрис)
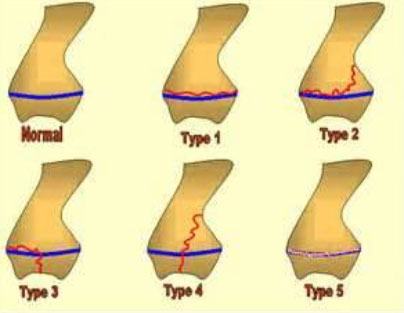
Переломы пластин роста делятся на 5 типов:
- Тип I
Эпифиз полностью отделен от конца кости или метафиза, через глубокий слой пластинки роста. Пластина роста остается прикрепленной к эпифизу. Врачу необходимо провести репозицию при наличии смещения. При этом типе перелома необходима иммобилизация с помощью гипса для полноценной консолидации. Как правило, вероятность полноценного восстановления кости при этом типе перелома очень высокая. - Тип II
Это наиболее распространенный тип перелома пластины роста. Эпифиз, вместе с пластиной роста отделяется от метафиза. Как и при типе I,при переломах типа II обычно необходимо проводить репозицию и жесткую фиксацию гипсом. - Тип III
Этот тип перелома происходит в редких случаях, как правило, в нижней части голени, в большеберцовой кости. Это происходит, когда перелом проходит полностью через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. При таких переломах нередко требуется хирургическое восстановление суставной поверхности. Прогноз при таких переломах хороший,если нет нарушения кровоснабжения отделенной части эпифиза и нет выраженных смещений отломков. - Тип IV
Этот перелом проходит через эпифиз, через всю пластинку роста и в метафиз.При этом типе перелома необходима хирургическая реконструкция геометрии костей и выравнивание пластинки роста. Если реконструкция не будет проведена качественно, то прогноз при таком тип перелома может быть не очень хорошим. Эта травма встречается,чаще всего,в конце плечевой кости рядом с локтем. - Тип V
Это редкий тип травмы,когда происходит дробление конца кости и пластина роста сжимается. Чаще всего,такой тип перелома встречается в колене или лодыжке.Прогноз неблагоприятный, так как преждевременное окостенение зоны роста почти неизбежно.
Новая классификация, называемая классификация Петерсона различает также перелом типа VI, при котором часть эпифиза, пластина роста, и метафиз отсутствуют. Это обычно происходит при открытых ранах или переломах (травмы при применение сельскохозяйственной техники,снегоходов, газонокосилки или при огнестрельных ранениях). При VI типе перелома обязательно требуется хирургическое вмешательство, и большинстве случаев бывают необходимы поздние реконструктивные или корректирующие операции. Рост костей почти всегда нарушен.
Лечение
Как правило, лечением травм (за исключением незначительных) занимается врач-травматолог. В некоторых случаях требуется детский ортопед-травматолог так,как травмы у детей нередко имеют свои особенности.
Лечение при переломах зависит от типа перелома.Лечение, которое должно быть начато как можно раньше после травмы и, как правило, представляет собой следующие действия:
- Иммобилизация. На поврежденную конечность накладывается гипс или шина и ограничивают любую деятельность ребенка,которая может оказать давление на травмированную область.
- Репозиция. При наличии смещения отломков необходима ручная репозиция или нередко хирургическая репозиция с фиксацией отломков. Фиксация необходима для нормальной консолидации костной ткани.После проведения репозиции накладывается гипсовая повязка с захватом зоны роста и сустава. Иммобилизация в гипсе необходима в течение от нескольких недель до нескольких месяцев до тех пор, пока не произойдет нормальная консолидация костной ткани.Необходимость в оперативном восстановлении целостности костных структур определяется размерами смещения, наличием опасности повреждения близлежащих сосудов и нервов и возрастом ребенка.
- ЛФК назначается только после завершения регенерации костной ткани. Долгосрочные наблюдения врача необходимы для оценки адекватного роста костной ткани так, как происходит травма зон роста. Поэтому, рекомендуется проведение рентгенографии конечностей с интервалами 3-6 месяцев, в течение 2 лет после перелома зон роста. Некоторые переломы требуют динамического наблюдения до завершения роста ребенка.
Прогноз
Почти в 85 процентов случаев переломов пластинок роста происходит полное заживление без каких-либо последствий.
Нарушение формирования костной ткани при травме пластинки роста возникают в следующих случаях:
- Тяжесть травмы. Если травма вызывает нарушение притока крови к эпифизу,то происходит нарушение роста костной ткани.Также при при смещении, разрушении или компрессии пластинки роста возможно замедление роста костной ткани.Наличие открытой травмы может повлечь за собой риск инфицирования и инфекция может разрушить пластину роста.
- Возраст ребенка. В младшем возрасте повреждение пластин роста может приводить к более серьезным нарушениям в развитии костной ткани так, как необходим большой прирост костей. И поэтому,при переломах в раннем детском возрасте требуется длительное наблюдение врача. В то же время более молодая костная ткань обладает большей регенераторной способностью.
- Локализация переломов зон роста.Например,зоны роста в колене более ответственны за экстенсивный рост костей, чем другие.
- Тип роста перелома пластин - Тип IV и V являются наиболее серьезными.
Лечение зависит от вышеперечисленных факторов, а также опирается на прогноз.
Наиболее частым осложнением перелома пластины роста является преждевременная остановка роста костей. Пораженная кость растет медленнее, чем это было бы без травмы, и в результате конечность может быть короче, чем неповрежденная конечность. Если же повреждена только часть пластинки роста, рост кости может быть в одну сторону и происходит искривление конечности. Травмы зоны роста в колене подвержены наибольшему риску осложнений. Так как нередко травма зоны роста в колене сопровождается повреждением нервов и сосудов, то поэтому травмы зон роста в колене чаще сопровождаются нарушением роста костей и искривлениями конечности.
В настоящее время в ведущих исследовательских клиниках проводятся исследования, изучающие возможности стимуляции регенерации тканей с использованием результатов генной инженерии, что позволит в будущем избежать остановки роста и деформации конечностей после перенесенных травм зон роста.
Аннотация научной статьи по клинической медицине, автор научной работы — Гуничева Н. В., Ахадов Т. А., Шубкин В. Н.
В статье представлена характеристика коленных и тазобедренных суставов у пациентов разных возрастных групп при магнитно-резонансной томографии (МРТ). Изучены МРТ 39 суставов у 37 пациентов в возрасте от 9 лет до 68 лет. Полученные результаты демонстрируют соответствие данных МРТ и данных возрастной анатомии изучаемой области у пациентов разных возрастных групп. Показаны возможности МРТ в предоставлении объективной информации о состоянии губчатой костной ткани, о распределении красного и желтого костного мозга у детей, подростков, взрослых и пожилых людей.
Похожие темы научных работ по клинической медицине , автор научной работы — Гуничева Н. В., Ахадов Т. А., Шубкин В. Н.
Magnetic resonances imagine of joints of low extremities in different age groups
The paper presents magnetic resonances imagine (MRI) characteristics of knee and hip joints in patients of different age groups. Thirty nine MRI from the 37 patients from 9 to 68 years old were studied. We found out conformity of MRI and aged anatomic data of the study area among different age group. Abilities of MRI to give objective information about spongy bone tissue, red and yellow bone marrow in children, adolescence, adults and old patients were shown.
УДК 611.72:611.98:616-073.756.8 ОСОБЕННОСТИ МАГНИТНО-РЕЗОНАНСНОЙ ТОМОГРАФИИ СУСТАВОВ НИЖНИХ КОНЕЧНОСТЕЙ У ПАЦИЕНТОВ РАЗНЫХ ВОЗРАСТНЫХ ГРУПП
Н.В. Гуничева, Т. А. Ахадов, В.Н. Шубкин, Е.Н. Батухтин
Красноярский государственный медицинский университет им. проф. В.Ф. Вой-но-Ясенецкого, ректор - д.м.н., проф. И.П. Артюхов; кафедра лучевой диагностики ИПО, зав. - д.м.н., проф. С.И. Жестовская.
НИИ неотложной детской хирургии и травматологии, директор - д.м. н., проф.
Л. М. Рошаль, Москва.
Резюме. В статье представлена характеристика коленных и тазобедренных суставов у пациентов разных возрастных групп при магнитно-резонансной томографии (МРТ). Изучены МРТ 39 суставов у 37 пациентов в возрасте от 9 лет до 68 лет. Полученные результаты демонстрируют соответствие данных МРТ и данных возрастной анатомии изучаемой области у пациентов разных возрастных групп. Показаны возможности МРТ в предоставлении объективной информации о состоянии губчатой костной ткани, о распределении красного и желтого костного мозга у детей, подростков, взрослых и пожилых людей.
Ключевые слова: магнитно-резонансная томография, конечность, возрастная анатомия, костный мозг.
Гуничева Наталья Васильевна - д.м.н., доцент каф. лучевой диагностики ИПО КрасГМУ; e-mail - gunicheva@orionnet.ru.
Ахадов Толиб Абдуллаевич - заслуженный деятель науки РФ, д.м.н., проф., зав. отделом лучевой диагностики НИИ неотложной детской хирургии и травматологии, г.Москва; e-mail - akhadov@mail.ru
Шубкин Владимир Николаевич - д.м.н., проф. каф. травматологии, ортопедии и военно-полевой хирургии КрасГМУ; тел. 8 (391) 201609.
Цель нашего исследования состояла в уточнении возможностей МРТ в визуализации метаэпифизарных отделов костей нижних конечностей у пациентов разных возрастных групп.
Материалы и методы
В общей сложности изучена МРТ картина 39 метаэпифизарных отделов костей, формирующих коленный и тазобедренный суставы (табл.1).
Распределение изученных МРТ в зависимости от области исследования, пола и возраста пациентов
Статистический анализ проводился с применением непараметрических методов при использовании стандартной программы Microsoft Excel, 2003. Статистическая достоверность проведенных исследований доказана их многофакторным характером, доверительный интервал составил 0,95.
Результаты и обсуждение
В соответствии с нормами возрастной анатомии, у новорожденных детей суставные концы костей (метаэпифизарные отделы) представлены в основном хрящевой тканью и только в процессе дальнейшего роста и развития окостеневают, приобретая адекватную анатомической функции форму и размеры. Замещение хрящевой ткани костной протекает плавно и происходит в строго определенные возрастные периоды.
Наши исследования показали, что при МРТ анатомические особенности возрастного строения проксимального эпифиза бедренной кости и костей таза находят свое адекватное отражение (рис. 1).
Рис. 1. Тазобедренный сустав 9-летнего мальчика (А). Тазобедренный сустав 10-летнего мальчика (Б). Тазобедренный сустав 45-летней женщины (В). МРТ, коронарная плоскость, Т1ВИ (БЕ). А, Б - видны ядра окостенения в области большого вертела (прямая стрелка - А, Б), малого вертела (прямая стрелка - Б), полоска росткового хряща (круглая стрелка - А, Б), У-образного хряща (двойная стрелка - А, Б). В - определяется полный синостоз головки бедра, большого и малого вертелов (прямые стрелки), костей таза (двойная стрелка).
Как видно из рис. 1, развитие костных элементов проксимального метаэпифиза бедренной кости происходит в несколько этапов, каждый из которых характеризуется постепенным окостенением эпифизов и апофизов. На Т1ВИ ББ ядра окостенения головки и вертелов бедренной кости имеют гиперинтенсивный сигнал, а ростковый метафизарный хрящ - гипоинтенсивный. При этом он выглядит, как четкая полоса, ширина которой с возрастом прогрессивно уменьшается до исчезновения в момент синостозирования эпифиза.
В дистальном эпифизе бедренной кости ядро окостенения формируется уже к рождению. При этом также отмечается точка окостенения в области проксимального эпифиза большеберцовой кости. Признаки окостенения головки малоберцовой кости выявляются в сроки от 3 до 6 лет, бугристости большеберцовой кости -в 10-11 лет. Ядра окостенения надколенника появляются после рождения [3].
При МРТ коленный сустав в разные возрастные периоды имеет определенные черты (рис.2).
Рис.2. Коленный сустав 13-летней девочки (А, Б). Коленный сустав 17-летнего юноши (В). МРТ, сагиттальная плоскость, Т1ВИ БЕ (А, В), Т2ВИ ОЕ (Б). Видны дистальный эпифиз бедра и проксимальный эпифиз большеберцовой кости. Определяются зоны метафизарного (росткового) хряща (круглые стрелки - А, Б). Дифференцируется бугристость большеберцовой кости (белая стрелка) и надколенник (черная стрелка - В).
Рис. 3. Коленный сустав 13-летней девочки. МРТ, аксиальная плоскость, срезы на уровне метафизарного (росткового) хряща проксимального эпифиза большеберцовой кости, Т1ВИ 8Е (А, Б). Определяется полоска метафизарного (росткового) хряща, симулирующая перелом (А -круглые стрелки). На срезе, выполненном непосредственно через ростковую зону, в центральном отделе большеберцовой кости определяется перестройка сигнала, симулирующая патологическую инфильтрацию (Б - прямые стрелки).
На представленных рис. 2, 3 при МРТ хорошо видны ядра окостенения в области эпифизов бедренной и большеберцовой костей, на Т1ВИ ББ и на Т2ВИ ОБ, они дают изоинтенсивный сигнал к окружающей костной ткани. Зона метафизарного (росткового) хряща хорошо дифференцируется на Т1ВИ ББ в виде гипоин-тенсивной полоски, на Т2ВИ ОБ она также определяется, но различается хуже, так как имеет неоднородный (гетерогенный) сигнал. На срезах в аксиальной плоскости, выполненных непосредственно по ходу метафизарного (росткового)
хряща, он может симулировать различные патологические изменения костной ткани. На рис. 2 видно, что у 17-летнего пациента полностью сформированы все основные элементы коленного сустава. Определяется практически полный синостоз дистального эпифиза бедренной кости и проксимального эпифиза большеберцовой кости с метадиафизом бедренной и большеберцовой костей соответственно.
Основу любой метаэпифизарной области составляет губчатая кость (спонгиоза), которая помимо других составляющих содержит также клетки костного мозга. В силу того, что распределение элементов красного и желтого костного мозга меняется в различные возрастные периоды, МРТ картина костей конечностей у детей, подростков, взрослых имеет свои особенности. В частности, у детей в возрасте до 12 лет, из-за того что, желтый костный мозг располагается в основном в эпифизах, а красный костный мозг - в метафизах, выявляются отличия в их сигнальных характеристиках. Так, при МРТ сигнал от эпифизов был изо-гиперинтенсивным, как на Т1ВИ ББ, так и на Т2ВИ независимо от типа импульсных последовательностей (ИП), а сигнал от метафизов преимущественно изо - гипоинтенсивным на Т1ВИ ББ, изоинтенсивным на Т2ВИ независимо от типа ИП. С возрастом происходит постепенное замещение красного костного мозга желтым, закрытие ростковых зон. Поэтому у подростков и взрослых людей выявляется выравнивание сигнала между эпифизом и метафизом на всех типах изображений независимо от ИП (рис.4).
Рис. 4. МРТ тазобедренных суставов. Т1ВИ 8Е, коронарная плоскость. Пациент 10 лет (А). В области головок бедренных костей определяется гиперинтенсивный сигнал, соответствующий желтому костному мозгу, в области шеек, межвертельных областей сигнал изо-гипоинтенсивный - его дает красный костный мозг. Пациентка 45 лет (Б). Участки гипоин-тенсивного сигнала, соответствующие островкам красного мозга, видны лишь по границам межвертельных областей.
Таким образом, рис. 4 наглядно показывает, что у взрослых людей, по сравнению с детьми, происходит выравнивание интенсивности МРТ сигналов головки и шейки бедра. Подобная же сигнальная характеристика, отражающая естественный физиологический процесс замещения красного костного мозга желтым, прослеживается и на Т2ВИ независимо от типа ИП.
В то же время, у пожилых пациентов, при возрастном остеопорозе, отмечалась неоднородность сигнальной картины из-за очаговой жировой липодистрофии, проявлявшаяся локальными усилениями сигнала, как на Т1ВИ SE, так и на Т2ВИ независимо от типа ИП. Достоверно разграничить состояния липотрасформации от патологических очаговых перестроек костного мозга помогало применение ИП с подавлением сигнала от жира (STIR), когда участки жировой дистрофии костного мозга становились гипоинтенсивными.
Таким образом, МРТ достоверно демонстрирует все элементы метаэпифизар-ных отделов костей нижних конечностей у пациентов разных возрастных групп. МРТ точно отражает динамику окостенения костей, формирующих коленный и тазобедренный суставы. МРТ позволяет получить изображение всех анатомических составляющих суставов нижних конечностей: костей, хрящей, сухожилий, связок, мягких тканей. МРТ предоставляет объективную информацию о состоянии губчатой кости метаэпифизарных отделов. С ее помощью можно различить основные составные части спонгиозы: красный и желтый костный мозг, сделать выводы об их соотношении и возрастной трансформации. Это имеет особое значение в ситуациях, когда необходимо разграничить нормальную и патологическую перестройку костного мозга и решать вопросы дифференциальной диагностики.
MAGNETIC RESONANCES IMAGINE OF JOINTS OF LOW EXTREMITIES IN DIFFERENT AGE GROUPS
N.V. Gunicheva, T.A. Akhadov, V. N. Shubkin, E.N. Butuhtin
Krasnoyarsk State Medical University named after prof. V.F. Voino-Yasenetsky Scientific research institute of urgent children's surgery and traumatology, Moscow
Abstract. The paper presents magnetic resonances imagine (MRI) characteristics of knee and hip joints in patients of different age groups. Thirty nine MRI from the 37 patients from 9 to 68 years old were studied. We found out conformity of MRI and aged anatomic data of the study area among different age group. Abilities of MRI to give objective information about spongy bone tissue, red and yellow bone marrow in children, adolescence, adults and old patients were shown.
Key words: Magnetic resonances imagine, extremity, aged anatomy, and bone marrow.
2. Виноградова Т. П. Опухоли костей. - М.: Медицина, 1973. - 336 с.
3. Коваль Г. Ю. Клиническая рентгеноанатомия.- Киев: Здоров’я, 1975. - 600 с.
4. Кузина И. Р., Ахадов Т. А. Магнитно-резонансная томография травмы коленного сустава. - Новосибирск: Издатель, 2003. - 113 с.
5. Садофьева В.И. Нормальная рентгеноанатомия костно-суставной системы детей. - Л.: Медицина, 1990. - 224 с.
6. Resnick D. Diagnosis of bone and joint disorders. - 3 rd edition by. - Philadelphia: W. B. Saunders Company, 1995. - 4622 p.
7. Steinbach L. S. MRI in the detection of malignant infiltration of bone marrow // Am. J. Roentgenol. - 2007. - Vol. 188, № 6. - P. 1443-1445.
Читайте также:

















