Акушерский сепсис что это такое

Сепсис во время беременности – системная тяжелая патология, при которой инфекция распространяется по всему организму. Проблема несет угрозу жизни матери и ребенка, развивается как осложнение на фоне других воспалительных процессов.
Что это за патология

Акушерский сепсис – системная воспалительная реакция, развивается на фоне резкого снижения иммунитета, с кровотоком инфекция распространяется по всему организму.
Проблема возникает на разных сроках беременности, после выкидыша, аборта или родов, требует особого подхода в терапии.
- Синдром системного воспалительного ответа. Ответная реакция организма на воспалительный процесс. Диагноз ставят при наличии 2 и более симптомов: тахикардия, лейкоцитоз, повышенное содержание незрелых нейтрофилов, снижение или повышение температурных показателей, учащенное поверхностное дыхание. Примерно у 12% пациентов подобные признаки могут вовсе отсутствовать.
- Сепсис. Патологический системный ответ на первичную или вторичную инфекцию. При этом присутствует явный инфекционный очаг или в крови обнаруживают бактерии, развивается острая функциональная недостаточность двух и более органов.
- Септический шок. Тяжелая форма патологического состояния, сопровождается стойкой гипотензией, которая плохо поддается медикаментозной коррекции.
Сепсис – одна из наиболее частых причин смертности беременных женщин.
Причины

Основная причина заражения крови – несвоевременная диагностика и лечение микробных инфекций. Микробы проникают в организм матери через повреждения и ранки на коже и слизистых, на фоне ослабленного иммунитета начинают расти и размножаться.
Основные возбудители – условно-патогенные или внутрибольничные патогенные микроорганизмы – стафилококки, стрептококки, синегнойная и кишечная палочка. Реже диагностируют сальмонеллезную, пневмококковую форму болезни.
- Травмы и оперативные вмешательства. Раневая поверхность – ворота для проникновения болезнетворных микробов, на фоне массового заражения резко снижается местный иммунитет. Гнойный процесс нередко возникает после кесарева сечения, при многоплодной беременности, из-за преждевременного отхождения околоплодных вод. Заражение крови при родах – следствие разрывов, нарушения гигиенических норм.
- Инвазивные лечебные и диагностические манипуляции. Инфекция проникает в организм при несоблюдении правил дезинфекции инструментов, бактерии проникают через микротравмы, полученные во время процедур. К опасным манипуляциям относят амниоцентез и кордоцентез, ЭКО, установку уретрального катетера.
- Физиологические изменения. Матка увеличивается в размерах, сдавливает и смещает внутренние органы, на фоне повышения уровня прогестерона снижается тонус гладкой мускулатуры. Все это приводит к нарушению процесса уродинамики, в организме создаются оптимальные условия для развития пиелонефрита и уросепсиса.
- Лактостаз. При застое грудного молока в молочных железах начинают размножаться стафилококки, развивается мастит.

Спровоцировать заражение крови может ангина, гайморит, зубные инфекции, отит, травмы, обильная кровопотеря, выкидыш или подпольный аборт.
Провоцирующие факторы – наличие хронических инфекционных болезней, анемия, ожоги, длительное пребывание на сохранении, сахарный диабет, ожирение, авитаминоз, возраст роженицы более 35 лет.
Симптомы
Бактериальный сепсис развивается стремительно, в течение нескольких часов, максимум – нескольких дней.
- резкое повышение температуры до 39 и более градуса;
- повышенное потоотделение;
- обмороки, судороги, нарушение сознания;
- сильный озноб;
- бледность, мраморность кожи, иногда отмечается покраснение лица и посинение конечностей;
- увеличение всех лимфатических узлов;
- слизистые в ротовой полости пересыхают, на языке появляется налет коричневого цвета;
- частые приступы рвоты и тошноты;
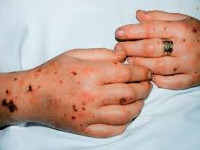
- сыпь по телу в виде красных пятен, кровоподтеки;
- боль в нижней части живота, паховой и поясничной области;
- кашель, одышка, учащенный пульс и дыхание;
- влагалищные выделения с неприятным запахом, примесями крови, гноя.

При тяжелых формах отмечается маточное, носовое кровотечение, на фоне сильной интоксикации развивается токсический шок, резко снижается артериальное давление, наступает кома.
Чем опасен
Самое опасное осложнение – гибель матери или плода, септический шок.
- внутриутробное инфицирование плода, ДЦП, энцефалопатия и другие аномалии и пороки развития;
- выкидыш, преждевременные роды;
- поражение внутренних органов – инфаркт легкого, абсцесс головного мозга, болезни почек, печени.
Когда и кому обратиться
При появлении первых признаков патологического состояния следует незамедлительно вызвать скорую помощь, обратиться в ближайший роддом или к лечащему гинекологу.
Промедление и самолечение приводит к развитию опасных и смертельных осложнений.
Диагностика

Первичный диагноз ставят на основе внешних проявлений и сбора анамнеза. Для оценки степени тяжести патологии назначают дополнительные анализы.
- ОАК – наблюдается значительное повышение или снижение уровня лейкоцитов, уменьшение тромбоцитов и эритроцитов, количество незрелых лейкоцитарных клеток на 10% и более, нейтрофилия, высокая СОЭ;
- биохимия – увеличивается C-реактивый белок, нарушается электролитный баланс, уровень глюкозы завышен или занижен, уменьшение общего белка и альбумина;
- коагулограмма, тест на газы, лактат в плазме;
- иммунограмма;
- общий анализ мочи – присутствует белок, повышенное количество лейкоцитов;
- культуральный анализ крови и мазка из влагалища, ПЦР для выявления типа возбудителя;
- тест на прокальцитонин – это вещество всегда присутствует в крови при сепсисе;
- анализ на выявление чувствительности микробов к антибиотикам;
- УЗИ плода и плаценты, органов малого таза и брюшной полости, почек.
Для выявления вторичных абсцессов в сердце, легких, печени проводят ЭхоЭГ, рентген грудной клетки.
Лечение

Терапию проводят только в условиях стационара, препараты подбирают с учетом степени тяжести патологии, срока гестации.
Как проводят лечение сепсиса у беременных:
- Антибактериальная терапия. Назначают сразу 2 антибиотика из группы пенициллинов, макролидов, цефалоспоринов, они считаются наиболее безопасными для плода.
- Детоксикация организма. Внутривенно вводят раствор глюкозы, плазму, физраствор, Полиглюкин, Гемодез.
- Противовоспалительные и жаропонижающие средства. Препарат выбора – Парацетамол, в I и II триместре разрешается применять Ибупрофен.
- Хирургическое лечение. Санация первичных или вторичных очагов воспаления – удаление абсцессов, вакуумная аспирация, кюретаж.
- Дополнительные методы интенсивной терапии. Применение глюкокортикостероидов, гемофильтрация, плазмаферез, гемосорбция.
- Иммунотерапия.

Большинство врачей считает, что наиболее эффективный метод лечения – внутривенное введение иммуноглобулина, обогащенного антителами типа IgM (Пентаглобин).
Методы профилактики
Чтобы избежать развития сепсиса во время беременности, необходимо своевременно выявлять и лечить все инфекционные заболевания, устранять гнойные процессы.
- неукоснительное соблюдение правил гигиены;
- все ранки и царапины на коже сразу обрабатывать любым антисептиком;
- избегать контакта с почвой и песком, при необходимости все работы проводить в перчатках;
- постоянно укреплять иммунитет, посещать всех специалистов, соблюдать рекомендации врачей.
Сепсис – следствие невнимательного отношения к собственному здоровью, избежать проблемы несложно, если соблюдать простые правила профилактики.
При своевременной диагностике и правильном лечении можно избежать развития тяжелых осложнений, в запущенных случаях уровень смертности составляет более 45%.

Акушерский сепсис – это системное осложнение инфекций женской мочеполовой системы и молочной железы, развившееся во время беременности, изгнания плода и в послеродовом (послеабортном) периоде. Проявляется тяжёлым общим состоянием, нарастающей слабостью, лихорадкой, сердцебиением, одышкой, снижением артериального давления. По мере прогрессирования присоединяются помутнение сознания, выраженное затруднение дыхания, резкое уменьшение объёма отделяемой мочи. Диагноз устанавливается на основании данных физикального осмотра, УЗИ, лабораторных исследований крови. Лечение комплексное: хирургическая санация гнойников, антибиотикотерапия, интенсивная терапия.
МКБ-10
Общие сведения

Причины
Акушерский сепсис всегда вторичен, его источником является локальная инфекция. Основные возбудители гнойно-воспалительных заболеваний – представители оппортунистической флоры (пиогенный стрептококк, стрептококк группы B, золотистый стафилококк, кишечная палочка, клебсиелла, протей, пептококк, пептострептококк, бактероид, грибок кандида), чаще всего населяют нижние отделы мочеполовой сферы и кишечника и приводят к патологии только под воздействием определённых факторов. К основным причинам и источникам инфицирования относятся:
- Хирургические операции и травмы тканей. Раневая поверхность служит воротами инфекции и способствует значительному снижению местного иммунитета. Гнойный процесс может стать исходом кесарева сечения, раннего отхождения околоплодных вод (при неправильном положении плода, многоплодии), полученных в родах разрывов и оперативных вмешательств на промежности.
- Лечебно-диагностические манипуляции. Возбудитель передаётся при контакте с обсеменённым инструментом, кроме того, микротравмы, полученные при исследовании, создают благоприятные условия для лимфо- и гематогенного заражения. В группе факторов риска - цервикальный серкляж, амниоцентез, кордоцентез, уретральная катетеризация, экстракорпоральное оплодотворение, многократные влагалищные исследования в ходе родов.
- Физиологические изменения, вызванные беременностью. Растущая матка сдавливает и смещает окружающие анатомические структуры, а прогестерон снижает тонус гладкой мускулатуры. Эти факторы приводят к нарушению уродинамики и создают предпосылки для развития гестационного пиелонефрита и уросепсиса.
- Застой грудного молока. В результате лактостаза происходит активный рост стафилококков, вызывающих мастит. Нарушение оттока молока – основная причина послеродовых абсцессов и флегмон.
С другой стороны, гнойные процессы могут осложниться сепсисом лишь при условии гипо- или гиперреактивности иммунного ответа. Функциональные расстройства иммунной системы приводят к усилению активности оппортунистических микроорганизмов и формированию патологической реакции на гнойное воспаление. К факторам риска относятся ожирение, сахарный диабет, анемия, острые и хронические воспаления (генитальные и экстрагенитальные), недостаток питания, возраст старше 35 лет.
Патогенез
Массивное поражение ткани инфекцией сопровождается перманентным или периодическим выбросом в кровоток медиаторов воспалительного ответа, что истощает регуляторную функцию иммунной системы и запускает ряд неконтролируемых реакций в дистантных органах и тканях. В результате повреждается эндотелий, ухудшается микроциркуляция (перфузия), снижается транспорт кислорода. Эти изменения приводят к нарушениям гомеостатической регуляции, развитию синдрома острой полиорганной недостаточности (СПОН) и ДВС-синдрома.
Желудочки сердца расширяются, происходит снижение сердечного выброса, нарушается сосудистый тонус. В лёгких образуются ателектазы, развивается респираторный дистресс-синдром. В результате снижения объёма циркулирующей крови (ОЦК) и гемостатических нарушений ухудшается микроциркуляция почечной ткани и кровоснабжение коркового слоя с последующей острой функциональной недостаточностью. В печени нарушаются обменные процессы, а недостаток кровоснабжения влечёт формирование некротических участков. Гипоперфузия приводит к патологической проницаемости слизистой оболочки кишечника с выбросом токсинов и микроорганизмов в лимфатическую систему, в результате ишемии на стенках органов ЖКТ образуются стрессовые язвы. Нарушение обменных процессов и микроциркуляции головного мозга обусловливает неврологические расстройства.
Классификация
Акушерский сепсис классифицируют по разным критериям: по возбудителю, по метастатическому распространению (септицемия, характеризующаяся наличием лишь первичного очага, и септикопиемия – наличие гнойных отсевов в других тканях и органах) или по клиническому течению. В современном акушерстве принята классификация, отражающая последовательные этапы формирования системной воспалительной реакции:
- Синдром системного воспалительного ответа (ССВО). Предвестник септического состояния – системная реакция на воспалительный процесс любой этиологии. Устанавливается при наличии воспалительного заболевания и на основании не менее двух клинических проявлений ССВО: тахикардии, тахипноэ или гипервентиляции, гипо- или гипертермии, лейкоцитоза (лейкопении) или повышения доли незрелых нейтрофилов. У 12% больных сепсисом признаки ССВО отсутствуют.
- Сепсис. Патологический системный ответ на первичную или присоединившуюся инфекцию. Диагноз выставляется при наличии инфекционного очага или на основании верифицированной бактериемии и остро развившихся признаков функциональной недостаточности двух и более органов (СПОН).
- Септический шок. Крайняя форма патологической реакции. Сопровождается выраженными, стойкими, плохо поддающимися медикаментозной коррекции гипотензией и нарушением перфузии.
Симптомы акушерского сепсиса
Послеродовый сепсис манифестирует на второй-третий день после изгнания плода сукровично-гнойными выделениями, явлениями общей интоксикации (тахикардией, одышкой, слабостью, потерей аппетита, иногда рвотой и диареей) и повышением температуры до 39-40°C с ознобами. Гипертермия обычно устойчивая, однако могут наблюдаться формы с постепенным повышением или большим разбросом суточной температуры и редкими приступами ознобов. Отмечаются боли в животе или молочных железах, могут регистрироваться генерализованные высыпания. Выраженность симптомов и длительность заболевания различны в зависимости от формы клинического течения.
Для молниеносного акушерского сепсиса нарастание симптоматики характерно в течение суток, при острой форме клиническая картина разворачивается в течение нескольких дней. При подострой форме признаки выражены менее ярко, процесс развивается неделями. Хрониосепсис характеризуется слабо выраженными изменениями (субфебрилитетом, повышенным потоотделением, головной болью и головокружениями, сонливостью, диареей) и вялым течением в течение многих месяцев. Рецидивирующая форма представляет череду затуханий (периодов ремиссии без заметных проявлений) и обострений (периодов с яркой симптоматикой) и характерна для септикопиемии, когда ухудшение состояния обусловлено повторными эпизодами образования вторичных гнойников.
Особенно тяжёлым течением и рядом специфических признаков отличается анаэробный сепсис, ассоциированный с гангреной матки. Заболевание протекает молниеносно или остро, сопровождается интенсивной некупируемой болью внизу живота, крепитацией и усилением боли при пальпации матки, выделением из влагалища газа и зловонной жидкости с пузырьками воздуха, бронзовой окраской кожи, бурым цветом мочи. Явления септического шока проявляются уже в самом начале болезни.
Осложнения
У больных, переживших острый период, может развиться тяжёлое, нередко летальное осложнение – суперинфекция. Значительное ухудшение качества жизни или гибель пациентки часто влекут другие последствия сепсиса: сопряжённые с ишемией или гнойным метастазированием необратимые органные изменения почек, печени, лёгких, сердца, головного мозга, прободение и кровотечения из гастроэнтеральных стресс-язв, артериальная тромбоэмболия и флеботромбоз. Сепсис у беременных может вызвать преждевременные роды, гибель плода, энцефалопатию и ДЦП рожденного ребенка.
Диагностика
В диагностике акушерского сепсиса участвуют акушер-гинеколог, терапевт, реаниматолог, микробиолог, осложнённые формы требуют привлечения нефролога, кардиолога, невролога, гепатолога. В ходе гинекологического исследования и общего осмотра по наличию очага гнойного воспаления в органах малого таза или молочной железе, а также признакам ССВО можно заподозрить септическое состояние. Проводятся следующие исследования:
- Определение возбудителя. Культуральный анализ крови и влагалищного мазка позволяют выявить инфекционный агент и подобрать эффективный препарат для лечения инфекции. Бактериемия подтверждает наличие септического процесса. При отсутствии бактериемии для дифференцирования локальной и генерализованной инфекции проводится тест на прокальцитонин.
- Инструментальные исследования. УЗИ малого таза и почек подтверждает (выявляет) наличие первичного гнойного очага в мочеполовых органах. УЗИ органов брюшной полости, рентгенография органов грудной клетки, ЭхоКГ позволяют обнаружить вторичные абсцессы в печени, лёгких, сердце.
- Клинико-биохимические анализы крови. Общий анализ крови обнаруживает лейкоцитоз, лейкопению, сдвиг лейкоцитарной формулы влево – значения, косвенно подтверждающие септическое состояние. Данные биохимического исследования говорят о нарушениях водно-электролитного баланса и функций почек, печени. Анализ газов крови выявляет нарушения КЩС и дыхательную недостаточность. По результатам коагулограммы определяются нарушения свёртывания крови. Тестирование уровня лактата в плазме позволяет обнаружить тканевую гипоперфузию и оценить тяжесть шока. Иммунограмма свидетельствует о расстройствах иммунной активности.
Акушерский сепсис следует дифференцировать с гестозами, амниотической эмболией и тромбоэмболией лёгочной артерии, острыми инфекциями (тяжёлым гриппом, бруцеллёзом, тифом, малярией, милиарным туберкулёзом), острым панкреатитом, лейкозами, лимфогранулематозом. Для дифференциальной диагностики может потребоваться консультация кардиохирурга, инфекциониста, фтизиатра, онкогематолога.
Лечение акушерского сепсиса
Лечебные мероприятия проводятся в условиях гинекологического или обсервационного акушерского отделения, больные с тяжёлыми формами сепсиса переводятся в отделение реанимации и интенсивной терапии. Лечение комплексное, включает хирургические и консервативные методы и направлено на борьбу с инфекцией и коррекцию витальных функций:
- Инфузионная терапия. Лечение предусматривает коррекцию гомеостатических расстройств (гипотонии, коагулопатии, нарушений кислотно-щелочного и водно-солевого и обмена, дефицита ОЦК), восстановление тканевой перфузии, дезинтоксикацию. С этими целями вводятся солевые и коллоидные растворы, альбумин, криоплазма, инотропы и вазопрессоры.
- Антибактериальная терапия. Направлена на уничтожение инфекционного агента с целью блокировки воспалительного каскада. Стартовое лечение включает внутривенное введение комбинации препаратов широкого спектра. После выделения возбудителя приступают к этиотропной антибиотикотерапии.
- Хирургическое лечение. Ликвидация гнойных очагов повышает эффективность интенсивной терапии и улучшает прогноз. Лечение предполагает санацию первичного и вторичных очагов – вскрытие и опорожнение абсцессов, кюретаж, вакуум-аспирацию или удаление матки (гистерэктомию).
В случае необходимости проводится искусственная вентиляция лёгких, энтеральное питание пациентки. Дополнительные методы интенсивной терапии включают применение кортикостероидов, выполнение хирургической детоксикации (плазмаферез, гемосорбция, гемофильтрация) после оперативного лечения нагноений, иммунотерапию.
Прогноз и профилактика
На ранних стадиях, когда не развились выраженные признаки СПОН, устойчивая гипотензия и ДВС-синдром, прогноз благоприятный. При развитии септического шока смертность может достигать 65% (в среднем – 45%). Профилактические мероприятия состоят в своевременном лечении воспалительных заболеваний (как на этапе планирования, так и в течение беременности), борьбе с внебольничными вмешательствами (внутриматочными и вагинальными манипуляциями, криминальными абортами, домашними родами), рациональной превентивной антибиотикотерапии при оперативных вмешательствах, полноценном питании, стабилизации уровня глюкозы в крови при сахарном диабете.
Сепсис – это опасная быстро развивающаяся патология, по сути, означающая заражение крови. Нередко возникает у женщин в послеродовом периоде. Развивается в результате попадания инфекции в кровь через открытую рану, образовавшуюся после родов на месте прикрепления плаценты. Нельзя назвать сепсис после родов часто встречающимся осложнением. Однако патология опасна и может привести к инфекционно-токсическому шоку и летальному исходу.

Симптомы и диагностика
Микробы могут попасть в кровь через рану на внутренней стенке матки. После попадания в кровоток количество патогенов стремительно растет. Иммунная система начинает их атаковать, но будучи ослабленной после родов, не в силах выполнить свою функцию. Развивается сильная интоксикация, воспалительный процесс. Образуются очаги нагноения на внутренних органах или на коже.
В начале заболевания, когда микробы активно размножаются, симптоматика может быть слабой. Через несколько суток резко падает вес, повышается потливость, появляется сильный упадок сил. Из-за поражения почек и мочевыводящих путей появляется болезненное мочеиспускание.
Ухудшение самочувствия после родов должно насторожить женщину. И в случае появления описанных признаков следует незамедлительно обращаться к врачу.

Причины заболевания
Любая дремлющая в организме инфекция может стать толчком к развитию сепсиса после родов. В зоне риска находятся женщины, пережившие тяжелые роды, послеродовое кровотечение или кесарево сечение.
Половые инфекции, обнаруженные во время беременности, повышают риск развития патологии после родов. Присутствие в организме таких заболеваний, как хламидиоз, стрептококковая инфекция при условии осложненных родов или кесарева сечения повышает риск заражения крови.
Разновидности послеродового сепсиса
Различают несколько разновидностей сепсиса. Их классифицируют по времени возникновения и по тяжести протекания болезни. Каждая форма заражения крови имеет свои особенности и подходы к лечению.
- Молниеносный сепсис
Развивается в первые 2-3 дня после родов. Активное размножение микроорганизмов приводит к сильной интоксикации организма. Появляется тошнота, рвота, повышение температуры тела до 39°. При молниеносном сепсисе необходимо начать лечение в первые сутки заболевания. Промедление может привести к летальному исходу. - Острый сепсис
Если признаки заболевания появились на 4 день после родов и позже, говорят об остром сепсисе. Признаки заболевания в таком случае имеют вялотекущий характер. Симптомы могут появиться лишь через 2-3 недели после начала развития заболевания. - Затяжной сепсис
Часто встречается у женщин с сильным иммунитетом. В течение 2 месяцев организм борется с заболеванием. Первые симптомы воспаления могут проявиться лишь спустя 2 месяца после начала заболевания.
Заражение крови подразделяется на 2 вида по форме протекания заболевания: септицемия и септикопиемия. Оба вида сепсиса опасны и требуют обязательного обращения к врачу и незамедлительного лечения.
- Септицемия
Проявляется на 2-3 сутки после родов и протекает в ярко выраженной форме. Быстрое распространение инфекции приводит к бурной интоксикации организма. Проявляется такими симптомами как: падение артериального давления, сильный озноб, тошнота, рвота, слабость, бледность кожных покровов. - Септикопиемия
Проявляется не ранее, чем через неделю после родов. На кожных покровах и на внутренних органах образуются гнойничковые очаги. Особенно опасны очаги гноя внутри. Они могут появляться на всех внутренних органах женщины. Кроме того, гнойничковые высыпания могут затруднять работу дыхательной и сердечно-сосудистой системы. Если вовремя не начать лечение, то поражение внутренних органов и ЦНС может быстро привести к летальному исходу.
По мере развития заболевания нарастает лихорадка, увеличивается количество гнойничковых очагов на поверхности кожи, общее состояние женщины ухудшается.

Лечение сепсиса после родов
При любых признаках воспаления, повышенной слабости, повышении температуры тела после родов женщина должна быть комплексно обследована. Своевременно принятые меры помогут вовремя диагностировать не только сепсис, но и другие опасные послеродовые осложнения.
Важное значение имеет личная гигиена после родов. Женщина должна тщательно соблюдать все правила личной гигиены, чтобы не допустить попадания и развития инфекции через родовые пути.
Кормить грудью во время сепсиса нельзя. Болезнетворные микроорганизмы будут проникать через кровь в молоко, и попадать к ребенку.
Основными направлениями во время лечения заражения крови обычно становятся:
- Первостепенная задача — улучшение гемодинамических показателей крови.
После диагностики заболевания пациентку переводят в палату интенсивной терапии и начинают проводить инфузионную и ионотропную терапию с помощью капельниц. Эти процедуры необходимы для поддержки иммунитета пациентки. Проводят контроль артериального давления, температуры, показателей крови.
Эффективным методом лечения считается вливание свежезамороженной плазмы крови. Высокое содержание антитромбина во вливаемой плазме крови препятствует тромбообразованию.
- В случае стремительного развития болезни при необходимости проводят вентиляцию легких.
- В случае острого сепсиса страдают обменные процессы и в особенности кишечник. Для восстановления функций кишечника и улучшения обмена веществ, проводят питание специальными смесями через зонд.
- Антибактериальная терапия. Для лечения сепсиса требуется проведение антибиотикотерапии. Но для того чтобы определить тип возбудителя инфекции и подобрать правильный препарат требуется проведение анализа и это занимает в среднем 2 суток. Поэтому поддерживающая терапия, описанная выше, проводится в это время.
- Хирургическое лечение. В самых запущенных случаях, когда антибиотикотерапия не справляется с заражением крови. А также в случае очагов гнойного воспаления в матке, родовых путях и в случае гниения остатков плаценты в матке проводят удаление матки и маточных труб.
В случае естественных родов сепсис возникает довольно редко. Риск повышается после операции кесарева сечения или послеродовых кровотечений. Восстановление после заболевания протекает долго и требует назначения специальной медикаментозной терапии и физиопроцедур.
Сепсис — динамический патологический процесс, который может быстро привести к терминальной стадии ПОН и стать причиной инфекционно-токсического шока.
КОД ПО МКБ-10
О85 Послеродовой сепсис.
Объективных данных о частоте развития сепсиса в России нет. Считают, что среди всех форм инфекционных осложнений в акушерстве распространённость сепсиса составляет 0,2–0,3%. В подавляющем большинстве случаев послеродовый сепсис возникает на фоне эндомиометрита (>90%), значительно реже — на фоне мастита, пиелонефрита и раневой инфекции.
В клинической практике под термином сепсис понимают синдром системной воспалительной реакции, развившийся в результате воздействия микробиологически идентифицированного инфекционного агента.
Течение сепсиса может сопровождаться развитием органной и системной недостаточности или инфекционно-токсического шока, который характеризуется несостоятельностью регуляции сердечно-сосудистой системы.
Сепсис рассматривают как патологический процесс, осложняющий течение клинически или бактериологически доказанных заболеваний инфекционной природы. Основной патогенетический механизм развития сепсиса — выброс расположенных далеко от очага инфекции).
Нарушения кровообращения и транспорта кислорода в начальных стадиях сепсиса носят гипердинамическийхарактер, в последующем возникают гиподинамия, синдром малого сердечного выброса, резко уменьшаются доставка и потребление кислорода.
Клиническая картина сепсиса характеризуется развитием синдрома системной воспалительной реакции и признаками ПОН при наличии первичного очага инфекции. Сроки развития заболевания весьма вариабельны и могут составлять от нескольких часов (молниеносный сепсис) до 7–8 сут после родоразрешения. Развивающаяся на фоне сепсиса коагулопатия — причина резкого увеличения частоты развития флеботромбозов.
Для диагностики акушерского сепсиса обязательно наличие первичного очага инфекции (эндомиометрит, мастит, пиелонефрит и др.) и не менее двух признаков синдрома системной воспалительной реакции.
Необходимо обнаружить первичный очаг инфекции в послеродовом периоде, чаще всего им будет эндомиометрит, мастит или пиелонефрит.
Диагностика акушерского сепсиса основана на выявлении:
·инфекционного очага;
·синдрома системного воспалительного;
·признаков органной и системной недостаточности (признаков распространения инфекционновоспалительной реакции за пределы первичного очага и вовлечения в процесс органовмишеней).
Для синдрома системной воспалительной реакции характерны:
·температура тела >38 °С или 90 в минуту;
·тахипноэ 12´109/л или 10% незрелых форм лейкоцитов.
При наличии всех четырёх признаков синдрома системной воспалительной реакции нужно ставить диагноз сепсиса.
Применение этих критериев диагностики на практике вызывает ряд проблем. Формально к группе сепсиса можно отнести те же эндомиометрит, мастит, пиелонефрит, но при проведении эффективного лечения в течение 2–3 дней симптомы, характерные для синдрома системной воспалительной реакции, могут исчезнуть.
ПОН при тяжёлом сепсисе проявляется признаками РДС, почечнопечёночной недостаточности, коагулопатии и кардиогенной недостаточности кровообращения.
При септическом шоке развивается гипотензия, длящаяся на протяжении не менее 1 ч и характеризующаяся:
·систолическим АД (приём медикаментов, инфаркт миокарда, кровопотеря, травма и др.).
·Клинический анализ крови.
·Биохимический анализ крови.
·Гемостазиограмма.
·Общий анализ мочи.
·Микробиологическое исследование крови, отделяемого из первичного очага инфекции.
Основная цель — верифицировать первичный очаг инфекции и возможные метастатические поражения. Для этого выполняют УЗИ органов брюшной полости, матки, почек, молочных желёз; рентгенологическое исследование. В ряде случаев, с целью уточнения диагноза проводят лапароскопию и КТ.
Всем родильницам необходимо проверять наличие признаков синдрома системной воспалительной реакции и ПОН.
Дифференциальную диагностику проводят с общими инфекционными и соматическими заболеваниями, протекающими с развитием синдрома системной воспалительной реакции (острые хирургические заболевания, травма спинного мозга, ТЭЛА, системные васкулиты и др.).
Может возникнуть необходимость в консультациях широкого круга специалистов: анестезиолога, хирурга, терапевта, инфекциониста, гематолога и др.
Четвёртые сутки после родов через естественные родовые пути. Острый эндомиометрит. Сепсис.
Лечение сепсиса основано на хирургической санации очага инфекции, применении антибактериальных препаратов и коррекции гомеостаза.
·Устранить очаг и блокировать дальнейшую генерализацию инфекции.
·Воздействовать на воспалительные каскадные реакции.
·Комплексно и интенсивно поддерживать функции органовмишеней.
Сепсис — абсолютное показание для госпитализации.
При развитии ПОН используют эфферентные методы лечения (ультрадиафильтрация крови, гемосорбция и др.) при
стабильной гемодинамике и отсутствии признаков кровотечения.
Можно использовать деэскалационную антибиотикотерапию. Она предусматривает назначение антибиотиков широчайшего спектра действия, активных в отношении всех возможных грамположительных и грамотрицательных возбудителей. При получении результатов микробиологического исследования в относительно короткий промежуток времени (24–72 ч), деэскалационную терапию можно быстро модифицировать в этиотропную.
Рекомендуемые схемы антибактериальной терапии:
·имипенем+циластатин (по 0,5–1,0 г 3 раза в сутки внутривенно);
·меропенем (по 0,5–1,0 г 3 раза в сутки внутривенно);
·цефепим (по 2 г 2 раза в сутки внутривенно) совместно с метронидазолом (по 500 мг 3 раза в сутки внутривенно);
·цефоперазон+сульбактам (по 2–4 г 2 раза в сутки внутривенно);
·пиперациллин+тазобактам (по 4,5 г 3 раза в сутки внутривенно) или тикарциллин+клавулановая кислота (по 3,2 г 3 раза в сутки внутривенно) совместно с аминогликозидами II–III поколения [нетилмицин (по 6 мг/кг 1 раз в сутки внутривенно), тобрамицин (по 5 мг/кг 1 раз в сутки внутривенно) или амикацин (15 мг/кг 1 раза в сутки внутривенно)].
При эмпирической терапии нозокомиального сепсиса необходимо учитывать локальные эпидемиологические данные о структуре возбудителей и их чувствительности. Например, в случае преобладания метициллинрезистентных стафилококков (MRSA) к препаратам выбора относятся ванкомицин или линезолид.
Длительность антибиотикотерапии определяют индивидуально, но даже при очень быстром улучшении состояния она не должна быть менее 10–14 дней.
При сепсисе необходимо ликвидировать очаг инфекции. Выполнение какихлибо внутриматочных вмешательств категорически противопоказано из-за высокого риска развития инфекционнотоксического шока.
Выполняют экстирпацию матки с маточными трубами (недопустимо проводить вскрытие полости матки в процессе операции). После удаления органа обязательно меняют перчатки и операционное бельё. Обязательно проводят ревизию, санацию и дренирование брюшной полости. Важно завершить операцию экстирпации матки санацией брюшной полости (не менее 3 л антисептика), введением 100–120 мл 0,25% раствора прокаина в брыжейку тонкой и сигмовидной кишки, широким дренированием полости малого таза с двух сторон и через культю влагалища по Брауде (просвет дренажей не менее 0,8–1,2 см).
Чаще всего требуется консультация реаниматолога, хирурга, клинического фармаколога, гравитационного хирурга.
Сепсис — основание для предоставления послеродового отпуска продолжительностью 86 календарных дней (дополнительно 16 дней).
При отсутствии клинического эффекта от медикаментозной терапии в течение 48–72 ч антибиотикотерапию необходимо изменить с учётом результатов микробиологического исследования или (если результатов ещё нет) возможной резистентности возбудителей. Необходимо помнить о том, что утяжеление симптоматики на фоне интенсивной антибиотикотерапии, чаще всего, свидетельствует не о неэффективности антибиотиков, а о неадекватном хирургическом пособии или развитии недиагностированного осложнения. В таких случаях необходимо рассматривать вопрос о выполнении программированной санационной релапаротомии.
Профилактика послеродового сепсиса основывается на точной диагностике и эффективном лечении локальных проявлений инфекции — эндомиометрита, мастита, пиелонефрита, раневой инфекции и др.
Сепсис — наиболее грозное инфекционное осложнение в акушерстве. При тяжёлом сепсисе и септическом шоке летальность достигает 65%.
Читайте также:


