Антибиотики не помогли от коклюша
Коклюш – тяжелое заболевание дыхательных путей, характеризующееся длительным течением. Для маленьких детей до 5 лет эта болезнь особо опасна.
При лечении коклюша эффективно применение антибиотиков. Но результат зависит от того, на какой стадии начать их прием. Поэтому, важно, вовремя диагностировать болезнь и получить правильное лечение.
Симптомы и профилактика
Прогрессирование болезни делится на несколько стадий. На каждой стадии проявляются характерные признаки.
Первые симптомы заболевания в инкубационный период сильно схожи с обычной простудой и проявляются в виде невысокой температуры, сухого кашля и насморка. Эта стадия может длиться от 10 до 20 дней.
Именно в это время контакт с больным опасен для здоровых людей.
После инкубационного периода следуют 3 стадии:
Прием антибиотиков до начала 1 и 2 стадий значительно сокращает срок лечения, и снижает риск распространения болезни. Катаральный период длится от 2 до 3 недель. Ребенок может чувствовать себя нормально, но его мучает сухой кашель, особенно в ночное время. Температура тела почти не повышается и держится в пределах 37,5°C.
О переходе в спазматическую стадию сигнализируют такие симптомы, как:
- Приступы сильного кашля до рвоты, иногда до потери сознания.
- Свисты на вдохе.
- Набухание вен головы во время приступа, мелкоточечные кровоизлияния на коже лица.
- Мелкие язвочки в области уздечки языка.
- Покраснение лица и появление синевы в области рта при кашле.
- Раздражительность и нарушение сна.
- Потеря аппетита и веса.

Температура тела может не меняться и оставаться в пределах нормы. Последствия спазматической стадии несут угрозу жизни ребенка.
Есть риск возникновения пневмонии, эмфиземы, кровоизлияния в мозг и других опасных последствий. Коклюш лечится долго, в организме он держится от 6 до 12 месяцев. Профилактика коклюша играет важную роль, особенно для маленьких детей до 5 лет.
К основным профилактическим мерам относятся:
- Вакцинация от палочки коклюша.
- Прием антибиотиков.
- Здоровое питание.
- Частые ежедневные прогулки на свежем воздухе.
Вакцинацию проводят всем малышам до года, за исключением случаев с противопоказаниями. Прививка снижает риск заражения на 90%. Но даже если ребенок заболеет, болезнь пройдет в более легкой форме и без осложнений. Вакцина действует около 12 лет.
Антибиотики применяют в профилактических целях, если здоровый ребенок контактировал с больным.
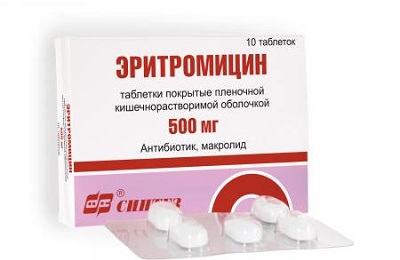
Самый оптимальный вариант для профилактики – прием Эритромицина. Он эффективный, безопасный и доступный.
Антибиотик почти не имеет побочных действий и хорошо подходит для профилактики коклюша у тех, кто еще здоров, но контактировал с больным коклюшем. Своевременный прием эритромицина поможет избежать распространения коклюшной инфекции в организме. Курс лечения назначается врачом.
Режим и особенности лечения
Против коклюша принимают антибиотики, отхаркивающие средства и соблюдают правильный режим. Лечение должно протекать в определенных условиях:
![]()
Ребенок должен как можно больше дышать прохладным и влажным воздухом температурой от +10° до -5 °.- Исключаются любые физические нагрузки, кроме ежедневных прогулок на свежем воздухе.
- Больному нельзя сильно смеяться или плакать, чтобы не провоцировать приступы кашля.
- Обязательно соблюдение специальной диеты.
Из пищи исключаются продукты, раздражающие слизистую ротоглотки. В их число входят острые, жирные и соленые блюда, орехи, мед, копчености, шоколад, сухари. В рацион вводятся продукты, богатые витаминами и минералами. Можно дополнительно давать витаминные комплексы. Детей кормят небольшими порциями и часто.
Из лекарственных средств врач может назначить:
- Антибиотики – наиболее эффективны в начальных стадиях коклюша.
- Лекарства, обладающие бронхолитическим действием – расширяют просвет бронхов, снимая их спазм.
![]()
Муколитические препараты – используют для разжижения мокроты.- Сосудорасширяющие и седативные препараты – необходимы для профилактики кислородного голодания и улучшения кровообращения в мозгу.
- Антигистаминные препараты – используются только в случае особой необходимости, при тяжелом психоэмоциональном состоянии больного.
- Препараты, стимулирующие работу иммунной системы.
Лекарства от кашля могут быть назначены только в целях предупреждения развития пневмонии и других осложнений. На кашель они не повлияют. Любые медикаменты можно давать ребенку только после назначения врача.
Эффективные антибиотики
Антибиотики применяют при коклюше в первые две недели с начала болезни. Лечиться ими в более поздние периоды развития болезни нет смысла. Используют антибактериальные средства, относящиеся к макролидам:
![]()
Дозировка препаратов зависит от возраста ребенка. Детям после года, как и при лечении коклюша у взрослых, назначают Левомицитин или Тетрациклин. Они эффективны при легких формах болезни. Прием лекарства рассчитывается на 4 раза в сутки, курс составляет от 7 до 10 дней. Через 5 дней может понадобиться дополнительный курс лечения. Детям до 3-4 лет левомицетин можно давать перед едой, разбавленным в сахарном сиропе.- Свою эффективность при лечении этой болезни доказал Эритромицин. Было установлено, что коклюшная палочка особенно чувствительна к этому антибиотику. Его принимают внутрь, не разжевывая, в виде таблеток. Разовая доза для детей от 4 месяцев до 14 лет в сутки не должна превышать 0,5 г/кг. Прием лекарства делится на 3-4 приема в сутки, с интервалом в 6 часов. Антибиотик противопоказан детям, у которых проблемы со слухом, печеночная недостаточность или повышена чувствительность к составляющим препарата.
Одним из самых подходящих антибиотиков против коклюша является также Азитромицин. Антибиотик воздействует на очаги воспаления с высокой концентрацией бактерий. Благодаря тому, что он легко проникает в органы дыхательных путей, его эффективность достаточно высока. Азитромицин назначается детям с массой тела больше 10 килограмм. Дозировку и курс приема определяет лечащий врач.
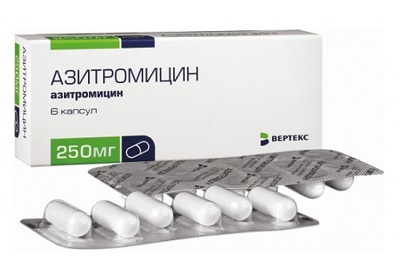
Лекарство имеет ряд побочных эффектов и назначается в случае, когда польза превышает риск.
Антибиотики из ряда макролидов имеют немало побочных эффектов, поэтому их прием должен оправдывать возможные риски. Среди возможных негативных последствий:
- диарея,
- рвота,
- аллергические реакции (сыпь, зуд, отек, экзема, анафилактический шок),
- метеоризм,
- слабость,
- нарушение слуха,
- головная боль.
Любое медикаментозное средство дается детям строго по назначению врача! Увеличивать или уменьшать дозировку или менять курс приема без разрешения медика категорически запрещено!
Антибиотики для малышей до года
Для детей до года коклюш особо опасен. Малыши в этом возрасте подлежат госпитализации и лечатся строго под наблюдением медиков. При лечении коклюша у детей младше 12 месяцев обычно используют макропен или амоксициллин в виде препаратов Оспамокс или Флемоксин. Лучше применять Флемоксин.
Макропен является аналогом эритромицина. Для детей выпускаются флаконы с порошком, в которых готовят суспензию для приема внутрь.

Разовая доза приема зависит от массы тела малыша:
- До 5 килограмм – 3,75 миллиграмм.
- От 5 до 10 килограмм – 7,5 миллиграмм.
- От 10 до 15 килограмм – 10 миллиграмм.
Порошок во флаконе разбавляют 10 миллиграммами дистиллированной или кипяченой воды. Максимальный срок приема макропена составляет 10 дней. Он противопоказан гиперчувствительным детям и малышам, страдающим печеночной недостаточностью.
Флемоксин относится к роду пенициллинов и обладает достаточно широким спектром действия. Особо эффективен он в первые дни заболевания.
Детям до года показана суточная доза от 30 до 60 микрограмм на каждый килограмм веса. Эту дозу делят на 3 приема в сутки. Если у ребенка после приема препарата нарушается стул, его применение немедленно прекращают. Он имеет ряд побочных действий и его нельзя использовать с антибиотиками одной группы.
Грудным детям также прописывают отхаркивающие препараты. Возможен и прием лекарств от кашля, во избежание осложнений. Амбробене значительно снизит риск возникновения пневмонии. Его лучше давать в виде сиропа. Доза младенцев – 20 капель 3 раза в день. Прием этого лекарственного средства может быть долгим, в зависимости от рекомендаций врача.
Эффективными лечебными свойствами против коклюша обладает донорский иммуноглобулин. Его вводят в виде инъекций, внутримышечно. Обычно достаточно вводить препарат 2-3 дня. Он помогает остановить развитие приступообразного кашля. А в спазматический период ослабляет интенсивность приступов и положительно влияет на самочувствие малыша. Детям до года с тяжелой формой болезни его назначают вместе с антибиотиками.
В борьбе с коклюшем, важно, чтобы грудничок дышал прохладным и влажным воздухом. При возможности его сон должен протекать в условиях свежего уличного воздуха, как днем, так и ночью. В комнате постоянно должно быть открыто окно или форточка. Приемы пищи малыша должны быть частыми, малыми дозами.

Кашель при коклюше отличает специфичный неконтролируемый характер. Повторные приступы могут изнурять и изматывать ребенка. Подавлять кашель можно при помощи сиропа КОДЕЛАК ® НЕО.
Узнать больше…


Благоприятный профиль безопасности препаратов КОДЕЛАК ® НЕО позволяет применять их для облегчения приступов сухого кашля у детей разного возраста. Капли КОДЕЛАК ® НЕО можно давать даже малышам с 2 месяцев (после консультации с педиатром).
Подробнее о КОДЕЛАК ® НЕО.


Современные препараты от сухого кашля, такие как КОДЕЛАК ® НЕО, не содержат в своем составе кодеин, не вызывают привыкания и не формируют зависимости. КОДЕЛАК ® НЕО не снижает своей активности даже при длительном применении, например при лечении остаточного кашля после перенесенной простуды.
Подробнее о КОДЕЛАК ® НЕО…


При коклюше приступы кашля у детей могут сопровождаться тошнотой, рвотой, непроизвольным мочеиспусканием; в тяжелых случаях возможна потеря сознания, судороги и нарушение дыхания. Для облегчения состояния и подавления приступов сухого кашля при коклюше могут быть использованы противокашлевые препараты центрального действия на основе бутамирата.

Сироп КОДЕЛАК ® НЕО не содержит сахара. Ванильный аромат, сладковатый вкус и мерная ложечка в комплекте обеспечивают легкость и удобство применения препарата при сухом кашле у детей с 3 лет.
Подробнее …


Противокашлевые препараты производятся в самых разных формах выпуска, таких как капли, сиропы, таблетки, пастилки.
Подробнее…

Коклюш — инфекционное заболевание, которое может длиться несколько месяцев и опасно тяжелыми осложнениями, особенно для детей до года. Повсеместная вакцинация привела к тому, что количество тяжелых форм болезни значимо снизилось, но полностью нейтрализовать бактерию, как это произошло, например, с вирусом оспы, пока не удалось. Как же протекает коклюш, каковы симптомы болезни и чем она опасна? В чем заключаются общие принципы лечения? Ответы на эти вопросы — в нашей статье.
Что такое коклюш и в каких формах может проявиться заболевание?
Коклюш — это бактериальная инфекция, возбудитель которой называется Bordetella Pertussis. Болезнь передается только от человека к человеку и очень заразна: при контакте с заболевшим вероятность заражения у непривитого ребенка — 70–90% [1] . Еще в середине прошлого века, до того как появилась прививка от этого заболевания, смертность грудных детей при коклюше превосходила идентичные показатели дифтерии, кори, скарлатины, полиомиелита и менингита вместе взятых [2] . Массовое введение вакцинации сократило заболеваемость в 150–200 раз и резко снизило смертность. Так, во время эпидемии коклюша 2010 года в США погибло лишь 5 детей [3] .
Попав в организм, возбудитель коклюша поражает слизистую оболочку дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Это раздражает рецепторы дыхательных путей, которые передают информацию по нервной системе в кашлевой центр головного мозга. Интенсивное и продолжительное раздражение кашлевого центра формирует в нем очаг стойкого возбуждения, который является стимулирующим фактором для неконтролируемых изнурительных приступов кашля. В Древнем Китае эту болезнь так и называли — стодневный кашель.
Длительный, сухой, приступообразный кашель, на пике приступа которого возможна даже остановка дыхания — главное проявление коклюша. Степень тяжести болезни определяют в зависимости от числа серий кашлевых приступов:
- легкая — 10–15 приступов в сутки;
- средняя — 15–25 приступов в сутки;
- тяжелая — 30–60 приступов в сутки.
У грудных детей часто не бывает классических серий приступообразного кашля, вместо него нередко возникает кратковременная остановка дыхания. У подростков и взрослых нередки атипичные формы коклюша, когда кроме упорного надсадного сухого кашля нет вообще никаких признаков инфекции. Возможно и скрытое бактерионосительство — по данным Минздрава ему подвержены до 1,5% переболевших детей с ослабленным иммунитетом.
На заметку
Чаще всего ребенок заражается от старших родственников — подростков и взрослых — с недиагностированным коклюшем.
В наше время болезнь чаще всего заканчивается выздоровлением, но за время течения она успевает измотать не только самого пациента, но и всех членов семьи.
По данным за 2014 год, в России было зарегистрировано 4705 случаев коклюша [4] . Возрастная структура заболевших следующая:
- 7–14 лет — 37,9%;
- младше года — 25%;
- 3–6 лет — 18,2%;
- 1–2 года — 15,3%.
Как видно, чаще всего болеют дети до года и школьники 7–14 лет. Первым чаще всего не успевают сделать прививку: по календарю вакцинации в первый раз прививка от коклюша делается в 4 месяца, но медицинские отводы и переносы вакцинации — также не редкость. Дети второй возрастной группы болеют потому, что со временем поствакцинальный иммунитет ослабевает, сходя на нет в среднем за 12 лет. Коклюш у взрослых и подростков часто протекает стерто, и правильный диагноз вовремя не устанавливается. Именно от старших родственников обычно и заражаются малыши.
Есть мнение
Единственная известная профилактика коклюша — вакцинация. К сожалению, традиционная вакцина АКДС сейчас не гарантирует 100% защиту (по данным эпидемиологов, 65% заболевших детей были привиты), что, по-видимому, объясняется антигенным дрейфом, то есть мутацией, изменением структуры специфических белков бактерии — антигенов. Но даже если после вакцинации болезнь и наступает, то после прививки коклюш проходит в легкой форме. Об этом же говорят и показатели смертности — число 0,07 на 100 тысяч населения не идет ни в какое сравнение с теми чудовищными данными, о которых мы говорили в начале статьи.
Иммунитет после перенесенного коклюша пожизненный.
Инкубационный период при коклюше — время от заражения до первых проявлений болезни — может продлиться от 5 до 20 дней, но средняя продолжительность составляет 2 недели. Развиваясь, болезнь проходит 3 стадии.
- Катаральный период. Начальная стадия коклюша, время активного размножения бактерии. Первые симптомы коклюша могут выглядеть как типичное ОРВИ с температурой и кашлем. Но возможно, что кашель окажется единственным симптомом болезни в это время — сухой, навязчивый и не поддающийся никаким средствам лечения.
- Спазматический (пароксизмальный) период — пик болезни. Это самое тяжелое время для пациента и окружающих. Кашель при коклюше становится приступообразным, безудержным и неукротимым. В классическом варианте, описанном в учебниках, серия кашлевых толчков происходит на выдохе и заканчивается резким свистящим вдохом через спазмированную голосовую щель — репризом. Сейчас классический реприз при коклюше у детей встречается редко: больной делает глубокий вдох и начинается новая серия кашля. За время одного приступа таких серий может быть от 3 до 8. Во время приступа лицо пациента краснеет или синеет, набухают вены на шее, слезятся глаза, язык во время кашля высовывается. На пике кашля возможна остановка дыхания. Приступ заканчивается отхождением стекловидной вязкой мокроты или рвотой, после чего наступает облегчение — до следующего приступа. Такой кашель значительно ухудшает качество жизни пациентов, может привести к возникновению мышечных болей в области грудной клетки и брюшной стенки, нарушениям гемодинамики в грудной полости, кровохарканью, пневмотораксу, рвоте, недержанию мочи, способствует формированию диафрагмальной и других видов грыж.
- Период разрешения — обратного развития симптомов. Мучительный кашель при коклюше может продолжаться 1–2 месяца, в течение которых частота приступов постепенно уменьшается, но кашель сохраняется. Спазматическая форма кашля меняется на обыкновенную, температура, если она была, отступает. Сыпь на лице и шее исчезает. Возвращается аппетит. Наступает долгожданная стадия выздоровления, при которой остаточный кашель может сохраняться еще до полугода.
Остановимся подробнее на симптоматике коклюша.
Спровоцировать приступ кашля может физическая активность, сильные эмоции. Кашель усиливается под вечер и не проходит ночью, не давая больному спать. В легких случаях течения коклюша между приступами общее состояние не нарушено. В тяжелых, когда приступы следуют один за другим, ребенок утомлен, лицо его отечно, из-за хронического недосыпания он становится вялым, характерны точечные кровоизлияния на лице, конъюнктиве век и склерах глазных яблок.
Облегчить приступ кашля может влажный прохладный воздух, поэтому весной и осенью ребенок должен обязательно находиться на улице как можно дольше — по несколько часов в день.
Обратите внимание, что осложнения чаще всего возникают именно во время спазматического (пароксизмального) периода, в их числе:
- пневмония;
- ателектаз (закупорка бронха и спадение участка легкого);
- точечные кровоизлияния в кожу лица, конъюнктиву глаз;
- грыжи — пупочные или паховые;
- эпилептические приступы;
- энцефалопатии;
- переломы ребер;
- недержание мочи;
- остановка дыхания.
Диагностируют коклюш по совокупности клинических проявлений и эпидемиологической информации. Главный клинический критерий — кашель в течение 2 и более недель, не поддающийся лечению обычными противокашлевыми средствами. Но основной метод диагностики в наше время — лабораторные исследования на выявление возбудителя. Самый чувствительный — метод полимеразной цепной реакции (ПЦР). Но он, как и бактериологическое исследование, эффективен только в первые 3 недели болезни. На поздних стадиях исследуют кровь на специфические иммуноглобулины. Пробы крови при анализе на коклюш берутся с интервалом не менее 2 недель. О наличии болезни говорит четырехкратное увеличение иммуноглобулинов в сыворотке крови.
Остальные параметры крови не являются специфичными именно для коклюша, среди них —увеличение числа лимфоцитов и лейкоцитов в периферической крови, а также снижение показателей СОЭ.
Поскольку болезнь протекает долго, то и лечение коклюша длительное и сложное, а само течение болезни — весьма непредсказуемо. Дети младше 4 месяцев и больные тяжелыми формами коклюша обязательно госпитализируются.
Терапия при коклюше всегда комплексная и включает в себя как режим и диету, так и лекарственные средства. Назначаемые препараты направлены на то, чтобы:
- устранить инфекцию из организма;
- уменьшить частоту и тяжесть приступов кашля;
- облегчить последствия гипоксии для организма;
- предупредить развитие осложнений, в том числе возникновение дыхательной недостаточности, неврологической патологии.
Ребенку необходим щадящий режим со сниженными физическими и психоэмоциональными нагрузками. Обязательны долгие прогулки, но без контакта с другими детьми. Оптимальная температура для прогулок — от -5 до +15°C, ниже -10°C прогулки нежелательны. Воздух в квартире или помещении, где находится ребенок, должен быть свежим и увлажненным. С этой целью могут быть использованы специальные увлажнители воздуха. Именно влажный воздух способствует облегчению приступов сухого кашля.
Справка
Ателектаз — патологическое состояние, при котором ткань легкого теряет свою воздушность и спадается (слипается), уменьшая его дыхательную поверхность. В результате такого спадания происходит ухудшение газообмена, что, в свою очередь, приводит к кислородному голоданию тканей и органов, в особенности головного мозга. Тяжесть ателектаза зависит от объема и площади участка легкого, потерявшего свою воздушность.
В условиях стационара актуальна физиотерапия: электрофорез, УВЧ и другие методы. Часто используется кислородотерапия, направленная на профилактику дыхательной недостаточности. Но конкретные назначения делает лечащий врач.
Лекарственная терапия. Для общеукрепляющих целей назначают витамины. Этиотропная (направленная на устранение возбудителя) терапия при коклюше — это антибиотики. К сожалению, прервать развитие болезни они могут только на ранних стадиях — в первые 2–3 недели от начала болезни. Позже антибиотики неэффективны и назначаются, только если появляется угроза бактериальных осложнений, таких как пневмония.
Для стабилизации психоэмоционального состояния ребенка (как уже упоминалось, эмоции могут спровоцировать приступ кашля) используют растительные успокаивающие препараты — валериану, пустырник и тому подобное. Малышам конкретное средство должен посоветовать лечащий врач.
При среднетяжелых формах частоту приступов кашля могут сократить нейролептики.
Гормональные препараты используются при среднетяжелых и тяжелых формах коклюша: они уменьшают активность воспаления, снижают отечность и проницаемость сосудов.
Но основную роль в лечении коклюша играют противокашлевые препараты, действие которых направлено на подавление кашлевого рефлекса. Они блокируют передачу нервных импульсов в кашлевой центр, как следствие, останавливается и сам кашель. Препараты, подавляющие кашель, могут быть центрального и периферического действия. Первые вызывают торможение кашлевого центра головного мозга, вторые обеспечивают снижение чувствительности кашлевых рецепторов на уровне слизистой дыхательных путей.
Среди противокашлевых препаратов центрального действия различают наркотические и ненаркотические лекарственные средства. Ранее при приступах непродуктивного кашля широко применялись противокашлевые средства, содержащие кодеин, достаточно быстро блокирующий кашлевой центр. Однако параллельно с выраженным терапевтическим эффектом при их использовании отмечался и ряд побочных действий, среди которых наиболее значимыми были угнетение дыхательного центра и формирование лекарственной зависимости. Значительным шагом вперед в лечении сухого непродуктивного кашля явилась разработка новых противокашлевых препаратов центрального действия, не уступающих по эффективности кодеину, но при этом лишенных его недостатков. Примером противокашлевых препаратов центрального действия являются непредставленные на данный момент в России L-клоперастин и декстрометорфан, а также получивший широкую популярность и распространение бутамират.
Молекула бутамирата по своему химическому составу и фармакологическим свойствам не является производным опия, а потому представляет собой ненаркотическое противокашлевое средство центрального действия. Бутамират избирательно воздействует на кашлевой центр, не вызывая угнетения дыхания, не оказывая седативного действия и не формируя лекарственной зависимости. Для бутамирата характерны чрезвычайно низкая частота развития побочных эффектов, максимально быстрое начало действия уже после первого применения и сохранение эффективности даже при длительном лечении (без снижения выраженности терапевтического действия). В сравнительных исследованиях бутамират демонстрирует эффективность, которая не уступает кодеинсодержащим лекарственным препаратам. Препараты на основе бутамирата могут быть использованы как при недавно появившемся, так и при хроническом сухом кашле, в том числе в случаях, когда другие лекарственные средства не приносят ожидаемого результата: например, при лечении коклюша, а также других заболеваний, сопровождающихся изнурительным сухим кашлем.
Итак, коклюш — тяжелое, изматывающее заболевание. Поражая, прежде всего, детей и подростков, коклюш вызывает длительный мучительный кашель, который может продолжаться несколько месяцев. Коклюш не только истощает организм больного, лишая его сна и отдыха, но и может вызывать опасные осложнения. Один из важных компонентов симптоматического лечения — противокашлевые препараты, угнетающие кашлевой центр.
«Безусловно, кашель — один из самых мучительных симптомов при коклюше. Приступы сухого кашля могут быть настолько интенсивны, что в отдельных случаях вызывают переломы ребер, а повышение внутрибрюшного давления способствует возникновению грыж. Но даже если болезнь развивается не настолько тяжело, постоянный кашель в прямом смысле лишает больного сна и отдыха. Поэтому выбор средства против кашля — один из важных моментов в лечении коклюша.
Капли предназначены для лечения сухого кашля у малышей старше 2 месяцев. Их удобно и просто дозировать благодаря специальной насадке-капельнице. Сладковатый вкус и аромат ванили позволяют дать лекарство маленькому пациенту, не вызывая негативных эмоций, которые крайне нежелательны при коклюше.
Обзор
Коклюш – это очень заразное бактериальное заболевание, которое поражает легкие и дыхательные пути.
Коклюш обычно начинается с сухого надсадного кашля, который затем перерастает в приступы судорожного кашля. Приступы сопровождаются характерными свистящими судорожными вздохами и иногда заканчиваются рвотой. Симптомы могут сохраняться примерно три месяца (в английском языке коклюш также называется стодневным кашлем).
Возбудитель коклюша – коклюшная палочка (Bordetella pertussis или бактерия Борде-Жангу), которая передается по воздуху с капельками влаги при чиханье и кашле (воздушно-капельным путем).
Дети с коклюшем не должны ходить в школу или детский сад в течение всего периода болезни (в среднем 25 дней). Это относится и к взрослым. В качестве меры предосторожности остальным членам семьи заболевшего коклюшем могут также быть назначены антибиотики.
Существует вакцинация от коклюша, которая входит в национальный календарь прививок и проводится вакциной АКДС. Первая прививка делается ребёнку в 3 месяца, вторая в 4,5, третья в 6 месяцев при отсутствии противопоказаний. Затем в возрасте 18 месяцев проводится ревакцинация.
После того, как начали использоваться прививки от коклюша, количество случаев заболевания резко сократилось. Однако случаи коклюша по прежнему возможны, поэтому так важно сделать прививку. Чем больше людей привиты от коклюша, тем меньше вероятность, что кто-то передаст инфекцию вашему ребенку, у которого она может вызывать тяжелые и возможно даже смертельные осложнения. Эффективность прививки от коклюша со временем может снижаться. Это означает, что уже будучи взрослым человеком, вы можете заболеть коклюшем даже несмотря на прививку.
Восприимчивость людей всех возрастов к коклюшу высокая, однако у взрослых инфекция часто протекает бессимптомно или проявляется лишь длительным сухим кашлем. Тяжёлыми формами болеют преимущественно дети. Самая высокая заболеваемость коклюшем регистрируется среди детей до 7 лет. В первые 4-6 недель в крови у новорожденных сохраняются защитные антитела от матери, однако коклюш может развиться даже в первые дни жизни. В нашей стране коклюшем болеют 2-3 человека на 100 тысяч населения. 97% заболевших – дети до 17 лет. Количество случаев коклюша возрастает в осенне-зимний период.
Симптомы коклюша
Симптомы коклюша обычно появляются на 6-20 день после заражения бактерией Борде-Жангу. Время от момента заражения до появления первых симптомов называется инкубационным периодом. Коклюш обычно развивается поэтапно. Сначала возникают слабо выраженные симптомы, затем более сильно выраженные, после чего начинается выздоровление.
Ранние симптомы коклюша зачастую похожи на симптомы простуды и могут включать в себя:
- насморк или заложенность носа;
- чиханье;
- слёзотечение;
- сухой надсадный кашель;
- боль в горле;
- слегка повышенная температура;
- общее плохое самочувствие.
Эти ранние симптомы коклюша могут продолжаться 1-2 недели, а потом усилиться.
Вторая стадия коклюша часто называется пароксизмальной стадией, так как она характеризуется сильными приступами (пароксизмами) кашля. В этой стадии симптомы включают:
- сильные приступы кашля с отхождением густой мокроты в конце приступа;
- свистящие судорожные вздохи после кашля (может отсутствовать у младенцев и маленьких детей, см. ниже);
- рвота после кашля, особенно у младенцев и грудных детей;
- чувство усталости, покраснение лица от кашля.
Каждый приступ кашля длится в среднем 1-2 минуты, но за одним приступом может быстро последовать другой, и они могут длиться несколько минут. Количество приступов в день различно, но обычно их бывает 12-15.
Пароксизмальные симптомы коклюша обычно длятся по крайней мере две недели, но могут держаться и дольше, даже после лечения, потому что кашель продолжается и после того, как бактерии Борде-Жангу в организме уже не осталось.
У младенцев младше шести месяцев может не быть характерных приступов спазматического кашля. Вместо кашля у них возможны периоды остановки или задержки дыхания, которые завершаются срыгиванием. В очень редких случаях у младенцев коклюш может приводить к внезапной смерти.
При кашле маленькие дети могут как будто задыхаться, а лицо может синеть (это называется цианоз). На самом деле все не так страшно, как выглядит, и вскоре ребенок опять начинает дышать. У взрослых и детей старшего возраста судорожные приступы кашля проходят несколько легче, чем у маленьких детей, и больше похожи на симптомы других заболеваний дыхательных путей, например, бронхита.
Со временем симптомы коклюша начнут постепенно проходить, и приступы кашля будут становиться реже и слабее. Этот период выздоровления может продлиться до трех месяцев или больше. Однако в это время все же могут случаться сильные приступы кашля.
Необходимо обязательно обратиться к врачу, если вам кажется, что вы или ваш ребенок могли заболеть коклюшем. Если диагноз подтвердится, вам могут назначить курс антибиотиков.
Причины коклюша
Возбудитель коклюша – коклюшная палочка (Bordetella pertussis или бактерия Борде-Жангу). Она проникает в слизистую оболочку дыхательных путей, в основном, в трахею и бронхи, где выделяет токсины, что приводит к приступам кашля. Когда бактерия попадает на слизистую дыхательных путей, она начинает размножатся, что сопровождается воспалением дыхательных путей и выделением большого количества густой слизи.
Бактерия также вызывает отек дыхательных путей, от чего они становятся более узкими. В результате это осложняет дыхание и появляется характерный свистящий вздох после приступа кашля. Погибая, коклюшные палочки выделяют наружу токсин, который раздражает нервы, проходящие от дыхательных путей в головной мозг, что и становится причиной длительного надсадного кашля.
Больные коклюшем заразны с шести дней после заражения и до трех недель после начала кашля со свистящими вздохами. Бактерия Борде-Жангу передается через капельки влаги по воздуху (воздушно-капельным путем). При кашле или чихании больного коклюшем в воздух вылетают сотни инфицированных капелек жидкости. Если эти капельки вдохнет другой человек, бактерия заразит его воздушные пути.
Диагностика коклюша
Если вы думаете, что у вас или вашего ребенка коклюш, как можно скорее обратитесь к врачу. Характерный коклюшный кашель может послужить достаточным основанием для постановки диагноза.
Иногда необходимо подтвердить диагноз с помощью анализа крови на антитела к коклюшной палочке. Существуют современные и эффективные методы анализа крови для определения следов бактерии в организме. Диагноз коклюша можно также подтвердить, взяв анализ мокроты из горла с помощью ватной палочки и проверив его на наличие бактерии Борде-Жангу. Однако этот метод не всегда точен.
Если есть подозрение на коклюш у маленького ребенка, диагностику нужно проводить в больнице, где ему сделают все необходимые процедуры, так как у детей коклюш может протекать в тяжелой форме.
Лечение коклюша
Детей до 2-ух лет, а также тех, у кого заболевание протекает в тяжелой форме обычно госпитализируют в больницу. В остальных случаях, как правило, можно лечиться дома. У детей старшего возраста и у взрослых коклюш обычно проходит гораздо легче, и его можно лечить в дома, под контролем врача.
Если коклюш был диагностирован в первые три недели (21 день) с момента заражения, врач может назначить курс антибиотиков. При приеме антибиотиков вы перестанете быть заразным через пять дней, в то время как без антибиотиков вы можете оставаться заразным в течение трех недель после начала приступов сильного кашля.
Если коклюш был диагностирован только на поздней стадии, маловероятно, антибиотики уже не эффективны, потому что коклюшная палочка к этому времени в организме будет уничтожена. На этом этапе антибиотики не помогут снять симптомы.
Если вашего ребенка положили в больницу для лечения коклюша, его будут держать отдельно от других больных, чтобы не допустить распространения болезни. Вашему ребенку могут давать антибиотики внутривенно (прямо в вену через капельницу). Если болезнь протекает тяжело, помимо антибиотиков ему могут также назначить кортикостероиды. Кортикостероиды – это лекарства, которые содержат стероиды. Это мощные гормоны, которые снимают воспаление (отек) дыхательных путей, и вашему ребенку становится проще дышать. Как и антибиотики, кортикостероиды могут вводиться внутривенно.
Если вашему ребенку требуется помощь при дыхании, ему могут дополнительно давать кислород через дыхательную маску. Также с помощью спринцовки (резиновой груши) можно осторожно отсасывать мокроту, которая блокирует дыхательные пути.
Маленькие дети могут быть особенно подвержены коклюшу, и у них он может вызывать тяжелые повреждения легких. Поэтому им требуется тщательное лечение в больничных условиях, включающее в себя:
- вентиляцию легких;
- внутривенное введение лекарств для поддержания кровяного давления.
Если эти меры не помогли, ребенку может потребоваться экстракорпоральная мембранная оксигенация (ЭКМО). Аппарат ЭКМО, напоминающий аппарат искусственного кровообращения, насыщает кровь кислородом.
У старших детей и у взрослых коклюш обычно протекает легче. Врач скорее всего порекомендует вам лечиться в домашних условиях и соблюдать следующие простые указания:
- много отдыхать;
- пить больше жидкости во избежание обезвоживания;
- следить за тем, чтобы ребенок выплёвывал мокроту после приступов кашля и своевременно очищать его рот от рвотных масс, чтобы они не заблокировали дыхательные пути;
- можно принимать ибупрофен и (или) парацетамол, чтобы облегчить прочие симптомы, такие как высокая температура и боль в горле; детям до 16 лет не следует давать аспирин.
Коклюш очень заразен, поэтому заболевшего нужно изолировать от других людей на то время, пока бактерия будет оставаться в организме. Срок карантина определяет врач в зависимости от ваших симптомов, лечения и результатов анализов. Чаще всего детей с коклюшем необходимо изолировать на 25 дней.
Профилактическое лечение может быть рекомендовано членам вашей семьи и другим людям, которые живут с вами по соседству. К ним относятся:
- новорожденные;
- дети возрастом до полутора лет, не прошедшие полный курс вакцинации от коклюша;
- дети младше 10 лет, которым прививка не делалась;
- женщины на последнем месяце беременности;
- люди с ослабленным иммунитетом, например, люди с ВИЧ или проходящие курс химиотерапии;
- люди с хроническими заболеваниями, например, с астмой или сердечной недостаточностью.
Профилактическое лечение обычно рекомендуется также в случае, если член семьи работает в сфере здравоохранения, органах социальной опеки или дошкольном учреждении, где может заразить других людей, подверженных заболеванию. Профилактическое лечение обычно включает в себя короткий курс антибиотиков.
Осложнения при коклюше
Больше всего подвержены коклюшу младенцы и маленькие дети. У них наиболее высока вероятность развития осложнений. Самые распространенные осложнения коклюша:
- пневмония (воспаление легких);
- обезвоживание;
- временные задержки и остановки дыхания;
- потеря веса из-за постоянной рвоты;
- судороги (конвульсии);
- низкое кровяное давление, при котором требуется лекарственное лечение;
- отказ почек, при котором требуется временный диализ;
- нарушение работы головного мозга, если из-за затрудненного дыхания к мозгу не поступает достаточно кислорода.
Тяжелые осложнения, такие как пневмония и нарушение работы мозга, могут привести к смертельному исходу, хотя такие случаи крайне редки.
У детей более старшего возраста и взрослых при коклюше тоже возможны осложнения. Однако они встречаются реже и протекают легче, чем у младенцев и маленьких детей. Менее тяжелые осложнения включают в себя:
- кровотечение из носа и разрыв кровяных сосудов в белках глаз из-за приступов сильного кашля;
- синяки на ребрах из-за приступов сильного кашля;
- грыжа (когда часть внутреннего органа выпячивается наружу через ослабленные мышцы) из-за приступов сильного кашля;
- одутловатость (отечность) лица;
- язвы на языке и во рту;
- заболевание уха, например, средний отит (скопление жидкости в среднем ухе).
К какому врачу обратиться при коклюше?
С помощью сервиса НаПоправку вы можете найти клинику, где можно вызвать педиатра на дом, который проведет первичную диагностику коклюша и при необходимости направит вас в больницу. Вы можете самостоятельно найти инфекционную больницу, ознакомившись с отзывами о ней.
При подозрении на коклюш у взрослого человека, обратитесь к терапевту.
Возможно, Вам также будет интересно прочитать



Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Читайте также:





