Болезнь толочинова роже лечение
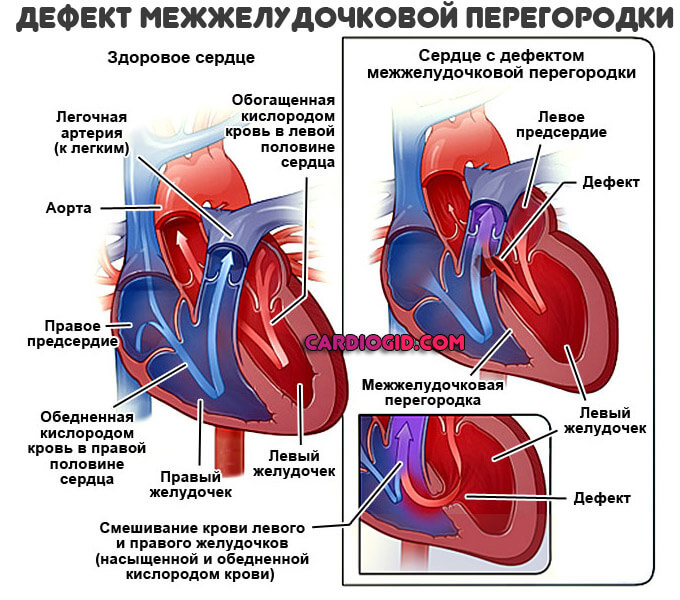
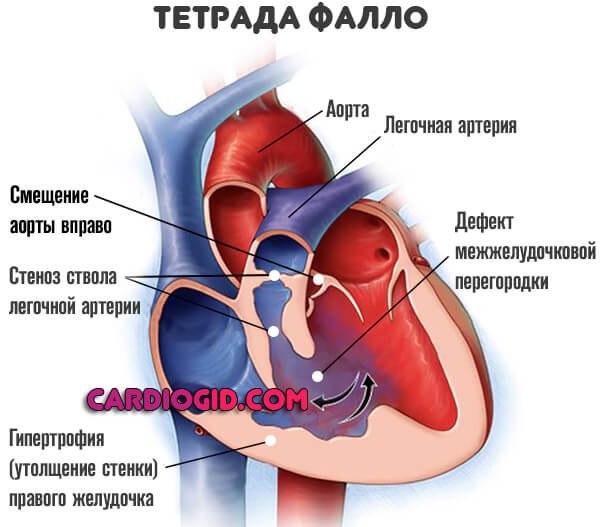
Дефект межжелудочковой перегородки (ДМЖП) — наличие сообщения между правыми и левыми камерами сердца. ДМЖП может рассматриваться как:
● Самостоятельная патология врождённого генеза и относиться к группе врождённых пороков сердца (ВПС).
● Составная часть комбинированного ВПС (тетрада Фалло, транспозиция магистральных сосудов, общий артериальный ствол, атрезия трёхстворчатого клапана и др.).
● Распространённость ДМЖП — 1,5:1 000 живорождённых детей
● Как осложнение ИМ — 1-3% случаев. Этиология
● Врождённый характер (см. Тетрада Фалло)
● Приобретённый характер — следствие ИМ.
✎ Генетические аспекты. Многофакторная этиология. Имеются данные об аутосомно-доминантном и рецессивном наследовании.
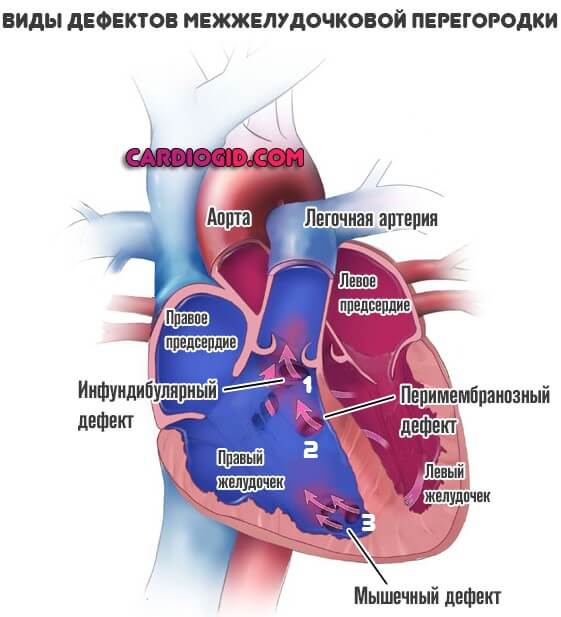
● В зависимости от анатомического расположения ДМЖП
выделяют дефекты перимембранозные, подартериальные отточные и мышечные.
● Перимембранозные дефекты — дефекты соединительнотканной части межжелудочковой перегородки — наблюдают наиболее часто.
● Подартериальные отточные дефекты располагаются в выходной части перегородки, которая практически отсутствует и представлена фиброзными кольцами, створками клапанов аорты и лёгочной артерии.
● Мышечные дефекты — дефекты мышечной части межжелудочковой перегородки.
● В зависимости от размера ДМЖП выделяют малые и большие дефекты.
● Малые дефекты — болезнь Толочинова-Роже. Дефекты
имеют размер менее 1 см.
● Большие дефекты — диаметр более 1 см или более 1/2 диаметра устья аорты.
✎ Гемодинамика
● В нормальных условиях в правом желудочке давление в период систолы в 4-5 раз ниже, чем в левом. При наличии ДМЖП происходит сброс крови слева направо.
● При небольших дефектах сброс крови небольшой, давление в правом желудочке и лёгочных сосудах нормальное или незначительно повышено. Избыточное количество крови, поступающее через ДМЖП в малый круг, возвращается в левые отделы сердца, вызывая их перегрузку.
● При больших дефектах большая часть крови из левого желудочка в момент систолы поступает в правый желудочек, что приводит к повышению давления в нём и сосудах малого круга кровообращения, формируя лёгочную гипертёнзию. Постепенно уменьшается величина сброса слева направо, давление в желудочках выравнивается. Увеличение лёгочного сопротивления приводит к сбросу крови справа налево. Такая картина характерна для синдрома Айзенменгера. Характерными признаками синдрома Айзенменгера считают отсутствие перегрузок левых отделов сердца, выраженную гипертрофию правого желудочка.
Малые дефекты (болезнь Толочинова-Роже)
● Жалобы. Практически отсутствуют. В редких случаях симптомы небольшой утомляемости и одышки при нагрузке.
● Физическое развитие не страдает
● Слабо выраженный сердечный горб- непостоянный признак
● Умеренно усиленный верхушечный толчок
● Систолическое дрожание вдоль левого края грудины
● Грубый систолический шум с максимумом в III-IV межреберьях
● II тон заглушается систолическим шумом.
● ЭКГ. Обычно в пределах возрастной нормы. В левых грудных отведениях могут отмечаться умеренные признаки перегрузки левого желудочка.
● Рентгенологическое исследование органов грудной клетки
● Размеры сердца нормальные или небольшое увеличение левого предсердия и желудочков 4 Талия сердца может быть сглажена
● Лёгочной рисунок не усилен.
● Эхокардиография. Визуализация дефекта.
● Повышение насыщения крови кислородом в правом желудочке и лёгочной артерии
● Давление в правых отделах слегка повышено
● Лёгочное сопротивление нормальное
● При рентгеноконтрастном исследовании хорошо виден сброс крови через небольшой дефект.
● Жалобы зависят от степени выраженности недостаточности кровообращения
● Одышка в покое или при физической нагрузке
● Отставание в физическом развитии
● Сердечный толчок усилен, разлитой
● Систолическое дрожание слева от грудины и в области мечевидного отростка грудины
● Застойные влажные хрипы в нижних отделах лёгких
● I тон усилен на верхушке
● II тон над лёгочной артерией резко акцентуирован и расщеплён
● Систолический шум от пансистоличес-кого до короткого систолического, при одинаковом давлении в обоих желудочках шум может не прослушиваться
● Диастолический шум на верхушке.
● ЭКГ — признаки комбинированной гипертрофии обоих желудочков и предсердий; чаще отклонение ЭОС вправо
● Рентгенологическое исследование органов грудной клетки
● лёгочный рисунок усилен
● сердце значительно увеличено
● дуга лёгочного ствола выбухает по левому контору
● Эхокардиография позволяет выявить прямые признаки дефекта, установить их количество, вариант и размеры, наличие лёгочной гипертёнзии
● Катетеризация сердца необходима для определения выраженности сброса слева направо, лёгочно-сосудистого сопротивления и локализации дефектов. При большом ДМЖП отмечают повышение оксигенации и давления в правом желудочке и лёгочной артерии
● Ангиокардиография позволяет судить о локализации дефекта, его размерах и исключить сопутствующую патологию.
❐ Дифференциальная диагностика
● Открытый общий АВ канал
● Общий артериальный ствол
● Дефект аортолёгочной перегородки
● Отхождение магистральных сосудов от правого желудочка
● Изолированный стеноз лёгочной артерии
● Врождённая митральная недостаточность
❐ Лечение:
● Наблюдение в поликлинических условиях
● Ограничение физической нагрузки
● При появлении признаков недостаточности кровообращения (НК) необходимо назначение сердечных гликозидов
● Госпитализация в случае тяжёлых застойных явлений, НК, ИМ. Лекарственная терапия. Включает лечение сердечной недостаточности, профилактику инфекционного эндокардита (см. Недостаточность сердечная, Эндокардит инфекционный).
✎ Хирургическое лечение
● При недостаточности кровообращения III степени для решения вопроса об операции необходимо проведение биопсии лёгкого (определение степени склерозирования лёгочных сосудов). При необратимых изменениях лёгочной ткани оперативное лечение противопоказано
● Больные с малыми дефектами хирургическому лечению не подлежат
● Паллиативное хирургическое лечение заключается в сужении лёгочной артерии на ограниченном участке для уменьшения сброса крови через дефект и снижения давления кровотока в лёгочной артерии
● Радикальная коррекция. Закрытие ДМЖП — метод выбора независимо от возраста, массы тела, исходного состояния больного
● Постинфарктный ДМЖП — устранение сброса крови и реваскуляризации миокарда с помощью аортокоронарного шунтирования.
● Неэффективность консервативной терапии
● Прогрессирующая лёгочная гипертёнзия.
● Большие размеры дефекта с признаками значительного сброса
● Частые респираторные заболевания
● Отставание в физическом развитии
● Желание проведения операции больным или его родителями.
❐ Осложнения
● Полная блокада сердца
● Недостаточность трёхстворчатого клапана. Течение и прогноз
● В 25-45% случаев ДМЖП закрывается спонтанно к 4-5-летнему возрасту
● При небольших дефектах течение благоприятное
● При больших дефектах течение тяжёлое и может привести к гибели в первые часы жизни. У 4% больных развивается инфекционный эндокардит.
● Постинфарктный ДМЖП. Прогрессирующие лёгочно-сосудистые изменения утяжеляют прогноз; через 1 год при отсутствии хирургического лечения выживают 7% больных.
● При постинфарктных ДМЖП составляет 15-50%
● Госпитальная летальность при закрытии изолированных врождённых ДМЖП — менее 10%. Сопутствующая патология
● Сочетание с аортальной недостаточностью (синдром Лобри-Пецци)
● Транспозиция крупных артерий
● Атрезия трёхстворчатого клапана
● Открытый артериальный проток
● Стенокардия во взрослом возрасте.
✎ См. также: Синдром Дауна, Инфаркт миокарда, Тетрада Фалло,
✎ Сокращения:
● ДМЖП — дефект межжелудочковой перегородки
● НК — недостаточность кровообращения
✎ МКБ: Q21 Дефект межжелудочковой перегородки
✎ Литература: 336: 204-206
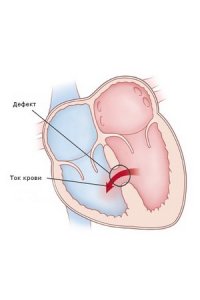
Дефект межжелудочковой перегородки (болезнь Толочинова-Роже)
Изолированные дефекты межжелудочковой перегородки (болезнь Толочинова-Роже) могут локализоваться в мышечной и чаще в мембранозной частях перегородки. При этом пороке отсутствуют патологические симптомы и клинические нарушения. Больные таким пороком доживают при благоприятных условиях до старости. Однако данные вскрытия свидетельствуют о высокой смертности при этой форме порока в раннем детском возрасте, особенно при инфекции дыхательных путей. Высокие дефекты в мембранозной части межжелудочковой перегородки располагаются у основания аортальных клапанов. Локализация и величина дефекта при болезни Толочинова-Роже имеет большое значение. Если дефект маленький и находится на определенном расстоянии от клапанов аорты, то образуется незначительный шунт слева направо - из левого желудочка в правый, в таких случаях прогноз благоприятный, если порок не осложняется подострым бактериальным эндокардитом.
Высокий дефект межжелудочковой перегородки является последствием неслияния бульбарной и межжелудочковой перегородок, что всегда вызывает значительное функциональное перенапряжение. Часть тока крови из левого желудочка поступает в легочную артерию. В легочной артерии и ее ветвях отмечаются изменения, аналогичные тем, которые бывают при комплексе Эйзенменгера.
В функциональном отношении эти две формы пороков мало отличаются друг от друга, анатомически же при комплексе Эйзенменгера имеется декстропозиция аорты. Дефект межжелудочковой перегородки часто комбинируется с другими пороками сердца: тетрадой, пентадой Фалло, транспозицией крупных сосудов, атрезией правого венозного отверстия и иными комплексными аномалиями, при которых дефект межжелудочковой перегородки является лишь частью комбинированного порока.
Изображение дефекта межжелудочковой перегородки при болезни Толочинова-Роже
| 1. | Правый желудочек | 11. | Нисходящая аорта |
| 2. | Дефект межжелудочковой перегородки | 12. | Легочная артерия |
| 3. | Нижняя полая вена | 13. | Левая ветвь легочной артерии |
| 4. | Правая венечная артерия | 14. | Полулунные клапаны легочной артерии |
| 5. | Правое предсердие | 15. | Левая верхняя легочная вена |
| 6. | Восходящая аорта | 16. | Левая нижняя легочная вена |
| 7. | Верхняя полая вена | 17. | Левое ушко |
| 8. | Правая ветвь легочной артерии | 18. | Передняя нисходящая ветвь левой венечной артерии и большая вена сердца |
| 9. | Дуга аорты | 19. | Левый желудочек |
| 10. | Артериальная связка | 20. | Верхушка сердца |
Сердце спереди. Вскрыты правый желудочек, легочная артерия и восходящая аорта. Типичная форма сердца, крупных сосудов, расположение передней продольной борозды и передней нисходящей ветви левой венечной артерии сердца при дефекте межжелудочковой перегородки. Дефект расположен в мышечной части межжелудочковой перегородки. Правый желудочек расширен. Легочная артерия шире чем аорта. Передняя нисходящая артерия левой венечной артерии и большая вена сердца смещены влево. Верхушка сердца сформирована за счет левого желудочка.
Гемодинамика. При небольшом дефекте в межжелудочковой перегородке имеется незначительный двусторонний сброс крови. При наличии большого отверстия (смотрите рисунок выше) отмечаются повышение давления в правом желудочке вследствие массивного сброса артериальной крови из левого желудочка через дефект в правый желудочек и увеличение насыщения кислорода в крови этой полости.
Клинические симптомы болезни Толочинова-Роже
При дефектах межжелудочковой перегородки цианоза не бывает. Если дефект небольших размеров, то отсутствуют и клинические симптомы. Единственным характерным симптомом болезни Толочинова-Роже является грубый скребущий систолический шум с систолическим дрожанием, определяющиеся максимально интенсивно в третьем-четвертом межреберьях слева от грудины.
По мере роста ребенка большие дефекты межжелудочковой перегородки не уменьшаются, как это наблюдается при истинной картине болезни Толочинова-Роже.
При больших дефектах в поздних стадиях заболевания может наблюдаться цианоз. При всех случаях самым тяжелым осложнением является бактериальный эндокардит.
Автор(ы): Вишневский А.А., Мазаев П.Н., Джагарян А.Д. (1963 г.)
П ороки развития сердца могут быть врожденными или приобретенными.
И те, и другие опасны, некоторые не дают знать о себе на протяжении долгих лет, потому как организм самостоятельно компенсирует возникающие недостатки в работе и гемодинамике (кровотоке).
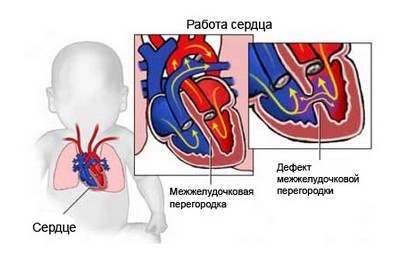
Дефект межжелудочковой перегородки или ДМЖП — это порок сердца, суть которого заключается в нарушении целостности особой плотной мембраны между нижними камерами (желудочками) мышечного органа. Этот анатомический дефект не бывает приобретенным, он всегда врожденный.
В течение жизни возможно усугубление, декомпенсация состояния. Тогда возникнут симптомы, но сути это не меняет. Нарушение закладывается еще в период внутриутробного развития.
Лечение нужно не всегда. При незначительных размерах окна возможно динамическое наблюдение.
Терапия требуется в крайних ситуациях. В основном же назначают оперативную коррекцию. Успех достигается в подавляющем большинстве случаев, что делает прогноз благоприятным.
Суть и механизм
ДМЖП у плода формируется на первых же неделях внутриутробного развития. Порок не бывает приобретенным. Он всегда врожденный.
Почему так происходит точно не известно. Предполагается, что виной всему негативные влияния на мать в период беременности. Факторов масса: от повышенного фона радиации и неправильного питания до стрессов, потребления спиртного, курения.
В некоторых случаях основу дефекта составляют генетические моменты.
Известно, что дети с синдромом Дауна и прочими хромосомными нарушениями практически все без исключения появляются на свет с пороком межжелудочковой перегородки.
Однако если верить статистике, 96-98% пациентов с диагностированными нарушениями анатомического плана не имеют проблем с генетикой.
Поскольку точный механизм не установлен, невозможно разработать четких превентивных мер, предотвратить развитие патологии. Но она хорошо лечится.
Причины возникновения
Как уже было сказано, в основе порока лежит нарушение внутриутробного периода формирования органов и систем. На первых неделях развития.
И причина не в толщине межжелудочковой перегородки, а в исходно неправильном генезе кардиальных тканей. Часто ДМЖП встречается в качестве изолированного порока, что говорит о его спонтанном характере.
В некоторых случаях сопровождается прочими отклонениями, вроде тетрады Фалло, но это скорее результат генетического дефекта. Нужно смотреть подробнее.
Как предполагают исследователи, большую роль играет воздействие негативных факторов на организм матери во время беременности:
- Никотин, смолы. В процессе курения.
- Спиртное, этанол.
- Некачественная, жесткая вода с большим содержанием солей.
- Высокий уровень радиации в месте проживания.
- Рацион, несбалансированный.
- Стрессовые ситуации.
- Заболевания гинекологического профиля, воспалительные и прочие.
- Также текущие состояния, сопряженные с нарушением гормонального фона.
- Физические нагрузки.
- Перенесенные травмы.
- Бесконтрольный прием препаратов. Не обязательно на основе прогестерона или эстрогена. Это могут быть противовоспалительные, антибиотики и другие.
Факторы причудливо сплетаются, создают различную вероятность.
Классификация дефектов
Типизация проводится в зависимости от локализации и тяжести патологического процесса. По первому критерию выделяют три разновидности нарушения:
- Перимембранозный ДМЖП. Встречается наиболее часто. В плане распространенности на него приходится до 85% всех ситуаций. Образуется в верхней части перегородки, под аортальным клапаном.
- Мышечный. Затрагивает мышечную часть межжелудочковой перегородки, удален от клапанов.
- Инфундибулярный. Образуется под клапаном легочной артерии или аорты.
Принципиальной разницы в тактике терапии нет. Единственное, нужно точно знать, где находится нарушение, чтобы проработать щадящий, экономичный доступ.
Размеры дефекта оценивают по отношению к диаметру аортального отверстия:
| Малый | Умеренный | Большой |
|---|---|---|
| Менее 1/3 диаметра (1-3 мм) | 1/2–1/3 диаметра | Равен диаметру или превышает его |
Способ типизации — эхокардиография (ЭХОкг). Степень отклонения выставляется не по размерам окна, а по силе признаков.
Классификации используются специалистами для раннего выявления нарушений, определения характера процесса и выработки эффективной тактики лечения.
Симптомы
Проявления зависят от обширности поражения, размеров окна в межпредсердной перегородке. Выделяют три формы патологического процесса. Малую, среднюю и тяжелую.
Малый дефект межжелудочковой перегородки у детей (болезнь Толочинова—Роже) не дает какой-либо симптоматики.
Ребенок внешне здоров, активен. Ведет себя адекватно, физическое и психическое развитие в пределах возрастной нормы, потому заподозрить неладное практически невозможно, разве что провести электрокардиографию. обнаружение порока в такой форме — случайная находка.
В более сложных случаях, которые также относятся по разумению кардиологов к незначительной степени нарушения, возможен недостаточный набор веса, снижение аппетита ребенка.
Не стоит рассматривать патологический процесс как нечто статичное, замершее в развитии. Вполне возможно усугубление с течением лет, по мере взросления.
Известно множество случаев, когда манифестация клинической картины порока происходила после пубертата, во взрослый период.
Единственная надежная методика исключить нарушение — пройти эхокардиографию.
Дает более выраженные симптомы, диаметр отверстия, как правило более 10 мм.
- Малая прибавка веса при нормальном или даже усиленном питании ребенка. Настораживающий признак. Обуславливается нарушением пищеварительного процесса, депонирования жиров, слабым ростом мышечной массы из-за недостаточного обмена веществ.
- Бледность кожных покровов. При прогрессирующей декомпенсации порока усиливается, становится выраженной, постоянной.
- Рост числа дыхательных движений в минуту. ДМЖП у новорожденных дает тахипноэ более 40 вдохов, а у взрослых — свыше 20. По той же причине ребенок быстро устает при кормлении.
- Требуется делать перерывы в процессе приема пищи.
- Повышенная потливость или гипергидроз. Обуславливается расширением, а затем сужением периферических сосудов, капилляров.
- В дыхательной деятельности участвуют вспомогательные мышцы: спины, плечевого пояса, брюшного пресса.
Возможны нарушение сердечного ритма по типу брадикардии или тахикардии. Это не обязательный признак.
- Бледность кожных покровов, также слизистых оболочек, десен.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Признак недостаточного кровообращения, снижения гемодинамики.
- Нарушенное физическое и ментальное развитие, отставание без проявлений прочих патологий.
- Слабость, вялость. Ребенок практически не плачет, не капризный, плохо реагирует на внешние раздражители, много спит даже по мере взросления и предполагаемого увеличение времени бодрствования.
Поскольку ребенок не предъявляет жалоб, выявить нарушение и тем более определить его причину — сложная задача, целое искусство.
Необходимо показать новорожденного или чуть подросшего пациента грамотному педиатру, а затем и кардиологу для решения вопроса о тактике терапии.
Симптомы у взрослых
ДМЖП у взрослого пациента всегда выраженный, что объясняется длительным течением нарушения.
- Боли в грудной клетке. Средней или малой интенсивности, практически не дают о себе знать большую часть времени. По продолжительности — около нескольких секунд, максимум минут.
Стойкий болевой синдром говорит о развитии сторонних процессов или неотложных состояний (коронарная недостаточность в форме стенокардии или инфаркта).
- Слабость, сонливость, падение работоспособности. Невозможность выполнять бытовые обязанности.
- Апатичность, неделание что-либо делать.
- Одышка. На фоне покоя. Физическая нагрузка становится непосильной, даже незначительная. Вроде прогулки или подъема по лестнице на второй этаж.
- Нарушения сознания. Обмороки. Также головная боль, тошнота, обычно без рвоты, вертиго (невозможность ориентироваться в пространстве, земля уходит из-под ног, мир кружится).
- Аритмии по типу синусовой тахикардии. Прочие формы встречаются редко.
- Нарушение аппетита, по этой причине возможно снижение массы тела, довольно значительное за короткий промежуток времени.
- Рост артериального давления. Нарастание явлений дыхательной недостаточности, постоянная синюшность кожи. Это результат стабильной гипертензии в малом круге кровообращения. Без терапии приведет к осложнениям: легочному сердцу, смерти.
ДМЖП у новорожденного можно выявить по объективным признакам. У взрослого — в том числе по симптомам, ощущениям пациента.
Диагностика, способы отграничения состояний
Обнаружить проблему не трудно. Сложнее вовремя среагировать, поскольку проявлений нет, а если и присутствуют отклонения, они неспецифичны. Когда речь идет о ребенке вопрос дополняется невозможностью пациента рассказать о самочувствии.
Порядок обследования такой:
- Устный опрос родителей ребенка. Как питается, сколько раз в день, поведение, эмоциональные реакции на раздражители, присутствуют ли проблемы с перевариванием еды, характер стула и прочие. Сбор анамнеза. Были ли в роду заболевания сердца, воздействовали ли на плод негативные факторы в период вынашивания.
- Оценка частоты сердечных сокращений. В некоторых случаях показатель отклоняется в сторону увеличения.
- Измерение количества дыхательных движений в минуту. Тахипноэ (рост числа) в полном покое однозначно говорит в пользу текущего порока. Какого — предстоит выяснить докторам.
- Оценка внешних физических данных ребенка. Вес, рост, цвет кожи, наличие или отсутствие потливости. Сравнение с эталонными значениями, установленной нормой. Отклонения не обязательно результат сердечных патологий.
- Эхокардиография. Наиболее точный метод исследования. Заключается в визуализации тканей сердца. Показывает не только размеры дефекта межжелудочковой перегородки, но и степень обратного заброса крови, скорость гемодинамики, ее характер. Поскольку единственная известная причина порока — нарушение внутриутробного развития, вариантов не так много, можно сразу приступать к разработке тактики терапии.
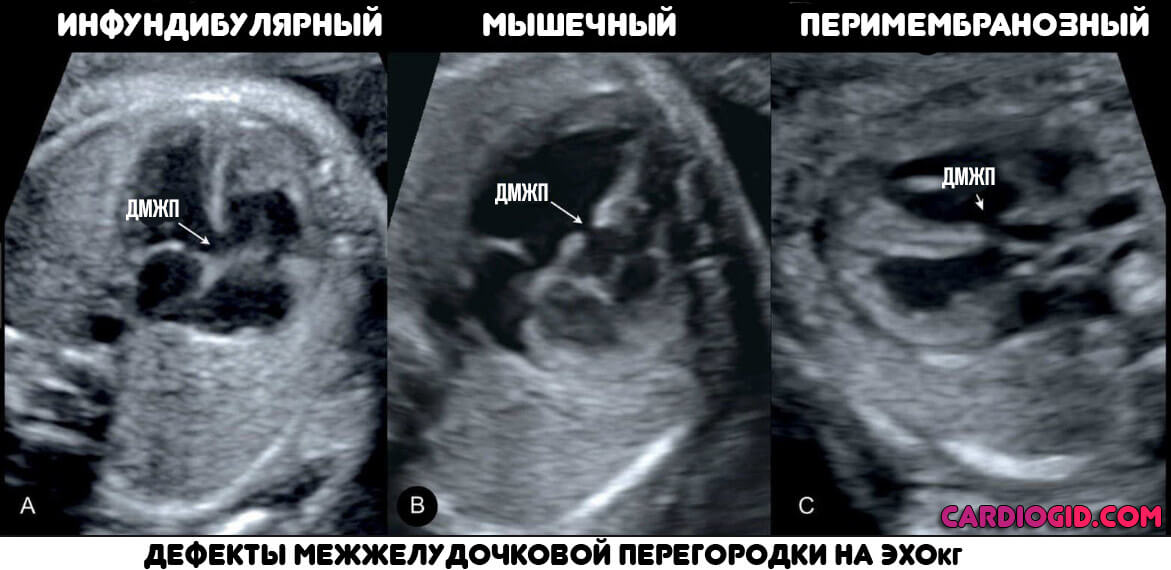
Обследование взрослого пациента проводится по идентичной схеме. Но люди редко обращаются к врачам даже при выраженном дискомфорте, ищут неправдоподобные объяснения, чтобы отложить визит.
- Нарушения ритма. На фоне указанного порока — стойкие, не проходят вообще.
- Нестабильность артериального давления. Преимущественно падение. Сопровождается головокружением, тошнотой, рвотой, слабостью, болью в затылке и грудной клетке.
- Невозможность выполнять повседневные и трудовые обязанности.
- Резкое необъяснимое снижение переносимости физической нагрузки.
- Потеря сознания, обморок. Особенно, если они повторяются.
Основу диагностики составляет все та же эхокардиография. Для уточнения локализации в сложных случаях может применяться МРТ.
Лечение
Включает в себя три задачи. Купирование симптомов, устранение самого дефекта, а также предотвращение осложнений, потенциально смертельных. Все решают в один и тот же момент.
При небольшом дефекте МЖП, независимо от возраста пациента, если отсутствуют выраженные нарушения, аритмии, прочие симптомы, к тому же состояние не прогрессирует, выбирают выжидательную тактику.
Каждые несколько месяцев оценивают объективные показатели, при наличии негативного течения показана операция.
Проводят ее планово. До хирургического вмешательства важно подготовить пациента, стабилизировать его состояние медикаментозными методами.
Конкретные наименования препаратов зависят от возраста больного и уровня функциональных нарушений.
Как правило, показаны такие средства:
- Противогипертензивные. Ограничиваются бета-блокаторами для купирования повышенного артериального давления и устранения тахикардии.
- Кардиопротекторы. Восстанавливают обмен веществ в сердце.
- Медикаменты на основе калия и магния. Питают миокард, нормализуют сократительную способность.
Продолжительность подготовительного периода — около 2-3 месяцев, больше крайне редко.
Само оперативное вмешательство заключается в ушивании дефекта (с рассечением грудной клетки), или восстановлении анатомической целостности тканей с помощью окклюдера (без рассечения грудины).
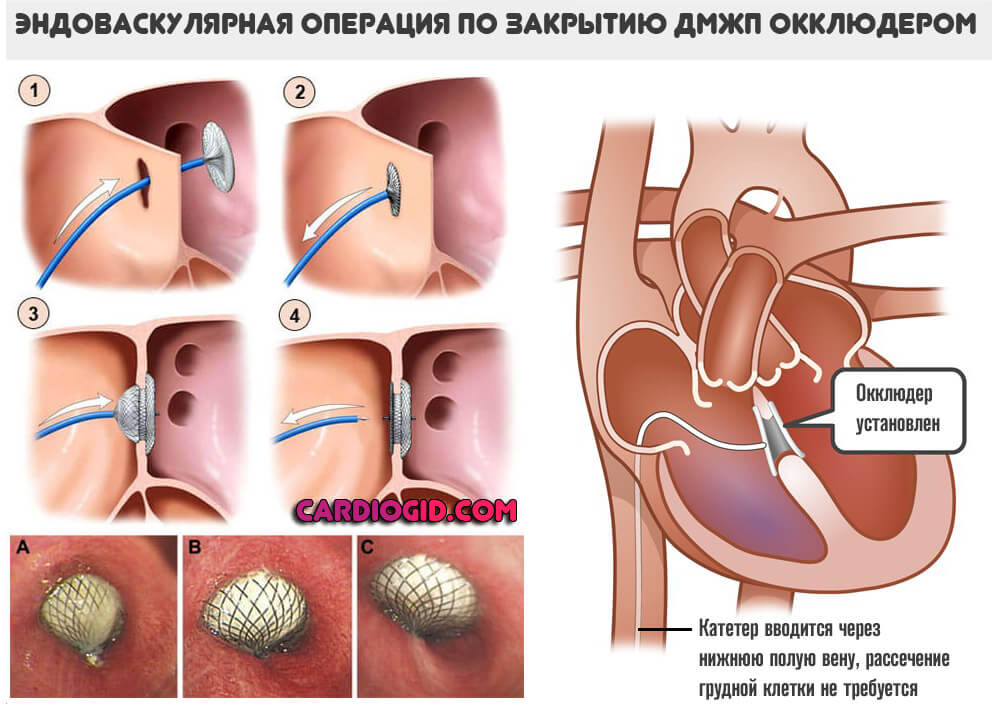
Реабилитационный период продолжается примерно полгода. Значительных ограничений в дальнейшей жизни нет. Если патология устранена, все возвращается в норму.
Прогноз
В отсутствии выраженных нарушений прочего плана — благоприятный на любой стадии при условии возможности радикального лечения.
Шансы провести операцию зависят от множества моментов: возраста, состояния здоровья, размеров порока, запущенности и локализации, общего анамнеза.
В 95% случаев и более достигается полное излечение. Поздние стадии в этом отношении несколько менее благоприятны.
Потому как дефект перегородки приводит к падению интенсивности сокращений сердца, недостаточному кровообращению в большом и малом кругах, развитию легочной гипертензии и анатомических дефектов другого рода.
Сами по себе эти состояния уже не так хорошо лечатся, повышают риски. Но при должной компенсации все возвращается в норму.
На продолжительность и качество жизни не влияют. Возраст также не имеет значения. Успешно вылечиваются как дети, так и взрослые.
Это одной из немногих нарушений, которое хорошо устраняется. В отсутствии необходимости терапии, при динамическом наблюдении прогноз благоприятен. Можно считать незначительное отклонение вариантом индивидуальной нормы, на усмотрение специалиста.
Вероятные осложнения
- Легочная гипертензия . Стабильный рост давления в сосудах малого круга кровообращения. Сказывается на состоянии здоровья несколькими путями. Недостаточное насыщение жидкой ткани O2, слабая отдача CO2, нарушения клеточного дыхания. По мере прогрессирования развивается так называемое легочное сердце . Это необратимый дефект, который создает риск для жизни.
- Инфаркт. В результате катастрофической ишемии (недостаточного питания) миокарда. Встречается в основном на поздних стадиях течения состояния.
- Инсульт. Острый некроз тканей головного мозга, церебральных структур. Вероятность смерти значительна, но еще выше шансы заполучить неврологический дефицит: от немоты до слепоты и параличей.
- У детей — недостаточное физическое и психическое развитие, отставание. Заметно практически сразу и не представляет трудностей в диагностике.
Дефект межжелудочковой перегородки у новорожденного и взрослого имеет идентичные черты как в плане клинических проявлений, так и с точки зрения диагностики и лечения.
Нарушение всегда врожденное, коррекция дает хорошие шансы на полный успех. Можно рассчитывать на восстановление и качественную жизнь после лечения. Если таковое потребуется.
Величина дефекта перегородки, по-видимому, не влияет существенно на возникновение цианоза, локализация же его, напротив, имеет значение, так как высоко расположенный дефект может привести к функциональному расщеплению аорты над ним. Многие случаи протекают клинически бессимптомно, но все же ранняя декомпенсация наступает нередко. Одышка при физическом напряжении чаще всего является первым проявлением декомпенсации. Очень часто эти больные стройны (грациозны) и высокого роста.
Аускультативно отмечается характерный громкий грубый систолический шум Роже в области третьего и четвертого межреберии слева у грудины. В некоторых случаях слышен также функциональный диастолическии шум над трехстворчатым клапаном (шум относительного стеноза), иногда бывает также диастолическии шум на легочной артерии. Второй тон на легочной артерии усилен. Пальпаторно обнаруживается дрожание над областью сердца.
Форма сердца может оставаться нормальной, но обычно она изменена вследствие расширения легочной артерии (иногда сильно пульсирующей) й увеличения левого желудочка. Легочные сосуды переполнены кровью.
На ЭКГ у многих больных встречается нарушение внутрижелудоч-ковой проводимости.
В 1/4 случаев развивается затяжной септический эндокардит.
При дифференциальном диагнозе болезни Толочинова — Роже следует учитывать случайные систолические шумы, митральную недостаточность, субаортальный стеноз (стеноз конуса аорты), легкий стеноз легочной артерии и прежде всего дефект межпредсерднои перегородки с открытым боталловым протоком, а также комплекс Эйзенменгера.
Дефект межпредсерднои перегородки является наиболее частым врожденным пороком сердца, составляя 15—20% всех врожденных пороков; у женщин встречается в 3 раза чаще, чем у мужчин; прогноз в отношении жизни благоприятен. Цианоз наступает, как правило, только к 25—45 годам. Обычно он не очень выражен, так как артериальная кровь попадает в правое сердце," а шунт справа — налево возникает только в ,том случае, если вследствие повышения давления в легочных сосудах или вследствие сердечной недостаточности давление в правом предсердии превышает давление в левом — поздний цианоз (cyanose tardive). Ток крови через легкие значительно усилен, так как наполнение правого предсердия происходит как из полой вены, так и из левого предсердия, что вместе с пока еще не совсем объяснимым повышением сопротивления в артериолах легких приводит к повышению давления в легочной артерии. Это явление объясняет часто наблюдаемое выбухание дуги легочной артерии (при небольшом или отсутствующем выбухании аорты).
Аускультативно часто выслушивается систолический и реже диастолический шум над легочной артерией. Систолический шум, как полагают, возникает в связи с усилением тока крови через устье легочной артерии, что приводит к ее относительному стенозу. Диастолический шум над нижней частью грудины указывает, по-видимому, на относительный стеноз правого венозного отверстия при увеличенном количестве крови, проходящей через него. Иногда диастолический шум очень громок. Второй тон на легочной артерии не акцентуирован, тоны на основании сердца расщеплены на вдохе и выдохе, что имеет большое диагностическое значение. На кривой венного пульса отмечается пресистолическая волна.
При исследовании с помощью кривой разведения краски обнаруживают часто очень незначительный шунт справа — налево, а резко замедленное время разведения отражает наличие шунта слева—направо. Чем больше шунт, тем тяжелее в общем клинические симптомы. Велич'йна шунта может быть установлена с помощью катетеризации сердца или ориентировочно по кривым разведения краски (Hegglin).
На ЭКГ в 95% случаев имеется полная или атипичная блокада правой ножки пучка Гиса, часто находят измененный зубец Р, в 10—20% встречается мерцание предсердий.
Для подтверждения диагноза эффективны новейшие методы исследования. При катетеризации сердца нередко зондом удается попасть из правого предсердия в левое. По сравнению с полыми венами насыщение крови кислородом в правом предсердии велико, оно повышается, например, с 60 до 80%. В результате лучшего смешивания с венозной кровью в желудочке и легочной артерии оно несколько снижается, оставаясь, однако, повышенным по сравнению со средним насыщением. При измерении давления наибольшая величина его обнаруживается в предсердии — около 40 мм ртутного столба при норме около 5 мм.
В отличие от других врожденных пороков сердца затяжной септический эндокардит присоединяется очень редко.
Имеется определенная связь с изменениями в других органах: арахно-дактилия, смещение хрусталика, высокое нёбо, куриная грудь (см. синдром Марфана).
Читайте также: