Исследование кала на иерсиниоз что это

Иерсиниоз – это острая кишечная инфекция, которая сопровождается токсико-аллергической реакцией. Передается заболевание фекально-оральным путем. Резервуаром инфекционных агентов могут выступать грызуны, домашний скот, собаки. Люди также могут быть распространителями инфекции, но передача заболевания от человека человеку – это довольно редкое явление.
Заболевание может привести к летальному исходу. Вот почему так важно вовремя диагностировать патологию. Лечение назначается исходя из результатов обследования. Больных помещают в инфекционное отделение. Главной целью лечебного процесса является борьба с возбудителем. Возбудители иерсиниоза хорошо сохраняются в воде и в почве. Они выдерживают замораживание с последующим оттаиванием.
Патогенная микрофлора чувствительна к высушиванию, кипячению, а также воздействию солнечных лучей и химических дезинфицирующих средств. Реализации путей заражения способствуют недостаточно термически обработанные продукты животного происхождения, а также загрязненные водные источники. Основными факторами передачи патогена являются овощные блюда и молочные продукты.
Что необходимо для постановки диагноза?
При появлении первых признаков недуга пациенту следует обратиться к гастроэнтерологу и инфекционисту. В случае возникновения осложнений возможно потребуется консультация нефролога, невролога и кардиолога.
Диагностика иерсиниоза включает в себя проведение таких исследований:
- бактериологический посев мазка из носоглотки и мокроты;
- анализ крови;
- ЭКГ;
- анализ мочи, кала, спинномозговой жидкости, желчи;
- УЗИ органов брюшной полости;
- колоноскопия;
- КТ;
- иммунологические и серологические тесты;
- лапароскопия;
- рентгенография;
- сонография;
- ректороманоскопия.
Биологическим материалом для проведения микробиологической диагностики выступают:
- кал;
- урина;
- кровь;
- мокрота;
- смывы из зева;
- желчный секрет;
- спинномозговая жидкость;
- ткани, взятые при оперативных вмешательствах.
Также проводится бактериологический посев помещения, в котором находится больной. Исследовать также стоит овощи, фрукты, посуду, кухонные принадлежности. Бактериологический анализ имеет ряд недостатков. В первую очередь, это связано с низкой концентрацией инфекционных агентов в биоматериале, особенно в крови. Для получения максимально точного результата потребуется использование, как минимум четырех образцов.
Стоит также отметить, что данная диагностическая методика требует немало времени. Так один анализ может занимать от двух недель до месяца, а это затрудняет проведение лечебного процесса. По этим причинам специалисты часто пренебрегают бакпосевом или же назначают его в комплексе с другими исследованиями. Более достоверным анализом для постановки диагноза является выявление антител в крови больного.
В случае гастроинтестинального иерсиниоза в девяносто процентах случаев можно с точностью выявить или исключить наличие инфекционного агента. Проводить серологический анализ можно со второй недели после начала заболевания. Для достоверности диагноза, через две недели проводится повторное исследование. В исключительных случаях антитела к иерсиниям обнаруживаются в течение нескольких лет после выздоровления.
Клиническое исследование
Они включают в себя сбор анамнеза пациента и внешний осмотр. Анамнестические данные включают в себя следующую информацию: течение заболевания, клинические симптомы, время появления первых признаков, обстоятельства, которые, по мнению пациента, могли бы вызвать недуг. При пальпации обнаруживается боль в животе.
Пациент может сообщить врачу о внезапном начале заболевания. Для заболевания характерно повышение температуры тела, слабость, разбитость, ломота в суставах и мышцах, головная боль. Больше узнать об особенностях иерсиниоза у детей можно из этой статьи. На начальных этапах инфекционное заболевание практически всегда проявляется симптомами поражения ЖКТ:
При генерализованной форме состояние у пациента тяжелое. Кожные покровы приобретают желтушный оттенок, увеличиваются периферические лимфатические узлы, печень, а также появляется геморрагическая сыпь. Вторично-очаговая форма проявляется в виде поражения паренхиматозных органов. У пациентов могут быть диагностированы такие заболевания:
- миокардит;
- менингит;
- артрит;
- гепатит;
- синдром Рейтера;
- узловатая эритема;
- воспаление легких.
Пациенты могут жаловаться на боль в суставах, отечность и ограничение в их подвижности. Характерным симптомом вторично-очагового иерсиниоза является мелкопятнистая сыпь на стопах и кистях. Также наблюдается боль в сердце и нарушение сердечного ритма.
При осмотре врач может обратить внимание на следующие характерные признаки иерсиниоза: кожная сыпь, малиновый язык, бледность или желтушность кожных покровов, обильное слезотечение, покраснение конъюнктивы глаз. При пальпации у пациента отмечается болевая вспышка в районе эпигастрия, пупка или правой подвздошной области. Также может быть увеличена селезенка, печень и лимфатические узлы.
Дифференциальный анализ
Для постановки точного диагноза проводится сравнительная характеристика иерсиниоза с другими патологиями, а именно дизентерией, сальмонеллезом, пищевыми токсикоинфекциями. Во всех перечисленных заболеваниях отсутствуют некоторые симптомы, характерные для иерсиниозов:
- кашель и насморк;
- кожная сыпь;
- увеличение печени и лимфатических узлов;
- боли в суставах;
- желтуха;
- боль и жжение при мочеиспускании, недержание мочи.
Если при иерсиниозе лихорадка может сохраняться на протяжении двух недель, то при сальмонеллезе и дизентерии она обычно длится не более двух дней. Также при этих патологиях боль не носит схваткообразный характер. Для иесриниоза характерна боль в околопупочной и правой подвздошной области.
Для дизентерии характерно появление неприятных ощущений в нижних отделах живота, а при сальмонеллезе и токсикоинфекциях – в верхней или средней части брюшной полости. При иерсиниозе наблюдается жидкий стул, иногда с примесями слизи и крови. Для дизентерии характерен скудный стул, в котором также может присутствовать слизистый секрет и кровь.
При токсикоинфекциях и сальмонеллезе каловые массы приобретают зеленоватый оттенок и зловонный запах. Абдоминальную форму инфекционного заболевания легко спутать с острым аппендицитом. Для дифференциации врач обращает внимание на то, что при воспалении червеобразного отростка отсутствует увеличение печени, желтуха, а также боли в правом подреберье.
Если острый аппендицит начинается с болей в правой подвздошной области, а потом развиваются симптомы интоксикации, то при абдоминальной форме иерсиниоза характерно появление лихорадки, слабости, головной боли, на фоне которых развивается боль в животе. Различия также видны в продолжительности болевых ощущений. При иерсиниозе они имеют периодический схваткообразный характер. А при остром аппендиците боль беспокоит постоянно.
Дифференциальная диагностика иерсиниоза и псевдотуберкулеза представляет затруднения. Особенно это касается тех случаев, когда генерализованная и вторично-очаговая форма сравнивается с такими же формами псевдотуберкулеза. Это связана с разнообразной клинической картиной. Решающим моментом в постановке диагноза становятся результаты исследований.
Комплексное исследование для выявления возбудителя иерсиниоза (Yersinia enterocolitica) и псевдотуберкулеза (Yersinia pseudotuberculosis), включающее серологические тесты и полимеразную цепную реакцию (ПЦР).
Анализы на иерсиниоз и псевдотуберкулез.
Laboratory Diagnostics of Yersiniosis, Enteropathogenic Yersiniae Lab Panel.
Какой биоматериал можно использовать для исследования?
Венозную кровь, кал.
Как правильно подготовиться к исследованию?
- Исследование рекомендуется проводить до начала приема антибиотиков и других антибактериальных химиотерапевтических препаратов.
- Исключить прием слабительных препаратов, введение ректальных свечей, масел, ограничить (по согласованию с врачом) прием медикаментов, влияющих на перистальтику кишечника (белладонна, пилокарпин и др.), и препаратов, влияющих на окраску кала (железо, висмут, сернокислый барий), в течение 72 часов до сбора кала.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Иерсинии - это грамотрицательные, факультативно-анаэробные палочки, относящиеся к семейству Enterobacteriaceae. Известно 11 видов иерсиний, три из которых являются возбудителями заболеваний человека: Yersinia pestis – это возбудитель чумы, Yersinia enterocolitica (Y. enterocolitica) и Yersinia pseudotuberculosis (Y. pseudotuberculosis) – кишечные патогены. Хотя Y. enterocolitica и Y. pseudotuberculosis относятся к разным видам, они имеют много общего, особенно в плане клинической картины и диагностики.
Основной "резервуар" иерсиний - дикие и домашние животные (свиньи, грызуны, овцы, козы, коровы, собаки, кошки и птицы). Считается, что человек не участвует в естественном жизненном цикле этих патогенов ни в качестве промежуточного, ни окончательного хозяина и его заражение, таким образом, носит случайный характер. Как правило, заражение кишечными иерсиниями происходит фекально-оральным путем при употреблении контаминированных продуктов питания (молочные продукты, сырое или плохо приготовленное мясо, особенно свинина). Как Y. enterocolitica, так и Y. pseudotuberculosis сохраняют жизнеспособность в условиях пониженных температур. Случаи передачи инфекции от человека к человеку или при переливании инфицированной крови описаны, но очень редки.
Следует отметить, что не все кишечные иерсинии являются патогенами. Так, к развитию заболевания у человека приводят серотипы Y. enterocolitica O:3, O:8, O:9 и O:5,27 и Y. pseudotuberculosis O:1 и O:2. Только указанные серотипы являются истинно энетропатогенными иерсиниями.
Особенностью энтеропатогенных иерсиний является их тропность к лимфатичекой ткани. Проникая через слизистую оболочку кишечника, эти микроорганизмы попадают в мезентериальные лимфатические узлы. Развивающийся воспалительный ответ сопровождается болью в области живота и диареей, а также мезентериальным лимфаденитом. У иммунокомпетентных лиц заражение энтеропатогенными иерсиниями чаще ограничивается гастроэнтеритом и регионарным лимфаденитом. Если возбудителем заболевания является Y. enterocolitica, говорят об иерсиниозе, если Y. pseudotuberculosis – о псевдотуберкулезе. Иерсиниоз встречается чаще, чем псевдотуберкулез. Как при иерсиниозе, так и при псевдотуберкулезе могут наблюдаться иммунопатологические феномены в виде реактивного артрита и узловатой эритемы. У лиц с иммунодефицитом, а также маленьких детей могут наблюдаться тяжелые формы иерсиниоза и псевдотуберкулеза с диссеминацией бактерий и сепсисом.
Диагностика иерсиниоза и псевдотуберкулеза достаточно сложна. Хотя бактериологический посев кала (крови или других биологических материалов) считается "золотым стандартом" диагностики, он трудноосуществим. Это связано с тем, что энтеропатогенные иерсинии сложно отличить от других кишечных микроорганизмов, которые в норме преобладают в кишечной флоре. После выявлении роста иерсиний проводят дополнительные биохимические тесты, устанавливающие их энтеропатогенность. Кроме того, метод бактериологического посева характеризуется достаточно низкой чувствительностью (для получения результата необходимо 10 3 -10 6 КОЕ в грамме образца биоматериала). Учитывая эти особенности, диагностика иерсиниоза и псевдотуберкулеза носит комплексный характер и включает следующие дополнительные тесты:
- Полимеразная цепная реакция (ПЦР) – один из методов молекулярной диагностики, в ходе которого определяется генетический материал (ДНК) микроорганизма в образце биоматериала (в кале). Основными преимуществами ПЦР являются быстрота получения результата, высокая чувствительность и специфичность. В данное комплексное исследование входит анализ ПЦР на Y. pseudotuberculosis.
- Серологические тесты. Антитела к энтеропатогенным иерсиниям обычно могут быть определены в первые 2-4 недели болезни (IgM-антитела). Следует отметить, что из-за определенного антигенного сходства Yersinia с бактериями других родов (Salmonella, Morganella, Brucella) серологические тесты могут давать ложноположительные результаты. Еще одним недостатком серологических тестов является то, что антитела к иерсиниям (IgG-антитела) сохраняются в течение нескольких лет после инфицирования, что может препятствовать интерпретации результата. Следует помнить, что результат серологических тестов зависит от иммунного статуса организма.
Точность ПЦР и серологических тестов в меньшей степени, чем бактериологического метода, подвержена влиянию антибактериальных препаратов. Однако максимально точный результат теста будет получен при анализе биоматериала, полученного до начала лечения.
Гастроэнтерит, возникающий при инфицировании энтеропатогенными иерсиниями, сложно отличить от сальмонеллеза, кампилобактериоза и других кишечных инфекций. По этой причине часто требуются дополнительные лабораторные анализы.
Для чего используется исследование?
- Для диагностики иерсиниоза и псевдотуберкулеза.
Когда назначается исследование?
- При подозрении на иерсиниоз или псевдотуберкулез: лихорадка, тошнота, боли в животе (боль может локализоваться в правой паховой области), диарея, а также узловатая эритема или реактивный артрит;
- в некоторых случаях при подозрении на острый аппендицит.
Что означают результаты?
Для каждого показателя, входящего в состав комплекса:
Кишечный иерсиниоз и псевдотуберкулез – две самостоятельные, имеющие много общих черт зоонозные инфекции с фекально-оральным механизмом передачи. Клинические проявления этих заболеваний полиморфны и включают симптомы поражения ЖКТ в некоторых случаях со склонностью к генерализации инфекции, развитием экзантемы, в отдельных случаях с последующими поражениями опорнодвигательного аппарата.
Возбудители данных заболеваний относятся к роду Yersinia, сем Enterobacteriaceae. Вид Y.enterocolitica в настоящее время насчитывает 6 биоваров и более 50 серогрупп, из которых 5 наиболее часто вызывают заболевания у человека. Вид Y.pseudotuberculosis включает 21 серотип, объединенный в 5 биоваров.
Несмотря на существенное снижение заболеваемости псевдотуберкулезом и кишечным иерсиниозом в последние годы, сохраняются территории с эндемично высокими показателями заболеваемости. Кроме того, эти заболевания продолжают представлять значительную проблему для лиц в отдельных изолированных коллективах (воинские части и др.).
Показания к обследованию
- Пациенты с ОКИ при наличии эпидемиологических показаний (проживание на эндемичной территории, принадлежность к группе риска);
- пациенты с особенностями клинической симптоматики ОКИ (сочетание ОКИ с катаральной симптоматикой, экзантемой, периферической лимфаденопатией, суставным синдромом) при отрицательных результатах выявления более распространенных патогенов.
Материал для исследований
- Образцы фекалий – культуральные исследования, выявление АГ, ДНК;
- сыворотка крови – обнаружение АТ.
Этиологическая лабораторная диагностика включает выделение чистой культуры с дальнейшей идентификацией возбудителя; обнаружение НК и АГ патогенов, выявление специфических АТ.
Сравнительная характеристика методов лабораторной диагностики. Наиболее информативным методом лабораторной диагностики кишечного иерсиниоза и псевдотуберкулеза является культуральный в сочетании с адекватными методами видовой идентификации возбудителя. Обязательным этапом исследования при выявлении Y.enterocolitica является определение вирулентных свойств выделенного изолята. Антигенная характеристика изолята не может служить прямым доказательством наличия у него вирулентных свойств и его этиологической связи с картиной заболевания.
Выявление ДНК патогенов с использованием ПЦР применяется для скрининговой диагностики иерсиниоза и псевдотуберкулеза в острой фазе заболевания. Тест наиболее адаптирован для скрининговых исследований, что связано с его оперативностью и возможностью детектировать нежизнеспособные на фоне антибиотикотерапии формы микроорганизмов. Обязательным требованием к диагностическим тестам данной группы является возможность определять не только видовую принадлежность изолята, но и гены ключевых факторов вирулентности (для Y.еnterocolitica), а также отсутствие перекрестных реакций с близким в филогенетическом плане видом (в случае Y.pseudotuberculosis – Y.рestis).
Для выявления АТ применяют наборы реагентов с использованием ИФА (в РФ мало распространены), а также РА и РНГА. Выявление специфических АТ малоинформативно в первую неделю заболевания, но позволяют уточнять его этиологию в более поздние сроки при отрицательных результатах прямых методов выявления возбудителей.
Показания к применению различных лабораторных исследований. Для применения прямых методов выявления Y.enterocolitica и Y.pseudotuberculosis следует использовать образцы фекалий, забранные у пациента в первые 3–5 дней заболевания до начала антибактериальной терапии. При проведении исследований в очагах групповой заболеваемости или решении других эпидемиологических задач целесообразно применение культурального исследования для изоляции штамма микроорганизма и возможностью его последующей характеристики по ферментативным и антигенным свойствам. Выявление ДНК возбудителей методом ПЦР оправдано при решении задач диагностики, обследовании пациентов на фоне антибиотикотерапии или в качестве скринингового этапа исследования.
Выявление АТ к указанным возбудителям целесообразно при неинформативности результатов прямых методов выявления патогенов. Рекомендовано выполнение исследования в образцах крови, взятых в динамике (конец первой недели и начало третьей недели заболевания). При интерпретации результатов таких исследований следует учитывать наличие у иерсиний АГ, вызывающих перекрестные реакции (возможность ложноположительных результатов).
Особенности интерпретации результатов лабораторных исследований. Факт обнаружения Y.enterocolitica или ее ДНК в фекалиях у пациентов с острыми диарейными заболеваниями недостаточен для установления иерсиниозной этиологии заболевания. Лабораторным подтверждением диагноза кишечного иерсиниоза служит выявление штаммов возбудителя, обладающих факторами вирулентности (или их генами). Выявление Y.pseudotuberculosis или ее ДНК методом ПЦР является достаточным для подтверждения диагноза псевдотуберкулеза.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
Copyright ФБУН Центральный НИИ Эпидемиологии Роспотребнадзора, 1998 - 2020

! Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.

Общие сведения
Присутствует склонность к хроническому течению. Из известных науке 11 видов иерсиний, три являются возбудителями заболеваний человека: кишечные патогены (Yersinia enterocolitica и Yersinia pseudotuberculosis) и Yersinia pestis (возбудитель чумы). Несмотря на то, что возбудители иерсиниоза и псевдотуберкулеза относятся к разным видам, у них много общего, в частности в плане диагностики и клинической картины. Важность и значимость иерсиниозов обусловлены их принадлежностью к так называемым эмерджентным (возвращающимся) инфекциям, одновременно с чумной инфекцией.
Опасность возникновения и непредсказуемость иерсиниозов требуют усиленного контроля, особенно в свете того, что эти возбудители признаны потенциальными агентами биотерроризма. Большую опасность представляет и потенциальная способность популяций патогенных иерсиний к реверсии вирулентных свойств, что обусловлено возможностью изменений в их геноме при попадании в определенные условия внешней среды. Установлено, что возбудитель чумы (Y. Pestis) может эволюционировать из возбудителя псевдотуберкулеза и оба патогена почти генетически идентичны.
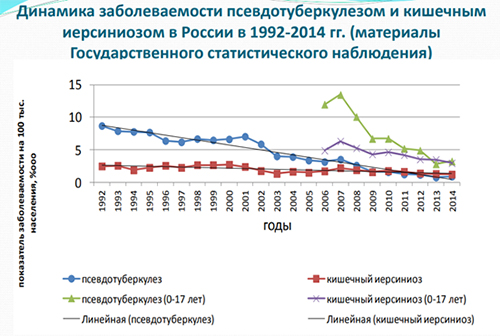
Уровень ежегодной официально регистрируемой заболеваемости иерсиниозами не высок (рис. выше) и фиксируется преимущественно в виде спорадической (2-15 случаев/100 тыс. населения), реже — вспышечной заболеваемости, однако, истинную ситуацию эти показатели не отражают, причиной чего является гиподиагностика инфекции, обусловленная полиморфизмом клинических проявлений, приводящая к постановке ошибочных диагнозов. В некоторых регионах РФ (Сибирский регион, Дальний Восток, Северо-Запад) показатели заболеваемости значительно выше и превосходят средние показатели по стране в 2-3 раза (9,75-24,45/100 тыс. населения).
Поражаются все возрастные группы, при этом, заболеваемость среди детей в 3-4 раза выше, чем у взрослых. Характерна зимне-весенняя сезонность.
Патогенез
Входными воротами иерсиниозной инфекции является ЖК тракт. Микроорганизмы в большинстве случаев через полость рта проходят транзитом и значительно реже смогут повреждать слизистую желудка и внедряться в ткани, а затем проникать в регионарные лимфоузлы, вызывая клинику шейного лимфаденита/фарингита (катаральный синдром). Основная масса возбудителя иерсиниозов попадает в желудок и в тонкий кишечник, где проникает в слизисто-подслизистый слой, вызывая воспаление с развитием илеита или острого аппендицита. Некоторая часть микроорганизмов в толщу тканей не проникает, а фиксируется на поверхности слизистой кишечника, выделяя экзотоксин с развитием клинической симптоматики диарейного синдрома, а при попадании в толстую кишку иерсинии вызывают воспаление с развитием колитического синдрома.
Далее микроорганизмы проникают из стенки кишки в солитарные фолликулы и мезентериальные лимфоузлы. В случаях преодоления лимфатического барьера развивается фаза гематогенной диссеминации. В процессе разрушении микроорганизмов выделяется эндотоксин, который попадая в кровь поражает ЦНС и вегетативную нервную систему. Иерсинии с током крови разносятся по организму и попадают в паренхиматозные органы, что приводит к развитию в печени селезенке, легких вторичных патологических изменений в этих органах. У больных с иммунодефицитом заболевание может протекать в виде сепсиса.

Иерсинии обладают выраженным сенсибилизирующим действием, что проявляется в виде гиперартралгий. Характерен выраженный иммунный ответ. За бактериальным периодом часто развиваются реактивные состояния (синдром Рейтера, узловатая эритема, моно/олигоартриты и др.).
Yersinia pseudotuberculosis служит пусковым механизмом развития коллагенозов. Иммунитет обеспечивается гуморальными/клеточными факторами защиты, ведущим из которых является фагоцитоз. Специфические антитела обнаруживаются 6-8 день болезни, титр которых постепенно нарастает. Иммунитет нестойкий, формируется медленно, сохраняется на протяжении года. Схематически стадии патогенеза представлены на рисунке выше.
Классификация
В основу клинической классификации иерсиниоза положено несколько признаков, в соответствии с чем выделяют:
- Гастроинтестинальную форму с различными вариантами течения (гастроэнтерит, гастроэнтероколит, энтероколит).
- Абдоминальную форму (острый аппендицит, мезентериальной лимфаденит, терминальный илеит).
- Генерализованную форму (смешанный и септический вариант).
- Вторично-очаговую (узловатая эритема, артрит, синдром Рейтера).
По тяжести течения: легкую, среднетяжелую и тяжелую.
По течению: острое (до 1 месяца), затяжное (3-6 месяцев) и хроническое (после 6 месяцев).
Причины
Yersinia enterocolitica/Yersinia pseudotuberculosis представляют собой грамотрицательные короткие (0,8-2 х 0,5-0,8 мкм) палочки (рис. ниже), имеющие капсулоподобную субстанцию, факультативные аэробы, не образуют спор, образуют эндотоксин. Имеют жгутиковый (Н-) и соматический (0) антиген. Вирулентность бактерий Yersinia ассоциируется с наличием плазмиды pYV и pVM 82, которые кодирует комплекс белков, предназначенных для нейтрализации иммунокомпетентных клеток человека/животного.
Хорошо сохраняются во внешней среде при температуре от +4 до 400 С, чувствительны к дезинфицирующим растворам, воздействию солнечного света, высушиванию, но могут длительно сохраняться в холодильнике при температуре до -20°С. Иерсинии погибают практически мгновенно при кипячении, способны длительно существовать и размножаться в пищевых продуктах. Иерсиниозы характеризуются сезонным подъем заболеваемости: пик заражения Y. enterocolitica приходится на февраль – май, а Y. pseudotuberculosis — на март/май.
Обе нозоформы инфекций (псевдотуберкулез и кишечный иерсиниоз) имеют фекально-оральный механизмом передачи. Факторами передачи чаще всего при иерсиниозе являются зараженные мясные продукты, овощи, молоко; при псевдотуберкулезе – овощные. Факторами передачи возбудителя являются в основном овощи/корнеплоды и корнеплоды (капуста, репчатый/ зеленый лук, морковь, свекла) и молочные продукты, которые не прошли термическую обработку. Водный фактор (употребление инфицированной воды из открытых водоемов) может явиться причиной заражения обоими видами инфекций.
Основной резервуар возбудителя иерсиниоза – мелкие дикие грызуны (полевки, суслики, песчанки землеройки, сурки, крысы), в том числе и синантропные (крысы, мыши), свиньи и другие дикие/домашние животные, которые обсеменяют почву, продукты и воду на фермах, овощехранилищах, предприятиях общественного питания, помойках, местах проживания людей. В популяции грызунов возбудитель передается алиментарным путем, через инфицированный корм и воду. Зараженные грызуны инфицируют продукты, воду, растительность путем выделения иерсиний с калом и мочой.
Восприимчивость к иерсиниозу/псевдотуберкулезу всеобщая, однако наиболее чувствительными к иерсиниозам лица младшего детского возраста и пожилые люди. Передача иерсиний от больных животных (кошек, хомяков, собак, мышей, морских свинок) контактно-бытовым путем теоретически возможна, но на практике встречается редко. Больной человек/бактериовыделитель могут стать источником инфекции лишь при кишечном иерсиниозе. При псевдотуберкулезе инфекция может передаваться и аэрогенным путем (через воздух, пыль). Инкубационный период при иерсиниозе составляет 2–6 дней (при пищевом заражении), а при контактно-бытовом может удлинятся до 15 дней. При псевдотуберкулезе — варьирует в пределах 3-18 суток, чаще 7-10 дней.
Симптомы
Симптоматика иерсиниоза многообразна и определяется клинической формой заболевания. Наиболее часто иерсиниоз манифестирует в форме энтероколита, для которого характерно острое начало, проявляющееся болевым синдромом в эпигастрии/правой подвздошной области живота, реже — в виде разлитых болей, повышения температуры в пределах 37,5-39°C, тошноты, озноба. Расстройства стула и рвота как правило отсутствуют. Пациенты жалуются на боли в мышцах, суставах, пояснице. Отмечается интоксикации I и II степени. Иногда эти заболевания протекают по типу пищевой токсикоинфекции с расстройством стула. При присоединении явления колита отмечаются спазм сигмы тенезмы, в кале кровь и слизь. При тяжелом течении — повышение температуры до 39-40°C, выраженная интоксикация, длительная диарея, рвота, обезвоживание.
В некоторых случаях после явлений гастроэнтерита через несколько дней/одновременно с ним усиливаются боли в правой подвздошной области и появляются симптомы раздражения брюшины. В крови — увеличение СОЭ до 20-40 и более мм/час и лейкоцитоз (8-10 тыс.). Процессы в аппендиксе могут быть выражены в различной степени (катаральный, флегмонозный, гангренозный). В зависимости от степени изменений заболевание может протекать легко и без оперативного вмешательства, но может быть длительным и тяжелым с периодическими обострениями, приступами болей в животе и с подъемом температуры. Отмечается увеличение воспаленных регионарных мезентериальных лимфоузлов.
В ряде случаев иерсиниоз у взрослых не ограничивается проявлениями регионарно-очаговых реакций и после явлений энтероколита, гастроэнтерита, мезентериального лимфаденита инфекция попадает в кровь, вызывая вторично очаговые поражения органов или генерализованный процесс.
Заболевание манифестирует головной болью, ознобом, болями в мышцах/суставах, повышением температуры иногда 40°C и выраженными явлениями интоксикации. Общее состояние тяжелое, у части больных может появляться коре/краснухоподобная без четкой локализации, иногда по всему телу, характер которой может изменяться. Характерны припухание и гиперемия ладоней и стоп с последующим пластинчатым шелушением. В более тяжелых случаях развивается паренхиматозный гепатит с нарушениями функции печени и желтухой, увеличивается селезенка. Печень увеличена, болезненная. Могут отмечаться симптомы панкреатита. Заболевание длится до 3-4 месяцев и больше, сопровождается появлением новых поражений, которые по времени совпадают с рецидивами.
Довольно часто отмечается поражение суставов, лихорадка, боли в животе, диарея. В процесс вовлекаются большие и малые 2-4 сустава (коленные, межфаланговые, голеностопные). В области пораженных суставов наблюдается отечность, покраснение, повышение температуры, РОЭ, лейкоцитоз. Протекает с обострением и имеет сходства с артритом/полиартритом. Продолжительность от 7-15 дней до 5-12 месяцев. Одновременно с артритом может регистрироваться синдром Рейтера и поражение глаз.
В последнее время участилась септическая форма иерсиниоза, особенно среди лиц пожилого возраста, у страдающих диабетом, заболеваниями печени. У таких больных отмечается длительная температура септического характера, которая сопровождается потливостью, приступами болей в животе. Реже развиваются явления и симптомы менингита. При внутрибольничных вспышках иерсиниоз может протекать с фарингитом, выраженной гиперемией зева, увеличением миндалин, реже — подчелюстных лимфоузлов.
Симптомы псевдотуберкулеза у взрослых
Псевдотуберкулез (дальневосточная лихорадка) протекает с определенной цикличностью, а клиническая картина отличаются полиморфизмом. Типичными проявлениями начала болезни являются признаки развития токсико-аллергического синдрома и изменения в желудочно-кишечном тракте. Для периода разгара характерна выраженная лихорадка и другие симптомы интоксикации, признаки органных поражений, появление экзантемы. Продолжительность периода разгара определяется тяжестью и варьирует в пределах 2-15 дней. Подавляющее большинство пациентов (около 80%) переносят острую форму заболевания, для которой характерно острое начало с выраженностью симптомов на первой неделе заболевания.
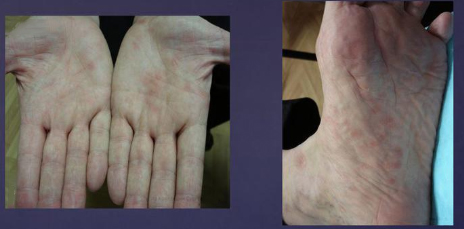
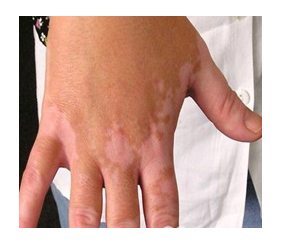
Почти у 84% случаев псевдотуберкулез у взрослых манифестирует экзантемой. Сыпь носит скарлатиноподобный/кореподобный мелкоточечный характер с локализацией в локтевых сгибах, на груди, животе. Элементы сыпи в большинстве случаев обильные, реже — скудная едва заметная сыпь в естественных складках. Геморрагический характер сыпи локтевых и коленных сгибов и шейной складки встречается 10-15% больных. При рецидивах заболевания могут выявляться на тыльной поверхности стоп/передней поверхности голени элементы узловатой эритемы. После угасания сыпи зачастую появляется мелкопластинчатое отрубевидное шелушения кожы пальцев рук и ног (рис. ниже).
Вовлечение в патологический процесс желудочно-кишечного тракта проявляется болями в правой половине живота и бывают чрезвычайно интенсивными. Для большинства случаев характерна симптоматика гастроэнтерита или гастроэнтероколита (реже).
Диарейный синдром обильный до 7-9 раз в сутки, стул жидкий с примесью слизи. Печень увеличена и может сопровождаться симптомами паренхиматозного гепатита: темной окраской мочи, желтушностью склер/кожи, гипербилирубинемией.
Клиническим проявлением вовлечения в процесс суставов являются артралгии, которые встречаются почти у четверти пациентов. Как правило, поражаются различные суставы чаще всего крупные суставы конечностей. При развившемся артрите развиваются местные воспалительные изменения кожного покрова над суставом, отечность и сглаженность конфигурации сустава.
Артралгии могут держаться в течение 2-3 недель или проходить самостоятельно за несколько дней. В большинстве случаев проявления мочевого синдрома умеренно выражены. У больных с тяжелыми формами болезни отмечаются изменения со стороны почек вплоть до развития олигурии, нарушения концентрационной функции почек, азотемии.
Анализы и диагностика
В основе диагностики иерсиниозов, кроме клинической симптоматики следующие лабораторные тесты:
- ПЦР (Полимеразная цепная реакция) – определение ДНК микроорганизма в биоматериале (кале). Преимуществами ПЦР являются высокая чувствительность и специфичность, а также, быстрота получения результата.
- Серологические тесты (ИФА, РПГА). Определение специфических антител к энтеропатогенным иерсиниям в парных пробах сыворотки пациентов с интервалом 14 дней.
- Бактериологический метод — бак. посев крови, кала, мокроты, ликвора, мочи, мазка из зева (при всех формах).
Иерсиниозные инфекции необходимо дифференцировать с острыми кишечными инфекциями, аппендицитом, гепатитом другого генеза, тифопаратифозной инфекцией, артритами, инфекционным мононуклеозом, экзантемными инфекциями, острым респираторным заболеванием, ревматизмом, лептоспирозом, сепсисом, системными заболеваниями соединительной ткани.
Лечение иерсиниозов
Лечение иерсиниозной инфекции комплексное и во многом зависит от формы заболевания, ведущих синдромов, тяжести течения и периода болезни. В целом, принципы лечения иерсиниоза и псевдотуберкулеза существенно не различаются. Проводится госпитализация больных в боксы инфекционных стационаров/специализированные отделения, ей подлежат пациенты со среднетяжелыми/тяжелыми формами.
Основой этиотропной терапии являются антибиотики, позволяющие обеспечить уничтожение в организме возбудителя иерсиниоза и псевдотуберкулеза, что позволяет купировать острую симптоматику инфекции, снижает риск развития ее генерализации и переход заболевания в затяжное или хроническое течение. При выборе антибиотика следует руководствоваться чувствительностью патогенных иерсиний к нему. Основным препаратом выбора в лечении иерсиниозов является по-прежнему Левомицетин. Широко назначаются цефалоспорины III поколения (Цефтриаксон, Цефотаксим, Цефоперазон, Цефтазидим).
Штаммы Y. Enterocolitica/Y. pseudotuberculosis высоко чувствительны и фторсодержащим хинолонам (Ципрофлоксацин, Норфлоксацин, Пефлоксацин). При иерсиниозной инфекции высокую эффективность сохраняют аминогликозиды II поколения (Гентамицин, Амикацин). Также хороший эффект достигается при использовании защищенных пенициллинов (Аугментина, Амоксиклава).
При гастроинтестинальной форме оправданно назначение Эрсефурила, Бисептола, Интетрикса. Лечение иерсиниоза антибиотиками у взрослых и у детей проводят по указанной для каждого препарате схеме с учетом дозировки. Лечение септических форм иерсиниозной инфекции проводится назначением 2-3 антибактериальных препаратов различных групп.
Патогенетическая терапия направлена на ликвидацию изменений в органах и системах, вызванных заболеванием. Учитывая высокую вероятность поражения сердечной мышцы показано назначение в острый период кардиотрофиков (Рибоксин, Кокарбоксилаза), мембраностабилизирующих средств (Эссенциале, Аевит). При появлении аллергической сыпи, кожного зуда, выраженных артралгий/миалгий назначаются десенсибилизирующие средства (Супрастин, Кларитин, Тавегил, Зиртек). В случаях развития гепатита показано назначение гепатопротекторов (Гептрал, Гепабене, Хофитол, Карсил).
При длительном артралгическом синдроме и фебрилитете назначают противовоспалительные средства (Ибупрофен, Диклофенак, Индометацин). При выраженном синдроме интоксикации — инфузионная терапия с использованием солевых растворов, раствора Глюкозы, Реополиглюкина, Альбумина, мочегонных средств (Фуросемид). При тяжелом течении заболевания назначают глюкокортикоиды коротким курсом. Псевдотуберкулез зачастую сопровождается снижением фагоцитарной активности моноцитов, нарушениями иммунного ответа, поэтому показано назначение иммуномодулирующих средств (Иммунофан, Полиоксидоний, Ликопид, Диуцифон).
В периоде реконвалесценции может широко использоваться фитотерапия – сборы из кукурузных рылец, подорожника, березы, черной смородины, мелиссы, мяты, бузины черной, крапивы. Больной подлежит выписке из стационара не ранее 21-го дня болезни после исчезновении острых клинических проявлений и нормализации лабораторных показателей.
Читайте также:


