Какая бактерия является возбудителем скарлатины
Скарлатина есть не что иное, как проявление одной из форм стрептококковой инфекции, вызванной токсикогенными штаммами b-гемолитического стрептококка группы А (Streptococcus pyogenes). Заболевание развивается на фоне полного отсутствия антитоксического иммунитета. Клиническая картина заболевания обусловлена воздействием на организм эритрогенного токсина Дика.
Болеют скарлатиной в основном дети 4 — 8 лет. На этот возраст приходится до 80% всех случаев заболевания. Общая интоксикация, лихорадка, сыпь, ангина и тахикардия — основные симптомы скарлатины у детей и взрослых. Заболевание распространено только среди людей. Воздушно-капельный — основной путь передачи инфекции.
Впервые описал заболевание итальянский врач Д. Инграссиян в 1564 году. Большой вклад в изучение заболевания внесли русские ученые.
Рис. 1. На фото скарлатина у ребенка.
Возбудитель скарлатины
Стрептококки имеют округлую (сферическую) форму. Располагаются цепочками или попарно. Не образуют спор. Грамоположительные. По граму окрашиваются в синий цвет. Хорошо растут на питательных средах, содержащих глюкозу, кровь и сыворотку. Отмечается выраженная ферментативная активность бактерий. Они способны разлагать глюкозу, лактозу, мальтозу и сахарозу.
Размножаются стрептококки путем деления надвое. Бактерии быстро погибают при высокой температуре, на солнечном свете и от действия дезинфицирующих растворов. Во внешней среде (в пыли, мокроте, гное) сохраняются месяцами. Хорошо переносят низкие температуры и замораживание. Стрептококки чувствительны к целому ряду антибактериальных препаратов. Устойчивость к ним вырабатывается медленно.
Рис. 2. На фото стрептококки. Часто располагаются цепочками, реже — попарно. Окрашиваются по Граму в синий цвет.
Рис. 3. На фото колонии стрептококков. Они небольших размеров, плоские, полупрозрачные, гладкие, блестящие. При росте на кровяном агаре образуют вокруг колоний зону гемолиза (фото справа).
Рис. 4. Стрептококки размножаются путем деления надвое.
Пиогенные (гноеродные) бактерии распространены повсеместно. Стрептококки группы А вызывают целый ряд заболеваний:
- Поверхностные инфекции — ангины и фарингиты, бронхиты, гнойничковые болезни кожи и мягких тканей (абсцессы, флегмоны, фурункулы, рожа).
- Инвазивные инфекции (флегмоны, некротизирующий фасциит, миозит, менингит, эндокардит и перикардит, пневмония, сепсис, в том числе послеродовой).
- Токсин опосредованные инфекции — ревматизм, скарлатина, синдром токсического шока.
Стрептококки способны производить токсины, которые повреждают ткани человеческого организма. Если при инфицировании b-гемолитическими стрептококками группы А в организме присутствует антитоксический иммунитет, то развиваются поверхностные и инвазивные инфекции. Если при инфицировании стрептококками группы А отсутствует антитоксический иммунитет, то развивается скарлатина.
Существует 17 серологических групп b-гемолитических стрептококкоков, обозначающихся буквами от А до S. Возбудитель скарлатины входит в группу А, которая делится на 55 серотипов, общим для которых является эритрогенный токсин и аллерген (термолабильная и термостабильная фракции токсина Дика). В России распространены серотипы 1, 2, 4, 27 и 10.
Гемолитические стрептококки чувствительны к различным антибактериальным препаратам. Их отличительной особенностью является то, что за многие годы микробы не приобрели устойчивости к антибиотику пенициллину.
Рис. 5. На фото стрептококки (компьютерная визуализация).
Скарлатинозный токсин или токсин Дика обладает аллергенными свойствами и оказывает токсическое воздействие на организм больного. Токсин состоит из 2-х фракций:
- Термолабильная фракция (эритрогенный токсин).
- Термолабильная фракция (аллергический компонент).
Эритрогенный токсин обладает следующими свойствами:
- вызывает лихорадочную реакцию,
- повреждает клетки тканей,
- подавляет работу ретикулоэндотелиальной системы,
- повышает проницаемость мембран клеток,
- вызывает расширение кожных капилляров,
- вызывает острое воспаление самых верхних слоев дермы и некроз клеток эпидермиса.
Эритрогенный токсин в организме ранее не болевшего скарлатиной человека буквально за несколько часов вызывает лихорадку, интоксикацию, развитие катарального тонзиллита и точечной сыпи.
Термолабильная фракция обладает аллергенными свойствами. Внутрикожное введение эритрогенного токсина ранее не болевшим лицам или больным в течение первой недели заболевания вызывает воспалительную реакцию через 4 — 6 часов. Реакция на внутрикожное введение эритрогенного токсина лицам, ранее переболевших скарлатиной, остается отрицательной всю их жизнь. Заболевание у таких лиц не развивается, но при инфицировании токсикогенными штаммами b-гемолитических стрептококков группы А у них может возникнуть ангина, рожистое воспаление или другие проявления стрептококковой инфекции.
Антитоксический иммунитет после перенесенной скарлатины пожизненный
Токсикогенные стрептококки вызывают скарлатину только у третей части инфицированных больных. У остальных инфицированных развивается либо ангина, либо латентная форма стрептококковой инфекции, в результате которых формируется антитоксический иммунитет и отрицательная реакция на токсин Дика.
Кроме токсина Дика в развитии патологического процесса принимают участие эндо- и экзотоксины и целый ряд ферментов, которые они выделяют. Это белок М стрептококков, С5а-пептидаза, стрептолизин О, стрептолизин S, кардиогепатический токсин, стрептокиназа, гиалуронидаза и др. Все вместе они способны вызвать тяжелый токсикоз, сепсис и аллергизацию организма.
Рис. 6. На фото стрептококки (вид в микроскоп).
Эпидемиология скарлатины
- Распространяют инфекцию больные скарлатиной (большая часть случаев) и ангиной. Источниками инфекции могут стать носители токсикогенных стрептококков (здоровые лица или реконвалисценты).
- Скарлатина передается воздушно-капельным путем. Передача инфекции через предметы быта и продукты питания имеет второстепенное значение. Слизистая оболочка рта и глотки и раневая поверхность (например, при ожогах и повреждениях половых органов) — основные ворота для возбудителей скарлатины.
- Больной распространяет инфекцию с первых дней заболевания и остается заразным от нескольких дней до нескольких недель. При легкой форме заболевания и своевременно начатой антибиотикотерапии уже по истечении первой недели больной перестает представлять опасность для окружающих.
- В станах с жарким климатом скарлатина встречается редко. В странах с умеренным и холодным климатом пик заболеваемости приходится на холодное время года.
- Максимум заболеваний приходится на детей школьного возраста. В первый год жизни дети не болеют, так как находятся под защитой пассивного антитоксического иммунитета, который передается от матери через плаценту и грудное молоко.
- В 80% случаев скарлатина имеет легкое течение.
Патогенез скарлатины
Токсическое, септическое и аллергическое воздействие стрептококка обуславливает развитие множества симптомов скарлатины.
Слизистая оболочка рта, глотки и раневая поверхность (например, при ожогах, поражении половых органов) являются входными воротами для возбудителей скарлатины. В местах внедрения токсикогенных стрептококков развивается воспалительная реакция с некротическим компонентом. Воспалению подвергаются чаще всего миндалины.
Далее по лимфатическим и кровеносным сосудам бактерии проникают в региональные лимфатические узлы, где активно размножаются. Лимфатические узлы воспаляются. Воспаление носит некротический характер. При распространении инфекции развивается флегмона клетчатки шеи, синусит, воспаляется среднее ухо и ячеистые структуры сосцевидного отростка.
Эритрогенный токсин вызывает лихорадочную реакцию и явления токсикоза. При его воздействии расширяются мелкие кровеносные сосуды внутренних органов, слизистых оболочек и кожных покровов. Появляется характерная для скарлатины сыпь. Нарушаются физиологические процессы в эпидермисе. Он отекает, пропитывается кровью. Его верхние слои подвергаются ороговению и шелушению, что особо заметно в области ладоней и подошв.
В тяжелых случаях появляются кровоизлияния в кору надпочечников, развивается отек головного мозга и дистрофические изменения в миокарде, поражается вегетативная нервная система и печень.
Рис. 8. На фото скарлатина у детей. Характерная для заболевания сыпь.
Рис. 9. На фото симптомы скарлатины. Под воздействием токсина Дика верхние слои эпидермиса подвергаются ороговению и шелушению, что особо заметно в области ладоней и подошв.
Из лимфатических сосудов огромное количество возбудителей попадает в кровяное русло (бактериемия). Их токсины воздействуют на сердце, сосуды, нервную ткань и эндокринные органы. Стрептококки оседают во многих внутренних органах, где формируются гнойно-некротические воспалительные очаги (сепсис).
При глубоких некротических процессах в тканях миндалин воспалительный процесс может распространиться на пищевод и желудок. Расплавленные гнойные массы в лимфатических узлах захватывают капсулу железы и клетчатку. Развивается аденофлегмона. Некротический процесс в стенке сосудов является причиной смертельного кровотечения.
При массовой гибели стрептококков в кровеносное русло попадает множество биологически активных веществ. Развивается повышенная чувствительность организма к их белковым компонентам — аллергенам бактериального происхождения. Инфекционная аллергия формируется к концу второй или началу третей недели от начала заболевания и протекает в виде аллергических волн. Каждая вспышка аллергии сопровождается повышенной температурой тела и высыпаниями, как при сывороточной болезни.
Особенность стрептококковой инфекции вызывать аутоиммунный ответ приводит к возникновению серьезных поражений внутренних органов:
- ревматическое поражение сердечной мышцы,
- поражение суставов (артриты),
- поражение почек (гломеруло — и пиелонефриты).
Изменения реактивности организма играют главную роль в развитии гипертоксической формы скарлатины, а повышенная проницаемость сосудистых стенок при аллергии создает благоприятные условия для проникновения бактерий, что усугубляет в свою очередь проявления септического компонента.
Аллергический, токсический и септический компоненты тесно взаимосвязаны при скарлатине. Они имеют разную степень выраженности в разные периоды заболевания.
Рис. 10. На фото осложненное течение скарлатины. Поражение сердца и суставов при ревматизме.
Что вызывает скарлатину?
Как уже было отмечено, развитие большинства инфекционных заболеваний связано с активностью возбудителей. Возбудитель – это болезнетворный микроорганизм, который попадает в организм и вызывает инфекционное заболевание. Вообще, возбудителями могут быть грибки, бактерии или вирусы.
Что касается скарлатины, то её возбудителем является бактерия – бета-гемолитический стрептококк, входящий в группу А. Ранее выдвигалась теория о вирусной природе данного заболевания, но она не была подтверждена, так что сегодня возбудителями считаются именно стрептококки.
Всё о возбудителе скарлатины
Стрептококки, вообще, могут вызывать и ряд других инфекционных воспалительных заболеваний верхних дыхательных путей, ротовой полости, носоглотки и кожных покровов, такие как рожистое воспаление (его называют рожей), тонзиллит (ангина), назофарингит, ринит, бронхит, стрептодермия и многие другие. И возбудители скарлатины по своим основным свойствам практически не отличаются от возбудителей всех заболеваний, перечисленных выше. И всё же рассматриваемое заболевание развивается в том случае, если в организм проникают высокотоксигенные штаммы бета-гемолитического стрептококка, относящегося к группе А. Вообще, гемолитические стрептококки делятся на семь групп, но именно группа А наиболее патогенна, то есть вызывает заболевание почти во всех случаях попадания в организм. В данную группу входит около 46 различных серологических типов. И в различных местах в разное время выделяются разные господствующие типы. Но патогенная активность отдельных типов, их различия и роль в развитии скарлатины ещё не изучены.

Возбудитель скарлатины — стрептококк
Механизм развития инфекции
Любое инфекционное заболевание возникает при попадании в организм возбудителя. Возбудитель скарлатины, которым является бета-гемолитический стрептококк группы В, проникает через носовую или ротовую полость, затем в носоглотку и далее в дыхательные пути или в органы пищеварения (именно поэтому может возникать рвота).
Кроме того, чтобы инфекция возникла, у человека должен отсутствовать иммунитет (как антитоксический, то есть к токсинам, выделяемым бактериями, так и антибактериальный, то есть к самим бактериям). Если имеет место быть антитоксический иммунитет, то скарлатина не возникнет, зато может развиться любое другое заболевание, вызываемое стрептококками, например, ангина или рожа. Если же имеет место быть стойкий антибактериальный иммунитет, то бактерии будут распознаны и уничтожены иммунными клетками. Но стоит отметить, что иммунитет является типоспецифическим, то есть при инфицировании стрептококками скарлатина возникнет при наличии иммунитета к другому серологическому типу. Также стоит отметить, что заражение возможно только в случае попадания в организм токсигенных штаммов, выделяющих эритрогенные токсины типов А, В и С.
Бета-гемолитический стрептококк выделяет определённое вещество – экзотоксин. Экзотоксин состоит из двух фракций: термолабильной и термостабильной. Первая фракция представляет собой непосредственно токсин, который проникает в ткани и вызывает их воспаление и изменение. Кроме того, токсические вещества проникают и в кровь и с системным кровотоком могут попадать в другие ткани, что очень опасно и вызывает осложнения.
Кстати, именно токсины объясняют развитие симптомов общей интоксикации организма, таких как головные боли, лихорадка, повышение температуры.
Термолабильная фракция, попадая на кожу или слизистые оболочки, практически сразу вызывает положительную реакцию, проявляющуюся в виде высыпаний. Через несколько дней такая реакция становится отрицательной, так как постепенно приобретается невосприимчивость организма к токсинам (она может приобретаться как естественным путём, то есть посредством выработки организмом антител, так и искусственным путём, а именно во время лечения). Термостабильная фракция (то есть аллергенные компоненты) также воздействует на ткани, но реакция, как правило, проявляется спустя несколько дней после проникновения микроорганизма. Аллергены зачастую вызывают отёчность и гиперемию тканей. Воздействие стрептококков на ткани, а также иммунный ответ организма на такое воздействие определяют симптоматику. Так, у некоторых скарлатина протекает особенно тяжело и остро, а у других заболевание имеет лёгкую или стёртую форму.

Аэрозольный механизм передачи инфекции
Как возбудитель попадает в организм?
В организм человека бета-гемолитические стрептококки группы А попадают, в основном, через нос и рот. Затем они проникают в лимфоидные оболочки (возможно также проникновение через повреждения слизистых оболочек). Что касается источников заражения, то ими чаще всего бывают больные люди. Человек становится заразным сразу после первых проявлений недуга. Период заразности может длиться довольно долго, особенно при стёртой форме заболевания. Кроме того, носителями бактерий могут быть и здоровые люди, имеющие иммунитет, в организме которых обитают стрептококки. Основной путь передачи – воздушно-капельный. Но так как данные микроорганизмы довольно жизнеспособны и вне организма носителя, то заражение может произойти контактным или бытовым путём. Также известны случаи заражения через продукты питания.
Когда возбудители особенно активны?
Как и для многих других инфекционных заболеваний, для скарлатины характерны периоды спадов и подъёмов. Так, кратковременные интервалы имеют среднюю продолжительность, равную 2-4 годам. Но также наблюдаются и более продолжительные промежутки, составляющие 40-50 лет, по прошествии которых отмечается значительный рост заболевших. Вероятно, это связано с определёнными мутациями микроорганизмов и их адаптацией к неблагоприятным условиям.
Что касается сезонной активности стрептококков, то пик заболеваемости приходится на осень и весну.
Где возбудители активны?
Как показывает статистика, в крупных городах заболеваемость гораздо выше, нежели в сельских местностях.
Кто чаще болеет?
В основном, такому заболеванию как скарлатина подвержены дети (более 95% всех заболевших), при этом больше всего в числе заболевших детей дошкольного возраста старше 2 и младше 6-7 лет. Что касается грудных детей, то они болеют не так часто, это связано с наличием материнского иммунитета, а также сниженным количеством контактов с другими детьми. Заболеть скарлатиной после 30-40 лет практически невозможно.
Есть ли вакцина?
Вакцины протии скарлатины на сегодняшний день не существует.
Теперь вы знаете всё о возбудителе скарлатины.
Возникновение инфекционных процессов всегда напрямую связано с конкретными возбудителями. Под возбудителем понимаются болезнетворные микроорганизмы, которые при попадании в человеческий организм, провоцируют различные патологические процессы. Инфекции могут вызываться бактериями, вирусами или грибками.
Этиологический фактор заболевания
Возбудителем скарлатины является относящийся к группе А гемолитический вид стрептококковой инфекции. Данный возбудитель служит причиной большого количества всевозможных инфекционных процессов в организме человека, под его влиянием развиваются патологии верхних дыхательных путей, кожного покрова, ротовой полости, носоглотки.
Конкретно скарлатину вызывают высокотоксичные штаммы стрептококков бета-гемолитического вида группы А. Среди всех 7 видов групп стрептококков именно группа А отличается повышенной патогенностью и практически в 100% случаев вызывает инфекционные процессы при попадании в человеческий организм. Данная группа бактерий представлена 46 серологическими разновидностями, которые в разное время и в различных местах могут проявлять разную активность.
Пути заражения
Скарлатина очень контагиозна. Путь заражения, чаще всего, воздушно – капельный (при попадании микроскопических частиц слюны в ходе разговора, чихания, поцелуя), но может также распространяться и контактно-бытовым способом через совместную с заболевшим посуду, продукты, предметы общего пользования или средства гигиены, а также половым путем и медицинским способом передачи инфекции.
Переносчиками возбудителя скарлатины чаще всего выступают заболевшие люди. Заразность заболевшего начинает проявляться после появления симптомов болезни, хотя иногда больной может быть уже заразен, но еще не болеть (редко, но встречается в медицинской практике). Инкубационный период обычно продолжительный, чаще он растянут при скрытой форме болезни со стертой симптоматикой.
Также носителем инфекции может быть абсолютно здоровый человек, в организме которого присутствуют стрептококки. Контактно-бытовой путь заражения не так распространен, как воздушно-капельный, однако важно помнить, что стрептококки очень живучи и вне человеческого организма, а значит заболеть может практически любой человек, у которого нет иммунитета и который осознанно или нет проконтактировал с зараженным.
Скарлатина в период беременности у женщины может возникнуть из-за различных причин. Главным источником передачи инфекции остается больной человек, причиной патологии которого являются стрептококки. Заражение происходит воздушно-капельным путем при разговоре, чихании и прочем.
Если женщина во время беременности заболевает, инфекция может негативно повлиять на плод. Поэтому, своевременная антибиотикотерапия позволит не допустить этого.
Заразность инфекционной скарлатины приводит к тому, что в большинстве случаев заражение взрослого происходит во время его контактирования с больным ребенком. При этом развитие патологии становится возможным во взрослом возрасте только при наличие сопутствующего фактора – ослабленного иммунитета. Наиболее вероятно массовое распространение скарлатины в те сезоны, когда отчетливо ощущается авитаминоз – осень, зима, весна.
Заразиться при этом возможно лишь от человека к человеку, животные не являются переносчиками стрептококков.
Самыми заразными в случае с переносимостью скарлатины являются люди:
- страдающие любыми стрептококковыми инфекциями (ангиной, скарлатиной);
- перенесшие болезнь (до окончания инкубационного периода);
- здоровые носители стрептококков группы А в собственном организме.
Самым заразным является пациент со стрептококком группы А в первые дни болезни. Однако еще 3 недели после выздоровления пациент выступает носителем инфекции в той или иной степени.
Чаще всего развитие болезни происходит на фоне других инфекционных процессов. Под воздействием микроорганизмов на фоне ослабленного иммунитета развивается воспалительный процесс. Очень редко патология может передаваться через плохо вымытые или неправильно приготовленные продукты питания. Взрослые пациенты болеют скарлатиной единожды. После этого в их организмах возникает иммунитет, который, однако, может и не сформироваться, если:
- у человека существуют внутренние патологии хронического характера;
- больной подвергается влиянию радиации, токсинов и прочих негативных факторов извне.
Чаще всего микроорганизмы, провоцирующие развитие скарлатины, проникают в чужой организм с микроскопическими частицами слизи или слюны, которая выделяется из носоглотки заболевшего ребенка в ходе общения, плача или чихания (кашля). Инфицированные частицы попадают в глаза, нос, рот другим детям. Они также могут оседать и жить не длительное время во внешней среде на общих игрушках, предметах столовой сервировки, полотенцах. Это особенно важно понимать, когда речь идет о путях предотвращения инфекции в детских коллективах, где малыши могут попить из общего стакана, откусить от одной булочки и прочее. Заразиться от домашних и диких животных скарлатиной невозможно.
В детских коллективах вспышки инфекции особенно многочисленны в осенне-зимний период на фоне снижения уровня общего иммунитета.
Патогенез
Пути заражения скарлатиной всегда подразумевают под собой наличие и определенных условий, в которых инфекция выживет и начнет размножаться в человеческом организме. Первым условием является непосредственное проникновение возбудителя – стрептококковой инфекции в организм человека контактно-бытовым, воздушно-капельным и очень редко – половым путем либо путем проникновения в поврежденный кожный покров.
Вторым условием развития скарлатины в человеческом организме является наличие одного или нескольких факторов, которые способствуют ослаблению иммунитета и могут привести к манифестации большого количества различных патологий. К таким факторам у детей можно отнести ранний возраст (до 2 лет), в период которого была перенесена скарлатина в первый раз. В данном случае полноценный иммунитет сформировался у ребенка только после 2 лет, а все инфекции, которыми малыш болел до этого, могут и не оставить в организме полноценного иммунитета, и патология часто возникает повторно. Также провоцирующим фактором при скарлатине является переохлаждение, неправильный режим труда и отдыха, сопутствующие хронические патологии инфекционной природы (пневмонии, диабет, ангины, туберкулез), авитаминоз, малоподвижный образ жизни, наличие вредных привычек, постоянные стрессовые состояния, злоупотребление некоторыми лекарственными средствами.
Несмотря на иммунитет, который вырабатывается в человеческом организме после перенесенной скарлатины, инфекция способна к мутациям, поэтому исключать повторное заражение никогда нельзя. А лучше соблюдать все меры предосторожности, если есть риск подхватить скарлатину.
Скарлатина хорошо поддается терапии, особенно на ранних стадиях. Чтобы не пропустить момент, когда требуется подключать докторов, важно знать о симптоматике данной инфекции и уметь заметить ее комплексность в собственном организме. При отсутствии адекватной терапии скарлатина провоцирует всевозможные тяжелые последствия и осложнения.
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог .
Общий стаж: 7 лет .
Образование: 2010, СибГМУ, педиатрический, педиатрия .
Опыт работы инфекционистом более 3 лет.
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой. Возбудителем скарлатины является стрептококк группы А, который передается от больного контактным или воздушно-капельным путем. Клиника скарлатины включает общую интоксикацию и лихорадку, скарлатинозную ангину, регионарный лимфаденит, малиновый язык, мелкоточечную сыпь с последующим мелкочешуйчатым шелушением на коже. Диагностика скарлатины осуществляется на основании наличия типичных клинических симптомов.
МКБ-10
Общие сведения
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой.
Характеристика возбудителя
Скарлатину вызывает бета-гемолитический стрептококк группы А, относящийся к роду грамположительных, факультативно-аэробных, овоидной формы бактерий Streptococcus. Резервуаром и источником возбудителя скарлатины, как и в случае всех стрептококковых инфекций, является человек: больной или носитель. Больные скарлатиной представляют наибольшую опасность в первые несколько дней заболевания, вероятность передачи инфекции полностью исчезает спустя три недели после развертывания клинической симптоматики. Значительный процент населения (15-20%) относится к бессимптомным носителям инфекции, иногда люди являются источником инфекции на протяжении месяцев и лет.
Стрептококк передается по аэрозольному механизму (больной выделяет возбудителя при кашле, чихании, при разговоре) воздушно-капельным или контактным путем. При попадании возбудителя на пищевые продукты, возможна реализация алиментарного пути передачи. Заражение наиболее вероятно при близком общении с больным человеком.
Естественная восприимчивость человека к скарлатине довольно высокая, заболевание развивается у лиц, инфицированных бета-гемолитическим стрептококком (выделяющим эритрогенный токсин) при отсутствии антитоксического иммунитета. Формирующийся после перенесенной инфекции иммунитет является типоспецифическим и не препятствует заражению другим видом стрептококка. Существует некоторая сезонная зависимость: заболеваемость повышается в осенне-зимний период; а также связь с другими респираторными стрептококковыми инфекциями (ангина, стрептококковая пневмония).
Патогенез скарлатины
Входными воротами для возбудителя скарлатины служит слизистая оболочка зева, носоглотки, иногда (крайне редко) половых органов. Бывает, что бактерии проникают в организм через повреждения кожного покрова. В области внедрения возбудителя формируется местный очаг инфекции с характерными некротическими явлениями. Размножающиеся в очаге микроорганизмы выделяют в кровь токсины, способствующие развитию инфекционной интоксикации. Присутствие токсина в общем кровотоке стимулирует расширение мелких сосудов в различных органах и, в частности, кожных покровов, что проявляется в виде специфической сыпи.
Постепенно формируется антитоксический иммунитет, что способствует стиханию признаков интоксикации и исчезновению сыпи. Иногда происходит попадание в кровь непосредственно возбудителей, что приводит к поражению микроорганизмами других органов и тканей (лимфоузлов, мозговых оболочек, тканей височной кости, слухового аппарата и др.), вызывая гнойно-некротическое воспаление.
Симптомы скарлатины
Инкубационный период может длиться от суток и до десяти дней. Заболевание начинается остро, происходит резкое повышение температуры, сопровождающееся признаками нарастающей интоксикации: головная боль, ломота в мышцах, слабость, тахикардия. Высокая лихорадка первых дней нередко сопровождается повышенной подвижностью, эйфорией, либо наоборот: апатией, сонливостью и вялостью. Значительная интоксикация может провоцировать рвоту. В последнее время все чаще отмечают течение скарлатины с умеренной гипертермией, не достигающей высоких цифр.
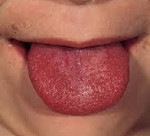
В тоже время развивается воспаление регионарных (переднешейных) лимфатических узлов: они несколько увеличиваются в размере, становятся плотными на ощупь и болезненными. Язык, первоначально покрытый серовато-белым налетом, в последующем (на 4-5 сутки заболевания) приобретает насыщенную ало-малиновую окраску, имеет место гипертрофия сосочков. При тяжелом течении в такой же цвет окрашиваются губы. Как правило, в это время начинается стихание симптомов ангины. Налеты некротического характера регрессируют заметно медленнее.
Характерная мелкоточечная сыпь возникает в первый-второй день заболевания. На фоне общей гиперемии, на кожных покровах лица и верхней части туловища (а в последующем и на сгибательных поверхностях рук, боках, внутренней поверхности бедер) возникают более темные точки, сгущаясь на кожных складках и в местах естественных сгибов (локтевой сгиб, пах, подмышечная ямка) и образуя темно-красные полосы (симптом Пастиа).
В некоторых случаях отмечается сливание точечных элементов сыпи в одну большую эритему. Для сыпи на лице характерна локализация на щеках, висках, лбу. В носогубном треугольнике высыпания отсутствуют, здесь отмечается побледнение кожных покровов (симптом Филатова). Высыпания при надавливании на них временно исчезают. В связи с хрупкостью сосудов, на коже, в местах, подвергающихся трению или сдавливанию, могут отмечаться мелкие кровоизлияния. Иногда помимо скарлатинозной сыпи отмечаются мелкие папулы, макулы и везикулы. Кроме того бывает позднее проявление сыпи (на 3-4 день заболевания) или ее отсутствие.
Как правило, на 3-5 сутки от начала заболевания происходит улучшение состояния больного, и симптоматика постепенно стихает, сыпь бледнеет и, к концу первой-началу второй недели, полностью исчезает, оставляя мелкочешуйчатое шелушение на коже (на ладонях и стопах – крупночешуйчатое). Выраженность сыпи и скорость ее исчезновения различаются в зависимости от тяжести течения заболевания. Интенсивность шелушения напрямую зависит от обилия и продолжительности существования сыпи.
Экстрабуккальная форма скарлатины возникает тогда, когда внедрение возбудителя произошло через поврежденные кожные покровы (в местах ссадин, ранений, операционной раны). При этом в области повреждения формируется гнойно-некротический очаг, сыпь распространяется от места внедрения, поражений в области зева не наблюдается.
У взрослых иногда отмечается стертая форма течения скарлатины, характеризующаяся незначительной интоксикацией, умеренным катаральным воспалением зева и скудной, бледной, кратковременной сыпью. В редких случаях (также у взрослых) скарлатина протекает крайне тяжело с вероятностью развития токсико-септического шока: молниеносное прогрессирование интоксикации, выраженная лихорадка, развитие сердечно-сосудистой недостаточности. На коже часто появляются геморрагии. Такая форма скарлатины чревата опасными осложнениями.
Осложнения скарлатины
Чаще всего встречаются гнойно-воспалительные осложнения скарлатины (лимфаденит, отит) и поздние осложнения, связанные с инфекционно-алергическими механизмами (кардиты, артриты, нефриты аутоиммунного генеза).
Диагностика скарлатины
Высокая степень специфичности клинической картины позволяет произвести уверенную диагностику при опросе и физикальном осмотре. Лабораторная диагностика: общий анализ крови - отмечает признаки бактериальной инфекции: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В качестве специфической экспресс-диагностики делают РКА, выделение возбудителя не производят ввиду нерациональности.
При развитии осложнений со стороны сердечно-сосудистой системы пациент нуждается в консультации кардиолога, проведении ЭКГ и УЗИ сердца. При возникновении отита необходим осмотр отоларинголога и отоскопия. Для оценки состояния мочевыделительной системы проводят УЗИ почек.
Лечение скарлатины
Лечение скарлатины обычно производится на дому, помещению в стационар подлежат больные с тяжелыми формами течения. Пациентам назначают постельный режим на 7-10 дней, рекомендуют щадящую диету (пища полужидкой консистенции) на период выраженных ангинозных симптомов, не забывая о сбалансированном витаминном составе рациона.
Препаратом выбора для этиотропного лечения скарлатины является пенициллин, который назначают курсом в течение 10 дней. В качестве препаратов резерва применяют макролиды и цефалоспорины первого поколения (в частности: эритромицин и цефазолин). В случае имеющихся противопоказаний к применению вышеуказанных препаратов возможно назначение синтетических пенициллинов либо линкозамидов. В комплексной терапии успешно применяется сочетание антибиотика с антитоксической сывороткой.
Для санации очага инфекции производят полоскания горла с раствором фурацилина в разведении 1:5000, настоями лекарственных трав (ромашка, эвкалипт, календула). При тяжелой интоксикации производят инфузию растворов глюкозы или солей, нарушения сердечной деятельности корректируют соответствующими кардиологическими препаратами ( никетамид, эфедрин, камфара).
Прогноз при скарлатине
Современная медицина позволяет успешно подавлять стрептококковые инфекции, в том числе и скарлатину, благодаря применению антибиотиков на ранних сроках заболевания. В подавляющем большинстве случаев заболевание имеет благоприятный прогноз. Редкие случаи тяжелого течения с развитием токсико-септической формы заболевания могут вызывать осложнения. В настоящее время болезнь, как правило, протекает благоприятно, хотя изредка можно встретиться со случаями токсической или септической скарлатины, протекающими обычно тяжело. Повторное заболевание встречается в 2-3% случаев.
Профилактика скарлатины
Общие меры профилактики скарлатины подразумевают своевременное выявление больных и носителей инфекции, их должная изоляция (на дому или в стационаре), осуществление карантинных мероприятий (в особенности при выявлении скарлатины в детских садах, школах, медицинских учреждениях). Выписку больных из стационаров производят не ранее чем на 10й день после начала заболевания, после чего они находятся на домашнем лечении еще 12 дней. Пациенты могут возвращаться в коллектив не ранее чем на 22 сутки при условии отрицательного бактериологического исследования на наличие возбудителя.
Детей, не болевших ранее скарлатиной и вступавших в контакт с больными, не пускают в детский сад или школу 7 дней после контакта, взрослые контактные лица находятся в течение 7 дней под наблюдением, но без ограничений в работе.
Читайте также:


