Какие клинические формы имеют место при чуме
Чума– острая зоонозная природно-очаговая инфекционная болезнь с преимущественно трансмиссивным механизмом передачи возбудителя, характеризующаяся поражением лимфатических узлов, кожи и легких, тяжейшей интоксикацией и нередко развитием сепсиса. Относится к особо опасным инфекциям.
Этиология: Yersinia pestis - Гр- палочка, факторы патогенности – эндо- и экзотоксины, ряд ферментов (коагулаза, гемолизин и др.)
Эпидемиология: основные источники (резервуар) - различные грызуны и зайцеобразные (среди людей эпидемии обусловлены миграцией крыс); механизмы передачи – трансмиссивный (во время укуса заразившаяся при кровососании грызунов блоха срыгивает содержимое желудка с большим количеством чумных палочек в кровь нового хозяина), аэрозольный (особенно от больных чумной пневмонией), контактный (через поврежденную кожу при уходе за больным и т.д.), алиментарный (при употреблении мяса больных животных)
Патогенез: внедрение МБ в организм через кожу, слизистые дыхательного и пищеварительного трактов --> миграция по лимфатическим сосудам без лимфангиита в регионарные л.у. --> интенсивное размножение в л.у. с развитием лимфаденита с резким увеличением л.у., их слиянием и образованием конгломератов (бубонная форма чумы) --> геморрагический некроз л.у. --> прорыв большого количества МБ в кровь --> бактериемия (септическая форма чумы) --> формирование вторичных очагов в различных органах (особенно опасна быстропрогрессирующая чумная пневмония с геморрагическим некрозом), массивная интоксикация вследствие распада МБ и выделения эндотоксина
Клиническая картина чумы:
- инкубационный период в среднем 3-5 сут (от нескольких часов до 10 сут)
- острое начало с быстрого повышения температуры до 39 °С и выше, резко выраженного озноба, интенсивной головной боли, боли в позвоночнике, мышцах и суставах, мышечной слабости, иногда рвоты с примесью крови или цвета кофейной гущи или жидкого с примесью слизи и крови стула
- резко нарушается кровообращение и дыхание, характерны тахикардия, глухие тоны сердца, нитевидный пульс, прогрессирующая гипотензия, тахипноэ
- живот вздут, печень и селезенко увеличены, при тяжелом состоянии учащаются позывы к дефекации (до 6-12 раз/сут), испражнения становятся неоформленными, содержат примесь крови и слизи
- резко уменьшается диурез, в моче выявляется белок
- остальные проявления зависят от клинической формы чумы:
1) преимущественно-локальные формы:
а) кожная форма – наблюдается редко, в месте укуса блохи появляется пятно, затем папула, везикула и пустула; пустула окружена зоной гиперемии, расположена на твердом основании, наполнена серозно-геморрагическим содержимым, отличается значительной болезненностью, резко усиливающейся при надавливании; когда пустула лопается, образуется язва, дно которой покрыто темным струпом, она медленно заживает с образованием рубца.
б) бубонная форма – встречается наиболее часто, бубоны развиваются в тех местах, где кожа обычно подвергается укусу блох (паховые, реже аксиллярные и шейные л.у.)
- первый признак развивающегося бубона – сильные боли, что затрудняет движения конечностей, шеи, заставляет больных принимать вынужденные позы (согнутая нога, шея, отведенная в сторону рука)
- вначале пальпаторно определяются отдельные болезненные л.у., затем воспалительный процесс быстро нарастает, узлы спаиваются между собой, образуя конгломерат, в воспалительный процесс вовлекаются окружающие ткани (периаденит) и кожа – образуется кожный бубон; кожа над бубоном горячая на ощупь, багрово-синюшная
- вначале бубон хрящевидной консистенции, затем появляется флуктуация и на 6-8-й день бубон вскрывается с выделением густого зеленовато-желтого гноя, в котором может содержаться возбудитель; на месте вскрывшихся бубонов возможно образование обширных изъязвлений
- после вскрытия бубона общее состояние начинает улучшаться, медленно идет заживление бубонов
- возможно формирование вторичных бубонов как результата гематогенного заноса возбудителя, однако в этих случаях процесс обычно не доходит до нагноения
- наиболее опасны аксиллярные (т.к. часто развивается вторичная легочная чума) и шейные бубоны (т.к. сопровождаются отеком слизистых зева и гортани)
в) кожно-бубонная форма – сочетание двух предыдущих форм
2) генерализованные формы:
б) легочная форма, или чумная пневмония (первично-легочная – при аэрозольном механизме инфицирования и вторично-легочная – развивается на фоне бубонов) – наиболее тяжелая форма болезни:
- начинается сверхостро с сильных ознобов, быстрого повышения температуры тела, резкой головной боли, головокружения, неоднократной рвоты, ломоты в мышцах и суставах
- через несколько часов появляются боли в грудной клетке при дыхании, сухой кашель, одышка, затем кашель становится продуктивным; мокрота вначале вязкая, слизистая, затем она становится жидкой, пенистой, кровянистой, содержит огромное количество чумных палочек
- физикально небольшое укорочение легочного звука над пораженной долей, аускультативно необильные мелкопузырчатые хрипы
- состояние больных прогрессивно ухудшается, нарастает нейротоксикоз, смерть наступает от сердечно-сосудистой и дыхательной недостаточности
1) эпидемиологический анамнез (пребывание в эндемичных районах, проживание в местах, где наблюдается падеж животных или уже зарегистрированы случаи болезни) и характерная клиника
2) бактериоскопическое (обнаружение Гр- биполярно окрашенных палочек возможно в течение 1 ч) и бактериологическое (идентификация культуры возможна в течение 3-5 сут) исследование пунктата или отделяемого вскрывшихся бубонов, содержимого кожных элементов, мокроты, крови, рвотных масс, испражнений, мочи
3) биологическая проба на животных
4) серологические методы диагностики (РНГА, РСК, реакция непрямой иммунофлуоресценции и др.)
Дифференциальная диагностика бубонной чумы проводится с:
а) с бубонной формой туляремии – в отличие от чумы формирование бубона при туляремии не сопровождается резким болевым синдромом, л.у. не образуют конгломерата, нагноение происходит в поздние сроки болезни
б) с инфекционным мононуклеозом – в отличие от чумы характерна генерализованная лимфаденопатия, выявляемая с первых дней болезни, пальпаторно л.у. эластической консистенции, чувствительные или болезненные, увеличены умеренно, формирование бубонов и нагноения л.у. не происходит, характерны гепатоспленомегалия, тонзиллит и специфические изменения в периферической крови (появление мононуклеаров), положительны реакции Пауля-Буннеля и Гоффа-Бауера
в) с ВИЧ – в отличие от чумы характерна генерализованная лимфаденопатия, увеличенные л.у. умеренной плотности, чувствительные или болезненные при пальпации, не спаянные между собой и с окружающими тканями, контуры их ровные, характерны прогрессирующие слабость, снижение работоспособности, потеря массы тела, в дальнейшем присоединяются многочисленные инфекционные осложнения
Тактика врача при подозрении на карантинную инфекцию:
При выявлении больного, подозрительного на заболевание карантинной инфекцией, все первичные противоэпидемические мероприятия проводятся при установлении предварительного диагноза на основании клинико-эпидемиологических данных и включают следующие этапы:
1. выявление больного и информация о выявленном больном – первичная сигнализация о выявлении больного особо опасной инфекции (ООИ) проводится в три основных инстанции: 1) главному врачу ЛПУ; 2) станции скорой медицинской помощи; 3) главному врачу территориального ЦГиЭ. Главный врач ЦГиЭ приводит в действие план противоэпидемических мероприятий, информирует о случае заболевания соответствующие учреждения и организации
2. уточнение диагноза, изоляция больного с последующей его госпитализацией и лечением
3. обсервационные, карантинные и другие ограничительные мероприятия – проводятся с учетом инкубационного периода ООИ (при чуме – 6 дней, при холере – 5 дней, лихорадка Ласса, Эбола – 21 день)
4. выявление, изоляция, проведение экстренной профилактики лицам, контактировавшим с больным – при выявлении больных холерой контактными считаются только те лица, которые общались с ними в период клинических проявлений болезни; медицинские работники, бывшие в контакте с больными чумой, геморрагическими лихорадками, подлежат изоляции до установления окончательного диагноза или на срок, равный инкубационному периоду
5. провизорная госпитализация больных с подозрением на ООИ
6. выявление умерших от неизвестных причин, патологоанатомическое вскрытие трупа с забором материала для лабораторного исследования, правильная транспортировка и захоронение трупов
7. дезинфекционные мероприятия
8. экстренная профилактика населения с последующим наблюдением за ним
9. санитарный контроль за внешней средой (лабораторное исследование возможных факторов передачи инфекции, наблюдение за численностью грызунов и их блох, проведение эпизоотологического обследования и др.)
10. санитарное просвещение
Мероприятия проводятся местными органами и учреждениями здравоохранения совместно с противочумными и др. учреждениями, осуществляющими методическое руководство, консультативную и практическую помощь.
Лечебные мероприятия при чуме:
1. При подозрении на чуму больные госпитализируются на специальном транспорте в особые охраняемые госпитали.
2. Этиотропная терапия начинается немедленно, не ожидая лабораторного подтверждения диагноза: аминогликозиды (стрептомицин 3-5 г/сут, гентамицин до 240 мг/сут), тетрациклин 4-6 г/сут, левомицетин до 6 г/сут парентерально 7-10 дней; одновременно с АБТ проводят интенсивную дезинтоксикацию, т.к. бурный бактериолизис может привести к инфекционно-токсическому шоку.
3. Патогенетическая терапия: дезинтоксикационные средства (коллоиды и кристаллоиды в/в + фуросемид / лазикс – формированный диурез) и по показаниям противошоковая терапия, коррекция дыхательной недостаточности, при наличии геморрагий - купирование ДВС синдрома (свежезамороженная плазма, гепарин), плазмаферез и др.
4. Местное лечение бубонов не показано пока не появляется флюктуация или не происходит спонтанное дренирование бубона: введение антистафилоккоковых АБ (оксациллин, метициллин) в бубоны.
На самом деле сегодня в мире есть очаги чумы. По информации ВОЗ в прошлом году на Мадагаскаре возникло осложнение ситуации по чуме, число заболевших составило свыше 2 тыс., в 70% легочной формы; 165 человек погибли.
На территории России расположены 11 природных очагов чумы.
Чума – это особо-опасное природно-очаговое заболевание с высоким уровнем летальности. Именно по этой причине чума относится к карантинным инфекциям.
В естественных условиях чумой болеют грызуны (крысы, сурки, полевки).

Основной переносчик чумы в городских условиях – крысы.
Паразитирующие на них блохи обеспечивают постоянную передачу возбудителя от больных зверьков здоровым, поддерживая постоянство природных очагов.

Возбудитель инфекции – Yersinia Pestis. В организме больного бактерии образуют капсулу.
Наиболее частый путь передачи возбудителя чумы от грызунов человеку – укус чумной блохи.
Второй путь передачи инфекции – прямой контакт с инфицированными животными.
Чумой могут болеть волки, лисы, кошки, барсуки.
Некоторые грызуны (сурки, суслики) являются объектами охотничьего промысла. Во время разделки тушки зверька или снятия шкурки человек может испачкать руки их кровью. Не исключено, что среди добытых зверьков могут быть больные чумой.
Источниками инфекции может быть и человек.
В этом случае передача инфекции может происходить двумя путями:
1. Блохами жилища человека.
2. При переходе бубонной формы чумы в легочную. При такой форме заболевания больной человек выделяет в окружающую среду огромное количество чумных микробов, которые передаются окружающим в результате контакта с инфицированными предметами или через воздух.
В зависимости от того, каким путем возбудитель попал в организм человека, развивается та или иная клиническая форма болезни, имеющая свои особенности течения.
Различают следующие формы заболевания:
Основное место размножения возбудителя – лимфатические узлы. Недостаточная барьерная функция лимфоузлов приводит к развитию первично-септической формы чумы.
Вторично-септическая форма развивается на фоне бубонной или легочной форм.
Инкубационный период при чуме обычно не превышает 3-5 дней, в некоторых случаях длится 1-2 дня.
Болезнь начинается внезапно с озноба, головной боли. Температура тела поднимается за несколько часов до 39-40 0 С.
Позже у больных могут наблюдаться нарушения со стороны нервной системы: бессонница, бред, невнятная сбивчивая речь, нарушение координации движений (шаткая походка). Лицо – часто покрасневшее, отечное, губы сухие.
Больной испытывает жажду, язык обложен белым налетом.
В зависимости от характера заражения в дальнейшем развивается клиническая картина с присущими ей признаками заболевания.
Возбудитель попадает через кожу. На 2-3 день появляется очень болезненный бубон – сильно увеличенный воспалившийся лимфатический узел. В зависимости от места внедрения возбудителя бубон может развиваться на паховых, подмышечных, бедренных, подмышечных, шейных или подчелюстных зонах.

Воспалительный процесс в лимфатическом узле продолжается 6-8 дней, после чего он рассасывается или нагнаивается.
Септическая форма чумы развивается в случае попадания возбудителя в кровь больного, где активно размножается.
Такая форма чумы начинается с внезапного подъема температуры, больной неподвижен, отмечается буйный бред. Спустя 2-4 суток при отсутствии лечения больной погибает.
Бубонная или септическая форма заболевания не опасны для окружающих, если они не осложняются вторичной чумной пневмонией.
После перенесенного заболевания остается прочный продолжительный иммунитет.

Меры профилактики чумы предполагают предупреждение завоза инфекции из других стран и предупреждение возникновения заболевания в неблагополучных по чуме территориях.
При обнаружении распространения инфекции в пределах определенного региона, противочумные учреждения проводят дератизационные (уничтожение грызунов) и дезинсекционные (уничтожение насекомых) мероприятия.

В зависимости от эпидемической обстановки принимается решение о профилактической иммунизации населения.
Вакцинация по эпидемическим показаниям проводится лицам, проживающим на неблагополучных по чуме территориях, а также лицам, работающим с живыми культурами чумы.
Все лечебно-профилактические учреждения должны иметь определённый запас медикаментов и средств личной защиты и профилактики на случай выявления больного чумой.
При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой чумы вводится карантин.
Чума является острым инфекционным заболеванием. Распространителями чумы являются мелкие грызуны (в городе – крысы и мыши, в сельской местности – хорьки, суслики и др.) и хищники, питающиеся ими (лисы, кошки). В южных странах источниками заражения могут быть верблюды.
Также чуму переносят блохи и другие насекомые, перебирающиеся на живые организмы с трупов зараженных животных. Передатчиками заболевания являются и люди, заразившиеся посредством укуса насекомого, контакта с зараженным животным (например, при обработке шкур или поедании мяса), поцелуев, воздушно-капельным или пищевым путем.
Протекание заболевания характеризуется крайней тяжестью и частотой летальных исходов. Поэтому первые же подозрения на заражение чумой требуют срочного обращения в лечебное учреждение.
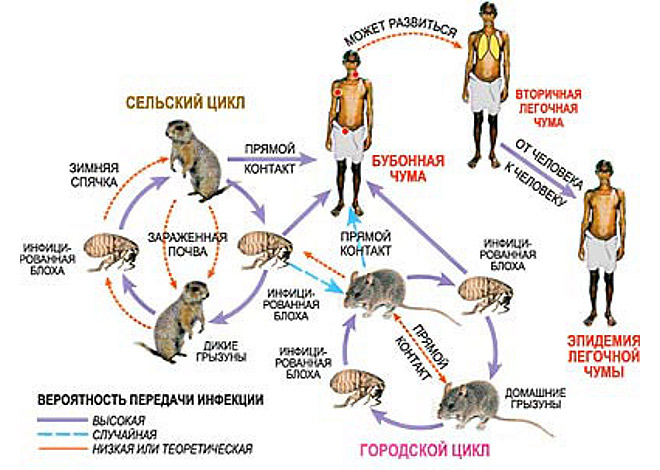
Схема передачи чумы от грызунов к человеку

Длинноносая маска, которую носили врачи, лечащие больных чумой. Считалось, что аромомасла, которые размещались в длинном носе, защищали врача от болезни. Наряд дополнялся длинным черным плащом, из-за чего доктор очень был похож на птицу.
Формы чумы
Чума имеет пять клинических форм: бубонную, легочную, желудочно-кишечную, септическую, кожную. Наиболее часто встречаются легочная и бубонная формы. Кожная форма встречается редко и во многих случаях переходит в кожно-бубонную.
Эта клиническая форма является наименее распространенной. Связана с проникновением микроба-возбудителя через поврежденные кожные покровы (это происходит при укусах зараженных животных или насекомых). Обычно при таком виде заражения отсутствует первичная видимая реакция. Лишь в отдельных случаях на месте укуса наблюдаются гиперемия и болезненное уплотнение, вскоре переходящие в везикулы (пузырьки с жидким содержимым), а затем в пустулы (гнойнички). На завершающей стадии развития данной формы болезни происходит образование карбункулов – очень болезненных острых гнойно-некротических образований кожи, покрытых черной коркой и окруженных воспаленными багровыми кожными тканями, переходящих в язвы, а после заживления оставляющих рубцы.
Основное клиническое проявление этой формы болезни – резкая боль в местах локализации бубонов. Обычно их расположение связано с расположением лимфоузлов, чаще бедренных и паховых, реже – шейных и подмышечных. При пальпировании гипертрофированные лимфатические узлы проступают отчетливо, но по прошествии небольшого промежутка времени их консистенция меняется, становясь плотно-эластичной, они сливаются в единые образования – так называемые бубоны, что представляет собой прямой признак заболевания чумой. Бубон – это опухолевое образование, при пальпации которого обнаруживается уплотнение в его центральной части – месте нахождения лимфоузла. При несвоевременной терапии антибиотиками нагноившиеся лимфоузлы могут вскрываться, образуются свищи, из которых выделяется сукровичное содержимое.
Подмышечный бубон при чуме
Эта клиническая форма заболевания развивается из бубонной или кожной формы и характеризуется наибольшей вероятностью летального исхода, причем в кратчайшие сроки. Начинается со стремительного подъема температуры, одышки, затруднения работы опорно-двигательного аппарата, бреда. Затем нарастают септические явления (мелкие кожные кровоизлияния, рвота с примесью крови, свидетельствующая о желудочно-кишечных кровотечениях, синдром кровоточивости во всех органах и системах организма). В исключительных случаях может быть настолько быстротечно, что приводит к смерти больного в течение одних суток.
Начальная стадия заболевания характеризуется головными болями, болями в крестце и пояснице, гипертермией от 39° и выше, ознобом, постоянной жаждой, возбуждением. Когда заболевание переходит во вторую стадию, наблюдаются изменения в легочных тканях, затрудняется дыхательная функция, прослушивание выявляет приглушенные тоны сердца, сильную аритмию.
Наблюдается кашель, сопровождающийся отделением мокроты с кровавой примесью. В мокроте в огромном количестве содержатся микробы – возбудители чумы. Для данной клинической формы заболевания свойственно быстрое течение, при отсутствии необходимой врачебной помощи всегда приводящее к летальному исходу. Опасность легочной формы состоит в том, что она способна передаваться воздушно-капельным путем.
Симптомы
Длительность инкубационного периода заболевания зависит от клинической формы: при бубонной – 3–7 суток, при легочной – 1–2 суток.
Общее состояние больных стремительно ухудшается, появляются бред и галлюцинации, потеря сознания либо, наоборот, сильное возбуждение (заболевший делает попытки подняться и бежать, совершает беспорядочные движения). Наблюдается невнятность речи вследствие отека носоглотки и языка. Лицо поначалу также ненадолго отекает, а затем отек проходит, и лицо становится желтоватого оттенка, появляются темные круги под глазами.
Диагностика
При лабораторных исследованиях анализы крови показывают повышенное содержание лейкоцитов, при этом наблюдаются абсолютная норма гемоглобина и эритроцитов, ускоренное СОЭ. Если обращение к врачу происходит не при первых проявлениях заболевания, то вырисовывается более характерная клиническая картина чумы, варьирующая в зависимости от клинической формы.
В настоящее время наблюдается тенденция к максимальному снижению заболеваемости во всем мире. В случаях массового распространения диагностика чумы не вызывает затруднений. Сложности при выявлении первых случаев заболевания могут быть связаны с тем, что начальные проявления болезни сходны по клинической картине с признаками других заболеваний. Так, легочную форму чумы можно перепутать с туберкулезом или крупозной пневмонией, кожно-бубонную – с сибирской язвой.
Точная диагностика заболевания может быть осуществлена лишь в условиях стационара, путем специально проводимых анализов крови, мокроты и др.
Лечение
Современная медицина проводит лечение чумы рядом антибактериальных и сульфаниламидных препаратов, а также при помощи специальной античумной сыворотки. Весьма значимый фактор в успешном исходе лечения – своевременное его начало на ранней стадии болезни, транспортировка в стационар, где обеспечиваются постоянное врачебное наблюдение и точная диагностика при помощи лабораторных исследований.
Особого внимания требуют внезапно заболевшие, находящиеся в местностях с неоднократными случаями заболевания и прибывшие из эндемичных по чуме стран (страны Африки и Азии, Казахстан).
Профилактика
Профилактика чумы представляет собой карантинные мероприятия, которые подразделяются на внутренние (направленные на нераспространение чумы из неблагоприятных по этому заболеванию районов страны в благоприятные) и внешние (проводимые в международных транспортных узлах и направленные на недопущение завоза возбудителя заболевания из других стран).
Методы домашней профилактики заболеваемости чумой сводятся к тщательному контролю за численностью грызунов в жилых помещениях. При выявлении в доме мышей и крыс следует незамедлительно провести дератизацию (к этому должна быть привлечена санэпидстанция). При наличии в доме собак, кошек и других животных необходимо тщательно следить за отсутствием у них блох, клещей и других насекомых-паразитов. После каждой прогулки нужно обследовать животное на предмет наличия клещей, при обнаружении насекомых они незамедлительно удаляются и сжигаются.
При заражении чумой одного из членов семьи обследованию и профилактике в обязательном порядке должны быть подвергнуты все контактировавшие с ним домашние. Случай заражения обязательно фиксируется в ближайшей санитарно-эпидемиологической станции. Больной с подозрением на чуму подлежит экстренной госпитализации, в доме проводится дезинфекция, члены семьи получают противочумные профилактические прививки.
Современные представления о патогенезе чумы основаны на клинических, патологоанатомических и в значительной степени экспериментальных исследованиях. Развитие инфекционного процесса при чуме определяется в основном локализацией входных ворот возбудителя, в отношении которого кожа и слизистые оболочки обладают слабой барьерной функцией; на месте его проникновения изменения возникают редко.
Микробы от места проникновения распространяются лимфогенным путем до региональных лимфатических узлов, где и образуется первичный бубон. Здесь идет бурное размножение возбудителя, сопровождающееся геморрагическо-некротическим воспалением в самом лимфатическом узле и прилегающих тканях. Активную защитную роль выполняют макрофаги, поглощающие чумные микробы. Однако в неиммунном организме фагоцитоз бывает незавершенным, в фагоцитах возбудители чумы продолжают размножаться, а фагоцитарные клетки погибают.
Возбудители чумы могут преодолевать лимфатический барьер и лимфогенно или гематогенно распространяются по организму, образуя вторичные бубоны в лимфатических узлах, удаленных от входных ворот. Вторичные бубоны редко нагнаиваются и при выздоровлении больных рассасываются. При недостаточной барьерной функции лимфатических узлов и усиленном размножении возбудителя последний может проникать в кровь, заноситься в различные органы и ткани, где создаются многочисленные очаги инфекции.
Бурное размножение микроорганизмов в организме хозяина сопровождается бактериемией и токсемией. В итоге развиваются метаболические, нейрорегуляторные и гемодинамические нарушения.
В зависимости от способа проникновения возбудителя в организм человека чума может протекать в различных клинических формах: кожной, бубонной, септической и легочной. Кишечная форма встречается крайне редко, поэтому многими исследователями не относится к самостоятельной.
Инкубационный период независимо от клинической формы составляет в среднем 3-6 сут. При септической и первичной легочной чуме инкубация обычно сокращается до 1-2 сут. и может удлиняться у людей, ранее вакцинированных. Знание продолжительности инкубационного периода важно для определения срока обязательной изоляции людей, находящихся в контакте с больными чумой.
Для всех форм чумы характерны внезапность заболевания, которое начинается с озноба и быстрого подъема температуры до 39-40°С; при отсутствии лечения она стойко держится на высоких цифрах. Однако раннее применение высокоэффективных антибиотиков довольно быстро снижает температуру до субфебрильных цифр. Нормализация температуры происходит в относительно короткие сроки.
У заболевших отмечаются головная боль, чувство разбитости, мышечные боли, иногда рвота. Лицо больного гиперемировано, отечно, язык обложен белым налетом, губы сухие. Больные испытывают жажду. Кожа сухая горячая, но иногда на фоне сердечно-сосудистой недостаточности наблюдаются липкий пот и похолодание конечностей. В более поздние сроки на кожных покровах могут появляться геморрагические высыпания, пустулезные сыпи. Вследствие интоксикации наблюдается выраженное в разной степени нарушение функции ЦНС. Наряду с головной болью имеет место бессонница, невнятная речь и шатающаяся походка.
В тяжелых случаях развивается бред, носящий буйный, агрессивный характер. Больные беспокойны, часто соскакивают с постели, стремясь убежать. Мания бегства является следствием тяжелого токсического поражения ЦНС и может расцениваться как признак развивающегося менингита.
Изменения со стороны сердечно-сосудистой системы проявляются уже в первые дни болезни в виде резкого учащения пульса до 120-150 уд/мин, нарушения его ритма и наполнения, отмечаются глухие тоны. Существенным моментом в нарушении гемодинамики является падение артериального давления, при этом преимущественно снижается максимальное давление до 80-60 мм рт. ст.
При тяжелом течении заболевания (бубонная форма чумы, осложненная сепсисом или вторичной пневмонией) в крови обнаруживается большое количество чумных микробов. Эта клиническая картина типична для всех форм чумы. Однако в зависимости от входных ворот инфекции формирование, симптоматика, течение и исход болезни у людей имеют свои особенности.
а) Кожная форма характеризуется наличием на месте внедрения возбудителя чумы вначале гиперемии, последовательно превращающейся в крайне болезненную папулу, везикулу и пустулу. Кожная форма чумы наблюдается сравнительно редко. Обычно она переходит в кожно-бубонную форму. Возбудитель из места внедрения проникает в регионарный лимфатический узел, там идет быстрое его размножение, сопровождающееся развитием первичного бубона. Бубон отличается значительной болезненностью, резко усиливающейся при надавливании, что важно учитывать при диагностике.
б) Бубонная форма. Чаще всего на месте входных ворот инфекции кожа не поражается, и развитие чумного процесса идет по типу бубонной чумы. Кардинальным симптомом этой формы является поражение региональных периферических лимфатических узлов с формированием первичных бубонов I и II порядка. Чаще всего бубонная чума развивается после укуса зараженных чумой блох. Нередки случаи заражения при снятии шкур с больных чумой диких грызунов или разделывании туш больных чумой верблюдов. Бубонная чума может протекать с осложнениями. Наиболее грозным из них является вторичная легочная чума и менингит, обычно ведущий к гибели больного.
в) Септическая форма. Различают первичную септическую форму и вторичную, которую рассматривают как осложнение бубонной формы чумы. Первичная септическая форма чумы обычно развивается при проникновении в организм с ослабленной сопротивляемостью больших доз возбудителя чумы с высокой вирулентностью. Заболевание начинается внезапно и развивается бурно. На первый план выступают симптомы резкой интоксикации с высокой температурой, нарушениями сердечнососудистой системы, одышкой. Часто регистрируется геморрагический синдром — кожные геморрагии, кровоизлияния во внутренние органы.
г) Первичная легочная форма. Эта форма чумы у человека развивается при заражении воздушно-капельным путем. Эпидемиологически она крайне опасна, является наиболее тяжелой и прогностически неблагоприятной. Г.П. Руднев выделяет три основных периода болезни: лихорадочное начальное возбуждение, разгар болезни и сопорозный (терминальный) период. Первый период легочной чумы отличается разнообразием клинических проявлений. Болезнь начинается внезапно, без продромальных явлений, с повышения температуры до 39-40°С, болей в суставах, пояснице, мышцах. Больные жалуются на сильные головные боли, слабость, тошноту, рвоту. Лицо становится одутловатым, красным, иногда развивается конъюнктивит.
К концу первых суток может появиться слабый кашель с выделением небольшого количества мокроты, в которой или отсутствуют, или обнаруживаются единичные чумные микробы. По мере развития заболевания у нелеченных больных количество микроорганизмов в мокроте резко возрастает, достигая к терминальному периоду максимума.
У больных первичной чумной пневмонией характер и количество мокроты до известной степени может иметь диагностическое значение, ибо в типичных случаях с развитием болезни мокроты выделяется много, причем она пенистая и содержит алую кровь в виде прожилок или сгустков. В разгар заболевания состояние больных крайне тяжелое, возбуждение и боли в груди нарастают, появляется одышка, температура держится на высоких цифрах, тоны сердца глухие, наблюдаются тахикардия и аритмия. В терминальном периоде развивается сопорозное состояние, нарастают явления легочно-сердечной недостаточности. Смерть обычно наступает на 2-4-е сутки.
Необходимо отметить, что одной из особенностей чумных пневмоний является четко выраженное несоответствие тяжести течения болезни, обусловленное нарастающей интоксикацией, с данными объективного исследования (перкуссии и аускультации). Также малоинформативным является и прижизненное рентгенологическое исследование больных. Скудость объективных признаков, свидетельствующих о поражении легочной ткани, связывают с тем, что у больных легочными формами чумы пневмонии носят мелкоочаговый характер.
д) Кишечная форма чумы встречается крайне редко, в связи с чем нет единого мнения о ее патогенезе. Клинически кишечная форма протекает тяжело, с высокой температурой, выраженной интоксикацией, изменениями со стороны сердечно-сосудистой и нервной систем. Больные жалуются на боли в животе, рвоту с примесью крови. Стул жидкий, также с примесью крови. Длительность кишечной формы чумы составляет 1-2 сут.; без своевременно начатого лечения заболевание заканчивается летально.
Видео аудиокнига романа Чума Альбера Камю - психология и философия человека
Редактор: Искандер Милевски. Дата публикации: 6.1.2020
Читайте также:


