Какой метод не используют для диагностики чумы
↑ Забор материала. Микроскопическое исследование
Чума является чрезвычайно контагиозной, поэтому взятие материала от больного (особенно легочной формы) производится с соблюдением мер предосторожности. Работа в очаге проводится в полном противочумном костюме. В лабораторию могут быть доставлены следующие материалы:
- содержимое бубона (легочная форма чумы);
- отделяемые язвы или пунктет из карбункула (кожная форма чумы);
- материал из зева, взятый тампоном и мокрота (легочная форма чумы);
- секционный материал (кусочки органов трупа, кровь);
- живые грызуны;
- трупы грызунов;
- блохи грызунов;
- вода;
- пищевые продукты.
Материал необходимо брать до назначения лечения. Значение микробиологического диагноза огромно, особенно для выявления первых случаев чумы. Предварительный диагноз устанавливают на основании микроскопического исследования материала, окончательный - на основании выделения и идентификации культуры.
Микроскопическое исследование - мазки фиксируют погружением полностью в жидкость Инпифорова на 20 мин. Окраска по Граму обязательна во всех случаях. Одновременно окрашивают мазок метиленовым синим Лефлера, так как этот метод лучше выявляет биполярность.
Бактериологическое исследование - посевы исследуемого материала производят на агар добавлением стимуляторов роста (кровь, сульфит натрия). При исследовании материала, обильно загрязненного посторонней микрофлорой (загнившие трупы, мокрота) к агару добавляют генциановый фиолетовый 1 : 100 000. В случаях подозрения на наличие бактериофага посевы обрабатывают антифаговой сывороткой. Инкубацию посевов проводят при 28 °С. В положительных случаях через 12 ч появляются колонии в виде характерных "кружевных платочков".
Когда чистая культура выделена путем прямого посева она подлежит идентификации на основании следующих данных:
- внешний вид колонии на агаре;
- характерный рост на бульоне;
- типичная морфология микробов в мазках и отрицательная окраска по Граму;
- типичная патологоанатомическая у лабораторных животных при заражении их чистой культурой;
- агглютинация со специфической сывороткой;
- отношение к специфическому бактериофагу.
Исследование ферментативных свойств, подвижности и т. п., производят лишь в специальных случаях для дифференциального диагноза с родственными видами бактерий. Проба с фагом осуществляется на твердых средах путем нанесения капли фага на свежий посев культуры и на жидких путем добавления в бульонную культуру фага в количестве 1/10 объема культуры. Окончательное заключение делают на основании изучения комплекса признаков исследуемой культуры. При этом не следует забывать явлении изменчивости.
Биологическая проба обязательна при исследовании; наиболее чувствительными из лабораторных животных являются морские свинки и белые мыши. Для постановки биологической пробы животных заражают внутрибрюшинно, подкожно или внутрикожно, а в случае загрязнения материала посторонней микрофлорой - втиранием в скарифицированную кожу.
В зависимости от способа заражения и степени чувствительности к возбудителю животные погибают от чумы на 3-9-й день после инфицирования изменения во внутренних органах в виде геморрагического воспаления, кровоизлияния: в мазках-отпечатках из органов - множество чумных микроорганизмов; посевы инфицированных органов и крови дают обильный рост возбудителя.
Ускоренные методы бактериологического исследования. Метод ускоренного обнаружения возбудителя чумы с помощью бактериофага, внесенного в исследуемый материал, используют для исследования объектов, имеющих основное практическое значение: материал от больного, от трупа, из внешней среды.
Исследуемый материал наносят на 3 агаровые пластины с гемолизированной кровью и генциановым фиолетовым. На первой и второй агаровой пластине в исследуемый материал сразу же вносят чумной бактериофаг (разведенный в 10 раз). На третью чашку бактериофаг не добавляют (контроль).
Результаты начинают читать через 2,5 -- 3 ч после помещения их в термостат. При наличии значительного количества микробов чумы в исследуемом материале уже через 2 ч на фоне начального роста чумного микроба видны мелкие палочки бактериофага. Метод ускоренной диагностики чумы основан на свойстве чумного бактериофага быстро (30-40 мин) размножаться в присутствии микроба чумы.
Большого внимания заслуживает люминесцентно-серологическй метод, с помощью которого можно обнаружить возбудитель чумы в воздухе, воде, пищевых продуктах. Реакция нарастания титра фага (в качестве индикаторного фага предложен чумной бактериофаг, выпускаемый институтом "Микроб" в качестве эталонной культуры). Применение реакции нарастания титра фага для индикации чумных микробов основано на экспериментальном исследовании; пользуясь реакцией нарастания титра фага, за 3-31/2 ч удается обнаружить 1 млн. палочек чумы.
В качестве исследуемого материала могут быть использованы вода, кровь, отпечатки из органов, выделения из бубона. Материал сначала подращивают на средах, затем прибавляют генциан фиолетовый (1 мл 0,1 %-ный водно-спиртовой раствор на 100 мл среды), для подавления посторонней микрофлоры, а затем добавляют в пробирки разные концентрации фага.
↑ Лабораторная диагностика чумы
Серологические реакции в практике нашли широкое применение. Они используются при подозрительных на чуму заболеваниях для ретроспективного диагноза, при обследования природных источников чумы. С этой целью применяют иммуноферментную агглютинацию, реакцию пассивной гемагглютинации, реакции непрямой агглютинации. Экспресс-методом является люминесцентно-серологический, позволяющий обнаружить возбудителя в исследуемом материале через 2 ч.
Возбудитель чумы – Yersinia pestis относится к высокопатогенным микроорганизмам (1 группы патогенности). Взятие, доставка материала при подозрении на чуму и работа с ним производятся в специализированных лабораториях с соблюдением особых правил предосторожности (в противочумном костюме, с применением специальных средств и устройств, предотвращающих попадание микроорганизма на кожу, слизистые оболочки и в дыхательные пути медицинского персонала, а также на различные объекты внешней среды).
Лица, контактировавшие с материалом, подозрительным на содержание возбудителя чумы, подвергаются полной санитарной обработке.
Принципы микробиологической диагностики чумы отражены в схеме 4.
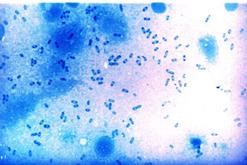
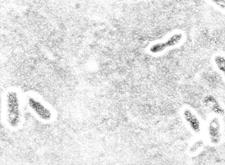
Бактериоскопический метод. Мазки, приготовленные из исследуемого материала, фиксируют в смеси Никифорова, окрашивают по Граму и метиленовым синим. С целью экспресс-диагностики мазки обрабатывают также меченой люминесцирующей сывороткой к Y. pestis (прямой ИФМ). Предварительный положительный ответ выдается в случае обнаружения в мазках биполярно окрашенных грамотрицательных овоидных бактерий, окруженных нежной капсулой (рис.7), дающих специфическое свечение в РИФ.
В качестве других методов экспресс-диагностики чумы применяют РНГА с иммуноглобулиновым чумным диагностикумом, ИФА для индикации антигенов возбудителя.
Методы ускоренной и экспресс-диагностики дают возможность дать предварительный ответ через 4 ч от начала исследования, окончательный - через 18-20 ч.
Схема 4. Микробиологическая диагностика чумы
| |
|
|
а б
Рис. 7. Возбудитель чумы(Yersinia pestis). а - чистая культура, окраска метиленовым синим. Палочки овоидной формы, окрашенные биполярно.х 630. б– мазок из материала от больного, окраска по Граму. Грамотрицательные, биполярно окрашенные, капсулообразующие палочки овоидной формы. х1350
Типичные колонии пересевают на скошенный МПА, чистую культуру чумных бактерий идентифицируют по морфологическим, культуральным, ферментативным, антигенным свойствам (РА с использованием диагностических сывороток против высокоспецифичного капсульного и соматического антигенов), фаголизабельности, определяют ее чувствительность к антибиотикам. Возбудитель чумы восстанавливает нитраты в нитриты, ферментирует глюкозу, ксилозу, маннит с образованием кислоты (без газа). В отличие от многих других представителей семейства энтеробактерий имеет более низкий температурный оптимум роста и физиологической активности - 28 °С. В процессе идентификации возбудитель чумы необходимо дифференцировать с другими иерсиниями (табл. 6).
Биологическое исследование. Заражают морских свинок или мышей подкожно, внутрибрюшинно или накожно, материалом от трупов – методом скарификации.
Животные погибают на 2—7-е сутки. Одно из зараженных животных умерщвляют на 2—3-й день с целью выделения культуры иерсиний из крови и внутренних органов. В мазках из внутренних органов, крови, экссудата погибших животных обнаруживают большое количество грамотрицательных, биполярно окрашенных бактерий. После исследования трупы животных погружают в 5% лизол, а затем сжигают.
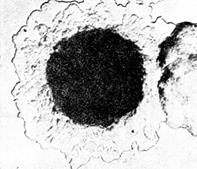
Рис. 8. Колонии возбудителя чумы(Yersinia pestis). х56
Таблица 6. Биологические свойства иерсиний
| Свойства | Y. pestis | Y. pseudotuberculosis | Y. enterocolitica |
| Подвижность при: 25 0 С 28-37 0 С | - - | + - | + - |
| Ферментация: рамнозы раффинозы инозита мочевины сахарозы | - - - - - | + + - + - | - - + + + |
| уреаза орнитиндекарбоксилаза | - - | - - | + - |
| Фракция 1 | + | - | - |
| Мышиный токсин | + | - | - |
| Пестицин 1 | + | - | - |
| Плазмокоагулаза | + | - | - |
| Фибринолизин | + | - | - |
| Чувствительность к чумному фагу | + | - | - |
| Вирулентная форма колоний | R | S | S |
Серологическое исследование проводится с целью ретроспективной диагностики чумы. Ставят РНГА с эритроцитами, на которых адсорбирован капсульный антиген возбудителя чумы, реакцию нейтрализации антигена (РНАг), ИФА и непрямую РИФ. Диагностический титр 1:40 и выше.
Генодиагностика. Разработана ПЦР для экспресс-диагностики чумы.
Инфекционные болезни — это заболевания, вызванные проникновением в организм бактерий, грибков или вирусов. Самая важная часть диагностики инфекций — это определение возбудителя и его концентрации. Для этих целей используются разнообразные лабораторные методы, которые позволяют выяснить, чем именно и как давно атакован организм, а в некоторых случаях — спрогнозировать эффективность лечения тем или иным препаратом.
Особенности диагностики инфекционных заболеваний
В клинической практике данный тип заболеваний встречается очень часто. Именно они, по данным Всемирной организации здравоохранения, становятся причиной 26% всех смертей. В список самых распространенных инфекционных заболеваний входят инфекционная пневмония и другие воспалительные заболевания дыхательных путей, гепатит, ВИЧ, туберкулез, малярия, воспаления органов половой системы и мочевыводящих путей, гистоплазмоз, ротавирусные инфекционные заболевания, ветряная оспа, герпес, вирус папилломы человека и еще несколько десятков болезней. Хотя бы раз в жизни каждый из нас сталкивается с инфекционными заболеваниями и необходимостью быстрой постановки диагноза.
Все инфекционные болезни делятся на пять типов — прионные, вирусные, бактериальные, протозойные и грибковые поражения. Далее будут рассмотрены последние четыре типа как наиболее распространенные. Разные возбудители иногда могут вызывать одно и то же заболевание. В частности, пневмония может быть результатом как вирусной, так и бактериальной инфекции. Лечение зависит не от проявлений, а от возбудителя болезни. Противовирусные препараты бесполезны в борьбе с бактериями и грибками, антибиотики не действуют на вирусы. Поэтому основная задача лабораторной диагностики инфекционных заболеваний — выявление типа возбудителя.
Способы лабораторной диагностики инфекционных болезней можно разделить на два типа: неспецифические и специфические методы.
К неспецифическим относятся общий анализ крови и исследование соотношения ее белковых фракций, печеночные пробы, общий анализ мочи и кала. Эти методы не дают информации о виде возбудителя, но позволяют узнать, в какой мере болезнь затронула органы и системы организма, что именно в их работе нарушено и насколько далеко зашел процесс.
Специфические — вирусологический и бактериологический методы, микроскопическое исследование возбудителей, анализы на антигены и антитела — направлены непосредственно на обнаружение возбудителя.
Современная медицина располагает множеством методов выделения возбудителей бактериальной инфекции:
Бактериоскопический . Исследуется окрашенный специальным образом мазок.
Бактериологический . Биоматериал высеивается в питательную среду, и через некоторое время специалист исследует колонию бактерий, выросшую в ней.
Биологический . Направлен на определение патогенности микроорганизмов.
Серологический . Выявляет антитела и антигены в сыворотке крови — особые вещества, которые вырабатываются организмом при контакте с возбудителем определенной болезни.
Чаще всего для исследований используют кровь или сыворотку крови, реже — слюну, мочу, кал, клетки эпителия (мазок и соскоб) и другой биоматериал.
В лабораторной диагностике вирусных заболеваний используются:
Вирусологическое исследование . Световая и электронная микроскопия дает возможность выявить наличие вирусных включений и сами вирусы и идентифицировать их.
Серологическое исследование для обнаружения антител и антигенов. Этот метод дает возможность быстро выявить агрессора, как и в случае с бактериальными инфекциями. Для диагностики используются разнообразные способы исследования материала — реакции гемадсорбции, гемагглютинации или метод непрямой иммунофлюоресценции. Имунноблоттинг, в частности, позволяет выявлять антитела сразу к нескольким инфекциям и считается современным и точным диагностическим методом.
Молекулярно-генетические методы . Последнее слово в лабораторной диагностике. Позволяют обнаружить вирус даже тогда, когда его концентрация ничтожно мала — то есть на самых ранних стадиях. Самым известным из этих методов является ПЦР, при которой фрагмент вируса многократно копируется до тех пор, пока специалист не получит достаточно материала для определения типа вируса и его изначальной концентрации.
Для выявления вирусов обычно требуется сделать анализ крови.
Так называют инфекции, вызванные простейшими паразитами, например, амебами. Малярия, амёбиаз, токсоплазмоз, лямблиоз, трихомониаз, сонная болезнь — вот неполный список самых распространенных протозойных инфекций. Лабораторная диагностика таких заболеваний включает в себя следующие методы:
Микроскопический . Простейшие паразиты выявляются путем исследования под микроскопом окрашенных образцов биоматериала. Самый простой и надежный метод для многих возбудителей.
Культуральный . Посев биоматериала в питательную следу для дальнейшего исследования размножившихся простейших. У этого метода есть существенный недостаток: результатов нужно ждать долго, сам процесс может занять не менее 5-6-ти дней.
Серологический . Используют редко ввиду малой информативности.
Аллергический . Также не является распространенным. Кожные аллергопробы делают для того, чтобы подтвердить лейшманиоз и токсоплазмоз. Это вспомогательный диагностический метод.
В качестве биоматериала для исследований в основном используется кровь, иногда — – кал или моча.
Микроскопическое исследование . Препарат окрашивается и рассматривается под мощным микроскопом. Посредством иммунофлюоресцентной микроскопии исследуется проба, помеченная флюоресцеинами — специальным красителем. Наиболее быстрый способ выявления грибка по сравнению с другими методами.
Культуральный . Происходит посев пробы на питательную среду и дальнейшее исследование полученной в результате колонии грибков.
Серологический . Используется для выявления грибковых поражений, однако для микозов он считается не особенно точным.
Гибридизация нуклеиновых кислот . Самый современный способ выявления грибковых инфекций, его применяют для идентификации основных возбудителей системных микозов. Из культуры извлекается РНК и вносится особым способом помеченная молекула ДНК. Если в пробе наличествует один из основных патогенных грибков, ДНК объединится с его РНК, создав легко различимую структуру. Несомненным преимуществом метода является возможность определить инфекцию на самых ранних стадиях.
Биоматериалом для исследований являются клетки кожи, волос и ногтей, клетки слизистых оболочек (мазок или соскоб), мокрота, моча, секрет простаты, сперма, грудное молоко.
Современные методики диагностики инфекций позволяет выявить их на начальном этапе, Чем раньше болезнь будет обнаружена, тем проще ее вылечить. Поэтому сдавать анализы на инфекции желательно регулярно, даже если вы ни на что не жалуетесь и не замечаете никаких перемен в самочувствии.

Перед сдачей биоматериала для исследований иногда требуется определенная подготовка. Так, кровь обычно сдают с утра, натощак, а перед забором мазка не рекомендуется принимать душ. Эти требования очень важны: они обеспечивают точность результата, поэтому узнайте у врача заранее о подготовительных мерах и точно следуйте всем его рекомендациям.
РАЗДЕЛ 2: частная микробиология
ЦЕЛИ ЗАНЯТИЯ:
обучающие:
|
| материала при диагностике чумы; |
|
|
ЗАДАНИЯ.
|
|
|
|
|
|
КОНТРОЛЬНЫЕ ВОПРОСЫ.
1. К какой группе инфекций относится чума?
2. Кто является переносчиками и источником чумы?
3. Какие формы заболевания вызывает Yersiniae pestis?
4. Как растет возбудитель чумы на плотных и жидких питательных средах? Какая форма является вирулентной?
5. Какой токсин вырабатывает возбудитель чумы?
ТЕМА: “Микробиологическая диагностика чумы”.
ЦЕЛЬ ИССЛЕДОВАНИЯ: выявление возбудителя чумы.
Возбудитель чумы: Yersiniae pestis.
Материал для исследования:
1) Содержимое бубонов (бубонная форма);
2) Содержимое язвы или карбункула (кожная форма);
3) Мокрота (легочная форма);
4) Испражнения (кишечная форма);
5) Кровь (при всех формах);
6) Секционный материал (кусочки органов, трупа, кровь, костный мозг);
7) Блохи – содержимое их кишечника;
8) Крысы, мыши и др. погибшие (и болеющие) грызуны – вскрывают, исследуют органы и кровь.
Способы сбора материала:
Содержимое бубонов, язвы или карбункула берут стерильным шприцем. Мокроту, испражнения собирают в стерильную широкогорлую банку. Кровь 3-5мл берут стерильным шприцем и засевают у постели больного в бульон.
Основные методы исследования:
- Экспресс-методы: МФА и РНГА;
- Микроскопический;
- Бактериологический;
- Биологический.
День исследования.
1) Микроскопический метод.
Из поступившего материала готовят мазки, высушивают на воздухе, фиксируют в смеси Никифорова 15-20 минут. Мазок окрашивают по Граму и метиленовым синим для выявления биполярности. Наличие в мазках грамотрицательных палочек овоидной формы, а при окраске метиленовым синим - наличие биполярности дает право поставить предварительный диагноз.
2) Бактериологический метод.
Материал засевают в МПБ и МПА. Для подавления роста посторонней микрофлоры в МПА добавляют генцианвиолет (1:50000). В качестве стимуляторов роста добавляют кровь или сульфит натрия рН = 7,0-7,2. Посевы инкубируют в термостате при 28 – 30 0 С.
День исследования.
Изучают рост на плотной и жидкой питательной среде.
На МПБ наблюдается сталактитовый рост (с поверхности среды спускаются рыхлые нити). Из бульонной культуры делают мазки, окрашивают по Граму и метиленовым синим.
Подозрительные колонии снимают на скошенный МПА и помещают в термостат для выделения чистой культуры.
Параллельно ставят пробу с фагом. На 2-3 подозрительные в отношении возбудителя чумы колонии наносят чумный бактериофаг. Инкубируют в термостате. Через 10-12ч колонии изменяются – лизируются.
День исследования.
Изучают культуру, выросшую на скошенном МПА. На поверхности агара чумная палочка образует вязкий серовато-белый налет. Затем проводят:
2) изучение биохимических свойств. Сахаролитические свойства проверяют посевом на сахара: глюкозу, сахарозу, маннит, мальтозу, рамнозу, арабинозу;
3) ставят пробу с фагом (посев газоном + дорожка из чумного бактериофага, t = 28 0 С).
День исследования.
1. Ферментативные свойства.
| Вид бактерии | Тест | |||||
| глюкоза | сахароза | маннит | мальтоза | рамноза | арабиноза | |
| Y. pestis | ± | - | + | + | - | + |
2. Проводят дифференциацию чумных бактерий от бактерий псевдотуберкулеза.
| Признаки | Yersiniae pestis | Yersiniae pseudotuberculosis |
| Подвижность | - | + |
| Рост на голодной среде Бессоновой | Не растет | Растет |
| Лизис чумным б/фагом | + | - |
| Образование мочевины | - | + |
| Свертывание молока | - | + |
Биопробу ставят на белых мышах.
Мокрота, гной – заражают накожным методом путем втирания в кожу брюшной стенки скальпелем (предварительно кожу эпилируют, обрабатывают стерильным изотоническим раствором натрия хлорида и скарифицируют)
Незагрязненный материал (кровь, содержимое закрытого бубона) вводят животным подкожно или внутрибрюшинно.
Наблюдает в течение 3-9 дней. Павших животных вскрывают. Изучают изменения в органах. Обычно у животных, павших от чумы, увеличены лимфоузлы, в органах геморрагические и некротические участки. Печень и селезенка увеличены. При вскрытии из органов и крови делают мазки-отпечатки на специальные среды.
МЕТОДЫ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ ЧУМЫ
| I. PESTIS |
МикроскопическийБиологический
- метиленовой синькой - белые мыши, морские свинки
- по Граму (накожно, подкожно, внутри-
(содержимое бубона, мокрота, испражнения,
кровь, блохи, грызуны).
Бактериологический
(термостатирование при t =28 0 С)
ПОСЕВ НА ПИТАТЕЛЬНЫЕ СРЕДЫ УСКОРЕННЫЙ МЕТОД С ЧУМНЫМ
t =28-30 0 С БАКТЕРИОФАГОМ на среде Туманского
Посев материала, смешанного с
фагом – лизис колоний чумы
ВНИМАНИЕ! САЙТ ЛЕКЦИИ.ОРГ проводит недельный опрос. ПРИМИТЕ УЧАСТИЕ. ВСЕГО 1 МИНУТА.
Возбудитель Домен Procaryota , Отдел: Gracilicutes, Семейство: Enterobacteriaceae, Род: Yersinia вид Yersinia pestis
Клинические формы легочная, кишечная, бубонная
Исследумый материал: мокрота, кровь, пунктат лимфоузлов, испражнения
Дифференциально-диагностические признаки возбудителей чумы и псевдотуберкулеза
| Признаки | Y.pestis | Y.pseudotuberculosis |
| Подвижность | - | + (при 20ºС) |
| Рост на голодном (без пептона) 3% агаре | - | + |
| Ферментация: -рамнозы | - | + |
| -адонита | - | + |
| Уреазная активность | - | + |
| Лизис фагами: - чумным -псевдотуберкулезным | + - | - + |
Обозначения: (+) - наличие признака; (-) – отсутствие признака.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА СИБИРСКОЙ ЯЗВЫ
Возбудитель Bаcillus anthracis грамположительная,споровая палочка
Клинические формы локализованная-кожная, генералиованная - пневмония или поражения кишечника.
Исследуемый материал при локализованной отделяемое карбункула, при генерализованной мокрота, кровь,испражнения.
Бактериоскопический метод
 | Bаcillus anthracis, споры Окраска по Цилю-Нельсену Увеличение х1000 Споры красного цвета |
Бактериологический метод диагностики
Питательные среды и условия культивирования: неприхотлив хорошо растет на простых питательных средах;
Признаки дифференциации B.anthracis от антракоидов:
| Признаки | B.anthracis | Антракоиды |
| Подвижность | - | + |
| Наличие капсулы | + | - |
| Гемолиз | - | + |
| Разжижение желатина | + | - |
| Рост на среде с пенициллином | - | + |
| Лизис сибиреязвенным фагом | + | - |
| Патогенность для белых мышей | + | - |
Постановка реакции Асколи:Тип реакции реакция преципитации
Исследуемый материал: термоэкстракт из кожи, шерсти, мяса животных, почвы, выделенной культуры
Диагностический препарат преципитирующая сибиреязвеннаяю сыворотка, содержащая антитела
Результат в положительном случае образуется преципитационное кольцо
ДЕМОНСТРАЦИИ
Бруцеллезный диагностикум, бруцеллин, бруцеллезная лечебная вакцина; туляремийная вакцина, туляремийный диагностикум, тулярин, агглютинирующая О-холерная и флюоресцирующая сыворотка, холерный бактериофаг, гретая холерная вакцина, холероген-анатоксин; вакцина СТИ, люминесцирующая сибиреязвенная сыворотка, антраксин.
Возбудители ООИ кратко
Особо опасные инфекции- болезни способные к эпидемическому распространению с охватом больших масс населения или вызывающие крайне тяжелые индивидуальные инфекции с высокой летальностью или ивалидизацией.
1. Вибрионы: общая характеристика, патогенез, микробиологическая диагностика, специфическая профилактика и принципы лечения холеры.
Vibrio cholerae – грамотрицательная, очень подвижная (монотрих), изогнутая (похожая на запятую) палочка, очень быстро растущая на очень простых питательных средах (на пептонной воде вырастает за 6-8 часов в виде нежной пленки). Вырабатывает экзотоксин (холероген). Включает в себя два биовра – классический и Эль-Тор.
Патогенез холеры – антропоноз, передается фекально-оральным путем, в случае преодоления кислотного барьера желудка, холерные вибрионы размножаются в тонком кишечнике, выделяя холероген, который нарушает водно-солевой обмен (обильный понос), в результате чего развивается резкое обезвоживание организма и ацидоз.
Микробиологическая диагностика – испражнения микроскопируют (окраска водным фуксином) и выделяют чистую культуру на щелочной пептонной воде (так как холерный вибрион является ацидофилом) с последующей идентификацией по морфологическим, биохимическим и серологическим свойствам. С помощью РИФ можно выявить специфический антиген в испражнениях, не выделяя чистую культуру (экспресс-диагностика). Все исследования могут проводиться только в лаборатории особо опасных инфекций.
Специфическая профилактика – имеет вспомогательное значение (применяют убитую вакцину и вакцину, состоящую из двух компонентов: холерогена-анатоксина и О-антигена холерного вибриона).
Принцип лечения холеры – вводят возмещающие жидкости для восстановления водно-солевого баланса и антибиотики широкого спектра действия с учетом антибиотикограммы.
2. Бруцеллы: общая характеристика, патогенез, микробиологическая диагностика и специфическая профилактика бруцеллеза.
Brucella (наибольшее значения для человека имеют B.melitensis, B.abortus, B.suis) – грамотрицательная коккобактерия, медленно растущая на специальных питательных средах (B.abortus требует повышенной концентрации СО2).
Патогенез бруцеллеза – зоонозная инфекция (B.melitensis – от овец, B.abortus – от коров, B.suis – от свиней), передающаяся алиментарным и контактным путем. Больной человек не опасен для окружающих. Бруцеллы попадают в организм через слизистую оболочку или поврежденную кожу, затем – в региональные лимфоузлы, а оттуда – в кровь. С током крови бруцеллы разносятся по организму, поражая органы ретикулоэндотелиальной системы (печень, селезенка, костный мозг), где могут длительно сохраняться вновь попадать в кровь. При гибели бруцелл освобождается эндотоксин, вызывающий интоксикацию. В патогенезе бруцеллеза важную роль играет также сенсибилизация организма бруцеллами (бруцеллез чаще возникает при повторном инфицировании).
Микробиологическая диагностика бруцеллеза – выделяют чистую культуру из крови, мочи, костного мозга. Идентификацию проводят по биохимическим и серологическим признакам. Антитела выявляют с помощью РА, РНГА, РСК, опсонины – с помощью опсоно-фагоцитраной пробы, неполные антитела – с помощью реакции Кумбса. Сенсибилизацию выявляют кожной пробой с бруцеллином (проба Бюрне).Специфическая профилактика – живая вакцина.
3. Yersinia pestis: общая характеристика, патогенез, микробиологическая диагностика и специфическая профилактика чумы.
Yersinia pestis – мелкая овоидная грамотрицательная палочка, для которой характерна метахромазия (окрашивание метиленовой синькой по полюсам). Растет на простых питательный средах с образованием R-форм колоний, похожих на кружевные платочки. На мясо-пептонном бульоне ратет в виде пленки, от которой ко дну тянутся слизистые нити (сталактитовый рост).
Патогенез чумы. Относится к зоонозным инфекциям, но легочная форма становится антропонозом и способна формировать пандемии с высокой смертностью (особо опасная инфекция).
От животных передается человеку через укус блохи (трансмиссивный путь) – в результате формируется кожно-бубонная форма (бубон – пакет увеличенных и спаянных друг с другом лимфатических узлов). Если возбудитель (в результате, например, вскрытия бубона) попадает в легкие (гематогенным путем), развивается вторично-легочная форма (тяжелая пневмония). При этом больной выделяет микроб с мокротой и заражает окружающих аэрозольным путем (чума превращается в антропоноз).
Микробиологическая диагностика чумы. Проводится в лаборатории особо опасных инфекций. Используются все методы диагностики. Основные – культуральный и биологический (заражение морской свинки). Патологический материал – кровь, пунктат из бубона, мокрота.
Культуру выделяют на селективных питательных средах (с добавлением сульфата натрия и генцианового фиолетового), идентифицируют – по морфологическим, серологическим свойствам, по чувствительности к видовому фагу и в биопробе на морской свинке (экссудат из органов которой исследуют микроскопическим и серологическими методами).
Биологический метод осуществляют путем заражения морской свинки патологическим материалом с последующим исследованием как при биопробе.
Экпресс-диагнотику проводят с помощью РИФ (определение антигена в патологическом материале). Специфическая профилактика чумы. Живая чумная вакцина EV.
4. Francisella tularensis: общая характеристика, патогенез, микробиологическая диагностика и специфическая профилактика туляремии.
Читайте также:


