Коклюш инкубационный период у детей сколько дней
- 8 Июня, 2019
- Инфекционные болезни
- Мария Марийка
Коклюш - это инфекционное заболевание. Несмотря на обязательные прививки, оно по-прежнему входит в список самых распространенных опасных эпидемиологических болезней в мире. Коклюш может появиться в любом возрасте, однако половина случаев диагностируется у детей в возрасте до 4 лет.
Осложнения этого недуга могут привести к серьезным последствиям, а в наиболее сложных случаях и к смерти. Рассмотрим симптомы коклюша, методы лечения и профилактические мероприятия.
В настоящее время эпидемиологические вспышки данного недуга относительно редки из-за обязательных прививок. Много случаев заболевания коклюшем было зарегистрировано в 1950-х годах, когда эта болезнь поражала в основном детей в возрасте до одного года. В то время самым серьезным осложнением недуга у детей был летальный исход.

Способы заражения
Коклюш - это очень заразное заболевание, которое развивается при попадании в организм возбудителя Bordetella Pertussis. Больной кашляет, что является прямым путем распространения бактерии.
Многие интересуются, какой инкубационный период коклюша и сколько заразен этот недуг. Медицинские данные таковы:
- отрезок времени от момента попадания возбудителя в организм до проявления первых симптомов болезни составляет 3-4 дня;
- другие люди могут заразиться в течение 6-недельного периода заболевания.
Если проводится своевременная антибактериальная терапия, то период заражения сокращается до 7 дней с момента введения первой дозы лекарственного препарата.
Диагностика коклюша у взрослых очень сложная. Чаще всего пациентов лечат от простуды и проводят обширные обследования на рак легких.
Заразен ли коклюш? Ответ на этот вопрос положительный. Источником инфицирования маленьких детей обычно являются взрослые, у которых заболевание может протекать бессимптомно. Это особенно опасно для новорожденных и младенцев. Около 80 % людей, имеющих контакт с больным человеком, заболеют коклюшем.

Симптоматика
Течение заболевания делят на три периода. Каждый из них вызывает различные симптомы. В первый период, который длится 7-14 дней, появляются симптомы коклюша, напоминающие простуду. К ним относятся:
- насморк и чихание;
- воспаление горла - покраснение, незначительных боли, легкий кашель, который постепенно увеличивается;
- покраснение конъюнктивы глаза;
- субфебрилитет.
Воспаленное горло при коклюше - это один из основных симптомов недуга. Поэтому при проведении диагностики врач обязательно его осматривает.
Второй период заболевания длится от 2 до 4 недель, а в отдельных случаях дольше. В этот период симптомы коклюша таковы:
Третий период болезни - это период постепенного выздоровления. В это время основные симптомы коклюша постепенно исчезают, наблюдается снижение частоты приступов кашля, нормализация температуры. Выздоровление обычно длится около двух недель, но может продолжиться значительно дольше.
Диагностика
Вначале коклюш вызывает симптомы гриппа, которые могут затруднить выполнение точной диагностики. Подозрение на коклюш возникает, когда пациент жалуется на кашель, который продолжается более трех недель. Также подозрение на развитие заболевания может возникнуть из-за того, что человек вступил в тесный контакт с тем, кто страдает коклюшем. Диагноз основывается на результатах диагностики коклюша: серологических и микробиологических тестах.

Как правило, у пациентов выявляется высокий уровень лейкоцитов в крови (20-300 тыс. мкл) с подавляющим большинством лимфоцитов. Этот симптом не определяет окончательный диагноз, однако является одним из этапов диагностики коклюша.
Еще один тест - сбор и анализ биологического материала. Обычно берут мазок из горла или носа, чтобы определить, содержит ли образец бактерии Bordetella Pertussis.
Серологическое тестирование проводится для выявления антител, действие которых направлено против инфекции коклюша, которая присутствует в крови. Для определения их уровня проводят иммуноферментный анализ. Это исследование позволяет обнаружить антитела IgG.
Положительный результат такого теста не только подтверждает наличие заболевания, но и может свидетельствовать о том, что пациент уже давно инфицирован. Постановку точного диагноза должен делать только квалифицированный врач.
Как отличить коклюш от простуды
Простуда обычно проходит через 7 дней. Коклюш так быстро не излечивается. Период 1-2 недели - это только первая фаза. На этом этапе появляется кашель, который длится три месяца. Если он не излечивается быстро или усиливается, врач должен провести обследование пациента на предмет инфицирования микробом Bordetella Pertussis.
Всегда ли необходимо лечить ребенка в больнице
При возникновении коклюша у детей, признаки которого негативно влияют на их здоровье, лечение должно проводиться в стационаре. Особенно опасен риск развития апноэ (нарушение дыхания в период сна).
На начальной стадии заболевания используется антибиотик. В дальнейшем проводится симптоматическое лечение. Госпитализация обязательна при возникновении осложнений. Случаи заболевания, протекающего в легкой форме, можно лечить дома.
Последствия
Осложнения после коклюша чаще всего поражают детей грудного возраста. Они могут вызвать:
- пневмонию;
- бронхит;
- заболевания среднего уха.
Также возникают такие неврологические осложнения:
- энцефалит;
- сбои в работе центральной нервной системы;
- менингит;
- нарушения зрения и слуха.
Чем опасна болезнь коклюш? В результате усиленного кашля могут возникнуть грыжа и внутреннее кровотечение. Наиболее опасной является коклюшная энцефалопатия, вызванная гипоксией головного мозга. Тогда ребенок испытывает судороги и теряет сознание. Для новорожденных и младенцев коклюш может стать смертельным недугом.
Лечение
Услышав свой диагноз, многие пациенты впадают в панику, их охватывает страх, ведь они не знают, как лечить коклюш. Полное выздоровление взрослых и детей основано на качественной и своевременно проведенной антибактериальной терапии. Препараты следует принимать только в той дозировке, которую назначил врач.
В период течения болезни и выздоровления рекомендуется много отдыхать и переходить на правильное питание. Вы должны оставаться дома, свести к минимуму прямые контакты с людьми, так как существует риск их заражения.

Младенцы и маленькие дети до 4 лет должны обязательно проходить лечение в стационаре из-за возможности осложнений и сильной одышки во время приступов кашля при коклюше.
Лечение обычно длится 10-14 дней. Его эффективность напрямую зависит от правильно поставленного диагноза. В случаях затрудненного дыхания при коклюше, приступов кашля и одышки ребенку дополнительно дают дышать кислородом и регулярно убирают мокроту. Больной должен оставаться изолированным в течение 2-3 недель.
Уход за малышами, которые болеют коклюшем
Если больной ребенок остается дома, лучше всего уложить его в постель на бок (в некоторых случаях это уменьшает приступы кашля). Ребенок должен пить не менее 100 мл жидкости на килограмм своего веса в день. То есть при весе 15 кг - около 1,5 литра жидкости в сутки.
Заваривайте травяные чаи на основе ягод и лекарственных трав (например, малины, липы, бузины). Благодаря своему противовоспалительному действию они ускоряют выздоровление.
Кроме того, необходимо обязательно проветривать комнату ребенка несколько раз в день. Прохладный воздух уменьшает отек слизистых оболочек дыхательных путей и выраженность кашля.
Также следует регулярно увлажнять воздух в квартире. Можно использовать специальные приборы или вешать мокрые полотенца на радиаторы. Однако помните, что их следует хорошо прополаскивать, так как остаточное моющее средство, которое выделяется с парами, способно раздражать дыхательные пути ребенка.
Остерегайтесь опасных осложнений, среди которых наиболее распространенным является гнойная пневмония. Поэтому не запускайте лечение коклюша, ведь это заболевание очень ослабляет организм.
Подготовка к встрече с врачом
Если вы считаете, что у вас или у вашего ребенка коклюш, запишитесь на прием к своему семейному доктору или педиатру. Если возникли тяжелые симптомы, вызывайте скорую помощь. Как подготовиться к приему у врача? Вам следует заранее собрать следующую информацию:
- подробное описание признаков и симптомов;
- данные о прошлых медицинских проблемах больного;
- даты прививок;
- информацию о медицинских проблемах родителей, братьев и сестер;
- вопросы, которые вы хотите задать доктору.
Врач проведет клиническое обследование с использованием стетоскопа, чтобы прослушать легкие пациента. Вопросы, которые может задать доктор:
- когда начался кашель;
- как долго он длится;
- вызывает ли кашель боль в грудине, рвоту или тошноту;
- вызывал ли когда-либо кашель покраснение кожных покровов лица;
- был ли у вас когда-нибудь коклюш.
Профилактика путем вакцинации
Прививки, которые делаются детям, необходимы для иммунизации организма. Даже в случае заболевания, риск которого значительно снижается благодаря действию вакцины, признаки коклюша у детей будут значительно слабее. Риск осложнений также уменьшается.
Предполагается, что вакцина обеспечивает защиту на период до 10 лет. Обязанность родителей - защищать своих детей от очень быстрого развития болезни, которая может даже привести к летальному исходу. Вакцина, как профилактика коклюша, вводится в виде однократной инъекции. Прививка работает также против дифтерии и столбняка. Вакцинация проводится в четыре этапа: через 2, 4 и 6 месяцев и 6 лет.
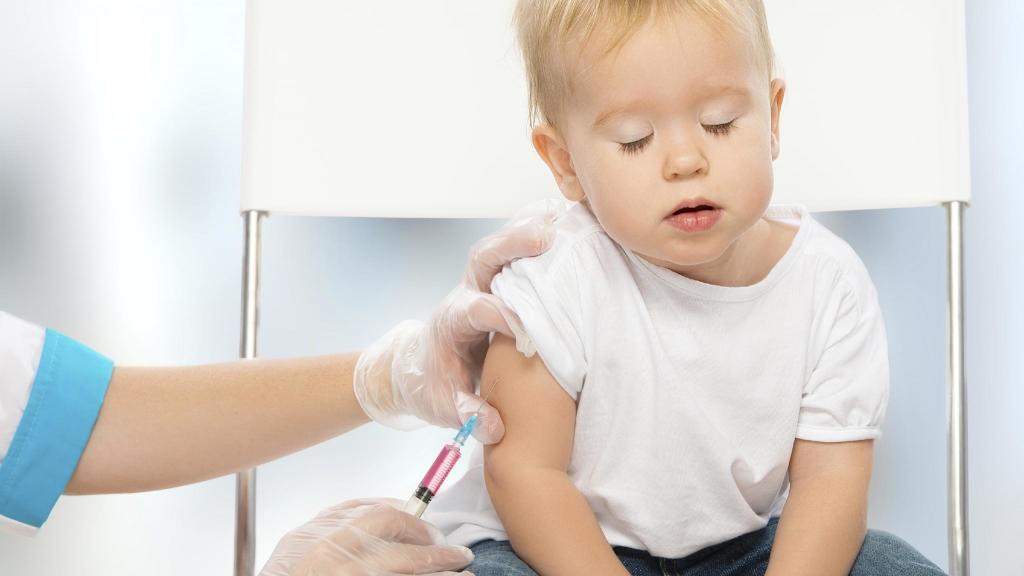
Прививку делают между первым и третьим месяцем жизни ребенка. В России прививки от коклюша являются обязательными. Вакцина эффективна на 80-95 %.
Заболевание может быть связано со многими осложнениями. У взрослых, которым не делали прививку, это могут быть:
- пневмония;
- эмпиема плевры;
- эмфизема;
- бронхит;
- судороги;
- отит среднего уха;
- энцефалит.
Как видите, вакцинация против коклюша необходима. При этом она абсолютно безопасна. Родители, соглашаясь на ее проведение, делают благо своему ребенку. Конечно, если у малыша появляются признаки простуды или другого заболевания во время вакцинации, введение вакцины переносится на несколько дней или даже на пару недель.
Является ли вакцинация безопасной и хорошо переносимой
Большинство нежелательных реакций организма на вводимый препарат проявляется уже через 48 часов после вакцинации. Однако у некоторых людей отдельные симптомы могут проявиться даже через 7 дней. Типичными негативными реакциями после вакцинации против коклюша являются:
- относительно легкие симптомы в месте инъекции (покраснение, боль и припухлость), которые могут возникать у 50 % детей;
- пониженная температура и сонливость - это наиболее распространенные реакции после этой вакцины;
- высокая температура при коклюше (до 40,5 градуса);
- раздражительность, плач, капризность ребенка продолжительностью не менее 3 часов;
- значительное снижение мышечного тонуса, ребенок становится вялым и бледным (эти эпизоды быстро исчезают самопроизвольно и не вызывают серьезных изменений в здоровье);
- припадки, вызванные лихорадкой (обычно появляются в течение 24 часов после первой, второй и третьей вакцинации);
- апатия в течение 7 дней после вакцинации;
- аллергическая реакция, которая возникает крайне редко.
Если после прививки от коклюша вы заметили нежелательную реакцию у своего ребенка, обязательно сообщите об этом врачу. Риск возникновения неприятных симптомов после вакцинации во много раз ниже, чем последствия развития коклюша.
Какие дети не должны быть привиты
Цельноклеточная вакцина против коклюша не должна вводиться людям, которые относятся к следующим категориям:
- дети в возрасте более 3 лет;
- пациенты с прогрессирующими неврологическими заболеваниями;
- дети, у которых были тяжелые реакции после предыдущей дозы DTPw.
Ацеллюлярная вакцина против коклюша не должна назначаться таким пациентам:
- детям старше 7 лет;
- пациентам с прогрессирующими неврологическими заболеваниями;
- детям, которые имели серьезные неврологические расстройства после предыдущей вакцинации против коклюша.
Вакцинация против коклюша не должна проводится тем взрослым, у которых после предыдущей инъекции возникло серьезное неврологическое расстройство.
Решение об окончательном освобождении ребенка от прививок против коклюша всегда принимается индивидуально. Поговорите со своим врачом о рисках, связанных с вакцинацией, а также о риске заболеть и осложнениях, если вы решите не делать инъекций. Дети, которые освобождены от инъекции против коклюша, должны быть вакцинированы против дифтерии и столбняка.
Может ли ребенок заболеть, несмотря на наличие прививки
К сожалению, от коклюша нет стопроцентной защиты. Даже вакцина не дает нам этой уверенности. Однако это абсолютно не освобождает детей от прививок! Напротив, если вакцинированный ребенок заболеет коклюшем, то недуг будет протекать слабее и не вызовет осложнений.
Сколько стоит вакцинация
Цельноклеточная прививка от коклюша детям предлагается бесплатно в рамках текущей программы иммунизации. Вакцины против коклюша бесплатны для недоношенных детей, которые рождены до 37-й недели беременности или с массой тела менее 2500 грамм. Также вакцинация бесплатна для всех детей в возрасте 6 лет. Однако многокомпонентные вакцины, содержащие DTPa, дополнительно оплачиваются.
Домашние средства терапии
Как лечить коклюш с помощью народных средств? Можно ли это делать?
Поскольку у детей младшего возраста риск развития опасного для жизни или тяжелого случая коклюша выше, чем у взрослых, многие из них могут быть госпитализированы.
Для детей и взрослых, которые не нуждаются в госпитализации, существуют народные рецепты, помогающие справиться с болезнью в домашних условиях. Вот несколько советов целителей. Пользоваться ими нужно только после постановки врачом диагноза "коклюш":
- Имбирь. У этого продукта колоссальные лечебные свойства, поэтому его начали использовать еще в древние времена. Вы можете приготовить целебный чай, добавив 12 кусочков свежего имбиря в кастрюлю с тремя стаканами воды. Кипятите напиток 20 минут, остудите. Процедите отвар, добавьте по 1 столовой ложке меда и натурального лимонного сока.
- Солодка. Корень этой травки издавна используется для лечения кашля. Солодка может помочь успокоить воспаленную и раздраженную слизистую горла, что облегчит кашель. Возьмите 1 столовую ложку травки и залейте ее горячей водой (200 мл). Напиток настаивайте 24 часа.
- Употребление большого количества жидкости, будь то чай из лекарственных трав или просто чистая вода без газа. Это способствует уменьшению кашля. Вода помогает разжижать слизь в назальном протоке.
- Мед. Существуют научные доказательства того, что мед может быть эффективен при лечении кашля при коклюше. Вы можете смешать этот продукт пчеловодства с кокосовым маслом и лимонным соком для дополнительной пользы.
- Чай с тимьяном. В Германии это растение официально одобрено для лечения кашля, инфекций верхних дыхательных путей, бронхита и коклюша. Листья травы содержат мощный состав, который расслабляет мышцы трахеи и подвздошной кишки, а также уменьшает воспаление. Вы можете приготовить чай с тимьяном, положив две чайные ложки его измельченных листьев в чашку кипятка на 10 минут, а затем процедите. Добавление меда и лимона дополняет вкус и усиливает целебное воздействие.
- Горячий душ. Откройте кран с горячей водой, закройте окна, выключите вытяжной вентилятор. Горячий пар может быть злейшим врагом кашля и вашим лучшим другом. Также горячий пар помогает успокоить дыхательные пути, ослабить застой и мокроту в горле и легких.
Диета
Организуйте свое питание таким образом, чтобы в рационе присутствовали следующие продукты:
- свежие фруктовые соки и фрукты;
- витамин С (очень полезен для детей);
- хлеб из муки грубого помола, растительные масла, изделия из овсяной муки, каши, молочные пудинги, яйца;
- виноградный сок, смешанный с медом (он также очень полезен при лечении коклюша);
- стакан горячего имбирного чая разжижает сгущенную слизь и мокроту в дыхательной системе.
Продукты, которых следует избегать:
- жареные и рафинированные блюда, соленья, приправы, кофе, чай, сахар и мясо;
- пациент также должен исключить из ежедневного рациона все продукты из белой муки и сахара, мороженое, конфеты и алкогольные напитки.
Занятия активным спортом способны усугубить состояние здоровья при коклюше. Поэтому от высоких физических нагрузок следует на время отказаться. Больному рекомендуется покой.
Также откажитесь от табакокурения, ведь никотин повреждает легкие и может привести не только к развитию сильного кашля, но и к возникновению рака легких, так как иммунная система при коклюше ослаблена. Обязательно обратитесь к врачу, если ваш кашель длится более трех недель.

Кашель при коклюше отличает специфичный неконтролируемый характер. Повторные приступы могут изнурять и изматывать ребенка. Подавлять кашель можно при помощи сиропа КОДЕЛАК ® НЕО.
Узнать больше…


Благоприятный профиль безопасности препаратов КОДЕЛАК ® НЕО позволяет применять их для облегчения приступов сухого кашля у детей разного возраста. Капли КОДЕЛАК ® НЕО можно давать даже малышам с 2 месяцев (после консультации с педиатром).
Подробнее о КОДЕЛАК ® НЕО.


Современные препараты от сухого кашля, такие как КОДЕЛАК ® НЕО, не содержат в своем составе кодеин, не вызывают привыкания и не формируют зависимости. КОДЕЛАК ® НЕО не снижает своей активности даже при длительном применении, например при лечении остаточного кашля после перенесенной простуды.
Подробнее о КОДЕЛАК ® НЕО…


При коклюше приступы кашля у детей могут сопровождаться тошнотой, рвотой, непроизвольным мочеиспусканием; в тяжелых случаях возможна потеря сознания, судороги и нарушение дыхания. Для облегчения состояния и подавления приступов сухого кашля при коклюше могут быть использованы противокашлевые препараты центрального действия на основе бутамирата.

Сироп КОДЕЛАК ® НЕО не содержит сахара. Ванильный аромат, сладковатый вкус и мерная ложечка в комплекте обеспечивают легкость и удобство применения препарата при сухом кашле у детей с 3 лет.
Подробнее …


Противокашлевые препараты производятся в самых разных формах выпуска, таких как капли, сиропы, таблетки, пастилки.
Подробнее…

Коклюш — инфекционное заболевание, которое может длиться несколько месяцев и опасно тяжелыми осложнениями, особенно для детей до года. Повсеместная вакцинация привела к тому, что количество тяжелых форм болезни значимо снизилось, но полностью нейтрализовать бактерию, как это произошло, например, с вирусом оспы, пока не удалось. Как же протекает коклюш, каковы симптомы болезни и чем она опасна? В чем заключаются общие принципы лечения? Ответы на эти вопросы — в нашей статье.
Что такое коклюш и в каких формах может проявиться заболевание?
Коклюш — это бактериальная инфекция, возбудитель которой называется Bordetella Pertussis. Болезнь передается только от человека к человеку и очень заразна: при контакте с заболевшим вероятность заражения у непривитого ребенка — 70–90% [1] . Еще в середине прошлого века, до того как появилась прививка от этого заболевания, смертность грудных детей при коклюше превосходила идентичные показатели дифтерии, кори, скарлатины, полиомиелита и менингита вместе взятых [2] . Массовое введение вакцинации сократило заболеваемость в 150–200 раз и резко снизило смертность. Так, во время эпидемии коклюша 2010 года в США погибло лишь 5 детей [3] .
Попав в организм, возбудитель коклюша поражает слизистую оболочку дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Это раздражает рецепторы дыхательных путей, которые передают информацию по нервной системе в кашлевой центр головного мозга. Интенсивное и продолжительное раздражение кашлевого центра формирует в нем очаг стойкого возбуждения, который является стимулирующим фактором для неконтролируемых изнурительных приступов кашля. В Древнем Китае эту болезнь так и называли — стодневный кашель.
Длительный, сухой, приступообразный кашель, на пике приступа которого возможна даже остановка дыхания — главное проявление коклюша. Степень тяжести болезни определяют в зависимости от числа серий кашлевых приступов:
- легкая — 10–15 приступов в сутки;
- средняя — 15–25 приступов в сутки;
- тяжелая — 30–60 приступов в сутки.
У грудных детей часто не бывает классических серий приступообразного кашля, вместо него нередко возникает кратковременная остановка дыхания. У подростков и взрослых нередки атипичные формы коклюша, когда кроме упорного надсадного сухого кашля нет вообще никаких признаков инфекции. Возможно и скрытое бактерионосительство — по данным Минздрава ему подвержены до 1,5% переболевших детей с ослабленным иммунитетом.
На заметку
Чаще всего ребенок заражается от старших родственников — подростков и взрослых — с недиагностированным коклюшем.
В наше время болезнь чаще всего заканчивается выздоровлением, но за время течения она успевает измотать не только самого пациента, но и всех членов семьи.
По данным за 2014 год, в России было зарегистрировано 4705 случаев коклюша [4] . Возрастная структура заболевших следующая:
- 7–14 лет — 37,9%;
- младше года — 25%;
- 3–6 лет — 18,2%;
- 1–2 года — 15,3%.
Как видно, чаще всего болеют дети до года и школьники 7–14 лет. Первым чаще всего не успевают сделать прививку: по календарю вакцинации в первый раз прививка от коклюша делается в 4 месяца, но медицинские отводы и переносы вакцинации — также не редкость. Дети второй возрастной группы болеют потому, что со временем поствакцинальный иммунитет ослабевает, сходя на нет в среднем за 12 лет. Коклюш у взрослых и подростков часто протекает стерто, и правильный диагноз вовремя не устанавливается. Именно от старших родственников обычно и заражаются малыши.
Есть мнение
Единственная известная профилактика коклюша — вакцинация. К сожалению, традиционная вакцина АКДС сейчас не гарантирует 100% защиту (по данным эпидемиологов, 65% заболевших детей были привиты), что, по-видимому, объясняется антигенным дрейфом, то есть мутацией, изменением структуры специфических белков бактерии — антигенов. Но даже если после вакцинации болезнь и наступает, то после прививки коклюш проходит в легкой форме. Об этом же говорят и показатели смертности — число 0,07 на 100 тысяч населения не идет ни в какое сравнение с теми чудовищными данными, о которых мы говорили в начале статьи.
Иммунитет после перенесенного коклюша пожизненный.
Инкубационный период при коклюше — время от заражения до первых проявлений болезни — может продлиться от 5 до 20 дней, но средняя продолжительность составляет 2 недели. Развиваясь, болезнь проходит 3 стадии.
- Катаральный период. Начальная стадия коклюша, время активного размножения бактерии. Первые симптомы коклюша могут выглядеть как типичное ОРВИ с температурой и кашлем. Но возможно, что кашель окажется единственным симптомом болезни в это время — сухой, навязчивый и не поддающийся никаким средствам лечения.
- Спазматический (пароксизмальный) период — пик болезни. Это самое тяжелое время для пациента и окружающих. Кашель при коклюше становится приступообразным, безудержным и неукротимым. В классическом варианте, описанном в учебниках, серия кашлевых толчков происходит на выдохе и заканчивается резким свистящим вдохом через спазмированную голосовую щель — репризом. Сейчас классический реприз при коклюше у детей встречается редко: больной делает глубокий вдох и начинается новая серия кашля. За время одного приступа таких серий может быть от 3 до 8. Во время приступа лицо пациента краснеет или синеет, набухают вены на шее, слезятся глаза, язык во время кашля высовывается. На пике кашля возможна остановка дыхания. Приступ заканчивается отхождением стекловидной вязкой мокроты или рвотой, после чего наступает облегчение — до следующего приступа. Такой кашель значительно ухудшает качество жизни пациентов, может привести к возникновению мышечных болей в области грудной клетки и брюшной стенки, нарушениям гемодинамики в грудной полости, кровохарканью, пневмотораксу, рвоте, недержанию мочи, способствует формированию диафрагмальной и других видов грыж.
- Период разрешения — обратного развития симптомов. Мучительный кашель при коклюше может продолжаться 1–2 месяца, в течение которых частота приступов постепенно уменьшается, но кашель сохраняется. Спазматическая форма кашля меняется на обыкновенную, температура, если она была, отступает. Сыпь на лице и шее исчезает. Возвращается аппетит. Наступает долгожданная стадия выздоровления, при которой остаточный кашель может сохраняться еще до полугода.
Остановимся подробнее на симптоматике коклюша.
Спровоцировать приступ кашля может физическая активность, сильные эмоции. Кашель усиливается под вечер и не проходит ночью, не давая больному спать. В легких случаях течения коклюша между приступами общее состояние не нарушено. В тяжелых, когда приступы следуют один за другим, ребенок утомлен, лицо его отечно, из-за хронического недосыпания он становится вялым, характерны точечные кровоизлияния на лице, конъюнктиве век и склерах глазных яблок.
Облегчить приступ кашля может влажный прохладный воздух, поэтому весной и осенью ребенок должен обязательно находиться на улице как можно дольше — по несколько часов в день.
Обратите внимание, что осложнения чаще всего возникают именно во время спазматического (пароксизмального) периода, в их числе:
- пневмония;
- ателектаз (закупорка бронха и спадение участка легкого);
- точечные кровоизлияния в кожу лица, конъюнктиву глаз;
- грыжи — пупочные или паховые;
- эпилептические приступы;
- энцефалопатии;
- переломы ребер;
- недержание мочи;
- остановка дыхания.
Диагностируют коклюш по совокупности клинических проявлений и эпидемиологической информации. Главный клинический критерий — кашель в течение 2 и более недель, не поддающийся лечению обычными противокашлевыми средствами. Но основной метод диагностики в наше время — лабораторные исследования на выявление возбудителя. Самый чувствительный — метод полимеразной цепной реакции (ПЦР). Но он, как и бактериологическое исследование, эффективен только в первые 3 недели болезни. На поздних стадиях исследуют кровь на специфические иммуноглобулины. Пробы крови при анализе на коклюш берутся с интервалом не менее 2 недель. О наличии болезни говорит четырехкратное увеличение иммуноглобулинов в сыворотке крови.
Остальные параметры крови не являются специфичными именно для коклюша, среди них —увеличение числа лимфоцитов и лейкоцитов в периферической крови, а также снижение показателей СОЭ.
Поскольку болезнь протекает долго, то и лечение коклюша длительное и сложное, а само течение болезни — весьма непредсказуемо. Дети младше 4 месяцев и больные тяжелыми формами коклюша обязательно госпитализируются.
Терапия при коклюше всегда комплексная и включает в себя как режим и диету, так и лекарственные средства. Назначаемые препараты направлены на то, чтобы:
- устранить инфекцию из организма;
- уменьшить частоту и тяжесть приступов кашля;
- облегчить последствия гипоксии для организма;
- предупредить развитие осложнений, в том числе возникновение дыхательной недостаточности, неврологической патологии.
Ребенку необходим щадящий режим со сниженными физическими и психоэмоциональными нагрузками. Обязательны долгие прогулки, но без контакта с другими детьми. Оптимальная температура для прогулок — от -5 до +15°C, ниже -10°C прогулки нежелательны. Воздух в квартире или помещении, где находится ребенок, должен быть свежим и увлажненным. С этой целью могут быть использованы специальные увлажнители воздуха. Именно влажный воздух способствует облегчению приступов сухого кашля.
Справка
Ателектаз — патологическое состояние, при котором ткань легкого теряет свою воздушность и спадается (слипается), уменьшая его дыхательную поверхность. В результате такого спадания происходит ухудшение газообмена, что, в свою очередь, приводит к кислородному голоданию тканей и органов, в особенности головного мозга. Тяжесть ателектаза зависит от объема и площади участка легкого, потерявшего свою воздушность.
В условиях стационара актуальна физиотерапия: электрофорез, УВЧ и другие методы. Часто используется кислородотерапия, направленная на профилактику дыхательной недостаточности. Но конкретные назначения делает лечащий врач.
Лекарственная терапия. Для общеукрепляющих целей назначают витамины. Этиотропная (направленная на устранение возбудителя) терапия при коклюше — это антибиотики. К сожалению, прервать развитие болезни они могут только на ранних стадиях — в первые 2–3 недели от начала болезни. Позже антибиотики неэффективны и назначаются, только если появляется угроза бактериальных осложнений, таких как пневмония.
Для стабилизации психоэмоционального состояния ребенка (как уже упоминалось, эмоции могут спровоцировать приступ кашля) используют растительные успокаивающие препараты — валериану, пустырник и тому подобное. Малышам конкретное средство должен посоветовать лечащий врач.
При среднетяжелых формах частоту приступов кашля могут сократить нейролептики.
Гормональные препараты используются при среднетяжелых и тяжелых формах коклюша: они уменьшают активность воспаления, снижают отечность и проницаемость сосудов.
Но основную роль в лечении коклюша играют противокашлевые препараты, действие которых направлено на подавление кашлевого рефлекса. Они блокируют передачу нервных импульсов в кашлевой центр, как следствие, останавливается и сам кашель. Препараты, подавляющие кашель, могут быть центрального и периферического действия. Первые вызывают торможение кашлевого центра головного мозга, вторые обеспечивают снижение чувствительности кашлевых рецепторов на уровне слизистой дыхательных путей.
Среди противокашлевых препаратов центрального действия различают наркотические и ненаркотические лекарственные средства. Ранее при приступах непродуктивного кашля широко применялись противокашлевые средства, содержащие кодеин, достаточно быстро блокирующий кашлевой центр. Однако параллельно с выраженным терапевтическим эффектом при их использовании отмечался и ряд побочных действий, среди которых наиболее значимыми были угнетение дыхательного центра и формирование лекарственной зависимости. Значительным шагом вперед в лечении сухого непродуктивного кашля явилась разработка новых противокашлевых препаратов центрального действия, не уступающих по эффективности кодеину, но при этом лишенных его недостатков. Примером противокашлевых препаратов центрального действия являются непредставленные на данный момент в России L-клоперастин и декстрометорфан, а также получивший широкую популярность и распространение бутамират.
Молекула бутамирата по своему химическому составу и фармакологическим свойствам не является производным опия, а потому представляет собой ненаркотическое противокашлевое средство центрального действия. Бутамират избирательно воздействует на кашлевой центр, не вызывая угнетения дыхания, не оказывая седативного действия и не формируя лекарственной зависимости. Для бутамирата характерны чрезвычайно низкая частота развития побочных эффектов, максимально быстрое начало действия уже после первого применения и сохранение эффективности даже при длительном лечении (без снижения выраженности терапевтического действия). В сравнительных исследованиях бутамират демонстрирует эффективность, которая не уступает кодеинсодержащим лекарственным препаратам. Препараты на основе бутамирата могут быть использованы как при недавно появившемся, так и при хроническом сухом кашле, в том числе в случаях, когда другие лекарственные средства не приносят ожидаемого результата: например, при лечении коклюша, а также других заболеваний, сопровождающихся изнурительным сухим кашлем.
Итак, коклюш — тяжелое, изматывающее заболевание. Поражая, прежде всего, детей и подростков, коклюш вызывает длительный мучительный кашель, который может продолжаться несколько месяцев. Коклюш не только истощает организм больного, лишая его сна и отдыха, но и может вызывать опасные осложнения. Один из важных компонентов симптоматического лечения — противокашлевые препараты, угнетающие кашлевой центр.
«Безусловно, кашель — один из самых мучительных симптомов при коклюше. Приступы сухого кашля могут быть настолько интенсивны, что в отдельных случаях вызывают переломы ребер, а повышение внутрибрюшного давления способствует возникновению грыж. Но даже если болезнь развивается не настолько тяжело, постоянный кашель в прямом смысле лишает больного сна и отдыха. Поэтому выбор средства против кашля — один из важных моментов в лечении коклюша.
Капли предназначены для лечения сухого кашля у малышей старше 2 месяцев. Их удобно и просто дозировать благодаря специальной насадке-капельнице. Сладковатый вкус и аромат ванили позволяют дать лекарство маленькому пациенту, не вызывая негативных эмоций, которые крайне нежелательны при коклюше.
Читайте также:


