Лазолван при коклюше у детей
Возбудитель коклюша содержит целый ряд компонентов, способных при взаимодействии с организмом человека привести к развитию множества патологических процессов. Лечение коклюша у детей должно быть направлено на борьбу с дыхательной недостаточностью и устранение последствий, которые вызваны пониженным содержанием кислорода в организме больного. Лечение коклюша у взрослых принципиально не отличается от лечения данной патологии у детей. Назначение антибиотиков при коклюше должно быть четко обосновано.
Этапы лечения коклюша
На 1-м этапе возникает необходимость борьбы с возбудителями коклюша и купирования острых проявлений заболевания, таких как остановки дыхания, судорожного и геморрагического синдромов, специфических изменений в бронхолегочной системе.
На 2-м этапе проводится профилактика развития бактериальных осложнений.
Борьба с коклюшными палочками в сочетании с правильно организованным режимом, уходом и питанием больного ребенка — важнейшие компоненты терапии при коклюше на первом этапе.
Госпитализация
Дети старшего возраста и взрослые, заболевание у которых протекает в легкой форме и привитые дети могут лечиться в домашних условиях. Госпитализации подлежат:
- дети первых месяцев жизни непривитые от коклюша,
- дети и взрослые, заболевание у которых протекает в среднетяжелой форме, но имеются предпосылки к развитию осложнений,
- дети с хроническими заболеваниями, которые способствовали ослаблению и истощению организма, что привело к развитию коклюша,
- дети из общежитий, домов ребенка, проживающие в неблагоприятных бытовых условиях и закрытых лечебных учреждениях,
- взрослые с тяжелым осложненным течением заболевания.
У половины детей коклюш начинает развиваться под маской ОРВИ, микоплазменной, хламидийной и цитомегаловирусной инфекции. Поэтому главная задача инфекционного отделения — не допустить возможности вторичного инфицирования.
Рис. 1. На фото современная инфекционная больница с боксированными палатами.
Режим лечения
Правильно организованный режим лечения ребенка позволяет облегчить проявления заболевания. При коклюше он щадящий, ограничивающий отрицательные психоэмоциональные и физические нагрузки. Прогулки на свежем воздухе являются обязательной процедурой при лечении коклюша в домашних условиях. Оптимальными условиями для прогулок является температура воздуха от плюс десяти до минус пяти градусов Цельсия. Продолжительность прогулок должна составлять от 30 минут до 2-х часов. Прогулки при более низких температурах не желательны.
Психоэмоциональный покой включает в себя устранение всех внешних раздражителей. Сон должен быть более продолжительным. Госпитализировать детей необходимо вместе с мамами. Мамы должны обучиться методике проведения дыхательной гимнастики, уметь отвлекать детей от кашля и самой не пугаться его приближения, оказывать первую помощь при апноэ.
Рис. 2. Прогулки на свежем воздухе являются обязательными для детей, коклюш у которых протекает в легкой форме.
Антибиотики при коклюше
Антибиотики при коклюше для уничтожения возбудителей у детей и взрослых назначаются только в ранние сроки заболевания.
Макролиды являются препаратами выбора при лечении коклюша. Их предпочтительно назначать в первые 10 дней заболевания. Показаны такие антибиотики, как Эритромицин, Мидекамицин, Азитромицин, Рокситромицин, Кларитромицин и их аналоги.
При лечении коклюша используются также антибиотики пенициллинового ряда. Их предпочтительно назначать в первые 7 дней заболевания.
В период спазматического кашля назначение антибиотиков нецелесообразно из-за их отрицательного влияния на микробиоценоз (микробное сообщество) дыхательной системы. Однако при развитии бронхолегочных осложнений и наличии хронической бронхолегочной патологии антибиотики назначаются обязательно. Предпочтение отдается антибиотикам широкого спектра действия. При тяжелых формах коклюша назначаются антибиотики группы макролидов и цефалоспорины III — IV поколений.
На ранних стадиях заболевания используется противококлюшный γ-глобулин, облегчающий течение заболевания. Противококлюшный γ-глобулин вводится в период антибиотикотерапии.
Рис. 3. Спазматический приступообразный кашель — доминирующий симптомом заболевания у детей.
Патогенетическая и симптоматическая терапия коклюша у детей и взрослых
Патогенетическая и симптоматическая терапия коклюша направлена на нормализацию механизмов местной защиты слизистой оболочки бронхов, уменьшение кашля и отека слизистых оболочек, уменьшение чрезмерного выделения слизи (мокроты), противодействие бронхоспазму, облегчение отхождения мокроты.
При легкой форме заболевания назначаются успокаивающие препараты (настойка валерианы, пустырника, пиона). Из спазмолитических средств — микстура с экстрактом белладонны, кальция глюконат. Витамины группы С, А и Р. При аллергии показано назначение десенсибилизирующих средств.
Рис. 4. Лечение коклюша у детей в возрасте до одного года проводится в палатах интенсивной терапии.
Противокашлевые препараты мало эффективны при коклюше. Однако их иногда используют при мучительном кашле.
- Отхаркивающие препараты (муколитики) Бронхикум, Амброксол, Амбробене, Стоптуссин и Лазолван.
- Препараты с отхаркивающим эффектом и стимуляторы двигательной (моторной) функции дыхательных путей — Синетос, Туссин, Колдрекс бронхо и Бромгексин.
- Противокашлевой препарат центрального действия Синекод.
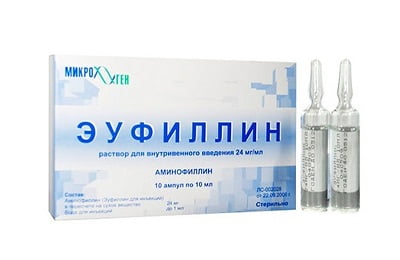
- Бронходиллятаторы Беродуал и Эуфиллин.
Бронхомуколитики желательно вводить при помощи небулайзера. Аппаратное введение препаратов этой группы гарантирует их глубокое проникновение в бронхолегочную систему.
На второй неделе спазматического периода подключается массаж и дыхательная гимнастика.
Правильная организация досуга у детей старшего возраста (занятия, игры, развлечения, чтение) способны предотвратить приступы кашля. Они снижают кашлевую доминанту.
Рис. 5. Бронхомуколитики при коклюше желательно вводить при помощи небулайзера.
При тяжелом приступообразном кашле назначается противоаллергический препарат Пипольфен и транквилизатор Седуксен.
При бронхообструкции показан Эуфиллин. Такие препараты, как Солутан, Атропин, Эфедрин и Адреналин применять нецелесообразно из-за того, что они повышают давление в малом круге кровообращения и повышают возбудимость центральной нервной системы.
Седативным и противосудорожным действием обладают транквилизаторы Седуксен, Реланиум и Сибазон.
Успокаивает больных, уменьшают частоту приступов кашля и апноэ, обладают противорвотным эффектом нейроплегические средства (нейролептики). Из препаратов этой группы при лечении коклюша у детей применяется Аминазин.
Транквилизаторы и нейролептики применяются при среднетяжелых и тяжелых формах заболевания.
Уважаемый Евгений Олегович! Моему старшему сыну 12 лет. Пока я лежала в роддоме, его обычное ОРВИ благополучно долечили до бронхита (диагноз под бо-о-о-льшим вопросом). Папа наш до этого лечением не занимался, поэтому, как прописали пить Макропен, так и пили все две недели. Результат - сухой кашель приступами. Пошли ко врачу - снова назначение Макропена. Они у меня умненькие, по своему почину пропили Амоксиклав. Результат тот же. На третьем посещении врача, после очередного назначения Макропена, по моему наущению, папа спросил: "От чего лечим?" (я на этот вопрос, уж простите, отвечаю "От жизни"). Отправили на анализ флоры. Рентгена так и не добились. Анализ не готов. По описанию в справочниках, состояние сильно похоже на коклюш или "аллергическую астму". Пока ходили к врачу, не смотря на все предосторожности, заразился маленький. Кашель с мокротой, температуры нет, горло немного красное, язык обложен, аппетит нормальный. Аллергией, слава Богу, заразиться нельзя. Решила поискать, на всякий случай, как бороться с коклюшем в возрасте 2 месяцев, нашла вашу книгу о здравом смысле. Со всем, что там написано, согласна полностью - собственным здоровьем платила за знания. Еще бы мужа убедить. С болячкой старшего я и сама справлюсь, а с младшим сложнее - он откашливаться пока не умеет, а как помочь я не знаю. Очень прошу Вас, может есть дополнительные рекомендации по уходу за младенцами в этом состоянии?
![]()
[Письмо]
Евгений Олегович! Диагноз Вы поставили точнейший, хоть и на таком расстоянии!:) Вчера врач-пульмонолог, только посмотрев карточку, сказала: "Типичнейший коклюш, хоть в учебник. " и назначила всё то же, что и Вы, кроме экстремального житья на балконе (у нас пока по ночам всего +8, Сибирь все-таки). Сознаваться, что мы выполняем ваши рекомендации, мы не стали: научные светила создания нежные;). Но бой за отметку в карте выиграли, опять благодаря вашему совету. Меня беспокоит только то, что из-за приема антибиотика (с третьего дня заболевания), анализ у маленького может быть отрицательным, а не было коклюша - делай прививку. Стоит ли на этом акцентироваться или сдаться и прививать АКДС?
[Ответ доктора]
Алена, здравствуйте! Вероятность того, что анализ будет отрицательным - почти 100%. Заучите умную фразу: "Согласно всем методическим указаниям, коклюш - диагноз клинический и отрицательные результаты бактериологического исследования диагноз не опровергают". Повторяйте эту фразу, аки попугай, но АКДС делать не надо. Самая токсичная из всех прививок - именно коклюш! И нечего зазря рисковать дитем, которое итак рискует изрядно, поскольку коклюшем болеет. Мужайтесь, акцентируйтесь и не сдавайтесь! Удачи и скорейшего выздоровления. Комаровский.
[Письмо]
Здравствуйте, Евгений Олегович! Как Вы советовали, пили Флемоксин. Видимого улучшения нет, и как узнать насколько помогло лекарство не знаем. Откашливающие продолжаем пить. Живём с открытой форточкой. Как быть дальше не знаем - толку от нашего участкового врача нет (она сама не знает, что делать), хорошо хоть прослушивания стетоскопом добились. Стало что-то откашливаться. Плохо это или хорошо? Спасибо за красивую фразу - мгновенно помогла. С нами перестали разговаривать как с идиотами, начали прислушиваться к тому, что говорим, и главное, сделали записи о коклюше и старшему и младшему. Спасибо за помощь, до свидания Алёна
[Ответ доктора]
Алена, здравствуйте! Никакого видимого улучшения от приема антибиотика при коклюше нет и быть не может. Его использование лишь сокращает продолжительность кашля. То, что "стало что-то откашливаться" это не принципиально - ни хорошо и ни плохо. Главное, как быть дальше - терпеть, и не надеяться на то, что Вам кто-то поможет кроме Вас. Самое необходимое при коклюше Вы уже сделали - пропили нужный антибиотик и обеспечили необходимый режим. Теперь главный лекарь время. Информация к размышлению: 100 лет назад в книге "Записки врача" В.В.Вересаев писал о том, что если Вас (врача) впервые позовут в дом к ребенку, заболевшему коклюшем, то побольше в этот дом Вас уже не позовут - ибо хорошим доктором при этой болезни быть нельзя - хоть головой об стенку бейся, все равно три месяца кашлять. Всего доброго. Комаровский Евгений Олегович
Человек очень восприимчив к инфекционным заболеваниям. Одной из таких патологий является коклюш. Заболевание опасно еще и потому, что легко передается от зараженного человека здоровому. Важно быстро обнаружить коклюшную палочку в закрытом многолюдном помещении и предотвратить вспышку массового заражения.
Если у больного возникли подозрение на коклюшную инфекцию, необходимо срочно обратиться за компетентным лечением к специалисту.
Полностью избавиться от недуга возможно только при приеме антибиотиков. Чтобы понять, как правильно лечить заболевание, необходимо ознакомиться с его клинической картиной.
Симптомы
Инкубационный период коклюшной палочки составляет до 14 дней, поэтому сразу заподозрить недуг сложно. Зараженный человек даже после полного выздоровления представляет угрозу для окружающих еще несколько недель.

В начале болезни отмечаются следующие симптомы:
- обильные слизистые выделения из носа;
- чихание;
- кашель, усиливающийся в ночное время.
Первоначальные признаки заболевания очень схожи с обычной простудой. Но через несколько дней сухой кашель становится приступообразным. Обычно приступ состоит из 10-15 толчков. В это время больной может ощущать спазмы и боль в грудной клетке. Чем больше времени проходит с момента заражения, тем ярче проявляются симптомы патологии.
Недуг особенно тяжело протекает у малышей, вызывая остановку дыхания и удушье. При несвоевременно оказанной медицинской помощи инфекция может стать причиной летального исхода или серьезных осложнений:
- эпилепсии;
- пневмонии;
- неврологических расстройств.

Отличить коклюш от простуды возможно по некоторым характеристикам – при простуде человек чувствует себя удовлетворительно между приступами кашля, у него не повешена температура тела и нормальный аппетит. При инфекционной патологии между приступами у больного наблюдается рвота и потеря аппетита.
Чтобы облегчить состояние больного, который проходит лечение, следует обеспечить ему:
- Свежий воздух. Прогулки при заболевании необходимы. Пребывать на улице нужно как можно чаще и дольше. Лучше вывезти зараженного человека на природу, где воздух не загрязнен выхлопными газами. Во время прогулок важно не допустить переохлаждения.
- Чистое помещение. Для этого в комнате регулярно проводят уборку и избавляются от всех накопителей пыли – ковров, паласов и мягких игрушек. Аллергены и большое количество пыли способны усилить приступы кашля. Идеально в этой ситуации использование увлажнителя воздуха. Сухой и жаркий воздух способствует застою слизи в дыхательных путях и ее проблемному отхождению.
- Диетическое питание. Из рациона больно исключают копченую, жареную и острую пищу, провоцирующую раздражение горла. Кормление должно происходить небольшими порциями, поскольку обильная еда может вызвать новый приступ рвотного рефлекса.
- Комфортную одежду. Больного лучше одевать в одежду из натуральных материалов. Она не должна сковывать его движений.

Обильное питье. Особенно хорошо на начальных стадиях коклюша помогают следующие напитки:
- сок черной смородины;
- апельсиновый сок;
- сироп, приготовленный на основе меда и чеснока;
- сироп из редиса и меда.
Способы лечения
Наиболее эффективные препараты при заражении коклюшем – антибиотики. Вылечить заболевание в запущенной степени с помощью одних только противомикробных средств вряд ли получится. Но их применение целесообразно для профилактики заболевания и его терапии на ранней стадии развития.
Специалисты рекомендует принимать Эритромицин для предотвращения распространения коклюшной палочки среди населения.
Препарат считается наиболее оптимальным за счет своей низкой цены и безопасности. Он не оказывает негативного влияния на органы пищеварительной системы.
Средство прописывают всем членам семьи, если один из них заразился инфекцией. Ведь коклюш имеет 100% вероятность заражения. В первую очередь противомикробные препараты назначают больным, у которых прошел срок действия вакцин. Применяемые антибиотики подразделяются на несколько категорий.
Макролиды – их необходимо использовать только первые 10 дней с момента начала болезни. К данной группе препаратов помимо Эритромицина относятся:
- Кларитромицин;
- Мидекамицин;
- Рокситромицин;
- Азитромицин.

При тяжелой форме коклюшного недуга предпочтение отдают макролидам или цефалоспоринам последних поколений.
С коклюшкой палочкой в катаральном периоде развития быстро справляются современные антибактериальные препараты: Сумамед и Вильпрофен.
Назначение антибиотиков на поздних этапах коклюша бессмысленно. Противомикробные препараты в это время не только бесполезны, но и опасны. Ведь, угнетая собственный иммунитет, они облегчат прохождение в организм вторичной флоры.
В запущенных стадиях заболевания прием антибактериальных препаратов осуществляется только при вероятности развития пневмонии или бронхита. Антибиотики не назначаются в случае проявления спазматического кашля. Они будут отрицательно влиять на микрофлору дыхательной системы.
В начале заболевания пациентам могут быть назначены противококлюшевые y-глобулины. Они помогут облегчить течение патологии и снизить риск осложнений после нее. Противококлюшевый y-глобулин вводится внутримышечно во время терапии антимикробными препаратами.
Для устранения приступов применяют противокашлевые средства, выпускаемые в форме таблеток, сиропов и микстур. Их эффективность при коклюше не доказана, но некоторые из них облегчают мучительные симптомы. Лекарства, обладающие противокашлевым действием, разделяют на несколько категорий:
- Отхаркивающие средства или муколитики: Амброксол, Бронхикум, микстура Лазолван или Амбробене. Лекарства помогают разжижить слизистый секрет и снизить ее вязкость. Благодаря этому мокрота скорее выводится из дыхательных путей.
![]()
Препараты-муколитики, стимулирующие моторику дыхательных путей: Туссин, Колдрекс, Синетос, Бромгексин.
Противокашлевые средства: Стоптуссин, Синекод. Блокируют рецепторы в головном мозге. Назначаются только при сильных приступах, которые мешают полноценному сну и отдыху.
Препараты от кашля нельзя принимать без указаний врача. Ведь посредством кашля организм пытается избавиться от патогенных микроорганизмов, находящихся в органах дыхания. Для удаления коклюшных параксизмов назначают Кодеин или Либексин.
Муколитики желательно принимать с помощью небулайзера. Благодаря аппаратному введению лекарство проникает глубоко в бронхи и легкие. Однако пользоваться таким методом нельзя детям до 3 лет.
При коклюше кашель наблюдается продолжительное время.
Поэтому через каждые 10-14 дней рекомендуется менять препарат, чтобы не возникло привыкания. На второй неделе недуга к приему препаратов подключают дыхательную гимнастику и массаж.
При тяжелом течении недуга обязательно назначаются антигистаминные препараты. Коклюшный токсин вызывает аллергические реакции в организме, как детей, так и взрослых.

Среди антигистаминных средств следует выделить:
Также назначаются лекарства, содержащие кальций, которые обладают антигистаминным свойством. Наиболее простой препарат – глюконат кальция.
При обструкции в легких показан Эуфиллинил, который сочетает в себе спазмолитический и бронходилатирующий эффект. Таблетка в сочетании с йодовыми компонентами оказывает сильное отхаркивающее действие. Если имеется аллергия на компоненты лекарства, то его заменяют Лазолваном, Амбробене или Амброксолом.
Продукты жизнедеятельности коклюшной палочки повышают уровень циклического аденозинмонофосфата (цАМФ) в организме больного. Вещество отвечает за ряд регуляторных процессов. Из-за возросшего количества цАМФ в клетках блокируется активность и поглотительное свойство макрофагов. Предотвратить накопление циклического аденозинмонофосфата помогает Эуфиллин.
Лекарства, не используемые при коклюше – Атропин, Адреналин или Эфедрин. Они оказывают негативное влияние на работу нервной системы и увеличивают давление в малом круге кровотока.
Для лечения коклюша полезно проводить ингаляции. Дышат распыленной влагой увлажнителя или воздухом в ванной при включенной теплой воде. Облегчить симптомы недуга помогут ингаляции с минеральной водой через небулайзер.
Обязательно убирают все раздражающие факторы – жвачки, леденцы, подвижные игры или физические нагрузки. Любые негативные эмоции – крик, плач, тревога – увеличивают риск возникновения кашля.
Прошу прощения за длинный пост, стараюсь изложить все подробно.
У меня болеет дочь.
Врачи никак не сойдутся во мнении.
"Выбирают" между острым бронхитом; обструктивным бронхитом, обусловленным аллергией; ларингитом; ларинготрахеитом; назофарингитом. Сегодня прибавилось подозрение на коклюш.
Ребенок не привит против коклюша.
Девочке 8 месяцев. Вес 10.1, рост 72 см.
Температура ни разу не повышалась.
Началось все 11.08 под вечер с подкашливания, на следующий день я обратилась к педиатру.
Послушав, педиатр поставила диагноз острый бронхит и назначила:
1. Флемоксин (применяли 7 дней)
2. Эреспал
3. Алтея
4. Афлубин
Анализов никаких не назначила.
Мы выполняли ее назначения в течение 5 дней.
Нас начал мучить приступообразный кашель в ночь с 12.08 на 13.08, особенно во время сна - как дневного, так и ночного.
16.08 на повторном осмотре она увидела улучшения. С ее слов - в легких стало чисто.
Но, т.к. кашель не становился менее мучительным и после плача появлялся насморк, она к вышепреведенному списку назначила следующее:
1. Гриппферон
2. Називин
3. Геделикс
Ко всему этому я начала давать девочке Линекс, Виферон, Фенистил + Ингаляции на УЗ небулайзере с мин.водой.
По моему мнению началось улучшение, кашель стал более редким и менее мучительным.
Дочь начала лучше откашливаться. Т.е. кашель стал более продуктивным.
На очередном осмотре 20.08 врач тоже увидела незначительные улучшения, то настоятельно рекомендовала отменить ингаляции, мотивируя это тем, что я пересушиваю слизистые дыхательных путей, и кашель станет более жестким.
Ингаляции мы прекратили, Фенистил тоже.
Стало хуже.
22.08 мы решили пойти к другому педиатру.
Ее заключение:
Кашель 10 дней, температура 36.8, ЧСС - 120, ЧД - 36.
Кожа чистая, обычной окраски и влажности.
В легких: Дыхание пуэритальное. Тоны сердца - ясные, ритмичные. Живот мягкий, б\б. Зев гипертермирован.
Диагноз: О. назофарингит, аллергический?
Назначения:
1. Питьевой режим
2. Виферон
3. Фенистил
4. Аскорил
5. Мин.вода через небулайзер
6. Ингаляции Лазолваном
7. ОАК
8. Консультация аллерголога
Все рекомендации выполнены. Улучшений нет, равно как и ухудшений.
24.08 мы были у педиатра-аллерголога.
Результат:
Температуры нет.
Кашель влажный, малопродуктивный, приступообразный, больше ночью.
В анамнезе - дерматит в 6 мес (малина (сок Агуша малина + яблоко), серебро (поили с 1 мес. водой из серебряной ложки - отменили в 2 месяца)?).
Кожа чистая, слизистые чистые.
Кашель навязчивый, осиплость голоса, "сиплое" дыхание, выдох удлинен при нагрузке.
Дыхание в легких жесткое, хрипы сухие свистящие и необильные влажные с обструктором (при фиксированной диафрагме).
ЧД - 36 без участия вспомогательной мускулатуры.
Сердце - тоны ритмичные.
Диагноз: Обструктивный бронхит.
Исключить коклюш (ребенок не привит).
Назначения:
1. Зиртек
2. Ингаляции с атровентом
3. Ингаляции с пульмикортом (для них мы купили компрессорный небулайзер)
4. Вибрацил - по необходимости
Все рекомендации выполнены.
По моему мнению, ребенку стало лучше.
Кашель стал реже, менее мучительный.
Улучшился аппетит, увеличилась активность.
27.08 нанес визит участковый педиатр.
После прослушивания, она сообщила, что в легких "придраться не к чему", в бронхах все гораздо лучше.
Назначила грудной сбор №1, но, т.к. аллерголог боится аллергии на травы (именно поэтому нам был отменен Геделикс), я не стала его применять.
Повторный визит к педиатру-аллергологу 27.08 дал следующие результаты:
Кашель реже, более активна.
Кожа чистая, зев рыхлый. Дыхание через нос свободное. В легких жесткое дыхание, хрипы необильные, влажные и проводные при фиксированной диафрагме.
ЧД - 28 без участия вспомагательной мускулатуры.
На осмотре кашель малопродуктивный с покраснением лица, напряжением плечевого пояса, вытягиванием шеи, с отхождением светлой вязкой мокроты.
Диагноз: обструктивный бронхит, коклюш?
Назначения:
1. Зиртек
2. Ингаляции с атровентом
3. Ингаляции с пульмикортом
4. Вибрацил - по необходимости
5. Ингаляции с Лазолваном
6. Сумамед
7. R-графия гр. клетки + РПГА на коклюш и паракоклюш.
Результаты ОАК (в скобках референсные значения):
Лейкоциты 36.6 *10^9/л (6.0 - 17.5)
Эритроциты 4.73 *10^12/л (3.6 - 5.2)
Гемоглобин 12.6 г/дл (10.5 - 12.2)
Гематокрит 37.3 % (35 - 43)
MCV 78.9 фл (70 - 86)
MCH 26.6 пг (23 - 31)
MCHC 33.8 г/дл (30 - 36)
Тромбоциты 661 *10^9/л (170 - 553)
Лейкоцитаная формула:
Нейтрофилы (общ.) 23 % (17 - 68)
# 8.42 *10^9/л
Миелоциты - % (0.0)
Метамиелоциты - % (0.0)
Палочкоядерные 3 % (0.0 - 8.0)
# 1.1 *10^9/л
Сегментоядерные 20 % (17.0 - 60.0)
# 7.32 *10^9/л
Эозинофилы 1.0 % (1.0 - 5.0)
# 0.37 *10^9/л
Базофилы - % (0.0 - 1.0)
# - *10^9/л
Лимфоциты 70.0 % (20.0 - 70.0)
# 25.62 *10^9/л
Моноциты 6.0 % (1.0 - 11.0)
# 2.2 *10^9/л
Плазматические
клетки %
# - *10^9/л
СОЭ (по методу Westergren) (мм/час) 3 (0 - 25)
РПГА мы сегодня 27.08 сдали, будет готов он приблизительно 03.09.
Рентген постараемся сделать завтра.
Сейчас мы принимаем:
1. Зиртек 5 капель х 1р.д.
2. Ингаляции с атровентом 5 капель + 3 мл. физраствора х 3 р.д.
3. Ингаляции с пульмикортом 0.5 мл + 3 мл. физраствора х 3 р.д.
4. Вибрацил - по необходимости
5. Ингаляции с Лазолваном 1 мл + 2 мл. физраствора х 2 р.д.
6. Сумамед (суспензия 100 мг/5 мл): 1-ый день - 5 мл, 2-ой - 5-ый день - 2.5 мл х 1 р.д.
Сегодня был первый день выполнения новых рекомендаций, так что мы не успели сделать ингаляции с Лазолваном (врач не рекомендовала их делать после 18.00), но Сумамед 5 мл. выпили. Все остальные ингаляции и Зиртек по плану.
Вопросы:
1. Насколько вероятен по вашему мнению коклюш? И если это коклюш, чего боятся? Асфиксии, необратимых последствий?
2. При условии, что за всю болезнь ни разу не повышалась температура, может ли это быть пневмония?
3. А если это и не коклюш, и не пневмония, то получается обструктивный бронхит? Тогда почему так долго мучается от кашля ребенок? (Сегодня 16-ый день).
4. Правильно ли назначено лечение?
С уважением,
Наталья.
По описанию ("На осмотре кашель малопродуктивный с покраснением лица, напряжением плечевого пояса, вытягиванием шеи, с отхождением светлой вязкой мокроты") и ОАК, да, возможен коклюш.
Лечение - не адекватно ни при коклюше, ни при обструктивном бронхите.
Лазолван не нужен ни при каких состояниях, вообще в ближайшие годы жизни Вашего ребенка.
Атровент не нужен при отсутствии бронхоспазм и одышки (её ни разу не было). Пульмикорт - по большому счету, не нужен, даже если это обструктивный бронхит. Зиртек тоже.
Сумамед - при коклюше назначается, но не для разрешения кашля, а для прекращения выделения возбудителя. Если ребенок болен уже 3ю неделю, то смысла в а/б уже нет.
Итого, ждем РПГА.
Что ждать, если это коклюш. Пневмония уже маловероятна. Но в течении следующих 6-12 месяцев любые простуды могут сопровождаться длительным навязчивым кашлем. У детей, перенесших коклюш, выше риск формирования бронхиальной астмы.
Большое спасибо за подробный ответ!
По данным рентгена гр. клетки пневмонию исключили, легкие чистые.
Атровент и Пульмикорт нам назначили, т.к. врач обратила внимание на выдох ребенка, он, по ее словам, происходит с затруднением, т.е., по ее же словам, ребенку трудно дышать.
А одышки я действительно не замечала.
Т.е., в лечении мы пока не нуждаемся?
Просто ждем РПГА?
Большое спасибо!
С уважением,
Наталья.

Кашель при коклюше отличает специфичный неконтролируемый характер. Повторные приступы могут изнурять и изматывать ребенка. Подавлять кашель можно при помощи сиропа КОДЕЛАК ® НЕО.
Узнать больше…


Благоприятный профиль безопасности препаратов КОДЕЛАК ® НЕО позволяет применять их для облегчения приступов сухого кашля у детей разного возраста. Капли КОДЕЛАК ® НЕО можно давать даже малышам с 2 месяцев (после консультации с педиатром).
Подробнее о КОДЕЛАК ® НЕО.


Современные препараты от сухого кашля, такие как КОДЕЛАК ® НЕО, не содержат в своем составе кодеин, не вызывают привыкания и не формируют зависимости. КОДЕЛАК ® НЕО не снижает своей активности даже при длительном применении, например при лечении остаточного кашля после перенесенной простуды.
Подробнее о КОДЕЛАК ® НЕО…


При коклюше приступы кашля у детей могут сопровождаться тошнотой, рвотой, непроизвольным мочеиспусканием; в тяжелых случаях возможна потеря сознания, судороги и нарушение дыхания. Для облегчения состояния и подавления приступов сухого кашля при коклюше могут быть использованы противокашлевые препараты центрального действия на основе бутамирата.

Сироп КОДЕЛАК ® НЕО не содержит сахара. Ванильный аромат, сладковатый вкус и мерная ложечка в комплекте обеспечивают легкость и удобство применения препарата при сухом кашле у детей с 3 лет.
Подробнее …


Противокашлевые препараты производятся в самых разных формах выпуска, таких как капли, сиропы, таблетки, пастилки.
Подробнее…

Коклюш — инфекционное заболевание, которое может длиться несколько месяцев и опасно тяжелыми осложнениями, особенно для детей до года. Повсеместная вакцинация привела к тому, что количество тяжелых форм болезни значимо снизилось, но полностью нейтрализовать бактерию, как это произошло, например, с вирусом оспы, пока не удалось. Как же протекает коклюш, каковы симптомы болезни и чем она опасна? В чем заключаются общие принципы лечения? Ответы на эти вопросы — в нашей статье.
Что такое коклюш и в каких формах может проявиться заболевание?
Коклюш — это бактериальная инфекция, возбудитель которой называется Bordetella Pertussis. Болезнь передается только от человека к человеку и очень заразна: при контакте с заболевшим вероятность заражения у непривитого ребенка — 70–90% [1] . Еще в середине прошлого века, до того как появилась прививка от этого заболевания, смертность грудных детей при коклюше превосходила идентичные показатели дифтерии, кори, скарлатины, полиомиелита и менингита вместе взятых [2] . Массовое введение вакцинации сократило заболеваемость в 150–200 раз и резко снизило смертность. Так, во время эпидемии коклюша 2010 года в США погибло лишь 5 детей [3] .
Попав в организм, возбудитель коклюша поражает слизистую оболочку дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Это раздражает рецепторы дыхательных путей, которые передают информацию по нервной системе в кашлевой центр головного мозга. Интенсивное и продолжительное раздражение кашлевого центра формирует в нем очаг стойкого возбуждения, который является стимулирующим фактором для неконтролируемых изнурительных приступов кашля. В Древнем Китае эту болезнь так и называли — стодневный кашель.
Длительный, сухой, приступообразный кашель, на пике приступа которого возможна даже остановка дыхания — главное проявление коклюша. Степень тяжести болезни определяют в зависимости от числа серий кашлевых приступов:
- легкая — 10–15 приступов в сутки;
- средняя — 15–25 приступов в сутки;
- тяжелая — 30–60 приступов в сутки.
У грудных детей часто не бывает классических серий приступообразного кашля, вместо него нередко возникает кратковременная остановка дыхания. У подростков и взрослых нередки атипичные формы коклюша, когда кроме упорного надсадного сухого кашля нет вообще никаких признаков инфекции. Возможно и скрытое бактерионосительство — по данным Минздрава ему подвержены до 1,5% переболевших детей с ослабленным иммунитетом.
На заметку
Чаще всего ребенок заражается от старших родственников — подростков и взрослых — с недиагностированным коклюшем.
В наше время болезнь чаще всего заканчивается выздоровлением, но за время течения она успевает измотать не только самого пациента, но и всех членов семьи.
По данным за 2014 год, в России было зарегистрировано 4705 случаев коклюша [4] . Возрастная структура заболевших следующая:
- 7–14 лет — 37,9%;
- младше года — 25%;
- 3–6 лет — 18,2%;
- 1–2 года — 15,3%.
Как видно, чаще всего болеют дети до года и школьники 7–14 лет. Первым чаще всего не успевают сделать прививку: по календарю вакцинации в первый раз прививка от коклюша делается в 4 месяца, но медицинские отводы и переносы вакцинации — также не редкость. Дети второй возрастной группы болеют потому, что со временем поствакцинальный иммунитет ослабевает, сходя на нет в среднем за 12 лет. Коклюш у взрослых и подростков часто протекает стерто, и правильный диагноз вовремя не устанавливается. Именно от старших родственников обычно и заражаются малыши.
Есть мнение
Единственная известная профилактика коклюша — вакцинация. К сожалению, традиционная вакцина АКДС сейчас не гарантирует 100% защиту (по данным эпидемиологов, 65% заболевших детей были привиты), что, по-видимому, объясняется антигенным дрейфом, то есть мутацией, изменением структуры специфических белков бактерии — антигенов. Но даже если после вакцинации болезнь и наступает, то после прививки коклюш проходит в легкой форме. Об этом же говорят и показатели смертности — число 0,07 на 100 тысяч населения не идет ни в какое сравнение с теми чудовищными данными, о которых мы говорили в начале статьи.
Иммунитет после перенесенного коклюша пожизненный.
Инкубационный период при коклюше — время от заражения до первых проявлений болезни — может продлиться от 5 до 20 дней, но средняя продолжительность составляет 2 недели. Развиваясь, болезнь проходит 3 стадии.
- Катаральный период. Начальная стадия коклюша, время активного размножения бактерии. Первые симптомы коклюша могут выглядеть как типичное ОРВИ с температурой и кашлем. Но возможно, что кашель окажется единственным симптомом болезни в это время — сухой, навязчивый и не поддающийся никаким средствам лечения.
- Спазматический (пароксизмальный) период — пик болезни. Это самое тяжелое время для пациента и окружающих. Кашель при коклюше становится приступообразным, безудержным и неукротимым. В классическом варианте, описанном в учебниках, серия кашлевых толчков происходит на выдохе и заканчивается резким свистящим вдохом через спазмированную голосовую щель — репризом. Сейчас классический реприз при коклюше у детей встречается редко: больной делает глубокий вдох и начинается новая серия кашля. За время одного приступа таких серий может быть от 3 до 8. Во время приступа лицо пациента краснеет или синеет, набухают вены на шее, слезятся глаза, язык во время кашля высовывается. На пике кашля возможна остановка дыхания. Приступ заканчивается отхождением стекловидной вязкой мокроты или рвотой, после чего наступает облегчение — до следующего приступа. Такой кашель значительно ухудшает качество жизни пациентов, может привести к возникновению мышечных болей в области грудной клетки и брюшной стенки, нарушениям гемодинамики в грудной полости, кровохарканью, пневмотораксу, рвоте, недержанию мочи, способствует формированию диафрагмальной и других видов грыж.
- Период разрешения — обратного развития симптомов. Мучительный кашель при коклюше может продолжаться 1–2 месяца, в течение которых частота приступов постепенно уменьшается, но кашель сохраняется. Спазматическая форма кашля меняется на обыкновенную, температура, если она была, отступает. Сыпь на лице и шее исчезает. Возвращается аппетит. Наступает долгожданная стадия выздоровления, при которой остаточный кашель может сохраняться еще до полугода.
Остановимся подробнее на симптоматике коклюша.
Спровоцировать приступ кашля может физическая активность, сильные эмоции. Кашель усиливается под вечер и не проходит ночью, не давая больному спать. В легких случаях течения коклюша между приступами общее состояние не нарушено. В тяжелых, когда приступы следуют один за другим, ребенок утомлен, лицо его отечно, из-за хронического недосыпания он становится вялым, характерны точечные кровоизлияния на лице, конъюнктиве век и склерах глазных яблок.
Облегчить приступ кашля может влажный прохладный воздух, поэтому весной и осенью ребенок должен обязательно находиться на улице как можно дольше — по несколько часов в день.
Обратите внимание, что осложнения чаще всего возникают именно во время спазматического (пароксизмального) периода, в их числе:
- пневмония;
- ателектаз (закупорка бронха и спадение участка легкого);
- точечные кровоизлияния в кожу лица, конъюнктиву глаз;
- грыжи — пупочные или паховые;
- эпилептические приступы;
- энцефалопатии;
- переломы ребер;
- недержание мочи;
- остановка дыхания.
Диагностируют коклюш по совокупности клинических проявлений и эпидемиологической информации. Главный клинический критерий — кашель в течение 2 и более недель, не поддающийся лечению обычными противокашлевыми средствами. Но основной метод диагностики в наше время — лабораторные исследования на выявление возбудителя. Самый чувствительный — метод полимеразной цепной реакции (ПЦР). Но он, как и бактериологическое исследование, эффективен только в первые 3 недели болезни. На поздних стадиях исследуют кровь на специфические иммуноглобулины. Пробы крови при анализе на коклюш берутся с интервалом не менее 2 недель. О наличии болезни говорит четырехкратное увеличение иммуноглобулинов в сыворотке крови.
Остальные параметры крови не являются специфичными именно для коклюша, среди них —увеличение числа лимфоцитов и лейкоцитов в периферической крови, а также снижение показателей СОЭ.
Поскольку болезнь протекает долго, то и лечение коклюша длительное и сложное, а само течение болезни — весьма непредсказуемо. Дети младше 4 месяцев и больные тяжелыми формами коклюша обязательно госпитализируются.
Терапия при коклюше всегда комплексная и включает в себя как режим и диету, так и лекарственные средства. Назначаемые препараты направлены на то, чтобы:
- устранить инфекцию из организма;
- уменьшить частоту и тяжесть приступов кашля;
- облегчить последствия гипоксии для организма;
- предупредить развитие осложнений, в том числе возникновение дыхательной недостаточности, неврологической патологии.
Ребенку необходим щадящий режим со сниженными физическими и психоэмоциональными нагрузками. Обязательны долгие прогулки, но без контакта с другими детьми. Оптимальная температура для прогулок — от -5 до +15°C, ниже -10°C прогулки нежелательны. Воздух в квартире или помещении, где находится ребенок, должен быть свежим и увлажненным. С этой целью могут быть использованы специальные увлажнители воздуха. Именно влажный воздух способствует облегчению приступов сухого кашля.
Справка
Ателектаз — патологическое состояние, при котором ткань легкого теряет свою воздушность и спадается (слипается), уменьшая его дыхательную поверхность. В результате такого спадания происходит ухудшение газообмена, что, в свою очередь, приводит к кислородному голоданию тканей и органов, в особенности головного мозга. Тяжесть ателектаза зависит от объема и площади участка легкого, потерявшего свою воздушность.
В условиях стационара актуальна физиотерапия: электрофорез, УВЧ и другие методы. Часто используется кислородотерапия, направленная на профилактику дыхательной недостаточности. Но конкретные назначения делает лечащий врач.
Лекарственная терапия. Для общеукрепляющих целей назначают витамины. Этиотропная (направленная на устранение возбудителя) терапия при коклюше — это антибиотики. К сожалению, прервать развитие болезни они могут только на ранних стадиях — в первые 2–3 недели от начала болезни. Позже антибиотики неэффективны и назначаются, только если появляется угроза бактериальных осложнений, таких как пневмония.
Для стабилизации психоэмоционального состояния ребенка (как уже упоминалось, эмоции могут спровоцировать приступ кашля) используют растительные успокаивающие препараты — валериану, пустырник и тому подобное. Малышам конкретное средство должен посоветовать лечащий врач.
При среднетяжелых формах частоту приступов кашля могут сократить нейролептики.
Гормональные препараты используются при среднетяжелых и тяжелых формах коклюша: они уменьшают активность воспаления, снижают отечность и проницаемость сосудов.
Но основную роль в лечении коклюша играют противокашлевые препараты, действие которых направлено на подавление кашлевого рефлекса. Они блокируют передачу нервных импульсов в кашлевой центр, как следствие, останавливается и сам кашель. Препараты, подавляющие кашель, могут быть центрального и периферического действия. Первые вызывают торможение кашлевого центра головного мозга, вторые обеспечивают снижение чувствительности кашлевых рецепторов на уровне слизистой дыхательных путей.
Среди противокашлевых препаратов центрального действия различают наркотические и ненаркотические лекарственные средства. Ранее при приступах непродуктивного кашля широко применялись противокашлевые средства, содержащие кодеин, достаточно быстро блокирующий кашлевой центр. Однако параллельно с выраженным терапевтическим эффектом при их использовании отмечался и ряд побочных действий, среди которых наиболее значимыми были угнетение дыхательного центра и формирование лекарственной зависимости. Значительным шагом вперед в лечении сухого непродуктивного кашля явилась разработка новых противокашлевых препаратов центрального действия, не уступающих по эффективности кодеину, но при этом лишенных его недостатков. Примером противокашлевых препаратов центрального действия являются непредставленные на данный момент в России L-клоперастин и декстрометорфан, а также получивший широкую популярность и распространение бутамират.
Молекула бутамирата по своему химическому составу и фармакологическим свойствам не является производным опия, а потому представляет собой ненаркотическое противокашлевое средство центрального действия. Бутамират избирательно воздействует на кашлевой центр, не вызывая угнетения дыхания, не оказывая седативного действия и не формируя лекарственной зависимости. Для бутамирата характерны чрезвычайно низкая частота развития побочных эффектов, максимально быстрое начало действия уже после первого применения и сохранение эффективности даже при длительном лечении (без снижения выраженности терапевтического действия). В сравнительных исследованиях бутамират демонстрирует эффективность, которая не уступает кодеинсодержащим лекарственным препаратам. Препараты на основе бутамирата могут быть использованы как при недавно появившемся, так и при хроническом сухом кашле, в том числе в случаях, когда другие лекарственные средства не приносят ожидаемого результата: например, при лечении коклюша, а также других заболеваний, сопровождающихся изнурительным сухим кашлем.
Итак, коклюш — тяжелое, изматывающее заболевание. Поражая, прежде всего, детей и подростков, коклюш вызывает длительный мучительный кашель, который может продолжаться несколько месяцев. Коклюш не только истощает организм больного, лишая его сна и отдыха, но и может вызывать опасные осложнения. Один из важных компонентов симптоматического лечения — противокашлевые препараты, угнетающие кашлевой центр.
«Безусловно, кашель — один из самых мучительных симптомов при коклюше. Приступы сухого кашля могут быть настолько интенсивны, что в отдельных случаях вызывают переломы ребер, а повышение внутрибрюшного давления способствует возникновению грыж. Но даже если болезнь развивается не настолько тяжело, постоянный кашель в прямом смысле лишает больного сна и отдыха. Поэтому выбор средства против кашля — один из важных моментов в лечении коклюша.
Капли предназначены для лечения сухого кашля у малышей старше 2 месяцев. Их удобно и просто дозировать благодаря специальной насадке-капельнице. Сладковатый вкус и аромат ванили позволяют дать лекарство маленькому пациенту, не вызывая негативных эмоций, которые крайне нежелательны при коклюше.
Читайте также: