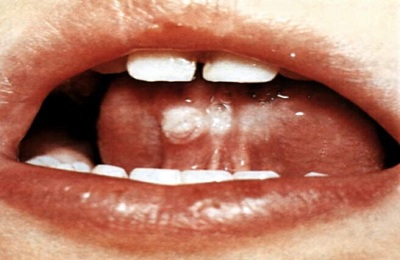
Поствакцинальный иммунитет при коклюше
Роспотребнадзор (стенд)
О вакцинации против коклюша
Коклюш – острое инфекционное заболевание, характерное для детских возрастных групп. Проявляется длительным спазматическим кашлем, поражением дыхательной, сердечно-сосудистой и нервной систем. Особенно тяжело, со значительной летальностью протекает у детей первых месяцев жизни. У грудных детей часто наблюдаются тяжелые последствия коклюшной инфекции - пневмония, острый ларингит со спазмом гортани, остановка дыхания, судороги, энцефалопатия.
Вызывается микроорганизмом Bordetellapertussis. Инкубационный период от 7 до 21 дня. Передается воздушно-капельным путем, источниками инфекции являются больные (дети и взрослые) типичными и атипичными формами коклюша. Заражение происходит при тесном общении на расстоянии не более 2 м от источника инфекции. Из-за нестойкости возбудителя во внешней среде передача через предметы обихода, как правило, не происходит.
Восприимчивость к инфекции высокая — индекс контагиозности колеблется от 0,7 до 1,0. Для коклюша характерен осенне-зимний подъем заболеваемости с пиком в декабре–январе. Типичны периодические подъемы и спады с интервалом в 3–4 года. Повторные случаи регистрируются обычно у лиц пожилого возраста либо являются результатом ошибочной диагностики у детей. Летальность в настоящее время в развивающихся странах составляет 1–2%, в развитых — 0,04%.
Многие отечественные педиатры и инфекционисты, рассматривают коклюш как проблему вчерашнего дня, так как еще в середине 20-го столетия заболеваемость коклюшем в СССР составляла 428 человек на 100 тыс. населения при очень высокой летальности (0,25%). Но спустя десятилетия, благодаря начатой и постоянно проводимой вакцинопрофилактике, заболеваемость уменьшилась в 25 раз, а количество летальных случаев — в тысячу раз.
В дальнейшем динамика заболевания приобрела ровный характер — без резких подъемов и спадов. В последние годы продолжается дальнейшее снижение заболеваемости коклюшем. Однако, в эпидемический процесс вовлекаются дети в возрасте 7–14 лет и взрослые (в основном речь идет о легких и атипичных формах), которые являются источником инфекции для младшей возрастной группы. Эпидемическая настороженность врачей в отношении данной инфекции оказывается сниженной, что приводит к поздней диагностике коклюша как у детей, так и у взрослых и отягощает как ближайшие, так и отдаленные исходы заболевания.
Лечится коклюш противомикробными средствами. Основным направлением профилактики является вакцинация, прививки включены в национальный календарь РФ.
Национальным календарем профилактических прививок (НКПП) предусмотрена вакцинация (с 3-х месяцев жизни трехкратно) и одна ревакцинация (в 18 месяцев жизни), которые проводятся в основном вакциной АКДС (против коклюша, дифтерии, столбняка) – цельноклеточной вакциной (содержащей все компоненты микробной клетки), рекомендованной Всемирной организацией здравоохранения (ВОЗ) как основное средство профилактики коклюша. Применяют и бесклеточные вакцины - Пентаксим, Инфанрикс (содержащие только антиген).
Цельноклеточные вакцины способствуют выработке напряженного иммунитета, но иногда вызывают поствакцинальные реакции в виде повышения температуры тела, недомогания, покраснения и отека в месте введения вакцины и др. Риск развития тяжелой нежелательной реакции на современные вакцины незначителен и несравним с тяжестью течения инфекционного заболевания и осложнениями. Достаточно часто патологические состояния, возникающие после вакцинации, связаны с проявлениями хронических заболеваний, наслоением респираторных заболеваний и не обусловлены компонентами вакцины. Поэтому необходим строго индивидуальный подход при допуске к иммунизации.
Полный курс прививок обеспечивает защиту от коклюша до 90% привитых. Чаще других в группе детей до 3 летнего возраста болеют дети, получившие первичный комплекс с нарушением календаря прививок или не закончившие курс вакцинации.
До 25% детей до 2-х лет не получают законченный курс иммунизации против коклюша. В структуре причин непривитости наибольший удельный вес занимает отказ от вакцинации. Среди прочих причин – религиозные убеждения о вреде прививок, уклонение от прививок перемещающихся групп населения (цыган, мигрантов, переселенцев и пр.).
Число заболевших коклюшем привитых детей увеличивается с возраста от 5 лет, так как иммунитет после ревакцинации в среднем сохраняется около 3-х лет.
Максимальное число привитых заболевших лиц встречается среди школьников 6-10 лет, что свидетельствуют о снижении уровня противококлюшного иммунитета у большинства детей этих возрастов.
Снижение уровня иммунитета при наличии относительно высоких уровней заболеваемости коклюшем детей школьного возраста позволяет ставить вопрос о введении второй ревакцинации против коклюша детям перед поступлением в школу (в возрасте 6 лет).
По данным ВОЗ, в большинстве стран Европы и США в национальные календари введены 2 или 3 ревакцинации против коклюшав соответствии с эпидситуацией - в 4-7лет, 9-14лет, 15-17 лет и в возрасте от 10 до 28 лет.
В Российской Федерации имеется региональный опыт проведения второй ревакцинации против коклюша у детей 6-7 возраста (в Свердловской области).
Еще в недалеком прошлом население не задумывалось о нужности вакцинации, необходимость прививок была аксиомой. Эффективность ее была наглядной. Практически в течение жизни одного поколения были ликвидированы или сведены до единичных случаев более 10 тяжелых инфекций. В глобальном масштабе ликвидирована натуральная оспа и в большинстве регионов мира полиомиелит. Россия с 2002 года поддерживает статус страны, свободной от полиомиелита и прилагает усилия для достижения в ближайшие годы глобальной ликвидации полиомиелита, кори, краснухи и снижения до единичных случаев заболеваемости другими управляемыми инфекциями.
Вакцины массового применения допускаются в практику лишь при условии, что к ним имеется небольшое число противопоказаний, т.е. состояний, повышающих риск развития реакций и осложнений. Настоящие осложнения встречаются крайне редко, обычно речь идет о реакциях на прививку. Отдаленных последствий для здоровья эти реакции не имеют.
Следует помнить, что осложнения от вакцинации встречаются намного реже, чем осложнения от инфекционных заболеваний.

Когда в доме появляется грудной ребенок, всегда возникает куча вопросов и спорных моментов. Одним из таких являются прививки. Все больше людей сейчас считают, что вакцинация ребенка – это пережиток прошлого и лишний стресс для организма. Но, так ли это? Ведь не зря в календарь обязательных прививок включена вакцина АКДС. Именно она способствует выработке антител к ряду определенных инфекций. Но, увы, даже такой полученный иммунитет не дарит гарантию на сто процентов того, что не произойдет повторное инфицирование. О том, что такое палочка коклюша и какой иммунитет появляется после болезни коклюша, поговорим ниже.
Что такое коклюшная инфекция?
Коклюш или как его еще называют по иному – палочка Борде – Жангу, это очень серьезное заболевание, спровоцированное инфекцией (маленькой бактерией, которая имеет вид спички с округлым основанием). Данный вид бактерий сверх чувствителен к изменениям в окружающей среде и что бы ее уничтожить необходимо:
- использование средств устраняющих бактерии и с дезинфицирующей направленностью;
- прямое воздействие ультрафиолетовых лучей;
- воздействие повышенными температурами;
- высушивание.
Также, заболевание коклюш имеет два основных вида. Это:
- Коклюш. Болезнь, спровоцированная бактериальной палочкой, которое характеризуется сильными, спазмолитическими приступами кашля.
- Паракоклюш. Данная болезнь развивается из-за наличия в организме паракоклюшной палочки, которая вызывает более легкую форму болезни.
Стоит отметить, что даже вакцинация АКДС не гарантирует того, что ребенок не сможет заболеть повторно, но, в то же время, снижает шанс повторного инфицирования.
Особенности Борде – Жангу
Палочка коклюша – это заболевание, спровоцированное инфекцией, которое проникает в организм воздушно – капельным путем от заболевшего человека к здоровому. Заражение палочкой длится от первого дня и до двадцать пятого или даже тридцатого дня. При чем у заболевания также имеется инкубационный период, когда понять и определить наличие инфекции в организме достаточно сложно даже при помощи профессиональной, медицинской диагностики. Этот срок составляет в среднем одну неделю. Также, важно отметить, что данный вид заболевания относится к эпидемиологическому, ведь в девяноста процентах из ста, в случае взаимодействия здорового человека с больным, произойдет инфицирование. Чаще всего подверженными и незащищенными считаются дошкольники в возрасте трех – шести лет.
Как воздействует коклюш на организм при инфицировании?
Палочка Борде – Жангу, попадая в здоровый организм, в первую очередь начинает воздействовать на нервную и иммунную систему организма, угнетая и подавляя ее. После, воздействует на систему дыхания негативным образом, поражая, нервы блуждающего типа, что автоматически влечет за собой нарушения в функции правильной передачи нервных импульсов. Кроме этого, палочка нарушает отток и приток крови, в том числе к головному мозгу и угнетает эритроциты, рушит обмен кальция в организме. Как итог, под таким воздействием, происходит спазм путей дыхания, который влечет за собой трудности с подачей кислорода и удушье.
Считаем важным отметить, что заражение происходит исключительно через взаимодействие с носителем палочки. При чем это может быть как заболевший с симптоматикой, имеющей выраженный характер, так и зараженный человек, который на первый взгляд не имеет основных симптомов болезни. Либо же с больным, который являлся переносчиком болезни и на данный период времени полностью здоров.
Вследствие инфицирования выделяются виды заболевания коклюша. Чаще всего Борде – Жангу провоцирует заболевания двух основных видов, это:
- Первичный тип. Болезнь имеет все симптомы, которые характерны для нее.
- Вторичный – атипичный коклюш. При этим типе заболевания может наблюдаться как полная картина протекания заболевания, так и некоторые симптомы. Например, легкий кашель, который практически не поддается лечению. Встречались случаи, когда инфицирование коклюшам никак не проявлялось и наличие возбудителей и палочки обнаруживалось в ходе медицинского обследования.
Клиническая картина развития коклюша
Как мы уже упоминали выше, коклюш проникает в организм воздушно – капельным способом. В связи с этим, болезнетворные элементы размещаются на оболочках рта и носа. После этого, они начинают размножаться и провоцируют развитие воспаления в организме, увеличение слизистой секреции и подавление активности реснитчатого эпителия. Затем, спускается ниже, в дыхательные пути, где причиняет поражение. Чаще всего от этого страдают бронхи и бронхиолы. Вследствие этого возникает закупоривание ответвлений бронхов и провоцируется гнойное, слизистое воспаление. Как результат этих процессов, происходит воздушная потеря и уменьшение работы части легких, что провоцирует патологию бронхиального дерева.
Проникая в организм человека, бактерия выделяет огромное количество вредных веществ, которые в буквальном смысле отравляют организм в целом, воздействуя практически на все системы одновременно. Вещества с высоким уровнем токсичности, систематически раздражают слизистые оболочки органов, что приводит к образованию характерного кашля, сопровождающегося сильными спазмами, а в некоторых случаях, даже рвотой. Инфекция коклюша расходится по нервным центрам и окончаниям, что и дает сопутствующие признаки и симптомы, а также, после инфекции осложнения. Стоит отметить, что возбудитель заболевания в кровоток не проникает.
Симптомы коклюша
В отличие от взрослых, дети чаще страдают этим заболеванием и протекает оно у них в более тяжелой форме. У взрослых же редко наблюдается столь сильный кашель, который сменяется спазмолитическим приступом. Как правило, люди старшего возраста чувствуют себя нормально и даже хорошо, но вероятны проявления кашля, характерного для бронхита.
Как понять, что в организм попала палочка Борде – Жангу? Для этого достаточно знать основные симптомы заболевания. К ним относятся:
Но, несмотря на все вышеперечисленные симптомы, стоит понимать, что коклюш в первую очередь характеризуется сильными приступами кашля. Также, могут наблюдать хрипы во время приступа, которые в спокойном состоянии отсутствуют. Кроме этого, каждый приступ завершается характерным свистом и вздохом, после которого наблюдается облегчение. После кашля вы сможете пронаблюдать отход слизи и прозрачной мокроты, густой консистенции. Как правило, такие кашлевые приступы длятся в среднем около месяца, после чего идут на спад.
Как вылечить коклюш?
Чаще всего больных коклюшам госпитализируют на стационар, редко назначают амбулаторное лечение. Общими рекомендациями специалистов являются:
- частое проветривание и влажная уборка в помещении, где находиться больной;
- обильное питье;
- строгая диета, которая уменьшает количество потребляемой пищи;
- в случае облегчения состояния и самочувствия – прогулки на свежем воздухе.
Но, как вы сами понимаете, таких мер будет недостаточно, что бы избавиться от сильного спазмолитического приступа кашля. Для полноценного лечения будет необходимо принимать различные препараты. В зависимости от типа коклюша, могут назначаться антибиотики, антигистаминные средства, жаропонижающие, геммаглобулины и другие.
Главная направленность медикаментозного способа лечения коклюша заключается в устранении опасных симптомов и возникновения побочных болезней.
Иммунитет после болезни коклюша
После болезни Борде – Жангу, иммунитет человека вырабатывает приобретенную, не устойчивую защиту. При повторном проникновении бактерии, организм с легкостью сможет ее узнать и уничтожить. В момент защиты, выделяются специальные антитела иммуноглобулина, дающие пожизненную гарантию защиты от коклюша. Поэтому повторное инфицирование возникает очень редко и чаще всего происходит у людей, которые обладают вторичным иммунодефицитом или сильнейшим ослаблением защитных функций организма.
Полученный после перенесенной болезни иммунитет остается у человека на всю жизнь, чего, в свою очередь, не могут гарантировать прививки. Но, стоит отметить, что дети, которые провакцинировались, болеют коклюшам гораздо реже, с более легкой клинической картиной и с меньшим риском получить осложнения, например, когда болезнь коклюша переходит в пневмонию. Также не стоит забывать, что сохранится этот эффект после перенесенного коклюша и прививки сможет в случае здорового и правильного образа жизни, питания и систематического контроля функции защиты организма.
Реабилитация после коклюша
Во время течения заболевания очаг возбуждения находиться в головном мозге, поэтому не редко встречаются случаи, когда слабый кашель может мучить ребенка еще в течение года. Что бы быстро восстановить иммунитет и защитные функции организма, прибегают к различным способам. Чаще всего при выборе основываются на форму, вид, тяжесть и своевременность лечения. Так, например, не лишним будет пропить витаминный комплекс, пребиотики в целях восстановления микрофлоры после употребления антибиотиков. Также, полезным будет и попринимать иммуномодулятор, стимулирующий работу иммунной системы и в ту же очередь избавляет от вредных веществ. Кроме этого, во время восстановления нужно строго контролировать распорядок дня. Полезными будут продолжительные прогулки на свежем воздухе, желательно в зеленой зоне, подальше от городской пыли.
Из всего вышесказанного можно сделать вывод, что иммунитет после болезни коклюша сохраняется на весь период жизни человека. А прививка является своеобразной защитой от заболевания и осложнений.
Коклюш — вирусная инфекция, вызванная коклюшной палочкой. Поражает легкие и центральную нервную систему, формируя устойчивый очаг возбуждения. Чаще заболевают дети до шести лет, поскольку их иммунитет не способен сопротивляться патогену. Родители задаются вопросом, какой иммунитет возникает после перенесения ребенком коклюша и можно ли заболеть им повторно. Об этом читайте в нашей статье.
Коклюш проявляется спазматическим приступообразным кашлем, после которого у детей может начаться рвота.
Во время приступа у больного максимально высовывается язык, происходит ларингоспазм (голосовая щель смыкается), при вдохе издается свистящий звук. Сам приступ может длиться до четырех минут. Могут заразиться и взрослые при условии, что защитная функция организма ослаблена.
- Специфические осложнения коклюша
- Неспецифические осложнения коклюша
- Реабилитация
Осложнения коклюша
Во время болезни иммунитет снижен, развивается вторичный иммунодефицит. Это состояние, при котором иммунитет не способен сопротивляться в должной мере атакам болезнетворной микрофлоры.
К специфическим относят осложнения, которые характерны для коклюша. К ним относятся:
![]()
Поражение уздечки языка. При сильном кашле у больного из-за трения о зубы происходит разрыв уздечки языка. Возможно и развитие травматического стоматита при прикусывании языка.- Ларингиты. Воспаление голосовых связок и гортани.
- Поражение сердечно сосудистой системы. В период кашлевого приступа нарушается кровообращение. Происходит скачок давления в сосудах шеи и головы, это чревато кровоизлиянием в склеру и коньюктиву глаз, в слизистую носа и рта, во внутреннее ухо. Кровоизлияние может произойти и в сердечной мышце, почках, печени, спинном и головном мозге.
- Нарушение работы дыхательной системы. Ателектазы и эмфизема возникают вследствие нарушения дренажной работы бронхов. Появляется слизистая пробка, которая закупоривает просвет бронхов и приводит к спаданию легкого или переизбытку в нем воздуха.
- Нарушения функции нервной системы. Кровоизлияние в сосуды головного мозга провоцирует недостаток кислорода. Это способствует повышению кислотности, и влияет негативно на ЦНС. Нехватка кислорода ведет к гибели нейронов и судорогам. Непроизвольные движения появляются во время пароксизма, и сопровождаются потерей сознания.
- Сбой дыхательного ритма. У младенцев может произойти задержка дыхания до полуминуты (апноэ) или более (остановка). Ребенок может перестать дышать как в момент пароксизма, так и вне его.
![]()
Снижение аппетита. Младенцы при коклюше теряют в весе, что приводит к уменьшению сопротивляемости организма и недостатку витаминов и микроэлементов.- Грыжа. Происходит вследствие повышенного внутрибрюшного давления при пароксизме.
- Разрыв барабанной перепонки.
Расстройства аппетита и сна, а также недостаточное поступление кислорода при пароксизме способствуют развитию патогенной флоры и возникновению вторичного иммунодефицита.
В дыхательных путях при воспалительном процессе, вызванном коклюшной палочкой, размножаются стафилококки, стрептококки и пневмококки.
К неспецифическим осложнения относят:
![]()
бронхиты,- ангины,
- лимфадениты,
- отиты.
Как правило, специфические осложнения возникают на третьей недели судорожного кашля, а неспецифические, если и появляются, то на четвертой неделе. Болезнь может длиться до двух месяцев, а в течение полугода остается остаточный кашель.
Иммунитет после коклюша
Индекс контагиозности инфекции составляет от 0,7 до 1. Это значит, что при встрече с носителем инфекции из 10 человек заболеет как минимум 7. Наиболее опасно заболевание для детей первого года жизни, поскольку иммунитет, полученный от матери, может защитить лишь в первые недели.
Организм может научиться распознавать патоген двумя способами:
- после встречи с живым возбудителем,
- после вакцинации.
Когда в организм попадает болезнетворный микроорганизм, активизируется защитная система, состоящая из макрофагов, лимфоцитов, фагоцитов и иммуноглобулина. Иммунная система уничтожает антигены, запоминает возбудитель и при повторной атаке патогена, способна распознать его и уничтожить.
В период борьбы иммунной системы с коклюшем, в организме формируются специфические иммуноглобулины класса G, которые гарантируют постоянный пожизненный иммунитет против болезни. Однако зафиксированы единичные случаи повторного заражения коклюшем. Специалисты объясняют это началом лечения болезни на стадии, когда иммунитет еще не успел выработать ответ.
При вакцинации у детей вырабатываются антитела, но это не гарантирует пожизненного иммунитета. Привитые дети болеют в 4-6 раз реже, клиническая картина стерта, не возникает серьезных осложнений.
Дети, получившие прививку против коклюша, заражаются из-за недостаточной выработки иммуноглобулина или снижения напряженности иммунитета. Риск заболеть увеличивается через 3 года после проведения вакцинации. У привитых детей иммунитет знаком с патогеном, поэтому синтез титра специфических антител происходит быстрее и возникает уже на второй недели спазматического кашля.
Поскольку при коклюше формируется очаг возбуждения в головном мозге, то рефлекторный кашель (по привычке) может наблюдаться в течение года. Как быстро восстановится после коклюша иммунитет, зависит от тяжести перенесенного заболевания, своевременности и адекватности лечения. Если коклюш протекал в тяжелой форме, то требуется продолжительная реабилитация больного.

Вторичный иммунодефицит приводит к ослаблению организма, при котором легко заразиться любыми инфекциями. Кроме того, условно-патогенная микрофлора может начать размножаться и стать причиной болезни. К примеру, бактерия кандида есть в организме каждого человека, но после болезни или длительного приема антибиотиков, ее колония разрастается, что приводит к кандидозу.
При восстановлении больных коклюшем особое внимание уделяется витаминотерапии. Советуют принимать такие витаминные препараты, как Мистик, Биск, Хромвитал+, Пассилат. Для восстановления микрофлоры назначаются пробиотики (Линекс, Биовестин-лакто), так как может возникнуть дисбактериоз вследствие лечения антибиотиками.
Помочь иммунитету восстановиться после болезни, призваны иммуномодуляторы, которые стимулируют иммунитет, выводят токсины и свободные радикалы. К ним относятся растительные адаптогены: эхинацея, элеутерококк, женьшень. В некоторых случаях назначают препараты, улучшающие кровообращение в головном мозге.


Во время восстановительного периода нужно следить за режимом дня. Необходимы длительные прогулки на свежем воздухе, желательно в лесополосе (в воздухе соснового леса много фитонцидов, подавляющих рост бактерий и грибов). Недопустимо находиться в запыленных помещениях.
Таким образом, иммунитет после коклюша к коклюшной бактерии остается на всю жизнь. Прививка защищает от тяжелых форм болезни и серьезных осложнений.


30 июля 2018 года в Москве состоялось междисциплинарное совещание, в котором приняли участие 25 ведущих российских специалистов – эпидемиологов, микробиологов, инфекционистов, педиатров, представляющих практическое здравоохранение, территориальные органы управления здравоохранением, ведущие научные и образовательные учреждения страны, занимающиеся вопросами вакцинопрофилактики. Центральным вопросом повестки дня совещания стало обсуждение нерешенных вопросов по надзору за коклюшной инфекцией в различных возрастных группах и формирование новых подходов к профилактике этого заболевания.
По словам Н.И. Брико, заведующего кафедрой эпидемиологии и доказательной медицины Первого МГМУ имени И.М. Сеченова, главного эпидемиолога Минздрава РФ, отмечающийся в последние годы рост заболеваемости населения РФ коклюшем вызван предсказуемым снижением популяционного иммунитета и уменьшением иммунной прослойки среди населения через 5-7 лет после проведения первичной плановой АКДС-вакцинации. Кроме того, академик отметил, что официальные эпидемиологические данные могут не отражать реальной картины заболеваемости из-за ограниченного использования серологических и ПЦР-методик диагностики коклюша, и низкой чувствительности культурального метода. Д.м.н., доцент кафедры ФГБУ "Первый Московский Медицинский университет им. И.М. Сеченова", профессор А.Я. Миндлина добавила, что истинная заболеваемость коклюшной инфекцией у детей дошкольного и раннего школьного возраста остается недооцененной из-за преобладания легких и стертых форм течения заболевания.
Согласно эпидемиологическим данным, в 2015 году заболеваемость коклюшем выросла на 36,8%. При этом значительное число случаев болезни - 37,9% пришлось на детей в возрасте 7-14 лет. В 2016 году тенденция к росту заболеваемости коклюшной инфекцией сохранилась – число зарегистрированных случаев увеличилось на 27,4% по сравнению с 2015 годом. Таким образом, эксперты пришли к выводу о том, что рост общего числа случаев болезни, высокие показатели заболеваемости у детей до года, а также дошкольников и младших школьников, сигнализируют об активной циркуляции возбудителя коклюшной инфекции в популяции.
К подобным выводам пришли и исследователи ФБУН НИИ эпидемиологии и микробиологии им. Пастера, Санкт-Петербург. Специалисты изучали состояние поствакцинального иммунитета к коклюшу у когорты пациентов в возрасте 3-15 лет и обратили внимание на то, что доля детей с признаками перенесенной инфекции нарастала в среднем через 6-7 лет после последней вакцинации. Высокая заболеваемость коклюшем среди подростков, по мнению специалистов, способствует поддержанию уровня бактерионосительства в популяции. Эксперты пришли к заключению, что введение дополнительных ревакцинаций может положительно повлиять на эпидемиологическую ситуацию с коклюшной инфекцией.
Согласно обзору международного опыта, плановая ревакцинация против коклюша у детей в возрасте 4-6 лет включена в календари прививок в 51 стране (включая США, Канаду, большинство Европейских стран, ряд стран СНГ). Третья ревакцинирующая доза для детей и подростков в возрасте 9-17 лет включена в календари 39 стран. Данные мониторинга за коклюшной инфекцией, полученные из этих стран, свидетельствуют о том, что ревакцинация против коклюша в возрасте 4-7 лет оказывает существенный эпидемиологический эффект, значительно снижает заболеваемость в возрастной группе детей 4-10 лет, а также за счет популяционного эффекта, уменьшает число случаев инфекции у детей 1-го года жизни.
Особенно опасен коклюш для детей первых месяцев жизни – у них часто наблюдаются приступы апноэ (остановка дыхания), развиваются пневмонии, ателектазы, судороги, энцефалопатия. В этой же группе отмечаются и самые высокие показатели летальности от коклюшной инфекции. Однако и у старших детей коклюш может протекать тяжело, осложняясь воспалением легких, нарушением сердечной деятельности (при тяжелом течении пневмонии), отитом, коллапсом, грыжами, переломами ребер.
Оптимизация программ иммунизации населения за счет включения в них повторных вакцинаций от коклюша, способствующих формированию популяционного иммунитета, повышение осведомленности педиатров и родителей о данном заболевании, а также пропаганда вакцинопрофилактики – основные методы борьбы с коклюшной инфекцией. Успешная работа по этим направлениям может не только помочь спасти тысячи детей и взрослых, но и повысить экономическую эффективность системы здравоохранения России.

Кашель при коклюше отличает специфичный неконтролируемый характер. Повторные приступы могут изнурять и изматывать ребенка. Подавлять кашель можно при помощи сиропа КОДЕЛАК ® НЕО.
Узнать больше…


Благоприятный профиль безопасности препаратов КОДЕЛАК ® НЕО позволяет применять их для облегчения приступов сухого кашля у детей разного возраста. Капли КОДЕЛАК ® НЕО можно давать даже малышам с 2 месяцев (после консультации с педиатром).
Подробнее о КОДЕЛАК ® НЕО.


Современные препараты от сухого кашля, такие как КОДЕЛАК ® НЕО, не содержат в своем составе кодеин, не вызывают привыкания и не формируют зависимости. КОДЕЛАК ® НЕО не снижает своей активности даже при длительном применении, например при лечении остаточного кашля после перенесенной простуды.
Подробнее о КОДЕЛАК ® НЕО…


При коклюше приступы кашля у детей могут сопровождаться тошнотой, рвотой, непроизвольным мочеиспусканием; в тяжелых случаях возможна потеря сознания, судороги и нарушение дыхания. Для облегчения состояния и подавления приступов сухого кашля при коклюше могут быть использованы противокашлевые препараты центрального действия на основе бутамирата.

Сироп КОДЕЛАК ® НЕО не содержит сахара. Ванильный аромат, сладковатый вкус и мерная ложечка в комплекте обеспечивают легкость и удобство применения препарата при сухом кашле у детей с 3 лет.
Подробнее …


Противокашлевые препараты производятся в самых разных формах выпуска, таких как капли, сиропы, таблетки, пастилки.
Подробнее…

Коклюш — инфекционное заболевание, которое может длиться несколько месяцев и опасно тяжелыми осложнениями, особенно для детей до года. Повсеместная вакцинация привела к тому, что количество тяжелых форм болезни значимо снизилось, но полностью нейтрализовать бактерию, как это произошло, например, с вирусом оспы, пока не удалось. Как же протекает коклюш, каковы симптомы болезни и чем она опасна? В чем заключаются общие принципы лечения? Ответы на эти вопросы — в нашей статье.
Что такое коклюш и в каких формах может проявиться заболевание?
Коклюш — это бактериальная инфекция, возбудитель которой называется Bordetella Pertussis. Болезнь передается только от человека к человеку и очень заразна: при контакте с заболевшим вероятность заражения у непривитого ребенка — 70–90% [1] . Еще в середине прошлого века, до того как появилась прививка от этого заболевания, смертность грудных детей при коклюше превосходила идентичные показатели дифтерии, кори, скарлатины, полиомиелита и менингита вместе взятых [2] . Массовое введение вакцинации сократило заболеваемость в 150–200 раз и резко снизило смертность. Так, во время эпидемии коклюша 2010 года в США погибло лишь 5 детей [3] .
Попав в организм, возбудитель коклюша поражает слизистую оболочку дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Это раздражает рецепторы дыхательных путей, которые передают информацию по нервной системе в кашлевой центр головного мозга. Интенсивное и продолжительное раздражение кашлевого центра формирует в нем очаг стойкого возбуждения, который является стимулирующим фактором для неконтролируемых изнурительных приступов кашля. В Древнем Китае эту болезнь так и называли — стодневный кашель.
Длительный, сухой, приступообразный кашель, на пике приступа которого возможна даже остановка дыхания — главное проявление коклюша. Степень тяжести болезни определяют в зависимости от числа серий кашлевых приступов:
- легкая — 10–15 приступов в сутки;
- средняя — 15–25 приступов в сутки;
- тяжелая — 30–60 приступов в сутки.
У грудных детей часто не бывает классических серий приступообразного кашля, вместо него нередко возникает кратковременная остановка дыхания. У подростков и взрослых нередки атипичные формы коклюша, когда кроме упорного надсадного сухого кашля нет вообще никаких признаков инфекции. Возможно и скрытое бактерионосительство — по данным Минздрава ему подвержены до 1,5% переболевших детей с ослабленным иммунитетом.
На заметку
Чаще всего ребенок заражается от старших родственников — подростков и взрослых — с недиагностированным коклюшем.
В наше время болезнь чаще всего заканчивается выздоровлением, но за время течения она успевает измотать не только самого пациента, но и всех членов семьи.
По данным за 2014 год, в России было зарегистрировано 4705 случаев коклюша [4] . Возрастная структура заболевших следующая:
- 7–14 лет — 37,9%;
- младше года — 25%;
- 3–6 лет — 18,2%;
- 1–2 года — 15,3%.
Как видно, чаще всего болеют дети до года и школьники 7–14 лет. Первым чаще всего не успевают сделать прививку: по календарю вакцинации в первый раз прививка от коклюша делается в 4 месяца, но медицинские отводы и переносы вакцинации — также не редкость. Дети второй возрастной группы болеют потому, что со временем поствакцинальный иммунитет ослабевает, сходя на нет в среднем за 12 лет. Коклюш у взрослых и подростков часто протекает стерто, и правильный диагноз вовремя не устанавливается. Именно от старших родственников обычно и заражаются малыши.
Есть мнение
Единственная известная профилактика коклюша — вакцинация. К сожалению, традиционная вакцина АКДС сейчас не гарантирует 100% защиту (по данным эпидемиологов, 65% заболевших детей были привиты), что, по-видимому, объясняется антигенным дрейфом, то есть мутацией, изменением структуры специфических белков бактерии — антигенов. Но даже если после вакцинации болезнь и наступает, то после прививки коклюш проходит в легкой форме. Об этом же говорят и показатели смертности — число 0,07 на 100 тысяч населения не идет ни в какое сравнение с теми чудовищными данными, о которых мы говорили в начале статьи.
Иммунитет после перенесенного коклюша пожизненный.
Инкубационный период при коклюше — время от заражения до первых проявлений болезни — может продлиться от 5 до 20 дней, но средняя продолжительность составляет 2 недели. Развиваясь, болезнь проходит 3 стадии.
- Катаральный период. Начальная стадия коклюша, время активного размножения бактерии. Первые симптомы коклюша могут выглядеть как типичное ОРВИ с температурой и кашлем. Но возможно, что кашель окажется единственным симптомом болезни в это время — сухой, навязчивый и не поддающийся никаким средствам лечения.
- Спазматический (пароксизмальный) период — пик болезни. Это самое тяжелое время для пациента и окружающих. Кашель при коклюше становится приступообразным, безудержным и неукротимым. В классическом варианте, описанном в учебниках, серия кашлевых толчков происходит на выдохе и заканчивается резким свистящим вдохом через спазмированную голосовую щель — репризом. Сейчас классический реприз при коклюше у детей встречается редко: больной делает глубокий вдох и начинается новая серия кашля. За время одного приступа таких серий может быть от 3 до 8. Во время приступа лицо пациента краснеет или синеет, набухают вены на шее, слезятся глаза, язык во время кашля высовывается. На пике кашля возможна остановка дыхания. Приступ заканчивается отхождением стекловидной вязкой мокроты или рвотой, после чего наступает облегчение — до следующего приступа. Такой кашель значительно ухудшает качество жизни пациентов, может привести к возникновению мышечных болей в области грудной клетки и брюшной стенки, нарушениям гемодинамики в грудной полости, кровохарканью, пневмотораксу, рвоте, недержанию мочи, способствует формированию диафрагмальной и других видов грыж.
- Период разрешения — обратного развития симптомов. Мучительный кашель при коклюше может продолжаться 1–2 месяца, в течение которых частота приступов постепенно уменьшается, но кашель сохраняется. Спазматическая форма кашля меняется на обыкновенную, температура, если она была, отступает. Сыпь на лице и шее исчезает. Возвращается аппетит. Наступает долгожданная стадия выздоровления, при которой остаточный кашель может сохраняться еще до полугода.
Остановимся подробнее на симптоматике коклюша.
Спровоцировать приступ кашля может физическая активность, сильные эмоции. Кашель усиливается под вечер и не проходит ночью, не давая больному спать. В легких случаях течения коклюша между приступами общее состояние не нарушено. В тяжелых, когда приступы следуют один за другим, ребенок утомлен, лицо его отечно, из-за хронического недосыпания он становится вялым, характерны точечные кровоизлияния на лице, конъюнктиве век и склерах глазных яблок.
Облегчить приступ кашля может влажный прохладный воздух, поэтому весной и осенью ребенок должен обязательно находиться на улице как можно дольше — по несколько часов в день.
Обратите внимание, что осложнения чаще всего возникают именно во время спазматического (пароксизмального) периода, в их числе:
- пневмония;
- ателектаз (закупорка бронха и спадение участка легкого);
- точечные кровоизлияния в кожу лица, конъюнктиву глаз;
- грыжи — пупочные или паховые;
- эпилептические приступы;
- энцефалопатии;
- переломы ребер;
- недержание мочи;
- остановка дыхания.
Диагностируют коклюш по совокупности клинических проявлений и эпидемиологической информации. Главный клинический критерий — кашель в течение 2 и более недель, не поддающийся лечению обычными противокашлевыми средствами. Но основной метод диагностики в наше время — лабораторные исследования на выявление возбудителя. Самый чувствительный — метод полимеразной цепной реакции (ПЦР). Но он, как и бактериологическое исследование, эффективен только в первые 3 недели болезни. На поздних стадиях исследуют кровь на специфические иммуноглобулины. Пробы крови при анализе на коклюш берутся с интервалом не менее 2 недель. О наличии болезни говорит четырехкратное увеличение иммуноглобулинов в сыворотке крови.
Остальные параметры крови не являются специфичными именно для коклюша, среди них —увеличение числа лимфоцитов и лейкоцитов в периферической крови, а также снижение показателей СОЭ.
Поскольку болезнь протекает долго, то и лечение коклюша длительное и сложное, а само течение болезни — весьма непредсказуемо. Дети младше 4 месяцев и больные тяжелыми формами коклюша обязательно госпитализируются.
Терапия при коклюше всегда комплексная и включает в себя как режим и диету, так и лекарственные средства. Назначаемые препараты направлены на то, чтобы:
- устранить инфекцию из организма;
- уменьшить частоту и тяжесть приступов кашля;
- облегчить последствия гипоксии для организма;
- предупредить развитие осложнений, в том числе возникновение дыхательной недостаточности, неврологической патологии.
Ребенку необходим щадящий режим со сниженными физическими и психоэмоциональными нагрузками. Обязательны долгие прогулки, но без контакта с другими детьми. Оптимальная температура для прогулок — от -5 до +15°C, ниже -10°C прогулки нежелательны. Воздух в квартире или помещении, где находится ребенок, должен быть свежим и увлажненным. С этой целью могут быть использованы специальные увлажнители воздуха. Именно влажный воздух способствует облегчению приступов сухого кашля.
Справка
Ателектаз — патологическое состояние, при котором ткань легкого теряет свою воздушность и спадается (слипается), уменьшая его дыхательную поверхность. В результате такого спадания происходит ухудшение газообмена, что, в свою очередь, приводит к кислородному голоданию тканей и органов, в особенности головного мозга. Тяжесть ателектаза зависит от объема и площади участка легкого, потерявшего свою воздушность.
В условиях стационара актуальна физиотерапия: электрофорез, УВЧ и другие методы. Часто используется кислородотерапия, направленная на профилактику дыхательной недостаточности. Но конкретные назначения делает лечащий врач.
Лекарственная терапия. Для общеукрепляющих целей назначают витамины. Этиотропная (направленная на устранение возбудителя) терапия при коклюше — это антибиотики. К сожалению, прервать развитие болезни они могут только на ранних стадиях — в первые 2–3 недели от начала болезни. Позже антибиотики неэффективны и назначаются, только если появляется угроза бактериальных осложнений, таких как пневмония.
Для стабилизации психоэмоционального состояния ребенка (как уже упоминалось, эмоции могут спровоцировать приступ кашля) используют растительные успокаивающие препараты — валериану, пустырник и тому подобное. Малышам конкретное средство должен посоветовать лечащий врач.
При среднетяжелых формах частоту приступов кашля могут сократить нейролептики.
Гормональные препараты используются при среднетяжелых и тяжелых формах коклюша: они уменьшают активность воспаления, снижают отечность и проницаемость сосудов.
Но основную роль в лечении коклюша играют противокашлевые препараты, действие которых направлено на подавление кашлевого рефлекса. Они блокируют передачу нервных импульсов в кашлевой центр, как следствие, останавливается и сам кашель. Препараты, подавляющие кашель, могут быть центрального и периферического действия. Первые вызывают торможение кашлевого центра головного мозга, вторые обеспечивают снижение чувствительности кашлевых рецепторов на уровне слизистой дыхательных путей.
Среди противокашлевых препаратов центрального действия различают наркотические и ненаркотические лекарственные средства. Ранее при приступах непродуктивного кашля широко применялись противокашлевые средства, содержащие кодеин, достаточно быстро блокирующий кашлевой центр. Однако параллельно с выраженным терапевтическим эффектом при их использовании отмечался и ряд побочных действий, среди которых наиболее значимыми были угнетение дыхательного центра и формирование лекарственной зависимости. Значительным шагом вперед в лечении сухого непродуктивного кашля явилась разработка новых противокашлевых препаратов центрального действия, не уступающих по эффективности кодеину, но при этом лишенных его недостатков. Примером противокашлевых препаратов центрального действия являются непредставленные на данный момент в России L-клоперастин и декстрометорфан, а также получивший широкую популярность и распространение бутамират.
Молекула бутамирата по своему химическому составу и фармакологическим свойствам не является производным опия, а потому представляет собой ненаркотическое противокашлевое средство центрального действия. Бутамират избирательно воздействует на кашлевой центр, не вызывая угнетения дыхания, не оказывая седативного действия и не формируя лекарственной зависимости. Для бутамирата характерны чрезвычайно низкая частота развития побочных эффектов, максимально быстрое начало действия уже после первого применения и сохранение эффективности даже при длительном лечении (без снижения выраженности терапевтического действия). В сравнительных исследованиях бутамират демонстрирует эффективность, которая не уступает кодеинсодержащим лекарственным препаратам. Препараты на основе бутамирата могут быть использованы как при недавно появившемся, так и при хроническом сухом кашле, в том числе в случаях, когда другие лекарственные средства не приносят ожидаемого результата: например, при лечении коклюша, а также других заболеваний, сопровождающихся изнурительным сухим кашлем.
Итак, коклюш — тяжелое, изматывающее заболевание. Поражая, прежде всего, детей и подростков, коклюш вызывает длительный мучительный кашель, который может продолжаться несколько месяцев. Коклюш не только истощает организм больного, лишая его сна и отдыха, но и может вызывать опасные осложнения. Один из важных компонентов симптоматического лечения — противокашлевые препараты, угнетающие кашлевой центр.
«Безусловно, кашель — один из самых мучительных симптомов при коклюше. Приступы сухого кашля могут быть настолько интенсивны, что в отдельных случаях вызывают переломы ребер, а повышение внутрибрюшного давления способствует возникновению грыж. Но даже если болезнь развивается не настолько тяжело, постоянный кашель в прямом смысле лишает больного сна и отдыха. Поэтому выбор средства против кашля — один из важных моментов в лечении коклюша.
Капли предназначены для лечения сухого кашля у малышей старше 2 месяцев. Их удобно и просто дозировать благодаря специальной насадке-капельнице. Сладковатый вкус и аромат ванили позволяют дать лекарство маленькому пациенту, не вызывая негативных эмоций, которые крайне нежелательны при коклюше.
Читайте также: