Риногенный сепсис клиника диагностика лечение
Сайт СТУДОПЕДИЯ проводит ОПРОС! Прими участие :) - нам важно ваше мнение.
К внутричерепным риногенным осложнениям (рис. 17) относятся: арахноидит, экстрадуральный абсцесс, субдуральный абсцесс, серозный и гнойный менингит, абсцесс мозга, тромбоз кавернозного синуса, риногенный сепсис.
Эти осложнения встречаются реже отогенных, не более, чем в 10% всех внутричерепных осложнений в оториноларингологии: среди госпитализированных больных с заболеванием носа и околоносовых пазух они составляют около 1,6%, но летальность среди них очень высока. Причины:
1) гнойная инфекция наружного носа и лица (фурункул и карбункул носа, верхней губы, лица);
2) воспалительные заболевания околоносовых пазух.
Внутричерепные осложнения чаще бывают при заболеваниях лобной, клиновидной, решетчатых пазух, реже верхнечелюстной. Пути распространения инфекции и предрасполагающие факторы - такие же, как и при орбитальных риногенных осложнениях.
Симптоматология внутричерепных риногенных осложнений в основном та же, что и при отогенных внутричерепных осложнениях. Так, абсцесс мозга, тоже протекает по стадиям:
Имеются 4 группы симптомов:
Имеются особенности клинических их проявлений, обусловленные локализацией патологического процесса и касающиеся, главным образом, абсцесса мозга и тромбоза синусов твёрдой мозговой оболочки.
Риногенный абсцесс мозга чаще располагается в лобной доле и развивается вследствие гнойного фронтита. Для этой локализации абсцесса характерны эйфория, недооценка тяжести своего состояния, неряшливость, нарушения психики, может быть ослабление обоняния на стороне поражения, моторная афазия (при локализации абсцесса в левой лобной доле: у правшей - больной понимает обращенную к нему речь, а говорить не может, хотя и производит движения губами и языком). В отличие от отоген-
ных абсцессов мозга, риногенные абсцессы нередко наблюдаются в височной, теменной и даже затылочной доле мозга, так как возникают, как правило гематогенным путем (рис. 18). Поэтому для топической диагностики риногенного абсцесса мозга широко используются эхоэнцефалография, компьютерная и магнитно-резонансная томография (рис. 19), ангиография.
Лечение риногенного абсцесса мозга сводится к радикальной операции на поражённой пазухе, обнажении твердой мозговой оболочки на уровне внутренней стенки пазухи, пунктировании вещества мозга иглой на глубину до 3 см. При обнаружении абсцесса корнцангом формируется ход к абсцессу, полость последнего промывается антисептиками, антибиотиками и дренируется полоской из перчаточной резины. Больному проводится интенсивная антибактериальная, дезинтоксикационная, общеукрепляющая терапия, иммунотерапия. Абсцессы, локализующиеся на значительном уда-лении от лобной пазухи, оперируют в нейрохирургическом отделении.
Тромбоз кавернозного синуса, риногенный сепсис - чаще развивается при этмоидите, эмпиеме клиновидной пазухи контактным путём, либо по венозным путям при осложнённом фурункуле носа, гайморите, фронтите, тромбозе кавернозного синуса.
Клиника складывается из следующих синдромов:
1) Инфекционно-септический: высокая, ремиттирующая температура с ознобом и потом, увеличение печени, селезенки, головная боль в глазах, воспалительные изменения крови (лейкоцитоз со сдвигом влево, увеличенная СОЭ);
2) Дисциркуляторный (сосудистый) синдром - вследствие нарушения оттока крови из глазничных вен в пещеристую пазуху: расширение и уплотнение вен лица (флебит, тромбофлебит), отёк век, хемоз, экзофтальм, кровоизлияния в сетчатку глаза, застойные отёки зрительных нервов;
3) Неврологический синдром: поражение глазодвигательных нервов (III, IV, VI)- ограничение подвижности глазного яблока, иногда развивается панофтальмоплегия, боли по ходу ветвей тройничного (V нерва), неврит зрительного нерва.
4) Гипертензионный синдром: головная боль, рвота, застойный сосок зрительного нерва, вплоть до атрофии, повышенное давление ликвора, иногда брадикардия.
5) Менингеальный синдром: ригидность затылочных мышц, симптомы Кернига – Брудзинского, воспалительные изменения ликвора. Диагностика тромбоза кавернозного синуса нередко представляет значительные трудности, так как применение антибиотиков стушевывает выраженность перечисленных синдромов, характерных для этого осложнения. Следует помнить, что: а) анатомически кавернозный синус представляет собой дупликатуру твердой мозговой оболочки, в которой протекает венозная кровь; б) оба кавернозных синуса (правый и левый) соединены венозными анастомозами, расположенными спереди и сзади от турецкого седла; в) через каждый кавернозный синус проходит прохо-
дит отводящий нерв (рис. 20). Поэтому ранними симптомами тромбоза кавернозного синуса являются менингеальный синдром, легкий двухсторон-ний отек век обоих глаз и парез отводящего нерва (сходящееся косоглазие).
Тромбоз кавернозного синуса необходимо дифференцировать с флегмоной орбиты. При последней всегда поражается только один глаз, а при распространении процесса на кавернозный синус отек распространяется на веки другого глаза. Если запаздывает хирургическое пособие больному флегмоной орбиты, к характерной клинике этого осложнения быстро присоединяются симптомы тромбоза кавернозного синуса.
Лечениепри тромбозе кавернозного синуса должно быть комплексным. Хирургическое лечение заключается во вскрытии и дренировании источников гнойной инфекции (осложненного фурункула, карбункула носа, пораженных околоносовых пазух. Медикаментозная тперапия включает:
1) этиологическое лечение: антибиотики в больших дозах (иногда интраартериально), сульфаниламиды;
2) патогенетическое: a) антикоагулянты прямого действия (гепарин, фибринолизин, гепарин от 10000 до 50000 ЕД в сутки, внутривенно в 4-е приема;
3) дегидратация (лазикс, маннитол, 40%-ая глюкоза, в) дезин-токсикация (гемодез, реополиглюкин, плазма, глюкоза);
4) симптоматическое: анальгетики, сердечные, седативные средства;
5) иммунотерапия: гамма-глобулин, плазма, стафилококковый анатоксин.
Профилактика: своевременное стационарное лечение осложненного фурункула лица, носа, ранняя диагностика и рациональное лечение около-носовых пазух (при необходимости – хирургическое).
| | | следующая лекция ==> | |
| Орбитальные осложнения синуитов, Флегмона орбиты, клиника, Дифференциальная диагностика. Лечение | | | По числу сырьевых потоков |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Сепсис — патологический симптомокомплекс, обусловленный постоянным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления.
Риногенный сепсис встречается относительно редко, характеризуется тем, что первичный очаг гнойного воспаления расположен в носу и околоносовых пазухах. Возникновению ри-ногенного сепсиса обычно предшествуют тромбофлебит пещеристого синуса или тромбоз вен клетчатки глазницы. При гнойных процессах в небных миндалинах и паратонзиллярном пространстве возможны случаи тонзиллогенного сепсиса, ото-генный сепсис, который встречается чаще других, сопряжен, как правило, с тромбофлебитом сигмовидного и каменистых синусов.
Клиника. Вклинической картине преобладают тяжелые полиорганные нарушения, тогда как местные воспалительные изменения выражены слабо.
Различают две формы сепсиса — септицемическую и септи-копиемическую, однако их можно рассматривать и как стадии одного процесса. По длительности течения процесса различают острый сепсис — до 6 нед и хронический сепсис — более 6 нед.
Септицемическая форма сепсиса не сопровождается образованием метастатических очагов гнойной инфекции, но она может более или менее быстро перейти в септикопиемическую, характеризующуюся образованием метастатических очагов гнойной инфекции.
Для больных характерно тяжелое общее состояние, высокая температура тела постоянного или гектического типа, потрясающие ознобы, головная боль, слабость, потеря аппетита. Падение температуры сопровождается обильным потоотделением. Частота пульса, как правило, меняется соответственно температуре тела. Возможны изменения психоэмоционального статуса до грубых общемозговых расстройств (коматозное со-
Местные изменения характеризуются отечностью, гиперемией и инфильтрацией век и параорбитальной области одного или обоих глаз с образованием плотных сосудистых тяжей. Наблюдается экзофтальм (глазное яблоко смещено вперед), подвижность глаза резко ограничена, болезненна. Иногда нарушается зрение.
Диагностика.Подозрение на наличие сепсиса возникает при продолжительности лихорадки более 5 дней и появлении немотивированных подъемов температуры тела до фебрильных значений с последующим падением до субфебрильных. Для лабораторных анализов крови характерны лейкоцитоз или лейкопения, тромбоцитопения; положительные результаты бактериологического исследования крови — обнаружение гемокуль-туры. Для получения достоверного результата необходим трехкратный забор крови в объеме 20—30 мл с интервалами 1 ч во время подъема температуры тела, по возможности до начала антибиотикотерапии.
Лечение.Необходима интенсивная терапия, включающая хирургическую санацию причинного очага и этиопатогенети-ческое медикаментозное воздействие. До получения результатов бактериологического исследования проводят эмпирическую антибактериальную терапию в максимальной дозировке. Эффективно введение гентамицина или тобрамицина 3—5 мг/кг в сутки внутривенно в сочетании с антибиотиком цефалоспо-риновой группы. Антибиотики назначают в течение 2 нед, несмотря на нормализацию температуры тела. Проводят деток-сикационную терапию — внутривенное введение большого количества жидкости в сочетании с диуретиками (метод форсированного диуреза). Необходимо учитывать, что количество вводимой жидкости не должно превышать объема выделенной мочи. Эффективен одновременный короткий курс кортикосте-роидной терапии (5—7 дней), учитывая иммунодепрессивное действие глюкокортикостероидов. Проводят также симптоматическую терапию, купирование сердечной недостаточности, вводят сосудорасширяющие средства, анальгетики.
2.8. Современные методы эндоназальной эндоскопической хирургии
В последнее время в хирургической практике широкое распространение получили методы эндоскопической (функциональной) микрохирургии. Концепция этих методов основана на максимальном щажении слизистой оболочки полости носа и анатомии внутриносовых структур путем ограниченных опе-
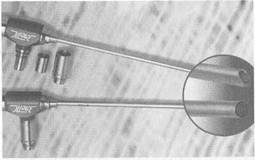 |
рис. 2.39. Эндоскопы с различными углами обзора.
ративных вмешательств в ключевых зонах латеральной стенки полости носа. Цель операций — восстановить естественные вентиляционно-дренажные пути, как можно меньше изменяя анатомические структуры, стремление не обнажать кость или удалять всю слизистую оболочку.
Для осмотра полости носа и околоносовых пазух, диагностики и хирургических вмешательств в этой области используют наборы жестких эндоскопов, выпускаемые фирмами "Karl Storz", "Richard Wolf, "Karl Zeis", гибкие эндоскопы и длиннофокусные операционные микроскопы. Для удобства осмотра анатомически сложного внутриносового рельефа, околоносовых пазух, носоглотки используют эндоскопы с торцевой и боковой оптикой с углами зрения 0°, 30°, 70°, 90°, 120° с диаметром эндоскопа 4 и 2,7 мм (рис. 2.39).
2.8.1. Показания и методика диагностической эндоскопии полости носа и околоносовых пазух
Условно можно выделить две методики:
Цель диагностической эндоскопиизаключается в выявлении самых ранних симптомов патологических изменений слизистой оболочки для использования минимально инвазивной хирургии, позволяющей по возможности сохранить здоровую слизистую оболочку, носовые раковины и другие анатомические структуры.
Показания для диагностической эндоскопиивесьма широки: нарушение носового дыхания, выделения из носа, нарушения обоняния, рецидивирующие носовые кровотечения, опухоли полости носа, полипозные гаймороэтмоидиты, нарушения функции слуховой трубы, головные боли неясного генеза, предоперационный осмотр и послеоперационный контроль проводимой
 |
 |
| рис. 2.41.Эндоскопическая синусоскопия. а _ схема введения троакара; б — проведение исследования. |
терапии, необходимость фото- и видеодокументации и др.: одним словом, практически весь спектр патологии полости носа и околоносовых пазух.
Перед кратким описанием особенностей анатомического строения полости носа при эндоскопическом исследовании необходимо вспомнить основные опознавательные точки и ориентиры в полости носа, прежде всего понятие "остиомеа-тальный комплекс", которое изложено в соответствующей главе.
Перед эндоскопическим осмотром необходимо произвести туалет носа и в некоторых случаях необходимы анемизация слизистой оболочки с помощью вазоконстрикторов и аппликационная анестезия. Чаще всего применяется торцевой жесткий эндоскоп с 0° оптикой.
Эндоскопическое исследование полости носа состоит из трех основных моментов.
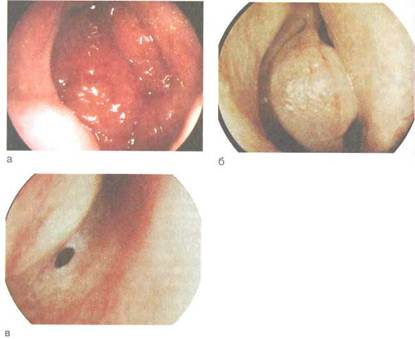
| Рис. 2.40.Эндоскопическое исследование полости носа, а — задний конец нижней носовой раковины, свод носоглотки с аденоидными вегетациями; б — передний конец средней носовой раковины, большой решетчатый пузырек, крюч-ковидный отросток; в — отверстие клиновидной пазухи. |
Общий панорамный обзор преддверия носа и общего носового хода. После осмотра эндоскоп продвигают по дну полости носа по направлению к носоглотке. Оценивают состояние слизистой оболочки нижней носовой раковины, иногда удается увидеть устье носослезного канала, при ранее оперированной пазухе производят кон-
троль соустья с верхнечелюстной пазухой в нижнем носовом ходе. При дальнейшем продвижении эндоскопа оценивают состояние задних концов нижней носовой раковины, глоточное отверстие слуховой трубы, свод носоглотки, наличие аденоидных вегетации (рис. 2.40). Второй этап исследования. Продвигая эндоскоп, осматривают среднюю носовую раковину и средний носовой ход. Иногда требуется сублюксация средней носовой раковины в медиальном направлении. Осматривают крюч-ковидный отросток, большой решетчатый пузырек, полулунную расщелину, решетчатую воронку, определяют на-
А Завершающий момент — исследование верхнего носового хода и обонятельной щели. Иногда удается визуализировать верхнюю носовую раковину и выводные отверстия задних решетчатых ячеек. За задним краем верхней носовой раковины на заднебоковой стенке полости носа можно увидеть выводное отверстие клиновидной пазухи.
Для лучшей детализации в последующем рекомендуется использовать эндоскопы с 30° и 70° оптикой.
Показаниями для диагностической эндоскопии верхнечелюстной пазухи (синусоскопия)являются:
• уточнение диагноза при изолированных поражениях верх
нечелюстной пазухи;
• необходимость удаления инородных тел;
• проведение различных лечебных процедур (терапевтичес
кая синусоскопия).
Для эндоскопии верхнечелюстной пазухи (синусоскопия) в большинстве случаев применяют подход через переднюю стенку как технически более простой. Процедуру проводят под местной инфильтрационной анестезией мягких тканей в области клыковой ямки и подглазничного нерва (вторая ветвь тройничного нерва). С помощью специального троакара для прокола верхнечелюстной пазухи с гильзой диаметром 4 мм равномерными вращательными движениями легко "просверливают" переднюю стенку пазухи на уровне между корнями четвертого и пятого зубов. Затем в просвет гильзы вводят эндоскопы с 0—70° оптикой, что позволяет детально осмотреть стенки пазухи, оценить состояние слизистой оболочки, взять биопсию, вскрыть кисты и др. (рис. 2.41). По окончании исследования гильзу троакара выдвигают теми же осторожными вращательными движениями. Место перфорации не зашивают. Пациента просят на некоторое время воздержаться от интенсивного сморкания.
2.8.2. Показания и методика операций в полости носа и на околоносовых пазухах с применением эндоскопов
Теоретические предпосылки эндоназальной эндоскопической хирургии, разработанные в начале 70-х годов XX в. профессором Мессерклингером, основаны на признании риноген-ной природы заболеваний околоносовых пазух.
Причинами практически всех воспалительных заболеваний в полости носа являются патологические изменения, возникающие в области естественных соустий пазух, в узких щелях латеральной стенки носа. Этим природно узким местам латеральной стенки носа, в частности области остиомеатального комплекса, принадлежит ключевое место в нормальной физиологии околоносовых пазух.
У здорового человека остиомеатальный комплекс устойчив к инфекции за счет мощного защитного механизма слизистой полости носа — мукоцилиарного клиренса. В тех случаях, когда даже небольшой отек, искривление перегородки носа, гиперплазия носовой раковины и др. вызывают соприкосновение двух противолежащих участков слизистой оболочки, покрытых мерцательным эпителием, мукоцилиарный транспорт в этой области становится несостоятельным вследствие замедления или блокирования движения ресничек. В результате этого слизь не транспортируется дальше, что создает условия для внедрения инфекции с последующим распространением ее в околоносовые пазухи. Поэтому концепция функциональной эндоскопической хирургии построена на минимальной хирургии в ключевых зонах полости носа с максимальным щажением слизистой оболочки полости носа.
Эндоскопическая эндоназальная хирургия имеет не только многочисленные показания, но и пределы и противопоказания.
Показаниями для выполнения эндоскопических функциональных операцийявляются:
хронические серозные и экссудативные синуситы; ограниченные полипозные синуситы; грибковые воспаления пазух; кисты пазух; инородные тела пазух;
буллы и гиперплазии слизистой оболочки остиомеатального комплекса;
• патология слезного мешка и носослезных каналов с дли
тельным слезотечением (дакриоцисториностомия).
Эндоназальная эндоскопическая хирургия не рекомендуется при:
• внутричерепных и орбитальных риногенных осложнени-
ях;
• опухолях полости носа и околоносовых пазух;
• остеомиелите в области околоносовых пазух;
• рубцовой и костной облитерации области соустий после
предыдущих операциях на пазухах.
Техника операций.Существует несколько методов эндоскопических эндоназальных операций. Наибольшее распростране-
| Глава 3 |
ние получила техника операций по Мессерклингеру — когда хирургическое вмешательство проводят шаг за шагом, вскрывая последовательно околоносовые пазухи и обнаруженные во время оперативных вмешательств измененные участки по направлению спереди назад. Сначала вскрывают крючко-видный отросток, большой решетчатый пузырек, передние ячейки решетчатого лабиринта, решетчатую воронку и естественное соустье верхнечелюстной пазухи, лобную бухту, средние ячейки, задние ячейки и, наконец, клиновидную пазуху.
Методика по Виганду. Хирургическое вмешательство начинается с глубоких отделов полости носа, в частности с клиновидной пазухи, затем вскрывают задние, средние ячейки решетчатого лабиринта, производят инфундибулотомию и, наконец, вскрывают передние ячейки решетчатого лабиринта, т.е. как бы по направлению сзади наперед. Кроме того, особенностью операций по Виганду является большая радикальность, в частности более тотальное вскрытие ячеек решетчатого лабиринта и накладывание соустья с верхнечелюстной пазухой под нижней носовой раковиной практически при всех формах гайморита.
Особенностью эндоскопических операций является обеспечение постоянного визуального контроля и, следовательно, высокая точность и функциональность выполняемых действий, минимальное кровотечение, сохранение патологически неизмененной слизистой оболочки.
Labor recedet, bene factum поп ab-scedet.
Трудности уйдут, а благое дело останется.
Дата публикования: 2014-10-25 ; Прочитано: 4114 | Нарушение авторского права страницы
studopedia.org - Студопедия.Орг - 2014-2020 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования (0.005 с) . 
Отогенный сепсис – это синдромокомплекс, возникающий при системном распространении бактериальной микрофлоры из очага инфекции, находящегося в полости среднего или внутреннего уха. Клинические проявления включают в себя тяжелое общее состояние, гектическую лихорадку, чередование озноба с профузным потоотделением несколько раз в сутки, болезненность при пальпации позади сосцевидного отростка и по ходу кивательной мышцы. Диагностика основывается на данных анамнеза и физикального осмотра, результатах лабораторных тестов. Лечение заключается в нормализации гемодинамики, санации очага инфекции и рациональной антибактериальной терапии.
Общие сведения
Отогенный сепсис – одно из наименее распространенных осложнений в отоларингологии, возникающее в 2-4% от всех случаев поражения внутреннего или среднего уха. В тоже время, это состояние имеет самый высокий показатель летальности, который колеблется в широких пределах – от 5-21% при сохранении ясного сознания до 90% при пребывании пациента в состоянии комы. В среднем смертность составляет около 58%. Большинство больных с данным осложнением – лица с иммунодефицитом (от 50 до 75%). Патология с одинаковой частотой встречается у мужчин и женщин. Более чем в 85% случаев сепсис сочетается с другими отогенными осложнениями, чаще всего – с тромбозом синусов головного мозга.

Причины отогенного сепсиса
Заболевание является осложнением патологий среднего и внутреннего уха и возникает при попадании бактериальной флоры из инфекционного очага в общий кровоток. Чаще всего генерализация инфекционного процесса наблюдается на фоне острого гнойного среднего отита, мастоидита, хронического мезотимпанита и эпитимпанита, гнойного лабиринтита. В качестве возбудителей обычно выступают стафилококки и стрептококки, несколько реже – пневмококки и диплококки. В отдельных случаях болезнь вызывают протеи или синегнойная инфекция. Выделяют две группы факторов, увеличивающих риск развития септических осложнений:
- Иммунодефицитные состояния: гипогаммаглобулинемия, СПИД, аспления, лейкопения, онкогематологические заболевания. Снижение резистентности и нарушение реактивности организма обеспечивает быстрое развитие патологических изменений и бесконтрольное размножение патогенной микрофлоры.
- Морфологические особенности анатомических структур уха: дегисценция стенок барабанной полости, холестеатома, дополнительные лабиринтовые окна, незаращенная каменисто-чешуйчатая щель, большое количество складок и внутренних карманов крыши барабанной полости, ячеистая структура сосцевидного отростка облегчают проникновение инфекции за пределы внутреннего и среднего уха.
Патогенез
В основе патогенеза лежит проникновение бактерий и их токсинов в кровоток при гнойном расплавлении одной из стенок пораженной полости, происходящем из-за нарушения оттока экссудата, которое может быть обусловлено непроходимостью слуховой трубы или чрезмерной плотностью барабанной перепонки, затрудняющей ее перфорацию. При гнойном среднем отите основные пути распространения – верхняя стенка антрума, окно улитки и кольцевидная связка преддверия, при мастоидите – крыша пещеры среднего уха, площадка или верхушка сосцевидного отростка, при хронических мезо- и эпитимпаните – фистула в полукружном канале. При гнойном лабиринтите генерализация инфекции происходит через водопровод преддверия и падпаутинное пространство мостомозжечкового угла. Таким образом, бактерии попадают в среднюю черепную ямку, откуда проникают в сосуды и вместе с кровью распространяются по всему организму.
Классификация
В современной медицине принято выделять три основные клинические формы отогенного сепсиса. Все они представляют собой последовательные стадии развития патологических изменений в организме на фоне генерализации инфекции.
- Септицемия. Характеризуется проникновением патогенной микрофлоры в системный кровоток и развитием общего интоксикационного синдрома.
- Септикопиемия. В результате распространения инфекционных агентов по организму с током крови происходит формирование метастатических абсцессов в других тканях и органах.
- Бактериальный или септический шок. Возникает в результате массивного проникновения в систему кровообращения бактериальных токсинов, продуктов распада тканей и биогенных аминов. Септический шок проявляется критическим нарушением центральной и периферической гемодинамики, дисфункцией всех органов и систем.
Симптомы отогенного сепсиса
Первым признаком системного распространения инфекции является резкое ухудшение общего состояния на фоне длительного или тяжелого течения заболеваний уха. Наблюдается быстрый подъем температуры тела до 39,5-41,0 °C с последующим резким падением до 37,0-37,5 °C. Клинически это сопровождается ознобом и проливным потом. Типичная особенность у взрослых – возникновение подобных перепадов температуры 2-4 раза в сутки. У детей гипертермия имеет постоянный характер. Отмечается общее недомогание, одышка, тахикардия и головная боль, реже – тошнота и рвота. Кожа становится бледной, приобретает бурый землистый оттенок. Часто наблюдается желтушность склер, сухость языка и образование на нем белого налета.
Осложнения
Отогенный сепсис зачастую сопровождается развитием метастатических гнойных очагов в органах и тканях, куда патогенная микрофлора попадает гематогенным путем. Первое место по распространенности занимает поражение легких в виде двухсторонней очаговой пневмонии, которая при отсутствии срочной медицинской помощи приводит к смерти пациента. Нередко наблюдается поражение почек (пиелонефрит), сердца (эндокардит). Сепсис часто сочетается с отогенными внутричерепными осложнениями: гнойным менингитом, энцефалитом, тромбозом венозного синуса, абсцессами головного мозга или мозжечка.
Диагностика
Диагностика отогенного сепсиса осуществляется в сжатые сроки, поскольку пациенты зачастую находятся в тяжелом или критическом состоянии. При постановке диагноза важнейшую роль играет анамнез заболевания, в котором присутствуют острые или хронические заболевания уха. В диагностическую программу входят:
- Физикальное обследование. Помимо нарушения общего состояния определяется резкое снижение АД, специфические симптомы Уайтинга и Гризингера, которые являются признаками тромбоза внутренней яремной вены и сигмовидного синуса. При возможности отоларинголог проводит отоскопию для подтверждения отогенной этиологии сепсиса.
- Общий анализ крови. Методика позволяет выявить неспецифические признаки воспаления – высокий нейтрофильный лейкоцитоз и повышение СОЭ. О наличии сепсиса свидетельствует токсическая зернистость лейкоцитов, гипохромная анемия, дефицит альбуминов и снижение уровня общего белка.
- Бактериальный посев крови. Исследование дает возможность идентифицировать циркулирующего в системном кровотоке возбудителя. Используется для подтверждения диагноза и определения чувствительности высеянной микрофлоры к различным группам антибактериальных препаратов.
- Лучевые методы диагностики. По данным КТ височных костей может определяться деструкция сосцевидного отростка, исчезновение контуров пещеры среднего уха или наличие вместо нее узкого участка просветления с четкими границами, слияние антрума и аттика. При подозрении на синус-тромбоз выполняется синусография.
Отогенный сепсис дифференцируют с тромбоэмболией легочной артерии (ТЭЛА), острой почечной недостаточностью (ОПН) и тяжелой формой малярии. При ТЭЛА в анамнезе часто присутствует варикозное расширение вен, тромбофлебит, на рентгенограмме органов грудной клетки определяются симптомы острого легочного сердца и инфаркта легкого. ОПН характеризуется олигоанурией, нарастанием креатинина и мочевины в биохимическом анализе крови. При малярии лихорадка имеет цикличность в 3-4 дня, в ОАК и биохимическом исследовании крови выявляется острый гемолиз эритроцитов и признаки печеночной недостаточности.
Лечение отогенного сепсиса
Лечебная тактика заключается в ликвидации первичного очага и интенсивной антибактериальной терапии. В зависимости от основного заболевания, наличия осложнений и тяжести общего состояния применяются хирургические, медикаментозные и аппаратные методики.
- Хирургическое лечение. Его суть заключается в дренировании очага бактериальной инфекции. При необходимости осуществляется оперативное лечение внутричерепных осложнений. Выбор вмешательства определяется выявленными нарушениями.
- Антибиотикотерапия. Выбор лекарственных средств производится с учетом чувствительности возбудителя. Чаще всего применяются препараты из групп цефалоспоринов III-IV поколения, аминогликозиды, фторхинолоны и карбопенемы.
- Экстракорпоральная детоксикация. Может проводиться с использованием инфузионной терапии (переливание глюкозы, свежезамороженной плазмы и кровозамещающих препаратов, введение диуретиков) и аппаратными методами (плазмаферез, гемосорбция, гипербарическая оксигенация и др.).
- Патогенетическая и симптоматическая фармакотерапия. В разных клинических ситуациях могут вводиться десенсибилизирующие препараты, витамины группы В, сердечные гликозиды, обезболивающие, антикоагулянты и аналептики. При необходимости производится коррекция кислотно-щелочного состояния крови. На фоне выраженного иммунодефицита назначаются иммунокорректоры, антистафилококковая плазма, донорские иммуноглобулины.
Прогноз и профилактика
Отогенный сепсис – тяжелое заболевание, прогноз которого напрямую зависит от своевременности и рациональности оказания медицинской помощи. Патология почти всегда сопровождается образованием отдаленных абсцессов во внутренних органах. Чем больше и массивнее метастатические очаги инфекции – тем меньше шансов на благоприятный исход. К профилактическим мероприятиям относи тся ранняя диагностика и полноценное лечение заболеваний уха, соблюдение рекомендаций лечащего отоларинголога относительно антибактериальной терапии. Вторичная профилактика подразумевает коррекцию иммунодефицитных состояний и сопутствующих заболеваний, укрепление общих защитных сил организма и т. п.
Читайте также:


