Сепсис после внутримышечной инъекции
Внутримышечная инъекция представляет собой самый распространенный и самый простой способ введения лекарственных препаратов. Однако при неправильном выполнении могут возникнуть осложнения внутримышечных инъекций, избежать которые можно, если правильно выполнять манипуляцию.
Особенности процедуры
Перед инъекцией необходима тщательная подготовка. Она не только позволит грамотно сделать укол, но и снизит риск развития осложнений. Начать стоит с теоретических навыков, позволяющих поставить внутримышечные инъекции. Как правильно делать укол в ягодицу и в бедро? Для удобства всю манипуляцию условно делят на этапы.
Этап 1. Проводится подготовка оснащения для выполнения инъекции. Готовят шприц, лекарственные препараты, спирт и 4 ватных шарика или одноразовые спиртовые салфетки. Обязательно потребуется емкость, в которую будут помещены ватка и шприц перед уколом и после него.
Этап 2. Проводится обеззараживание ампулы и набор медикамента. Берется ампула с лекарством и внимательно читается надпись, проверяются объем, дозировка, срок годности. Затем берется спиртовая салфетка и ею протирается ампула в месте вскрытия. Далее набирается лекарство. Во время этого необходимо следить, чтобы игла не касалась стенок ампулы. После извлечения иглы из ампулы на нее надевается колпачок.
Этап 3. Берется спиртовая салфетка, и ею обрабатывается место инъекции, направление от центра к периферии. Затем берется другая салфетка, проводится еще одна обработка места инъекции, но меньшего диаметра. Это необходимо для того, чтобы не возникали осложнения внутримышечных инъекций в виде воспалений.
Этап 4. Берется шприц, поднимается иглой вверх и, не снимая колпачка, из него выпускают воздух. Затем колпачок убирают и резким движением, под прямым углом, выполняется инъекция. Препараты вводят не спеша, с одинаковой силой надавливания на поршень шприца.
Этап 5. После введения препарата иглу резко извлекают, на место инъекции накладывают спиртовую салфетку.
Куда колоть
Чтобы избежать осложнений, недостаточно знать, как именно проводятся внутримышечные инъекции, как правильно делать в бедро, ягодицу – это не менее важно.

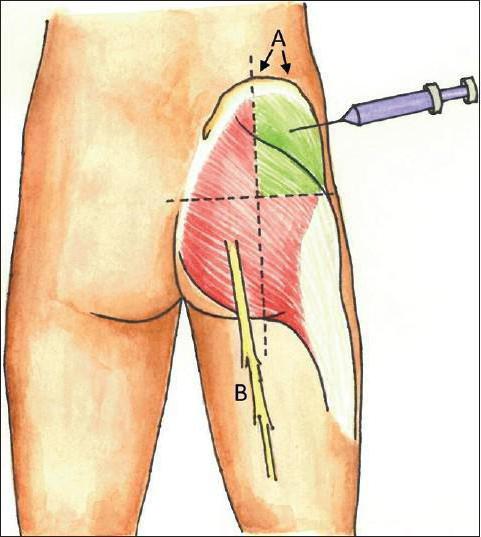
Для выполнения инъекции в ягодицу необходимо ее "разделить" на четыре квадрата. Укол выполняется в верхний внешний квадрат.
Для инъекции в бедро так же делят на четыре части переднюю его поверхность. Укол делается во внешний верхний угол.
При неправильно выполненной процедуре возникают различные осложнения внутримышечных инъекций.
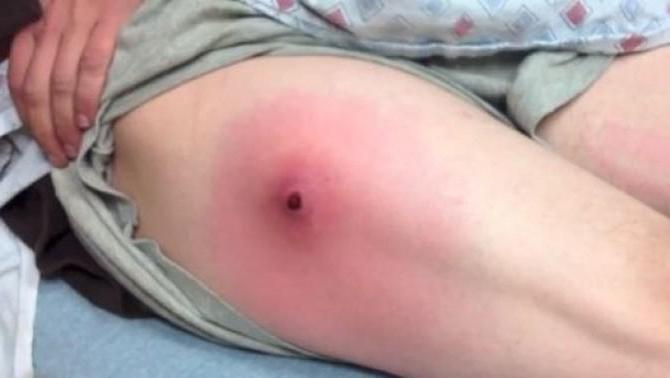
Инфильтрат
Признаками патологии являются наличие уплотнения и выраженная болезненность места инъекции. Инфильтраты возникают из-за нарушения метода введения препаратов, при использовании недогретых масляных растворов, а также при многочисленных инъекциях в одно и то же место.
Чтобы не возникало инфильтрата, необходимо тщательно выбирать место для инъекции, чередовать ягодицы, а также следить за температурой вводимых препаратов и правильно выполнять манипуляцию.
Если возникли осложнения внутримышечных инъекций в виде инфильтрата, то следует приложить к больному месту грелку или сделать согревающий компресс. Ускорить рассасывание уплотнения помогает йодная сетка.
Абсцесс
При нарушении правил асептики появляется абсцесс. Это воспаление гнойного характера, имеющее четкую границу. Признаками патологии являются боль, покраснение кожи над абсцессом с четкой границей, а также повышение температуры тела.
Чтобы избежать появление абсцесса, необходимо соблюдать правила асептики. Однако в тех случаях, когда осложнение возникло, назначается оперативное лечение путем вскрытия и дренирования полости.
Поломка иглы
В редких случаях постинъекционные осложнения при внутримышечных инъекциях могут быть спровоцированы поломкой иглы. Это происходит из-за сильного мышечного спазма во время выполнения процедуры, из-за некачественной иглы, а также из-за введения иглы до самой канюли. Чтобы избежать поломки иглы, ее вводят в ткани на глубину не более 2/3 ее длины. Во время процедуры пациент должен лежать.
Если игла сломалась, то для ее извлечения используют пинцет. Бывают случаи, когда обломок заходит слишком глубоко в ткани и его не удается достать. В этом случае проводят хирургическое извлечение.
Эмболии
Еще возможные осложнения при внутримышечной инъекции – это воздушная и масляная эмболия. Признаки патологии схожи. Во время процедуры масло или воздух попадает в сосуд и с током крови доходит до легочных сосудов. В результате возникает удушье, приводящее к смерти пациента.
Масляная эмболия возникает из-за попадания раствора в сосуд при внутримышечной инъекции. Чтобы этого избежать, во время укола следует вводить раствор двухмоментным способом.
Предотвратить воздушную эмболию помогает соблюдение правил введения препаратов в/м, а именно - тщательно вытеснять воздух из шприца.
Повреждение нервов
При неверном выборе места инъекции или, когда игла проходит рядом с нервным стволом, может возникнуть неврит или паралич конечности. Чтобы этого не происходило, необходимо тщательно выбирать места для инъекции.
Гематома
Неаккуратное выполнение внутримышечной инъекции может спровоцировать появление гематомы. Профилактикой образования является использование для в/м инъекции острых игл и соблюдение техники манипуляции.
Лечение осложнений внутримышечных инъекций в виде гематом происходит методом прикладывания к месту укола спиртового компресса. Для ускорения рассасывания гематомы можно наносить различные мази, рекомендованные лечащим врачом.

При выполнении внутримышечной инъекции необходимо не только знать теорию самой манипуляции, но и уметь применять полученные знания на практике. Соблюдение всех норм позволит избежать осложнений.
Постинъекционный абсцесс является одним из осложнений внутримышечной или внутривенной инъекции лекарственных средств. В классификации абсцессов он выделен в отдельную группу, имеет свои особенности течения и лечения.
Постинъекционный абсцесс характеризуется образованием воспалительного очага гнойного характера в месте проведенной инъекции с расплавлением тканей.
Причины постинъекционного абсцесса
Основной причиной абсцесса на месте укола является несоблюдение правил асептики и антисептики. Инфекционный агент может попасть в ткани человека тремя путями:
- через необработанные руки медицинского персонала;
- через расходные материалы (вата, шприц, лекарство);
- с кожи пациента, не обработанной в месте введения инъекции или после таковой
Нарушение правил безопасности на любом этапе инъекционного введения лекарства может привести к серьезным последствиям, из которых инфильтрат и абсцесс являются далеко не самыми серьезными.
Другие этиологические факторы
- Ошибочное введение лекарств
Введение лекарственного средства, предназначенного для внутривенного или подкожного введения, в ягодичную мышцу (рибоксина, хлористого кальция и др.). При подобном ошибочном введении препараты просто не успевают рассосаться или вовсе не рассасываются, формируя сначала асептический инфильтрат, а затем и инфекционный вследствие застоя жидкости в тканях.
- Нарушение техники проведения инъекции
Это использование короткой иглы (например, инсулиновых шприцов для внутримышечного введения), недостаточное введение иглы (на треть или наполовину), когда игла просто не доходит до мышечной ткани.
- Длительное введение раздражающих ткани лекарств (антибиотики, сульфат магния и др.).
- Большое количество инъекций в одну область, часто возникает при длительном курсе лечения
- Большой слой подкожной жировой клетчатки у людей с выраженным ожирением.
- Попадание иглой в сосуд, вследствие чего образуется значительная гематома.
- Попадание иглой в сосуд, вследствие чего образуется значительная гематома.
- Занесение инфекции самим пациентом через руки: расчесывание места инъекции.
- Гнойные инфекции кожи
- Пролежни
- Снижение иммунитета у лиц с иммунодефицитом, пожилых пациентов
- Повышенный аллергостатус
- Аутоиммунные заболевания
Самые частые места возникновения постинъекционных абсцессов
Постинъекционный абсцесс ягодичной области является самым частым осложнением уколов, поскольку именно в эту область проводят большинство внутримышечных инъекций. Особенность данной области заключается в хорошо развитой жировой клетчатке, служащей идеальной средой для размножения попавших в нее микроорганизмов.
Вторым местом, где возникают постинъекционные абсцессы, является область бедра. Очень часто пациенты, которые вводят себе лекарство сами, выбирают переднюю или боковую поверхность бедра для инъекции. Нарушение правил асептики или техники введения приводит к абсцессам мягких тканей бедра.
Как выглядит абсцесс, симптомы воспаления
Выраженность симптоматики постинъекционного абсцесса зависит от глубины воспалительного процесса: чем он глубже, тем менее выражены видимые симптомы, но при надавливании человек ощущает значительную болезненность, которая несопоставима с внешним видом места инъекции.
Постинъекционный абсцесс в классическом течении проявляется всеми характерными симптомами воспалительного гнойного процесса, протекающего внутри организма:
- Покраснение кожи в месте укола
- Припухлость
- Болезненность при прикосновении к припухлости, при надавливании. В дальнейшем развивается болезненность вне прикосновений к коже
- Симптом флюктуации: пальцы накладывают на припухлость, при нажатии на кожу пальцами одной руки приподнимается ткань и пальцы на другой руке вследствие скопления жидкости в тканях
- Повышенная температура пораженной области (кожа горячая на ощупь)
- В запущенном случае — генерализация процесса с формированием внутренних и наружных свищей, распространяющих инфекцию.
![]()
- Общая слабость
- Повышение утомляемости
- Снижение работоспособности
- Повышение температуры тела (до 40С)
- Потливость
- Потеря аппетита
Абсцесс после укола даже в случае занесения инфекции формируется не сразу – гнойному расплавлению предшествует инфильтративная стадия. Своевременное лечение инфильтрата позволяет предотвратить образование гнойного очага. Выраженность общесоматических проявлений зависит от тяжести и распространенности гнойного процесса: чем они сильнее, тем большее количество токсических веществ попало в кровоток.
Особенности постинъекционных абсцессов и осложнения
Абсцесс после инъекции, как и другие виды абсцессов, отличается от прочих заболеваний гнойно-воспалительного характера наличием пиогенной мембраны или инфильтративной капсулы. Из самого названия становится понятно, что гнойный воспалительный процесс ограничен этой капсулой от окружающих тканей, что защищает последние от попадания инфекции. Но прогрессирование процесса приводит к накоплению большого количества гноя и прорыву капсулы. При этом гной проникает в ткани и межмышечные пространства, формируя обширную флегмону и свищевые ходы.
Осложнения — наиболее часто осложняется формированием обширной флегмоны. В тяжелых случаев возможно возникновение остеомиелита и сепсиса.
Диагностика
Как правило, диагноз устанавливается уже во время первого врачебного осмотра и на основании жалоб пациента. Для определения степени выраженности абсцесса проводится ряд исследований: общие анализы мочи и крови, биохимическое исследование крови, посев инфильтрата на микрофлору.
При хроническом течении патологии назначается УЗИ, позволяющее точно определить локализацию и масштабы воспалительного процесса. В сложных ситуациях, с вовлечением в процесс внутренних органов, проводится магнитно-резонансная томография или компьютерная томография тканей.
Лечение абсцесса после укола
Как лечить абсцесс после укола? Без вариантов, следует обратиться к врачу и как можно скорее. Мягкие ткани очень быстро расплавляются некротическими массами, увеличивая область распространения инфекции.
Самым эффективным методом лечения является хирургическая некрэктомия с ферментативным некролизом, формированием первичного шва и вакуумной аспирацией гнойных масс через дренажи с последующим проточно-промывным дренированием. Заживление ран происходит в 3 раза быстрее, нежели при открытом ведении.
Проточно-промывное дренирование проводится с использованием протеолитических ферментов и гипохлорита натрия. Помимо непосредственной функции вымывания гноя из раны, данный способ служит профилактикой присоединения вторичной инфекции.
Используемая ранее открытая техника ведения раны без формирования первичного шва приводила к вторичному инфицированию у каждого третьего пациента с превалированием синегнойных палочек в отделяемом раны.
Абсцесс после уколов на ягодицах можно лечить путем пункции очага, однако в последнее время данный способ теряет актуальность ввиду частых осложнений в виде флегмон и гнойных затеков, а также перехода в хроническую стадию.
Проводится с учетом тяжести абсцесса и этиологического возбудителя, высеянного из отделяемого раны. Применяются антибактериальные препараты широкого спектра с параллельной дезинтоксикационной и обезболивающей терапией. Только общее лечение не всегда дает желаемый результат и приводит к формированию обширных зон некротического поражения тканей, угрожает сепсисом. Еще древние говорили, что гной должен быть выпущен — в данном случае это правило является залогом успешного лечения.
Лечение на стадии формирования инфильтрата
- При возникновении инфильтрата следует прекратить введение лекарств в эту область и начать активное лечение формирующегося воспаления.
- Показано физиотерапевтическое лечение динамическими токами, проведение электрофореза гамма-глобулина и протеолитических ферментов в область воспаления.
- Инфильтрат наблюдается в динамике: если после 3-4 сеансов физиотерапии не происходит видимого уменьшения припухлости, остается боль, а на УЗИ обнаруживается жидкостное образование, переходят к хирургическому лечению, описанному выше.
Профилактика
Абсцесс ягодицы и другой области даже в случае успешного и быстрого лечения оставляет некрасивый рубец кожи с деформацией подкожного жирового слоя в виде ямки. Поэтому профилактика постинъекционных осложнений играет важнейшую роль:
- Соблюдение правил введения лекарственных средств. Это касается дозы, скорости введения, кратности и совместимости лекарств в одном шприце.
- Соблюдение техники выполнения инъекции: игла должна практически полностью погрузиться в мягкие ткани и достичь мышцу.
- Легкий массаж области инъекции для лучшего рассасывания препарата.
- Исключение введения лекарств в одну и ту же точку.
- Соблюдение правил асептики и антисептики: обработка рук персонала обеззараживающими составами, обработка кожи в зоне инъекции до и после укола антисептиком, использование одноразовых, стерильных расходных материалов.
- Правильное определение топографических точек для введения иглы. Сложность представляет введение инъекций людям с выраженным ожирением, у которых наружно-верхний квадрант представляет собой зону подкожного жира. В таком случае выбирают другое место для укола.
Разновидности осложений инъекций, признаки, причины, профилактика, лечение.
Инфильтрат.
Признаки:
Уплотнение, болезненность в месте инъекции.
Причины:
- Нарушение техники инъекции,
- Введение неподогретых масляных растворов,
- Многократные инъекции в одни и те же места.
Профилактика:
Устраните причины, вызывающие осложнения.
Лечение:
Согревающий компресс, грелка, йодная сеточка на место инфильтрата.
Абсцесс
- гнойное воспаление мягких тканей с образованием полости, заполненной гноем, и отграниченной от окружающих тканей пиогенной мембраной.
Признаки:
Боль, уплотнение, гиперемия в области абсцесса, местное или общее повышение температуры.
Причины:
К причинам, вызывающим инфильтрат, присоединяется инфицирование мягких тканей в результате нарушения
правил асептики.
Профилактика:
Устраните причины, вызывающие инфильтраты и абсцессы.
Лечение:
Хирургическое.
Поломка иглы.
Признаки: нет.
Причины:
- Введение иглы до самой канюли,
- Использование старых, изношенных игл,
- Резкое сокращение мышц.
Профилактика:
- Вводите иглу на 2/3 ее длины,
- Не пользуйтесь старыми иглами,
- Инъекции делайте в положении больного лежа.
Лечение:
Извлеките обломок иглы пинцетом или хирургическим путем.
Масляная эмболия.
Признаки:
Масло, оказавшееся в вене – эмбол, с током крови попадает в легочные сосуды. Возникает приступ удушья, цианоз. Это осложнение часто заканчивается смертью больного.
Причины:
- Случайное попадание конца иглы в просвет сосуда при подкожном или внутримышечной инъекциях,
- Ошибочное введение масляных растворов внутривенно.
Профилактика:
Вводите масляные растворы двухмоментным способом.
Лечение:
По назначению врача.
Воздушная эмболия.
Признаки:
См. "масляная эмболия", но по времени проявляется очень быстро.
Причины:
Попадание воздуха в шприц и введение его через иглу по время инъекции в сосуд.
Профилактика:
Тщательно вытесните воздух из шприца перед инъекцией.
Лечение:
По назначению врача.
Ошибочное введение лекарственного препарата.
Признаки:
Могут быть различны: от болевой реакции до анафилактического шока.
Причины: -
Профилактика:
Перед инъекцией внимательно прочитайте издание препарата, дозировку, срок годности.
Лечение:
- Введете в место инъекции 0,9 % раствор натрия хлорида,
- Положите пузырь со льдом на место инъекции,
- Если инъекция сделана на конечности - выше наложите жгут,
- Дальнейшее лечение по назначению врача.
Повреждение нервных стволов.
Признаки:
Могут быть различны: от неврита до паралича.
Причины:
- Механическое повреждение иглой при неправильном выборе места инъекции,
- Химическое повреждение, когда близко с нервом создается депо лекарственного вещества.
Профилактика:
Правильно выберите место инъекции.
Лечение:
По назначению врача.
Тромбофлебит (воспаление вены с образованием в ней тромба).
Признаки:
Боль, гиперемия, инфильтрат по ходу вены, повышение температуры.
Причины:
- Частые венепункции одной и той же вены,
- Применение тупых игл.
Профилактика:
- Чередуйте вены при выполнении инъекций,
- Применяйте острые иглы.
Лечение:
по назначению врача.
Некроз (омертвение тканей).
Признаки:
Усиливающиеся боли в области инъекции, отек, гиперемия с цианозом, появление волдырей, язв и омертвение тканей.
Причины:
Ошибочное введение под кожу раздражающего вещества (например, 10 % раствор кальция хлорида).
Профилактика:
Соблюдайте технику инъекции.
Лечение:
- Прекратите введение раствора,
- Максимально отсосите шприцем введенное лекарство,
- Место инъекции обколите 0.5 % раствором новокаина,
- На место инъекции положите пузырь со льдом.
Гематома (кровоизлияние под кожу).
Признаки:
Появление под кожей кровоподтека в виде багрового пятна.
Причины:
- Неаккуратное проведение внутривенной инъекции (прокол стенки сосуда),
- Использование тупых игл.
Профилактика:
- Соблюдение техники внутривенных инъекций;
- Использование острых игл.
Лечение:
- Прекратите инъекцию;
- Приложите к вене вату со спиртом;
- На область гематомы наложите полуспиртовой компресс.
Липодистрофия.
Признаки:
Под кожей образуются ямки в местах введения инсулина из-за рассасывания жировой ткани.
Причины:
Регулярное введение инсулина в одно и то же место.
Профилактика:
Чередование места введения инсулина.
Лечение: -
Сепсис, СПИД, вирусный гепатит.
Признаки:
Отдаленные осложнения, проявляются как общее заболевание организма.
Причины:
Грубое нарушение правил асептики, предстерилизационной очистки и стерилизации инструментария.
Профилактика:
Исключение причины этих осложнений.
Лечение: -
Аллергические реакции.
Признаки:
Зуд, сыпь, острый насморк и др. Анафилактический шок.
Причины:
Индивидуальная непереносимость организма к препарату.
Профилактика:
- Перед первой инъекцией следует осведомиться у пациента о переносимости им данного препарата;
-На титульном листе истории могут быть данные о непереносимости каких-либо лекарственных веществ,
- Перед первой инъекцией антибиотиков проведите пробу на чувствительность к данному препарату.
Лечение:
- Прекратите введение лекарственного средства,
- Максимально отсосите шприцем введенное вещество,
- Место инъекции обколите 0,5 % раствором новокаина,
- Положите пузырь со льдом.
В теле человека на различных участках и в органах, например во рту, на коже, в кишечнике и мочеполовых путях без вреда для организма обитает целый ряд различных бактерий. Тем не менее эти бактерии при неблагоприятных условиях могут вызывать различные заболевания, особенно, если иммунная система человека ослаблена и не является достаточно сильной, чтобы противостоять инфекциям. Именно по этой причине люди с уже имеющимися заболеваниями попадают в группу риска по заражению крови. Тяжелые инфекционные заболевания, в частности легочные, часто приводят к развитию сепсиса.
Сепсис приводит к летальному исходу в каждом четвертом случае заболевания, поскольку в кровь больного поступает большое количество бактерий и токсинов. Среди штаммов бактерий наиболее часто встречается кишечная палочка (E.coli), пневмококки, бактерия клебсиелла, синегнойная палочка, а также стафилококки и стрептококки. Очень часто для описания сепсиса используют такие термины как бактериемия или заражение крови.
Симптомы сепсиса
Иногда сепсис протекает бессимптомно. В тех же случаях, когда в ходе заболевания проявляются симптомы, они могут быть следующими:
- внезапно возникающая высокая температура с ознобом;
- общая слабость и плохое самочувствие;
- признаки кишечного расстройства, в том числе тошнота, рвота, диарея;
- боль в животе;
- бредовое состояние, тревожность;
- одышка, ускорение сердечного ритма (тахикардия).
При заражении крови иммунная система в любом случае пытается сразу же побороть инфекцию, что приводит к появлению таких симптомов как дрожь, озноб, обмороки, побледнение и липкость кожи, а также быстрое и поверхностное дыхание. На поверхности кожи также могут проявляться петехии – напоминающие следы от уколов пятна красного цвета, а также большие фиолетовые участки – пурпуры, не меняющие цвета даже при надавливании. Эти признаки характерны для менингококковой септицемии – типа заражения крови, вызванного бактерией менингококка, которая также может вызывать менингит.
При тяжелых случаях заражения крови для борьбы с бактериями организм выпускает в кровь специфические белки и химические вещества, которые могут ускорить кровоток. Иногда ускорение кровотока снижает артериальное давление и в конечном итоге приводит к повреждению некоторых органов, в частности почек или мозга. Такое состояние организма называется септическим шоком.
Причины появления и развития сепсиса
Крепкий иммунитет является лучшей защитой от сепсиса. Иммунная система обычно справляется с атаками небольших количеств бактерий настолько быстро, что симптомы заболевания даже не успевают появиться. Однако человек с ослабленным иммунитетом может получить септическое состояние даже при обычной чистке зубов. В этом случае бактерии могут попасть в кровоток через десны. Иммунная система человека с уже имеющимся заболеванием может быть не в состоянии противостоять бактериям. Особому риску развития сепсиса подвергаются пожилые люди и новорожденные.
К факторам риска, повышающим вероятность развития сепсиса, относятся:
- хронические или тяжелые заболевания;
- сахарный диабет, болезни сердца, заболевания почек и печени;
- тяжелая бактериальная пневмония;
- ожоги кожи тяжелой степени;
- абсцесс любого типа (например, стоматологического характера или послеоперационный);
- заболевание или лечение, провоцирующее изъязвление кишечника;
- злоупотребление психоактивными веществами;
- алкоголизм, наркомания (внутривенное введение наркотических препаратов);
- систематическое недоедание, ослабляющее иммунную систему;
- длительное лечение с использованием антибиотиков, меняющее соотношение болезнетворных и полезных бактерий в организме;
- иммунная терапия, например, при лечении ВИЧ-инфекции;
- пролежни;
- открытые раны или травмы с повреждением мягких тканей.
- стоматологические процедуры, например дренаж абсцесса;
- хирургические операции с использованием донорских тканей, содержащих инородные бактерии;
- длительное ношение искусственных частей тела, например протезированных суставов;
- катетеры, установленные в мочевом пузыре, особенно, если у больного присутствует инфекция мочевыводящих путей;
- долгосрочное использование внутривенных игл;
- трубки, использующиеся при колостомии (создании отвода в ободочной кишке).
Возможные осложнения при сепсисе
Осложненный сепсис может привести к летальному исходу. Без соответствующего лечения бактерии, попавшие в кровоток, приводят к потенциально смертельным осложнениям, в частности к эндокардиту (воспалению внутренней оболочки сердца), перикардиту (воспалению мембраны, покрывающей сердце снаружи), менингиту, остеомиелиту и инфекционному артриту. Кроме того, сепсис может вызвать септический шок, в результате которого у пациента происходит резкое понижение артериального давления, приводящее к полиорганной недостаточности.
Диагностика сепсиса
Сепсис диагностируется на основе истории болезни, медицинского обследования и проведения анализов крови на наличие бактерий. В ряд прочих диагностических тестов входит анализ мочи, анализ спинномозговой жидкости, анализ состава содержимого абсцесса и слизи из лёгких.
Варианты лечения сепсиса
Сепсис лечат путем введения антибиотиков внутривенно. Поскольку своевременное лечение спасает жизнь больного, врачи обычно начинают его незамедлительно. Часто антибиотики вводят еще до получения результатов анализов, комбинируя два или больше видов лекарственных препаратов. Когда тесты определяют наличие особых бактерий, вызывающих сепсис, специалисты назначают конкретный вид препарата для лечения септицемии. Другие варианты лечения зависят от причин инфекции и наличия осложнений, однако могут включать в себя:
- устранение инвазивной части медицинского оборудования, например, катетера;
- хирургическое удаление первичного источника инфекции, например, абсцесса;
- введение жидкостей внутривенно для поддержания уровня давления в случае возникновения септического шока;
- внутривенные препараты для повышения давления.
Что важно знать о сепсисе?
Сепсис лечится антибиотиками.
Раннее лечение заболевания весьма важно для выздоровления и устранения риска летального исхода.
Сепсис вызывают бактерии, попадающие в кровоток из кишечника, рта, поверхности кожи, мочевыводящих путей и других органов и тканей.
Люди с уже имеющимися заболеваниями более восприимчивы к сепсису, особенно в том случае, если они находятся в процессе инвазивного лечения, сопровождающегося долгосрочной катетеризацией или длительным пребыванием внутривенных игл.
По материалам:
Great Ormond Street Hospital,
State Government of Victoria
Почему так важно распознать сколиоз у детей на ранних стадиях?

Виды инъекций
Постинъекционные осложнения (ПИО), как видно из названия, это осложнения возникающие после инъекции (укола). А что такое инъекция? Википедия нам говорит, что инъекция, это способ введения в организм различных растворов (к примеру, лекарственных средств) с помощью шприца и пустотелой иглы. В зависимости от того, куда именно нужно доставить этот самый раствор, существуют несколько видов инъекций:
- подкожная;
- внутримышечная;
- внитуривенная;
- внутрикостная;
- внутрикожная;
- внутриартериальная;
Роль медсестры в профилактике постинъекционных осложнений
Согласно недавно проведенному опросу, большая часть пациентов, особенно старшего поколения, предпочитают инъекции или капельницы, как один из способов введения лекарственных средств в организм. То есть, люди не знают или недооценивают риск возникновения постинъекционных осложнений.
Роль медицинской сестры состоит не только в том, что бы правильно выполнить саму инъекцию, с соблюдением всех правил асептики, но и дать необходимую консультацию по профилактике ПИО. Многие медсестры этим просто пренебрегают. По завершении процедуры, необходимо сделать соответствующую запись в журнале.
Осложнения, которые могут возникать после инъекций (уколов) делятся на 3 группы по фактору их возникновения:
Несоблюдения правил асептики
Асептика — недопущение попадания в открытую рану различных микроорганизмов.
Постинъекционный инфильтрат — возникает, как правило, после подкожных и внутримышечных уколов. Причиной развития может

неправильно поставленный укол может вызвать множество проблем
Также причиной возникновения постинъекционного инфильтрата может стать неправильное определение места для выполнения укола , введение лекарства в места предыдущих уколов или слишком быстрое введение лекарства.
Нарушение стерильности при проведении инъекции является причиной №1 для развития постинъекционного инфильтрата.
Абсцесс – образование внутри мягких тканей воспаленной полости с гнойным содержимым. Причина возникновения постинъекционного абсцесса та же, что и при инфильтратах, только с обязательным присоединением инфекции.

Возникновение и развитие абсцесса
Чаще всего инъекцию делают именно в ягодичные мышцы. Соответственно для уменьшения шанса появления абсцесса следует учитывать ряд факторов:
- Не колите дважды в одну и ту же точку, обязательно меняйте стороны. Каждая инъекция и так является своего рода микротравмой для мышцы. Многократные инъекции в одну точку могут вызвать постинъекционный абсцесс даже при полном соблюдении правил асептики.
- Количество препарата, рекомендованное для одной инъекции, при повторном уколе в ту же точку может привести к некрозу тканей.
- Слабый иммунитет больного и нарушения в кровоснабжении тканей тоже могут привести к абсцессу
Флегмона — острое разлитое гнойное воспаление клетчаточных пространств; в отличие от абсцесса, не имеет чётких границ. Существует несколько типов: подкожная, подфасциальная, межмышечная, забрюшинная, околопочечная (паранефрит), околопрямокишечная (парапроктит), клетчатки средостения, флегмоны стопы, кисти и др.
Причина возникновения — попадание в клетчатку болезнетворных бактерий через поврежденную кожу или из расположенных рядом очагов инфекции (фурункул, кариес зубов, нагноившиеся лимфоузлы и т. д.); иногда заносятся с током крови (гематогенно) из расположенных вдали очагов.
Гепатиты В и С, ВИЧ – самые неприятные и долго не проявляющиеся последствия, которые можно получить во время инъекции с нарушением правил асептики. К счастью, современные возможности использования одноразовых шприцев сводят к минимуму риск заражения через уколы.
Более подробную информацию о видах инфильтратов и способах их лечения можно прочитать в статье «Что такое инфильтрат. Виды и лечение«.
Неправильный выбор места для укола
Повреждение нервных окончаний – чаще возникает при внутримышечных инъекциях, если место укола выбрано выше допустимого, ближе к пояснице. Напомним, что для оптимального внутримышечного укола следует выбирать верхний наружный квадрант ягодицы. Раздражение нервного ствола иглой либо введенным лекарством может привести к сильным люмбалгиям (сильные боли в области поясницы) и ишиалгиям и даже к невритам и параличам.
Повреждение надкостницы – может встретиться, когда для внутримышечного укола в бедро выбирают слишком длинную иглу.
Повреждение сосудов иглой либо лекарством, которое раздражает стенки сосуда.
Неправильная техника выполнения укола
Поломка иглы – возникает из-за нарушения техники внутримышечного укола (выполнение укола стоя и/или без предупреждения), что приводит к резкому спазму ягодичных мышц. Некачественные иглы могут быть как сопутствующим, так и отдельным фактором. Отсутствие опыта выполнения внутримышечных инъекций тоже следует учитывать.
Масляная или воздушная эмболия – в обоих случаях возникает из-за попадания масляного лекарственного раствора или воздуха из шприца в вену. Профилактикой такого грозного осложнения является проверка на предмет попадания иглой в сосуд (слегка оттянуть поршень и убедится, что в шприце нет крови).
Образование тромбов – данное осложнение возникает при длительном использовании одной и той же вены для введения лекарственного средства.
Некроз тканей после укола. По сути, некроз, это процесс отмирания клеток. Согласитесь, очень неприятное явление. Образуется при различных повреждениях клеток организма, при несоблюдении осторожности во время пункции вены и введении раздражающих лекарственных средств помимо вен (подкожно, внутримышечно). Обязательно следует проверять наличие иглы в вене при введении хлористого (10% раствора хлорида кальция).
Гематома происходит из-за сквозного прокалывания вены, благодаря чему кровь поступает в окружающие ткани. Устранить гематому можно теплым компрессом.
Из-за слишком быстрого ввода лекарства может возникнуть головокружение и нарушения в ритме сердца.
Аллергические реакции (крапивница, отек Квинке вплоть до анафилактического шока) возникают в результате невыясненного аллергического анамнеза у пациента. Появляются, как правило, через 30 минут после ведения лекарственного средства, но могут быть и раньше и немедленно после укола. Основными правилами профилактики этого осложнения являются: выяснение аллергоанамнеза перед уколом, особенно перед первым и наблюдение за пациентом в течение первых 30 минут после инъекции, если препарат был введён впервые в жизни.
Кроме этих трех факторов, постинъекционные осложнения классифицируются по срокам их появления:
- немедленные – возникают в первые сутки после укола (аллергическая реакция);
- краткосрочные – срок появления от нескольких дней до недели (инфильтрат);
- отсроченные – могут появиться даже через несколько месяцев (гепатит, ВИЧ).
Как правило, уколы выполняют в мед. учреждениях, и в основном этим занимаются медсестры, соответственно, для профилактики постинъекционных осложнений, медсестра должна соблюдать ряд правил:
- Быть внимательной при подготовке лекарства для укола. Каждый пациент должен получать только то лекарство, которое прописал врач.
- Соблюдать правила асептики и антисептики.
- Соблюдать правила введения лекарств.
- Соблюдать технику выполнения инъекции.
- Легкий массаж области инъекции способствует лучшему рассасыванию лекарства
- Не допускать введения лекарства в одну и ту же точку.
Почти 80% случаев возникновения ПИО приходятся на инъекции, поставленные вне медицинских учреждений и неквалифицированными исполнителями. В частности, уколы на дому.
Читайте также:



