Септический шок определение классификация патогенез
Сепсис представляет собой генерализованную (системную) реакцию организма на инфекцию любой этиологии (бактериальную, вирусную, грибковую).
Присутствие бактерий в кровотоке (бактериемия) далеко не всегда сопровождает сепсис и поэтому не может быть его обязательным критерием. Однако обнаружение патогенных микроорганизмов в крови в сочетании с другими признаками сепсиса подтверждает диагноз и помогает выбору антибактериальной терапии.
Сепсис в акушерстве возникает вследствие следующих заболеваний:
• эндометрит после инфицированного аборта;
• эндометрит после родов;
• флегманозный и гангренозный мастит;
• нагноение, особенно флегмона, раны брюшной стенки после кесарева сечения или раны промежности.
Возможно распространение инфекции гематогенным и лимфогенным путем. Выраженность клинических проявлений зависит от вирулентности возбудителя и иммунной защиты макроорганизма. В результате прогрессирования и распространения локального инфекционного процесса развиваются системная воспалительная реакция и органная недостаточность.
В настоящее время в России принята классификация сепсиса, предложенная обществом специалистов критической медицины. Выделяют сепсис; тяжелый сепсис; септический шок.
Этиология и патогенез.Наиболее частым возбудителем инфекции в акушерстве является грамположительная микрофлора: Streptococcus spp, Staphylococcus и Enterococcus spp и др. Возможно развитие сепсиса при участии грамотрицательной флоры: Pseudomonas aeruginosa, Acinetobacter spp, Klebsiella pneumonia, Е. coli и др.
Развитие сепсиса и органно-системных повреждений связано с запуском и неконтролируемым распространением каскадных гуморальных реакций, ключевым из которых является выброс цитокинов как в очаге воспаления, так и вдалеке от него. Развивающаяся реакция контролируется как провоспалительными (ИЛ-1, ИЛ-6, ИЛ-8, ФНО), так и антивоспалительными медиаторами (ИЛ-4, ИЛ-10, ИЛ-13 и др.). Экзо- и эндотоксины микроорганизмов активируют лимфоциты, клетки эндотелия. Ключевым провоспалительным медиатором, играющим роль в патогенезе сепсиса, является ФНО. ФНО повышает прокаогулянтные свойства эндотелия, активирует адгезию нейтрофилов, индуцирует синтез других провоспалительных цитокинов, стимулирует катаболизм (синтез "острофазных" белков), лихорадку.
Суммарные эффекты медиаторов формируют синдром системной воспалительной реакции. Выделяют три этапа этой реакции.
1-й этап - локальный; очаговый выброс цитокинов, регулирующих иммунную и воспалительную реактивность в очаге воспаления. В результате активации этих систем и соответственно синтеза Т-клеток, лейкоцитов, макрофагов, эндотелиоцитов, тромбоцитов, стромальных клеток стимулируются процессы регенерации раны, локализации инфекции.
2-й этап - системный, когда происходит выброс небольшого количества цитокинов в системный кровоток. Течение инфекционного процесса определяется балансом между провоспалительными и антивоспалительными медиаторами. В нормальных условиях создаются предпосылки для поддержания гомеостаза, уничтожения микроорганизмов. При этом развиваются адаптационные изменения: усиление лейкоцитоза в костном мозге, гиперпродукция белков острой фазы в печени, генерализация иммунного ответа, лихорадка.
3-й этап - этап генерализации воспалительной реакции. При недостаточности противовоспалительных механизмов значительное количество провоспалительных цитокинов проникает в системную циркуляцию, оказывая деструктивное воздействие на эндотелий с выделением значительного количества мощного вазодилататора - окиси азота. Это приводит к нарушению проницаемости и функции эпителия сосудов, запуску синдрома ДВС, вазодилатации, нарушению микроциркуляции.
Продолжающееся повреждающее действие бактериальных токсинов приводит к углублению циркуляторных расстройств. Избирательный спазм венул в комбинации с прогрессированием ДВС-синдрома способствует секвестрации крови в системе микроциркуляции. Повышение проницаемости стенок сосудов ведет к пропотеванию жидкой части крови, а затем и форменных элементов в интерстициальное пространство. Эти патофизиологические изменения способствуют уменьшению ОЦК - развивается гиповолемия. Приток крови к сердцу значительно уменьшается. Минутный объем сердца, несмотря на резкую тахикардию, не может компенсировать нарастающего нарушения периферической гемодинамики, и происходит стойкое снижение АД. Прогрессирующее нарушение тканевой перфузии приводит к дальнейшему углублению тканевого ацидоза на фоне резкой гипоксии, что в сочетании с токсическим действием возбудителя быстро приводит к нарушению функций органов, а затем к их некрозу. Жизненно важные органы подвергаются существенным морфологическим и функциональным изменениям: "шоковое легкое", "шоковая почка", "шоковая матка" и др.
Клиническая картина и диагностика определяются стадией септического процесса.
При сепсисеимеется очаг инфекции (эндометрит, перитонит, мастит и т.д.) и два или более признаков синдрома системной воспалительной реакции:
• температура тела 38°С или выше либо 36°С или ниже, озноб;
• ЧСС 90 в минуту или более;
• ЧД более 20 минуту или гипервентиляция (PaCO2 32 мм рт. ст. или менее);
• лейкоциты крови более 12•109/мл или менее 4•109/мл, наличие незрелых форм более 10%.
Тяжелый сепсис проявляется полиорганной недостаточностью: сердечно-легочной, почечной, печеночной острым поражением ЦНС. Клинически проявляется гипотонией, олигурией. Для оценки тяжести полиорганной недостаточности используют международную шкалу SOFA (см. табл. 31.1) (Sepsis organ failure assessment), в которой каждый признак оценивается в баллах. Чем больше баллов, тем тяжелее состояние пациентки.
Септический шок - полиорганная недостаточность и артериальная гипотензия, не устраняющиеся с помощью инфузионной терапии и требующие назначения катехоламинов.
Диагностика. Для уточнения диагноза и выбора целенаправленной терапии при сепсисе необходимо определить очаг инфекции. Кроме этого, проводят:
- мониторинг АД, определение среднего АД, ЧСС, ЧД;
- измерение температуры тела минимум через каждые 3 ч, особенно после озноба;
- общий анализ крови (лейкоцитарная формула, гемоглобин, гематокрит);
- исследование показателей свертывания крови - количество тромбоцитов, фибриногена, растворимых комплексов мономеров фибрина, продуктов деградации фибрина и фибриногена, антитромбина III, агрегации тромбоцитов;
- бактериологическое исследование крови, особенно во время ознобов, определение чувствительности микрофлоры к антибиотикам;
- ежечасный контроль диуреза, бактериологическое исследование мочи, определение чувствительности микрофлоры к антибиотикам;
- определение концентрации электролитов в сыворотке (Na+, Ka+), креатинина, газов артериальной крови, pH;
- рентгеновское исследование грудной клетки;
- определение в крови прокальцитонина, С-реактивного белка.
Интенсивную терапию септических состояний проводят совместно с реаниматологами в отделениях интенсивной терапии. Она включает в себя:
• ликвидацию первичного очага инфекции;
• использование антибактериальных препаратов;
• инфузионную терапию с целью нормализации метаболизма и функций внутренних органов;
• гемодинамическую и респираторную поддержку;
• коррекцию гемостаза и профилактику тромбоза глубоких вен;
• экстракорпоральные методы лечения.
Ликвидация очага инфекции при эндометрите заключается в удалении гнойного детрита из полости матки, который образуется либо в результате криминального аборта, либо после кесарева сечения, реже после родов. С этой целью под контролем УЗИ тупой кюреткой сначала осторожно удаляют ткани, а затем промывают полость матки 1% раствором хлоргексидина или 0,01% раствором мирамистина. При неэффективности терапии матку с трубами удаляют.
Если источником сепсиса является гнойный мастит, нагноение послеоперационной раны, то показаны широкое вскрытие, опорожнение и дренирование гнойника.
Адекватная антибактериальная терапия является одним из важных условий лечения сепсиса. Антибиотики назначают с учетом чувствительности возбудителя. Современные методы исследования гемокультуры позволяют зафиксировать рост микроорганизмов до 24 ч, а через 24-48 ч идентифицировать возбудитель. До получения результатов микробиологического исследования показана эмпирическая терапия с использованием антибиотиков первого ряда. К ним относятся цефалоспорины III поколения (цефтриаксон, цефотаксим, цефоперазон); фторхинолоны (левофлоксацин, моксифлоксацин, ципрофлоксацин, офлоксацин); карбапенемы (имипен, меронем).
После выделения возбудителя используют этиотропные антибиотики с учетом чувствительности к ним.
Целесообразно комбинировать антибиотики с производными нитронидазола (метронидазола), являющиеся высокоактивными против анаэробной инфекции.
Антибактериальные препараты при сепсисе вводят только парентерально (внутривенно) в течение 5-10 сут до достижения стойкого результата, нормализации лейкоцитарной формулы (отсутствие сдвига влево).
С целью предотвращения грибковой инфекции при антибиотикотерапии назначают леворин, дифлюкан, низорал, орунгал.
Важным компонентом в лечении сепсиса является инфузионная терапия. Ее цель заключается в детоксикации, улучшении реологических и коагуляционных свойств крови и перфузии тканей, устранении электролитных нарушений, диспротеинемии, восстановлении кислотно-щелочного равновесия. Инфузионная терапия, снижая вязкость крови, улучшает доставку антибиотиков в очаг воспаления и повышает эффективность антибактериальной терапии. Для инфузионной терапии используют как коллоиды, так и кристаллоиды.
Плазмозаменители (декстраны, желатиноль, гидроксиэтилкрахмалы) показаны при выраженном дефиците ОЦК. Гидроксиэтилкрахмалы с молекулярной массой 200/0,5 и 130/0,4 имеют потенциальное преимущество перед декстранами из-за меньшего риска утечки через мембрану и отсутствия клинически значимого воздействия на гемостаз.
В процессе лечения сепсиса стремятся к восстановлению функции легких (дыхательная поддержка). При септическом шоке нередко возникают показания к ИВЛ. Более легкое течение сепсиса является показанием к кислородотерапии с помощью лицевой маски, носовых катетеров.
При тяжелом сепсисе и септическом шоке необходимо быстрое восстановление адекватной гемодинамики: ЦВД 8-12 мм рт. ст., АДср. более
• 65 мм рт. ст., диурез 0,5 мм/(кг ч), гематокрит более 30%, сатурация крови -
• С целью быстрого восстановления гемодинамики на фоне респираторной поддержки и катетеризации центральной вены проводится инфузионная терапия. При снижении сердечного индекса до 3,5-4 л/(мин м2) и Sv O2 (сатурация) более 70% используют катехоламины: допамин (10 мкг/(кг•мин) или норадреналин в дозе до 10 мкг/(кг•мин).
• При сердечном индексе менее 3,5 л/(мин м2) и Sv O2 менее 70% применяют добутамин в дозе 20/мкг/(кг•мин), при САД менее 70 мм рт. ст. в комбинации с норадреналином или допамином.
Для нормализации гемодинамики назначают кортикостероиды: преднизолон, дексаметазон, бетаметазон. Гидрокортизон в дозах 240-300 мг/сут в течение 5-7 дней используют при сопутствующей надпочечниковой недостаточности или при рефрактерном шоке для увеличения эффективности катехоламинов.
Для коррекции нарушенного иммунитета при сепсисе доказана эффективность пентаглобина (IgG, IgM, IgA). Он снижает летальность в дозах 5 мл/кг при введении со скоростью 28 мл/ч в течение трех дней.
Эффективность других иммунокорригирующих препаратов при сепсисе не доказана.
Для коррекции гемостаза используют:
• заместительную терапию свежезамороженной плазмой при потреблении факторов свертывания;
• низкомолекулярный гепарин при гиперкоагуляции в плазменном и клеточном звеньях гемостаза для профилактики тромбоза глубоких вен;
• активированный протеин С, обладающий антикоагулянтным, профибринолитическим и противовоспалительным свойством. Его используют при тяжелом сепсисе и полиорганной недостаточности с гипоперфузией тканей.
Важным звеном лечения сепсиса на фоне гиперметаболизма и диструкции собственных клеток является энтеральное питание. В зависимости от биохимических показателей для этого применяют жировые имульсии, глюкозу, белки, витамины, микроэлементы, электролиты.
Состав питательных сред и путь их введения при сепсисе зависят от состояния желудочно-кишечного тракта. Если его функции сохранены и нарушено только глотание, то смеси вводят через зонд.
Уровень глюкозы поддерживают на уровне 4,5-6,1 ммоль/л. При внутривенном введении глюкозы, по показаниям используется инсулин.
Существенное значение в комплексной терапии сепсиса принадлежит экстракорпоральным методам для нейтрализации медиаторов сепсиса. Для этого применяют:
- плазмообмен с выведением до 5 объемов плазмы за 30-36 ч. Используя свежезамороженную плазму, коллоиды и кристаллоиды;
- плазмаферез с использованием мембран, характеризующихся широкими пределами адсорбции токсичных субстанций;
- объединенное выведение плазмы и адсорбция (эта процедура состоит из обмена плазмы, которая возвращается в кровоток после прохождения ее через картридж, состоящий из твердой смолы с повышенными адсорбирующими способностями)
Шок- остро возникшее тяжёлое состояние организма с прогрессирующей недостаточностью всех его систем, обусловленное критическим снижением кровотока в тканях.
Классификация, патогенез
По причине возникновения шок может быть травматическим (механическая травма, ожог, охлаждение, электрошок, лучевая травма), геморрагическим, операционным, кардиогенным, септическим, ана- филактическим. Наиболее целесообразно деление шока на виды с учётом патогенеза происходящих в организме изменений (рис. 8-1). С этой точки зрения выделяют гиповолемический, кардиогенный, септический и анафилактический шок. При каждом из этих видов шока происходят специфические изменения.

1. Травматическийшок: а) в результате механической травмы (раны, переломы костей, сдавление тканей и др.); б) вследствие ожоговой травмы (термические и химические ожоги); в) при воздействии низкой температуры — холодовой шок; г) в результате электротравмы — электрический шок.
2. Геморрагический,или гиповолемический, шок: а) кровотечение, острая крово-потеря; б) острое нарушение водного баланса — обезвоживание организма.
3. Септический(бактериально-токсический) шок (распространенные гнойные процессы, вызванные грамотрицательной или грамположительной микрофлорой).
4. Анафилактическийшок.
5. Кардиогенныйшок (инфаркт миокарда, острая сердечная недостаточность).
Клиническая картина
Основные симптомы Клиническая картина шока достаточно характерна. Основные симптомы связаны с угнетением жизненно важных функций организма. Больные в состоянии шока заторможены, неохотно вступают в контакт. Кожные покровы бледные, покрыты холодным потом, часто наблюдают акроцианоз. Дыхание частое, поверхностное. Отмечают тахикардию, снижение АД. Пульс частый, слабого наполнения, а в тяжёлых случаях он едва определяется (нитевидный). Изменениягемодинамики - основные при шоке. На этом фоне происходит снижение диуреза. Наиболее динамично изменяются при шоке пульс и АД. В связи с этим Аллговер предложил использовать индекс шока: отношение ЧСС к уровню систолического АД. В норме он примерно равен 0,5, при переходе к шоку приближается к 1,0, при развившемся шоке достигает 1,5.
Общие принципы лечения шока можно представить в виде трёх ступеней.
• Основная терапия шока (первая ступень):- восполнение ОЦК;- кислородотерапия;- коррекция ацидоза.
• Фармакотерапия шока (вторая ступень):-допамин;- норэпинефрин;- сердечные гликозиды.
• Дополнительные лечебные мероприятия (третья ступень):- глюкокортикоиды;- гепарин натрий;
- диуретики;- механическая поддержка кровообращения;- кардиохирургия.
Предоперационная подготовка. Цель и задачи. Этапы предоперационной подготовки. Непосредственная подготовка больного к операции.
Предоперационный период — время от поступления больного в лечебное учреждение до начала операции. Продолжительность его бывает различной,, что зависит от характера заболевания, тяжести состояния больного, срочности операции. Основные задачи предоперационного периода: 1) установить диагноз; 2) определить показания, срочность выполнения и характер операции; 3) подготовить больного к операции. Основная цель предоперационной подготовки больного—свести до минимума риск предстоящей операции и возможность развития послеоперационных осложнений.
Установив диагноз хирургического заболевания, следует выполнить в определенной последовательности основные действия,
обеспечивающие подготовку больного к операции: 1) определить показания и срочность операции, выяснить противопоказания; 2) провести дополнительные клинические, лабораторные и диагностические исследования с целью выяснения состояния жизненно важных органов и систем; 3) провести психологическую подготовку больного к операции; 4) осуществить подготовку органов, коррекцию нарушений систем гомеостаза; 5) провести профилактику эндогенной инфекции; 6) выбрать метод обезболивания, провести премедикацию; 7) осуществить предварительную подготовку операционного поля; 8) транспортировать больного в операционную; 9) уложить больного на операционный стол
Дата добавления: 2018-08-06 ; просмотров: 1271 ;

Септический шок является одним из тяжелейших осложнений сепсиса, и сопровождается высоким риском летального исхода. Данное состояние свидетельствует о полном истощении компенсаторных систем организма, его неспособности самостоятельно поддерживать артериальное давление, а также о присоединении полиорганной недостаточности (состояние, при котором органы не способны выполнять свои функции без медицинского вмешательства).
Для септического шока характерно изменение сосудистого русла, а также развитие паралича сосудов. Возможно нарушение сократительной способности сердечной мышцы, хотя и на поздних сроках, а также возможно сгущение крови. Не исключено, что может развиться дыхательная недостаточность.
Что такое септический шок
Септический шок – это тяжелое течение сепсиса , характеризующееся развитием артериальной гипотензии, устойчивой к стандартной реанимации жидкостями и сопровождающейся возникновением тканевой гипоперфузии (нарушение микроциркуляции в тканях) и множественной органной дисфункции.
Артериальная гипотензия, резистентная к инфузионной терапии, является обязательным и важнейшим критерием выставления диагноза септический шок.
Течение сепсиса, сопровождающееся только дыхательной или сердечно-сосудистой дисфункцией, сочетающимися с двумя и более, другими дисфункциями (неврологическая, гематологическая, почечная, желудочно-кишечная, печеночная и т.д.) определяется как тяжелый сепсис без септического шока.

Развитию септического шока предшествует сепсис-индуцированная артериальная гипотония, сопровождающаяся понижением систолического артериального давления ниже 90 мм.рт.ср. для пациентов с исходным нормальным давлением или на 40 мм.рт.ст. ниже привычного рабочего давления для пациентов с гипертонией.
На этой стадии гипотония временно устраняется проведением адекватной инфузионной терапии. О присоединении септического шока будут свидетельствовать падение систолического давления ниже 65 мм.рт.ст., а также отсутствие реакции на проведение инфузионной терапии в возрастной дозировке.
Причины развития септического шока
Септический шок является осложнением тяжелого сепсиса. То есть, вначале развивается синдром системной воспалительной реакции, затем сепсис, далее тяжелый сепсис. Финальным этапом является развитие септического шока. Для его развития требуется наличие предрасполагающих факторов риска, а также тяжелая септицемия, септикопиемия и тяжелейшая интоксикация.
Чаще всего септический шок развивается у:
- ослабленных больных, недавно перенесших длительные инфекционно-воспалительные заболевания, травмы, ожоги и т.д.;
- лиц, с декомпенсированными соматическими заболеваниями (сердечная недостаточность, сахарный диабет, хроническая почечная недостаточность и т.д.);
- лиц, с иммунодефицитами (первичными и вторичными);
- пациентов с выраженными авитаминозами, дефицитом белка (вегетарианцы, лица, придерживающиеся низкобелковых диет);
- новорожденных детей;
- пациентов пожилого возраста;
- больных со злокачественными новообразованиями (в особенности, в период опухолевого распада либо при наличии большого количества метастатических очагов);
- больных, получающих или недавно проходивших курс химиотерапии или лучевой терапии;
- пациентов, принимающих цитостатическую или иммунодепрессивную терапию;
- лиц, с тяжелыми аутоиммунными патологиями;
- пациентов после трансплантации органов.
Септический шок может развиваться при генерализации инфекции на фоне отитов, синуситов, пневмоний, абсцессов в легких, гнойных поражений кожных покровов и подкожно-жировой клетчатки, септических артритов, остеомиелитов, гнойных бурситов, аппендицита, перитонита, аднекситов, сальпингоофорита, миокардитов , эндокардитов, кишечных инфекций, менингитов и т.д.

Спектр основных возбудителей зависит от возраста больного, состояния его иммунной системы, а также первичного очага инфекции.
Причинами пупочного и кожного сепсиса и септического шока, чаще всего, выступают золотистые и эпидермальные стафилококки, эшерихия коли, пиогенные стрептококки.
Легочной сепсис, как правило, развивается из-за пневмококков, клебсиеллы пневмония, гемофильной инфекции типа В, золотистых и эпидермальных стафилококков. У интубированных больных может развиться сепсис и септический шок, вызванных синегнойной палочкой или ацинетобактером.
Кишечный сепсис может быть ассоциирован энтеробактериями (сальмонеллы, шигеллы и т.д.), энтеробактером, эшерихией коли. У детей первых трех лет жизни септический шок может развиваться на фоне тяжелого септического течения сальмонеллеза (у взрослых, генерализированный сальмонеллез встречается гораздо реже).
Септический шок, связанный с гнойно-воспалительными заболеваниями мочеполовой системы, как правило, вызывается эшерихией коли, стафилококками, стрептококками, клебсиеллой, протеем, энтерококком. У пациентов с катетеризированным мочевым пузырем, среди основных возбудителей сепсиса и септического шока выделяют золотистый и эпидермальный стафилококк, энтеробактер и псевдомонады.
- фузобактерией некрофорум (палочкой Шморля),
- гемофильной инфекцией типа В,
- стафилококковой, стрептококковой и пневмококковой флорой.
Сепсис у пациентов с менингитом развивается из-за пневмококков, гемофильной инфекции и менингококков (септический шок на фоне менингококковой инфекции, как правило, встречается у детей, для взрослых более характерно здоровое носительство менингококков или менингококковые назофарингиты).
Причиной септического шока у больных с остеомиелитом, гнойным бурситом или септическим артритом, чаще всего, становятся золотистые стафилококки, пневмококки, пиогенные стрептококки, гемофильная палочка, клебсиеллы.
Септический шок – классификация
Септические шоки принято разделять на:
- теплые компенсированные (гипердинамическая фаза шока);
- холодные декомпенсированные (гиподинамическая фаза);
- рефрактерные к введению дофамина;
- рефрактерный к введению катехоламинов;
- абсолютно рефрактерный шок (картина септического шока продолжает нарастать, несмотря на введение вазопрессорных, вазодилататорных и инотропных препаратов).
По длительности течения септический шок может быть молниеносный, прогрессирующий, стертый, рецидивирующий и терминальный.
В патогенезе развития шока выделяют две основные стадии:
- гипердинамическую, сопровождающуюся снижением периферического сосудистого сопротивления, рефлекторным увеличением работы сердца и компенсаторным повышением сердечного выброса;
- гиподинамическая, характеризующаяся нарушением микроциркуляции в органах и тканях, резким уменьшением периферического кровообращения, гипоксией и ишемией органов и тканей, а также прогрессирующими нарушениями функции органов (сердечная, дыхательная, почечная, печеночная и т.д. недостаточности).
Септический шок – это следствие:
- развития синдрома системной воспалительной реакции;
- массивной септицемии, септикопиемии, токсинемии;
- выброса в кровь большого количества воспалительных медиаторов;
- относительной (развивается за счет расширения сосудов и снижения периферического сопротивления сосудов) и абсолютной (возникающей как результат резко увеличенной сосудистой проницаемости) гиповолемии;
- снижения сократимости миокарда и понижения сердечного выброса (наблюдается при прогрессирующем септическом шоке). При начальных стадиях септического шока при адекватной и ранней инфузионной терапии, характерно компенсаторное повышение сердечного выброса, с целью поддержания периферического кровообращения. При истощении компенсаторных механизмов организма, способность сердечной мышцы к сокращению снижается.

В результате резко выраженной артериальной гипотонии и гипоперфузии в тканях, нарушается кислородный обмен и полноценный метаболизм. Развивается гипоксия, увеличивается процесс анаэробного гликолиза (ферментативные процессы, в результате которых происходит расщепление глюкозы без потребления О2).
Анаэробный гликолиз позволяет некоторое время поддерживать метаболизм в клетках и обеспечивать их энергией, однако прогрессирующая гипоксия приводит к накоплению в клетках молочной кислоты и развитию лактатацидоза.
Лактатацидоз при септическом шоке развивается остро (в течение одного-двух часов). У пациентов появляется:
- сильная мышечная боль,
- боли за грудиной,
- одышка,
- учащенное дыхание,
- боли в животе,
- многократная и не приносящая облегчения рвота,
- заторможенность,
- нарушение сердечного ритма ,
- появление дыхания Куссмауля (шумного, редкого, глубокого дыхания).
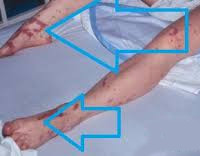
Неврологическая симптоматика может проявляться отсутствием рефлексов, либо наоборот гиперкинезами и судорогами. Также характерны симптомы почечной недостаточности (анурия), снижение температуры тела (гипотермия), диссеминированное внутрисосудистое свертывание крови, внутрисосудистый тромбоз. При тяжелом лактатацидозе возможно появление очагов некроза на кончиках пальцев рук и ног.
Кроме симптомов лактатацидоза, септический шок сопровождается развитием острого респираторного дистресс-синдрома, нарушения сознания, ишемией головного мозга, паралитической кишечной непроходимостью, ишемией и некрозом кишечника.
Симптомы и признаки септического шока

Развитию септического шока всегда предшествуют прогрессирующие симптомы сепсиса. Пациенты бледные, вялые, заторможенные, может отмечаться выраженное беспокойство, страхи. Характерен также озноб и профузная потливость. Первыми признаками сепсиса у детей может быть капризность, плаксивость, отказ от еды, частое шумное дыхание, вздутие живота. Характерно появление рвоты, не приносящей облегчения.
Отмечается также снижение диуреза и парез кишечника (отсутствие стула и перистальтики). При пальпации живота обнаруживается увеличение печени и селезенки. У большинства пациентов печень при пальпации болезненна, живот вздут и напряжен.
При развитии компенсированного септического шока (теплый или гипердинамический шок), характерно развитие:
- гипертермии (температура повышается выше 38.5-39 градусов);
- тахикардии, нарушений сердечного ритма;
- ускорения периферического пульса, время наполнения капилляров менее двух секунд (симптом белого пятна оценивается надавливанием пальцем на кисть и подсчетов времени, которое требуется на исчезновение белого пятна);
- олигурии (снижения объема мочеиспускания);
- спутанности сознания, сонливости, заторможенности.

Септический шок – это тяжелое патологическое состояние, возникающее при массивном поступлении в кровь бактериальных эндотоксинов. Сопровождается тканевой гипоперфузией, критическим снижением артериального давления и симптомами полиорганной недостаточности. Диагноз ставится на основании общей клинической картины, сочетающей в себе признаки поражения легких, сердечно-сосудистой системы (ССС), печени и почек, централизации кровообращения. Лечение: массивная антибиотикотерапия, инфузия коллоидных и кристаллоидных растворов, поддержание деятельности ССС за счёт введения вазопрессоров, коррекция респираторных нарушений путем ИВЛ.
МКБ-10
Общие сведения
Септический шок (СШ) также называют инфекционно-токсическим (ИТШ). Как самостоятельная нозологическая единица патология впервые была описана в XIX веке, однако полноценное изучение с разработкой специфических противошоковых мер началось не более 25 лет назад. Может возникать при любом инфекционном процессе. Наиболее часто встречается у пациентов хирургических отделений, при менингококковой септицемии, брюшном тифе, сальмонеллезе и чуме. Распространен в странах, где диагностируется наибольшее количество бактериальных и паразитарных заболеваний (Африка, Афганистан, Индонезия). Ежегодно от ИТШ погибает более 500 тысяч человек по всему миру.

Причины
В абсолютном большинстве случаев патология развивается на фоне ослабления иммунных реакций. Это происходит у пациентов, страдающих хроническими тяжелыми заболеваниями, а также у людей пожилого возраста. В силу физиологических особенностей сепсис чаще диагностируется у мужчин. Список самых распространенных заболеваний, при которых могут возникать явления ИТШ, включает в себя:
- Очаги гнойной инфекции. Признаки системной воспалительной реакции и связанных с ней нарушений в работе внутренних органов отмечаются при наличии объемных абсцессов или флегмоны мягких тканей. Риск генерализованного токсического ответа повышается при длительном течении болезни, отсутствии адекватной антибактериальной терапии и возрасте пациента старше 60 лет.
- Длительное пребывание в ОРИТ. Госпитализация в отделение реанимации и интенсивной терапии всегда сопряжена с риском возникновения сепсиса и инфекционного шока. Это обусловлено постоянным контактом с резистентной к антибактериальным препаратам микрофлорой, ослаблением защитных сил организма в результате тяжёлой болезни, наличием множественных ворот инфекции: катетеров, желудочных зондов, дренажных трубок.
- Раны. Нарушения целостности кожных покровов, в том числе возникшие во время операции, существенно повышают риски инфицирования высококонтагиозной флорой. ИТШ начинается у больных с загрязненными ранами, не получивших своевременной помощи. Травматизация тканей в ходе оперативного вмешательства становится причиной генерализованной инфекции только при несоблюдении правил асептики и антисептики. В большинстве случаев септический шок возникает у пациентов, перенесших манипуляции на желудке и поджелудочной железе. Еще одна распространенная причина – разлитой перитонит.
- Приём иммунодепрессантов. Лекарственные средства, угнетающие иммунитет (меркаптопурин, кризанол), используются для подавления реакции отторжения после трансплантации органов. В меньшей степени уровень собственной защиты снижается при употреблении химиотерапевтических средств – цитостатиков, предназначенных для лечения онкологических заболеваний (доксорубицина, фторурацила).
- СПИД.ВИЧ-инфекция в стадии СПИДа приводит к развитию нетипичного сепсиса, спровоцированного не бактериальный культурой, а грибком рода Candida. Клинические проявления болезни характеризуется малой степенью выраженности. Отсутствие адекватного иммунного ответа позволяет патогенной флоре свободно размножаться.
Возбудитель сепсиса – грамположительные (стрептококки, стафилококки, энтерококки) и грамотрицательные (Enterobacter cloacae, Clostridium pneumoniae) бактерии. Во многих случаях культуры нечувствительны к антибиотикам, что затрудняет лечение пациентов. Септический шок вирусного происхождения в настоящее время вызывает споры специалистов. Одни представители научного мира утверждают, что вирусы неспособны стать причиной патологии, другие – что внеклеточная форма жизни может спровоцировать системную воспалительную реакцию, являющуюся патогенетической основой ИТШ.
Патогенез
В основе симптомов лежит неконтролируемое распространение медиаторов воспаления из патологического очага. При этом происходит активация макрофагов, лимфоцитов и нейтрофилов. Возникает синдром системного воспалительного ответа. На фоне этого снижается периферический сосудистый тонус, объем циркулирующей крови падает за счет повышения проницаемости сосудов и застоя жидкости в микроциркуляторном русле. Дальнейшие изменения обусловлены резким уменьшением перфузии. Недостаточное кровоснабжение становится причиной гипоксии, ишемии внутренних органов и нарушения их функции. Наиболее чувствителен головной мозг. Кроме того, ухудшается функциональная активность легких, почек и печени.
Помимо СВР в формировании септического шока важную роль играет эндогенная интоксикация. В связи со снижением работоспособности экскреторных систем в крови накапливаются продукты нормального обмена веществ: креатинин, мочевина, лактат, гуанин и пируват. Во внутренних средах повышается концентрация промежуточных результатов окисления липидов (скатол, альдегиды, кетоны) и бактериальных эндотоксинов. Всё это вызывает тяжелые изменения гомеостаза, расстройства кислотно-щелочного баланса, нарушения в работе рецепторных систем.
Классификация
Читайте также:


