Сестринский процесс при сепсисе у новорожденного
Новорожденные малыши являются уязвимыми для различного рода инфекций еще даже в утробе матери, не говоря уже о внешнем мире. В данной статье хочется поговорить о такой проблеме, как сепсис новорожденных.
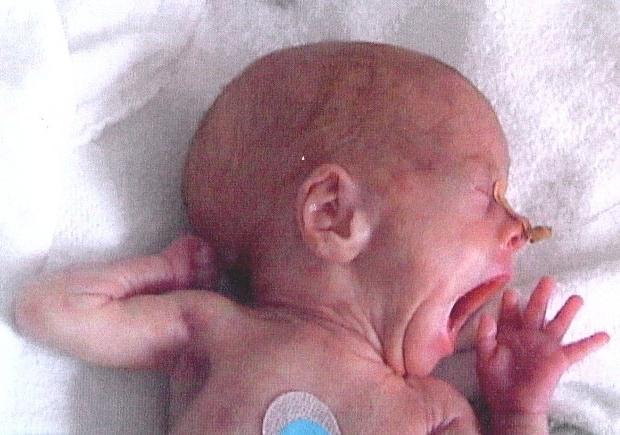
Что это?
В самом начале нужно определиться с главным термином, который будет использоваться в данной статье. Итак, сепсис новорожденных – это бактериемия, возникающая на фоне измененной реактивности. Проявляется она признаками тяжелой генерализованной гнойно-воспалительной инфекции. Особенности: в обязательном порядке будет очаг воспаления, инфекция будет циркулировать по крови. Возбудителями являются стрептококки, стафилококки, кишечные палочки, а также протеи, клебсиеллы и синегнойные палочки. В большинстве случаев инфекция проникает через пупочную ранку или пупочный канатик, а также через гнойные поражения кожных покровов.
Статистика
В зарубежной педиатрии существуют определенные статистические данные, которые могут проиллюстрировать процент заболеваемости детей.
- Доношенные дети: 0,1-1% (летальность 20-30%).
- Недоношенные дети: примерно 5-10% (летальность 30-50%).
Стоит также сказать о том, что в структуре заболеваний сепсис новорожденных занимает четвертое место, а по смертности – третье.
Причины
Отдельно обязательно нужно рассмотреть различные предрасполагающие факторы, которые могут вызывать такую проблему, как сепсис новорожденных. Причины возникновения инфекции могут быть следующими:
- Осложнения антенатального периода и процесса родов, что вызвало угнетение иммунной системы ребенка.
- Длительный период обезвоживания малыша (более чем 6 часов).
- Хронические очаги инфекции у матери.
- Инфицирование в роддоме. Может возникать в случае неблагоприятной санитарно-эпидемиологической обстановки.
- Неправильный уход за новорожденной крохой после выписки из роддома. Контакт младенца с человеком, больным ОРВИ.
- Наличие тяжелых бактериальных процессов у матери после родов.
Если рассматривать такое заболевание, как сепсис новорожденных, причины, описанные выше, могут быть и не единственными возможными факторами возникновения инфекции. Так, существует еще множество путей инфицирования. Однако выше перечислены самые основные и широко распространенные.
Пути входа инфекции
- Слизистые оболочки малыша.
- Пупочный канатик и пупочная ранка.
- Среднее ухо.
- Место инъекций.
- Место интубации.
- Микротравмы.
- Кровоподтеки.
Стоит сказать о том, что если малыш находится на грудном вскармливании, сопротивление вирусу во много раз сильнее (в материнском молоке содержатся специальные антитела, которые активно борются с вирусом).
Формы сепсиса
Если говорить о такой проблеме, как сепсис новорожденных, обязательно нужно сказать, что заболевание имеет несколько форм.
- Внутрибольничный сепсис. В таком случае малыш подхватывает инфекцию в роддоме. После того как это обнаруживается, заведение обязательно должны закрыть на карантин, а иных новорожденных переместить в более безопасное место.
- Ранний сепсис. Выявляют его на первых днях жизни новорожденного (со второго по пятый день). В таком случае чаще всего заражение происходит еще в утробе матери.
- Поздний сепсис. Обнаруживается после седьмого дня жизни, чаще всего после того, как новорожденному исполняется 14 дней. В таком случае малыш инфицируется во время прохождения по родильным путям матери или же после выписки и приезда домой.
Симптоматика
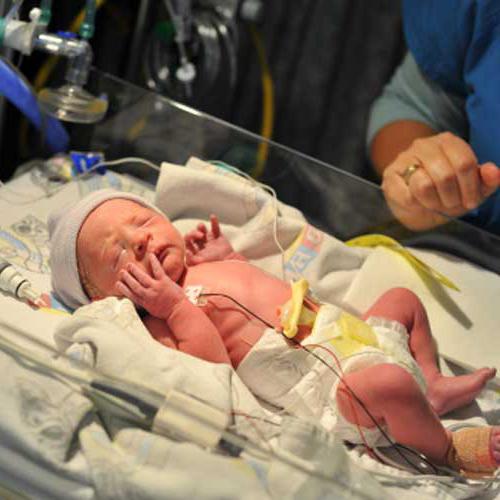
О чем теще нужно рассказать, рассматривая такое заболевание, как сепсис новорожденных? Симптомы, которые являются предвестниками болезни:
- Вялость, беспокойство малыша.
- Потеря аппетита, отказ от груди.
- Моментальное срыгивание после еды.
- Большая пупочная ранка.
- Позднее отпадание остатка пуповины.
Чем характеризуется начальный период заболевания? Основные симптомы рассмотрены ниже.
- Бледность кожных покровов, кожа также может приобретать землисто-серый оттенок.
- Пиодермия (гнойные поражения кожи).
- Пемфигус.
- Температурная реакция (может быть гипо- или гипертермия).
- Желтушность кожных покровов.
- Отечность.
Дальше же симптоматика может разниться в зависимости от вида сепсиса, который развивается у малыша.
Диагностика
Как может быть обнаружен пупочный или, к примеру, бактериальный сепсис новорожденного? Стоит сказать о том, что заподозрить заболевание малыша может неонатолог или же детский педиатр. Докторов должна насторожить лихорадка, которая длится более трех суток, или же прогрессирующая гипотермия. Тревожными звоночками также являются маркеры инфекционного процесса в крови (СРБ, прокальцитонина, интерлейкина-8).
Определиться с бактериемией можно при помощи посева крови на стерильность. В таком случае очень важно выявить именно очаг инфицирования.
Лечение
Рассматривая такое заболевание, как сепсис новорожденных, лечение – вот на что обязательно нужно обратить особое внимание. Что же в таком случае важно? В первую очередь нужно сказать о том, что ребенка с подобной проблемой немедленно госпитализируют.
Важным также будет сестринский уход при сепсисе новорожденных. Так, медработники на протяжении всего периода лечения малыша должны следить за главными показателями его состояния: артериальным давлением, кардиограммой, частотой сердечных сокращений, биохимическими показателями крови. Ели малыш находится в остром периоде заболевания, кроха, скорее всего, будет помещен в кувез. Особенно важным в это время оказывается вскармливание ребенка грудным молоком и тщательный уход. В период выздоровления малышу показаны лечебные ванны, массаж, гимнастика.
Профилактика
Чтобы не заработать такое заболевание, как пупочный сепсис у новорожденных (или иной его вид), стоит знать о мерах профилактики.
- Женщина во время вынашивания малыша должна внимательно следить за состоянием собственного здоровья. Ведь нередко инфицирование крохи происходит еще в утробе матери.
- Очень важна санация беременных (лечебно-профилактические меры).
- Важно соблюдать санитарно-гигиенический режим в родзале и послеродовой комнате, где находятся после родов мама и малыш.
- Все инструменты, которыми делают обследования малышу, должны быть либо одноразовыми, либо стерилизованными.
- Перед контактом с малышом очень важно мыть руки, обрабатывая их при этом антисептиком.
- Нужно придерживаться всех правил хранения молока или его заменителей.
Кроме этого, еще в период вынашивания ребенка оба родителя должны пройти специальные курсы обучения родительству. В таком случае можно избежать множества проблем. В том числе и возникновения такой болезни, как сепсис новорожденного.
План изложения материала:
1. Сепсис новорожденных. Определение. Уровень заболеваемости.
2. Основные причины и факторы риска развития.
3. Клинические проявления и осложнения.
4. Принципы лечения и планирование сестринского ухода за пациентами.
Цель занятия: Сформировать у студентов знания о сепсисе у новорожденных детей, принципам организации этапов сестринской помощи при уходе за пациентами.
Содержание учебного материала:
Уровень заболеваемости. Причины заболеваний, пути инфицирования, ранние признаки и клинические проявления. Осложнения, принципы лечения и сестринского ухода за больными. Роль медсестры в профилактике сепсиса.
Сепсис новорожденных – это генерализованное инфекционное заболевание, вызванное распространением микроорганизмов из первичного очага в кровь и лимфу, затем в различные органы и ткани, протекающее на фоне пониженного или извращенного иммунитета. Заболеваемость сепсисом составляет 0,1% у доношенных новорожденных и около 1% - у недоношенных. В структуре младенческой смертности сепсис занимает 3-4 место.
Этиология:
Факторы риска развития заболевания:
· Массивность и вирулентность инфекции (особенно, госпитальные штаммы)
· Иммунодефицитное состояние ребенка
· Недоношенность, незрелость иммунитета
· Позднее начало лечения или недостаточная санация локальных форм гнойно-септических заболеваний
· Нарушение правил ухода за ребенком и асептики при выполнении манипуляций, длительные инвазивные манипуляции
· Хронические очаги инфекции у матери
· Угроза прерывания беременности, преждевременное излитие околоплодных вод, длительный безводный промежуток
· Ручные пособия в родах
· Медицинский инструментарий, предметы ухода и т.д.
Механизм передачи инфекции:
Механизм патологического процесса:
Возбудитель проникает в организм через входные ворота, появляется местный первичный очаг воспаления. Из этого очага под влиянием предрасполагающих факторов возбудитель проникает в кровь с развитием бактериемии, которая ведет к сенсибилизации организма (иммунологической перестройке). При сниженном или извращенном иммунитете затем развивается септицемия и септикопиемия образование метастатических очагов.
Клиническая картина.
· Позднее отпадение пуповинного остатка
· Вялое заживление пупочной ранки
· Элементы гнойничков на коже
· Слизистые выделения из носа
· Отсутствие увеличения массы тела
Ранние признаки сепсиса:
· Общее беспокойство ребенка, сменяемое вялостью
· Бледность кожных покровов, цианоз носогубного треугольника, акроцианоз
· Снижение аппетита, отказ от груди
· Локальный гнойный очаг
Признаки сепсиса в периоде разгара:
· Кожа сухая, бледная с серовато-цианотичным оттенком. Затем сухость кожи сменяется отечностью, пастозностью с участками склеремы, снижается тургор тканей, могут появиться множественные гнойнички или геморрагическая сыпь.
· Непостоянство Т о тела (от субфебрильной до гектической).
· Диспептические расстройства: упорные срыгивания, снижение аппетита вплоть до анорексии, неустойчивый стул приводят к падению массы тела
· Изменения со стороны дыхательное системы: одышка, апноэ.
· Увеличение печени и селезенки.
Различают две клинические формы сепсиса:
· Септицемия – возникает в связи с массивным поступлением в кровяное русло патогенных организмов, протекает без видимых локальных гнойно-воспалительных очагов, имеет острое течение. Характерны: выраженные симптомы интоксикации, высокая лихорадка, бледность и цианоз кожных покровов, диспептические расстройства, изменения сердечно-сосудистой системы, стремительное падение массы тела, септический гепатит. Ребенок может погибнуть от септического шока в течение короткого времени. Чаще наблюдается у недоношенных детей.
· Септикопиемия – характеризуется волнообразным течением в связи с постоянным развитием в организме новых метастатических очагов. Характерны: выраженные симптомы интоксикации, признаки дыхательной и сердечно-сосудистой недостаточности, постоянно появляющиеся новые гнойные метастатические очаги в различных органах. Чаще развивается у доношенных детей.
По локализации входных ворот (первичного очага) различают сепсис:
· Пупочный (пупочная ранка)
· Легочный (органы дыхания)
· Кишечный (органы пищеварения)
· Отогенный (уши) и т.д.
По продолжительности течения сепсиса выделяют:
· Острое течение – от 3 до 6 недель.
· Подострое течение – от 1,5 до 3 месяцев
· Затяжное течение – более 3 месяцев.
Достоверные признаки сепсиса новорожденных:
· Наличие факторов риска (возможность инфицирования ребенка до рождения, во время родов, после рождения).
· Последовательное возникновение нескольких локальных гнойных очагов.
· Выраженность симптомов интоксикации.
· Изменение лабораторных показателей: анемия, увеличение СОЭ, лейкоцитоз со сдвигом влево.
· Положительные посевы на микрофлору крови, мокроты, гноя, кала, мочи и других биологических жидкостей.
· Изменение иммунологического спектра: снижение иммуноглобулинов G.
Методы диагностики:
1. Клинический анализ крови.
2. Бактериологическое исследование крови, ликвора и т.д.
Прогноз.
Прогноз при сепсисе зависит от вирулентности возбудителя, состояния иммунитета ребенка, своевременности и адекватности терапии. Он остается серьезным у детей из группы риска (погибают в 15-30% случаев).
Основные принципы лечения сепсиса новорожденных:
1. Охранительный режим, по возможности отдельный стерильный бокс, использовать стерильное белье.
2. Кормление ребенка грудным молоком, способ вскармливания по состоянию.
3. Лекарственная терапия:
· Антибактериальные препараты: комбинация нескольких антибиотиков разными путями введения (ампициллин с аминогликозидами или цефалоспоринами). Смена курсов каждые 7-10 дней.
· Дезинтоксикационная терапия, поддержание ОЦК: плазма, 5% раствор глюкозы, изотонические растворы электролитов, альбумин, реополиглюкин.
· Иммунокорригирующая терапия: специфический иммуноглобулин, препараты крови, плазмы.
· Местное лечение пиемических очагов (омфалит, пиодермия и т.д.).
· Патогенетическая и симптоматическая терапия: ферменты, витамины, сердечные препараты, биопрепараты, ангиопротекторы, дезагреганты, антикоагулянты и т.д.
4. Физиотерапия: СВЧ, УВЧ и т.д.
5. Фитотерапия: лечебные ванны с настоями череды, ромашки, зверобоя, отварами коры дуба, березовых почек.
Профилактика.
1. В антетанатальном периоде:
· Профилактика, своевременное выявление и лечение заболеваний и осложнений беременности
· Санация очагов хронической инфекции
· Рациональное питание и режим дня, достаточное пребывание на свежем воздухе
2. В постнатальном периоде:
· Соблюдение правил асептики и антисептики при уходе за ребенком.
· Профилактика внутрибольничной инфекции.
· Своевременное лечение локальных форм гнойно-септических заболеваний у ребенка.
· Санация очагов хронической инфекции у матери.
· Раннее прикладывание ребенка к груди, длительное естественное вскармливание.
Диспансерное наблюдение
После выписки из стационара ребенок поступает под наблюдение участкового педиатра детской поликлиники. Динамическое наблюдение осуществляется не менее 1 года, проводится профилактика и своевременное выявление и лечение интеркуррентных заболеваний, по показаниям ребенок консультируется врачами-специалистами – отоларингологом, хирургом и т.д.
Категория: Сестринское дело в педиатрии/Болезни новорождённых
Несмотря на значительное снижение заболеваемости среди детей раннего возраста, проблема сепсиса у новорождённых привлекает широкое внимание. При современном уровне знаний сепсис нужно рассматривать как состояние измененной реактивности организма в результате воздействия микробов, токсинов и белковых тел, возникающих вследствие местного воспаления, и распада клеточных элементов, являющихся антигенами.
Сепсис относится к полимикробным заболеваниям. Стафилококки, стрептококки, пневмококки, кишечная палочка, гонококк, диплококки, синегнойная палочка и другие бактерии могут обусловить развитие сепсиса новорожденных. Однако роль различных возбудителей в возникновении этого заболевания неодинакова. В настоящее время стафилококк является наиболее частым возбудителем септических заболеваний у детей 1-х месяцев жизни. Ребёнок рождается обычно стерильным, а в процессе родового акта и в первые минуты жизни начинается заселение его кожных покровов и слизистых оболочек микрофлорой, которая в большинстве случаев превращается в физиологический симбиоз или вызывает гнойно-воспалительное заболевание.
Инфицирование ребёнка может произойти до рождения, во время родов и после рождения.
Лихорадочные и инфекционные заболевания беременных являются угрозой трансплацентарного инфицирования плода. Внутриутробно инфекция может проникать гематогенным путём или с инфицированными околоплодными водами через кожу, желудочно-кишечный тракт и воздухоносные пути.
Во время родов заражение может быть вызвано околоплодными водами или загрязнённым и инфицированным отделяемым родовых путей при его аспирации или заглатывании. Чаще заражение новорождённого происходит после рождения.
Основным источником патогенных штаммов стафилококков являются слизистые оболочки верхних дыхательных путей здоровых людей (матери и обслуживающий персонал). Послеродовые заболевания матери (ангина острая респираторная инфекция, мастит) представляют наибольшую эпидемическую опасность для новорождённых.
Местами скопления стафилококков в лечебных учреждениях могут быть белье, шерстяные одеяла, халаты обслуживающего персонала, предметы ухода. Инфекция может проникать из воздуха, при смешанном и искусственном вскармливании возможна передача её через молоко.
Следовательно, наиболее часто заражение ребёнка происходит при неудовлетворительных санитарно-гигиенических условиях путём капельной и в значительно меньшей степени контактной передачи инфекции. Наиболее часто заражение происходит в период от момента рождения до 15-го дня жизни, но, безусловно, инфицирование может наступить и в более поздние сроки.
Входные ворота инфекции при сепсисе новорождённых могут быть различными. Чаще инфекция проникает через остаток пупочного канатика и через пупочную рану (70-80%). Значительно реже (12-15%) входными воротами инфекции могут быть незначительные повреждения или заболевания кожи, слизистых оболочек рта, носа, зева. В редких случаях возбудитель может проникнуть через дыхательные, пищеварительные органы, через конъюнктиву, ухо и половые органы у девочек.
Новорождённые сравнительно чаще, чем дети других возрастов болеют сепсисом, и это заболевание протекает у них тяжело и своеобразно, что в основном обусловлено состоянием макроорганизма.
Факторами, снижающими сопротивляемость организма новорождённого инфекции, являются недоношенность, неправильное вскармливание, пониженная неустойчивая температура окружающей среды. Одним из факторов, предрасполагающих к заболеванию сепсисом, может служить и внутричерепная травма.
Симптоматика сепсиса новорожденных детей отличается большим полиморфизмом.
В типичных случаях основными симптомами сепсиса новорожденного являются:
- нарушение общего состояния, проявляющееся возбуждением, нарушением сна, криком или вялостью;
- снижение активности сосания или полный отказ от груди;
- значительная первоначальная потеря массы тела или вторичное падение массы после 5-го дня жизни при достаточном количестве молока у матери;
- изменение окраски кожи, ухудшение тургора, появление высыпаний различного характера;
- температурная реакция различного характера и продолжительности;
- срыгивания, рвота, диспепсический стул;
- иногда увеличение печени и селезёнки;
- учащение ритма и уменьшение глубины дыхания, одышка, цианоз без ясных морфологических изменений в лёгких;
- глухие тоны сердца, тахикардия, понижение артериального давления;
- уменьшение диуреза, частое обнаружение в моче белка, эритроцитов, лейкоцитов, цилиндров;
- лейкоцитоз с нейтрофильным сдвигом в периферической крови, анемия, увеличение СОЭ;
- обнаружение стафилококка в посевах крови, кала, слизи из носа (хотя следует отметить, что отрицательный результат не исключает диагноза сепсиса).
В настоящее время чаще наблюдается подострое, волнообразное течение сепсиса с менее яркой клинической картиной, все проявления нарастают медленно.
В зависимости от преобладания общих или очаговых изменений различают септицемию и септикопиемию.
Септицемия обычно развивается у новорождённых первых 2 нед жизни, характеризуется острым началом, высокой температурой, резкой интоксикацией организма. Гнойные очаги при этой форме обычно не успевают развиваться.
Септикопиемия чаще встречается у детей старше 2 недель жизни. При этой форме сепсиса на фоне свойственного септицемии тяжёлого течения процесса образуются метастатические гнойные очаги. Метастазы появляются в ранние сроки заболевания, обычно их бывает два и больше (отит, пневмония, флегмона, менингит, плеврит, перитонит, остеомиелит).
При наличии выраженного местного очага, например нагноения пупочной раны, поставить диагноз сепсиса нетрудно, но вообще диагностика этого заболевания в современных условиях трудна. Это обусловлено тем, что нет ни одного специфического признака сепсиса, а бактериологические исследования не всегда возможны и отрицательные результаты их не всегда имеют решающее значение. Кроме того, пупочные сосуды, в которых часто локализуется септический очаг, оказываются почти недоступными для клинического исследования. Установление диагноза сепсиса, протекающего скрыто, представляет ещё большие трудности; в этом случае возможны ошибки, заключающиеся как в недооценке симптомов, так и гипердиагностике.
При диагностике сепсиса надо обязательно учитывать анамнестические данные и общую реактивность организма ребёнка. Последнее особенно важно, так как обычно местные процессы не сопровождаются общей реакцией или вызывают незначительные нарушения общего состояния и, главное, при правильном лечении быстро проходят.
К симптомам, свидетельствующим о вовлечении в процесс всего организма (в отличие от местного процесса), относятся: нарастающая вялость, снижение активности сосания или отказ от груди, первоначальное значительное падение массы тела или вторичное падение массы на 5-й день жизни при достаточном количестве молока у матери и общем удовлетворительном состоянии, срыгивания, диспепсические расстройства, бледно-серая окраска кожных покровов.
Такие симптомы, как повышение температуры тела, изменение гемограммы, снижение активности сосания встречаются как при общем, так и при местном (омфалит, пиодермия) заболевании, однако при сепсисе все эти симптомы носят длительный и стойкий характер. При оказании соответствующей помощи при местном процессе эти проявления заболевания быстро проходят и не оказывают значительного влияния на функции других органов и систем.
Прогноз при сепсисе новорожденных и в настоящее время является очень серьезным. Летальность при сепсисе хотя и значительно снизилась, но все же остается довольно высокой. Исход заболевания в значительной степени зависит от ранней диагностики и своевременного применения комплексного лечения.
При сепсисе новорождённых проводят комплексное, энергичное лечение с учётом характера заболевания - острое, подострое и затянувшееся или хроническое.
В острой фазе сепсиса особое значение приобретает применение антибиотиков, когда ещё сохранена чувствительность к ним микроба-возбудителя, и хирургическое лечение. При затянувшемся и хроническом сепсисе, когда повышается устойчивость бактериальной флоры к антибиотикам, решающее значение в терапии принадлежит средствам, повышающим иммунные силы организма и воздействующим на реактивность ребёнка.
Антибиотики при сепсисе следует применять с учётом чувствительности к ним возбудителей, хотя не всегда можно наблюдать параллелизм между данными антибиотикограммы и клиническими результатами применения того или иного препарата.
При сепсисе можно применять различные антибиотики: пенициллин (100000-300000 ЕД/кг в сутки, внутримышечно 4-6 раз), метициллин (разовая доза 25-30 мг/кг, внутримышечно 4 раза, внутривенно 3 раза), оксациллин (50-100-150 мг/кг в сутки, внутрь на 4-6 приемов), тригидрат ампициллина (внутрь 150-200 мг/кг в сутки, 4 раза); натриевая соль ампициллина (парентерально 100 мг/кг в сутки), цефалоридин (40-100 мг/кг в сутки, внутримышечно 3-4 раза, внутривенно 2 раза), канамицин (20-30 мг/кг в сутки, внутримышечно 2 раза), гентамицин (2-6 мг/кг в сутки, внутримышечно 3 раза).
Детям 1-го месяца жизни не назначают стрептомицин, неомицин, мономицин ввиду их побочного действия на слуховой нерв и почки; в период новорождённости не применяют также левомицетин, тетрациклин.
При сепсисе следует назначать одновременно два, а иногда и три антибиотика. Их целесообразно сочетать, учитывая синергизм действия и методы введения. Антибиотики, введенные различными путями (внутривенное действие в сочетании с внутримышечным или внутрь, или в свечах), сохраняют более постоянную концентрацию в крови, что позволяет добиться более выраженного эффекта.
В тяжёлых случаях антибиотики вводятся 4, а иногда и 6 раз в сутки, в период стихания клинических проявлений можно переходить на трёх- или двукратное введение препарата.
При назначении антибиотиков следует иметь в виду, что даже при наличии чувствительности к ним микробной флоры необходимо менять препараты через 7-10 дней во избежание привыкания к ним возбудителя. Если после введения антибиотика в течение 3-5 дней улучшения состояния не наступает, его следует заменить другим средством.
В ряде случаев используют антибиотик растительного происхождения - хлорофиллипт. Его применяют местно в виде 1% спиртового или 2% масляного раствора, внутрь при поражениях кишечника (10-15 капель 1% спиртового раствора 3 раза в день до еды), при тяжёлых формах вводят внутривенно (0,5 мл 0,25% спиртового раствора разводят в 20 раз стерильным изотоническим раствором хлорида натрия, вводят 2 раза в день в течение 5 дней).
В комплексной терапии сепсиса применяют нитрофурановые препараты: фуразолидон - 2-3 мг/кг, фуразолин, фурадонин, фурацилин, фурагин - 0,01-0,015 г на приём 3 раза в течение 10 дней.
При подостром и хроническом течении сепсиса для стимуляции синтеза белков в организме следует назначать препараты анаболического действия: нерабол или метандростенолон из расчета 0,05-0,1 мг/кг в сутки, в течение 10-14 дней.
Для повышения сопротивляемости организма при остром течении сепсиса назначают повторные вливания сухой сыворотки, плазмы по 20-40 мл через 2-3 дня, ежедневные введения 10-20% раствора глюкозы, капельные вливания 5% раствора глюкозы с раствором Рингера и гидрокарбоната натрия, внутримышечные инъекции гамма-глобулина по 3 мл через 2-3 дня.
Аналогичное действие оказывает антистафилококковый гамма-глобулин, который вводят по 3 мл (титр 100 АЕ в 1 мл) 3-4 раза через 2 дня. При отсутствии гипериммунной плазмы и специфического антистафилококкового гамма-глобулина можно применять обычный гамма-глобулин.
Анатоксин вводят подкожно через 2-3 дня в возрастающих дозах. Курс лечения состоит из 7-10 инъекций. При этом дозы анатоксина следующие: 0,1; 0,2; 0,3; 0,5; 0,6; 0,7; 1,0; 1,5 мл. Если местная реакция на введение анатоксина сильная, то дозу на следующую инъекцию не увеличивают.
Как средства специфической терапии могут быть назначены стафилококковый бактериофаг (местно в виде орошений, примочек, тампонов, внутрь и в клизмах по 10-20 мл ежедневно в течение 5 дней, подкожно или внутримышечно ежедневно или через день в дозе 0,5-1,0; 1,5-2,0-2,0 мл), стафилококковый антифагин (подкожно по 0,2; 0,3; 0,4; 0,5; 0,6; 0,7; 0,8; 0,9; 1,0 мл ежедневно или по 0,5; 0,5; 0,5 мл через 1 неделю).
Во всех периодах течения сепсиса необходимо энергичное и длительное введение витаминов, главным образом B1, B2, В6 (по 0,5 мг или по 0,5 мл 2,5% раствора внутримышечно, 10 инъекций), B12 (30-50 мкг внутримышечно, 10-15 инъекций), С (до 300 мг внутрь или 1 мл 5% раствора внутривенно или внутримышечно).
При необходимости производят хирургическое вмешательство.
После выписки из стационара ребёнок должен находиться под диспансерным наблюдением не менее 1-3 месяцев в зависимости от тяжести процесса. Только при отсутствии новых очагов инфекции и хорошем физическом и психомоторном состоянии можно говорить о полном излечении сепсиса.
Профилактика сепсиса должна начинаться с предотвращения у женщин остролихорадочных, инфекционных заболеваний, а также проведения энергичного лечения воспалительных процессов у беременных.
Необходимо асептическое проведение родов с минимальным травмированием ребёнка. Родильницы должны находиться в строго гигиенических условиях (подмывание, дезинфекция, частая смена подкладных клеенок, пелёнок, суден; частое мытье рук, обмывание и обработка сосков перед каждым кормлением; ежедневная смена белья, надевание маски при кормлении ребенка).
Уход за остатком пуповины, за кожей и слизистыми оболочками должны быть в центре внимания врача и среднего медицинского персонала.
Необходимо избегать скученности детей в палатах, так как это является одной из основных причин возникновения инфекционных заболеваний новорожденных.
Все дети с наличием элементов пиодермии, катарального омфалита, после выписки из родильного дома должны находиться под особым наблюдением.
Следует широко проводить санитарно-просветительную работу среди беременных и матерей.
- Тульчинская В. Д., Соколова Н. Г., Шеховцова Н. М Сестринское дело в педиатриии. Серия 'Медицина для вас'. Ростов н/Д: Феникс, 2000.
- Бисярина В.П. Детские болезни с уходом за детьми и анатомо-физиологическими особенностями детского возраста - Москва: Медицина, 1981.
Читайте также:


