Столбняк газовая гангрена общая хирургия
Сайт СТУДОПЕДИЯ проводит ОПРОС! Прими участие :) - нам важно ваше мнение.
1. Оперативное лечение проводится как можно раньше:
- некрэктомия - иссечение некротизированных тканей;
- часто ампутация конечности.
Рану не зашивают, чтобы был доступ воздуха.
2. Местное лечение:
- обработка раны пульсирующей струей антисептика (хлоргексидин 0,02%, диоксидин 0,5%, метронидазол);
- повязки с перекисью водорода на рану.
3. Специфическое лечение:
- во время ПХО медленно (1 мл/мин) внутривенно капельно вводить противогангренную сыворотку по Безредко (150 000 ед.) в теплом изотоническом растворе хлорида натрия (400 мл).
4. Общее лечение:
- барокамера для насыщения организма кислородом;
- инфузионная дезинтоксикационная и противошоковая терапия до 4 л в сутки (гемодез, полидез, реополиглюкин);
- антибиотики в/в, в/м;
- диетическое питание, витамины.
Все больные с газовой гангреной госпитализируются в отдельную палату- полубокс, все перевязки в палате, перевязочный материал от них дезинфицируют, автоклавируют и сжигают, мединструментарий отдельный, уборка и дезинфекция с применением 6% раствора перекиси водорода, после операций, выписки двухкратная генеральная уборка с 6% раствором перекиси водорода.
Профилактика газовой гангрены может быть специфическая и неспецифическая.
Специфическая: введение противогангренозной сыворотки 30 000 ед. по Безредко и противогангренозного бактериофага.
- ранняя ПХО с иссечением нежизнеспособных тканей;
- при подозрительном состоянии послеопеорационной раны (не накладывая первичных швов!) вести наблюдение за ней;
2. Гнилостная инфекция –это неклостридиальная анаэробная или смешанная анаэробно- аэробная инфекция.
Возбудители:бактероиды, пептококки и др.
Протекает в виде флегмоны: поражает кожу, подкожную клетчатку, мышцы и фасции.
Симптомов воспаления, как при аэробной флегмоне, здесь нет.
Местные симптомы: отек тканей в ране и выделение из нее серозного или геморрагического содержимого. Ткани в ране серого цвета.
Симптомов воспаления, как при аэробной флегмоне, здесь нет.
Общие симптомы, изменения в ОАК и ОАМ как при газовой гангрене.
Алгоритм оказания неотложной помощи как при газовой гангрене.
- инфузионная дезинтоксикационная и противошоковая терапия
- использование средств повышения защитных сил.
Профилактика неспецифическая (см. газовую гангрену).
3. Столбняк относится к анаэробной специфической инфекции.
Возбудитель — столбнячная палочка (C1ostridium tetani).
Очень устойчивая к воздействию внешней среды, к термическим и химическим факторам. Образует споры, сохраняются в почве до 10 лет.
Путь передачи: контактный, попадает с землей через входные ворота: ссадины, царапины, раны, ожоговую поверхность и др.
Также возможна передача через загрязненный инструментарий, колющие и режущие предметы.
Предрасполагающие факторы как при газовой гангрене.
Попадая в организм столбнячная палочка выделяет 2 экзотоксина: нейротропный - действуют на ЦНС, вызывая судороги и на кровь, разрушая эритроциты.
Инкубационный период от 24 часов до 36 дней, в среднем - 14 дней, и чем он короче, тем тяжелее протекает заболевание.
1. Продромальный период.
В этот период больные жалуются на боли и локализованные судорожные подергивание в ране, недомогание.
2. Период разгара.
Ведущий симптом - генерализованные судороги:
- жевательных мышц - тризм (больной не может открыть рот),
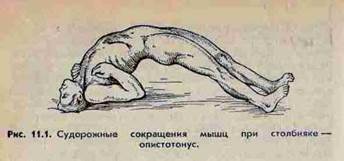
- скелетной мускулатуры - преобладает сокращение разгибателей, поэтому человек выгибается дугой, опираясь на затылок и пятки, такое состояние называется опистотонусом.
Заболевание может развиваться по нисходящему типу (сверху вниз): сначала возникают судороги жевательных мышц, затем судороги мышц туловища, затем конечностей.
При восходящем типе (снизу вверх) судороги начинаются с мышц конечностей, затем распространяются вверх.
Судороги очень болезненные и настолько сильные, что могут привести к осложнениям: переломам костей, отрывам сухожилий от мест их прикрепления, разрывам мышц и полых органов (прямой кишки, мочевого пузыря).
Из-за судорог диафрагмы и межреберных мышц может наступить асфиксия и остановка дыхания.
Приступы судорог могут повторяться до 40 раз в сутки.
Судороги протекают на фоне высокой температуры тела и интоксикации.
Сознание больного сохранено.
3. Период выздоровления длится от 2 недель до 2 месяцев.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Классификация газовой гангрены
I. По клинико-морфологическим проявлениям:
• клостридиальный миозит;
• клостридиальный целлюлит;
• некротический фасциит;
• смешанная форма
II. По распространенности:
• локализованная форма;
• распространенная форма
III. По клиническому течению:
• молниеносная форма;
• быстро прогрессирующая форма;
• медленно прогрессирующая форма
К развитию анаэробной инфекции в ране предрасполагают:
• ранения нижних конечностей с обширным размозжением, ушибом тканей и выраженным загрязнением раны землей, обрывками одежды и др.;
• расстройства кровообращения, обусловленные ранением, перевязкой магистральных сосудов, сдавлением сосудов жгутом, тугой повязкой;
• факторы, снижающие общую сопротивляемость организма: шок, кровопотеря, анемия, переохлаждение, длительное голодание, авитаминоз, вторичная травма при недостаточной иммобилизации.
Возбудители газовой гангрены начинают размножаться в глубине раны в некротических тканях. Они бурно выделяют экзотоксины (миотоксин, гемолизин, невротоксин и др.), которые вызывают прогрессирующий некроз тканей. Резкий отек тканей усугубляет расстройство кровообращения, отек внутри фасциальных футляров способствует ишемии и некрозу. Гемолиз в тканях, распад мышц приводят к имбибиции клетчатки и кожи продуктами гемолиза с образованием голубых, бронзовых пятен.
Газообразование является характерным, но не обязательным признаком газовой гангрены, оно встречается чаше при инфекции Сl. perfringens. Всасывание бактериальных токсинов, продуктов распада тканей и гемолиза вызывает быстро прогрессирующую интоксикацию. Довольно часто присоединяется распад тканей из-за вторичного инфицирования раны гноеродной микробной флорой.
Клостридиальная анаэробная инфекция может развиваться в гнойной ране, как вторичная инфекция. В подобных случаях заболевание развивается незаметно, без характерных симптомов на фоне нагноения раны. Газовую гангрену в таких случаях, как правило, диагностируют с большим запозданием, когда в процесс уже вовлечены окружающие ткани. Нередко диагноз вторичной анаэробной инфекции гнойной раны устанавливают на вскрытии. Вторичная анаэробная инфекция является осложнением огнестрельных ран.
По материалам Великой Отечественной войны, она наблюдалась у 0,7 % выздоровевших раненых и 19 % раненых, умерших спустя 10 дней после ранения. У раненых, умерших в первые 10 дней, основной причиной смерти была анаэробная инфекция. Следует подчеркнуть, что вторичная анаэробная инфекция — более грозное осложнение, чем первичная, и летальность при ней очень высока.
Ранними симптомами анаэробной инфекции ран являются неадекватное поведение больного (беспокойство, возбуждение или, наоборот, заторможенность, адинамия), повышение температуры тела, частый пульс, распирающие боли в ране, болезненность по ходу сосудистого пучка конечности, ощущение давления повязкой.
Пальпаторное определение газа в тканях (симптом крепитации), металлический звук при постукивании инструментом по коже (симптом шпателя) или при бритье волос (симптом бритвы) делают диагноз бесспорным. Образование газа, как правило, начинается с глубоких слоев тканей, и в начальном периоде заболевания определить его трудно. В этих случаях можно применить рентгенологический метод для определения газа в глубоких слоях тканей, параоссально; с помощью повторных исследований можно выявить нарастание газообразования.
Боль в ране, высокая температура тела, увеличение объема конечности свидетельствуют о начале газовой гангрены и служат показанием к немедленной ревизии раны.
Различают медленно и быстро прогрессирующую анаэробную инфекцию. Медленное прогрессирование свойственно локальному, местному поражению, которое проявляется через несколько дней после ранения. Болезнь развивается постепенно, боль мало выражена, интоксикация умеренная, вокруг раны отмечается скопление газа, раневое отделяемое серозно-гнилостное, с неприятным запахом. Такая локализованная анаэробная инфекция протекает по типу клостридиального целлюлита, клостридиального некротического фасциита.
При быстро развивающейся, бурно протекающей газовой гангрене инкубационный период длится от нескольких часов до 2 сут. Затем быстро нарастает отек конечности, кожа растягивается, складки сглаживаются. Кожные покровы бледно-желтушные, на этом фоне на конечности появляются пятна бронзового или бронзово-зеленовато-голубого цвета. Эпидермис отслаивается в виде пузырей с прозрачным или мутным содержимым.
В жировой клетчатке и мышцах определяется скопление газа. Мышцы серого цвета, выбухают из раны. Быстро нарастает интоксикация. Такой вид анаэробной инфекции называют клостридиальным некротическим миозитом. Причина столь бурного развития инфекции окончательно не выяснена. Клостридиальный некротический миозит встречается реже, чем клостридиальный целлюлит, и при нем часто приходится прибегать к ампутации конечности.
Крайне редко встречаются одновременно явления целлюлита, фасциита и некротического миозита (смешанная форма газовой гангрены).
При развившейся гангрене определяется выбухание мышц в ране, которые могут быть восковидными, а затем приобретать вид вареного мяса. Рана покрыта грязно-серым налетом. При надавливании на ее края выделяются пузырьки газа. Грануляции отсутствуют, отделяемое скудное, от светло-желтого до грязно-бурого цвета, иногда желеобразное. При присоединении вторичной инфекции появляется запах разлагающихся тканей.
Изменение экссудата, уменьшение его количества, сухость тканей прогностически неблагоприятны. Увеличение количества серозного отделяемого указывает на стихание процесса. Появление густого гнойного отделяемого говорит о присоединении вторичной гнойной инфекции, отечные края раны с гиперемией окружающей кожи свидетельствуют о тяжелой неспецифической инфекции.
Подтвердить диагноз при соответствующей клинической картине помогает бактериоскопия мазков-отпечатков раны, окрашенных по Граму (выявление крупных грамположительных палочек указывает на клостридиальную инфекцию). Бактериологическое исследование для срочной диагностики значения не имеет, но с учетом его результатов можно корректировать специфическую терапию.
Комплексная профилактика анаэробной инфекции ран включает оказание ранней медицинской помощи, предупреждение и лечение шока, анемии, а также раннюю первичную хирургическую обработку ран (неспецифическая профилактика). Первичная хирургическая обработка должна включать в себя полное иссечение некротизированных тканей, вскрытие карманов. Огнестрельные, размозженные раны не ушивают.
Очень важную роль играет тщательная как транспортная, так и лечебная иммобилизация конечности. Важное значение эти мероприятия имеют при массовых ранениях. В случае обширных повреждений или выраженного загрязнения ран проводят и специфическую профилактику поливалентной противогангренозной сывороткой. Средняя профилактическая доза сыворотки 30000 АЕ (по 10000 АЕ против основных возбудителей инфекции — CI. peifringens, CI. oedematiens, CI. septicum).
Лечение
Раненые подлежат изоляции в боксы или отдельные палаты. Показана экстренная операция — широкое раскрытие раны, рассечение фасциальных футляров, иссечение некротизированных тканей, особенно мышц. При вовлечении в процесс сегмента конечности (бедра, голени) выполняют широкую фасциотомию вдоль всего сегмента и иссечение некротизированных мышц. Раны рыхло тампонируют марлевыми тампонами с раствором перманганата калия или перекиси водорода.
В тяжелых случаях, при необратимых изменениях, прибегают к ампутации конечностей (без наложения жгута и швов), в особо тяжелых случаях производят ампутацию и широкое вскрытие фасциальных футляров культи. Показанием к высокой ампутации или экзартикуляции служат тотальное поражение всей конечности, безуспешность предшествующих операций, ранение магистральных сосудов или обширное повреждение кости при огнестрельном ранении.
Рану после операции обрабатывают растворами химических антисептических средств — окислителей (перекись водорода, перманганат калия). Конечность при переломах костей иммобилизуют с помощью скелетного вытяжения, гипсовых лонгет (не применяют циркулярных гипсовых повязок!).
Специфическое лечение начинают сразу же. Во время операции под общим обезболиванием вводят внутривенно капельно медленно (1 мл/мин) лечебную дозу сыворотки (150000 АЕ: по 50000 АЕ против CI. perfringens, CI. oedematiens, CI. septicum). Сыворотку разводят в 100-400 мл изотонического раствора хлорида натрия. Одновременно внутримышечно вводят 5 профилактических доз сыворотки. При установлении возбудителя применяют соответствующую сыворотку.
Перед введением сыворотки выполняют пробу на индивидуальную чувствительность к чужеродному белку: вводят внутрикожно из тест-ампулы 0,1 мл сыворотки в разведении 1:100. К положительному результату пробы относят диаметр папулы 10 мм и более с гиперемией вокруг. При отрицательной внутрикожной пробе вводят 0,1 мл сыворотки подкожно; если через 30 мин реакция отсутствует, всю дозу сыворотки вводят внутривенно или внутримышечно.
Важное место в комплексном лечении занимает дезинтоксикационная трансфузионная терапия — жидкость в количестве до 4 л/сут (полионные растворы, кровезамещающие жидкости дезинтоксикационного действия — гемодез, неокомпенсан; препараты, улучшающие микроциркуляцию — реополиглюкин и др.; растворы глюкозы, белковые кровезамещающие жидкости). Больному необходимо обеспечить покой, полноценное питание, симптоматическое лечение.
Из антибактериальных препаратов применяют антибиотики: карбопенемы, тиенам, ванкомицин; химические антисептики: диоксидин, метронидазол.
В комплексе лечебных мероприятий используют гипербарическую оксигенацию — лечение в барокамере при давлении 2,5—3 атм. Она дает детоксикационный эффект, но при этом основные принципы комплексной терапии и хирургического лечения остаются неизменными.
Успех лечения определяет комплексный поход: активная хирургическая тактика, специфическая антибактериальная, дезинтоксикационная терапия, симптоматическое лечение.
ОБЩИЕ ВОПРОСЫ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ, ОСТЕОМИЕЛИТ. ОБЩАЯ ГНОЙНАЯ ИНФЕКЦИЯ
К хирургической инфекции относят заболевания, вызываемые внедрением в организм гноеродных микробов , сопровождающиеся гнойно-воспалительными и гнойно-некротическими процессами в органах и тканях, требующих хирургического лечения. Развитие гнойно-воспалительных заболеваний зависит от 3 причин: 1. От состояния макроорганизма (защитные силы организма, иммунитет); 2. От вирулентности, т.е. способности организма вызывать гнойно-воспалительные заболевания; 3. От своевременно проведенных профилактических мероприятий (асептика и антисептика), отсутствие входных ворот инфекции.
Основные возбудители гнойной хирургической инфекции - стафилококки, стрептококки, синегнойная палочка, различные виды протея и кишечная палочка. Микробы, проникающие в организм, вызывают гнойное воспаление, которое имеет местные и общие проявления: местные симптомы воспаления - отёк или плотное образование- инфильтрат, покраснение, местное повышение температуры тела, боль и нарушение функции пораженного органа. Основным компонентом в очаге воспаления является гной, составными компонентами которой является лейкоциты, разрушенные ткани и бактерии. При стафилококковой инфекции гной - жёлтого цвета, густой, без запаха, при стафилококковой – жидкий, слизистого вида, светлого оттенка. Синегнойная палочка даёт различные оттенки – от синеватого до зеленоватого со сладковатым запахом. Кишечная палочка - коричневый гной с запахом фекалий.
1.Общая реакция клинически проявляется повышением температуры тела, которой зависит от общей реактивности, с другой от тяжести проявления гнойного воспаления.
2. Общая интоксикация: слабость, головная боль, озноб, учащение пульса.
3. В исследованиях крови: лейкоцитоз (повышение палочкоядерных форм) и нейтрофилов, со сдвигом крови влево, уменьшение эритроцитов , ускоренное СОЭ. В анализе мочи - белок.
Принципы лечения: 1.Местное лечение: 1. Создание функционального покоя пораженной области. 2. Вскрытие гнойника. 3.Дренирование раны. 4.Промывание раны антисептическими растворами и гипертоническая повязка на рану. После появления грануляций - мазевые повязки.
Общее лечение:1.Антибиотикотерапия и химиотерапия. 2. Инфузионная терапия и дезинтоксикационная терапия (гемодез, неокомпенсан, поливинилпиррамидон и др.)
3.Стимуляция иммунитета( гемостимулин, вит. В12, АТФ, стекловидное тело, алоэ, антистафилококковый гамма-глобулин, лейкоцитарная масса, тимозин, Т-активин, левомизол, декарис по 1 таб. в день в течении 3 дней, тималин в/м 5-10 мг в течении 5-10 дней, ультрофиолетовое облучение крови.
ОТДЕЛЬНЫЕ ВИДЫ МЕСТНЫХ ГНОЙНЫХ ЗАБОЛЕВАНИЙ:
ФУРУНКУЛ - это острое гнойно-некротическое воспаление волосяной луковицы и окружающей ткани. Локализация- задняя поверхность шеи , предплечья, тыл кисти, ягодицы, лицо и др. Возбудитель- стафилококк. Фурункул, багрового цвета , болезненный, конусовидный узелок с инфильтрацией ткани вокруг него. На верхушке участок гнойного некроза (размер от 0,5 -1,5-2). Фурункулёз - появление нескольких фурункулов одновременно или последовательно. Лечение: амбулаторно в начальных стадиях, кожу вокруг фурункула обрабатывают спиртом, эфиром, 2% салициловым спиртом. Сухое тепло, УВЧ, УФО, новокаиновые блокады 0,25% р-ром вокруг очага и под ним. Общее лечение - витаминотерапия, аутовакцина, аутогемотерапия, физио-, УФО.
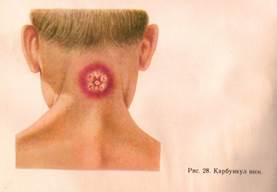
КАРБУНКУЛ - это острое гнойно-некротическое воспаление нескольких волосяных луковиц и прилегающих к ним сальных желёз, распространяющиеся на всю толщу кожи и подлежащие ткани. Воспалительный процесс распространяется на лимфатические сосуды и узлы. Некротические стержни в течение 3-5 суток, объединяются в единый гнойно-некротический конгломерат, который отторгается. Образуется рана, которая гранулируется, в течение 3-4 недель рубцуется. Общие симптомы интоксикации: повышение температуры тела, озноб,
ГИДРАДЕНИТ - это гнойное воспаление апокриновых , потовых желёз. Инфекция проникает через выводные протоки потовых желёз (подмышечные впадины, паховые складки, молочные железы, перианально). Клиника: появление плотного, болезненного, конусовидного образования красноватого, багрового цвета, размером 1-3 см. На 2-3 сутки появляется абсцесс - расплавление потовых желёз. Лечение: местное – повязки с левомиколем. При абсцессе – вскрытие. Антибиотикотерапия, сульфаниламиды, иммунотерапия.
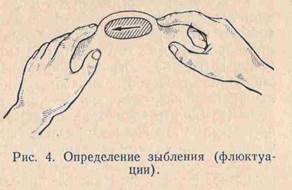
АБСЦЕСС - это ограниченная форма гнойного воспаления, для которого характерно образование полости , заполненное гноем.( Возбудители – стафилококк, стрептококк, кишечная палочка и др.) Причины –осложнения фурункула , карбункула , ранения ,микротравмы, инородные тела, после инъекций, инфицирование гематомы. Метастатические абсцессы, при общей гнойной инфекции через кровь попадают в органы и ткани. Абсцессы м.б. не специфическими гнойными, гнилостными, специфическими и анаэробными. Диагностика – при диагностической пункции по игле можно ввести воздух – пневмоабсцессография или рентгеноконтрастное вещество – рентгеноконтрастная абсцессография. Лечение – оперативное, вскрытие абсцесса. Антибиотикотерапия.
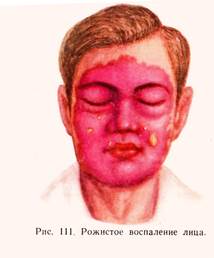
ЭРИЗИПЕЛОИД –это рожеподобное заболевание , вызываемое палочкой свиной рожи , поражающее кожу пальцев и реже отделы кисти ( контингент – мясники , повара, хозяйки, кожевники), инфекция проникает ч/з кожу, микротравмы. Клиника – серозное воспаление всех слоёв кожи с отёком, покраснением. Инкубационный период от 2-5 дней. Кожный зуд, гиперемия с одного пальца переходит на соседние участки, отмечаются явление лимфоаденита, лимфангита. Т-ра в норме. Лечение : а/б (пенициллин 250 тыс. ЕД – 4-5 раз) , новокаиновая блокада 0,25 % р-ром новокаина, УФО.
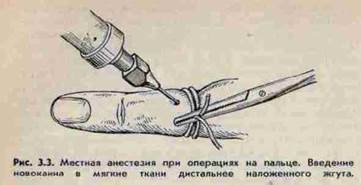
ПАНАРИЦИЙ- гнойное воспаление пальцев( при ссадине, уколе, царапине, занозе). Особенности строения кожи, подкожной клетчатки пальцев, имеющих большое кол-во соединительнотканных перегородок, обуславливают специфику. 1.Кожный панариций- скопление гноя под эпидермисом, легкосмещаемый при надавливании, боли умеренные. Лечение : ножницами срезают отслоенный эпидермис. На рану мазевую повязку с антибиотиками. 2. Подкожный панариций – усилены болевые ощущения в результате сдавления нервных окончаний. Лечение: вначале консервативное теплые ванны, спиртовые компрессы, новокаиновые блокады. Операция под местным обезболиванием по Оберст-Лукашевичу, с двух сторон у основания пальца с предварительно наложенным жгутом, обезболивают 1% 10 мl р-ром новокаина ( или в/в наркозом- барбитураты) проводят два параллельных разреза по краю фаланги. Для лучшего оттока гноя разрезы соединяют, ставят дренаж.3. Подногтевой панариций – причина –травма околоногтевого ложа , маникюр. Клиника : боли, гной под ногтевой пластинкой. Операция- под анестезией удаляют ноготь, мазевая повязка. 4. Паранихия- гнойник под корнем ногтя . Клиника- боль , отёк , гиперемия кожного валика у основания ногтя. Операция – делают два параллельных разреза у основания ногтя на тыле концевой фаланги по краям околоногтевого валика, о отсепаровывают и оттягивают. 5. Сухожильный панариций ( гнойный тендовагинит), осложнение остальных форм, при ранениях. Палец согнут , утолщён, боли при движении, с-мы интоксикации. Гной скапливается в сухожильных синовиальных влагалищах, откуда прорывается в мягкие ткани, с образованием глубоких флегмон кисти и предплечья.
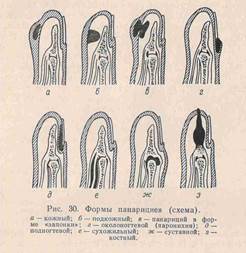
Лечение: операция при сухожильных панарициях 2-4 пальцев, производят два параллельных разреза на боковой пов-сти основной и средней фаланг, дренаж. При 1-5 пальце- разрезы на ладонной пов-сти в области возвышения. Иммобилизация тыльной гипсовой лонгетой: кисти придают полусогнутое положение. Антибиотики. 6. Костный панариций- первично при проникновении инфекции глубоко под надкостницу, вторично- запущенный подкожный панариций . Наступает омертвление участка кости – секвестра.Клиника – сильные боли , гнойные свищи , некроз всей фаланги пальца. Секвестры отделяются на 8-10 день.Лечение: под анестезией делают широкий боковой или дугообразный разрез мягких тканей до кости. Удаляют секвестры, рану промывают Н2О2 , дренаж, тампон с мазью Вишневского. Иммобилизация пальца и кисти гипсовой лонгетой. При некрозе ампутация пальцев. 7. Суставной панариций – полусогнутое положение пальца, болезненность в суставе, патологическая подвижность, в результате разрушения связок и капсулы сустава. Лечение: вскрывают двумя боковыми разрезами, промывают р-рами антисептиков , антибиотиков, иммобилизация гипсовой повязкой. Инвалидность при нарушении ф-ции 1 пальца.
ТРОМБОФЛЕБИТ- острое воспаление стенки вены с образованием в просвете её тромба( сгустка крови). Причины- нарушение целости внутренней оболочки вены , замедление тока крови , повышение свёртываемости крови. Клиника : тромбофлебит поверхностных вен нижних конечностей , причина –варикозное расширение вен н/к. острое начало , появление интенсивных болей , гиперемия по ходу вен, резко болезненные тяжи под кожей. Отёк конечности, затруднения движения, повышение т-ры тела. При гнойном тромбофлебите , с-мы общей интоксикации, плотный инфильтрат по ходу вены, нагноение, абсцессы, флегмоны. Тромбофлебиты глубоких вен тяжёлое заболевание, внезапные сильные боли, отёк всей конечности. Осложнение – эмболия( закупорка) легочных артерий, что может привести к смерти. Опасен септический тромбофлебит, сепсис. Лечение: консервативное – а/б и противовоспалительная терапия, госпитализация в стационар.
ОСТЕОМИЕЛИТ- гнойное воспаление костного мозга , обычно распространяется на компактном , губчатом в-ве кости и надкостнице. Возбудители – гноеродные микробы ( золотистый стафилококк 80%). Различают 2 пути распространения: 1. Инфекция попадает в кость ч/з поврежденную кожу и слизистые (экзогенный путь); 2. Инфекция заносится в кость с током крови из другого гнойного источника ( эндогенный путь); Предрасполагающий момент, снижение общих , защитных сил организма, травмы, местное и общее охлаждение, авитаминозы, инфекции. Поражаются трубчатые кости, метафиз. инфекция попав в кость вызывает воспаление костного мозга, с развитием серозного , а затем гнойного экссудата. Омертвевший участок кости носит название секвестр, инородное тело, вокруг ктр образуется демаркационный вал, он отделяет живую ткань от мёртвой. Гной прорывается в мягкие ткани (гнойные затёки) наружу, образуя гнойные свищи. Секвестры также поддерживают существование свища. постепенно грануляционная ткань вокруг секвестра замещается костной и секвестр отграничивается. Свищи могут закрываться, при обострении вновь открываются( заболевание приобретает хронический процесс). Клиника- внезапное начало , повышение т-ры тела, боли в пораженной конечности . состояние ухудшается , дыхание учащается, тахикардия 100-120 уд. в мин. Боли распирающие, при пальпации , активном, пассивном движении усиливаются. Появляется отёк мягких тканей, л/у увеличены, гиперемия кожи и местное повышение т-ры тела. Появление отёка конечности говорит о формировании поднадкостничного абсцесса. В центре гиперемия, флюктуация. При прорыве гноя состояние улучшается. М.б. гнойные метастазы.
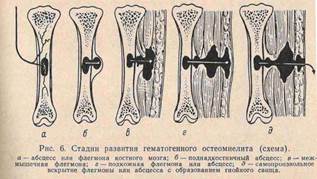
На рентгенограмме ч/з 2-3 недели наблюдаются изменения в кости . госпитализация и лечение в стационаре: транспортировка с иммобилизацией конечности и введением анальгетиков. Операция : вскрытие поднадкостничных абсцессов с трепанацией кости.
СЕПСИС – тяжёлое патологическое состояние, ктр вызывается разнообразными микроорганизмами, их токсинами ( 0,1 % - 0,15%). Причина –патогенные, условно-патогенные бактерии: стафилококк, стрептококк, синегнойная , кишечная палочка, вульгарный протей, анаэробы и т. д. механизм развития( 3 фактора): 1. Микробный ( моноинфекция, полиинфекция, смешанная, вирулентность; 2. Вид входных ворот( характер разрушенных тканей, величина гнойного очага, его расположение, состояние кровообращения); 3. Реактивность организма( состояние иммунитета). Септицемия – массивное поступление в кровь токсинов ( интоксикация
Классификация сепсиса : 1. По виду возбудителя- стафилококковый, стрептококковый, коли-бациллярный, неклостридиальный, клостридиальный, смешанный; 2. По расположению входных ворот инфекции- хирургический, урологический, гинекологический, отогенный и т. д.; 3. По наличию или отсутствию видимого очага инфекции- первичный( криптогенный- сепсис, при ктр первичный очаг гнойного воспаления распознать в силу причин не удаётся), вторичный; 4. По наличию или отсутствию гнойных метастазов- септицемия, септикопиемия; 5. По клинической картине – молниеносный, острый , подострый, хронический.
ОСТРАЯ АНАЭРОБНАЯ ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ. ГАЗОВАЯ ГАНГРЕНА.
Анаэробы- микроорганизмы, которые могут размножаться при отсутствии кислорода.
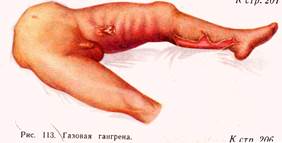
Газовая гангрена- возбудители Cljstridium perfringens, Cl. Septicus, Cl. Oedematiens, Cl. Histolyticum. Газовая гангрена развивается при обширных размозженных тканей( огнестрельные, рваные, рвано-ушибленные раны), загрязнённые землёй, чем больше разрушены ткани( особенно мышцы), тем более благоприятные условия. Клинические особенности зависят от вида бактерий: Clostridium perfringens- токсико-гемолитическим, фибринолитическим, некротическим действием. Clostridium septicum-вызывает кровянисто-серозный отёк тканей, гемолиз эритроцитов. Clostridium oedematiens-быстро-нарастающий отёк с выделением большого количества газа. Clostridium hystoliticum-растворяет живые ткани, расплавляет мышцы, соединительную ткань.
Местными симптомами газовой гангрены является отёчность, наличие газа в тканях, распад мышц и отсутствие симптомов, характерных для воспаления.
Общие симптомы: инкубационный период(2-3 дня), тахикардия, низкое АД, возбуждение больного, говорливость, подавленное настроение, бессонница. Тем-ра- 38-39С, интоксикация, обезвоживание, дыхание учащено, Р-120-140 уд в мин, в крови –гемолиз эритроцитов, анемия, гемоглобин-70-100 г/л, эритроциты-1-1,5х10 12 /л, лейкоцитоз-15-20х10 9 /л, сдвиг лейкоцитарной формулы влево, п/я и юные формы, в моче –олигоурия, анурия, гематурия. Если в течении 2-3 суток не начать лечение, наступает смерть.
Профилактика: первичная хирургическая обработка раны- иссечение нежизнеспособных тканей под наркозом и местной анестезии.
Лечение: хирургическое-ПХО: иссекают нежизнеспособные ткани, широкими параллельными(лампасными) разрезами, рассекают фасции и мягкие ткани на всю глубину, раны дренируют и оставляют открытыми. Вводят в рану антибиотики. Назначают гипербарическую оксигенацию(3 атм) , помещают пациента в камеру с высоким атмосферным давлением : в 1 сутки- 3 раза на 2-2,5 часа, затем 1 раз в день. Если гангрена распространяется- то ампутация или экзартикуляция конечности. Назначают интенсивную инфузионную терапию: альбумин, плазма, электролиты, белки, переливание свежеприготовленной цельной крови, эритроцитарной массы. Противогангренозную сыворотку назначают(при выявленном возбудителе-моновалентную, при неустановленном-поливалентную) в/в в дозе 150 тысяч АЕ(активных единиц). Сыворотку растворяют в изотоническом растворе хлорида натрия и подогревают до 36-37С. Уход за больными: больные должны быть изолированы, бельё, инструменты обрабатывают в сухожаровом шкафу при Т-ре-150С, в паровом стерилизаторе-2 атм. Перевязки делают в перчатках, перевязочный материал сжигают.
СТОЛБНЯК- острая специфическая анаэробная инфекция , вызываемая внедрением в организм вирулентной столбнячной палочки(Clostridium tetani) . Палочка распространена в природе, на поверхности тела(споры), почве, в уличной пыли, одежде , земле, в кишечнике человека, животных. Входные ворота – рот, инородные тела. Возбудители столбняка выделяют токсины, которые характеризуются нейротропным действием, действуют на ЦНС, вызывая судорожные сокращения поперечно-полосатых мышц.
Лечение. Необходимо введение больших доз противостолбнячной сыворотки- 100-150 тысяч АЕ для взрослых, 20-80 тысяч АЕ для детей старшего возраста, для нейтрализации токсинов вводят в/м, в/в, в спинномозговой канал.
Одновременно проводится активная иммунизация: За 2-3 часа до начала вливания сыворотки, под кожу вводят 2мл анатоксина. Через неделю введение анатоксина повторяют. В 3 раз вводят анатоксин(через неделю) в дозе 4мл. Больные находятся в отделении реанимации. Исключают звуковые, световые, механические раздражители. Регидность мышц, судорожные приступы снимают введением веществ, снижающих возбудимость НС: 10 мл 20% р-ра сульфата магния, снотворные, бромиды; в/в капельно препараты барбитуровой кислоты: тиопентал натрия, гексенал, пентотал; мышечные релаксанты.
Читайте также:


