Тактика фельдшера при сепсисе
Прогноз при сепсисе зависит от вирулентности возбудителя, состояния иммунитета ребенка, своевременности и адекватности терапии. Он остается серьезным у детей из группы риска (погибают в 15-30% случаев).
Основные принципы лечения сепсиса новорожденных:
1. Охранительный режим, по возможности отдельный стерильный бокс, использовать стерильное белье.
2. Кормление ребенка грудным молоком, способ вскармливания по состоянию.
3. Лекарственная терапия:
- Антибактериальные препараты: комбинация нескольких антибиотиков разными путями введения (ампициллин с аминогликозидами или цефалоспоринами). Смена курсов каждые 7-10 дней.
- Дезинтоксикационная терапия, поддержание ОЦК: плазма, 5% раствор глюкозы, изотонические растворы электролитов, альбумин, реополиглюкин.
- Иммунокорригирующая терапия: специфический иммуноглобулин, препараты крови, плазмы.
- Местное лечение пиемических очагов (омфалит, пиодермия и т.д.).
- Патогенетическая и симптоматическая терапия: ферменты, витамины, сердечные препараты, биопрепараты, ангиопротекторы, дезагреганты, антикоагулянты и т.д.
5. Фитотерапия: лечебные ванны с настоями череды, ромашки, зверобоя, отварами коры дуба, березовых почек.
1. В антетанатальном периоде:
- Профилактика, своевременное выявление и лечение заболеваний и осложнений беременности
- Санация очагов хронической инфекции
- Рациональное питание и режим дня, достаточное пребывание на свежем воздухе
2. В постнатальном периоде:
- Соблюдение правил асептики и антисептики при уходе за ребенком.
- Профилактика внутрибольничной инфекции.
- Своевременное лечение локальных форм гнойно-септических заболеваний у ребенка.
- Санация очагов хронической инфекции у матери.
- Раннее прикладывание ребенка к груди, длительное естественное вскармливание.
После выписки из стационара ребенок поступает под наблюдение участкового педиатра детской поликлиники. Динамическое наблюдение осуществляется не менее 1 года, проводится профилактика и своевременное выявление и лечение интеркуррентных заболеваний, по показаниям ребенок консультируется врачами-специалистами – отоларингологом, хирургом и т.д.
Возможные проблемы больного ребенка:
- Нарушение питания вследствие интоксикации
- Нарушение процессов терморегуляции
- Неадекватное дыхание
- Нарушение жизненно важных функций
- Нарушение двигательной активности
- Нарушение сна
- Высокий риск присоединения осложнений: деструктивной пневмонии, гнойного менингита, остеомиелита, парапроктита, отита и т.д.
- Угроза для жизни
Возможные проблемы родителей:
- Тревога за ребенка
- Дефицит знаний о заболевании, причинах его возникновения, особенностях течения, возможном прогнозе.
- Трудность осознания и адекватной оценки случившегося
- Неуверенность в благополучном исходе
- Чувство вины перед ребенком
Сестринские вмешательства:
1. Помочь родителям восполнить дефицит знаний о причинах и факторах риска развития гнойно-септических заболеваний, особенностях течения, возможном прогнозе.
2. Убедить родителей в необходимости срочной госпитализации ребенка в специализированное отделение. Оказать помощь в организации госпитализации, объяснить преимущества проведения своевременного комплексного и этиотропного лечения для благополучного прогноза.
3. Помочь родителям увидеть перспективу выздоровления ребенка, оказать психологическую поддержку.
4. Создать комфортные условия содержания ребенка в палате (по возможности, обеспечить его пребывание в стерильном боксе), использовать теплое стерильное белье. Поддерживать оптимальный температурный режим в палате.
5. Соблюдать асептику и антисептику при выполнении манипуляций и осуществлении ухода с целью профилактики внутрибольничной инфекции.
6. Осуществлять постоянный мониторинг ребенка, специализированный уход за тяжелобольным, проводить медицинское документирование сестринского процесса: контроль общего состояния, ЧДД, ЧСС, АД, характер температурной кривой, массы тела, частоту срыгивания, рвоты, стула, учитывать объем и состав получаемой жидкости.
7. Несколько раз в день проводить ревизию кожных покровов и слизистых оболочек, пупочной ранки и обрабатывать их растворами антисептиков и средствами этиотропной терапии (аэрозоли с антибиотиками, гели и мази с репарантами, повязки с бактериофагом).
8. Взаимодействовать в бригаде, строго выполнять врачебные назначения. Оценивать эффективность проводимой терапии. Вносить изменения в план ухода при присоединении осложнений.
9. Обеспечить ребенку адекватное питание и способ кормления по состоянию. Выбрать правильное положение ребенка при кормлении. Кормить медленно, делать частые перерывы. Регулярно проводить контрольные кормления при вскармливании ребенка грудью.
10. Обучить родителей уходу за ребенком в домашних условиях. Помочь им правильно оценивать состояние ребенка и его возможности, убедить в необходимости проведения регулярного контроля над температурой тела, состоянием кожных покровов, слизистых оболочек, нарастанием массы тела, нервно-психическим развитием, характером стула и т.д.
11. Убедить родителей соблюдать гигиенические правила ухода за ребенком (тщательно мыть руки, своевременно и правильно обрабатывать игрушки, пустышки, соски, бутылочки и т.д.)
12. Обучить родителей технике проведения туалета кожи, слизистых оболочек, наружных половых органов, проведению лечебных ванн с настоями череды, ромашки, зверобоя, отварами коры дуба, березовых почек.
13. Посоветовать удовлетворять физические, эмоциональные, психологические потребности ребенка (чаще брать его на руки, поддерживать телесный контакт, ласково разговаривать, поощрять игровую деятельность).
14. Посоветовать родителям своевременно проводить профилактику интеркуррентных заболеваний (рациональное питание с достаточным введением овощей и фруктов, избегать контактов с больными детьми и взрослыми, проводить общеукрепляющие и закаливающие мероприятия, иммунокорригирующую и витаминотерапию).
15. Убедить родителей в необходимости динамического наблюдения за ребенком в периоде реконвалесценции врачом-педиатром, отоларингологом, хирургом и другими специалистами по показаниям.
Контрольные вопросы:
- Каковы причины возникновения неинфекционных заболеваний кожи у новорожденного ребенка?
- Какие клинические проявления потницы и опрелостей?
- Как лечить потницу и опрелости у новорожденного ребенка?
- Какие факторы риска возникновения гнойно-септических заболеваний у новорожденных?
- Какие локальные формы гнойно-септических заболеваний Вы знаете?
- Какие клинические проявления везикулопустулеза?
- Какие клинические признаки характерны для пузырчатки?
- Какие клинические признаки характерны для эксфолиативного дерматита?
- Какие клинические признаки характерны для омфалита?
- Какое этиотропное лечение проводят при локализованных формах гнойно-септических заболеваниях?
- Какие возбудители вызывают сепсис новорожденных?
- Какие факторы способствуют развитию сепсиса?
- Какие клинические признаки характерны для периода разгара сепсиса?
- Какие выделяют клинические формы сепсиса?
- Каковы принципы лечения сепсиса?
- Каков прогноз локализованных и генерализованного гнойно-септических заболеваний у новорожденных?
Источники информации:
· Учебник Святкиной К.А.,стр.76-80.
· Учебник Ежовой Н.В.,стр.184-197.
· Учебное пособие Севостьяновой Н.Г., стр.238-255.
· Учебное пособие Тульчинской В.Д., стр. 27-37.
Общая остро-гнойная инфекция, или сепсис — тяжелое общее заболевание, которое вызывается разнообразной инфекцией, обычно исходящей из какого-либо первичного местного очага гнойной или гнилостной, а иногда и латентной инфекции.
При сепсисе имеет место постоянное распространение по всему организму вирулентных бактерий и их токсинов. В результате этого общие явления резко преобладают над местными и создают картину тяжелого заболевания.
С появлением и развитием современных методов асептики и антисептики, после введения антибиотиков, рациональных методов обработки ран и лечения гнойных заболеваний частота сепсиса значительно уменьшилась, а результаты его лечения улучшились.
Однако и в настоящее время сепсис продолжает оставаться одним из самых опасных осложнений гнойной инфекции в хирургической практике.
Сепсис причины. Возбудителями сепсиса могут быть самые разнообразные гноеродные бактерии: чаще всего — стрептококки и стафилококки, а в более редких случаях пневмококки, кишечная палочка и даже анаэробные микробы.
Иногда наблюдается смешанная инфекция. Важно отметить, что в процессе развития сепсиса играют роль не только сами микробы (их вирулентность), но также их токсины и продукты распада тканей организма больного, возникающие в результате воздействия на них бактерий и их ядов.
Сепсис, по существу, является вторичным заболеванием, т. е. осложнением разнообразных инфицированных ран, открытых переломов, ожогов, отморожений или местных воспалительных процессов: флегмон, карбункулов, рожи и др.
Сепсис может наступить после предварительного развития лимфангоита или тромбофлебита, но может развиться и непосредственно из местного очага инфекции, причем последний иногда трудно определим.
Можно сказать, что любой очаг инфекции при наличии особо предрасполагающих или неблагоприятных условий может быть источником поступления микробов и их токсинов в кровь, т. е. осложниться сепсисом.
Лишь в очень редких случаях не удается установить местоположение первичного источника сепсиса, и в таких невыясненных случаях говорят о так называемом криптогенном сепсисе, при котором где-то в организме имеется скрытый очаг инфекции, или очаг дремлющей инфекции.
Помимо наличия бактерий в крови, для развития сепсиса необходим целый ряд предрасполагающих местных и общих условий. В развитии сепсиса и его клинической картины основное значение имеют следующие обстоятельства:
1) вид, вирулентность и другие свойства гноеродных микробов. Так, например, для стафилококкового сепсиса характерно частое образование метастазов, а для стрептококкового — преобладание явлений интоксикации;
2) место или очаг внедрения гноеродных микробов и его анатомо-физиологические особенности: величина очага (раны или воспалительного процесса), вид тканей и т. д. Так, сепсис чаще всего развивается при наличии очага инфекции в коже или подкожной клетчатке и значительно реже — при его локализации в других органах;
3) общее состояние организма играет решающую роль в развитии сепсиса, его течении и исходе. В этом отношении особое значение имеют состояние общей реактивности организма, состояние повышенной чувствительности (сенсибилизация) и иммунитета в нем.
Хирургический сепсис может наблюдаться в любом возрасте, но чаще всего он встречается в возрасте от 30 до 50 лет и преимущественно у мужчин. Иногда наблюдается сепсис у новорожденных и детей первых месяцев жизни.
Как сказано, при сепсисе в той или иной степени всегда поражаются все органы и системы человеческого организма и особенно печень, почки, селезенка, костный мозг, легкие. Эти поражения проявляются как в форме патологических изменений в самих органах (различные перерождения, вторичные гнойники), так и в нарушении их функций (например, при поражениях почек — изменения мочи и т. п.).
Степень поражения этих органов оказывает большое влияние на течение и исходы сепсиса. У некоторых больных сепсис протекает с преимущественным поражением какого-либо внутреннего органа — сердца, печени и др. Весьма нарушаются при сепсисе обмен веществ и процессы кроветворения.
В зависимости от вида возбудителя, характера входных ворот для гноеродных микробов, локализации первичного очага, времени развития, длительности и особенностей клинического течения различают несколько основных видов и форм сепсиса.
Хирургический сепсис характеризуется наличием воспалительного (гнойного) очага, доступного оперативному вмешательству (абсцесс, флегмона, гнойный артрит, остеомиелит и т. п.) или же наличием раневого воспалительного процесса, требующего наблюдения хирурга и оперативного лечения.
Наиболее простой и общепринятой является классификация сепсиса на следующие основные клинические формы:
1) общая гнойная инфекция с метастазами (пиемия);
2) общая гнойная инфекция без метастазов (септицемия);
3) смешанная или переходная форма (септикопиемия).
Общая гнойная инфекция с метастазами (метастазирующая инфекция или пиемия ) возникает в тех случаях, когда бактерии (в виде бактериальных или инфицированных эмболов) из какого-либо первичного воспалительного очага по току крови заносятся в различные органы и ткани.
Если в них имеются благоприятные условия для развития и размножения микробов, то в этих органах и тканях возникают и развиваются вторичные воспалительные очаги (метастазы), чаще всего в виде гнойников.
Метастатические гнойники могут быть как единичными, так и множественными, что преимущественно и наблюдается. Описаны случаи, когда хирургам приходилось вскрывать по нескольку десятков таких гнойников.
Чаще всего эти гнойники развиваются в коже и подкожной клетчатке, легких и плевральной полости, почках или околопочечной клетчатке, печени, мозге, суставах, предстательной железе, костном мозге.
Из этих вторичных гнойников микробы могут вновь периодически поступать в кровь и по ее току опять заноситься в различные органы и ткани, где также возникают метастатические гнойники. Пиемия чаще всего является более благоприятной формой сепсиса по сравнению с другими его формами.
Общая гнойная инфекция без метастазов (неметастазирующая инфекция или септицемия) характеризуется отсутствием вторичных гнойников или метастазов, хотя в крови больного могут быть найдены микробы.
В основе этой формы сепсиса лежит наводнение организма больного различными бактериями (бактериемия) и ядовитыми веществами в виде бактериальных токсинов и продуктов распада тканей, проникших в кровь из очагов воспаления (токсинемия).
В результате этого -возникает отравление (интоксикация) организма с резкими патологическими изменениями в различных внутренних органах (сердце, печень, почки) и нарушением их функции.
Септицемия в большинстве случаев является более тяжелой и опасной формой сепсиса, чем пиемия.
В ходе заболевания сепсисом возможен переход одной его формы в другую. Так, например, септический процесс первоначально может протекать по типу септицемии, а затем перейти в пиемию. Такие смешанные или переходные формы сепсиса получили название септикопиемии.
Наблюдается западение щек, желтушность склер, а иногда и кожи. Нередко встречается пузырьковая сыпь на губах (герпес), мельчайшие кровоизлияния (петехии) или геморрагическая сыпь и гнойнички на коже. Для сепсиса характерно раннее появление пролежней (особенно при остром течении заболевания), истощение и обезвоживание.
Одним из главных постоянных признаков сепсиса оказывается повышение температуры до 39—40°, протекающей с потрясающими ознобами и проливными потами. Тип температурной кривой при сепсисе бывает весьма разнообразным: перемежающийся, послабляющий или постоянный. Температурные кривые могут быть характерными для различных форм сепсиса.
Так, например, для сепсиса без метастазов (септицемия) в большинстве случаев характерен постоянный тип температурной кривой. При сепсисе с метастазами (пиемия) характерен послабляющий тип температуры, сопровождающейся потрясающими ежедневными или периодическими ознобами. Эти явления зависят от поступления микробов из гнойного очага в кровь.
Параллельно с появлением и развитием лихорадки отмечается ряд признаков нарушения функций нервной системы: головные боли, бессонница или сонливость, раздражительность, возбуждение или, наоборот, подавленное состояние, иногда неполное сознание и даже нарушение психики.
Весьма важны признаки, зависящие от нарушения функции внутренних органов на почве интоксикации.
Нарушения функций сердечно-сосудистой системы проявляются понижением кровяного давления, учащением и ослаблением пульса, причем расхождение между частотой пульса и температурой является очень плохим признаком. Тоны сердца глухие, иногда прослушиваются шумы. Часто наблюдается развитие очагов пневмонии.
Нарушена функция печени, что, помимо ее увеличения и болезненности, проявляется в желтушной окраске склер или желтухе. Селезенка увеличена, но вследствие дряблости она не всегда прощупывается.
Нарушение функции почек выявляется патологическими изменениями мочи (уменьшение удельного веса до 1010—1007 и ниже, появление белка, цилиндров и др.). Наблюдаются нарушения деятельности других, например половых, органов (расстройства циклов менструации), органа зрения (кровоизлияния и др.). Иногда встречаются тянущие боли в мышцах и суставах.
Помимо всех вышеперечисленных признаков для сепсиса с метастазами характерно появление переносов гнойников в различные органы и ткани. В зависимости от расположения гнойников появляются разнообразные признаки, свойственные этим вторичным очагам гнойного воспаления.
Так, при метастазах в легких наблюдаются признаки пневмонии или абсцесса легких, при метастазах в кости — явления остеомиелита и т. д.
Очень важны и характерны значительные изменения в составе крови. Для начальной стадии развития сепсиса обычен лейкоцитоз (до 15—30 тысяч), сдвиг лейкоцитарной формулы влево и ускорение РОЭ (до 15—30 мм в час). Малое количество лейкоцитов часто является признаком тяжести заболевания и слабой реактивности организма.
Одновременно появляются признаки нарастающего малокровия: уменьшение гемоглобина (до 30—40% и ниже) и количества эритроцитов (до 3 млн. и меньше). Такое прогрессирующее малокровие является постоянным и одним из главных признаков сепсиса.
Свертываемость крови понижается, что одновременно с изменениями капилляров способствует возникновению септических кровотечений.
Грануляции из сочных и розовых превращаются в темные, застойные, вялые, иногда — бледные и легко кровоточащие. Рана покрывается беловато-серым или грязным налетом с участками некротических тканей. Отделяемое раны становится скудным и мутным, иногда серо-коричневого цвета, зловонным.
Ценным вспомогательным методом в распознавании сепсиса является регулярное бактериологическое исследование крови, ее посевы.
Таким образом, основными и постоянными признаками сепсиса являются:
1) прогрессирующее ухудшение общего состояния больного, несмотря на благоприятное иногда течение первичного воспалительного очага или гнойной раны;
2) наличие длительной высокой температуры с ознобами, потами и нарастающим истощением больного;
3) нарушение функций сердечно-сосудистой системы и ряда внутренних органов (печень, почки и др.);
4) нарастающее малокровие и другие изменения крови ;
По своему течению сепсис, особенно в начале его развития, напоминает некоторые инфекционные заболевания. Следует отличать его, например, от милиарного туберкулеза, брюшного тифа, малярии, гриппа и др.
В этом отношении правильному распознаванию должно помочь наличие специфических возбудителей при указанных инфекционных заболеваниях (палочка туберкулеза — при туберкулезе, плазмодии — при малярии и т. п.), некоторых характерных признаков клинического течения заболевания (первичный гнойный очаг при сепсисе, специфические изменения в легких при туберкулезе, замедленный пульс при брюшном тифе и др.), а также и данных лабораторных исследований (туберкулезные палочки в мокроте при туберкулезе, лейкопения и реакция Видаля при брюшном тифе, лейкоцитоз — при сепсисе и т. д.).
Иногда бывает трудно отличить сепсис от тяжелой, резко выраженной общей реакции на местный гнойный процесс. Начальная стадия сепсиса во многом напоминает течение некоторых местных гнойных процессов с явлениями общей интоксикации.
Важной отличительной особенностью является то обстоятельство, что при правильном и своевременном лечении любого местного гнойного процесса общие явления, которые могут наблюдаться при нем (высокая температура, интоксикация и др.), довольно быстро стихают и исчезают полностью.
Таким образом, в данном случае общие явления имеют тесную связь и полную зависимость от местного гнойного процесса.
У большинства больных с признаками сепсиса имеется тесная связь между общими явлениями и состоянием первичного источника (очага) инфекции. Однако в некоторых случаях сепсиса такой связи или зависимости уже не наблюдается.
Даже при благоприятном течении местного гнойного процесса общие явления, характерные для сепсиса, могут оставаться, а иногда нарастать. Таким образом, при сепсисе общие явления иногда не зависят от состояния и течения местного процесса или эта связь остается незаметной, а поэтому клинически и не улавливается.
Гнойнорезорбтивная лихорадка в отличие от сепсиса имеет самое разнообразное (чаще — подострое и хроническое), но преимущественно благоприятное течение, которое явно зависит от состояния и течения местного гнойного процесса.
Рациональное лечение полностью ликвидирует гнойнорезорбтивную лихорадку. Вообще же нередко лишь самое тщательное наблюдение за течением заболевания и учет всех признаков, присущих сепсису, позволяют поставить правильный диагноз.
Чаще всего наблюдаются острая и подострая формы сепсиса, при которых течение болезни затягивается от 2—4 до 6—12 недель. При одиночных метастазах (особенно в подкожной клетчатке) наблюдается более легкое течение сепсиса, а при множественных метастазах (особенно во внутренних органах) — более тяжелое.
В некоторых случаях течение сепсиса принимает весьма затяжной характер, когда все эти признаки выражены довольно слабо.
Эту хроническую форму сепсиса следует отличать от хрониосепсиса , наблюдаемого не при острогнойных хирургических заболеваниях, а в основном при септическом эндокардите, который затягивается иногда на многие месяцы и даже годы.
Наконец, в отдельных случаях наблюдается рецидивирующая форма сепсиса, при которой периоды мнимого выздоровления сменяются новой вспышкой, которая иногда затягивается на 6 и более месяцев.
Сравнительно редко наблюдается молниеносная форма сепсиса. Она характеризуется весьма бурной картиной развития заболевания уже в первые часы или дни после травмы и в течение 1—2 дней заканчивается гибелью больного.
При сепсисе могут наблюдаться различные осложнения: септические кровотечения (капиллярные, паренхиматозные), которые нередко возникают при перевязках, тромбоз сосудов и тромбофлебиты (особенно на конечностях), поражение сердца (эндокардиты, инфаркты и др.), легких (пневмонии), пролежни.
Сепсис первая помощь. Все больные с любой формой сепсиса или даже при одном подозрении на это заболевание подлежат госпитализации. По показаниям применяют сердечные и другие симптоматические средства.
Если диагноз не вызывает сомнений, внутримышечно вводят антибиотики (пенициллин, стрептомицин, бициллин и др.). Перевозка в лежачем положении.
При задержке с госпитализацией проводят общие и местные лечебные мероприятия.
Общие мероприятия состоят в применении больших доз антибиотиков и сульфаниламидных препаратов, внутривенных вливаний спирта, хлористого кальция, уротропина, приемов внутрь витаминов.
Пища септических больных должна быть высоко калорийной, легкоусвояемой, разнообразной и вкусной, содержащей большое количество витаминов. Больные должны получать много жидкости. По показаниям применяются симптоматические средства: сердечные, анальгетики, снотворные. Очень важен тщательный и заботливый уход.
Местные лечебные мероприятия состоят в соответствующем лечении местного патологического процесса, явившегося первичной причиной возникновения сепсиса: инфицированные раны, переломы, ожоги, абсцессы, флегмоны.
1. Клинические проявления сепсиса часто бывают очень неспецифичны, и поэтому для правильной диагностики необходимо в критических ситуациях не забывать о возможности развития септического состояния. Нарушения психики и гипервентиляция с дыхательным алкалозом являются важными признаками сепсиса, так как они появляются самыми первыми, часто до возникновения лихорадки и озноба. Лихорадка развивается не всегда; до 15% больных с сепсисом имеют нормальную или пониженную температуру. Если ранее была проведена катетеризация центральных сосудов для мониторинга гемодинамических показателей, ранними признаками септического состояния могут быть увеличение сердечного выброса, увеличение содержания кислорода в смешанной венозной крови либо снижение периферического сосудистого сопротивления.
При наличии кожных проявлений септического состояния следует выполнить скарификацию, окраску мазка по Граму и бактериологическое исследование; обнаружение возбудителя в мазке подтверждает диагноз сепсиса и помогает выбрать нужный антибиотик. Лейкоцитоз, если он имеется, может отражать динамику процесса, однако количество лейкоцитов при сепсисе нередко бывает нормальным или даже сниженным.
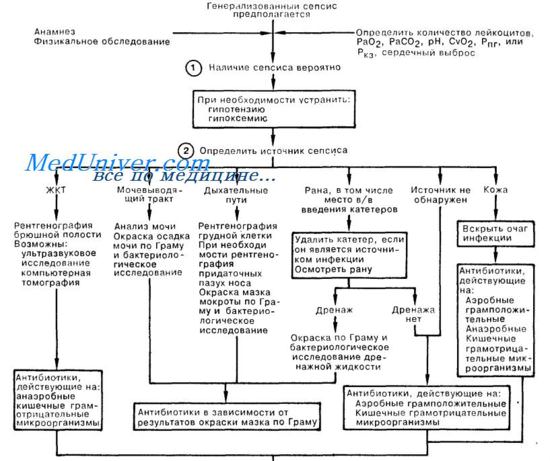
2. Выбор препарата для начальной антибиотикотерапии во многом зависит от локализации источника септицемии. Если источник удается обнаружить, а в дальнейшем удалить или дренировать (например, в/в катетер, хирургическая рана, абсцесс), результаты лечения улучшаются. Перед началом антибиотикотерапии забирают две пробы крови для бактериологического исследования; НЕ следует откладывать лечение для того, чтобы получить несколько гемокультур в течение большого промежутка времени. Приводящая к сепсису инфекция мочевых путей или дыхательного тракта обычно имеет выраженную клиническую картину, а возбудитель окрашивается по Граму. Нозокомиальный синусит у больных с установленным назотрахеальным воздуховодом или назогастральным зондом часто не учитываются в качестве возможной причины лихорадки и сепсиса в ОИТ. Инфекция операционной раны и флебит часто не зависят от наличия дренажа; лечение должно быть направлено против наиболее вероятных возбудителей — золотистого стафилококка и кишечных грамотрицательных микроорганизмов.
Абдоминальные инфекционные процессы обычно вызываются анаэробами (в том числе Bacteroides fragilis), а также грамотрицательными микроорганизмами (например, Е. coli, Klebsiella sp., Proteus sp.). Декубитальные язвы обычно инфицируются несколькими возбудителями, в том числе золотистым стафилококком, анаэробами, а также грамотрицательными палочками. У 25% больных с сепсисом не удается обнаружить источник инфекции; в этой ситуации показано назначение антибиотиков с широким спектром действия с активностью против как грамположительных, так и грамотрицательных микроорганизмов. Не могут считаться однозначными рекомендации вводить однократно большие дозы кортикостероидов (3 мг/кг дексаметазона или 30 мг/кг метилпреднизолона). Исследуется эффективность антагониста опиатов—налоксона для купирования шока.
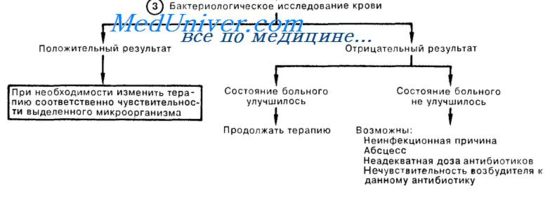
3. При получении положительной гемокультуры обычно имеется возможность изменить терапию с учетом чувствительности изолированного микроорганизма. Если источник инфекции таков, что часто сопровождается полимикробной бактериемией (например, ЖКТ), следует продолжать введение препаратов широкого спектра действия. Если до начала анти-биотикотерапии было произведено лишь одно бактериологическое исследование крови, имеется примерно 20% вероятность ложноотрица-тельного результата вследствие перемежающегося характера бактериемии. Отрицательные результаты бактериологических исследований у больного с сепсисом могут отражать лишь эффективность начатой антибиотикотерапии и не должны приводить к немедленному отказу от проводимого лечения. При отсутствии положительной динамики в ответ на терапию показано дальнейшее исследование.

Для непрофильных специалистов, ну очень коротко про сепсис.
Покажите медсёстрам, пусть только заподозрят и скажут Вам :
1) Сепсис - это синдром, а не болезнь, и нет какого-то диагностического теста, выполнив который вы бы сказали : "Вот, это сепсис".


2) Наилучшим клиническим критерием для "обычных врачей", чтобы заподозрить сепсис у пациента вне отделения реанимации, является наличие хотя бы 2х из следующих трех :
- - систолическое АД менее или равно 100 мм рт ст.
- - Частота Дыхания более или равно 22 в минуту.
- - Нарушение сознания (по шкале Комы Глазго менее 15 баллов). (данный пункт называется быстрой (упрощенной) шкалой Оценки Последовательной Органной Недостаточности, или шкала qSOFA - quick Sequential Organ Failure Assessment).
3) Помните, температура не является вспомогательным признаком, не обязательно присутствует при сепсисе, и поэтому на неё сильно не полагайтесь. В некоторых исследованиях до 73 % пациентов, умерших от сепсиса, не имели повышенной температуры тела при поступлении в больницу, и у 25 % ни разу не было лихорадки за время пребывания в стационаре.
4) Итак, у вашего пациента 2 или более признаков из пункта 2, что дальше (помните, что с этого момента пошел отсчет времени и нужно все следующее постараться выполнить в течение 1го часа, или хотя бы в течение 3х часов):
- - позвоните в лабораторию и скажите что вам срочно нужно взять кровь у пациента на лактат крови и взять кровь на стерильность. Если в лаборатории скажут что они заняты, то спросите, как это сделать самому (ой) и отправить в лабораторию самую покладистую (умную) медсестру за пробирками).
- - позвоните в реанимацию и скажите, что вы подозреваете сепсис и начинаете 1ну часовую связку по сепсису (это все, что вы должны им сказать, далее пусть сами решают, приходить им, или нет, забирать или нет пациента).
- - в одну руку введите в/в периферический катетер (самого большого диаметра который вы или медсестра можете ввести). Подключите систему с физ.раствором или раствором Рингера.
- - на другую руку манжету аппарата АД и если есть пульс оксиметр.
- - откройте на полную катушку капельницу с раствором и введите болюсом раствор 30 мл/кг (при этом на другой руке измеряйте АД).
5) Далее, пока идет лаборантка для забора крови, из вложенного рисунка выберите схему эмпирического введения комбинации антибиотиков (смотрите вложенный рисунок, взято из приложения Мокеан). Разведите все антибиотики и приготовьтесь к их введению (капельница и т.д.).
6) Лаборантка взяла кровь на лактат и на посев. Подключите приготовленную систему и начните вводить антибиотики.
7) С момента пункта 4 собирайте всю мочу.
Все, если это все сделано хотя бы в течение 3х часов, то связку по сепсису вы выполнили. Далее, мониторируйте вашего пациента по АД, по сатурации крови. Звоните в реанимацию, пусть далее помогают (если уже не помогли).
8) Если сатурацию падает ниже 95, подключите кислород через носовую канюлю и подавайте кислород с такой скоростью, чтобы был выше 95.
9) Если после в/в болюса раствора среднее АД 65 мм рт ст или ниже, то нужно подключить вазопрессор (смотрите вложенный рисунок, взято из приложения Мокеан). Расчет среднего АД показан на вложенном рисунке с инфузионной терапией (взято из приложения Мокеан). Ну здесь уже реанимация обязана забрать вашего пациента.
Вот такой короткий перечень действий для врача при подозрении на сепсис.

Анафилактический шок (АШ) – острая тяжёлая системная угрожающая жизни реакция гиперчувствительности с выраженными нарушениями гемодинамики
Читайте также:


