В крыму эпидемия коклюша
В России с каждым годом увеличивается количество заболевших коклюшем. Виной всему – массовый отказ от вакцинации, который провоцируется потенциально опасным движением антипрививочников.
Пока в России все обеспокоены проблемой коронавируса, случаи заражения которым уже были неоднократно зафиксированы в стране, на 40% увеличилось количество заболевших коклюшем. Эта информация содержится в статистике, опубликованной Роспотребнадзором. Как предполагает главный эпидемиолог Минздрава, такое резкое увеличение числа переболевших коклюшем связано с движением антипрививочников. Люди, выступающие против вакцинации, считают, что прививки наносят вред здоровью и нужны только для того, чтобы на них могли зарабатывать фармацевты, организовавшие тайный заговор против человечества. А некоторые утверждают, что все смертельные и тяжелые заболевания, в том числе и онкология, как раз и начинают развиваться в организме из-за прививок: вакцину якобы разрабатывают западные спецслужбы и русофобы. Поверить в такое сложно, но кто-то действительно верит, несмотря на то, что пока реальный вред ощущается только от отказа от прививок.
В последние годы, как можно выяснить из статистики, наблюдается повышенная активность коклюша в стране, а также рост количества заболеваний. Так, например, в 2018 году было зафиксировано десять с половиной тысяч заболевших, а в 2019 уже более четырнадцати тысяч. При этом, по сравнению с 2018 годом, в 2017 количество пациентов, у которых был выявлен коклюш, было меньше в 2,7 раза. Все это говорит о том, что по определенным причинам с каждым годом коклюш распространяется все активнее, при этом большая часть заболевших – это дети до 14 лет. Так, январе 2020 года было зафиксировано 1758 заболеваний, среди которых 89% – это дети.
С одной стороны, это можно было бы связать исключительно с тем, что у многих детей ослабленный иммунитет, сказывается и близкий контакт с коллективом в детских садах и школах. Однако коклюш находится в перечне заболеваний, от которого в детстве делают прививки: в возрасте трёх месяцев, четырёх месяцев с половиной и полутора лет. И теперь стоит снова обратиться к статистике: среди заболевших только треть детей прошла полный курс вакцинации, а более половины из них не прививались. То есть, только в январе более 700 непривитых детей заболели коклюшем. И все это – следствие движения антипрививочников.
Коклюш – острое и опасное инфекционное заболевание, которое провоцируется паразитированием особой бактерии bordetella pertussis в дыхательных путях человека. Главный симптом – приступы сухого кашля. Нет никаких сомнений в том, что это опасная инфекция, особенно опасная для детей младше двух лет. Именно поэтому и налажена система вакцинации от коклюша, которая обеспечивает защиту ребёнка от возможности заболевания. Отказ от прививки обрекает ребёнка на опасность. А тенденция отказа от прививок только развивается с каждым годом, ведь люди, склонные верить во вред от вакцины, находят все больше аргументов в пользу своей позиции.

Бактерия коклюша, фото соцсети
Таких, как Герман Стерлигов, много; есть и более популярные личности. Это, например, блогер Антон Амантонио, гомеопат Александр Коток и вирусолог Галина Червонская. Они считаются главными антипрививочниками в стране, а занимаются они подтасовкой фактов и формированием теорий заговора. С каждым днём они убеждают все больше людей в том, что им и их детям прививки не нужны, и, как следствие, в России развивается эпидемия коклюша.

Антипрививочник Герман Стерлигов, фото соцсети
Однако последствий движения против вакцины пока опасаться не стоит: более 95% населения, по официальной статистике, привито, а значит настоящая опасность эпидемии коклюша и других серьезных заболеваний пока не предвидится. Но, тем не менее, врачи обеспокоены, ведь пропаганда борьбы с вакцинацией уже приносит свои негативные плоды.
Поддержите нас - единственный источник разума в это непростое время

Почему смертельно опасная инфекция пошла в наступление и как от неё уберечься.

Наш эксперт – врач-инфекционист и ведущий эксперт центра молекулярной диагностики ЦНИИ эпидемиологии Роспотребнадзора Михаил Лебедев.
Пока петух не клюнул
При тяжёлом течении эта бактериальная инфекция может вызвать осложнения – такие как бронхопневмония (возникает у каждого пятого заболевшего грудничка), а также судороги и поражение головного мозга. Ведь токсин, выделяемый палочкой Bordetella pertussis, действует не только на дыхательные пути, но и на центральную нервную систему. Особенно опасен коклюш для детей первых месяцев жизни – у них часто возникают приступы апноэ (остановка дыхания), пневмонии, ателектазы (патология лёгких), судороги, энцефалопатия. Наибольшее число погибших от этой инфекции – именно дети в возрасте до года. Но и у тех, кто постарше, коклюш может протекать тяжело, осложняясь воспалением лёгких, нарушением сердечной деятельности, отитом, коллапсом.
Бронхит или нет?
Отличить коклюш от бронхита, в особенности если инфекция протекает относительно легко, не так-то просто.
Достоверно подтвердить диагноз коклюшной инфекции можно лишь только лабораторными методами. Однако выбор конкретного способа диагностики должен определяться исключительно сроком заболевания.
Бактериологический метод можно использовать только в первые 2 недели болезни. Причём исследование должно быть двукратным – 2 дня подряд или через день.
Молекулярно-генетический метод (ПЦР) более эффективен – его можно использовать вплоть до 3–4‑й недели заболевания, причём достаточно и однократного исследования. ПЦР считается наиболее эффективным у детей раннего возраста.
Серологический метод (ИФА) возможно применять лишь с 3‑й недели болезни. Ранее этого срока антитела ещё не успевают выработаться. Поэтому метод ИФА не применяют для ранней диагностики коклюша.
Лечат коклюш не так, как простуду или бронхит. Горчичники и банки запрещены – они лишь усиливают кашель. От этой бактериальной инфекции спасают антибиотики. Но и они эффективны только в начале заболевания, на его катаральной стадии. Симптоматически для ослабления проявлений коклюша могут применяться противокашлевые сиропы (с кодеином). При тяжёлом течении болезни может потребоваться назначение глюкокортикостероидов, противоастматических препаратов, а также антигистаминных средств. При подозрении на осложнения со стороны ЦНС используются средства, улучшающие кровообращение головного мозга. В общем, лечится коклюш трудно, долго и не всегда успешно, поэтому лучшая защита от инфекции – это, конечно, вакцинация.

Опасен не только малышам
Коклюш ошибочно считают инфекцией самых маленьких, однако за последний год более чем в трети случаев им болели школьники 7–14 лет. И вовсе не потому, что в раннем детстве им не сделали прививку АКДС, а просто потому, что иммунитет после вакцинации (неважно, какого типа была вакцина) сохраняется максимум 5 лет. Именно поэтому, как считают специалисты Роспотребнадзора, детям 6–7 лет необходима дополнительная ревакцинация от коклюша. Правда, в этом возрасте цельноклеточную вакцину АКДС использовать уже нельзя, нужна менее реактогенная (и более дорогая) бесклеточная вакцина. Пока в нашем Национальном календаре прививок дополнительная ревакцинация против коклюша для детей дошкольного возраста не предусмотрена, в то время как в 51 стране мира, включая США, Канаду, большинство европейских стран, ряд стран СНГ, ребятишек 4–6 лет повторно в плановом порядке прививают от этой инфекции. В календарях 39 стран мира предусмотрена и третья прививка для детей и подростков 9–17 лет.
Один за всех и все за одного
Ревакцинировать школьников нужно не только и не столько для того, чтобы они сами не болели коклюшем. Прежде всего это нужно, чтобы обуздать распространение инфекции и защитить самую уязвимую часть населения – малышей до года. Ведь уже само по себе увеличение заболеваемости коклюшем у подростков говорит о том, что возбудитель этой инфекции активно циркулирует среди населения. А поскольку коклюш очень заразен (при близком контакте возбудитель передаётся в 90% случаев), то более взрослые носители палочки Bordetella pertussis, сами болея в лёгкой форме, часто являются переносчиками инфекции и источником заражения самых маленьких. По статистике, в 80% случаев коклюш малышам первого года жизни приносят их старшие братья и сёстры, родители и близкие родственники.
Многие недоумевают: а как же вакцина, которой прививают грудничков? Она что, их не защищает? Сейчас объясним. К сожалению, первую дозу вакцины от коклюша грудные дети получают в лучшем случае в трёхмесячном возрасте. А иммунитет к коклюшной инфекции вырабатывается постепенно – первичный курс вакцинации проводится в три этапа. Поэтому в первые месяцы жизни дети не защищены от болезни.
В связи с этим в ряде стран (в частности в Англии, во многих странах Европы, в Израиле) уже введена обязательная вакцинация от коклюша (и некоторых других инфекций) будущих мам на поздних сроках беременности.

1. Скрытый период
Больной коклюшем опасен для окружающих с самого первого дня и до 30 суток болезни. Но симптомы появляются лишь на 5–7-й день.
2. Оставить в прошлом
До того как в СССР стали вакцинировать от коклюша, ежегодно им заболевали около 600 тысяч человек, более 5 тысяч из них умирали.
3. Спасибо прививке!
Прививки помогли снизить заболеваемость коклюшем в 25 раз, одновременно уменьшив количество тяжёлых форм болезни.
В России резко выросла заболеваемость коклюшем. За два года число заболевших увеличилось с 5,3 тыс. до 14,4 тыс. человек. Только в январе 2020 года коклюшем заболели более 1700 человек. Четверть случаев зафиксирована в Москве. Больше половины заболевших детей не получили вакцину из-за отказа родителей. Треть заболевших прошли полный курс вакцинации.
От коклюша прививают в 3 месяца, в 4,5 и в 18. Через 5 лет после вакцинации иммунитет ослабевает, организм становится восприимчивым к коклюшу. Главное проявление бактериальной инфекции – длительный, приступообразный кашель. Коклюш смертельно опасен для грудных детей.
Коклюш вызывает коклюшная палочка, или бактерия Борде-Жангу. Возбудитель поражает слизистые дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Один из главных симптомов – мучительный кашель. Наиболее частое осложнение коклюша – пневмония. Болезнь передается воздушно-капельным путем и длится до 8 недель. При контакте с заболевшим вероятность заражения у непривитого ребенка – до 90%.
- На фоне новостей о коронавирусе меркнут данные о распространении других серьезных инфекций. И коклюш – одна из них. Много лет о нем почти не вспоминали. Как проявляется болезнь и чем грозит?
Алиса Медкова: С обывательской точки зрения долгое время такой проблемы как коклюш не существовало. Тем не менее, исследователи по всему миру, которые занимаются эпидемиологией и вакцинопрофилактикой коклюша, а также мониторингом штаммов циркулирующих, популяцией коклюшных микробов, которые вызывают заболевание, уже в течение 20 лет последних били тревогу, что заболеваемость коклюшем растет. Прежде всего, на фоне массовой вакцинопрофилактики, на фоне применения коклюшных вакцин. Тот результат, который мы на сегодняшний день имеем с подъемом заболеваемости и беспрецедентным ростом случаев заболеваний коклюшем, – это закономерный исход этой проблемы.
- Заболеваемость коклюшем растет стремительно. Два года назад, по данным Роспотребнадзора, было чуть больше 5 тысяч заболевших. В прошлом году уже почти 14,5 тысяч. В январе 2020 года уже – 1758 человек.
Алиса Медкова: Официальные данные немножко занижены. Я боюсь, что настоящие цифры будут больше. Основная проблема коклюшной инфекции на сегодняшний день – большое количество атипичных форм, то есть нетипичных форм заболевания. Раньше на улице грамотный педиатр мог услышать кашель и сказать, что у ребенка коклюш, не простуда, а типичный спастический кашель с так называемыми репризами, когда после кашлевых толчков происходит шумный вдох. Когда это один раз увидишь или услышишь, это больше ни с чем не спутаешь. После такого приступа может быть и рвота. Таких приступов может быть от 10 до 30 за сутки. Количество типичных коклюшных приступов определяет тяжесть течения заболевания наряду с изменениями в общем анализе крови, которые абсолютно типичны для коклюша, и наряду с тем, какие осложнения развиваются у ребенка после инфекции или вместе с коклюшем в ранние сроки болезни.
- Старая вакцина не работает?
Алиса Медкова: Проблема в том, что вакцина работает, но возбудитель научился обманывать иммунитет, ускользать от механизмов иммунного ответа, которые способствуют элюминации возбудителя в организме. Получается, что микроб длительно находится в организме. Раньше считалось, что коклюш – это заболевание, которое переносят один раз в жизни. Если ты перенес его в детстве, то тебе это не грозит, якобы возникает пожизненный иммунитет. Сегодня это не так, это уже доказано. Коклюш считается не детской инфекцией типичной, которой мы привыкли ее считать, а это заболевание, которому подвержены все возрастные группы, вплоть до людей пожилого возраста. Поэтому одна из стратегий ВОЗ на сегодняшний день в отношении коклюша – вакцинация в течение всей жизни против этой инфекции.
- Сколько действует вакцина?
Алиса Медкова: Сейчас в календарь прививок входит обязательная вакцинация в 3 месяца, в 4,5, потом в 6 месяцев, ревакцинация в 18 месяцев. Эту схему мы не меняем, ее нужно придерживаться, если у ребенка нет официальных медицинских отводов по каким-то причинам. И ведена ревакцинация в 7 лет.
Алиса Медкова: Для взрослых хорошо бы, чтобы бустерная вакцинация была проведена в 14 лет, а дальше в 21 и с промежутком хотя бы в 10 лет. Есть еще другая стратегия ВОЗ, которая предусматривает вакцинацию всех членов семьи, в которой планируется появление маленького ребенка. Эта возрастная группа детей – от 1 месяца до года – считается самой уязвимой для коклюша. Это дети, которые наиболее тяжело переносят заболевание, вплоть до того, что они попадают в реанимационные отделения на аппараты искусственной вентиляции легких, вплоть до летальных исходов. Это группа, которую в первую очередь необходимо защищать с помощью вакцинации. Но проблема в том, что дети от 1 до 3 месяцев слишком маленькие, чтобы их вакцинировать. А дети от 3 до 6 месяцев не успевают пройти полный курс вакцинации. Поэтому в Европе основной упор делается на вакцинацию матерей в третьем триместре беременности. Считается, что они передают антитела только что родившемуся ребенку. И эта стратегия, когда мы вакцинируем всех членов семьи, чтобы они не могли потенциально заболеть этой инфекцией и не могли заразить своего маленького ребенка в тот период, когда он еще не может быть привит полностью.
- Взрослым наверняка же никто бесплатно прививку не сделает? Насколько дорогая вакцина, где ее можно отыскать?
- Вы участвуете в разработке отечественной вакцины от коклюша. Она принципиально чем от старой отличается?
Алиса Медкова: В настоящее время разрабатывается живая рекомбинантная вакцина нового поколения. Принципиально она отличается от тех вакцин, которые существуют на сегодняшний день и доступны нам для применения тем, что там живой возбудитель. Он не убитый, не инактивированный. Штамм прошел генетическое ослабление: в генетической структуре есть определенные мутации, которые выключают определенные участки его генома, и этот микроб перестает синтезировать факторы патогенности, благодаря которым он может вызывать заболевание. Получается, что он не опасен, он не может вызвать заболевание, он не вырабатывает коклюшный токсин, благодаря которому мы видим клинические проявления коклюша, но при этом он иммуногенный – он вырабатывает белки, в ответ на которые будет вырабатываться специфический иммунитет в организме взрослого или ребенка.


Ежегодно в мире от коклюша погибают десятки тысяч людей. Учёных и медиков беспокоит такая тенденция. Ведь от этого очень заразного и смертельно опасного для младенцев заболевания людей вакцинируют ещё в детстве.
Виновницей нового витка заболеваний стала бактерия вида Bordetella pertussis. Некоторое время назад австралийские учёные выяснили, что она развила новые механизмы выживания, которые позволяют ей оставаться незаметной для иммунной системы человека и устойчивой к прививкам. Иными словами, коклюш стал супербактерией.
Пристальное внимание специалистов коклюш привлёк в период с 2008 по 2012 год. В это время Австралия пережила всплеск заболеваний, даже несмотря на высокий процент привитых от коклюша людей. Пик эпидемии пришёлся на 2011 год, когда было зарегистрировано порядка 40 тысяч новых случаев болезни.
После череды исследований австралийские специалисты заявили о важном открытии. Они выяснили, что штаммы B. pertussis настолько адаптировались к существующей ацеллюлярной вакцине (ACV), используемой в Австралии, что перестали на неё реагировать. Отметим, что ACV аналогична вакцинам от этого недуга, используемым в других странах мира, поэтому данная проблема касается не только Австралии.
"Мы обнаружили, что штаммы коклюша эволюционировали, чтобы улучшить свою выживаемость вне зависимости от того, был ли человек привит или нет, — объясняет глава последнего исследования, микробиолог Лоуренс Луу (Laurence Luu) из Университета Нового Южного Уэльса в Австралии. — Проще говоря, теперь бактерии, вызывающие коклюш, лучше прячутся, лучше питаются и превращаются в супербактерии".
Согласно данным, полученным после анализа белков, располагающихся на поверхности B. pertussis, новые штаммы этого микроба производят больше белков, связывающих питательные вещества, и больше транспортных белков, но меньше белков иммуногенных.
Как объясняют специалисты, это говорит о том, что новые штаммы бактерии более жизнеспособны, чем предыдущие поколения патогена и могут ещё активней забирать питательные вещества у своих хозяев, избегая при этом атак иммунной системы человека.
Что же касается положения дел для вакцинированных людей, то, по словам Луу, такие люди могут заразиться бактериями, вызывающими коклюш, но болезнь будет протекать без проявления симптомов.
"Таким образом, бактерии всё ещё могут колонизировать вас и выжить, не вызывая самой болезни, то есть, вы, возможно, даже не будете знать, что заражены из-за отсутствия симптомов, — объясняет Луу. — Ещё одна проблема, касающаяся [cуществующей] вакцины, заключается в том, что иммунитет [после прививки] быстро ослабевает, поэтому нам необходима новая вакцина, которая сможет лучше защищать людей от эволюционирующих штаммов, останавливать передачу болезни и обеспечивать более длительный иммунитет".
К слову, в ходе последней работы учёные идентифицировали новые антигены, которые являются потенциальными мишенями для будущей вакцины.
Исследователи надеются, что новый препарат от коклюша будет разработан и внедрён в клиническую практику в течение следующих пяти-десяти лет.
Также, подчёркивают специалисты, их открытие вовсе не означает, что не нужно прививаться от коклюша существующими вакцинами.
"Крайне важно, чтобы люди делали прививки, чтобы предотвратить распространение коклюша. Нынешняя вакцина всё ещё эффективна для защиты от этого заболевания, но в долгосрочной перспективе должны быть разработаны новые вакцины", — заключает профессор Жуйтин Лань (Ruiting Lan).
Статья с подробным описанием новой научной работы вышла в журнале Vaccine.
Отметим, что больший риск заболеть коклюшем имеют младенцы в возрасте до шести месяцев, люди, проживающие с человеком, заражённым бактерией B. pertussis, люди, которые работают с детьми, и пожилые, а также те, кто не прививался от коклюша в течение последних 10 лет. Повторную вакцинацию от коклюша также стоит пройти всем женщинам, которые планируют зачатие.
Обострение ситуации с коклюшем медики обычно наблюдают весной. Заражение происходит, когда больной человек кашляет или чихает. Одним из признаков болезни является сильный непродуктивный "лающий" кашель и большие трудности с дыханием.
К сожалению, продолжает расти количество детей, страдающих от болезней, избежать которых можно было, проведя своевременную профилактику.

Увеличилось число заболевших детей, своевременно не получивших вакцинацию против коклюша в сроки, определенные национальным календарём прививок. Это связано с тем, что родители или отказываются делать прививку, или откладывают процедуру на более поздний срок.
Что же такое коклюш?
Коклюш — это крайне заразное заболевание дыхательных путей, вызываемое бактерией Bordetella pertussis, которая живет в полости рта, носу и гортани. Многие дети, которые заразились коклюшем, страдают приступами кашля на протяжении 4–8 недель.
Болезнь легко распространяется от человека к человеку, главным образом воздушно-капельным путем при кашле, разговоре, плаче, крике или чиханьи.
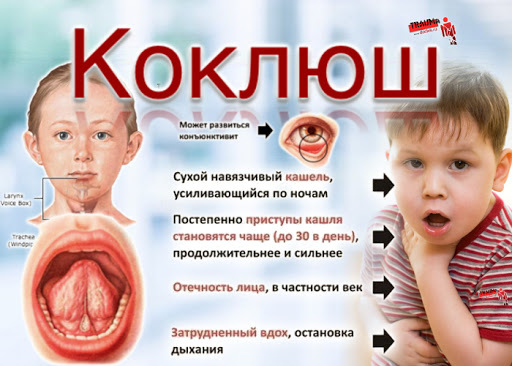
Для детей раннего возраста коклюш опасен из-за частого развития тяжелых форм заболевания и осложнений.
Первые симптомы обычно появляются через 7–10 дней после инфицирования и включают небольшой жар, насморк и кашель, который в типичных случаях постепенно развивается в приступообразный (пароксизмальный) кашель с судорогами (судорожный кашель). У маленьких младенцев пароксизм может сопровождаться периодами апноэ (остановки дыхания).
Особенностью инфекции является постепенное нарастание кашля в течение 2-3 недель после его появления. Коклюш нередко осложняется бронхитом, отитом. Пневмония является относительно распространенным осложнением; более редко возникают конвульсии и энцефалопатия.
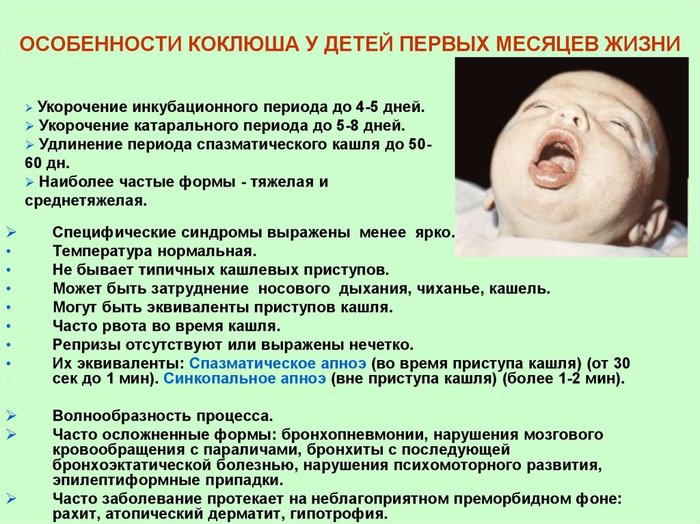
Пациенты, не прошедшие лечение, могут быть заразными на протяжении трех недель или более после возникновения кашля.
Основным в профилактике коклюша являются профилактические прививки.
На протяжении нескольких десятилетий программы иммунизации младенцев во всем мире весьма успешно предотвращали тяжелые формы коклюша у младенцев благодаря использованию коклюшных вакцин, качество которой подтверждено результатами исследований. По оценкам ВОЗ в 2008 году при помощи глобальной иммунизации против коклюша предотвращено около 687 000 смертей.
![]()

Антивакси ни чем пробить, хотя ролики на Ютуб с коклюшем у детей вгоняют в ужас любого.
Каждый год прививаюсь;) в загончике уметро, хоть бы раз какое осложнение было.
Совигрипп очень слабая вакцина как все российские, в Европе помощнее состав. Никакого вируса в них нет,только обломки ДНК. Заболеть от них нет никакой возможности, от слова совсем нет,никак,ни при каком раскладе.
Вы в сентябре прививку от гриппа делали?
Наткнулась на пост о рекламе в Италии, который был опубликован год назад. В реалиях выглядит жутко.

![]()
Про иммунитет и иммунную систему
Иммунная система – одна из участниц в поддержании гомеостаза в организме человека. Кроме нее в этом нелегком деле задействованы нервная и эндокринная система. Какая же роль иммунной системе в этом безумном мире и, иногда, безумной человеческой махине?
Иммунная система отвечает за обезвреживание патогенных организмов и прочей нечести в виде мертвых клеток, чужеродных биологических веществ и клеток.
Органы, которые участвуют в образовании клеток, спасающих наш организм, и в самом ответе на угрозу, можно разделить на две группы: центральное и периферическое звено.
В центральном звене с комфортом располагаются тимус и красный костный мозг. Красный костный мозг производит все клетки иммунной и кровеносной системы, что называется гемопоэзом и лимфопоэзом. В вилочковой железе, она же тимус, происходит созревание некоторых из клеток иммунной системы. Периферическое звено составляют органы, в которых может произойти первый контакт с антигеном и запуск каскада реакций, которые приведут к победе или поражению организма. К таким относятся селезенка, лимфоидная ткань кишечника, миндалины, лимфоузлы и селезенка. Вместе эти части системы образуют лимфомиелоидный комплекс.
Разнообразие клеток, производимых красным костным мозгом поражает. Начало всему дает плюрипотентные стволовые клетки. Из нее развиваются либо миелоидные, либо лимфоидные стволовые клетки. Несмотря на то, что разновидностей клеток на выходе получается много, их можно объединить. Из миелоидных клеток могут образоваться эритроциты, тромбоциты и фагоциты. Первые занимаются транспортом газов в крови, вторые ответственны за то чтобы залатать при необходимости рану, а третьи могут буквально съесть неугодную клетку. Лимфоидная клетка производит предшественников Т- и В – лимфоцитов, а также NK-киллеров. Созревание лимфоцитов произойдет в тимусе.
Клетки, объединяемые в группу фагоцитов, выполняют эффекторные функции, они вызывают тот или иной ответ на патоген или другую угрозу. В конце концов, жизнь этих клеток сводится либо к героической гибели, либо к сытному обеду, то есть, к фагоцитозу.
NK-киллеры, как можно догадаться из названия, - очень крутые, они убивают вирусы и опухолевые клетки. Т- и В – лимфоциты отвечают за клеточный и гуморальный иммунитет. Начнем с того, что Т-лимфоциты образуют три группировки: Т-хелперы, помогающие В-лимфоцитам стать плазматическими клетками, которые смогу совершить гуморальный ответ; Т-супрессоры, которые прессуют, опять же В-лимфоциты, блокируя их реакции, и Т-киллеры, ответственные за клеточный иммунитет.
Разберемся с видами иммунитета. Во-первых, иммунитет бывает искусственным и естественным. Искусственный – это когда в организм вводят что-то, и теперь он может бороться с патогеном. Естественный – когда организм работает для того, чтобы защитить себя. Кроме того, иммунитет может быть активным и пассивным. Это относится к обоим типам иммунитета, перечисленным выше. Активный – встреча с антигеном, выработка антител для борьбы. Пассивный – все у организма уже есть, ему не нужно вырабатывать антитела.
Откуда взять антитела и что произойдет?
1) Встреча с антигеном. Тогда лимфоциты В- и Т- поделятся на группы по функциям. Будут В- и Т-клетки памяти, плазматические клетки, взявшие начало от В-клеток, и эффекторные клетки. Плазматические клетки приведут к гуморальному ответу, то есть – выделению антител. Т-клетки уничтожат патоген, произойдет троллинг (нет) клеточный ответ.
2) Получить ослабленные или убитые возбудители инфекции из чудо-прививки. Хоть там организмы и полумертвые, это не помешает провернуть иммунной системе все то же, что и в первом случае.
3) Добыть готовые антитела из сыворотки. Результат – опять же гуморальный ответ.
4) Поблагодарить свой вид за какой-то стартовый набор для жизни. От рождения мы имеем эффекторные и плазматические клетки, а также фагоцитирующие клетки. Этого достаточно и для клеточного, и для гуморального ответа.
5) Получить антитела через плаценту или молоко матери (не путать со смесью для вскармливания). Да здравствует гуморальный иммунитет!
Интересно то, что наш иммунитет запомнит, кого он уже обезвредил когда-то и при повторном попадании этого патогена уже будет знать, что делать.
Врожденный иммунитет, он же видовой, кроме starter pack в виде фагоцитов, плазматических и эффекторных клеток, имеет факторы, которые играют далеко не последнюю роль в ответе. Есть вещества, способные перфорировать мембрану бактерий и даже ее расщепить. К таким относятся лизоцим и система комплемента, то есть система ферментов – разрушителей. Против вирусов и опухолей работают интерфероны, а С-реактивный белок не только разрушает комплексы антитело-антиген, но и помечает патогенные микроорганизмы, нейтрализует токсины бактериальной природы и не дает нашему организму навредить себе, т.к он блокирует аутоиммунные реакции.
Будьте как С-реактивный белок: не вредите себе.
PS: картинки взяты из интернета




Обнародованы зарплаты новосибирских ученых, которые спасают мир от коронавируса. Цифры шокируют

Например, 17 марта они изобрели 13 вариантов вакцины против коронавируса. В июне сообщат о первых результатах.
![]()
"Граждане! Делайте себе противохолерные прививки. ", РСФСР, 1920 год
Художник - Иванов Сергей Иванович (1885–1942).
Петербург. Госиздат. 1920 год.

![]()
Влияет ли вакцинация против ВПЧ на фертильность?

Способность женщины к рождению здорового ребенка – чудо, достоинство, преимущество, да, как ни назови, - богатство практически любой женщины. Именно поэтому вопрос, может ли прививка от ВПЧ оказывать влияние на фертильность, волнует многих молодых девушек и их матерей в первую очередь. Причем только тех, кто следит за своим здоровьем, регулярно повышая свой уровень медицинской грамотности, остальные или не знают о ее существовании, или не задумываются о вероятности получения ВПЧ-инфекции.
Можно продолжать бесконечно… Так что же делать? Если верить всему, что написано, лично я вижу только один выход: не жить половой жизнью! Это, конечно же, шутка. Я сама мама и чуть позже, думаю, с нетерпением буду ждать от своего ребенка внуков! Поэтому давайте разбираться, будем ли мы с вами делать себе и своим дочерям прививку от ВПЧ?
Так что же, появилось еще больше сомнений?
В целом о вакцинации…
Анализируя сообщения в интернете, могу сказать, что сегодня люди настроены против любой профилактической прививки. Единичные случаи неблагоприятных исходов, не всегда имеющие прямую связь с перенесенной инъекцией, представлены кричащими, пугающими заголовками. Страшно читать об ужасных последствиях проведенных вакцинаций против АКДС, кори, полиомиелита… При этом вакцина от ВПЧ фигурирует в качестве виновника осложнений и неблагоприятных явлений намного реже, чем любая другая, что, возможно, связано с небольшим числом вакцинированных в нашей стране. Так что же теперь, не делать прививки вообще? Это добровольный выбор каждого, но, отмечу, что к родителям непривитых детей при устройстве в детский сад, школу, как правило, возникает намного больше вопросов. Политика государства ясна, прививкам – да! Отмечу, что большинство родителей за программу вакцинации, число непривитых детей в детских учреждениях в разы меньше.
Моя личная позиция
Своего ребенка прививаю согласно календарю профилактических прививок. В 3 месяца после вакцинации против дифтерии, коклюша, столбняка и гепатита В на фоне подъема температуры до 39 градусов, дочка выдала судорожный синдром. Страшно было так, что я и думать забыла о том, что я врач, превратилась в истеричную мамашу и измучила звонками педиатра. Да, понервничала, но я была предупреждена о возможной гипертермии. Инструкции были даны мне дежурным врачом и выполнены безукоризненно. Все обошлось, и далее мы выполняем программу без особых сложностей. У меня не сформировалось предвзятого отношения к вакцинации, во многом благодаря тому, что я была осведомлена о возможности осложнений и о тактике, которую необходимо предпринять в случае их возникновения.
В 70 странах мира прививка от ВПЧ включена в национальные программы вакцинации, что привело к снижению показателей заболеваемости и смертности от рака шейки матки. Как здравомыслящий человек, могу сказать одно, если бы риски вакцинации были велики, уверена, что от профилактики уже давно бы отказались. Остро стоит вопрос о включении вакцин от ВПЧ в национальный календарь прививок в России в связи с увеличением заболеваемости раком шейки матки. Всемирная организация здравоохранения и ведущие регуляторные организации настоятельно рекомендуют включение вакцинации против ВПЧ в национальные календари прививок всех стран мира.
Почему в России сегодня ситуация по раку шейки матки (казалось бы, визуальному, легко диагностируемому заболеванию), несмотря на достижения современной медицины, стала хуже, чем в СССР?
Во – первых, воспитание было иным. Понятно, что и в СССР секс был, но, позвольте, не в таких же количествах и разнообразии, как сегодня! И принять во внимание нужно тот факт, что не обязательно женщина должна быть крайне сексуально активной для высокой вероятности встречи с вирусом, вполне достаточно единственного незащищенного полового контакта с носителем ВПЧ.
В 60-х годах прошлого столетия в стране был организованный массовый скрининг. Существовала сеть цеховых, сельских и участковых врачей, велись активные работы по санитарному просвещению населения. Однако эффективная превентивная система здравоохранения была разрушена в 90-е годы.
Сегодня сократили большую часть фельдшерско-акушерских пунктов, катастрофически не хватает работников первичного звена системы здравоохранения, санитарно-просветительские работы вести некому. Вот и выходит, что осведомленность населения низкая. И несмотря на наличие в нашей стране бесплатного диспансерного наблюдения, далеко не все проходят программу диспансеризации. Уверена, что мои читатели к данной категории лиц не относятся.
Можно ли снизить заболеваемость, не прибегая к вакцинации?
В нашей стране уже реализовано 12 пилотных программ иммунизации с положительными результатами. Тяжелых побочных эффектов вакцинации, к которым и относятся бесплодие или смертельный исход, в Российской Федерации не наблюдалось.
А какие результаты вакцинации освещены в мире?
Подведем итоги вышеизложенному:
1. Прививка от ВПЧ не несет в себе больший риск, чем любая другая прививка, входящая в национальный календарь прививок.
2. Вероятность каких-либо нежелательных реакций – минимальная, но, к сожалению, она есть, как и после проведения любой другой прививки.
3. Вакцинация от ВПЧ в масштабах нашей страны – великое благо, которое однозначно приведет к снижению заболеваемости и смертности. Сейчас дела обстоят так: заболеваемость в РФ составляет 20 женщин на 100000, смертность – 9,6; в Швеции, где введена массовая вакцинация, данные показатели составляют 9,5 и 3,9 на 100000 женщин соответственно.
4. Решение о том, нужно ли делать прививку от ВПЧ, Вы принимаете самостоятельно. Мое дело, как врача, предоставить Вам информацию: польза перевешивает риски в сотни раз, опять – таки, как и при проведении любой другой прививки.
5. То, что Вы вакцинированы, не означает отсутствие необходимости посещения гинеколога: вакцина защищает не от всех типов вируса, и помимо плоскоклеточного рака, существует еще и аденокарцинома. Да и вообще, кроме шейки есть еще вульва, влагалище, матка и ее придатки.
А для тех, кто дочитал до конца и был терпелив, в качестве бонуса приведу свои скромные размышления о времени, когда лучше выполнить вакцинацию, и о том, как быть, если Вы боитесь ее больше, чем перспективы инфицирования.
Благополучным моментом вакцинации считаю время перед началом половой жизни. Единственное, для формирования стойкого иммунитета к вирусу необходим временной интервал в 6 – 12 месяцев. Поэтому данный подход оправдан только в случае, если
- у Вас доверительные отношения с ребенком,
- Вы являетесь для него авторитетом,
- подросток сознателен и терпелив.
Чаще бывает более печальный вариант: мама может не догадываться о том, что половой дебют уже произошел, а сегодня, когда молодые пациентки честно говорят, что половую жизнь начали в 13 лет, я уже и не удивляюсь. Поэтому, если Вы не уверены, что ребенок Вас посвятит в подробности своей личной жизни, то 13 лет, на мой взгляд, оправданный возраст.
Помните о цитологическом скрининге и ВПЧ - тестировании! Начало их должно быть привязано к половому дебюту. И, даже если у Вас один половой партнер, и Вы в нем уверены на все 100%, и чувствуете Вы себя замечательно, не игнорируйте ежегодные посещения гинеколога и цервикальный скрининг.
Конечно, хорошо, чтобы ничего не было найдено. Но, если уж найдено, помните, у ВПЧ есть право находиться в Вашем организме не более 2 лет, далее вероятность неблагоприятных последствий его присутствия возрастает в разы. Поэтому до 2 лет допустимо наблюдение со строгим цитологическим контролем и, возможно, биопсией, а далее – только активная тактика!
Читайте также:


