Акне (прыщи) новорожденных и младенцев
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Акне – довольно распространенное заболевание у детей любого возраста, которое характеризуется появлением угревой сыпи преимущественно на коже лица. У новорожденных и детей грудного возраста заболевание характеризуется недлительным течением, умеренной степенью выраженности, тогда как у детей раннего возраста сыпь обычно выражена и существует длительный период. В патогенезе данного заболевания важную роль играет гиперфункция сальных желез, вызванная влиянием андрогенов в основном из коры надпочечников [1]. Повышенный уровень дегидроэпиандростерона сульфата (ДГЭАС) в сыворотке крови является фактором риска развития тяжелой формы акне [1]. Лечение этого заболевания у детей грудного возраста включает назначение местной терапии, а у детей раннего возраста и подростков при наличии воспалительных элементов сыпи показано сочетание препаратов для местного и системного приема. В препубертатный период необходимо применение местных комедолитиков. При наличии акне, склонного к рубцеванию, необходимо использовать таблетированный изотретиноин (ретиноид для системного применения). Появление акне в любом возрасте является показателем гиперандрогении, причины которой необходимо установить при тщательном обследовании ребенка.
Неонатальный цефалический пустулез (акне новорожденных)
Неонатальный цефалический пустулез (НЦП) относится к группе акне новорожденных и отмечается у 20% детей первых дней жизни [2, 3]. Наиболее типичный характер сыпи – папуло-пустулезный эритематоз. Как правило, комедоны отсутствуют. Преимущественная локализация сыпи – на лице, а именно на щеках, подбородке, веках, на лбу, реже – на волосистой части головы, шее и верхней части грудной клетки. Заболевание обычно умеренной степени тяжести и проходит бесследно в сроки от 4 недель до 3 месяцев. Однако иногда сыпь может персистировать до 6-12 мес.
Патогенез
НЦП развивается в первые недели после рождения вследствие колонизации кожи дрожжеподобными грибами рода Malassezia (в основном Malassezia sympodialis или Malassezia globosa) [4, 5]. Роль рода Malassezia как этиологического фактора заболевания доказана не окончательно, поскольку эти дрожжеподобные грибы являются представителями нормальной микрофлоры у детей. Проведенные исследования доказали наличие Malassezia в мазках из элементов сыпи, однако более чем в 38% образцов грибы не выявлены [5]. Это можно объяснить тем, что НЦП развивается вследствие чрезмерного размножения липофильных дрожжей, что приводит к воспалительной реакции с образованием мономорфных папул и пустул. В качестве провоцирующего фактора может выступать избыточное образование кожного сала, что ведет к закупорке пор и фолликулов [4, 6].
Терапия
Учитывая то, что данное заболевание характеризуется спонтанным и самостоятельным разрешением, в большинстве случаев лечение не требуется. Однако при наличии множественных поражений показано местное применение кремов с кетоконазолом, которые сокращают длительность заболевания [6, 7, 9].
Акне младенцев
Акне младенцев отмечается реже и начинается позже по сравнению с НЦП, как правило, в возрасте от 3-6 до 16 мес [10, 11]. Мальчики более подвержены заболеванию. Вероятность развития тяжелой формы угревой сыпи выше у детей родителей, которые страдали/страдают акне [2, 7]. Акне младенцев характеризуется наличием открытых и закрытых комедонов, папул и пустул. По сравнению с НЦП сыпь более распространенная и чаще содержит воспалительные элементы. Иногда образуются гнойные кисты, которые приводят к рубцеванию. Сыпь локализуется на лице, преимущественно на щеках (рис. 2). В некоторых случаях акне исчезает к 1-2-му году жизни, но, как правило, заболевание длится до 4-5 лет [12]. Тяжелой формой угревой сыпи с выраженным воспалением является acne conglobata (шаровидные угри), при котором узлы, сливаясь, образуют конгломераты. В этих случаях могут возникать абсцессы, а впоследствии – грубые рубцы [12]. Акне младенцев, особенно конглобатная форма, может приводить к развитию тяжелого заболевания в подростковый период [7].
Патогенез
Патогенез заболевания окончательно не изучен. Случаи с наличием акне в семейном анамнезе указывают на важность генетического фактора. У детей также может быть генетическая предрасположенность к повышенной функции сальных желез, склонности фолликулов к кератинизации в результате воспаления [13]. При семейном гиперандрогенизме, сопровождающемся развитием акне и гирсутизма, доказана возможность трансплацентарной стимуляции сальных желез материнскими андрогенами [8, 13]. Известно, что уровень секреции кожного сала возрастает на протяжении неонатального периода, после чего происходит его снижение к 6-12-му месяцу жизни [7]. У мальчиков при рождении и до 6-12 мес повышен уровень лютеинизирующего гормона (ЛГ) и тестостерона. С 1-го года до наступления адренархе практически не происходит продукция андрогенов яичками. В отличие от мальчиков у девочек уровень тестостерона после рождения быстро снижается в течение 2 нед жизни. У новорожденных девочек и мальчиков надпочечники содержат увеличенную ретикулярную зону и область, продуцирующую андрогены, которая уменьшается в размерах в течение года. Кора надпочечников новорожденных вырабатывает ДГЭАС, который стимулирует работу сальных желез. Его уровень снижается до адренархе, а затем снова повышается [1, 12, 14]. Выработка андрогенов половыми железами мальчиков дает дополнительный стимул надпочечникам, что объясняет их преимущественную предрасположенность к развитию акне [8, 12].
Постановка диагноза
Акне младенцев необходимо дифференцировать с акнеформными высыпаниями, вызванными контактом с различными мазями, кремами и маслами (acne venenata infantum). Исключают розацеа (розовые угри), которые характеризуются появлением эритематозных папул и пустул в периорбитальной области, появляющихся при местном, ингаляционном, а также системном применении кортикостероидов [2, 7]. Также следует различать хлоракне – акнеформную сыпь, которая локализируется на лице и является результатом использования хлорированных ароматических гидрокарбонатных соединений [12]. Кроме того, дифференциальный диагноз следует проводить с акне новорожденных. При тяжелом длительном течении акне необходимо исключить гиперандрогенемию. С этой целью проводят осмотр для выявления преждевременного полового созревания, определяют костный возраст, проводят ряд лабораторных анализов, в том числе уровня фолликулостимулирующего гормона (ФСГ), ЛГ, тестостерона, ДГЭАС. При наличии любых отклонений ребенка направляют к эндокринологу (рис. 3).
Терапия
В легких случаях акне показаны топические ретиноиды, возможна комбинация с бензоилпероксидом и местными антибиотиками (эритромицин, клиндамицин) [1]. Наиболее тяжелыми формами заболевания являются воспалительные поражения с образованием глубоких папул и узлов, которые могут существовать на протяжении нескольких месяцев. В этих случаях назначают таблетированные формы эритромицина в дозе 125-250 мг два раза в день. У пациентов с документированной резистентностью к эритромицину назначают триметоприм/сульфаметоксазол 100 мг дважды в день [7]. Использование таблетированного тетрациклина не показано, поскольку у детей младше 8 лет существует риск нарушения развития костей и зубов.
Глубоко лежащие узлы и пузыри являются показанием к назначению инъекций триамцинолона ацетонида в низких дозах. При отсутствии эффекта назначают per os изотретиноин, который одобрен FDA для детей старше 12 лет [10]. По данным литературы, у детей 4-5 лет изотретиноин в дозе 0,36-2 мг/кг массы тела в день на протяжении 4-6 мес способствует значительному улучшению. Препарат хорошо переносится. Риск развития побочных эффектов, таких как экзема, хейлит, нарушение роста волос, изменение настроения, развитие грануляционной ткани, повышение уровня сывороточных трансаминаз и лактатдегидрогеназы, минимален [15, 16]. Единственной проблемой при назначении препарата детям раннего возраста является форма выпуска – желатиновая капсула, при этом действующее вещество инактивируется при воздействии солнца и кислорода [10]. Поэтому капсулы открывают при неярком свете и смешивают с пищевыми продуктами, например маслом или джемом [15]. Необходимо наблюдать за состоянием пациента и контролировать анализ крови, функцию печени, уровень триглицеридов и холестерина.
Длительность терапии акне младенцев составляет от 6 до 11 мес [11]. Родители должны быть информированы о хроническом течении заболевания с вероятностью повторного появления акне в пубертатный период.
Акне раннего детского возраста
В редких случаях акне выявляют в возрасте от 1 до 7 лет. При появлении акне в этом возрасте обязательно необходимо исключить гиперандрогенемию.
Патогенез
Как отмечено выше, выделение андрогенов корой надпочечников происходит в течение первого года жизни и практически прекращается в раннем детском возрасте. Повторное увеличение секреции гормонов начинается после 7 лет. Поэтому появление акне в возрасте от 1 до 7 лет, как правило, вызвано гиперандрогенизмом.
Постановка диагноза
Дифференциальный диагноз необходимо проводить с ихтиозом (волосяным лишаем, keratosis pilaris) и милиарией (потницей). Существуют случаи появления акне при применении дактиномицина (цитостатик антибактериальной природы) [2, 17]. Для постановки диагноза необходимо исключить преждевременное адренархе, синдром Кушинга, легкую форму ВАГ, опухоли гонад или надпочечников, истинное преждевременное половое созревание [1]. Определяется костный возраст, который является физиологическим показателем полового развития. Из лабораторных анализов определяют уровень общего и свободного тестостерона, ДГЭАС, ФСГ, ЛГ, пролактина и 17-альфа-гидроксипрогестерона (рис. 4).
Терапия
Лечение то же, что и при акне младенцев. Терапией выбора при легких формах заболевания являются ретиноиды в низких дозах.
Акне препубертатного периода
Появление акне может быть первым признаком полового созревания, которое сопровождается повышенным выделением андрогенов с кожным салом и мочой [18]. Наиболее часто локализацией акне являются лоб, нос и щеки. Риск развития тяжелого акне прямо пропорционален выраженности полового созревания [19, 20] и у девочек характеризуется ранним появлением менархе. Это сопровождается высоким уровнем ДГЭАС, свободного и общего тестостерона. Таким образом, раннее развитие акне, высокий уровень ДГЭАС, свободного и общего тестостерона является фактором риска развития тяжелого или длительно текущего заболевания [1, 15, 21].
Патогенез
Процесс полового развития состоит из двух компонентов – адренархе в результате созревания надпочечников и истинное половое развитие как следствие созревания яичек у мальчиков и яичников у девочек, регулируемое гипофизарно-гипоталамической системой. Адренархе начинается в возрасте 6-7 лет у девочек и 7-8 – у мальчиков, сопровождаясь высоким уровнем ДГЭАС, появлением себореи, вторичных половых признаков и часто развитием акне [2].
Постановка диагноза
При проведении дифференциальной диагностики необходимо учитывать те же моменты, что и при акне раннего возраста. Исключаются побочное действие некоторых препаратов (кортикостероиды, антиконвульсанты, литий, изониазид) и редкие случаи гнойного гидраденита препубертатного возраста [7]. Пациентов с длительно существующим и не поддающимся терапии акне необходимо обследовать на наличие гормональных отклонений. Гирсутизм – избыточный рост волос – является одним из настораживающих признаков гиперандрогенизма [14]. Чрезмерная продукция андрогенов может быть следствием функциональной гиперфункции надпочечников, болезни Кушинга, классической или неклассической формы ВАГ, аденомы либо карциномы [22]. Важно то, что у мальчиков акне может быть единственным симптомом гиперандрогении [23]. У девочек чрезмерное выделение андрогенов яичниками может развиваться в результате доброкачественных или злокачественных опухолей и/или, что более вероятно, синдрома поликистоза яичников, который также сопровождается ожирением и инсулинорезистентностью [7, 24].
Скрининговые лабораторные тесты включают определение уровня сывороточного общего и свободного тестостерона, ДГЭАС, ЛГ/ФСГ. Повышение ДГЭАС свидетельствует о надпочечниковой природе заболевания, тогда как увеличение отношения ЛГ/ФСГ более чем в 3 раза – о синдроме поликистоза яичников [14, 23].
Терапия
Лечение акне должно быть индивидуализированным и учитывать форму, локализацию, распространенность и наличие воспалительных элементов [2]. Значительной проблемой лечения детей данной возрастной категории является их низкий комплайенс [1]. Наиболее эффективна комбинированная терапия, которая включает топические комедолитики, такие как ретиноиды, бензоилпероксид, азелаиновая и салициловая кислоты. Применение скрабов для лица и любые механические манипуляции противопоказаны. При наличии воспалительного процесса назначают местные антибиотики в комбинации с бензоилпероксидом. При тяжелом воспалительном заболевании наиболее эффективным является системная антибиотикотерапия тетрациклином (детям старше 8 лет), эритромицином, триметопримом/сульфаметоксазолом, ампициллином или цефалексином [14]. В наиболее тяжелых случаях при высоком риске рубцевания необходимо использовать изотретиноин.
Гормональная терапия назначается только в случаях ВАГ или синдрома поликистоза яичников и включает прием пероральных контрацептивов, глюкокортикостероидов и антиандрогенов. Антиандрогены, например спиронолактон, можно использовать при лечении девочек с резистентным акне. Для таких пациентов важен постоянный контроль гормонального статуса [7, 14].
Выводы
Акне – часто отмечаемое у детей заболевание. Знание особенностей патогенеза данной патологии поможет выявить гормональные отклонения, которые часто сопровождают угревую сыпь. Необходимо тщательно обследовать детей с тяжелой длительно персистирующей формой угревой сыпи, а также детей, у которых акне развивается в нетипичном возрасте (от 1 до 8 лет). Важно то, что ранняя постановка правильного диагноза и своевременная терапия дают возможность предотвратить образование рубцовых дефектов кожи лица, а также психологическое травмирование ребенка.
Перевод с англ. Ольги Татаренко
СТАТТІ ЗА ТЕМОЮ
Компанія Berlin Chemie глибоко засмучена трагічною ситуацією в Україні, руйнуванням і жертвами серед мирного населення. Ми категорично засуджуємо всі акти агресії в Україні та світі, докладаємо значних зусиль для допомоги в розв’язанні гуманітарної кризи та забезпеченні доступу пацієнтів до лікарських засобів. .
Система гемостазу є складною, адже фізіологічно вона призначена для захисту людини від кровотечі. Ця система задіюється одразу після ушкодження ендотелію судин з одночасною синергічною взаємодією тромбоцитів і факторів згортання. Водночас у здорових людей цей процес здійснюється так, щоб уникнути надлишкового утворення та відкладення фібрину всередині кровоносних судин, з одного боку, і бути готовим зупинити кровотечу – з іншого. Для досягнення цієї найважливішої мети потрібне тонке регулювання її діяльності. Інакше кажучи, всі дії системи гемостазу перебувають під постійним контролем для забезпечення ідеального балансу на відстані від Сцилли (кровотеча) та Харибди (тромбоз). Ця система є динамічною і дуже залежить від віку. Існують значні відмінності між системою згортання в новонароджених порівняно з дітьми та дорослими. Так само як Одіссею та аргонавтам для того, щоб вижити, потрібно було пропливти через вузьку протоку між Сциллою та Харибдою, так і новонародженому в перші години та дні життя необхідно лавірувати між ризиком тромбозу та ризиком геморагії. .
При складанні плану ведення пацієнта з хронічним болем старшої вікової групи слід розглянути можливість комбінованого застосування фармакологічного та нефармакологічного втручань. Вибір лікарських засобів для фармакологічного контролю болю в осіб старших вікових груп потребує суворого персоніфікованого підходу.
Сьогодні в рамках оцінки чинників ризику серцево-судинних (СС) захворювань дедалі більший інтерес наукового світу прикутий до ендотелію та його функції. Ендотелій уражається насамперед унаслідок артеріальної гіпертензії (АГ), це проявляється розвитком його дисфункції та морфологічною перебудовою артеріальної стінки. Добре відомо, що з віком підвищується судинна жорсткість, що пов’язують зі зниженням в артеріальній стінці вмісту еластину та підвищенням кількості колагену 4. У разі АГ перебіг цих процесів значно прискорюється – судинний вік починає випереджати хронологічний (паспортний). Тому дедалі більше науковців для опису функціонального та морфологічного стану серцево-судинної системи використовують термін «синдром раннього старіння судин», або EVA‑синдром (early vascular aging), як модель старіння судин, яка більш точно відображає структурні та функціональні зміни, що відбуваються в організмі в міру його старіння [1].
Нужно ли лечить акне новорожденных?
В первый месяц жизни у грудных детей нередко появляется акне новорожденных, которое выглядит как подростковая угревая сыпь. Молодые мамы могут спутать младенческое акне с другими кожными заболеваниями – например, аллергической реакцией. Важно своевременно обратиться к врачу: он поставит диагноз и назначит план ухода за кожей крохи.
Не знаете как подобрать уход?
Диагностика акне, основанная на искусственном интеллекте
Экспертная диагностика кожи по одной фотографии
Что такое акне новорожденных?
Акне новорожденных, или неонатальный пустулез — это распространенное состояние кожи новорожденного ребенка, которое не является заболеванием и проходит само по себе. Высыпания могут появиться уже на второй-третьей неделе жизни, а некоторые младенцы и вовсе рождаются с легкой формой детского акне.
Младенческое акне проявляется в виде красных бугорков, папул и пустул (маленьких гнойничков) на лбу, щеках, подбородке, реже на шее и спине и не доставляет грудничку дискомфорта — в отличие от аллергической реакции, которая может распространяться по всему телу и вызывает зуд. Высыпания на лице у новорожденного могут напоминать атопический дерматит на ранней стадии, потому что он тоже начинается с лица, но гораздо позже — только на 2-3 месяце жизни, и вместо мелких высыпаний для «диатеза» характерны зуд, крупные очаги и корочки, которые затем появляются и на других частях тела.
Родителям важно знать, почему возникает это состояние и до какого возраста оно считается нормальным.
Причины появления младенческого акне
Основная причина, вызывающая акне младенцев, – влияние половых гормонов матери, которые активно вырабатываются в течение беременности и воздействуют на ребенка как в периоде внутриутробного развития, так и в первые месяцы жизни.Ниже перечислены факторы, которые усугубляют высыпания на лице у новорожденного. Старайтесь избегать их в целях профилактики или когда высыпания все-таки появились, чтобы не ухудшить состояние кожи малыша:
- Попадание молока, молочной смеси и слюны на кожу;
- Слезы малыша;
- Трение кожи об одежду, особенно при слишком грубой или синтетической ткани;
- Остатки стирального порошка или мыла на одежде;
- Перегрев и пот.
Нужно ли лечить акне новорожденных?

Акне новорожденных как физиологическая особенность не требует специального лечения. Если малыша высыпало, соблюдайте следующие правила:
- Ни в коем случае не прокалывайте и не выдавливайте высыпания — в ранку могут попасть загрязнения и привести к воспалительному процессу;
- Не трите пораженные участки полотенцем, аккуратно промакивайте;
- По возможности не используйте косметические средства на лице. Если у младенца возникла сыпь, не стоит мазать ее лосьоном, кремом или маслом;
- Надевайте малышу специальные варежки, чтобы он не поцарапал себя.
Акне новорожденных при правильном подходе проходит без следа самостоятельно за довольно короткие сроки — от нескольких недель до 3 месяцев. При этом нежной детской коже необходим ежедневный уход и соблюдение базовых принципов гигиены:
1. Купайте малыша с частотой, рекомендованной педиатром
Слишком частое купание может привести к сухости кожи, а слишком редкое — к накоплению микробов в складках, что критично, особенно если акне локализуется в том числе на шее и спине. Прислушаться к рекомендациям педиатра – самый верный способ определить, как часто нужно купать малыша.
2. Используйте мягкие средства для очищения
Купать малыша с моющим средством следует не чаще 1-2 раза в неделю. Рекомендуем выбирать формулы, которые помогают бережно очистить нежную детскую кожу и удалить загрязнения не пересушивая. Так, липидовосполняющее смягчающее масло для ванны и душа для детей и взрослых Lipikar Oil AP+ содержит запатентованный компонент аква позэ филиформис, который способствует восстановлению микробиома кожи. Масло ши в составе помогает укрепить защитный барьер, успокаивает, дарит ощущение комфорта и сохраняет кожу увлажненной надолго.

Для очень чувствительной кожи обратите внимание на очищающий гель CICAPLAST LAVANT B5. Ультрамягкая* формула содержит пантенол, который помогает успокоить сухие и раздраженные участки, а также комплекс из меди, цинка и марганца с антибактериальными свойствами. Не содержит мыла и отдушек.

*среди продуктов La Roche-Posay
3. Соблюдайте алгоритм купания
Температура воды для грудничкового купания — около 37°С. Используйте термометр для контроля, поскольку разница всего в 1-2 градуса может быть критична для нежной кожи малыша. Сама процедура не должна длиться долго, достаточно 10 минут.
В первую очередь очищают голову и лицо, в последнюю — область промежности. После купания аккуратно промакивайте кожу полотенцем, не растирая. Не допускайте резкого перепада температур между ванной и комнатой, чтобы малыш не замерз.
4. Увлажняйте кожу
На чистую сухую кожу нанесите специальное детское увлажняющее средство — например, молочко для сухой и очень сухой кожи младенцев, детей и взрослых Lipikar Lait с маслом карите, Термальной водой La Roche-Posay и ниацинамидом. Гипоаллергенная формула обеспечивает продолжительный комфорт даже очень сухой, чувствительной и деликатной коже. Попробуйте разные виды продуктов для увлажнения, чтобы найти подходящий именно вашему малышу.

5. При необходимости используйте восстанавливающие средства
Успокаивающее мультивосстанавливающее средство для кожи младенцев, детей и взрослых CICAPLAST БАЛЬЗАМ B5 улучшает процесс восстановления кожи и содержит минеральный комплекс, обладающий противовоспалительными и антибактериальным свойствами. Формула средства защитит кожу от размножения бактерий и возникновения воспаления.

Восстанавливающее и заживляющее средство для сверхчувствительной и/или склонной к атопии кожи младенцев, детей и взрослых.
6. Регулярно подстригайте ногти
У младенцев очень острые ногти, они легко могут повредить пораженные детским акне области и замедлить процесс восстановления. Начинать подстригать ногти можно уже спустя 10-14 дней после родов, и легче всего это делать после купания, когда они мягкие и распаренные. Используйте детские ножницы с закругленными концами, предварительно обработав их спиртом. На руках обрезайте ногти в форме полукруга, а на ногах — по прямой, чтобы уголки не врастали. Повторяйте каждые 5-7 дней.

7. Практикуйте воздушные ванны
Одежда, подгузник и рукавички могут привести к запреванию кожи, поэтому важно время от времени устраивать малышу воздушные ванны. Такие процедуры ускоряют адаптацию к окружающей среде после 9 месяцев в утробе и укрепляют иммунитет, повышая сопротивляемость к болезнетворным микроорганизмам, нормализуют обмен веществ и улучшают сон. Начните с 1-2 минут каждый день и постепенно увеличивайте время до часа в жаркое время года. Зима — не повод отказываться от воздушных ванн, достаточно сократить длительность.
Если вы обнаружили у малыша младенческое акне, не стоит самостоятельно заниматься лечением. Следует обратиться за консультацией к педиатру, который поможет составить тактику ухода за кожей ребенка.
Когда проходит акне новорожденных?
В норме прыщики проходят самостоятельно к четырехмесячному возрасту без образования рубцов, но может потребоваться и до 6 месяцев, чтобы кожа очистилась от папул. Главное — сохранять спокойствие и помнить, что это только косметическая проблема, и высыпания для малыша безвредны. Однако если они увеличиваются в размерах и помимо головы появляются на груди или на теле, стоит обратиться к врачу — он подскажет, что происходит с кожей и чем ее лечить.
Как отличить акне от аллергии
Многие мамочки сталкиваются с проблемой высыпаний на лице в первый месяц жизни малыша. Первые мысли, которые посещают, что это аллергия. Зачастую, к сожалению, медсестра, которая приходит на патронаж, тоже может «ошибочно» убедить в том, что мамочка съела запрещенный шоколад или апельсины. Молодая мама «садится» на диету, оставляя только гречку и куриную грудку, исключая все цветные продукты.
В первые три недели жизни малыша обычно появляется сыпь, абсолютно не связанная с употребляемыми мамой пищевыми продуктами. Это акне новорожденных, или угри новорожденных, - более частое явление, чем аллергия.
И почему же возникают угри в столь раннем возрасте?
В целом акне у детей делят на несколько групп в зависимости от возраста.
Акне новорожденных (неонатальные акне) появляются в первые три недели после рождения. Встречается довольно часто, примерно у 20% новорожденных. Существуют разные точки зрения на счет появления акне новорожденных. Главная причина - усиленная функция сальных желез в ответ на андрогены («мужские» половые гормоны) матери и синтез собственных андрогенов у новорожденного. Это создает хорошие условия для размножения на коже микроорганизмов Propionbacterium (Cuibacterium) acne. Главная особенность акне в этом возрасте – это открытые и закрытые комедоны (угри и белые угри), папулы, пустулы (гнойнички). Обычные места локализации - щеки, лоб, подбородок, реже шея и спина. Есть разновидность акне новорожденных - цефалический пустулез. Считается, что это не совсем классические угри, так как обычно высыпания не в виде комедонов, а пустул (гнойничков) – белых угрей. Появление их тоже приходится примерно на 3-ю неделю жизни. И цефалический пустулез у малышей связан с колонизацией дрожжеподобных грибов Malassezia (маласcезия).
Акне раннего детского возраста встречаются реже, чем акне новорожденных, и могут появиться, начиная с 6 недель в течение первого года жизни. Причины появления их также связаны с «мужскими» гормонами. Сыпь не такая обильная, как при акне новорожденных. Сыпь в виде единичных комедонов, папул, гнойничков.
Что делать при акне у детей первого года жизни?
В целом, определить акне новорожденных не составляет проблем. Главная проблема – это беспокойство матери, так как в большинстве случаев акне в таком возрасте самому ребенку не доставляет дискомфорта. Никаких специальных лабораторных исследований не требуется. Специального лечения тоже. Акне новорожденных относится к одним из тех состояний ребенка, которые происходят в связи с рождением ребенка, в связи с адаптацией ребенка к внеутробной жизни, т.е. вне матери. Поэтому главное – это время и терпение матери. Мамочке не нужно обвинять себя, что не удержалась от «вкусняшки» и начинать изнурять себя диетами.
Обычно акне новорожденных и раннего детского возраста проходят самостоятельно в течение нескольких дней/ недель, не оставляя следов и рубцов. Требуются лишь тщательная, но щадящая гигиена, и терпение матери. Очищение кожи мягкими детскими средствами. К сожалению, для этого кусок детского мыла не подойдет. Нужно использовать средства с нейтральными ph, без спирта и раздражающих компонентов. Необходимы нежирные косметические средства. Избегайте растительных отваров, так как они дополнительно могут раздражать детскую кожу.
Если угри долго не проходят, стоит обратиться к врачу. При цефалическом пустулезе, обычно при затяжном течении, могут понадобиться наружные противогрибковые средства. Хотя в большинстве своем, он тоже не требует специального лечения.
Точно не следует затягивать с визитом к врачу, если акне появились в возрасте старше 1 года до 7 лет – это акне среднего детского возраста. К годовалому возрасту синтез андрогенов снижается и сохраняется на низком уровне примерно до 7 лет. Поэтому после года проблемы с угрями должны пройти. В противном случае нужно искать причины гиперандрогении (повышенного уровня андрогенов). В этом поможет эндокринолог. В таких случаях обычно назначаются анализы для определения уровня гормонов: свободного и общего тестостерона, дегидроэпиандростерона, лютеинзирующего и фолликулостимулирующего гормонов (ЛГ и ФСГ), пролактина и 17-гидроксипрогестерона.
Как отличить акне новорожденных от аллергии и других кожных заболеваний?
В отличие от акне, истинная аллергия редко ограничивается лицом, и высыпания распространяются по всему телу. Очаги обычно ярко-красные, крупные, отечные, могут сливаться. В таких случаях врач может начать поиски причины аллергии, при необходимости назначить аллерготесты.
Появление угрей также может навести на мысль, что это «диатез», на медицинском атопический дерматит, который многие считают аллергической реакцией. Но на самом деле он обусловлен нарушениями в эпидермальном барьере кожи. Атопический дерматит также начинается с лица, но позже, с 2-3-х месяцев жизни. Для младенческого периода характерна сыпь в виде красных крупных очагов на щеках, часто они мокнущие, могут быть корочки. Позже высыпания появляются на других частях тела, ягодицах. Атопический дерматит доставляет дискомфорт ребенку из-за зуда.
Главное, при появлении любых высыпаний у ребенка, наблюдать за общим состоянием малыша, измерить температуру тела. Часто разного вида сыпь, в том числе на лице, может сопровождать инфекционные заболевания, например, парвовирусная инфекция, детская розеола («внезапная экзантема»), бактериальные инфекции. Поэтому, если помимо сыпи, ребенок вял, у него высокая температура, следует обратиться к доктору!
Красные прыщики на лице у новорожденного

Сыпь на лице новорожденного – частое явление, которое считается признаком адаптации малыша к окружающей среде. В большинстве случаев высыпания проходят сами и требуют лишь грамотного ухода без применения лекарственных средств. Как отличить безобидные красные прыщики от дерматологических заболеваний и аллергии? Как понять, что сыпь пройдет сама, а какие признаки - это повод обратиться ко врачу?
Аллергическая сыпь у новорожденного
Аллергия у грудничка – это неблагоприятный иммунный ответ детского организма на потенциально опасное вещество. Чаще всего аллергическая сыпь возникает на фоне употребления кормящей мамой продуктов, способных выступать раздражителем. В эту группу входят:
- коровье молоко;
- соевый [1] и яичный белок;
- рыба;
- клубника;
- орехи.

Первым признаком развивающейся аллергической сыпи является шелушение. Патологические очаги с пересушенной кожей на лице новорожденного формируются симметрично, локализуются на щеках и на лбу.
Обратиться к врачу необходимо в том случае, если появление высыпаний сказывается на общем состоянии малыша. Раздражительность, беспокойный сон, нарушения со стороны желудочно-кишечного тракта, лихорадка и рвота – опасные симптомы, которые следует немедленно купировать под наблюдением педиатра.
Акне новорожденных
Неонатальные акне могут появляться в первые недели жизни ребенка в области лба, носа и щек. По внешнему виду они напоминают прыщи с гнойными головками, характерные для подростковой сыпи. Предполагается, что причина появления угрей – повышенная выработка себума, который закупоривает протоки сальных желез и провоцирует воспалительную реакцию.
Патогенез появления маленьких прыщиков у новорожденных связан и с процессами становления гормональной системы. Организм избавляется от трансплацентарного влияния андрогенов матери [2], начинают интенсивнее продуцироваться гормоны надпочечников, которые влияют на состояние кожи.
Акне новорожденных лечения не требует [9] – достаточно стандартного ежедневного ухода с применением деликатного мыла или детской косметики. В большинстве случаев появляющиеся на лице прыщики проходят самостоятельно к 4-месячному возрасту.
Потница
Потница – поражение кожи, которое связано с гиперфункцией потовых желез и раздражением выводных протоков. Заболевание может развиваться вследствие неправильного ухода за кожей новорожденного, при длительном пребывании в жарких помещениях и неправильном выборе одежды (ребенка сильно кутают).
Потница напоминает аллергическую сыпь, но отличается от нее локализацией. Признаки аллергии чаще всего появляются на коже лица ребенка, а при потнице высыпания формируются по всему телу – чаще всего в естественных складках, на шее, внизу живота и в верхней части грудной клетки.
Как выглядит потница:
- мелкие пузырьки с прозрачным содержимым, склонные к возникновению жжения и зуда;
- в сложных случаях – красноватые узелки с воспаленным ободком;
- при обширных повреждениях кожи – мокнущие участки.
Сама по себе потница не опасна для здоровья ребенка. Но повреждения кожных покровов чреваты присоединением бактериальной или грибковой инфекции. В этом случае развиваются гнойные процессы, кожа становится отечной, появляется гнилостный запах. Красные прыщики при потнице вызывают у ребенка дискомфорт – он становится капризным и раздражительным, отказывается от еды и плохо спит.
Себорейный дерматит
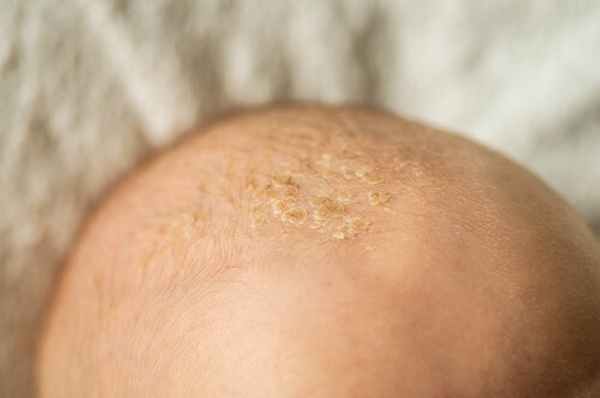
На коже новорожденного могут появляться не только прыщики красного цвета, но и желтоватые чешуйки. Это признаки себорейного дерматита – заболевания, связанного с повышенной секрецией кожного сала. Чешуйки образуются на первом месяце жизни на участках тела с большим скоплением сальных желез – на волосистой части головы, верхней трети спины, на лице, груди и в области ушных раковин. Себорейный дерматит иногда называют “молочными корочками”, которые могут быть связаны с применением неподходящих косметических средства для ухода за кожей грудничка.
На самом деле заболевание вызвано высоким содержанием в крови материнских гормонов или изменением биохимического состава липидов на поверхности кожи [4].
В большинстве случаев себорейный дерматит детского возраста проходит самостоятельно. Родителям необходимо лишь позаботиться о правильном уходе, но усердно удалять корочки не рекомендуется – вы рискуете повредить нежную кожу и занести инфекцию. Лучше воспользоваться специально разработанными средствами – такими, как Шампунь-пенка от "молочных корочек" для новорожденных. Он облегчает удаление чешуек в 90% случаев , а у 95% малышей успокаивает кожу головы [5.2]. В составе средства – 99% ингредиентов природного происхождения. Шампунь не содержит отдушек и изготовлен по формуле “без слез”.
При наличии толстых, плотных чешуек, которые располагаются не только на волосистой части головы, но и на других участках, хорошим помощником будет Крем от “молочных корочек” , который помогает полностью удалить “молочные корочки” в среднем за 7 дней [5.3].
Атопический дерматит
Атопический дерматит – это заболевание аллергической природы, которое сопровождается хроническим воспалением кожи. Причинами неконтролируемой аллергической реакции у грудничков выступают:
- пищевые аллергены – животный белок, соевые продукты, некоторые виды овощей;
- воздушные аллергены – бытовая пыль, пыльца, шерсть домашних питомцев, табачный дым и пр.;
- патогенная микрофлора – грибки, вирусы, бактерии.
У новорожденных чаще всего диагностируется эритематозно-сквамозная форма атопического дерматита с признаками острой воспалительной реакции:
- гиперемия кожи;
- шелушение;
- плоские маленькие папулы.
Красные пятна локализуются на руках и ногах в области сгибов, на боковых поверхностях шеи, на тыльной стороне кистей и на щеках.
Детям с атопическим дерматитом рекомендуется регулярно очищать и увлажнять кожу [6]. Противовоспалительные препараты назначаются только при обширных поражениях кожи, которые ухудшают качество жизни младенца – в этом случае следует обратиться к педиатру.
Для ежедневного ухода рекомендуется воспользоваться Кремом-эмолентом «STELATOPIA» . Исследования [5.1] показали, что эмолент:
- В 90% случаев уменьшает повышенную сухость кожи [5.1] и снижает вероятность проявления клинических признаков АтД на 51% [10]
- В 91% случаев успокаивает ощущение зуда [5.1]
- Уменьшает выраженность воспаления через 32 часа[11]
Пеленочный дерматит

Это заболевание больше известно как опрелости и сопровождается воспалением кожи в пеленочной зоне у детей младенческого возраста. Сыпь появляется в результате длительного контакта тела с мокрыми пеленками – кожа становится чрезмерно влажной и беззащитной перед повреждающими факторами (химическими, физическими, инфекционными). Усугубляет ситуацию одновременное воздействие на кожные покровы детских испражнений, которые остаются в пеленке или в подгузнике.
Пеленочный дерматит не локализуется на лице – прыщики у новорожденных появляются на нижней части живота, на выпуклых поверхностях бедер и ягодиц.
Для немедикаментозного лечения патологии показаны воздушные ванны [7], купание в отваре череды и чистотела [8] и тщательные гигиенические процедуры. Для профилактики пеленочного дерматита и при покраснениях рекомендуется использовать Крем под подгузник 1 2 3.
Полезные свойства средства:
- уменьшает покраснения и раздражения на 80% с первого применения [5];
- не препятствует дыханию кожи;
- снижает риск обострений на 74% [5];
- защищает, восстанавливает и успокаивает воспаленную кожу.
Целый ряд дерматологических заболеваний новорожденных развивается вследствие неправильного ухода, поэтому родителям следует уделять особое внимание детской гигиене, а при ухудшении состояния малыша незамедлительно обращаться к врачу.
Литература:
1. Бхатия Дж., Грир Ф, для Комитета по питанию Американской академии педиатрии. Использование смесей на основе соевого белка в кормлении грудных детей.// Педиатрия, 2008; 121: 1062–1068.
2. Херани М.И., Андо И. Акне в младенчестве и генетика акне // Дерматология 2003. Том 206. Номер 1. стр. 24-28. DOI: 10.1159/000067819
3. Занько Н. И. Эффективность новых технологий ухода за кожей детей раннего возраста: автореф. дис. . канд. мед. наук, М., 2000
4. Налди Л., Ребора А. Клиническая практика. Себорейный дерматит.
Н Энгл Джи Мед.360(4):387-96 (2009 Январь).
5. Результаты исследования 1035 F4.
5.1 Результаты исследования 1016F10.01.02
5.2 Результаты исследования 1008F4.01.16
5.3 Результаты исследования 1042F3.01.24
6. Томпсон М., Ханифин Дж. Эффективная терапия атопического дерматита у детей смягчает проблемы, связанные с пищевой аллергией
// Джи Эм Акад Дерматол.2005; 53: S214–S219.
7. Галлямова Ю.А. Пеленочный дерматит и травматизация кожи у детей. Лечащий врач. – 2013; 9: 42-6.
8. Зверькова Ф.А. Болезни кожи детей раннего возраста. СПб.:Сотис, 1994.
9. Тамразова О.Б., Заславский Д.В Заболевания сальных желез у детей грудного возраста. Медицинский совет. 2019; 2:152-160.
10. Склонная к атопии кожа: последние открытия (Центр развития и разработок Лаборатуар Экспансьянс)
11. Ингибирует синтез медиаторов воспаления. «Исследование активности дистиллята масла подсолнечника на медиаторы воспаления. Июнь 2010»
Акне у новорожденных.
Это кажется невозможным, но гладкую кожу ребенка могут атаковать детские акне. Когда они появляются и опасно ли это для здоровья ребенка? Акне появляются как у совершеннолетних, так и у младенцев и даже новорожденных. На гладкой коже малышки появляются комки и пустулы, что делает кожу неровной и грубой, а также покраснелой. Угри чаще всего расположены на носу, щеках и лбу, а также могут появляться на шее. Мальчики чаще имеют проблемы с этим заболеванием, чем девочки. Причины детских акне до конца не известны.
Детские акне - симптомы
Детские акне чаще всего появляется уже у новорожденных между 2-й и 5-й неделей жизни. Обычно заболевание длится несколько недель (обычно 3-4), после чего оно спонтанно исчезает. Кожа на лице ребенка затем становится красной. Акне не должны сжиматься или механически очищаться. В детстве акне из-за его появления часто путают с потом или аллергией на белок коровьего молока.
Детские акне и аллергия на белок молока
Аллергия на белок молока (АБКМ) может проявляться в изменениях на коже, таких как покраснение, особенно щек, шероховатости и пятен. Также может появляться в изгибах локтей или коленей, и не только на лице, как в случае детского акне. В случае АБКМ, появляются другие симптомы, такие как диарея или рвота, в отличие от детского акне. Если есть подозрение, что у ребенка может быть АБКМ, нужно посетить педиатра, который назначит соответствующие тесты.
Причины детских акне
Теорий о причинах образования акне несколько, и основными из них являются перегрев, гормоны, гены и реакция защиты кожи. При перегреве акне выступают на лбу или на щеках, которые образуются в результате контакта с матрасом или подушкой, когда ребенок спит. Слишком толстая повязка ребенка и перегрев стимулирует сальные железы производить больше кожного сала, что закупоривает поры и вызывает образование комков и прыщей на коже малыша.
Вторая причина гормоны, особенно андрогены, которые отвечают за мужские характеристики, такие как волосы на лице или низкий тон голоса (отсюда акне чаще встречается у мальчиков). Повышенный уровень андрогенов также происходит у беременных женщин и длится до нескольких недель после родов. Андрогены передаются ребенку через пуповину вместе с питательными веществами, а затем после рождения во время грудного вскармливания вместе с пищей.
Андрогены влияют на чрезмерную работу сальных желез, которые, производят слишком много кожного сала, закупоривают поры кожи и приводят к образованию пустул. Эта теория весьма вероятна, так как уровень андрогенов у мамы после родов постепенно снижается и в то же время акне у новорожденного исчезает спонтанно.
Есть также много признаков того, что детские акне образуются из-за оборонительных реакций чувствительной кожи ребенка на косметику или моющие средства, используемые для его ухода. Незрелая и еще не приспособленная для защиты организма кожа ребенка не может быть защищена от слишком большого внешнего вмешательства. Это может привести к появлению поражений кожи. Неправильный уход может привести к сухости кожи, которая для увлажнения производит слишком много кожного сала, что закупоривает поры кожи, а на ее поверхности появляются угри.
Детские акне - лечение и уход
Из-за не совсем известной причины появления детских акне, нет конкретного способа его лечения. Также нет необходимости в лечении препаратами из аптеки, так как акне обычно проходит спонтанно. Поэтому лучше всего переждать заболевание, и в это время применять нежный уход, который не слишком мешает нежной коже ребенка.
- Не следует использовать слишком много косметики в уходе за новорожденным и ребенком, чем меньше - тем лучше.
- Не нужно использовать никаких антибактериальных мазей - они не нужны, и они могут только причинить вред. Увлажнять лицо ребенка следует нежным защитным кремом, предназначенным для младенцев с первого дня жизни.
Нужно обязательно следить за оптимальной температурой малыша и выбирать одежду в соответствии с температурой. Наблюдать за ребенком и если акне не проходит через несколько недель или месяцев и состояние кожи ребенка ухудшается, следует обратиться за советом к педиатру или эндокринологу. Может оказаться, что причиной изменений являются гормональные нарушения или вышеупомянутый АБКМ.
Читайте также:
