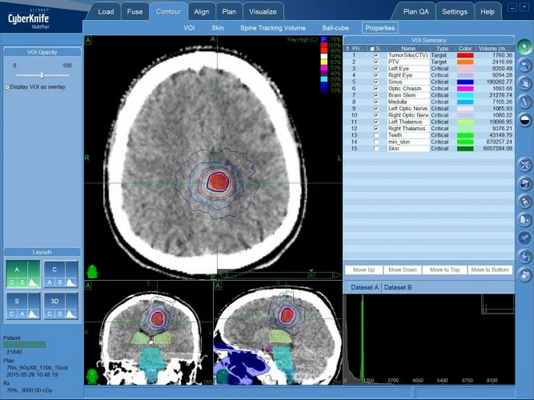
Анапластическая астроцитома на МРТ
Добавил пользователь Morpheus Обновлено: 07.01.2026
Глиобластома составляет 15-20% от всех внутричерепных опухолей или примерно половину всех нейроэпителиальных опухолей и является самой элокачественной. Опухоль происходит из клеток глии. Отличить ее от анапластической астроцитомы, также высоко злокачественной, непросто даже по биопсийному материалу. Единственным критерием служит наличие некроза. Поэтому с точки зрения лучевой диагностики их нет смысла разделять. До 30-летнего возраста эти опухоли встречаются редко. Обычно они обнаруживаются между 45 и 55 годами, чуть чаще у мужчин (соотношение мужчин и женщин 3:2). Типичная локализация – лобные доли, затем теменные. По данным МРТ головного мозга примерно в 7-10% случаев вовлекаются две доли или распространение идет инфильтративно через мозолистое тело на противоположное полушарие по типу “бабочки”. Поверхностно расположенные глиобластомы прорастают оболочки мозга, что приводит к диссеминации с током ликвора. Многоочаговые глиобластомы наблюдаются в 5% случаев и практически неотличимы от метастатического поражения. Отдаленные гематогенные метастазы известны в уникальных наблюдениях. Увеличение опухоли по результатам МРТ в динамике и соответственно нарастание клинических симптомов идут очень быстрыми темпами.
МРТ картина отражает признаки злокачественности: мелкие очажки кистозного некроза, кровоизлияния. Изредка встречаются опухоли с кальцинатами. Иногда видны извитые участки отсутствия сигнала на Т2-взвешенных МРТ изображениях, что соответствует сосудам. Масс-эффект и отек очень выражены, причем разграничить саму опухоль и отек невозможно. Отек сам по себе мозолистое тело не, поэтому появление участка измененного сигнала на другой стороне свидетельствует об инфильтрации. Глиобластомы хорошо контрастируются гадолинием, причем истинная инфильтрация заметно шире границы усиления. Центры МРТ СПб имеют разный подход к выполнения МРТ головного мозга, мы рекомендуем введение контрастирующего вещества всем пациентам астроцитарными опухолями, но особенно оперированным, когда сложно дифференцировать рецидивную опухоль и послеоперационные глиальные рубцы. МРТ в СПБ при глиомах профессор Холин А.В. проводит неоднократно в ходе динамического наблюдения за эффективностью лечения.
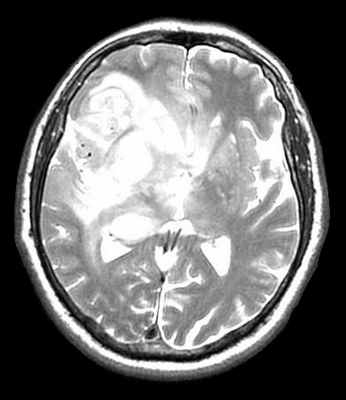
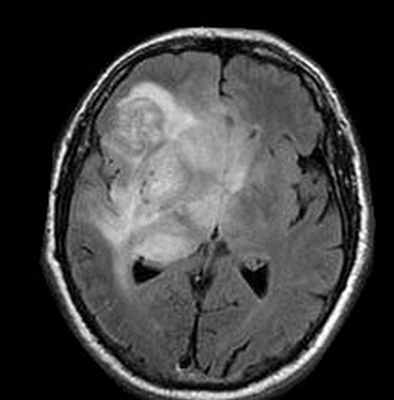
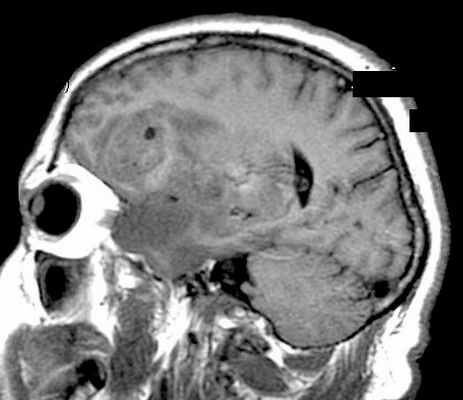
МРТ головного мозга. Глиобластома с поражением обеих лобных долей и височной доли справа. Аксиальные Т2-зависимая МРТ и FLAIR МРТ, сагиттальная Т1-зависимая МРТ.
МРТ головного мозга. Глиобластома. Рост по типу «бабочки» (стрелки). Аксиальные Т2-зависимая МРТ, Т1- зависимая МРТ и Т1-зависимая МРТ с контрастированием.
Реакцию глиобластомы на лечение первой линии принято оценивать по критериям RANO (2010), которая выделяет 4 степени: полная реакция, частичная реакция, стабилизация и прогрессирование. Учитываются как МРТ признаки (изчезновение или уменьшение опухоли на Т2-зависимых МРТ), так и клинические данные.
Астроцитома полушарий составляет 20-30% от всех глиом у взрослых. Опухоль происходит из астроцитов. Доброкачественная астроцитома у детей – пилоцитарная, имеет градацию I, и у взрослых – диффузная, имеет градацию II. Редкие доброкачественные формы обычно наблюдаются у детей: плеоморфная ксантоастроцитома (градация II) , субэпендимальная гигантоклеточная астроцитома (градация I) у 6-16% пациентов с туберозным склерозом. Анапластическая астроцитома (градация III) составляет около 12% от астроцитом. Пик частоты приходится на более молодой возраст по сравнению с глиобластомой. Локализоваться может астроцитома в любой части полушарий, но заметно реже в затылочной доле. При глубоком расположении может быть переход на противоположное полушарие. Доброкачественная астроцитома мозговые оболочки не прорастает и не метастазирует. Однако в дальнейшем может быть их злокачественное перерождение.
При МРТ доброкачественные астроцитомы чаще выглядят однородными, хотя возможна неоднородность в связи с кальцинатами (до 20% случаев) и микрокистозной дегенерацией. Границы опухоли четкие. Вазогенный отек выражен только при низкодифференцированном подтипе. Астроцитома может вовлекать кору мозга и напоминать острый ишемический инсульт. Различать их при МРТ помогает отчетливо клиновидная форма при инсульте, совпадающая с бассейном кровоснабжения. Нередко при МРТ головного мозга встречаются “кистозные” астроцитомы, когда сама опухоль имеет небольшие размеры, а прилежащая ликворная киста значительно больше ее самой. Анапластические астроцитомы на МРТ хорошо усиливаются при контрастировании, доброкачественные астроцитомы усиливаются при МРТ с контрастированием примерно в 40% случаев. Изредка встречаются первично-множественные астроцитомы. Гигантоклеточная внутрижелудочковая астроцитома встречается только при туберозном склерозе. При МРТ она имеет типичное расположение и хорошо контрастируется.
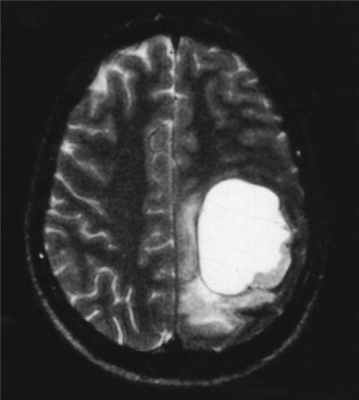
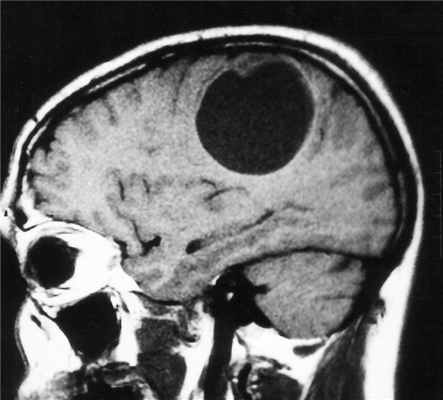
МРТ головного мозга. Астроцитома с большой реактивной кистой. Аксиальная Т2-зависимая и сагиттальная Т1-зависимая МРТ.
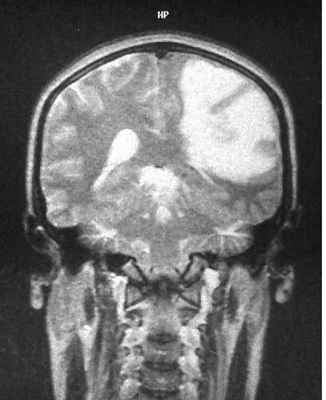
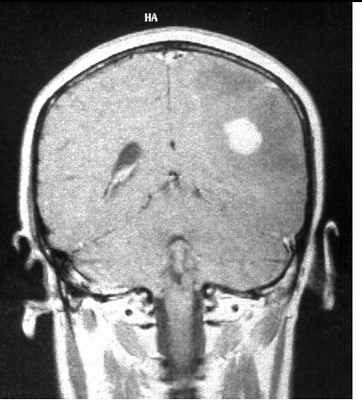
МРТ головного мозга. Анапластическая астроцитома. Корональные Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием.
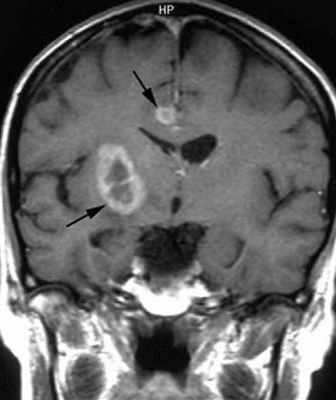
МРТ головного мозга. Множественная анапластическая астроцитома (стрелки). Сагиттальная Т1-зависимая МРТ с контрастированием.
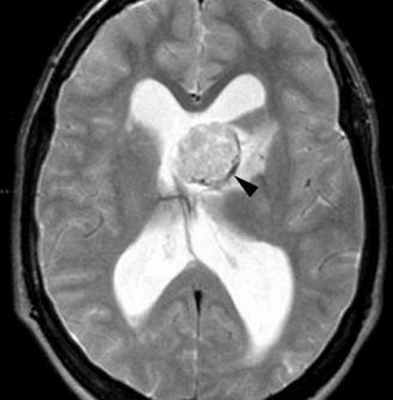
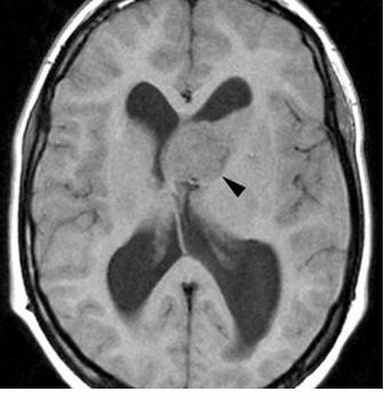
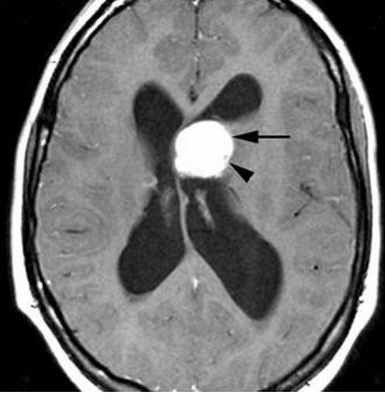
МРТ головного мозга. Туберозный склероз. Гигантоклеточная внутрижелудочковая астроцитома (стрелки). Прорастание в хвостатое ядро. Окклюзия отверстия Монро. Т2-зависимая, Т1-зависимая и Т1-зависимая с контрастированием аксиальные МРТ.
Анапластическая астроцитома
Анапластическая астроцитома – опухоль 3 степени злокачественности по ВОЗ с визуализационными и прогностическими признаками между диффузными астроцитомами низкой степени злокачественности (2 степень по ВОЗ) и глиобластомами (4 степень по ВОЗ); они классифицируются на основании мутаций в гене изоцитратдегидрогеназы (IDH) – мутантный тип IDH, дикий тип IDH и NOS, когда состояние IDH неизвестно. При визуализации эти опухоли имеют общие черты с диффузными астроцитомами низкой степени злокачественности, однако анапластические астроцитомы, как правило, накапливают контрастное вещество.
Эпидемиология
Анапластические астроцитомы встречаются во взрослом возрасте с пиковой частотой, приходящейся на 40-50 лет, при этом диффузные астроцитомы низкой степени злокачественности встречаются в более молодом возрасте, в то время как глиобластомы – в более старшем [1].
Клиническая картина
Как и в случае большинства паренхиматозных опухолей головного мозга, у пациентов могут наблюдаться следующие симптомы: эпилептические приступы, очаговый неврологический дефицит или симптомы повышенного внутричерепного давления.
Патология
Патологоанатомические черты анапластической астроцитомы – промежуточные между таковыми при диффузными астроцитомами низкой степени злокачественности (2 степень по ВОЗ) и глиобластомами (4 степень по ВОЗ).
Ключевые особенности, присутствующие в анапластических астроцитомах, которые отсутствуют в опухолях низкой степени злокачественности, - это митотическая активность и клеточный плеоморфизм. Однако, в отличие от глиобластом, они не демонстрируют некроза или пролиферацию сосудов.
Диагностика
Компьютерная томография
Признаки на КТ являются промежуточными; анапластическая астроцитома проявляется как гиподенсная область с положительным масс-эффектом. Накопление контрастного вещества варьирует.
Магнитно-резонансная томография
Анапластические астроцитомы похожи на астроцитомы низкой степени злокачественности, но более вариабельны в своих проявлениях, и опухоль может демонстрировать высокую гетерогенность.
Ключом к отличию анапластических астроцитом от опухолей низкой степени злокачественности является накопление контрастного вещества, которое должно отсутствовать в последних (хотя следует отметить, что некоторые типы опухолей, особенно гемистоцитарные астроцитомы, могут демонстрировать контрастное усиление). Паттерны контрастного усиления очень вариабельны [1].
В отличие от глиобластом, для анапластической астроцитомы характерно отсутствие выраженного некроза, соответственно, центрально расположенные области, не накапливающие контрастное вещество, по своим сигнальным характеристикам соответствующие жидкости, должны отсутствовать.
- Т1: гипоинтесивные по отношению к белому веществу
- Т2: гиперинтенсивные, но могут быть гетерогенные в случае наличия продуктов распада крови
- Т1 с парамагнетиками
- очень варьирует, однако, имеет место накопление контрастного вещества
- наличие кольцевидного накопления контрастного усиления характерно глиобластоме, а не АА
- повышенное соотношение Cho/Cr
- пик N-ацетиласпартата сохранен или слегка снижен
- отсутствие лактата
- промежуточный уровень мио-инозитола (ниже, чем у опухолей низкой степени злокачественности, и выше, чем у глиобластомы) [2]
Лечение и прогноз
По сравнению с глиобластомами существует относительно небольшое количество исследований, посвященных схемам лечения анапластической астроцитомы [3]. Общие принципы одинаковы – хирургическая резекция опухоли (когда это возможно) с последующей лучевой или химиотерапией. Это зависит от предпочтений лечащего врача, степени резекции, демографических особенностей и рецидива опухоли.
Прогноз в случае анапластической астроцитомы также является промежуточным между таковым для астроцитом низкой степени злокачественности и глиобластом. Обычно опухоли рецидивируют через 2-3 года, часто с превращением в глиобластому [4].
Астроцитома головного мозга
Астроцитома — злокачественная опухоль, подтип большой группы опухолей головного мозга, которые называют глиомами (глиальные опухоли головного мозга), которые развивается из астроцитов. Этот вид опухолей возникает из небольших, звёздообразных клеток в головном мозге (астроцитов). Астроциты являются одним из нескольких видов поддерживающих клеток в мозге, которые регулируют химические среды мозга и помогают формировать гематоэнцефалический барьер.
Лечение астроцитом головного мозга, как правило, включает комплексный подход. Помимо хирургического удаления максимального объема опухоли, применяется также радиохирургия (если объем опухоли не превышает максимальный рекомендованный для лечения на КиберНоже), но и обязательным этапом стоит лучевая терапия.
Астроцитома является наиболее распространенной формой глиомы. Её появление может произойти в любом месте головного мозга и она является наиболее распространенной в следующих местах:
- головной мозг у взрослых;
- мозжечок;
- ствол мозга – в соединении со спинным мозгом (астроцитома спинного мозга);
- зрительный нерв у детей
Когда астроцитома определена, наиболее важными факторами, которые позволяют подобрать требуемое лечение, являются:
- размер;
- возраст пациента;
- место расположения;
- степень неврологических побочных эффектов, производимых опухолью;
- степень опухоли
Точная причина астроцитомы неизвестна. Некоторые возможные причины возникновения опухолей головного мозга включают в себя:
- онкологическую наследственность;
- факторы внешней среды;
- некоторые профессии;
- вирусы
Лечение на системе КиберНож
Для группы опухолей головного мозга, которые объединяют в группу “астроцитома” радиохирургическое лечение на КиберНоже имеет крайне избирательное применение. Как правило, астроцитома (является разновидностью глиомы, глиальной опухоли) диагностируется после того, как опухоль проросла в соседствующие структуры мозга и вызвала неврологические симптомы из-за нарушения нормальной работы головного мозга.
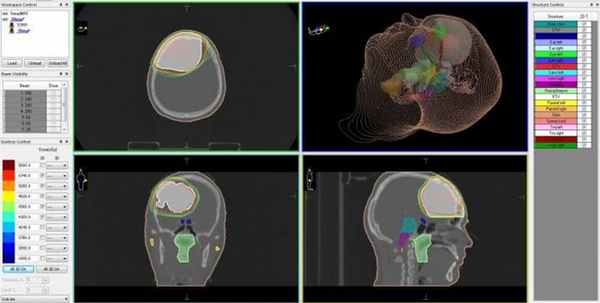
![Безоперационное лечение астроцитомы — КиберНожом]()
Безоперационное лечение астроцитомы — КиберНожом. Зона, выделенная красным, соответствует объему опухоли, в который будет подана высокая доза излучения
В таком случае объем опухоли уже превышает максимальный рекомендованный для лечения на КиберНоже. Именно поэтому лечение астроцитомы всех видов (пилоцитарная астроцитома, фибриллярная астроцитома, анапластическая астроцитома и глиобластома) обычно начинается с хирургического удаления максимально возможного объема опухоли и поврежденных тканей головного мозга с последующим облучением ложа опухоли.
В случае, если объем ложа опухоли (места соприкосновения сохраненных тканей головного мозга и удаленных в результате нейрохирургической операции тканей не превышает рекомендованных значений, то проводится радиохирургическое лечение этой области на КиберНоже.
Однако, если опухоль неоперабельна ввиду состояния пациента, глубокого залегания вблизи критических зон или ее нахождения в функционально важных отделах головного мозга, пациенту может быть назначено сочетанное лечение, включающее лучевую терапию на линейном ускорителе и радиохирургию на КиберНоже.
Как происходит IMRT-лучевая терапия астроцитомы головного мозга?
Принцип действия лучевой терапии IMRT состоит в дистанционной подаче высоких доз ионизирующего излучения точно в границы патологического очага, при том что близкорасположенные к опухоли здоровые ткани подвергаются минимальному воздействию облучения. Точность лучевого лечения достигается за счет облучения большим количеством полей, форма и положение подачи которых моделируется согласно заданной компьютерной системой формы зоны облучения.
![Астроцитома головного мозга - план лечения на линейном ускорителе, с распределением доз облучения для различных типов биологических тканей]()
Астроцитома головного мозга — план лечения на линейном ускорителе, с распределением доз облучения для различных типов биологических тканей
Первым этапом лучевого лечения астроцитомы головного мозга является проведение комплексного КТ- и МРТ-исследования, по результатом которого составляется компьютерная трехмерная модель взаимного расположение опухоли и окружающих ее здоровых тканей. Следующим этапом проводится совместная работа лучевого терапевта и медицинского физика по составлению плана лечения, в котором рассчитывается доза облучения, необходимая для гибели опухолевых клеток, количество фракций (сеансов) лучевой терапии и длительность каждой из них.
Лечение на линейном ускорителе проходит амбулаторно, нет также необходимости во введении анестезии. Поэтому после каждой из фракций, длительность которых в среднем составляет 20 минут, пациент может покинуть стены медицинского центра и возвратиться к привычному распорядку своего дня.
Факторы риска
- генетические расстройства (в том числе нейрофиброматоз и бугорчатый склероз);
- производственное воздействие:
- радиации;
- химических веществ;
- нефтепереработки;
- производства резины.
Симптомы
Первые симптомы любой опухоли головного мозга, могут быть обусловлены причиной развития опухоли. Рост может усилить давление на мозг и симптомы могут быть такими:
- рвота;
- приступы;
- головные боли;
- изменения личности;
- проблемы при ходьбе;
- зрительные изменения;
- проблемы с памятью, мышлением и концентрацией.
Симптомы астроцитомы будут варьироваться в зависимости от расположения опухоли в голове. Например:
- лобная доля – постепенные изменения в настроении и личности, паралич с одной стороны тела;
- височная доля – проблемы с координацией, речью и памятью;
- теменная доля – проблемы с ощущением, письмом или мелкой моторикой;
- мозжечок – проблемы с координацией и балансом;
- затылочная доля – проблемы со зрением, зрительные галлюцинации.
Пилоцитарная астроцитома (I степень злокачественности)
Признаки: доброкачественная опухоль, имеет четкие границы, растет медленно. Чаще встречается у детей. Типичная локализация: мозжечок, ствол мозга и зрительные нервы.
После полного удаления опухоли возможно полное выздоровление.Фибрилярная астроцитома (II степень злокачественности)
Признаки: опухоль растет медленно, не имеет четких границ. Встречается у пациентов 20-30 лет.
Лечение: хирургическое вмешательство. Рецидив возможен. В случае рецедива делается проводится повторная операция и радиотерапия.Анапластическая астроцитома (III степень злокачественности)
Признаки: злокачественная опухоль, не имеет четких границ, быстро растет, прорастает в окружающую мозговую ткань. У мужчин встречается чаще, чем у женщин, возраст пациентов колеблется от 30 до 50 лет.
Анапластическая астроцитома со временем трансформируется в глиобластому.
Обзор онкологических заболеваний глиомы или астроцитомы
Вам поставили диагноз: глиома или астроцитома?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но подробный обзор опухолей головного мозга.
Ежегодно в России выявляют более 8 тысяч новых заболеваний опухолей мозговой оболочки, головного и спинного мозга и других частей центральной нервной системы. Почти такое же количество граждан умирает от данных локализаций.
Филиалы и отделения, где лечат глиому или астроцитому
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение нейроонкологии
Заведующий – к.м.н. ЗАЙЦЕВ Антон МихайловичОтдел лучевой терапии
Заведующий - д.м.н. ХМЕЛЕВСКИЙ Евгений ВитальевичТел: 495 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение протонной и фотонной терапии
Заведующий – д.м.н. ГУЛИДОВ Игорь АлександровичТел: 8 (484) 399 31 30
Глиомы и астроцитомы
Понятие «опухоли нейроэпителиальной ткани» включает в себя различные по происхождению (глиомы, нейроцитомы и др.,), степени злокачественности, прогнозу новообразования, исходящие из клеток, составляющих собственно мозговое вещество. Большая часть этих новообразований специфична для нервной системы и не встречается в других органах; с другой стороны, сама локализация, патоморфологические характеристики этих опухолей в головном мозге определяет особенности их клинических проявлений, инструментальной диагностики, морфологической классификации, и походы к лечению. Наиболее распространенными опухолями нейроэпителиальной ткани являются глиомы различной степени злокачественности, которые представляют 32% всех нейроэпителиальных новообразований.
Основной метод лечения опухолей нейроэпителиальной ткани хирургический. Он позволяет компенсировать состояние больного, устранить угрозу для жизни при наличии признаков внутричерепной гипертензии, получить сведения о патоморфологии опухоли. Объем удаления опухоли и гистология играет большую роль в прогнозе пациента и определяет тактику дальнейшего лечения. Однако, в большинстве случаев возможности хирургического метода при нейроэпителиальных опухолях в связи с характером их роста и локализацией ограничены; радикальная их резекция невозможна.
Лучевая терапия применяется в основном в качестве дополнительного (адъювантного) метода лечения, проводимого с целью предотвращения рецидива или продолженного роста опухоли после нерадикального оперативного лечения, позволяя увеличить общую продолжительность жизни больных. Лучевые методы лечения характеризуются малой инвазивностью и хорошей переносимостью больными, однако в случаях с диффузно-растущими опухолями, не имеющими четких контуров, как в большинстве глиом, возникают трудности в определении объема и дозы облучения. Более того злокачественные глиомы характеризуются высокой частотой рецидивов,- не менее 60-80% после стандартного курса лучевого лечения, а повторное конвенциональное облучение, как правило ограничено в плане толерантности нервной ткани, применяемых дозовых диапазонов облучения и сроков проведения.
Для снижения числа рецидивов и улучшения результатов комбинированного лечения больных при ряде определенных гистологических типов опухолей активно применяется химиотерапия, как в моно режимах, так и в комбинации. Сочетание лучевой и химиотерапии значительно улучшило результаты лечения больных злокачественными глиомами, однако, лечение рецидивов по-прежнему остается трудной задачей нейроонкологии.
Появление новых технических решений в лучевой терапии, позволяющей достигнуть высокой конформности и селективности облучения опухолей, снизить лучевую нагрузку на критические структуры и увеличить дозу в опухоли, - расширяет возможности лечения пациентов, особенно с рецидивами глиом после комбинированного лечения.
Не инвазивная диагностика глиальных опухолей
Для установления диагноза глиальная опухоль используется сочетание клинических данных (анамнез, неврологический и нейроофтальмологический осмотр), и результатов нейровизуализационных исследований: спиральная компьютерная томография (СКТ), магнито-резонансная томография (МРТ), МР и КТ – перфузия, а так же радионуклидных методов диагностики: однофотонная эмиссионная компьютерная томография (ОФЭКТ 99сTc – технеций) и позитронно-эмиссионная к компьютерная томография с мечеными аминокислотами (11С -метионин).
Не смотря на совершенствование методов лучевой диагностики окончательное суждение о степени злокачественности и типе опухоли возможно только лишь на основании биопсии и патоморфологического исследования опухоли.
Глиомы низкой степени злокачественности (GRADE I-II)
Пилоидные астроцитомы (ПА) Grade I - составляют 5-6% среди всех глиальных новообразований с заболеваемостью 0,37 на 100000 населения в год. Наиболее часто данные опухоли встречаются у детей (67%), поражая преимущественно мозжечок, оптические нервы, хиазму, таламус, базальные ганглии и стволовые структуры. Пик заболеваемости приходится на первые две декады жизни, при этом в возрасте с 0-14 лет пилоидная астроцитома составляет 21% среди всех глиальных новообразований.
Золотым стандартом в лечении глиом НСЗ является хирургический метод, позволяющий в большинстве случаев радикально удалить опухоль.
Лучевая терапия, как самостоятельным метод лечения, применяется у пациентов с небольшими, труднодоступными для удаления ПА, опухолями зрительных путей, остаточными опухолями после нерадикального удаления, а также, при лечении рецидивов ПА.
Для пилоидных астроцитом лучевая терапия является методом выбора при небольших остатках опухоли после неполного удаления или рецидиве.
Глиомы низкой степени злокачественности (НСЗ) Grade II: плеоморфная ксантоастроцитома, диффузная астроцитома и пиломиксоидная астроцитома, олигодендроглиома, олигоастроцитома – являются морфологически, клинически и диагностически гетерогенной группой опухолей. Патоморфологические особенности данной группы опухолей существенно влияют на терапевтические подходы и определяют прогноз и течение заболевания.
Среди методов лечения глиом низкой степени злокачественности (Grade II) рассматриваются следующие: тотальное и субтотальное удаление опухоли, лучевая терапия в суммарной очаговой дозе 50-56 Гр и химиотерапия, которая чаще назначается при олигодендроглиоме и олигоастроцитоме.
Стандартом является максимально безопасное удаление опухоли (если оно возможно). При асимптомных опухолях у больных не старше 40 лет возможно динамическое наблюдение без оперативного вмешательства.
Проведение лучевой терапии в послеоперационном периоде или в самостоятельном варианте, при глиомах ствола мозга улучшает результаты лечения больных глиомами Grade II.
Глиомы высокой степени злокачественности (GRADE III-IV)
Глиомы высокой степени злокачественности (ГВСЗ) Grade III-IV - анапластическая астроцитома, анапластическая олигоастроцитома, анапластическая олигодендроглиома и мультиформная глиобластома, глиосаркома являются наиболее часто встречающимися первичными злокачественными опухолями головного мозга у взрослых 60-70%.
Существует два пика заболеваемости злокачественными глиальными опухолями головного мозга, первый между 0 и 4 годами. В это время опухоли ЦНС занимают второе место среди злокачественных новообразований детского возраста, составляя среди них 14-20% и уступая только лимфомам и лейкозам. Второй пик заболеваемости находится между 35 и 75 годами. В этом периоде злокачественные глиомы головного мозга – третья, наиболее частая причина смерти от онкологических заболеваний у мужчин и четвертая по частоте у женщин в экономически развитых странах.
Современные принципы лечения злокачественных глиом головного мозга предполагают, прежде всего, хирургическое удаление опухоли с последующей адъювантной терапией. Хирургия является одним из основных методов лечения данной категории пациентов так как, прежде всего, способствует определению морфологического диагноза и устраняет неблагоприятные симптомы заболевания.
Несмотря на совершенствование хирургического оборудования отдаленные результаты только оперативного лечения больных злокачественными глиомами головного мозга на сегодняшний день остаются неутешительными, в связи с высокой частотой локальных и отдаленных рецидивов, которые наблюдаются в 70-80% случаев.
Проведение в послеоперационном периоде лучевой и/или химиолучевой терапии у больных ГВСЗ, позволяет улучшить результаты лечения, снижая частоту рецидивов, улучшая качество жизни и увеличивая продолжительность жизни на сроки более 5 лет.
Хирургическое удаление опухоли с последующей дистанционной лучевой и/или химиолучевой терапией являются стандартом лечения больных глиобластомой, и анапластической астроцитомой.
Филиалы и отделения, в которых лечат опухоли головного и спинного мозга, а также отделы центральной нервной системы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
МР-томографическая характеристика астроцитом полушарий большого мозга в зависимости от их локализации
Введение. Морфологические изменения в головном мозге при глиомах разнообразны [3, 9, 11]. МР-томография при астроцитомах головного мозга изучена довольно полно [4, 10, 14, 15, 17]. Астроцитомы различной степени злокачественности выявляются в виде "очагов", кото -рые имеют различный по интенсивности сигнал. Чаще в T2 wi отмечен гомогенный высокоинтенсивный сигнал [ 13, 14, 15, 16, 17].
Учитывая топографо-анатомические особенности полушарий большого мозга [1, 2, 7, 8], а также наблюдаемые различия в структуре и объеме опухолей данной локализации в зависимости от области поражения [5, 1 2], мы ставим перед собой цель - изучить особенности супра-тенториальных глиом различной степени злокачественности, в зависимости от их локализации (глубинные и поверхностные отделы полушарий большого мозга).
Материалы и методы. Проведены обследования 67 больных с астроцитомами головного мозга супратенториальной локализации с учетом их расположения. Типические астроцитомы были у 32 больных, у 35 больных обнаружены анаплас-тические астроцитомы. Астроцитомы с преимущественным поражением лобной доли головного мозга наблюдались в 23 случаях. У 27 больных опухоль поражала задние отделы полушарий большого мозга. У 1 7 больных опухоли локализовались на стыке лобной и височной доли, то есть прорастали срединные структуры полушарий. У 16 больных из 23 опухоли глубинных отделов были преимущественно типической гистоструктуры. Опухоли задних отделов больших полушарий имели практически такое же соотношение (у 21 из 27). При опухолях лобно-височной локализации преобладали анапластические астроцитомы, которые наблюдались в 1 4 случаях из 1 7.
Исследования проводились с 1986 года, с применением МР-томографа "Tomicon". МРТ выполняли в T1 и T2 режимах и режиме миурографии. Программа миурографии позволяет выделить высокоинтенсивным "свечением" ликворные пространства, а также жидкостные среды, кисты и прочие полости, содержащие жидкость.
МР-томография позволяет в наибольшей степени оценить не только структуру и объем гли-альной опухоли головного мозга, но и в наибольшей степени охарактеризовать зону перифокаль-ного отека [1 4, 1 8].
При анализе проводилась визуальная оценка результатов МРТ опухолевой ткани и области перифокальной зоны. Учитывалась интенсивность свечения (гипоинтенсивное, гиперинтенсивное, изоинтенсивное), форма, структурность опухоли (гомогенная или гетерогенная), наличие кист и их размеры, влияние опухоли на срединные структуры мозга, контакт опухоли с желудочками головного мозга и др. Проводилось измерение площади опухолевого узла и перифокальной зоны в горизонтальной проекции 8м и во фронтальной проекции Ам на уровне максимального поражения. Для дифференциации токсико-дист-рофических изменений в перифокальной зоне опухоли головного мозга и изменений, связанных с отеком - набуханием вещества головного мозга, учитывалась степень смещения срединных структур в передних отделах больших полушарий), измерение проводилось в зоне прозрачной перегородки - на 40 мм кзади от лобной кости и на 30 мм выше основания черепа) и в задних отделах полушарий большого мозга на уровне шишковидного тела.
Результаты исследований. Отмечено, что при поражении передних отделов полушарий большого мозга в 1 9 случаях опухоль имела узловую округлую форму, и только у 3 больных форма опухоли была полицикличной. У основной части больных (22) в T1 wi и T2 wi структура опухоли была гомогенной, и только у 1 больного - гетерогенной. При этом в последнем случае опухолевая ткань была фрагментирована на 2-3 уча
МР-томографическая характеристика астроцитом полушарий болъшого мозга.
стка овоидной формы, с различной интенсивностью свечения. У 7-ми больных по данным МРТ и при хирургическом вмешательстве были выявлены в опухоли кисты, занимающие до 70- 80% от объема опухоли. Для астроцитом передних отделов полушарий большого мозга характерным было отсутствие деформаций боковых желудочков. При этом смещение срединных структур головного мозга было также незначительным, оно преобладало в передних отделах. Смещение срединных структур на уровне прозрачной перегородки было в пределах 3,45±2,37 мм, а на уровне шишковидного тела - 2,15± 1,95 мм; достоверные различия этих показателей отсутствовали.
Площадь опухолевой ткани у больных с аст-роцитомами передних отделов полушарий в горизонтальной проекции была равна: на уровне S м - 8,55±2,71 см 2 .
Во фронтальной проекции размеры опухоли были такими же, как и в горизонтальной проекции, существенных отличий этих показателей выявлено не было: А - 7,33±3,45 см 2 .
Перифокальная зона у 1 3 больных данной группы представлялась изменениями гиподенсив-ной плотности, с высокоинтенсивным свечением в T2 wi, которые прилегали к опухолевой ткани в виде секторов, чаще треугольной формы, больше в задних и латеральных ее участках. Размеры перифокальной зоны были небольшими и составили 1 /10 - 1 /15 от объема опухоли. У 7 больных перифокальная зона представляла собой также область гиподенсивной плотности, однако была более выраженной и распространялась равномерно вокруг опухолевой ткани, превалируя в задних и медиальных структурах. В этих случаях перифокальная зона имела гомогенную структуру. У 3 пациентов перифокальная зона была обширной, несмотря на узловую структуру опухоли, распространяясь в медиальные отделы головного мозга, имея гетерогенную структуру с двумя-тремя различными по интенсивности свечениями. В этих случаях астроцитомы имели III степень злокачественности.
Кисты в перифокальной зоне астроцитом в передних отделах полушарий головного мозга отсутствовали, однако при миурографии в 5 случаях выявлено выраженное разрежение вещества опухолевой ткани, которое по плотности почти соответствовало ликвору, что создавало впечатление наличия опухолевой кисты. Во время хирургического вмешательства у этих больных кисты выявлены не были, однако была обнаружена ткань пониженной плотности. При гистологическом исследовании была обнаружена инфильтрация опухоли в белое вещество мозга. Анализируя площадь перифокальной зоны в горизонтальной и фронтальной проекциях, выявили широкий диапазон объема структурных изменений в веществе головного мозга (от 0,5 см 2 на уровне S до 20,94 см 2 ). В связи с этим, статистический анализ площади перифокальной зоны производился в диапазоне от 0,5 см 2 до 5,0 см 2 (основное количество больных - 1 9).
У больных с астроцитомами, располагающимися преимущественно в передних отделах головного мозга, перифокальная зона в горизонтальной и фронтальной проекциях рассчитывалась не только на уровне максимального поражения, но и через каждые 5 мм от нее на трех срезах. В горизонтальной проекции площадь была равна: Ssi - 2,51±1,85 см 2 ; S1+ - 2,97±1,55 см 2 ; S2+ - 2,47±0,59 см 2 ; S3+ - 1,33±0,64 см 2 ; S1 - 3,71±2,19 см 2 ; S2- - 3,90±1,03 см 2 ; S3- - 3,87±1,31 см 2 . Приведенные показатели (S-) дают возможность предположить, что вещество головного мозга, контактирующее с опухолью в этих наблюдениях более значительно изменяется книзу от опухоли (преимущественно в лобно-базальных и в височно-базальных отделах).
Соотношение перифокальной зоны и опухолевой ткани на уровне S в горизонтальной проекции составило 0,29±0,13 см 2 . Во фронтальной проекции площадь перифокальной зоны в этой группе достоверно не отличалась от данных, полученных в горизонтальной проекции: Ам- 0,39±0,17 см 2 .
В 4 наблюдениях с выраженной перифокаль-ной зоной площадь ее на уровне максимального поражения опухолью вещества головного мозга и на других уровнях в горизонтальной и фронтальной проекциях были значительно больше, чем у большинства больных этой группы. В S м данные колебались от 17,33 до 21,5 см 2 . Во фронтальной проекции у этих больных площадь перифокаль-ной зоны только в области максимальных размеров опухолевого узла была меньше, чем в горизонтальной проекции и была равна: 14,11-17,3 см 2 . Значительные размеры перифокальной зоны свидетельствуют чаще всего о злокачественном характере астроцитом.
Во второй группе больных с астроцитомами, локализующимися в задних отделах полушарий большого мозга, структура опухолевого узла в T2 wi и миурографии в 1 5 случаях характеризовалась наличием высокоинтенсивного очага полициклической формы. При этом в 7 случаях опу-
холь имела яйцевидную форму, либо форму неправильного шара, а у 2 больных форма опухоли была близкой к треугольной.
У 25 больных с астроцитомами задних отделов больших полушарий структура опухоли была гетерогенной, особенно это выявлялось в режиме миурографии. При этом в структуре опухоли имелись множественные мелкие кисты объемом менее 1 см 3 и крупные кисты, занимающие по объему до 70-80% от объема опухоли.
Во всех случаях имелась деформация бокового желудочка на стороне опухоли с преимущественным поражением заднего рога. Смещение срединных структур было во всех случаях небольшим, превалируя в задних отделах полушарий и составляла в зоне прозрачной перегородки 4,11±3,12 мм, а в зоне шишковидного тела - 5,13±1,75 мм. И мело место обратно пропорциональное соотношение между площадью опухолевой ткани и размерами кисты, т.е. при большом объеме опухолевого узла (в горизонтальной проекции на уровне Ssi больше 9,11 см 2 ) кисты представляли собой мелкие полости, заполненные жидкостью практически по плотности соответствовавшие ликвору. При небольших размерах опухоли (на уровне Ssi меньше 8,5 см 2 ) в 7 случаях из 9 имелось от 1 до 4 кист, которые по площади в 3,8 раза превышали объем опухолевой ткани.
Площадь опухолевого узла в этой группе больных составила в горизонтальной проекции на уровне S м - 9,67±3,31 см 2 . Во фронтальной проекции размеры опухолевого узла на всех уровнях достоверного отличия от полученных данных в горизонтальной проекции не имели: Ам - 9,41±3,41 см 2 . Соотношение между перифокальной зоной и опухолевой тканью на уровне S у больных с астроцитомами задних отделов полушарий большого мозга составило в горизонтальной проекции - 0,64±0,17, во фронтальной - 0,61±0,19, что указывает на преобладание опухолевой ткани над перифокальной зоной. Отсутствие выраженного смещения срединных структур мозга при наличии перифокальной зоны указывает на преобладание токсико-дистрофичес-ких изменений над отеком-набуханием вещества головного мозга.
При астроцитомах лобно-височной локализации у 1 5 больных из 1 7-ти по данным МРТ были обнаружены опухоли полицикличной формы с нечеткими контурами в T1 wi, представляющиеся изо- и гипоинтенсивным сигналом, а в T2 wi - гетерогенным высокоинтенсивным сигналом. Контуры опухоли по периферии с трудом дифференцировались от вещества головного мозга, а в структуре опухоли часто обнаруживались гипертрофированные ветви средней мозговой артерии. Опухоль, в основном, не оттесняла сосуды, а имела периваскулярный рост, что согласуется с имеющимися данными литературы [6, 9].
Учитывая неравномерность контуров опухоли и затрудненную ее дифференциацию, даже при введении магневиста, площадь опухоли и ее пе-рифокальная зона не рассчитывалась.
В 14 случаях из 15-ти при гистологическом исследовании были обнаружены анапластичес-кие астроцитомы. Нечеткость контуров опухоли по данным МРТ и полицикличность формы расценивались как признаки злокачественности, что в послеоперационном периоде было верифицировано гистологически.
У 2 больных с поражением лобно-височной области, непосредственно в зоне латеральной щели, опухоль имела узловую форму с отсутствием зоны перифокального отека.
Выводы. 1. При астроцитомах большого мозга с преимущественным поражением передних отделов полушарий обнаружено преобладание узловых форм опухолей гомогенной структуры. Полицикличная форма опухоли и кистообразова-ния встречаются редко, грубая деформация желудочков отсутствует, имеется незначительное смещение передних отделов срединных структур головного мозга.
При этом преобладает малая перифокальная зона и реже встречается обширная. У больных с малой перифокальной зоной поражение мозга преобладает латерально и книзу от опухоли. При средних и значительных размерах перифокальной зоны отмечено равномерное ее распространение.
2. При астроцитомах задних отделов полушарий большого мозга опухолевая ткань чаще имела полицикличную форму, гетерогенную структуру, обширное кистообразование. Как правило, была деформация заднего комплекса желудочковой системы. Смещение срединных структур превалировало в задних отделах больших полушарий головного мозга. Перифокальная зона характеризовалась, в основном, наличием очагов неправильной формы, секторально-окружающих опухолевую ткань и имевших пониженную плотность.
3. При астроцитомах, локализующихся на границе между лобной долей и задними отделами больших полушарий преобладают инфильтра-тивные формы роста с прорастанием сосудов и практическим отсутствием зоны перифокально-го отека.
МР-томографическая характеристика астроцитом полушарий болъшого мозга.
1. Балясое К. Д. Строение венозных синусов черепа и головного мозга. В кн.: Кровоснабжение центральной и периферической нервной системы человека/ Под редакцией Огнева Б.В. - М.: Из-во АМН СССР, 1995. - С. 36-79.
2. Бекое Д.Б. Атлас венозной системы головного
мозга человека. - М.: Медицина, 1965. - 359 с.
3. Земская А.Г., Лещинский Б.И. Опухоли голов-
ного мозга астроцитарного ряда.- М.: Медицина, 1985.- 215 с.
4. Клюшкин И.В., Бахтиозин Р.Ф., Ибатулин М.М, и др. МР-томографияв диагностике опухолей головного мозга // Казан. мед. журн.- 1993.-№3.-С.180-184.
5. Коновалов А.Н., Корниенко В.Н., Пронин И.Н.
Магнитно-резонансная томография в нейрохирургии. - М.: Видар, 1997. - 472 с.
6. Малишееа Т.А. Пстотопограф1чш особливост
ппальних пухлин лобно-скронево! д1лянки // Бюл. УАН, 1998.-№5.-С.146-147.
7. Малишееа Т.А. М1крох1рурпчна анатсмя глюм
лобно-скронево! д1лянки головного мозку //
Бюл. УАН, 1 998.-№7.-С.33-35.
8. Островерхое Г.Е., Лубоцкий Д.Н., Бомаш Ю.М. Курс оперативной хирургии топографической анатомии. - М.: Медицина, 1964. -
9. Смирное Л.И. Опухоли головного и спинного мозга. - М.: Медгиз, 1962. - 186 с.
10. Холин А.В. Дифференциальная диагностика супратенториальных поражений головного мозга с помощьюмагнитно-резонансной томографии // Мед. радиология и радиац. Безопасность.- 1995. -Т.40, №2.- С.59-62.
11. Хоминский Б. С. Гистологическая диагностика опухолей центральной нервной системы. - М.: Медицина, 1969. - 240 с.
12. Чуеашоеа О.Ю. Гистобиологические и МР-томографические соотношения при глиомах полушарий головного мозга // Украшський ме-дичний альманах. - 1 999. - Том 2, №3 (До-даток). - С. 151-158.
13. Ярцее В.В. О значении перифокальной зоны внутримозговых опухолей. Матер. Конф. молодых нейрохирургов. - Минск, 1 967. - С.
14. Bravit-Zawadski M., Badami I.P. Mills D.M. (1984) Primary intracranial tumor imaging: a comparison of magnetic resonance and CT. Radiology, 150(3): 436-440.
15. Byddev C.M., Sterner R.E., Young I.R. (1982) Clinical MR imaging of the brain 140 cases. Rentgenology, 139:215-236.
16. Castillo M., Scatliff J.M., Bouldin T.W. et al
Radiologic-patalogyc correlation: intracranial astrocytomas // AJNR. - 1992. - V. 13. - P.
1 7. Coakley K.J., Huston J., Scheithauer B.W. et al. Pilocytic astrocitomas: well-demarkaded magnetic resonans appearance despite freguent infiltration histologically // Mayo Clinic Proceedings. - 1995. - V.70, №8. - P. 847-
18. Gomori I.M., Crossman R.I., Goldberg N.I. (1 985) Intracranial hematoma imaging by high-field MR. Radiology, 157(1):87-103.
Читайте также: