Аневризмы периферических артерий
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Аневризмы периферических артерий – это патологические расширения периферических артерий, обусловленные ослаблением артериальной стенки.
Приблизительно 70% периферических артериальных аневризм относятся к подколенным; 20% составляют аневризмы подвздошно-бедренного сегмента. Аневризмы этих локализаций часто сочетаются с аневризмами брюшной аорты Аневризмы брюшного отдела аорты (АБОА) Диаметр брюшной аорты ≥ 3 см обычно свидетельствует о наличии аневризмы брюшной аорты. Причина многофакторная, но часто присутствует атеросклероз. Большинство аневризм растут медленно (~10%. Прочитайте дополнительные сведения 50% случаев бывают двусторонними. Разрывы относительно редки, но эти аневризмы могут привести к тромбоэмболии с острой дистальной окклюзии артерии Острая окклюзия периферических артерий Острая окклюзия периферической артерии может произойти вследствие тромбоза, эмболии, расслоения аорты или острого компартмент-синдрома. Острая окклюзия периферических артерий может возникать. Прочитайте дополнительные сведения 20:1); средний возраст установления диагноза – 65 лет. Относительно редкими являются аневризмы артерий верхних конечностей; они могут вызвать ишемию конечности, дистальную эмболию и инсульт Обзор инсульта (Overview of Stroke) Инсульт – это гетерогенная группа заболеваний, обусловленная внезапным очаговым прекращением мозгового кровотока, которое вызывает развитие неврологических нарушений. Инсульты могут быть ишемическими. Прочитайте дополнительные сведенияИнфекционные (микотические) аневризмы могут возникать в любой артерии, но чаще всего страдает бедренная артерия. Обычно они развиваются из-за инфекций, вызванных сальмонеллой, стафилококком или Treponema pallidum (которая вызывает сифилитические аневризмы).
Частыми причинами аневризм периферических артерий являются атеросклероз Атеросклероз Атеросклероз характеризуется образованием неоднородных бляшек (атером) в интиме средних и крупных артерий; бляшки содержат липиды, воспалительные клетки, гладкомышечные клетки и соединительную. Прочитайте дополнительные сведенияПериферические артериальные аневризмы обычно существуют бессимптомно. Однако возможны болезненность при пальпации, похолодание и бледность конечности, могут появляться парестезии или отсутствие пульса вследствие тромбоэмболии либо (редко) разрыва аневризмы. Инфекционные аневризмы могут сопровождаться локальным болевым синдромом, лихорадкой, недомоганием и потерей массы тела.
Диагноз устанавливается на основании ультра-звукового исследования, МРТ-ангиографии или КТ. Подозрение на подколенные аневризмы возникает, когда при физикальном осмотре обнаруживается увеличенная пульсирующая артерия; диагноз подтверждается при визуализирующих исследованиях.
Риск разрыва аневризмы конечности низкий ( 5% для подколенных и 1–14% для илиофеморальных аневризм). При аневризмах артерий нижних конечностей методом выбора является хирургическое лечение. Оно показана в случаях, когда артерии расширяются в 2 раза по сравнению с нормой или появляются клинические проявления. Тем не менее, хирургическое лечение показано при всех случаях аневризм артерий верхней конечности, т.к. имеется высокий риск серьезных осложнений (например, тромбоэмболий). Поврежденный сегмент артерии иссекают и заменяют трансплантатом. После хирургической коррекции конечность удается сохранить в 90–98% при бессимптомных аневризмах и в 70-80% при наличии клинических проявлений.
Для некоторых пациентов альтернативой является эндоваскулярный стент-графт.
Основные положения
Периферические артериальные аневризмы встречаются преимущественно у мужчин; наиболее частой их локализацией является подколенная артерия.
Осложнения возникают редко и включают легочную гипертензию, фибрилляцию предсердий и тромбоэмболию.
Требуется лечение аневризмов нижних конечностей, если пациенты имеют симптомы или если артерия в два раза превышает нормальный размер; все аневризмы верхних конечностей должны быть пролечены из-за большого риска серьезных осложнений (например, инсульта).
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Что мы лечим
Избыток кожи и или подкожно-жировой клетчатки передней брюшной стенки.
Злокачественная опухоль поджелудочной железы.
Хирургическое лечение:
- резекция поджелудочной железы;
- панкреатодуоденальная резекция.
Аденома гипофиза - наиболее часто встречающиеся опухоли хиазмально-селлярной области, составляющие до 18% всех новообразований головного мозга у взрослых. Встречаются с одинаковой частотой у мужчин и женщин. 50% всех аденом приходится на возраст 30-50 лет.
Консультация врача-эндокринолога.
Диагностика:
- весь спектр лабораторных исследований, в т.ч. гормональное обследование;
- МРТ головного мозга;
- КТ головного мозга.
Терапевтическое лечение заболеваний гипоталамо-гипофизарной области.
- Назначение препаратов, блокирующих избыток гормонов гипофиза или периферических эндокринных желез, а также вызывающих остановку роста, уменьшение в объеме или полный регресс опухолей гипофиза;
- Назначение заместительной терапии гормональными препаратами.
Подготовка
- к нейрохирургическому лечению опухолей гипофиза;
- к оперативному лечению при болезни Иценко-Кушинга - адреналэктомии;
- к лучевому лечению опухолей гипофиза.
Послеоперационная и послелучевая реабилитация пациентов.
Консультативная помощь и амбулаторное лечение различных форм остеопороза и метаболических остеопатий.
Хирургическое лечение
- удаление аденомы гипофиза (трансназальное, транскраниальное);
- лучевая терапия;
- гамма-нож.
- МРТ головного мозга
- КТ головного мозга с в/в контрастированием.МСКТ ангиография сосудов головного мозга (интракраниальных артерий)
Доброкачественная опухоль. В случае, если аденома надпочечника является источником избыточного количества гормонов, такую опухоль надо обязательно удалять, операция позволит значительно улучшит качество и продолжительность жизни пациента.
Диагностика:
- Консультация нефролога, генетика;
- Весь спектр анализов крови, мочи;
- Гормональный профиль;
- УЗИ;
- Экскреторная урография и ренография;
- МРТ, КТ.
Хирургическое лечение:
Операция выполняется из бокового доступа, минимально травматичного и позволяющего не повредить почку.
Опухоль развивающаяся из железистых клеток печени.
Хирургическое лечение:
Аденома фатерова сосочка (большой дуоденальный сосочек, БДС) - доброкачественное новообразование.
- Эндоскопическое исследование верхних отделов ЖКТ (эзофагогастродуоденоскопия, дуоденоскопия с использованием эндоскопа с боковой оптикой, осмотр искусственного пищевода. )
Отсутствие зубов, возникшее вследствие неправильной гигиены и ухода за полостью рта и несвоевременной санации, травмы или генетической предрасположенности к потере зубов, сочетающейся чаще с нарушением прикуса.
Клиническая картина синдрома обусловлена гиперпродукцией гормонов коры надпочечников с усилением выделения андрогенов во внутриутробный, препубертатный периоды жизни или в период зрелого возраста.
В препубертатный период отмечается преждевременное половое развитие с гипертрихозом, сухостью кожи конечностей и наличием угрей на лице и туловище. У мальчиков наблюдается не соответствующее возрасту развитие полового члена, грубеет голос. У девочек гипертрофируется клитор. В некоторых случаях преждевременно развиваются молочные железы, наступают менструации. Развивается вирилизация, нередко отмечаются ожирение, полицитемия, багровые полосы растяжения, быстрое закрытие эпифизарных хрящей.
У взрослых адрено-генитальный синдром выражается явлениями вирилизации, обменными и трофическими расстройствами. У женщин отмечаются оволосение по мужскому типу, избыточное развитие мышц, огрубение голоса, появление фурункулов и угрей, ожирение, иногда гипергликемия, глюкозурия и гипертония. Наблюдается ослабление или усиление полового влечения. У мужчин синдром развивается крайне редко и проявляется увеличением вторичных половых признаков, главным образом, избыточным оволосением. При адрено-генитальном синдроме в моче повышено содержание 17-кетостероидов.
Чаще всего синдром вызывается гиперплазией или опухолью коры надпочечников.
Лечение АГС - гормональное и хирургическое.
Нарушение функции передней доли гипофиза, сопровождающееся гиперпродукцией соматотропного гормона (СТГ). В подавляющем большинстве случаев, причиной гиперпродукции СТГ являются аденомы гипофиза.увеличением кистей, стоп, черепа, его лицевой части, и др.
Консультация врача-эндокринолога.
Диагностика:
- весь спектр лабораторных исследований, в т.ч. гормональное обследование;
- МРТ головного мозга;
- КТ головного мозга.
Терапевтическое лечение заболеваний гипоталамо-гипофизарной области.
- Назначение препаратов, блокирующих избыток гормонов гипофиза или периферических эндокринных желез, а также вызывающих остановку роста, уменьшение в объеме или полный регресс опухолей гипофиза;
- Назначение заместительной терапии гормональными препаратами.
Подготовка:
- к нейрохирургическому лечению опухолей гипофиза;
- к оперативному лечению при болезни Иценко-Кушинга - адреналэктомии;
- к лучевому лечению опухолей гипофиза.
Послеоперационная и послелучевая реабилитация пациентов.
Консультативная помощь и амбулаторное лечение различных форм остеопороза и метаболических остеопатий.
Хирургическое лечение:
- удаление аденомы гипофиза (трансназальное, транскраниальное);
- лучевая терапия;
- гамма-нож.
Врожденное генетическое нарушение формирования соединительной ткани с исходом в цирроз печени.
Хирургическое лечение:
- ортотопическая трансплантация фрагмента печени от живого родственного донора;
- ортотопическая трансплантация печени и ее фрагментов от трупного донора.
Алопе́ция (лысость, от др.-греч. ἀλωπεκία через лат. alopecia — облысение, плешивость) — патологическое выпадение волос, приводящее к их поредению или полному исчезновению в определенных областях головы или туловища.
К наиболее распространенным видам алопеции относится андрогенетическая (androgenetic), диффузная или симптоматическая (effluviums), очаговая или гнездная (areata), рубцовая (scarring).
Андрогенетическая алопеция.
Градации андрогенетической алопеции.
Андрогенетическая алопеция (андрогенная – неправильно) представляет собой истончение волос, ведущее у мужчин к облысению теменной и лобной областей, у женщин – к поредению волос в области центрального пробора головы с распространением на ее боковые поверхности.
Степень выраженности андрогенетической алопеции характеризуется для мужчин по шкале Норвуда, для женщин – по шкале Людвига.
Свыше 95% всех случаев облысения мужчин происходит по причине андрогенетической алопеции. Данные по частоте проявления андрогенетической алопеции у женщин значительно расходятся – от 20% до 90% всех случаев потери волос, что связано с менее заметным и труднее диагностируемым проявлением этой алопеции у женщин.
Причины развития андрогенетической алопеции лежат на генном уровне и заключаются в повреждающем воздействии на волосяные фолликулы активной формы мужского полового гормона тестостерона – дигидротестостерона, образующегося под влиянием фермента 5-альфа-редуктазы, находящегося в волосяных фолликулах. Дигидротестостерон, проникая в клетки фолликулов, вызывает дистрофию последних и, соответственно, дистрофию производимых ими волос. Волосы на голове остаются, но они становятся тонкими, короткими, бесцветными (пушковые волосы) и уже не могут прикрыть кожу головы – образуется лысина. Через 10-12 лет после проявления алопеции устья фолликулов зарастают соединительной тканью, и они уже не могут производить даже пушковые волосы.
Так как в женском организме тестостерон и 5-альфа-редуктаза присутствуют тоже, то развитие андрогенетической алопеции у женщин в принципе такое же, как у мужчин, различаясь в основном клинической картиной.
Чувствительность волосяных фолликулов к дигидротестостерону зависит большей частью от набора генов человека, т.е., определяется наследственностью. Считается, что склонность к потере волос в 73-75% случаев наследуется по материнской линии, в 20% — по отцовской, и лишь 5-7% предрасположенных к андрогенетической алопеции являются первыми в роду.[5] В последнее время удалось определить, какие особенности в ДНК человека с большой вероятностью могут вызывать потерю волос, и эти данные уже используются на практике для определения склонности к наследственному облысению как мужчин, так и женщин.[6]
Современная медицина предлагает три подхода к борьбе с андрогенетической алопецией: лекарственная терапия, лазерная терапия и трансплантация собственных волос.
Из лекарственных препаратов на сегодняшний день только два клинически доказали свою эффективность и безопасность при лечении андрогенетической алопеции и получили одобрение Европейского медицинского агентства (European Medicines Agency) и Управления контроля качества продуктов и лекарств в США ( U.S. Food and Drug Administration) – препарат для топического применения миноксидил (регейн в Европе, роугейн в США) и препарат для внутреннего применения финастерид (торговая марка пропеция – финастерида 1 мг), последний рекомендуется только мужчинам. Препараты помогают не всем и не способны вылечить андрогенетическую алопецию, а только дают возможность поддерживать приемлемое состояние волос пока терапия применяется. После прекращения приема препаратов волосы возвращаются в исходное состояние в срок от нескольких месяцев до года.
Низкоинтенсивное лазерное излучение также клинически доказало свою эффективность и одобрено указанными выше органами для лечения андрогенетической алопеции путем использования в домашних условиях лазерной расчески HairMax LaserComb. В условиях медицинских центров применяются более мощные клинические лазерные установки. Эффективность лазерной расчески невысока. Клинические лазерные установки дают существенно более выраженный эффект. Как и при лекарственной терапии, прекращение лазерной терапии приводит к деградации волос до исходного состояния.
Трансплантация собственных волос – это хирургический путь решения проблемы. Хирург берет волосяные фолликулы из затылочных и боковых отделов поверхности головы, где фолликулы не подвержены влиянию дигидротестостерона (андрогеннезависимые зоны), и переносит их в места облысения. После пересадки фолликулы продолжают функционировать в обычном режиме, и из них вырастают нормальные здоровые волосы, сохраняющиеся до конца жизни. Однако не все кандидаты на трансплантацию волос подходят для этой операции, и не всегда отдаленные результаты операции оказываются удовлетворительными.
В настоящее время в мире ведутся активные разработки перспективных методов восстановления волос при андрогенетическом облысении. Наибольшие ожидания у интересующихся этим вопросом связаны с технологиями клонирования волос и стимуляции роста новых волос.
Суть первой технологии состоит в клонировании волосяных фолликулов, взятых из андрогеннезависимых зон поверхности головы, с последующим внедрением полученных клонов в облысевшие участки кожи головы по специальной методике.
Разработки второй технологии основываются на установленном факте, что при заживлении ран на участках кожи с волосами активизируется белок, обозначаемый как Wnt, который каким-то образом способствует появлению на месте ранения новых волосяных фолликулов. Волосы, появляющиеся из них, нормально проходят все циклы развития. Ученые считают, что можно заставить Wnt производить новые фолликулы и на неповрежденной коже
Диффузная алопеция.
Диффузная алопеция характеризуется сильным равномерным выпадением волос по всей поверхности волосистой части головы у мужчин и женщин в результате сбоя циклов развития волос. Так как диффузная алопеция является следствием нарушений в работе всего организма, ее иногда называют симптоматической. По распространенности диффузная алопеция занимает второе место после андрогенетической алопеции. Женщины подвержены ей в большей степени, чем мужчины.
Выделяют телогеновую и анагеновую форму диффузной алопеции. При более часто встречающейся телогеновой форме после спровоцировавшей алопецию причины до 80% волосяных фолликулов досрочно уходят в фазу телогена (покоя), прекращая производить волосы.
Телогеновую форму алопеции могут вызвать:
- нервные стрессы;
- гормональные нарушения, например, в результате болезни щитовидной железы, беременности, приема неудачных гормональных противозачаточных средств;
- длительное применение антибиотиков, нейролептиков, антидепрессантов и целого ряда других лекарств;
- хирургические операции, острые инфекционные и тяжелые хронические заболевания;
- диеты с недостатком жизненно важных для организма элементов.
Анагеновая форма диффузной алопеции возникает при воздействии на организм, и волосяные фолликулы в частности, более сильных и быстродействующих факторов, в результате чего волосяные фолликулы не успевают «спрятаться» в фазе покоя, и волосы начинают выпадать сразу из фазы роста (анагена). Такими факторами обычно бывают радиоактивное излучение, химиотерапия, отравление сильными ядами.
В большинстве случаев после исчезновения причины диффузной алопеции выпавшие волосы полностью восстанавливаются в срок 3-9 месяцев, так как здесь, в отличие от андрогенетической алопеции, не происходит гибели волосяных фолликулов. Поэтому лечение диффузной алопеции направлено, в первую очередь, на поиск и ликвидацию вызвавшей ее причины. После исчезновения причины для более быстрого восстановления волос применяют различные стимуляторы их роста – миноксидил, лечебные бальзамы, физиотерапию.
Очаговая алопеция.
Очаговая (гнездная) алопеция представляется в виде одного или нескольких округлых очагов облысения разных размеров, располагающихся на волосистой части головы, в области бровей, бороды, ресниц или туловища. При развитии болезни очаги, увеличиваясь, могут сливаться друг с другом, образовывая области поражения произвольной формы.
Если в результате прогрессирования болезни на волосистой части головы происходит полное ее облысение, алопеция называется тотальной. Иногда происходит полное выпадение волос на всем теле – тогда алопеция называется универсальной.
По разным данным частота проявления очаговой алопеции среди всех видов облысения составляет от 0,5% до 2%.
Для очаговой алопеции характерно быстрое развитие и часто самопроизвольное окончание заболевания с полным восстановлением волос. Однако примерно в 30% случаев болезнь либо постоянно прогрессирует, либо длится в виде циклов выпадения-восстановления волос.
Причины и механизм развития очаговой алопеции изучены плохо. Считают, что такими причинами могут быть нарушения в иммунной системе, генетическая предрасположенность к заболеванию, стрессы, плохая экология, физические травмы и острые заболевания.
Для лечения очаговой алопеции не существует ни специальных лекарств, ни одобренных методов лечения. Наиболее распространенным методом лечения алопеции является применение кортикостероидов в различных формах – кремов, инъекций, оральных препаратов. Однако будучи способными стимулировать рост волос в зонах поражения, кортикостероиды не излечивают саму болезнь и не могут предотвратить появление новых очагов облысения.
Рубцовая алопеция.
Общей чертой различных форм рубцовой алопеции является необратимое повреждение волосяных фолликулов и появление на их месте соединительной (рубцовой) ткани. В структуре видов облысения рубцовая алопеция составляет 1-2%.
Причиной рубцовой алопеции могут быть инфекции (вирусные, бактериальные, грибковые), вызывающие воспалительные реакции вокруг волосяных фолликулов, на месте которых в результате появляется соединительная ткань. Если лечение инфекции произведено своевременно, волосы могут сохраниться.
Рубцовая алопеция часто возникает в результате физических травм – ранений, тепловых или химических ожогов.
Для лечения сформировавшейся алопеции существует только один путь – хирургический. Либо места облысения удаляются, если они не слишком большие, либо в эти места трансплантируются здоровые фолликулы из областей, не затронутых алопецией.
Аневризмы периферических артерий
НУЗ Дорожная клиническая больница ОАО "РЖД", Иркутск
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Этапное лечение при аневризмах подколенных, подвздошной и бедренной артерий
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2013;(8): 67‑69
Калинин А.А., Патлачук М.В., Морозов С.П., Носенко Е.М., Сальников П.С. Этапное лечение при аневризмах подколенных, подвздошной и бедренной артерий. Хирургия. Журнал им. Н.И. Пирогова. 2013;(8):67‑69.
Kalinin AA, Patlachuk MV, Morozov SP, Nosenko EM, Sal'nikov PS. The staged treatment of popliteal, ileal and femoral arteries aneurisms. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2013;(8):67‑69. (In Russ.).
НУЗ Дорожная клиническая больница ОАО "РЖД", Иркутск
НУЗ Дорожная клиническая больница ОАО "РЖД", Иркутск
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Центральная клиническая больница с поликлиникой Управления делами Президента РФ, Москва
Частота всех артериальных аневризм среди сосудистых заболеваний составляет 3,4-6,7% [1, 14]. По данным некоторых авторов, аневризмы бедренной и подколенной артерий составляют 80% всех периферических аневризм [7, 10, 11, 13, 16]. При наличии аневризмы брюшной аорты аневризмы подколенных артерий встречаются в 14% наблюдений [5].
Аневризмы периферических артерий чаще всего развиваются у мужчин старше 55 лет, злоупотребляющих курением, и встречаются в 28 раз чаще, чем у женщин [9]; по другим данным, частота таких аневризм достигает 90% [5]. Двустороннее поражение подколенных артерий выявляется в 45% [17]. Наиболее частой причиной аневризм, в том числе подколенных артерий, является атеросклероз [3, 8].
Известно, что с увеличением длительности заболевания растет число осложнений. Высказываются противоречивые мнения о тактике лечения асимптомных периферических аневризм подколенных артерий диаметром до 2 см [6]. Подсчитано, что от 14 до 24% асимптомных аневризм подколенных артерий в год становятся симптомными [2]. Частота острой ишемии нижних конечностей в связи с тромбозом аневризмы подколенной артерии составляет от 7 до 68% [3, 15].
Кроме того, несмотря на разработку большого количества различных видов лечения больных с этим заболеванием, отсутствует единая тактика лечения при бедренных и подколенных аневризмах в зависимости от их локализации, распространенности и тяжести гемодинамических нарушений. Результаты хирургического лечения зависят от наличия сопутствующих заболеваний и тяжести поражения артерий нижних конечностей. Лучшие отдаленные результаты наблюдаются у больных асимптомными аневризмами [4, 12].
Больной А., 55 лет, в июле 2011 г. поступил в терапевтическое отделение в тяжелом состоянии, обусловленном массивной тромбоэмболией легочной артерии (ТЭЛА).
При обследовании выявлены аневризмы подколенных артерий с наличием пристеночного тромбоза, аневризма правой общей подвздошной артерии (ОПА) и наружной подвздошной артерии справа, при этом выявлена компрессия подколенной вены слева с наличием тромбоза подколенной вены, что явилось причиной ТЭЛА.
Больному проведена консервативная терапия, достигнута стабилизация общего состояния, устранена дыхательная недостаточность. От предложенной операции на подколенных артериях пациент временно воздержался. По данным допплеровской сонографии (ДС) вен нижних конечностей перед выпиской выявлена частичная реканализация тромба в подколенной вене. Пациент был выписан под наблюдение хирурга по месту жительства с рекомендацией принимать варфарин.
Повторно больной госпитализирован в октябре 2011 г. для операции по поводу аневризмы подколенной артерии. Сопутствующие заболевания: артериальная гипертензия (рабочее АД 120-130/80 мм рт.ст. при однокомпонентной гипотензивной терапии), ТЭЛА (июль 2011 г.), гиперхолестеринемия до 6,9 мкмоль/л. Длительный стаж курения - более 20 лет (на момент поступления не курит). Из перенесенных операций в анамнезе лапароскопическая холецистэктомия. Принимает тромбо ACC 100 мг 1 раз в день, варфарин 2,5 мг 1 раз в день, МНО 2,1.
При поступлении состояние удовлетворительное, ЧДД 16 в 1 мин. Гемодинамика стабильная, пульс 68 в 1 мин, АД 120/70 мм рт.ст. Живот не вздут, мягкий, безболезненный при пальпации. Диурез адекватный.
Status localis: пульсация над сонными артериями симметричная, без шумовой симптоматики. Над брюшной аортой и подвздошными артериями шум не выслушивается.
Правая нижняя конечность обычного цвета, теплая на ощупь, движения и чувствительность не нарушены, отек в дистальном отделе, трофических расстройств нет, пульсация отчетливая на всем протяжении. Отмечается расширение зоны пульсации в проекции бедренных артерий (до 2-3 см) и подколенной артерии (до 3,5-4 см).
Левая нижняя конечность обычного цвета, теплая на ощупь, движения и чувствительность не нарушены, трофических и чувствительных расстройств нет, отека нет, пульсация отчетливая на всем протяжении. Отмечается расширение зоны пульсации в проекции подколенной артерии (до 3,0 см).
МСКТ аорты и артерий нижних конечностей: аневризма правой ОПА диаметром 38 мм на протяжении 76 мм, правой общей бедренной артерии (ОБА) диаметром 26 мм, протяженностью 58 мм с наличием пристеного тромбоза, а также тромбированной аневризмы подколенных артерий. Слева концентрическая пристеночно тромбированная аневризма дистального отдела поверхностной бедренной артерии, подколенной артерии диаметром 36 мм, длиной 40 мм. Диаметр аневризмы правой подколенной артерии 47 мм на протяжении 50 мм (рис. 1). Рисунок 1. Мультиспиральные компьютерные томограммы аорты и артерий нижних конечностей. Аневризма правых ОПА и ОБА. а - фронтальный срез. Рисунок 1. Мультиспиральные компьютерные томограммы аорты и артерий нижних конечностей. Аневризма правых ОПА и ОБА. б - сагиттальный срез.
ДС артерий нижних конечностей от 19.04.12: справа аневризма ОПА (диаметр 34,6 мм), аневризма ОБА (22,4 мм). Протезированная подколенная артерия, шунт проходим, в дистальных отделах голени кровоток магистрального типа.
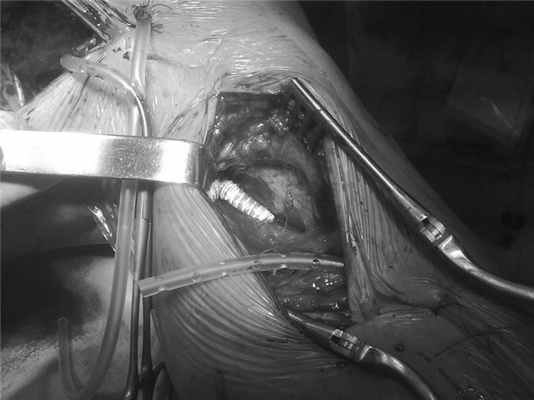
Вторым этапом 03.05 выполнена резекция аневризмы левой подколенной артерии с протезированием армированным протезом Maxiflo диаметром 7 мм. При первой и второй операциях использовали медиальный доступ (рис. 3). Рисунок 3. Интраоперационная фотография. Медиальный доступ к подколенной артерии. Виден армированный протез.
Пациент выписан в удовлетворительном состоянии, пульсация на магистральных артериях нижних конечностей отчетливая на всем протяжении.
В мае 2012 г. пациент поступил на следующий этап оперативного лечения. ДС брюшной аорты, артерий таза и нижних конечностей: справа аневризма ОПА (диаметр 34,6 мм), аневризма ОБА (22,4 мм). Протезированные подколенные артерии с обеих сторон, шунты проходимы с магистральным типом кровотока.
Третьим этапом 04.06 выполнена резекция аневризмы правой ОПА и ОБА с линейным аортобедренным протезированием протезом Vascutek диаметром 8 мм.
В послеоперационном периоде выполнена контрольная ДС артерий нижних конечностей. Определяется магистральный тип кровотока на всем протяжении артерий нижних конечностей с обеих сторон.
Контрольная МСКТ от 08.06: состояние после резекции аневризмы правой ОПА и ОБА с линейным аортобедренным протезированием. Анастомозы аортобедренного шунта состоятельны; данных, свидетельствующих об экстравазации контрастного вещества, не получено. Тромбирование аневризмы правой ОПА и ОБА. Удовлетворительное, гомогенное контрастирование протезов подколенных артерий (рис. 4). Рисунок 4. Мультиспиральные компьютерные томограммы аорты и артерий нижних конечностей после операций. а - контрастируется остаточная полость аневризмы подвздошной артерии справа. Рисунок 4. Мультиспиральные компьютерные томограммы аорты и артерий нижних конечностей после операций. б - гомогенное контрастирование протезов подколенных артерий.
Больной в удовлетворительном состоянии выписан под наблюдение хирурга поликлиники с рекомендациями: тромбо АСС 100 мг 1 раз в день (постоянно), плавикс 75 мг 1 раз в день постоянно.
На данном клиническом примере мы показали одно из возможных осложнений течения аневризм подколенных артерий в виде экстравазальной компрессии правой подколенной вены и ее тромбоза, что в последующем привело к массивной ТЭЛА. По данным литературы, основным осложнением аневризм подколенных артерий является ишемия (68,4%), тогда как тромбоз подколенных вен встречается лишь в 5,3% наблюдений (анализ 76 аневризм подколенных артерий) [3].
Первым этапом мы выполнили резекцию аневризмы подколенной артерии с протезированием справа. Учитывая наличие пристеночного тромба и размеры аневризмы левой подколенной артерии, вторым этапом аналогичную операцию произвели слева. Третьим этапом выполнили резекцию аневризмы правой ОПА и ОБА с линейным аортобедренным протезированием.
Подколенные артерии протезировали синтетическим армированным протезом, потому что считаем, что при сохраненном дистальном артериальном русле проходимость синтетического материала не уступает проходимости аутовены [17], хотя некоторые авторы предпочтение отдают аутовенозному трансплантату [3].
Разумеется, данный клинический пример не имеет рекомендательного характера, однако с учетом данных литературы мы полагаем, что при обнаружении асимптомных аневризм подколенных артерий и артерий другой локализации необходимо отдавать предпочтение хирургическому лечению, не ожидая осложнений.
Аневризмы артерий

Аневризма – выпячивание стенки артерии вследствие ее истончения. С одинаковой частотой диагностируется у женщин и у мужчин.
Причины аневризмы
Аневризмы артерий возникают при ослаблении прочности и эластичности стенок сосудов в результате воздействия различных факторов:
- наследственной предрасположенности;
- врожденных патологий (синдрома Марфана, муковисцидоза);
- воспалений стенок сосудов, вызванных травмами, грибковыми заболеваниями, сифилисом;
- атеросклероза;
- васкулита;
- фиброзно-мышечной дисплазии;
- аутоиммунных заболеваний;
- травмирования сосудов при проведении диагностических или лечебных процедур (коронарографии, операций на сердце).
Увеличивают риск развития патологии курение, гипертония, повышенный уровень холестерина в крови, лишний вес.
Симптомы аневризмы
Клинические проявления болезни зависят от локализации патологического образования. Аневризма аорты (самой крупной артерии) причиняет боли и пульсацию в области груди. При сдавливании соседних органов (трахеи, бронхов, блуждающего нерва, гортанных нервов, пищевода) нарушается их функционирование, что вызывает соответствующие симптомы: одышку, замедление сердечных сокращений, осиплость голоса, затруднение глотания. Поражение сосудов головного мозга сопровождается головными болями, головокружением, неврологическими расстройствами. При повреждении периферических артерий симптомы обычно отсутствуют.
Особую опасность представляют аневризмы аорты и артерий головного мозга, которые грозят разрывами и внутренними кровотечениями. В таких ситуациях спасти человека от смерти способна только срочная медицинская помощь. К тому же довольно часто патологические образования на протяжении многих лет не выявляют себя, а затем неожиданно разрываются, из-за чего их именуют «бомбами замедленного действия».
Аневризмы периферических артерий разрываются крайне редко. Но существует другая угроза – тромбоз и закупорка сосуда, что может привести к гангрене.
Диагностика аневризмы
Если врач во время осмотра заподозрит аневризму, то он направляет пациента на комплексную диагностику, включающую:
- рентгенографию грудной клетки;
- допплерографию аорты;
- ангиографию;
- дуплексное ультразвуковое сканирование;
- нейросонографию;
- УЗИ сердца;
- компьютерную или магнитно-резонансную томографию.
Лечение аневризмы
При небольших размерах аневризмы рекомендовано динамическое наблюдение. Чтобы свести к минимуму риск развития осложнений, назначают гипотензивную и антикоагулянтную терапию.
Большие образования удаляют хирургическим путем, используя 3 вида операций:
- протезирование – иссекают поврежденный участок и вместо него устанавливают протез из синтетической ткани;
- шунтирование – удаляют аневризму и создают обходной путь для крови из «донорского» сосуда или синтетического материала;
- стентирование – к аневризме подводят стент, который служит каркасом для истонченной стенки и укрепляет ее.
Почему лечить аневризму лучше в Major Clinic
Наши сосудистые хирурги обладают обширными знаниями и многолетним опытом, полученным при проведении операций по удалению аневризм различной локализации. Они используют современное диагностическое оборудование и передовые методики лечения, что способствует эффективному избавлению от патологии и успешному выздоровлению. При проведении операции хирурги по возможности отдают предпочтение малоинвазивным технологиям с мини-доступами, чтобы избежать осложнений и обеспечить быстрое восстановление организма.
Клиника расположена в центре Москвы, к ней можно легко добраться с любого района столицы.
Аневризмы у детей
У детей аневризмы артерий встречаются намного реже (в 2% случаев), чем у взрослых людей. Они бывают врожденными и приобретенными. Врожденные образования обычно обнаруживают у малышей, в семье которых были случаи аневризмы или синдрома Марфана, а приобретенные – чаще всего являются результатом травм.
Профилактика аневризмы
Свести к минимуму риск возникновения аневризмы позволит соблюдение здорового образа жизни – отказ от вредных привычек, физическая активность, рациональное питание.
Для своевременного выявления патологии и предотвращения угрожающих жизни осложнений необходимо регулярно проходить профилактические осмотры.
В НМИЦ хирургии имени А.В. Вишневского помогли пациенту с очень редкой комбинацией аневризм периферических артерий
В Центре пациенту выполнили двухэтапное хирургическое вмешательство по удалению аневризмы подключичной артерии с переходом на подмышечную и плечевую артерии и аневризмы внутренней грудной артерии. До этого подобные случаи в отечественной медицинской практике не встречались, в мировой литературе − не более 400 описаний лечения такой редкой патологии.
В Центр хирургии имени А.В. Вишневского пациент 25 лет поступил с жалобами на боли и пульсирующее образование в левой подключичной области. Образование было выявлено у пациента в 17 лет. Тогда же была диагностирована аневризма левой подключичной артерии диаметром около 5 см.
Аневризма подключичной артерии (АПА) − редкое и опасное заболевание периферических сосудов, которое потенциально может привести к тромбозу, дистальной эмболии, компрессии окружающих органов и тканей, разрыву, вплоть до потери конечности и/или летальному исходу. Аневризмой следует считать увеличение диаметра артерии более чем на 50% от нормального размера, вследствие растяжения и/или истончения сосудистой стенки.
В декабре 2021 года пациент отметил боль в левой верхней конечности и изменение цвета кожных покровов. Он обратился за медицинской помощью по месту жительства и после телемедицинской консультации с НМИЦ хирургии А.В. Вишневского приехал в Центр для проведения дополнительных обследований и определения тактики оперативного вмешательства. Обследования выявили у пациента сразу четыре аневризмы: аневризму левой подключичной артерии размером до 52 мм на протяжении 46 мм, левой подмышечной артерии с переходом на левую плечевую артерию, и самая «неожиданная находка» − это две аневризмы левой внутренней грудной артерии.
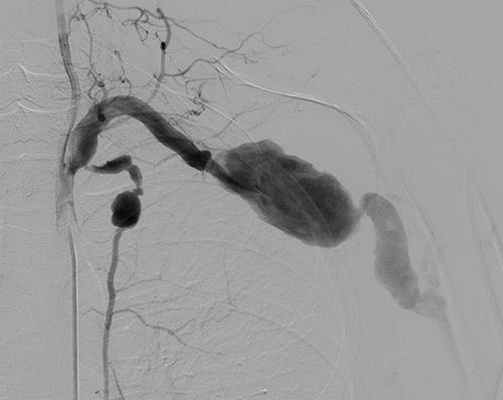
После обнаружения у пациента столь редкой комбинации его случай был вынесен на обсуждение консилиума сердечно-сосудистой команды Центра. Планировалось несколько этапов вмешательств, и важно было правильно определить их очередность.
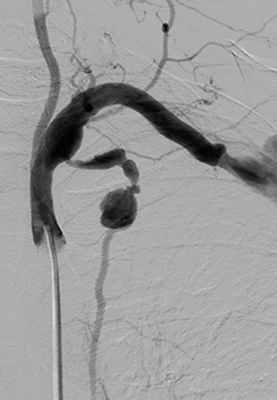
«В Центре хирургии имени А.В. Вишневского обсуждение пациентов с заболеваниями сердца и сосудов на консилиуме – обязательный этап. Мультидисциплинарный подход помогает разработать алгоритм действий и скоординировать работу всей команды высококлассных специалистов Центра. В данном случае на консилиуме было решено выполнить первым этапом эмболизацию левой внутренней грудной артерии. Поскольку это все-таки внутренняя грудная артерия, размер аневризмы был до 3 см, то есть высокий риск разрыва, а это разрыв практически в плевральную полость с неминуемой гибелью пациента. В апреле текущего года пациенту была выполнена эмболизация и закрытие аневризмы внутренней грудной артерии слева», − рассказал заведующий отделением сосудистой хирургии НМИЦ имени А.В. Вишневского, врач-сердечно-сосудистый хирург, д.м.н. Андрей Валерьевич Чупин.
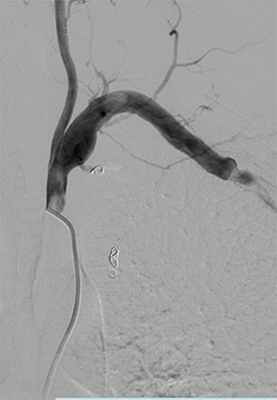
Через два месяца пациент поступил в Центр на второй этап. Следующим шагом планировалась резекция аневризмы левой подключичной артерии. Пациенту было выполнено подключично-плечевое протезирование протезом Jotec 7mm, саму аневризму не вскрывали, она была «выключена» за счет полной перевязки.
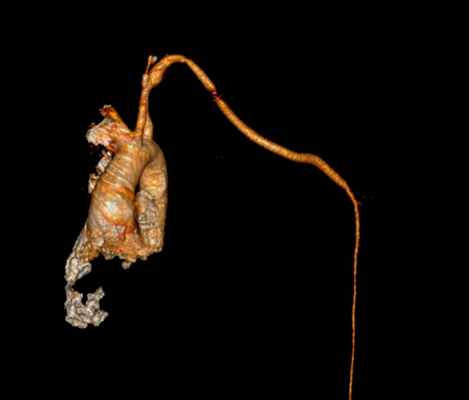
Фото: Контрольная КТ артерий верхней конечности с 3D реконструкцией после оперативного вмешательства
Читайте также:
- Тональная пороговая аудиометрия при головокружении. Головокружение и нейросенсорная тугоухость
- Эрозии желудка и двенадцатиперстной кишки. Язвы желудка и двенадцатиперстной кишки
- Патогенные бордетеллы. Паракоклюш. Возбудитель паракоклюша. Бронхосептикоз. Возбудитель бронхосептикоза.
- Предварительные распоряжения
- Врожденный токсоплазмоз
