Болезнь Симондса и Шихена. Гипоталамо-гипофизарное истощение
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Боле́знь Си́ммондса (синдро́м Си́ммондса, гипофиза́рная кахекси́я, диэнцефа́льно-гипофиза́рная кахекси́я) — гипоталамо-гипофизарная недостаточность — заболевание, характеризующееся специфическими симптомами гормональной недостаточности аденогипофиза и разнообразными нейровегетативными проявленими, на фоне резкого снижения массы тела и нарушений других функций организма, связанных с работой гипофиза.
Содержание
История
М. Симмондс описал послеродовый, септико-эмболический некроз передней доли гипофиза с летальным исходом в состоянии тяжелейшей кахексии и катастрофически развившейся старческой инволюции органов и тканей. Заболевание получило название гипофизарной кахексии или синдрома Симмондса. Однако дальнейшие наблюдения показали, что крайняя степень истощения не обязательна для гипопитуитаризма, вызываемого частичным или полным некрозом передней доли гипофиза, а снижение продукции тропных гормонов наблюдается при различных патологических состояниях и гипофиза и ядер гипоталамуса, что нередко определяется как гипоталамо-гипофизарная недостаточность [1] .
В 1973 году Н. Л. Шиен отметил своеобразие патогенеза и клинической картины послеродового гипопитуитаризма в результате массивной кровопотери и коллапса. В этой связи синдром Шиена — наиболее распространённый вариант заболевания — обособлен в самостоятельную клиническую форму [1] .
Этиология и патогенез
- повреждение гипофиза
- опухоль гипофиза
- у женщин — послеродовое кровотечение
Распространённые деструктивные изменения аденогипофиза вызывают изменения в гипоталамических центрах (ядра гипоталамуса), секретирующих рилизинг-гормоны (кортиколиберин, тиролиберин, гонадолиберины, соматостатин и другие) [2] .
Согласно замыслу одного из участников Википедии, на этом месте должен располагаться специальный раздел.
Вы можете помочь проекту, написав этот раздел.
Клиническая картина
Резкое снижение секреции тропных гормонов гипофиза, наблюдаемое у значительной части пациентов с недостаточностью аденогипофиза, ведёт к атрофии подконтрольных (периферических) эндокринных желез (щитовидной, коры надпочечников, половых). Соответственно снижается в плазме крови концентрация гормонов, секретируемых этими железами: Т4, Т3, кортизол, альдостерон, эстрадиол, прогестерон, тестостерон и так далее). Наряду с этим, уменьшаются и резервные возможности данных желез [2] .
Согласно замыслу одного из участников Википедии, на этом месте должен располагаться специальный раздел.
Вы можете помочь проекту, написав этот раздел.
Жалобы на нарастающую общую слабость, апатию, отечность лица и конечностей или прогрессирующее похудание, отсутствие аппетита вплоть до отвращения к пище, запоры, сменяющиеся поносами, зябкость, сонливость, головную боль, снижение полового влечения и потенции, расстройство менструального цикла и т. д. Понижается сопротивляемость инфекциям. Отмечаются резкое истощение, преждевременное старение. Кожа сухая, атрофичная, бледная или землистого оттенка. Волосы редкие. В подмышечных областях и на лобке волосы отсутствуют. Подкожный жировой слой выражен слабо, а иногда полностью утрачен. Нижняя челюсть атрофируется. Отмечаются кариес и выпадение зубов. Внутренние органы уменьшены в размерах (спланхномикрия). Отмечаются склонность к брадикардии, глухость тонов сердца, артериальная гипотония, склонность к коллапсу при небольшой физической нагрузке. На электрокардиограмме (ЭКГ) — низкий вольтаж зубцов, признаки брадикардии, дистрофических изменений миокарда. Нередко возникают расстройства пищеварения (диспепсические явления, тошнота, рвота), обусловленные снижением желудочной секреции и внешнесекреторной функции поджелудочной железы. Развиваются птоз и атония кишечника, нарушается функция печени. Нарушение нервно-психической с эеры проявляется вялостью, тяжелой апатией, потерей памяти. Наблюдаются депрессия, сонливость, галлюцинации, иногда негативизм. В поздний период заболевания могут отмечаться симптомы, напоминающие шизофрению. В ряде случаев бывают полирадикулоневриты, иногда резкие боли различной локализации (верхние и нижние конечности, поясничная и абдоминальная области). При поражении гипоталамуса и гипофиза у отдельных больных развивается несахарный диабет. В ряде случаев нарушается зрение (атрофия зрительного нерва, ограничение полей зрения). Поражение эндокринной системы проявляется в снижении преимущественно функции щитовидной железы (сухость кожи, брадикардия, упорные запоры, гипотермия и т. д.), коры надпочечников (адинамия, артериальная гипотония, склонность к гипогликемии и т. д.) и половых желез (исчезновение вторичных половых признаков, нарушение менструального цикла у женщин, импотенция у мужчин и гипоплазия полового аппарата). В клинической картине заболевания с преобладанием симптомов недостаточности щитовидной железы отмечается пастозность, а иногда и отечность лица и конечностей. Психические сдвиги при синдроме Симмондса — Шиена в основном связаны с гипотиреозом (апатия, депрессия). В ряде случаев у больных с межу точно-гипофизарной недостаточностью может развиться криз или гипоталамо-гипофизарная кома. Развитие криза или комы могут провоцировать физическая и психическая травмы, операции, наркоз, переохлаждение, неосторожное или необоснованное применение наркотиков (морфин, промедол и др.), инсулина, барбитуратов и т. д. Вследствие дефицита гормонов щитовидной железы и коры надпочечников у этих больных не развиваются адаптационные реакции в ответ на стрессовые ситуации. Криз или кома чаще развивается постепенно, реже имеет острое начало. Возникают заторможенность, отвращение к пище, диспепсические расстройства и т. д. Условно выделяют следующие варианты гипоталамо-гипофизарной комы: 1) гипотиреоидный (преобладают - сонливость, резкая гипотермия, выраженная брадикардия, упорные запоры и т. д.); 2) гипогликемический (чувство голода, психическое и двигательное возбуждение, резкое снижение уровня сахара в крови и т. д., а при недостаточности продукции кортизола — арефлексия, адинамия и т. д.); 3) гипертермический (на первый план часто выступает сопутствующая инфекция); 4) вариант с преобладанием водно-электролитных расстройств (дегидратация, выраженная гиперкалиемия, гипонатриемия и т. д.). В крови при кризе и гипоталамо-гипофизарной коме — низкий уровень АКТГ, ТТГ, МСГ, ФСГ, ЛГ, СТГ, Т4, Т3, кортизола. В случае преобладания патологии щитовидной железы наблюдается выраженная гиперхолестеринемия, а при форме с преобладанием патологии надпочечников — резкая гипонатриемия, гипохлоремия, гиперкалиемия, увеличение содержания остаточного, азота и мочевины, часто выраженная гипогликемия и т. д.
Диагностика
Определяется снижение секреции гонадотропинов, СТГ, пролактина, ТТГ, АКТГ. В сомнительных случаях (латентная недостаточность аденогипофиза) используют функциональные нагрузочные тесты, имеющие диагностическую значимость только в тех случаях, когда патологическим процессом разрушено около 75% железистой ткани аденогипофиза [2] .
Болезнь Симмондса
Болезнь Симмондса – это гипоталамо-гипофизарная недостаточность, для которой характерно истощение, снижение либо выпадение секреции гипофизарных гормонов. Является самой редкой среди гипофизарных дистрофий.
- Причины болезни Симмондса
- Симптомы болезни Симмондса
- Диагностика болезни Симмондса
- Лечение болезни Симмондса
- Чем опасна болезнь Симмондса
- Профилактика болезни Симмондса
Впервые была описана в 1914 году как самостоятельное заболевание, провоцируемое выпадением функции гипофиза по причине его некроза.
Причины болезни Симмондса
Патологические изменения в подбугорно-гипофизарной области могут быть вызваны:
- кровоизлиянием;
- травмой;
- опухолью;
- инфекцией (синусит, менингоэнцефалит, грипп, туберкулез и др.).
Также к гипофизарной недостаточности приводят:
- коллагенозы;
- аутоиммунный гипофизит;
- геморрагии;
- эмболии.
Симптомы болезни Симмондса
Вне зависимости от того, по какой причине развилась болезнь Симмондса, ее клинические проявления всегда связаны с резким снижением выработки тропных гормонов гипофиза. Это сопровождается симптомами гипогонадизма, вторичного гипотиреоза и гипокортицизма. Задняя доля чаще всего не вовлекается в патологический процесс. Лишь иногда могут наблюдаться несахарный диабет и пангипопитуитаризм.
К первым симптомам болезни Симмондса врачи относят:
- аменорею;
- исчезновение полового влечения.
По мере прогрессирования заболевания нарастает истощение – мышцы атрофируются, полностью исчезает подкожная основа. Нарушаются функции всех эндокринных желез, уменьшаются в размерах внутренние и наружные половые органы. Также спутниками болезни Симмондса являются гипоплазия матки, молочных желез, яичников. На лобке, голове и в подмышечных впадинах выпадают волосы. У женщин прекращаются менструации.
Больные часто напоминают стариков. У них выпадают зубы, кожа сморщивается. К этому присоединяются симптомы со стороны психики:
- сонливость;
- спутанность сознания;
- обмороки;
- судороги;
- головокружения;
- потеря психической живости.
Преимущественно болезнь Симмондса диагностируется у женщин.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.

Диагностика болезни Симмондса
В типичных случаях болезнь Симмондса диагностируется достаточно просто. Чтобы изучить запасы гипофизарных гормонов, используются стимулирующие тесты с рилизинг-гормонами.
Во время обследования обнаруживается снижение секреции гонадотропинов, ТТГ, СТГ, пролактина, АКТГ (иногда – умеренная эозинофилия, лейкопения с нейтропенией). Также в крови выявляется сниженная концентрация натрия и хлора. После нагрузки глюкозой сахарная кривая у пациента остается плоской.
Лечение болезни Симмондса
Лечение болезни Симмондса направлено на возмещение возникшей гормональной недостаточности и, по возможности, на устранение основной причины болезни. Гормональную заместительную терапию необходимо начинать с компенсации вторичного гипокортицизма кортикостероидами. Если до момента компенсации гипокортицизма больному будут назначены тиреоидные гормоны, может развиться острая надпочечниковая недостаточность.
Чем опасна болезнь Симмондса
Если болезнь вызвана опухолью, важно проведение своевременного и грамотного лечения. Чем дальше заходит опухолевый процесс и чем более глубокой является деструкция гипоталамо-гипофизарной системы, тем менее благоприятный прогноз. После удаления опухолевого новообразования развитие патологии приостанавливается, возможно даже частичное восстановление функций передней доли гипофиза.
Пациенты, которые проходят заместительную терапию, могут прожить долгие годы. Если же лечение не будет начато, из-за острой надпочечниковой недостаточности наступит летальный исход (частота 25% от всех случаев болезни Симмондса).
Профилактика болезни Симмондса
Чтобы избежать развития болезни Симмондса, необходимо незамедлительно лечить возникающие послеродовые инфекции, кровотечения, сепсис, родовые травмы.
Болезнь Симмондса
– это гипоталамо-гипофизарная недостаточность, для которой характерно истощение, снижение либо выпадение секреции гипофизарных гормонов. Является самой редкой среди гипофизарных дистрофий.
Для заболевания характерно резкое истощение (кахексия), преждевременное старение, обменно-трофические нарушения. Чаще болеют женщины в возрасте 30-40 лет.
Заболевание может также вести к прекращению роста, снижению массы тела, атрофии мышц. Также при болезни Симмондса наблюдаются психические нарушения: апатия, депрессия, сонливость, головокружения, потеря памяти, обмороки, судороги. Иначе говоря, человек начинает неожиданно стареть.
Причины и симптомы
Патологические изменения в подбугорно-гипофизарной области могут быть вызваны: кровоизлиянием; травмой; опухолью; инфекцией.
Симптомы слагаются из следующих характерных признаков: хронической кахексии, старческого вида больного, появления морщин на лице, выпадения зубов, прекращения менструаций, исчезновения волос на лице, под мышками, на лобке. Кроме того, имеется уменьшение внутренних органов (спланхномикрия).
Ко всему этому присоединяются важные симптомы со стороны психики: поразительная апатия, отсутствие всякой психической живости, сонливость, состояние некоторой спутанности, головокружения, обмороки с временной потерей сознания и судорогами.
По мере прогрессирования заболевания нарастает истощение – мышцы атрофируются, полностью исчезает подкожная основа. Нарушаются функции всех эндокринных желез, уменьшаются в размерах внутренние и наружные половые органы. Также спутниками болезни Симмондса являются гипоплазия матки, молочных желез, яичников. У женщин прекращаются менструации.
Больные часто напоминают стариков. У них выпадают зубы, кожа сморщивается.
Диагностика и лечение
В типичных случаях болезнь Симмондса диагностируется достаточно просто. Чтобы изучить запасы гипофизарных гормонов, используются стимулирующие тесты с рилизинг-гормонами.
Во время обследования обнаруживается снижение секреции гонадотропинов, ТТГ, СТГ, пролактина, АКТГ (иногда – умеренная эозинофилия, лейкопения с нейтропенией). Также в крови выявляется сниженная концентрация натрия и хлора. После нагрузки глюкозой сахарная кривая у пациента остается плоской.
Лечение болезни Симмондса направлено на возмещение возникшей гормональной недостаточности и, по возможности, на устранение основной причины болезни. Гормональную заместительную терапию необходимо начинать с компенсации вторичногогипокортицизма кортикостероидами. Если до момента компенсации гипокортицизма больному будут назначены тиреоидные гормоны, может развиться острая надпочечниковая недостаточность.
Если болезнь вызвана опухолью, важно проведение своевременного и грамотного лечения. Чем дальше заходит опухолевый процесс и чем более глубокой является деструкция гипоталамо-гипофизарной системы, тем менее благоприятный прогноз. После удаления опухолевого новообразования развитие патологии приостанавливается, возможно даже частичное восстановление функций передней доли гипофиза.
Пациенты, которые проходят заместительную терапию, могут прожить долгие годы. Если же лечение не будет начато, из-за острой надпочечниковой недостаточности наступит летальный исход (частота 25% от всех случаев болезни Симмондса).
Профилактика болезни Симмондса
Чтобы избежать развития болезни Симмондса, необходимо незамедлительно лечить возникающие послеродовые инфекции, кровотечения, сепсис, родовые травмы.
Болезнь Симондса и Шихена. Гипоталамо-гипофизарное истощение
Болезнь Симондса и Шихена. Гипоталамо-гипофизарное истощение
В 1913 г. Глинский и в 1914 г. Симмондс описали заболевание, которое характеризуется прогрессирующим истощением и понижением всех функций передней доли гипофиза в результате распространенных деструктивных изменений аденогипофиза и межуточного мозга.
Этиология. Причиной возникновения болезни Симмондса могут быть патологические процессы в гипоталамусе и гипофизе при травме черепа с последующим кровоизлиянием.
Инфекционно-аллергические и лучевые поражения, вызывая необратимые патологические изменения в гипофизе и диэнцефалыюй области, содействуют развитию гипопитуитаризма. Опухоли, расположенные супраселлярно в области дна III желудочка и воронки, оказывают давление на диэнцефальную область и гипофиз, нарушая целостность их нервно-сосудистых связей.
Из инфекционных заболеваний, которые могут привести к болезни Симмондса, следует назвать вирусный грипп, менинго-энцефалит, ревматизм, эпидемический гепатит, тифы, дизентерию.
Синуситы, септические и гнойные процессы могут также явиться причиной гипоталамо-гипофизарного истощения.
Легкий гипопитуитаризм может наблюдаться при незначительных травмах, анемии, при носовых, желудочно-кишечных кровотечениях, при неумеренном донорстве.
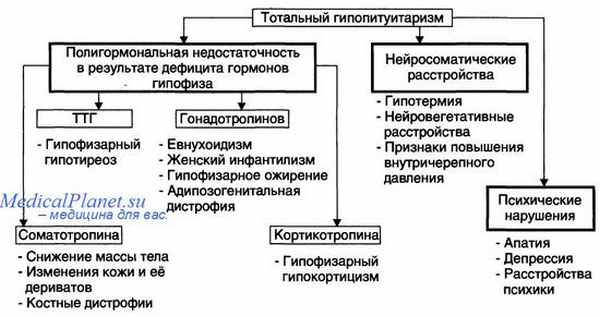
В 1939 г. Sheehan выделил отдельную форму болезни у женщин после родов или абортов. Возникновение артериального спазма, тромбоэмболии сосудов гипофиза ведет к некрозу передней доли гипофиза. По мнению Sheehan, такой тромбоз является асептическим.
Предрасполагающим фактором развития болезни Шихена являются многоплодпые и частые беременности. Больные женщины указывают на нарастающую общую слабость, малокровие после родов. Необходимо отметить, что в период беременности гипофиз усиленно функционирует, секретируя ряд гормонов, что необходимо для нормального развития плода. Его функциональное перенапряжение может привести к последующей временной неполноценности.
Патогенез. На фоне различных патологических процессов (опухоль, травма, нарушение кровообращения, воспалительные и инфекционные факторы) возникает повреждение сосудистых и нервных связей гипоталамуса и гипофиза. Как следствие дегенеративных нарушений вегетативных центров гипоталамуса снижается эффективное воздействие реализующих факторов (RF) и уменьшается выброс тронных гормонов гипофиза.
Болезнь Симмондса возникает и у мужчин, но чаще у женщин при опухолевых или дистрофических процессах в гипоталамо-гипофизарной сфере и проявляется выпадением секреции АКТГ, что ведет к гипокортицизму. Наряду с этим снижается количество гонадотропных гормонов, СТГ (гормона роста) и ТТГ.
При распространенном некрозе гипофиза возникают симптомы тяжелой плюригландулярной недостаточности как следствие выпадения всех тропных гормонов гипофиза.
Снижение анаболических процессов, усиление распада белков, потеря солей ведут к дегидратации тканей организма и дистрофическим изменениям во внутренних органах. В зависимости от степени поражения гипоталамуса и гипофиза можно выделить две основные клинические формы болезни: болезнь Симмондса и болезнь Шихена.
Встречаются и так называемые стертые клинические формы, которые трудно диагностировать.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Международный эндокринологический журнал 2(4) 2006
Кахексия как исход послеродовой постгеморрагической ишемии гипофиза
Авторы: М.Л. Кирилюк, В.Н. Ковтун, Е.А. Милосердная, О.И. Погорелова, Одесский государственный медицинский университет, клиника «Андромед»
Версия для печати
В статье приведен случай гипофизарной кахексии (болезни Симмондса) у женщины 29 лет с аменореей, недостаточностью надпочечников и щитовидной железы.
гипопитуитаризм, болезнь Симмондса.
Если в практической работе эндокринолога при существующем в настоящее время высоком уровне гормональной диагностики заболеваний эндокринной системы своевременно выявляются случаи парциальной аденогипофизарной недостаточности (гипофизарный нанизм, вторичный гипогонадизм), то выявление ее крайнего варианта в виде пангипопитуитаризма представляет несомненный интерес для практикующих врачей общей практики, особенно если это касается гипофизарной кахексии, развившейся после массивного кровотечения в родах.
В классическом варианте послеродовой ишемический некроз гипофиза (синдром Шихана) проявляется сразу развитием признаков несахарного диабета (полиурия, полидипсия, гипоизостенурия) и надпочечниковой недостаточности (слабость, анорексия, тошнота, рвота, гипотония вплоть до критического падения артериального давления и летального исхода). В отдаленном послеродовом периоде могут прогрессировать надпочечниковая недостаточность (снижение работоспособности, потеря веса, гипогликемические состояния, адинамия) и присоединяться разной степени выраженности симптомы гипотиреоза, гипогонадизма [1, 4-6].
Опубликованный в научной литературе в 1914-м году Моррисом Симмондсом случай смерти от комы 46-летней женщины через 11 лет после осложненных сепсисом и кровотечением родов пятого ребенка является одним из первых описаний пангипопитуитаризма. Позже, в 1916-м году этот выдающийся патолог главным признаком инволюции гипофиза счел истощение [цит. по 3], после чего в медицинской литературе гипоталамо-гипофизарная кахексия получила название болезни Симмондса.
Ниже приводим клинический случай постепенного перехода послеродовой ишемии гипофиза в гипоталамо-гипофизарную кахексию у женщины на протяжении 7 лет после родов.
В эндокринологическое отделение из реанимационного отделения Одесской областной клинической больницы (ООКБ) поступила пациентка В., 29 лет, с жалобами на общую слабость, вялость, бессонницу, отсутствие аппетита и общее недомогание, а также значительное снижение массы тела, отсутствие менструаций, диффузное выпадение волос по всему телу.
Анамнез болезни: в 1997 году сразу после рождения ребенка от первой беременности открылось маточное кровотечение, которое было успешно остановлено. Однако после повторной ревизии полости матки из-за подозрения на наличие остатков плаценты вновь открылось кровотечение. По этой причине больная находилась в гинекологическом отделении на протяжении 4 недель. В 1998 году стала отмечать быструю потерю массы тела на фоне головокружения, вялости, повышенной утомляемости, апатии, нарушения менструального цикла и гипотонии. В мае 2000 года была последняя менструация и масса тела составила 45 кг при росте 168 см. В 2001 году пациентка уже не могла самостоятельно передвигаться из-за выраженной слабости, понижения артериального давления, отмечалось нарушение сна, снижение массы тела до 38 кг (!). Присоединились жалобы на сильные запоры, отсутствие аппетита, выпадение волос на голове, воспаление десен, нарушение памяти. Больной была назначена заместительная терапия преднизолоном и гидрокортизоном, которая, по-видимому, адекватно не контролировалась. Госпитализирована ургентно в ООКБ в связи с критическим снижением систолического артериального давления (АД) до 70 мм рт.ст.
Анамнез жизни: по эндокринной патологии не отягощен. В 8 лет перенесла вирусный гепатит А.
Объективно: у больной выражена кахексия (при росте 168 см вес составляет 38 кг, ИМТ = 0,11). Кожные покровы сухие, холодные на ощупь, с цианотической окраской кистей и стоп, тургор снижен. Выражена атрофия подкожной жировой клетчатки и скелетных мышц, верхние и нижние конечности истончены. Вторичные половые признаки редуцированы. Пульс 80 уд./мин, ритмичный, слабого наполнения и напряжения, АД 75/45 мм рт.ст. Над легкими везикулярное дыхание с жестковатым оттенком, перкуторно — ясный легочный звук. Деятельность сердца ритмичная, тоны звучные, хорошо прослушиваются над истонченной грудной клеткой. Границы сердца в норме. Живот уплощен, мягкий при пальпации, слегка чувствителен в эпигастральной области. Печень у края реберной дуги, селезенка не пальпируется, симптом Пастернацкого сомнительный с обеих сторон. Молочные железы атрофированы. Щитовидная железа при осмотре не увеличена, при пальпации — эластической консистенции, малоподвижна.
Данные лабораторных исследований: в общем анализе крови обнаружена базофилия (7%). Протеинограмма, липидограмма, уровень креатинина и мочевины крови в норме. Печеночные пробы: АСТ 0,5 мкмоль/мл.ч (норма до 0,5), АЛТ 0,9 мкмоль/мл.ч (норма до 0,7), тимоловая проба — отрицательно, общий билирубин 22,2 мкмоль/л (норма до 20,5). Электролиты крови: калий — 2,6 ммоль/л (норма 3,4-5,3), натрий 139 ммоль/л (норма 130-156), кальций 2,06 ммоль/л (норма 2,24-2,8). ПТТГ: глюкоза 4,7-6,3-4,1 мМ/л. В общем анализе мочи обнаружено значительное количество фосфатов.
Гормоны крови: ТТГ — 4,5 мЕД/л (норма 0,17-5), кортизол 385 мМ/л (норма 140-600) на фоне приема в стационаре глюкокортикоидов. При выполнении пробы по Зимницкому выявлена олигурия (300 мл в сутки) при сохранении концентрационной функции почек.
Данные инструментальных исследований: флюорография, рентгеноскопия желудка — без патологии. ЭхоКС — пролапс митрального клапана. ЭКГ — ритм синусовый, признаки перегрузки правого предсердия, неполная блокада правой ножки пучка Гиса. Глазное дно без особенностей. УЗИ почек: справа и слева умеренно выражен нефроптоз, конкременты единичные мелкие, эхо-позитивные типа «песок». УЗИ надпочечников: правый надпочечник имеет треугольную форму, умеренно гипоэхогенный, однородной структуры, размером 2,7 х 2,2 см, площадью 6 см 2 ; левый надпочечник хуже лоцируется, контур нечеткий, умеренно гипоэхогенный, размером 3,6 х 1,8 см, площадью 6,5 см 2 . УЗИ щитовидной железы: расположена типично; правая доля 45 х 14 х 20 мм, левая — 42 х 14 х 19 мм, контуры четкие; толщина перешейка 3,1 мм; структура железы гомогенная, акустическая плотность умеренно снижена. В правой и левой доле визуализируются единичные увеличенные фолликулы диаметром 1,5-3,5 мм с гиперэхогенным содержимым. Объем железы — 11,3 см 3 .
Пациентке был поставлен диагноз: Послеродовый гипопитуитаризм (синдром Шихана), осложнившийся гипофизарной кахексией (болезнь Симмондса): вторичный гипокортицизм, вторичный гипотиреоз, вторичный гипогонадизм, вторичная аменорея. Осложнения: Эндокринная миокардиодистрофия. Дисциркуляторная энцефалопатия.
За время пребывания в стационаре пациентка получала следующее лечение: стол №15. Рефортан 125 мл в/в, преднизолон 30 мг на 200 мл 0,9% раствор хлорида натрия в/в 1 раз в день, гидрокортизона ацетат 2,5% 2 мл в 8.00 и в 12.00 в/м, кокарбоксилаза 100 мг и аскорбиновая кислота 5% 5 мл на 200 мл 5% глюкозы в/в 1 раз в день, милдронат 500 мг в/в 1 раз в день 10 дней. Затем кортизона ацетат 25 мг утром и в обед и гидрокортизона ацетат 2,5% 1 мл в/м вечером 5 дней с последующим переходом на 75 мг кортизона ацетата внутрь в сутки. Алоэ 1 мл в/м, экстаркт плаценты 1 мл в/м, кофеин по 200 мг внутрь 3 раза в день, лецитин по 1,2 г внутрь 3 раза в день, мелатонин по 3 мг внутрь на ночь ежедневно.
В результате проведенного лечения состояние пациентки существенно улучшилось, масса тела увеличилась на 4 кг, возросли до 100/75 мм рт.ст. АД и до 1 л суточный диурез.
Выписана на 21-й день с рекомендациями: преднизолон 15 мг в сутки под контролем АД, L-тироксин 75 мкг/сут., заместительная гормональная терапия половыми стероидами в виде 3-фазных контрацептивов постоянно, милдронат по 250 мг 3 раза в сутки в течение 2 недель, витамины, массаж.
Дискуссия
В нашем случае первые признаки надпочечниковой недостаточности у больной появились через 1 год после родов, постепенно нарастая, через 3 года исчезли менструации, позже присоединились симптомы гипотиреоза (запор, нарушение памяти и выпадение волос) и на момент поступления в стационар — пангипопитуитаризма, гипоадреналового криза и истощения.
Из лабораторных показателей обращает на себя внимание базофилия; тенденция к росту печеночных проб, олигурия характерны для гипотиреоза; гипокальцемия имеет место при недостатке половых стероидов; гипогликемический тип сахарной кривой указывает на гипокортицизм. Нормальный уровень ТТГ в сыворотке крови можно объяснить существующей точкой зрения, что центральный гипотиреоз может характеризоваться неадекватно нормальным уровнем ТТГ [2], а нормальный уровень кортизола крови — интерференцией на гидрокортизон и кортизона ацетат во время проведения лабораторного анализа.
Таким образом, несвоевременная диагностика прогрессирующего гипопитуитаризма, неадекватная заместительная гормональная терапия, отсутствие должного медицинского наблюдения в сельской местности, где проживает больная, привели к яркой клинической манифестации пангипопитуитаризма с истощением. Описанный случай — пример необходимого обязательного длительного мониторинга здоровья женщин с послеродовыми кровотечениями в анамнезе эндокринологом и гинекологом с формированием компьютерной базы данных.
1. Levin N. Manual of endocrinology and metabolism. — Boston, New York, Toronto, London: Little Brown and company, 1994. — 639 p.
2. Demers L.M., Spenser C.A. Laboratory support for the diagnosis and monitoring of thyroid disease // Проблеми ендокринної патології . — 2004. — №4. — С . 76-102.
3. Kovacs K. Sheehan syndrome // The Lancet. — 2003. — 361(8). — P. 520-522.
4. Ravinder Goswami, Narayana Kochupillari, Patricia A. Croc et al. Pituitary autoimmunity in patient with Sheeehan“s syndrome // J. Clin. Endocrinol. Metab. — 2002. — 87(9). — P. 4137-4141.
5. Schrager S., Sabo L. Sheehan syndrome: a rare complication of postpartum hemorrhage // JABFP. — 2001. — V. 14, №5. — P. 389-391.
6. Sert M., Tetiker T., Kirim S., Kocak M. Clinical report of 28 patients with Sheehan's syndrome // Endocrine Journal. — 2003. — 50(3). — P. 297-301.
Читайте также:
