Бронхиальный свищ. Послеоперационная несостоятельность культи бронха
Добавил пользователь Skiper Обновлено: 27.01.2026
Изобретение относится к медицине, а именно к торакальной хирургии, и может быть использовано при лечении бронхиальных свищей. Для этого в послеоперационном периоде после выявления методом фибробронхоскопии бронхиального свища размером более 5 мм размораживают дермальные аллофибробласты и ресуспендируют в 2 мл 0,9% физиологического раствора NaCl до конечной концентрации клеток 2,0×10в дозе. Одновременно выполняют температурный лизис обогащенной тромбоцитами аутологичной плазмы с исходным содержанием в ней тромбоцитов 1,85×10/л для получения 2 мл аутологичного лизата тромбоцитов. Затем полученные компоненты смешивают в шприце. Подсоединяют шприц к эндоскопическому инъектору и производят 4-6 инъекций по периметру свища в подслизистый слой, отступив 1-2 мм от края свища на глубину 1 мм на одинаковом расстоянии друг от друга. Процедуру повторяют на 3-й и 5-й дни лечения с последующим цитологическим и гистологическим контролем результатов лечения. Способ обеспечивает устранение послеоперационных дефектов бронхов размером более 5 мм за счет раннего начала терапии активированными дермальными аллофибробластами. 5 ил., 2 пр.
Способ лечения бронхиальных свищей, возникших после резекционных операций на легких, включающий инъекционное введение культуры дермальных аллофибробластов, отличающийся тем, что в послеоперационном периоде после выявления методом фибробронхоскопии бронхиального свища размером более 5 мм размораживают дермальные аллофибробласты и ресуспендируют в 2 мл 0,9%-ного физиологического раствора NaCl до конечной концентрации клеток 2,0×10 6 в дозе и одновременно выполняют температурный лизис обогащенной тромбоцитами аутологичной плазмы с исходным содержанием в ней тромбоцитов 1,85×10 9 /л для получения 2 мл аутологичного лизата тромбоцитов, затем полученные компоненты смешивают в шприце, подсоединяют шприц к эндоскопическому инъектору и производят 4-6 инъекций по периметру свища в подслизистый слой, отступив 1-2 мм от края свища на глубину 1 мм на одинаковом расстоянии друг от друга, с повторением вышеописанной процедуры на 3-й и 5-й дни лечения с последующим цитологическим и гистологическим контролем результатов лечения.
Изобретение относится к медицине, а именно к торакальной хирургии, регенеративной медицине, и может быть использовано для лечения бронхиальных свищей.
Бронхиальные свищи (БС) дыхательных путей остаются одним из распространенных и опасных осложнений лечения патологии органов грудной клетки. Частота БС после пневмонэктомии составляет примерно 2-15% (Panagopoulos ND, Apostolakis Е, Koletsis Е et al. Low incidence of broncho-pleural fistula after pneumonectomy for lung cancer. Interact Cardiovasc Thorac Surg 2009;9:571-575). Существующие консервативные и хирургические способы лечения характеризуются длительностью и малой эффективностью. Операции, выполняемые для закрытия БС, отличаются травматичностью, сопряжены с высоким риском фатальных осложнений, высокой частотой повторной несостоятельности культи бронха и летальностью, достигающей 71% (Cardillo G, Carbone L, Carleo F et al. The rationale for treatment of postresectional bronchopleural fistula: analysis of 52 patients. Ann Thorac Surg 2015;100:251-257).
В настоящее время распространены малоинвазивные эндобронхиальные и торакоскопические вмешательства (Lois М, Noppen М. Bronchopleural fistulas: an overview of the problem with special focus on endoscopic management. Chest. 2005;128:3955-65). Эти методы подходят для пациентов, имеющих небольшие размеры БС (менее 0,5 см в диаметре) и/или высокие хирургические риски. Для закрытия БС применяются различные материалы, например: клеи на основе цианокрилатов, на основе соединений фибрина; рассасывающиеся желатиновые губки; химическое прижигание (этанолом, трихлоруксусной кислотой, тетрациклином и нитратом серебра); эмболизация сосудов, субмукозные инъекции полидоканола.
Аналогом данной заявки является способ бронхоскопического лечения трахеомедиастинальных свищей с использованием аутологичных мезенхимальных стромальных клеток (МСК) из жировой ткани (Diaz-Agero Alvarez Р, Garcia-Arranz М, Georgiev-Hristov Т, Garcia-Olmo D. A new bronchoscopic treatment of tracheomediastinal fistula using autologous adipose-derived stem cells. Thorax 2008; 63:374-376). Способ включает в себя выделение МСК из аутолипоаспирата по стандартному протоколу в конечной концентрации клеток 9,8×10 6 в дозе. Половину клеток ресуспендировали в растворе тромбинового компонента фибринового клея до объединения с раствором тиссукола. МСК-содержащий фибриновый клей вводили в полость свища через бронхоскоп. Контрольную бронхоскопию проводили первые 3 месяца после операции, а затем каждые 3 месяца. Цитологические исследование мазков, взятых при браш-биопсии, проводили после каждой бронхоскопии. Полное закрытие свища наблюдалось через 3 месяца.
Основными недостатками данного способа являются: использование аутологичных МСК, что увеличивает риск трансформации клеток в опухолевые у пациентов с онкопатологией; также способ предусматривает однократное введение МСК, что может быть недостаточным для заживления свищей размером более 5 мм.
За ближайший аналог выбран способ применения клеточных технологий в торакальной хирургии (Егоров В.И., Ионов П.М., Юркевич Ю.В. Первый опыт применения клеточных технологий в торакальной хирургии. Вестник Северо-Западного медицинского университета им. И.И. Мечникова, 2015; Т. 7, №2:7-13), заключающийся в том, что пациентам на 7-10 день после развития несостоятельности культи бронха (диаметры дефектов культи бронха не превышали 5 мм) вследствие резекционной операции через бронхоскоп инъекционно вводили суспензию аллогенных фибробластов человека в подслизистый слой культи бронха в зону свища. Использовались фибробласты, удовлетворяющие критериям контроля качества и помещенные на длительное криохранение с последующим субкультивированием до достижения конфлюентности 80% в среде альфа-MEM с добавлением 20% фетальной бычьей сыворотки. Зону свища обкалывали в 2-5 точках, общим объемом 1,5 мл и в конечной концентрации клеток 3×10 6 /мл.
Основные недостатки данного способа:
1) лечение применяется при малых размерах свищей, не более 5 мм;
2) позднее начало применения методики на 7-10 день после развития несостоятельности культи бронха и однократное введение фибробластов;
3) отсутствие факторов роста и стимуляции фибробластов;
4) применение дополнительных манипуляций с фибробластами - субкультивирование после разморозки;
5) использование ксеногенной фетальной бычьей сыворотки в качестве добавки к питательной среде альфа-МЕМ;
6) отсутствие цитологического и гистологического контроля.
Задачами данного предложения являются:
1) повышение эффективности лечения бронхиальных свищей, возникших после резекционных операций на легких;
2) сокращение сроков заживления бронхиальных свищей размером более 5 мм;
3) снижение риска развития рецидива бронхиальных свищей;
4) упрощение способа и сокращение времени подготовки дермальных аллофибробластов к инъекционному введению;
5) сокращение материальных затрат;
6) совершенствование контроля эффективности лечения путем проведения цитологического и гистологического исследования.
Поставленные задачи достигаются тем, что в послеоперационном периоде после выявления методом фибробронхоскопии бронхиального свища размером более 5 мм, размораживают дермальные аллофибробласты и ресуспендируют в 2 мл 0,9% физиологического раствора NaCl до конечной концентрации клеток 2,0×10 6 в дозе, и одновременно выполняют температурный лизис обогащенной тромбоцитами аутологичной плазмы с исходным содержанием в ней тромбоцитов 1,85×10 9 /л для получения 2 мл аутологичного лизата тромбоцитов,
затем полученные компоненты смешивают в шприце, подсоединяют шприц к эндоскопическому инъектору и производят 4-6 инъекций по периметру свища в подслизистый слой, отступив 1-2 мм от края свища на глубину 1 мм на одинаковом расстоянии друг от друга, с повторением вышеописанной процедуры на 3-й и 5-й дни лечения с последующим цитологическим и гистологическим контролем результатов лечения.
Технический результат способа лечения бронхиальных свищей, возникших после резекционных операций на легких, заключается в том, что введение двух компонентов: дермальных аллофибробластов, ресуспендированных в 2 мл 0,9% физиологического раствора NaCl в концентрации клеток 2,0×10 6 в дозе, и аутологичного лизата тромбоцитов объемом 2 мл, по периметру свища в подслизистый слой отступив 1-2 мм от края свища на глубину 1 мм на одинаковом расстоянии друг от друга позволяет устранить послеоперационные дефекты бронхов размером более 5 мм, сократить время заживления свищей на 29% по сравнению с известными аналогами, что позволяет улучшить качество жизни пациентов. Это достигается за счет раннего начала терапии и неоднократного введения дермальных аллофибробластов, а так же повышения их активности за счет аутологичного лизата тромбоцитов. Способ является недорогим и простым в исполнении, кроме того предусматривает качественную оценку и контроль формирования рубцовой ткани с помощью цитологических и гистологических исследований.
Способ осуществляется следующим образом.
После выявления БС в послеоперационном периоде и принятия решения о малоинвазивном лечении выполняют одновременно подготовку двух компонентов к использованию. Для приготовления первого компонента производят забор периферической крови с гепарином из расчета 2 Ед/мл объемом 50 мл, из которой сначала готовят обогащенную тромбоцитами плазму с исходным содержанием в ней тромбоцитов 1,85×10 9 /мл методом двойного центрифугирования, а затем из обогащенной тромбоцитами плазмы готовят аутологичный лизат тромбоцитов методом двойного замораживания
при t -80°C и быстрого размораживания при t +37°С для лизиса тромбоцитов с последующим центрифугированием при 3000 об/мин 15 мин для осаждения фрагментов тромбоцитов. Потом супернатант, представляющий собой аутологичный лизат тромбоцитов, аликвотируют в три криопробирки по 2 мл, и помещают на хранение при t -80°С до использования. Одну криопробирку размораживают и используют в день введения.
Параллельно с первым компонентом готовят второй компонент. Из криобанка достают криопробирку с дермальными аллофибробластами объемом 2 мл, которые предварительно перед хранением были получены методом культивирования: дермальные аллофибробласты культивируют в культуральных флаконах на питательной среде, состоящей из раствора ДМЕМ / 10% карантинизированной донорской плазмы АВ группы / 100 ед/мл антибиотика-антимикотика, до плотности монослоя 80-90%, затем обрабатывают трипсин-версеном для открепления клеток от дна флакона и отмывают фосфатно-солевым буфером, замораживают с бессывороточным криопротектором. Перед хранением в криобанке проводят контроль качества, включающий вирусный и бактериологический контроль, цитогенетическое исследование на отсутствие генетических аберраций и иммуноцитохимическое исследование на онкогенность культуры дермальных аллофибробластов по экспрессии белка р53. Дермальные аллофибробласты размораживают стандартным методом и ресуспендируют в 0,9% физиологическом растворе NaCl в объеме 2 мл и конечной концентрации клеток 2×10 6 в дозе.
Перед введением оба компонента смешивают в шприце объемом 5 мл, который подсоединяют к эндоскопическому инъектору, и производят 4-6 инъекций по периметру свища в подслизистый слой отступив 1 -2 мм от края свища на глубину 1 мм на одинаковом расстоянии друг от друга. Процедура введения проводится трехкратно на 1-й, 3-й и 5-й день лечения под местной анестезией через канал бронхоскопа диаметром 2-2,5 мм с помощью бронхоскопического инъектора диаметром 1,8 мм.
Контроль результата проведенного лечения осуществляют методом фибробронхоскопии, цитологическими и гистологическими исследованиями через 1, 3 и 6 месяцев.
Примеры дополнительно продемонстрированы на фотографиях, смотри приложение, где 1 - свищ правого бронха, 2 - полное закрытия свища бронха на 5-й день, 3 - морфологическая картина культи бронха в зоне закрытия свища, 4 - свищ культи нижнедолевого бронха справа, 5 - полное закрытия свища культи нижнедолевого бронха справа.
Пример 1. Больной С., 59 л. поступил в отделение торакальной хирургии с диагнозом: центральный с-r правого легкого, T2aN1Mx, у/д плоскоклеточный, состояние после пневмонэктомии справа, лимфодиссекции кл. гр. IV. Свищ культи правого главного бронха. Эмпиема постпневмонэктомической полости.
В плановом порядке ему была проведена пневмонэктомия справа, лимфодиссекция по поводу центрального с-r правого легкого T2aN1MxR0. В послеоперационном периоде у пациента на 12-е сутки по данным фибробронхоскопии была выявлена полная несостоятельность культи правого бронха, размер свища 9 мм (фото 1). В этот же день у пациента была забрана периферическая кровь с гепарином (100 Ед) объемом 50 мл и передана в лабораторию для приготовления аутологичного лизата тромбоцитов. На первом этапе была приготовлена обогащенная тромбоцитами плазма методом двойного центрифугирования с исходным содержанием в ней тромбоцитов 1,85×10 9 /мл. Затем обогащенную тромбоцитами плазму двукратно замораживали при t -80°С и размораживали t +37°С, центрифугировали при 3000 об/мин 15 мин для осаждения фрагментов тромбоцитов. Полученный аутологичный лизат
тромбоцитов в количестве 6 мл был аликвотирован в криовиалы по 2 мл и заморожен при t -80°C. За 2 часа до манипуляции дермальные аллофибробласты были разморожены по стандартной методике и ресупендированы в 2 мл физиологического раствора в конечной концентрации клеток 2×10 6 в дозе. Криопробирка с аутологичным лизатом тромбоцитов была разморожена в водяной бане при t +37°С. Пробирка с аутологичным лизатом тромбоцитов и пробирка с клеточной взвесью в стерильных упаковках были доставлены в кабинет для проведения фибробронхоскопии. Непосредственно перед введением оба компонента смешивали в шприце объемом 5 мл, который подсоединяли к инъектору. Под местной анестезией был введен бронхоскоп BF-XT-40 №468, осмотрено и санировано бронхиальное дерево. Взяты посевы и биопсия зоны культи. Через бронхоскоп был введен инъектор, через который введена смесь, состоящая из взвеси дермальных аллофибробластов и раствора аутологичного лизата тромбоцитов, в подслизистый слой на глубину 1 мм по периметру свища в 6 точек на расстоянии 1-2 мм от края свища на одинаковом расстоянии друг от друга. Данную процедуру введения пациенту повторяли на 3-й и 5-й день. На 5-й день было отмечено полное закрытие свища бронха (фото 2). Пациент был выписан по месту жительства в удовлетворительном состоянии. Через 1, 3 и 6 месяцев контрольная фибробронхоскопии выявила сохранную культю правого главного бронха, отсутствие свища, что подтверждалось цитологическим и гистологическим контролем (фото 3).
Пример 2. Больной К., 72 лет, поступил в отделение торакальной хирургии с диагнозом: периферический с-r нижней доли правого легкого pT2aN2M0, состояние после нижней лобэктомии справа, II кл. гр. В плановом порядке ему была проведена нижняя лобэктомия справа. В удовлетворительном состоянии пациент был выписан по месту жительства.
Через 1,5 месяца после выписки при контрольной фибробронхоскопии был диагностирован свищ культи нижнедолевого бронха справа размером 7 мм (фото 4). В этот же день была забрана периферическая кровь в объеме 50 мл и приготовлен аутологичный лизат тромбоцитов в количестве 6 мл, аликвотирован по 2 мл и заморожен в криопробирках. В день каждой инъекции размораживали по одной пробирке с аутологичным лизатом тромбоцитов
объемом 2 мл и клеточной взвеси дермальных аллофибробластов объемом 2 мл. Размороженные дермальные аллофибробласты ресуспендировали в физиологическом растворе в объеме 2 мл и с концентрацией клеток 2×10 6 в дозе. Полученная суспензия клеток и аутологичный лизат тромбоцитов в стерильной упаковке были доставлены в кабинет для проведения бронхоскопии. Перед введением оба компонента смешивали в шприце, который подсоединяли к инъектору. Через бронхоскоп BF-1T-60 №052 под местной анестезией, после санации была введена смесь из суспензии клеток и аутологичного лизата тромбоцитов в общем объеме 4 мл в подслизистый слой на глубину 1 мм по периметру свища в 4 точки на расстоянии 1-2 мм от края свища на одинаковом расстоянии друг от друга. Всего было проведено 3 бронхоскопии с введением суспензии дермальных аллофибробластов и аутологичного лизата тромбоцитов: на 1-й, 3-й, 5-й день. Контрольная фибробронхоскопия на 21-й день показала отсутствие признаков осложнений со стороны культи нижнего долевого бронха, свищ не выявлен (фото 5). Пациент был выписан по месту жительства в удовлетворительном состоянии. Через 3 и 6 месяцев контрольная фибробронхоскопии выявила сохранную культю правого главного бронха, отсутствие свища, что подтверждалось цитологическим и гистологическим контролем.
Бронхиальный свищ. Послеоперационная несостоятельность культи бронха
Несостоятельность (или недостаточность) швов бронха (НШБ) - осложнение лоб- или пневмонэктомии, характеризующееся прохождением воздуха из трахеи и бронхов в плевральную полость на стороне операции и поступлением плеврального экссудата в трахею и бронхи [3].
В целом после всех видов резекции легкого НШБ с формированием хронического бронхиального свища и эмпиемы плевры наблюдается у 2-28% оперированных [4, 7]. После пневмонэктомии это осложнение еще совсем недавно было основной причиной смерти больных в раннем и отсроченном периоде.
По срокам возникновения НШБ условно делят на острую (возникающую в первые 48 ч), раннюю (с 3-х по 14-е сутки) и позднюю (через 15 сут после операции) [3].
Цель исследования - выбор оптимального способа ушивания культи бронха при лечении больных раком легкого с целью улучшения результатов лечения.
Материал и методы
Проведен анализ результатов радикальных хирургических операций у 700 больных раком легкого, находившихся на лечении в медицинских лечебных учреждениях Югры в период с 1999 по 2009 г. Среди больных преобладали мужчины (592, или 84,6%), женщин было лишь 108 (15,4%), соотношение мужчин и женщин составило 5,5:1. Большое число лиц мужского пола соответствует общероссийским и мировым показателям заболеваемости раком легкого. Большинство больных были в трудоспособном возрасте (от 20 до 60 лет): мужчин - 445 (63,6%), женщин - 82 (11,7%). Самому младшему больному было 22 года, самому старшему - 79 лет. Средний возраст составил 54,9 года. Специального отбора больных для выполнения исследования не проводили.
Результаты и обсуждение
Всем больным были выполнены радикальные операции в объеме лоб-, билоб- или пневмонэктомии. НШБ в разные сроки послеоперационного периода возникла у 36 больных. Острая НШБ была у 4 (11,1%), ранняя - у 24 (66,7%) и поздняя - у 8 (22,2%) больных.
Наиболее часто НШБ отмечали после пневмонэктомии - у 31 больного. Меньшая частота НШБ после резекции легкого (лобэктомии) - у 5 больных - объясняется лучшим укрытием линии швов бронха оставшейся частью легкого.
Зависимость НШБ от объема и стороны операции представлена в табл. 1. После пневмонэктомии НШБ чаще развивалась справа, что обусловлено особенностями анатомического расположения культи и швов правого главного бронха, скелетированием трахеи и правого трахеобронхиального угла, отсутствием хорошо васкуляризированных тканей для полноценной плевризации бронхиальной культи. После резекции легкого столь очевидной зависимости частоты НШБ от стороны операции не было, что обусловлено укрытием швов бронха оставшейся частью легкого с сохранением адекватного кровоснабжения.
На процесс заживления бронхиальной культи оказывают влияние различные факторы, в том числе наличие хронического трахеита или бронхита, при которых воспалительный процесс распространяется на все стенки бронха и перибронхиально.
В нашем наблюдении было 23 (63,9%) больных с НШБ, у которых имелись воспалительные изменения слизистой трахеи и бронхов до операции.
Одним из важных и спорных вопросов остается способ ушивания культи резецированного бронха. Среди торакальных хирургов и онкологов наиболее популярны ручные и механические способы ушивания бронха [4], однако ни один из них не может с высокой степенью надежности гарантировать от формирования бронхиального свища. Широкое использование сшивающих аппаратов на протяжении последних трех десятилетий позволило значительно уменьшить частоту этого грозного осложнения.
По данным G. Cardillo и соавт. [9], при выполнении пневмонэктомии механический шов для ушивания культи бронха был использован у 121 из 165 больных, ручное наложение швов - у 44. У 13 (7,9%) больных развился бронхоплевральный свищ. Статистически значимой разницы в частоте развития бронхоплеврального свища в зависимости от способа ушивания культи бронха выявлено не было (р=0,4).
H. Asamura и соавт. [8] тоже изучали частоту развития бронхоплеврального свища в зависимости от способа закрытия бронха. Из 533 больных у 50 был использован ручной способ закрытия бронха, у 483 - механический. У 313 больных использовали эндостеплер и у 170 - обычный степлер. Бронхоплевральный свищ развился у 7 (1,3%) больных после использования механических способов закрытия культи. Статистически значимой разницы в развитии этого осложнения при использовании эндостеплера и обычного степлера выявлено не было.
Достоинствами механического скобочного шва являются его асептичность, лучшая герметичность, сокращение длительности операции и отсутствие воспалительной реакции тканей бронха на скобки. Отрицательные стороны механического шва: возможность раздавливания стенок бронха браншами аппарата, оставление длинной культи и скрытые неисправности аппарата. В связи с этим часть хирургов остаются приверженцами ручного ушивания культи.
Применение ручной методики обработки бронха в клинике МНИОИ им. П.А. Герцена при пневмонэктомии и резекции легкого способствовало снижению частоты развития бронхоплевральных свищей с 7,9 до 2,1% [7].
В РОНЦ им. Н.Н. Блохина РАМН не отдают предпочтения какому-то одному методу закрытия бронха, считая основным фактором возникновения НШБ технику его выполнения [4].
Все наблюдавшиеся нами больные с НШБ были мужчинами. Зависимости развития этого осложнения от возраста, объема лимфаденэктомии, гистологического строения опухоли, стадии заболевания не было.
Мы использовали механические и ручные швы для ушивания бронхиальной культи. При наложении механического шва применяли способы И.С. Колесникова и Ф.И. Горелова (этапы наложения представлены на рис. 1, 2 и далее на цв. вклейке), А.И. Пирогова, аппарат УО (ушиватель органов) как самостоятельно, так и с дополнительным ушиванием культи [5]. Рисунок 1. Интраоперационная фотография. Ушивание культи левого главного бронха по способу И.С. Колесникова и Ф.И. Горелова (2-й этап - наложены дополнительные восьмиобразные швы). Рисунок 2. Интраоперационная фотография. Ушивание культи правого верхнедолевого бронха по способу М.И. Давыдова. При ручном ушивании культи бронха использовали способы М.И. Давыдова (рис. 3) [2], Overholt [5] и Sweet [11]. Рисунок 3. Ушивание культи правого верхнедолевого бронха по способу М.И. Давыдова.
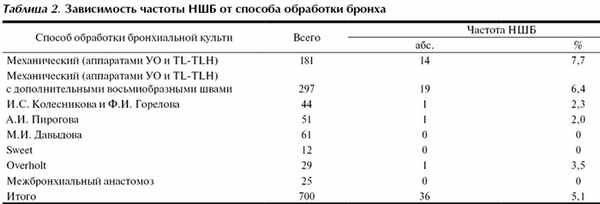
В зависимости от степени воздействия на стенки бронха мы разделили использованные нами для ушивания культи методики на 3 группы: ручные швы (М.И. Давыдова, Overholt, Sweet), механические швы сшивающими аппаратами с продольным расположением скобок в аппарате (УО и TL-TLH как с дополнительными швами, так и без них) и механические швы сшивающими аппаратами (УБ - ушиватель бронха) с поперечным расположением скобок в аппарате (И.С. Колесникова и Ф.И. Горелова, А.И. Пирогова) (табл. 2).
При использовании ручных швов для ушивания (102) несостоятельность культи бронха возникла в 1 (1,0%) наблюдении. При использовании способов А.И. Пирогова, И.С. Колесникова и Ф.И. Горелова (95) несостоятельность культи выявлена в 2 (2,1%) наблюдениях. Использование аппаратов УО и TL-TLH у 478 больных как с дополнительными швами, так и без них сопровождалось наибольшим количеством осложнений - в 33 (6,9%) наблюдениях (p<0,05).
Возникновение бронхиального свища практически всегда приводит к развитию эмпиемы плевральной полости, что требует дренирования и санации. Эта методика была применена у 2 больных после выполнения лобэктомии. Обоим проводили временную обтурацию бронха, несущего свищ.
В результате лечения у обоих больных произошло рубцевание зоны несостоятельности, закрытие свища и купирование воспалительных изменений в плевральной полости. У 3 больных с НШБ после лобэктомии мы применили активную хирургическую тактику с удалением оставшейся части легкого по типу пневмонэктомии. У всех произошло заживление бронхиальной культи.
У 9 больных с НШБ после пневмонэктомии мы произвели дренирование плевральной полости и обтурацию бронха. Последнюю выполняли в положении больного на спине с использованием ригидного дыхательного бронхоскопа под общей анестезией с искусственной вентиляцией легких после предварительной санации трахеобронхиального дерева и инстилляции антибиотиков в дистальные отделы. В качестве обтуратора использовали нерассасывающуюся крупнопористую поролоновую губку, импрегнированную йодолиполом. Моделированный обтуратор имел овоидную форму, длину 2,5-3 см и диаметр, в 2-3 раза превышающий просвет обтурируемого бронха. Об успешности окклюзии судили по прекращению поступления воздуха по плевральному дренажу и заполнению легким всей плевральной полости при создании в ней отрицательного давления в момент окклюзии и в течение последующих 2-3 дней. Кроме этого, проводили интенсивную антибактериальную, комплексную терапию, санационные бронхоскопии, прижигание свища трихлоруксусной кислотой. Только у 2 больных дефект по линии швов закрылся, у 7 остальных сформировался бронхоплевральный свищ. Впоследствии 2 из них выполнили торакостомию.
В 25 наблюдениях при наличии НШБ были выполнены экстренные хирургические вмешательства: торакостомия, реторакотомия с ушиванием дефекта бронха либо ампутация культи бронха.
В конце 90-х - начале 2000-х годов при НШБ после пневмонэктомии в 6 наблюдениях была произведена торакостомия с последующей торакопластикой. В последующие годы такая методика не применялась. В 11 наблюдениях выполнена реторакотомия с ушиванием дефекта бронхиальной культи. У 5 из них произошло заживление зоны НШБ, у 6 вновь возник свищ.
Реторакотомия с ампутацией культи бронха была выполнена 5 больным. У 2 из них в последующем вновь возник свищ. В отсроченном порядке им была произведена трансстернальная трансперикардиальная резекция культи главного бронха с положительным результатом.
Таким образом, нами была выбрана активная хирургическая тактика у 16 больных с НШБ после пневмонэктомии, оказавшаяся оптимальной у 10 (62,5%).
Сравнение групп больных, в лечении которых применили активную хирургическую или консервативную тактику, на небольшом количестве материала трудно и малодостоверно, так как не может объективно отражать различия, однако очевидно преимущество активного хирургического подхода в решении этой непростой и зачастую фатальной проблемы торакальной онкохирургии.
Таким образом, наиболее безопасными методами закрытия культи бронха являются наложение ручных и механических швов с использованием сшивающих аппаратов УБ. Использование аппаратов с продольным расположением танталовых скобок (УО, TL-TKH) статистически значимо увеличивает частоту несостоятельности бронхиальной культи (р<0,05). Такое положение обусловлено ухудшением кровоснабжения тканей стенки бронха и соответственно плохим заживлением. Всегда целесообразно плевризировать швы бронха различными способами.
Хирургическая тактика при несостоятельности швов бронха зависит от сроков возникновения осложнения, состояния операционной раны и наличия клапанного механизма. При острой и ранней несостоятельности необходимы срочная реторакотомия с повторным ушиванием дефекта или (что предпочтительно) повторная резекция культи бронха с укрытием линии швов, активная санация и дренирование плевральной полости. При поздней несостоятельности можно ограничиться дренированием и санацией плевральной полости, однако тактика должна определяться индивидуально в зависимости от состояния больного, стадии онкологического заболевания и выраженности осложнений.
Бронхиальный свищ. Послеоперационная несостоятельность культи бронха
1 ФГБОУ ВО "Сибирский государственный медицинский университет" Министерства здравоохранения Российской Федерации
3 Сибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации
1. Ferlay J., Colombet M., Soerjomataram I., Mathers C., Parkin D.M., Piñeros M., Bray F. Estimating the global cancer incidence and mortality in 2018: GLOBOCAN sources and methods. International journal of cancer. 2019. Vol. 144. №. 8. P. 1941-1953.
3. Порханов В.А., Поляков И.С., Кононенко В.Б., Любавин А.Н., Коваленко А.Л., Барышев А.Г., Ситник С.Д., Жихарев В.А. Трансстернальная окклюзия свища главного бронха после пневмонэктомии // Хирургия. Журнал им. Н.И. Пирогова. 2020. № 10. 11-22.
4. Аксарин А.А., Тер-Ованесов М.Д., Мордовский А.А. Проблема несостоятельности швов бронха в онкологии // Практическая медицина. 2014. № 8. С. 73-75.
5. Печетов А.А., Грицюта А.Ю. Осложнения после анатомических резекций легких. Современное состояние проблемы (обзор литературы) // Поволжский онкологический вестник. 2017. № 4. С. 90-98.
6. Топольницкий Е.Б., Дамбаев Г.Ц., Шефер Н.А., Ходоренко В.Н., Фомина Т.И., Гюнтер В.Э. Замещение пострезекционных дефектов перикарда, диафрагмы, грудной стенки сетчатым имплантатом из никелида титана // Вопросы реконструктивной и пластической хирургии. 2012. № 15 (1). С. 14-21.
8. Deschamps C., Bernard A., Nichols III F.C., Allen M.S., Miller D.L., Trastek V.F., Pairolero P.C. Empyema and bronchopleural fistula after pneumonectomy: factors affecting incidence. Ann Thorac Surg. 2001. DOI:10.1016/S0003-4975(01)02681-9.
9. Cardillo G., Galetta D., v. Schil P., Zuin A., Filosso P., Cerfolio R.J., Forcione A.R., Carleo F. Completion pneumonectomy: a multicentre international study on 165 patients. European Journal of Cardiothoracic Surgery. 2012. № 42 (3). P. 405-409.
10. Дамбаев Г.Ц., Топольницкий Е.Б., Шефер Н.А., Гюнтер В.Э., Фомина Т.И. Реконструктивно-восстановительные вмешательства в торакальной хирургии с использованием имплантатов из никелида титана // Acta Biomedica Scientifica. 2013. №. 5. (93). Р. 17-21.
11. Лишенко В.В. Профилактика несостоятельности культи бронха и бронхиальных свищей после пневмонэктомии // Вестник хирургии им. И.И. Грекова. 2009. № 2. С. 69-74.
13. Рудин Э.П., Биргин С.Х. Способы закрытия культи бронха при резекции легких. М.: Центральный ордена Ленина институт усовершенствования врачей. 1990. 23 с.
14. Хасанов Р.М., Курбангалиев А., Вайсенберг А.Я. Клинический опыт применения перевязки бронха у основания при резекциях легких // Вестн. хирургии. 1995. Т. 154. № 3. С. 97-99.
15. Печетов А.А., Грицюта А.Ю., Есаков Ю.С., Леднев А.Н. Трансстернальная окклюзия культи главного бронха при бронхоплевральном свище и неспецифической эмпиеме плевры // Хирургия. Журнал им. НИ Пирогова. 2019. № 7. С. 5-9.
16. Баженов А.В., Хольный П.М., Кардапольцев Л.В., Цвиренко А.С., Басыров Р.Т., Мотус И.Я. Опыт лечения свища культи правого главного бронха с применением сосудистого окклюдора // Туберкулез и болезни легких. 2017. № 95 (1). С. 51-55.
Пневмонэктомия и резекция легких относятся к одним из самых сложных операций в торакальной хирургии. В большинстве случаев необходимость в таких операциях возникает у пациентов со злокачественными заболеваниями легких, а с учетом мировой статистики является самым часто встречающимся онкологическим заболеванием [1]. Реже подобные операции выполняются при туберкулезе, гнойно-воспалительных заболеваниях легких и врожденных аномалиях развития.
После пневмонэктомии и резекции легкого врач часто сталкивается с различными осложнениями. Особое место среди осложнений занимает несостоятельность швов культи бронха, приводящая к формированию бронхоплеврального свища. В послеоперационном периоде при возникновении нарушения целостности культи бронха из негерметичной культи бронха инфекция распространяется из полости бронха в плевральную полость, что приводит к развитию воспалительного процесса, а именно к возникновению послеоперационной эмпиемы плевры. По данным литературы, формирование бронхоплеврального свища после резекций легких достигает порой 15,9%, а послеоперационная летальность доходит до 50% и более [2, 3].
Наиболее часто вследствие оперативного вмешательства несостоятельность культи бронха наблюдается справа. В литературе описаны несколько причин развития этого патологического процесса. В эмбриональном периоде при развитии дыхательной системы правый главный бронх продолжается из трахеи, он шире и короче левого, получает кровоснабжение только из одной правой бронхиальной артерии, а левый главный бронх получает кровоснабжение из двух артерий. Учитывая вышесказанное, при оперативном вмешательстве – медиастинальной лимфодиссекции – именно в правом (главном) бронхе высок риск развития нарушения кровоснабжения [4, 5]. Следующая причина сниженной вероятности развития несостоятельности культи левого бронха – его топографическое расположение: при пневмонэктомии культя левого главного бронха смещается в зону дуги аорты и тем самым оказывается защищена окружающими тканями средостения, в отличие от правого главного бронха [4, 5]. Данные анатомические особенности отразились на летальности в послеоперационном периоде, которая составляет 20–78% при развитии несостоятельности культи главного правого бронха [6].
При резекции легких частота встречаемости бронхоплевральных свищей не зависит от стороны и составляет после сегментэктомий примерно 0,1%, после лобэктомий – 0,2–3% [5].
Описано более 200 методов закрытия культи бронха. Это свидетельствует о том, что не существует универсального метода для обработки культи бронха, обладающего простотой исполнения и позволяющего обеспечить профилактику несостоятельности швов и формирования бронхоплевральных свищей. Наиболее распространены две группы швов – механический и ручной проникающий [7]. К положительным сторонам механического шва можно отнести быстроту формирования, заживление бронха первичным натяжением из-за раздавливания слизистого слоя, в связи с чем стенки бронха соприкасаются подслизистыми слоями, а также меньшую контаминацию операционного поля. К отрицательным сторонам можно отнести неконтролируемое повреждение бронхиального хряща и сквозной характер шва.
Цель исследования – провести анализ данных литературы о методах закрытия культи бронха путем сдавления извне.
В базах данных MedLine, PubMed, CochraneLibrary и eLibrary был проведен поиск среди англо- и русскоязычных работ, опубликованных в период с января 1990 по июль 2020 гг.
Методы закрытия культи бронха путем сдавления извне
В литературе описаны следующие методы:
1. В начале XX в. пневмонэктомия и резекция легкого выполнялись путем перевязки или наложения зажима на бронх и легочные сосуды en-mass, т.е. без их раздельной обработки. При использовании этого метода обработки культи бронха несостоятельность культи бронха возникала в 70% случаев, а летальность достигала 50% [12].
2. Метод П.Х. Гайдук. При формировании культи бронха используется аутотрансплантат из реберного хряща, который рассекают по длине и формируют У-образную расщепку. Перед наложением данного зажимного устройства его обрабатывают, отделяя от мышечных тканей, и помещают в физиологический раствор. Непосредственно в области бифуркации трахеи на бронх накладывают расщепку из реберного хряща, а края устройства фиксируют крепкими лигатурами, тем самым исключая миграцию аутотрансплантата в пределах культи бронха. Хотелось бы отметить, что применение данного метода актуально при эндобронхите [13].
3. Метод Л.К. Богуша и Г.М. Кагаловского. Создают клемму из вываренной кости крупнорогатого скота, которая является рассасывающимся материалом. Клемма состоит из двух губок, шарнирно соединенных между собой в области одного края. На другом конце клемма имеет специально выполненные углубления – насечки – для фиксации лигатуры на клемме, зажатой на бронхе. Края клеммы сформированы таким образом, чтобы зубцы одной губки входили в углубления другой. Это позволяет исключить соскальзывание клеммы с культи бронха. После выделения бронха клемму накладывают перпендикулярно к продольной оси бронха, проксимальнее предполагаемого места пересечения, зубчатым краем к периферии. Губки клеммы сводят на бронхе до полного закрытия его просвета. Далее накладывают шелковую лигатуру на свободном конце, тем самым сильнее стягивая и фиксируя клемму на бронхе. На удаляемую часть бронха накладывают зажим, бронх рассекают на 2 мм к периферии от клеммы параллельно ей. Слизистую на месте разреза бронха обрабатывают 80%-ным раствором трихлоруксусной кислоты [13].
4. Метод Бусто и Бюхера. Культю закрывают через край бронха специальными клипсами, которые сделаны из серебра и стали. При данном методе не происходит перфорации стенки бронха, тем самым исключается проникновение инфекции в стенку бронха и в ткани, которые располагаются топографически близко [13].
5. А.Н. Кабанов предложил культю бронха, пережатую прочным зажимом, покрывать костноциакриновой массой; воздействуя ультразвуком, костноциакриновую массу полимеризировать вокруг тканей культи. Масса прочно фиксирует стенки бронха в сближенном состоянии. Заживление наступает за счет пролиферации тканей, окружающих бронх [13].
6. Полиспастно-циркулярный способ закрытия просвета главного бронха. На бронх накладывается лигатура из лавсановой нити, при затягивании которой происходит циркулярное сужение просвета бронха с погружением мембранозной части бронха в полость бронха. Первая петля затягивается до момента соприкосновения полуколец. Второй встречной петлей, действующей по принципу полиспаста, равномерно ужимают просвет, погружая в него концы хрящевых полуколец [14].
7. В клиниках Сибирского государственного медицинского университета был разработан способ закрытия культи главного бронха сдавлением извне сверхэластичной конструкцией из никелида титана с памятью формы (рис. 1). При осуществлении данного способа используют конструкцию, представляющую собой зажим в виде двух бранш, соединенных между собой. Способ обеспечивает условия для заживления культи первичным натяжением до 30 суток после операции с восстановлением в дне культи типичного эпителия воздухоносных путей и предотвращает образование бронхиальных свищей [6]. Недостатки способа связаны с жесткостью конструкции, а также с особенностью применения материала с памятью формы. В связи с относительной жесткостью конструкции остается вероятность неравномерного распределения усилий, их локальной концентрации, вследствие чего может возникнуть избыточное передавливание тканей. Для конкретных анатомических особенностей приходится подбирать зажим с подходящей кривизной и диаметром бранш. Применение материала с памятью формы подразумевает манипуляции с хладагентом, причем для правильного наложения зажима отводится жесткий лимит времени, в течение которого он отогревается и принимает рабочую форму.
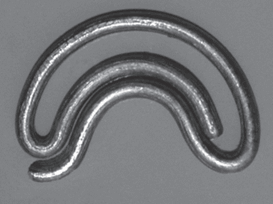
Рис. 1. Компрессионная конструкция для герметизации культи бронха
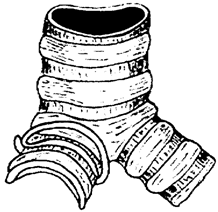
Рис. 2. Культя бронха после наложения конструкции
8. Р.М. Хасанов и соавт. предложили метод обработки культи путем без прошивания стенки бронха, при котором лигатура накладывается у основания бронха. Отличительной особенностью данного способа формирования культи бронха является сохранение питания терминального отдела. Лигатура проводится между стенкой бронха и висцеральной плеврой в перибронхиальной клетчатке, под стволом бронхиальной артерии. Так не происходит нарушения трофики стенки бронха, а наложение лигатуры у основания формирует короткую культю, тем самым предупреждает повышенный риск реканализации культи бронха. Лигатура изолируется от свободной плевральной полости перибронхиальными тканями при погружении ее в стенку бронха. В случае наложения лигатуры несостоятельность культи бронха наблюдалась в 0,7% случаев, при механическом шве – в 2% [14].
9. В.В. Лишенко описал метод герметизации культи бронха с использованием клипс. Данное устройство представляет собой изгиб пластины U-образной формы, которая выполнена из биологически инертного металла. Обе части клипсы имеют одинаковый размер и длину, бранши располагаются параллельному параллельно друг другу. В области краев бранш есть выступы с фиксирующими кромками, которые позволяют плотно фиксировать клипсу на стенке бронха. При формировании культи бронха, как и в большинстве методов, мембранозная часть погружается внутрь просвета бронха между хрящевыми полукольцами. Далее накладывается перибронхиальный шов, который не достигает хрящевого вещества полукольца бронха, в результате происходит сближение свободных концов хрящевого полукольца в сагиттальной плоскости. Вторым этапом фиксируют клипсы на крайнем хрящевом полукольце культи бронха. Тем самым достигается герметизация культи бронха [11].
10. На базе госпитальных клиник СибГМУ совместно с НИИ медицинских материалов и имплантатов с памятью формы СФТИ им. Академика В.Д. Кузнецова ТГУ разрабатывается новый метод обработки культи бронха, который заключается в использовании шнура из никелида титана.
Рис. 3. Шнур из никелида титана
При данном методе происходит сдавливание бронха у основания. Отличается данный метод тем, что в качестве сдавливающего средства используют сетчатый шнур из никелид-титановой нити толщиной 40–50 мкм, при этом конец бронха на уровне предполагаемой резекции деформируют, прогибая мембранозную часть внутрь полости бронха до контакта с хрящевой частью, сводят концы хрящевой части до взаимного перекрытия и обматывают область культи 2–3 витками указанного сетчатого шнура, фиксируя витки узлом, после чего осуществляют резекцию дистальной части бронха.
Рис. 4. Этапы формирования культи бронха
Данный метод является новым, и в настоящее время проводятся исследования в данной области.
Основным и самым грозным осложнением в хирургии легких является несостоятельность шва культи бронха, приводящая к формированию бронхоплеврального свища. И, несмотря на то, что бронхоплевральный свищ в настоящее время возможно ликвидировать большим количеством методов, начиная с трансстернальной окклюзии культи бронха [15] и заканчивая эндоскопическими методами с использованием сосудистого окклюдера [16], основополагающим является предотвращение данного патологического процесса. Не существует универсального метода закрытия культи бронха, позволяющего полностью предотвратить развитие осложнений и отличающегося простотой исполнения. Разработка методов закрытия культи бронха путем сдавления его извне является перспективным направлением для решения данной проблемы. Хотелось бы отметить, что в хирургии широко используется никелид титана – материал с памятью формы, обладающий высокой биосовместимостью [17]. Применение данного материала для закрытия культи бронха требует дальнейшего изучения.
Несостоятельность культи бронха
Несостоятельность культи бронха – осложнение лоб-, билоб- или пульмонэктомии, представляющее собой дефект швов, наложенных на культю, и обеспечивающее прохождение воздуха в плевральную полость, экссудата – в бронхи и трахею. Проявляется болями на стороне операции, кашлем с обильным отделением кровянистой жидкости, одышкой, лихорадкой, подкожной эмфиземой. Диагностируется на основании клиники, данных лучевых методов исследования лёгких, бронхоскопии. Для закрытия дефекта культи выполняется бронхоскопия с электрохимической коагуляцией или реторакотомия с торакопластикой или реампутацией бронха.
МКБ-10
Общие сведения
Несостоятельность культи бронха является тяжёлым осложнением хирургической резекции лёгкого или пульмонэктомии, приводящим к появлению бронхиального свища. Развивается у 2-30% больных, прооперированных по поводу различных заболеваний лёгких. Справа встречается в 5 раз чаще, чем слева. Занимает первое место в структуре послеоперационной летальности в торакальной хирургии. При расхождении швов главного бронха этот показатель составляет 50-70%. Чем шире просвет ампутированного бронха, тем выше риск появления дефекта швов и сложнее лечение их несостоятельности. У пациентов, перенесших пульмонэктомию, осложнение наблюдается в 10-20 раз чаще по сравнению с больными, которым была произведена лобэктомия.
Причины
Несмотря на новые методики прошивания культи бронха, частота возникновения дефекта швов остаётся высокой. До сих пор ведутся исследования, направленные на поиск основных причин образования бронхиальных свищей и способов их профилактики. На сегодняшний день выделяются следующие факторы, провоцирующие развитие данного послеоперационного осложнения:
- Особенности строения бронха. Несостоятельность швов чаще выявляется в мембранозной части органа. Возникновение дефекта может быть обусловлено её перерастяжением. Наличие широкой мембранозной части (более 14 мм) характерно для главного правого бронха и требует особой обработки его культи в ходе операции.
- Технические погрешности оперативного вмешательства. Технические ошибки при выполнении операции могут привести к нарушению микроциркуляции краёв раны и стать препятствием нормальному заживлению первичным натяжением. При использовании сшивающего аппарата возможно раздавливание стенок органа его браншами. При неаккуратном выделении главного бронха из окружающей клетчатки повреждаются бронхиальные артерии. К техническим погрешностям также относят оставление слишком длинной культи, пересечение органа вблизи бифуркации трахеи, травмирование хряща и надхрящницы, наложение некачественных швов.
- Распространение инфекции, неопластического процесса. При распространении опухолевого процесса на пересечённый бронх бронхиальный свищ появляется в результате распада тканей. Инфицирование культи бронха приводит к нагноению швов. Возникает их несостоятельность. Источником инфекции являются абсцессы и каверны лёгкого, регионарные лимфатические узлы, плевральная полость. Возможно случайное ятрогенное инфицирование.
- Другие патологические состояния. Несостоятельность резецированного бронха чаще диагностируется при наличии у больного сопутствующей патологии – сахарного диабета, хронических неспецифических заболеваний лёгких. Риск образования дефекта выше у пациентов с длительной интубацией трахеи, массивной интраоперационной кровопотерей. Применение предоперационной химиотерапии в лечении рака лёгкого снижает частоту развития данного осложнения.
Патогенез
Механизм развития патологического состояния до конца не изучен. Установлено, что в результате некробиотических процессов, происходящих в стенках оперированного бронха, через 7-10 дней после хирургического вмешательства возникает размягчение и расслабление швов. Их несостоятельность отмечается при недостаточно прочном соединении тканей культи. Кроме того, формированию дефекта после пневмонэктомии способствует отсутствие лёгочной паренхимы, способной укрыть резецированный бронх.
Несостоятельность бронхиальной культи после лоб- или билобэктомии наблюдается при недостаточном расправлении оставшейся части лёгкого и формировании полости. Содержащийся в ней экссудат контактирует со швами, ещё больше их размягчает и прорывается в бронх, образуя свищ. Многие авторы считают, что разгерметизация культи формируется при кашле или глубоком вдохе из-за градиента давления, направленного из трахеобронхиального дерева в остаточную плевральную полость. Через образовавшееся отверстие в полость плевры шунтируется воздух, что впоследствии становится причиной эмпиемы. В обратном направлении устремляется экссудат, аспирация которого приводит к развитию острой пневмонии противоположного лёгкого.
Классификация
По времени возникновения различают острую, появляющуюся в первые двое суток, раннюю, диагностируемую на 3-14 сутки, и позднюю, развивающуюся спустя 15 суток после операции недостаточность бронхиальной культи. По величине дефекта выделяют I (диаметр отверстия до 0,4 см), II (0,4-1 см) и III (от 1 см до полного раскрытия бронха) степени патологического состояния. В зависимости от этиологического фактора несостоятельность ампутированного участка воздухоносного пути классифицируется как:
- Первичная. Выявляется в течение первой недели послеоперационного периода. Связана с техническими погрешностями оперативного вмешательства, препятствующими срастанию краёв раны.
- Вторичная. Заживающие первичным натяжением швы распадаются в результате вторичного инфицирования, внутригрудного кровотечения или распространения опухоли на культю. Обнаруживается через 1-3 недели после пневмонэктомии или резекции лёгкого.
Симптомы
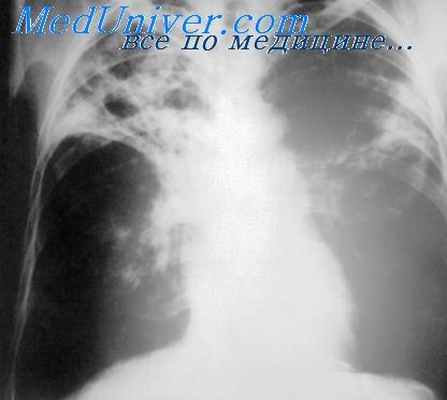
Клиническая картина острого раскрытия бронха III степени разворачивается быстро. Состояние больного резко утяжеляется. Отмечаются интенсивные боли, чувство тяжести в груди, кашель с отхождением большого количества (полным ртом) жидкого кровянистого содержимого плевральной полости. Стремительно нарастает общая слабость, снижается артериальное давление. Кожные покровы пациента приобретают бледно-цианотичный оттенок, покрываются холодным липким потом. Возникает выраженная одышка, нарушается сознание. Иногда присутствует подкожная эмфизема.
Несостоятельность I-II степени протекает легче. Симптомы осложнения появляются на 7-21 день послеоперационного периода. Характерно повышение температуры тела до фебрильных значений, развитие или усиление болей в грудной клетке и кашля. Изначально сухой мучительный кашель постепенно становится влажным. Откашливается слизисто-гнойная мокрота. При определённом положении тела интенсивный приступ кашля завершается обильным отделением жидкого сукровичного содержимого. Запах препаратов, которые вводятся внутриплеврально, ощущается пациентом во время выдоха. У некоторых больных наблюдается подкожная эмфизема лица, шеи, груди, живота.
Осложнения
Острая тяжёлая несостоятельность ампутационной бронхиальной культи ведёт к развитию дыхательной недостаточности, шока. До 70% случаев такого состояния после пульмонэктомии заканчиваются летальным исходом. Бронхиальная несостоятельность всегда становится причиной формирования бронхиального свища с последующей эмпиемой плевры. Часто развивается аспирационная пневмония здорового лёгкого. Если оперативное вмешательство осуществлялось по поводу туберкулёзного процесса, происходит диссеминация.
Диагностика
Диагностический поиск при подозрении на несостоятельность культи бронха осуществляет торакальный хирург. При необходимости к обследованию пациента привлекаются фтизиатры и онкологи. При осмотре оценивается общее состояние, сознание и положение тела больного, цвет и влажность кожных покровов. Промокание повязки в области послеоперационной раны при соответствующих жалобах может служить косвенным признаком развития бронхиальной несостоятельности. Другими симптомами патологического состояния являются откашливание плеврального содержимого в положении на больном боку и постоянное выделение воздуха через плевральный дренаж. Окончательный диагноз устанавливается с помощью:
- Физикального исследования. Во время активной аспирации содержимого полости плевры над трахеей аускультативно определяется характерный шум движущегося воздуха. Аспирационная пневмония второго лёгкого проявляется локальным притуплением перкуторного звука и ослаблением или усилением дыхания и влажными хрипами в проекции инфильтрата.
- Бронхоскопии. Относится к основным диагностическим исследованиям. Позволяет визуализировать образовавшееся отверстие, определить его локализацию, оценить размеры, состояние краёв раны. С помощью бронхоскопии осуществляется электрическая, химическая или электрохимическая коагуляция, способная устранить бронхиальную несостоятельность I степени или, в качестве временной меры, аллообтурация большого дефекта поролоном.
- Рентгенографии, КТ грудной полости. В раннем послеоперационном периоде на рентгенограмме и компьютерных томограммах можно обнаружить смещение или отсутствие танталовых скоб, применяющихся при механическом сшивании раны. Позднее появляются признаки пневмоторакса, гидроторакса с горизонтальным уровнем. Для уточнения локализации отверстия иногда используется бронхография.
Лечение
Основные лечебные мероприятия направлены на снижение летальности от данного осложнения и предотвращение рецидивов. Тактика и этапы лечения патологии зависят от размера, времени возникновения и выявления бронхиального свища, а также от общего состояния пациента. Различают следующие основные варианты ведения больного с диагностированной несостоятельностью бронхиальной культи:
- Экстренное повторное хирургическое вмешательство. Является наиболее эффективным методом закрытия дефекта швов бронха. Осуществляется при полном раскрытии органа, если его несостоятельность выявлена в течение первых двух дней после операции и эмпиема плевры ещё не успела развиться. Состояние пациента должно быть стабильным. Выполняется реторакотомия. При достаточно длинной культе возможна реампутация бронха. Иногда проводится циркулярная резекция бифуркации трахеи с созданием анастомоза между дыхательными путями. Достаточно эффективным методом хирургического лечения является пластика культи бронха. Чаще применяется восьмирёберная торакопластика, оментопластика, реже – диафрагмопластика или плевризация резецированного органа.
- Консервативное лечение. Консервативная терапия эффективна только у больных с очень небольшими (до 4-10 мм) дефектами культи оперированного органа. Производится лечебная бронхо- или торакоскопия. Отверстие коагулируют лазером, применяют фибриновый клей, прижигают специальными химическими средствами либо комбинируют эти методики. Одновременно осуществляют активное дренирование полости плевры, назначают антибактериальную терапию.
- Выжидательная тактика. Показана при обнаружении свища на фоне нагноительного процесса плевральной полости. Выполнять реторакотомию в этом случае не имеет смысла. Устанавливается торакостома, регулярно удаляется гнойный экссудат. При необходимости с помощью бронхоскопа область дефекта бронха обтурируется поролоновым шариком. Оперативное лечение проводится после полной санации плевральной полости.
Всем пациентам назначается парентеральное введение антибиотиков широкого спектра действия. Плевральная полость промывается антисептиками, туда же вводятся бактериофаги, чаще (с учётом возбудителя эмпиемы) активные в отношении синегнойной палочки. Для стимуляции факторов иммунной защиты используются иммуномодуляторы, препараты крови. В период реабилитации показана лечебная физкультура и дыхательная гимнастика.
Прогноз и профилактика
Прогноз при развитии пострезекционной негерметичности бронха всегда серьёзный. До 70% больных погибают в послеоперационном периоде. Летальность повышается при выборе консервативного метода лечения и необходимости применения выжидательной тактики. Несостоятельность послеоперационной культи часто рецидивирует. В целях профилактики, выполняя резекцию лёгкого, необходимо учитывать анатомические особенности бронха, аккуратно выделять его из окружающих тканей, стараясь не нарушить васкуляризацию, не повредить хрящ и надхрящницу. Культя бронха не должна соприкасаться с экссудатом остаточной полости. Существуют разнообразные способы её герметизации.
1. Система профилактики несостоятельности культи бронха и бронхиальных свищей после пневмонэктомии/ В. В. Лишенко// Военная медицина – 2010 - №4.
2. Лечение постпневмонэктомических бронхиальных свищей в торакальной онкохирургии: обзор литературы и собственный опыт/ Душко Н.Е.// Клиническая онкология – 2015 - №2.
3. Несостоятельность швов культи бронха в хирургии рака легкого/ Аксарин А.А., Тер-Ованесов М.Д.// Хирургия – 2014 - №9.
Читайте также:
