Дерматофития (грибок) стоп. Диагностика и лечение
Добавил пользователь Валентин П. Обновлено: 09.01.2026
Что такое паховая эпидермофития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Елена Бережная , научный редактор Владимир Горский
Определение болезни. Причины заболевания
Паховая эпидермофития — грибковое заболевание кожи, характеризующееся зудом и сыпью в области крупных складок кожи, преимущественно паховых.
Краткое содержание статьи — в видео:
В отечественной дерматологии паховая эпидермофития (epidermophytia inguinalis, eczema marginatum) выделена в отдельное заболевание, причиной которого является инфицирование паразитарным грибом Epidermophyton floccosum. В мировой дерматологии этот термин не применяется, так как поражение паховых и других складок тела чаще вызывают другие патогенные грибы, такие как Trichophyton rubrum, Trichophyton tonsurans и Trichophyton mentagrophytes. Поэтому в практике применяется термин "микоз крупных складок тела" (Tinea cruris) [1] .
Пути инфицирования:
- Прямой — передача возбудителя непосредственно от носителя или больного при тесном телесном контакте.
- Непрямой — более частый путь заражения через различные предметы, на которых находятся чешуйки кожи с патогенными грибами (простыни, деревянные скамьи, одежда, полотенца, сидения унитазов, лежаки на пляжах, медицинский инструментарий).
- Аутоинокуляция — перенос возбудителя из очагов поражения на руках или ногах.
Факторы риска:
- повышенная температура и влажность (поэтому пик заболеваемости приходится на лето и пребывание в тропическом и субтропическом климате);
- плотно прилегающая к телу одежда;
- ряд хронических заболеваний, таких как сахарный диабет и синдром Кушинга; ; (повышенная потливость); ;
- иммунодефицит (например, ВИЧ-инфекция);
- семейная и генетическая предрасположенность [2] .
Паховая эпидермофития является распространённым заболеванием. Например, США пациенты с этой патологией составляют до 10-20 % всех посещений дерматологов [3] . Мужчины болеют в три раза чаще, чем женщины. Наиболее часто заболевание отмечается у военнослужащих, заключённых и спортсменов. Заболевание в более редких случаях может встречаться и у детей, особенно страдающих ожирением [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы паховой эпидермофитии
Для паховой эпидермофитии характерно:
- Острое начало заболевания с переходом в вялотекущий хронический процесс в случае отсутствия лечения.
- Появление симметрично расположенных розово-красных пятен, резко ограниченных от здоровой кожи, с шелушащейся поверхностью. Вследствие быстрого периферического роста формируются обширные очаги до 10-15 см в диаметре.
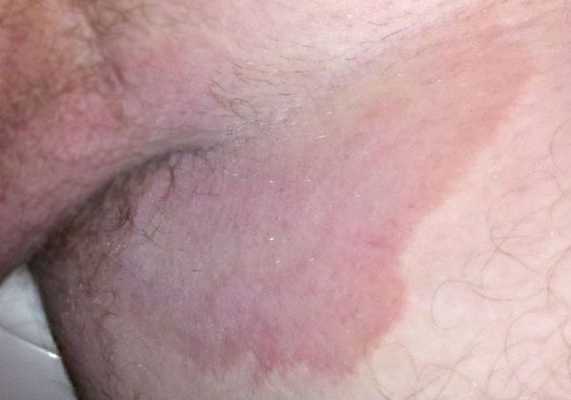
- Формирование кольцевидных или гирляндообразных очагов с периферическим сливным или прерывистым отёчным валиком красного цвета, состоящим из папул, пустул, везикул, чешуек и с центральной зоной видимо здоровой кожи [7] .
![Кольцевидные очаги с периферическим отёчным валиком красного цвета [15]](/pimg3/dermatofitiya-gribok-stop-B54E765.jpeg)
- Локализация сыпи в области паховых складок и внутренней поверхности бёдер, причём мошонка у мужчин нередко вовлекается в процесс, а поражения кожи полового члена не наблюдается. Реже высыпания могут локализоваться в подмышечной области, промежности, межъягодичной складке и в складках под молочными железами.
- У части больных могут появляться дополнительные очаги поражения за пределами основного очага — так называемые отсевы.
- Примерно у половины больных имеется микоз стоп.
- Зуд и болезненность в очагах поражения, которая усиливается при ходьбе.
Патогенез паховой эпидермофитии
При наличии благоприятных условий патогенный гриб внедряется в кожу и начинает размножаться. Важное значение придаётся продуцируемому грибами ферменту кератиназе, который позволяет им проникать в клетки эпидермиса.
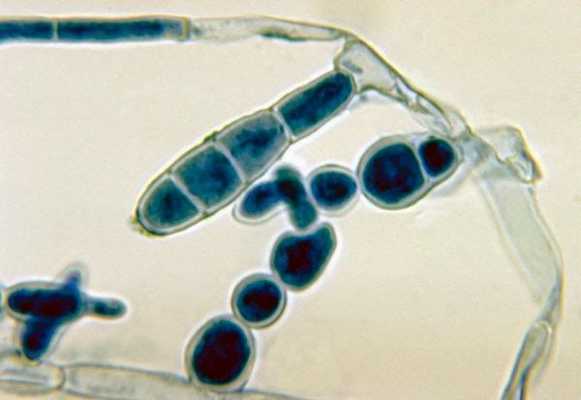
После внедрения гриб прорастает в виде ветвистого мицелия. Если скорость отшелушивания (десквамации) эпителия невелика, мицелий гриба распространяется далее по прилегающим участкам кожи. В противном случае происходит либо самопроизвольное выздоровление, либо бессимптомное носительство. Решающим моментом является состояние местной иммунной защиты (макрофагов, Т-клеток, секреции и ммуноглобулина A ) [5] .
Дерматофиты (грибки) содержат молекулы углеводной стенки (β-глюкан). Эти молекулы распознаются рецепторами, такими как Dectin-1 и Dectin-2, которые активируют сходные рецепторы 2 и 4 (TLR-2 и TLR-4) и запускают механизм иммунной защиты [6] .
Определённую роль имеют ненасыщенный трансферрин плазмы (подавляет дерматофиты, связывая их ветвящиеся тонкие трубочки ), комплемент, опсонизирующие антитела (распознают чужие молекулы) и фагоцитоз нейтрофилами. Все эти механизмы препятствуют вовлечению в процесс глубоких тканей, поэтому дерматофиты никогда не проникают дальше базальной мембраны эпидермиса. В типичных случаях скорость разрастания мицелия значительно превышает как десквамацию эпителия, так и время на формирование иммунного ответа. В результате образуются кольцевидные очаги с периферической зоной активного размножения грибов и с центральной зоной, где кожа выглядит здоровой, так как здесь процесс частично или полностью подавлен средствами местного иммунитета.
Классификация и стадии развития паховой эпидермофитии
Общепринятой классификации заболевания не существует. Международная классификация болезней 10-го пересмотра (МКБ-10) в российской редакции определяет заболевание как "эпидермофития паховая", код — В35.6. В оригинальной редакции болезнь называется Tinea inguinalis (Tinea cruris) — микоз складок.
В развитии заболевания можно выделить несколько стадий:
- Инкубационный (скрытый) период — от момента инфицирования до появления клинических симптомов. Длится в среднем около 2-3 недель;
- Стадия активных клинических проявлений различной интенсивности. Продолжается от нескольких недель до нескольких месяцев.
В дальнейшем патологический процесс может развиваться по различным сценариям:
- Переход в хроническую форму с частыми рецидивами заболевания — наиболее частый вариант.
- Самопроизвольное излечение — наступает в редких случаях.
- Бессимптомное носительство — может наблюдаться изначально и без стадии клинических проявлений. Представляет опасность в эпидемиологическом плане [8] .
Без лечения заболевание может продолжаться годами, обостряясь летом или во время пребывания в областях с тёплым и влажным климатом.
Осложнения паховой эпидермофитии
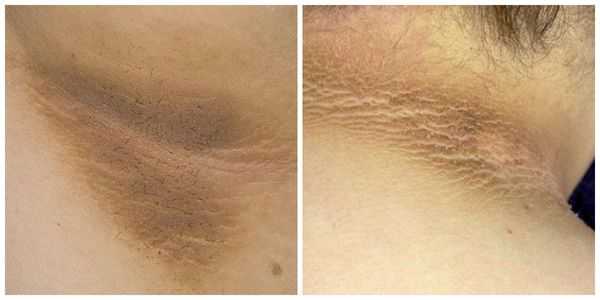
Частым осложнением хронической формы паховой эпидермофитии является лихенизация ( утолщение кожи, усиление её рисунка и нарушение пигментации) , возникающая от расчёсов при сильном зуде. Процесс напоминает ограниченный атопический дерматит [8] .
![Лихенизация при атопическом дерматите [16]](/pimg3/dermatofitiya-gribok-stop-C3D7C96.jpeg)
Другим осложнением является присоединение вторичной бактериальной инфекции, что ведёт к эрозированию очагов поражения, появлению пустул (гнойничков), мокнутию, резкой болезненности. В запущенных случаях возможно появление обширных язв.
В некоторых случаях происходит вторичное инфицирование дрожжеподобными грибами Candida, что утяжеляет течение заболевания и его лечение.
Применение для лечения препаратов, содержащих стероиды, приводит к появлению так называемого микоза инкогнито, при котором клиническая картина заболевания может кардинально меняться и становиться атипичной [9] . Кроме того, длительное применение этих препаратов может привести к атрофии кожи в очагах поражения и инфицированию пиококками.
Диагностика паховой эпидермофитии
Диагностика паховой эпидермофитии основывается на данных анамнеза, клинической картины и результатах лабораторных и инструментальных исследований [10] .
- Наиболее распространенным и общепринятым методом диагностики является микроскопическое исследование нативного препарата чешуек кожи с очагов поражения, обработанных 10-15 % раствором едкой щёлочи (КОН). С помощью этого исследования можно выявить мицелий и споры гриба [11] . Данный метод позволяет быстро подтвердить диагноз, недостатком является невысокая чувствительность (ложноотрицательный результат наблюдается в 15 % случаев).
- Культуральное исследование с посевом материала из очагов поражения на специальную среду Сабуро. Позволяет определить вид возбудителя и его чувствительность к антимикотическим препаратам. Недостатком метода является длительность исследования (от 3 до 6 недель).
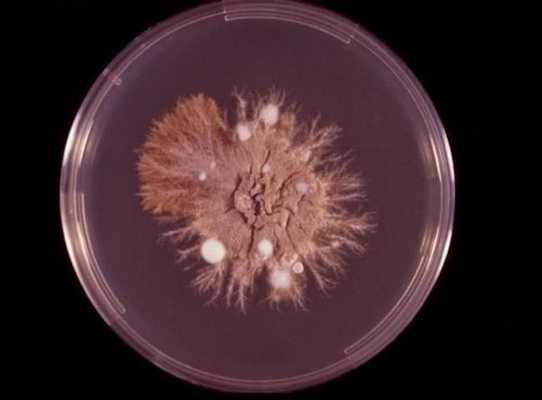
- В последнее время для диагностики паховой эпидермофитии стал применяться метод определения ДНК возбудителя с помощью полимеразной цепной реакции (ПЦР) [12] . Это самый перспективный метод диагностики, но основным недостатком является дороговизна исследования и наличие специализированной лаборатории.
- В затруднительных случаях может применяться биопсия с очагов поражения с последующим гистологическим исследованием.
- Осмотр лампой Вуда позволяет отдифференцировать паховую эпидермофитию от эритразмы, при которой отмечается кораллово-розовое свечение очагов.
Во всех случаях диагноз заболевания должен быть подтверждён лабораторными методами исследования.
Паховую эпидермофитию следует отличать от следующих заболеваний:
- — хронически протекающее заболевание кожи, вызванное бактерией Corynebacterium minutissimum.
- Опрелости (интертриго, интертригинозный дерматит) — дерматит от механического раздражения кожи за счёт трения соприкасающихся складок тела.
- Стрептококковое интертриго — серозно-гнойное воспаление кожи с образованием пузырей, развивающееся в складках кожи. Ч асто возникает у детей и взрослых с ожирением.
- Ограниченный нейродермит — поражение кожи нейроаллергического типа с развитием очагов высыпаний и выраженным зудом , который может проявляться в пахово-бедренных складках, на внутренней поверхности бёдер, на коже мошонки.
- Кандидоз складок — поверхностное поражение кожи, вызванное грибками рода Candida. Чаще возникает у больных с сахарным диабетом.
- Чёрный акантоз — гиперпигментация кожных покровов. С вязан с ожирением.
- Гистиоцитоз Х у детей — генетически обусловленное заболевание, которое характеризуется образованием специфических клеточных гранулём в различных органах и тканях. Часто проявляется кожными высыпаниями.
- Аллергический дерматит крупных складок. Возникает вследствие аллергии кожи к различным веществам, содержащимся в нижнем белье, одежде, дезодорантах, туалетном мыле, медикаментах.
- Инверсионный псориаз складок. при его локализации в складках кожи.
- Доброкачественная семейная хроническая пузырчатка Гужеро — Хейли — Хейли. Это наследственный буллёзный дерматоз [8] .
Лечение паховой эпидермофитии
Лечение паховой эпидермофитии должно включать в себя:
- Этиотропное лечение — п рименение средств, направленных на устранение причины болезни : фунгистатических (подавляющих жизнедеятельность гриба) и фунгицидных (уничтожающих грибы).
- Патогенетическое лечение — м ероприятия, направленные на устранение факторов, способствующих развитию заболевания или возникающих в процессе течения болезни.
- Симптоматическое лечение — применение препаратов, влияющих на объективные и субъективные симптомы заболевания [8] .
Для лечения применяются препараты группы имидазолов, триазолов и аллиламинов. Перспективным и эффективным является новый азоловый антимикотик люликоназол, обладающий более сильным фунгицидным действием против различных видов дерматофитов, чем тербинафин. Применяется в форме 1 % крема один раз в день в течение 1-2 недель. Одобрен US Food and Drug Administration ( Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов) для лечения микозов паховой области.
При наличии острых воспалительных явлений применяют примочки [14] :
- ихтиол, раствор 5-10 % — 2-3 раза в сутки наружно в течение 1-2 дней; , водный раствор 1 % — 1-2 раза в сутки наружно в течение 1-2 дней; , раствор — 1-2 раза в сутки наружно в течение 2-3 дней;
В последующем назначают пасты и мази, содержащие противогрибковые и глюкокортикостероидные лекарственные средства:
- миконазол + мазипредон — 2 раза в сутки наружно в течение 7-10 дней;
- изоконазол нитрат + дифлукортолон валерат — 2 раза в сутки наружно в течение 7-10 дней;
- клотримазол + бетаметазон, крем — 2 раза в сутки наружно в течение 7-10 дней.
При выраженном мокнутии (в острой фазе) и присоединении вторичной инфекции назначают противовоспалительные растворы в качестве "примочки" и комбинированные антибактериальные препараты [14] :
- ихтиол, раствор 5-10 % — 2-3 раза в сутки наружно в течение 2-3 дней;
- натамицин + неомицин + гидрокортизон, крем — 2 раза в сутки наружно в течение 3-5 дней;
- бетаметазон дипропионат + гентамицина сульфат + клотримазол, мазь, крем — 2 раза в сутки наружно в течение 3-5 дней.
В большинстве случаев для лечения достаточно местного применения лекарственных средств. В отдельных случаях при распространённом процессе и наличии осложнений возможно назначение системной терапии:
- 100 мг — 1 раз в сутки в течение 14 дней; 250 мг — 1 раз в сутки в течение 2-3 недель.
При выраженном зуде рекомендуется назначение антигистаминных и седативных препаратов.
Важным моментом является борьба с потливостью, которая способствует возникновению рецидивов. Уменьшение гипергидроза достигается ежедневным обмыванием кожи складок прохладной водой или обтиранием влажным полотенцем с последующим тщательным высушиванием. Помимо этого, рекомендуется обтирать кожу 2 % салициловым или 1 % таниновым спиртом с последующей присыпкой 10 % борной пудрой, амиказолом, певарилом, батрафеном, толмиценом [8] .
Прогноз. Профилактика
Прогноз при паховой эпидермофитии благоприятный. При вовремя и правильно назначенном лечении быстро наступает выздоровление. Однако, если факторы риска не устранены, возможно повторное инфицирование, так как иммунитет после перенесённого заболевания не формируется. Поэтому во избежание нового заражения необходимо исключить все факторы риска и соблюдать профилактические меры:
Эпидермофития стоп
Эпидермофития стоп — это широко распространенное грибковое поражение кожи и ногтей стоп. В зависимости от клинической формы может проявляться красными бляшками, пятнами и плоскими папулами с белесоватым шелушением на поверхности, пузырьками, трещинами, эрозиями, появлением желтых полос и пятен на ногтевой пластинке, ее утолщением или отторжением. Диагностика эпидермофитии стоп включает дерматоскопию, люминесцентное исследование, определение рН-кожи, микроскопию соскоба на патогенные грибы, выявление сопутствующих заболеваний стоп. Лечение эпидермофитии стоп проводят системным и местным применением противогрибковых средств с предварительным проведением отшелушивающей или противовоспалительной терапии.
МКБ-10
Общие сведения
Эпидермофития стоп является часто встречающимся грибковым заболеванием, распространенным по всему миру. По некоторым данным примерно 10% населения земного шара имеет эпидермофитию стоп. До 80% заболевших составляют определенные профессиональные категории населения: работники бань и горячих цехов, спортсмены, шахтеры и т. п. Случаи эпидермофитии стоп отмечаются в основном среди взрослого населения, причем в городе чаще, чем у жителей сельской местности.
Причины
Возникновение эпидермофитии стоп связано с заражением грибом Trichophyton mentagrophytes, который также является возбудителем при эпидермофитии ногтей и паховой эпидермофитии. Передача гриба от больных людей здоровым происходит контактным путем через предметы общего пользования, в общественных банях, бассейнах, саунах, спортивных залах и душевых. Споры гриба и его мицелий находятся в отслоившихся чешуйках рогового слоя эпидермиса, которые обильно теряет больной эпидермофитией стоп. Попавший таким образом на стельки обуви, коврики душевых кабинок, мочалки или половики гриб способен длительное время сохраняться там, особенно в теплом и влажном климате.
Факторы риска
Заражение грибом Trichophyton mentagrophytes не у всех людей приводит к появлению эпидермофитии стоп. Развитию заболевания благоприятствуют различные трофические нарушения нижних конечностей, которые могут наблюдаться при:
- сахарном диабете;
- варикозной болезни с хронической венозной недостаточностью,
- глубоком тромбозе периферических сосудов;
- полиневропатии;
- вегето-сосудистой дисфункции.
Способствовать возникновению эпидермофитии стоп может повышенная потливость ступней, суженные межпальцевые промежутки, плоскостопие, щелочная реакция пота.
Симптомы эпидермофитии стоп
Современная клиническая дерматология выделяет пять вариантов эпидермофитии стоп: сквамозную, интертригинозную, дисгидротическую, стертую и эпидермофитию ногтей. Эти формы могут сочетаться между собой или переходить одна в другую. Отдельно выделяют так называемые эпидермофитиды — высыпания аллергического характера, обусловленные сенсибилизацией организма к антигенам гриба Trichophyton mentagrophytes.
Сквамозная эпидермофития
проявляется появление на коже свода стопы или ее боковых поверхностей плоских папул или бляшек красноватой окраски с беловато-серым шелушением. Очаги поражения имеют четкие границы и могут напоминать бляшки, типичные для псориаза. На периферии они окружены бордюром из отслаивающегося эпидермиса с единичными мелкими пузырьками. Нередко шелушащиеся элементы сочетаются с явлениями гиперкератоза в виде желтых омозолелостей с трещинами на поверхности, напоминающими проявления травматического дерматита. Характерен умеренный и непостоянный зуд.
Интертригинозная эпидермофития
Чаще всего поражает межпальцевые промежутки III и IV, IV и V пальцев, может переходить на их сгибательные поверхности. Проявляется очагами покраснения, отечности и мокнутия кожи, мацерацией и трещинами, появлением эрозий. Пациенты отмечают зуд в очагах поражения и болезненность при образовании эрозий.
Дисгидротическая эпидермофития
Характеризуется появлением мелких пузырьковых высыпаний. Наиболее частое их расположение — свод стопы, вместе с тем может поражаться кожа подошв, пальцев и межпальцевых складок. Пузырьки увеличиваются сливаются и образуют многокамерные пузыри, после вскрытия которых на коже остаются красно-розовые эрозии. Отмечается болезненность и зуд. При выраженном воспалительном компоненте возникает отечность и покраснение кожи, которые делают клиническую картину эпидермофитии стоп сходной с дисгидротической экземой.
Прочие формы
Стертая эпидермофития стоп имеет малозаметную симптоматику в виде небольшой трещины или очага шелушения, расположенного в межпальцевом промежутке. Эпидермофития ногтей проявляется их желтизной, утолщением, ломкостью или отторжением ногтевой пластинки. Наиболее часто поражаются ногти I и V пальцев.
Осложнения
Мокнутие, эрозии и трещины кожи, которые зачастую имеют место при эпидермофитии стоп, благоприятствуют проникновению в кожу стрептококковой инфекции с развитием стрептодермии, рожистого воспаления, тромбофлебита, флебита, лимфангита или лимфаденита.
Диагностика
Диагностика проводится микологом или дерматологом. Как правило, она заключается в осмотре очагов поражения при помощи дерматоскопии, проведении люминесцентной диагностики с лампой Вуда, определении рН кожи. Микроскопия соскоба с кожи и пораженной ногтевой пластинки проводится для выявления нитей мицелия или грибковых спор, которые необходимо дифференцировать от сетчатых или петлеобразных структур мозаичного гриба, представляющего собой продукты распада холестерина в коже. Микроскопическое исследование не дает ответ на вопрос о том, какой именно вид гриба является возбудителем.
Для дифференциальной диагностики Trichophyton mentagrophytes от возбудителей других грибковых заболеваний (трихофитии, рубромикоза, кандидоза, отрубевидного лишая, кокцидиомикоза и др.) проводится также посев соскоба на питательные среды. Диагностика сопутствующих эпидермофитии стоп заболеваний может потребовать дополнительной консультации подолога, ортопеда, сосудистого хирурга, флеболога или эндокринолога.
Лечение эпидермофитии стоп
Терапия эпидермофитии стоп проводится в 2 этапа. На подготовительном этапе при сквамозной форме заболевания производят удаление чешуек и гиперкератических наслоений, при дисгидротической и интертригинозной эпидермофитии стоп — снятие острого воспаления. В первом случае применяют кератолитические средства (молочная и салициловая кислота, мыльно-содовые ванночки для стоп), во втором — противовоспалительные и антигистаминные препараты. При эпидермофитии ногтей проводится хирургическое удаление ногтя, пораженного грибком.
Основной этап лечения эпидермофитии стоп заключается в обработке пораженных участков кожи и/или ложа удаленной ногтевой пластины антимикотическими средствами (нирофунгин, жидкость Кастеллани, мази с миконазолом, клотримазолом и пр.). При упорном и длительном течении эпидермофитии стоп, сопровождающейся поражением ногтей, показан системный прием противогрибковых препаратов: итраконазола, флуконазола, тербинафина, кетоконазола и др.
Дерматомикоз
Дерматомикоз — это инфекционное заболевание кожи и ее придатков, которое вызвано различными патогенными, условно-патогенными грибками. К типичным возбудителя относятся Trichophyton, Microsporum, Epidermophyton. По клинике дерматомикозы разделяются на микозы гладкой кожи, кожных складок, волосистой части головы, кистей и стоп. Также к этой категории принадлежат онихомикозы (грибковые инфекции ногтей). Для диагностики заболевания требуется микроскопия, бакпосев соскоба патологического очага. Лечение включает местные и системные антимикотики, кератолитики, антигистаминные средства, по показаниям назначается физиотерапия, оперативное вмешательство.
Распространенность дерматомикозов в популяции, по различным оценкам, составляет 20-30%, причем частота заболевания увеличивается с возрастом — среди людей старше 70 лет грибковые инфекции встречаются у каждого второго. Чаще всего поражение протекает по типу микоза стоп с присоединением онихомикоза. В последние годы наметилась тенденция к росту числа микозов не только среди взрослых, но и у детей. Учитывая сложность подбора лечения, позднюю обращаемость пациентов, эти болезни являются одними из наиболее актуальных в практической дерматологии.
Причины дерматомикозов
Возбудителями выступают грибы-дерматофиты, к которым относятся представители родов Trichophyton, Microsporum, Epidermophyton. Самые распространенные патогены ‒ T. rubrum, T. mentagrophytes, Epidermophyton floccosum. Изредка причиной микотической инфекции становятся нитчатые недерматомицеты (Aspergillus spp., Fusarium spp., Scopulariopsis spp.), грибы рода Candida. Развитию заболевания способствуют следующие факторы:
- Дерматозы. Грибковые инфекции возникают у 20-30% пациентов с экземой, нейродермитом, псориазом, чему способствует постоянная травматизация кожи, нарушение местного иммунитета, лечение топическими кортикостероидами. Риск заражения повышается при наличии гипергидроза, опрелостей, омозолелостей.
- Профессиональные факторы. Дерматомикозы широко распространены среди шахтеров, военнослужащих, спортсменов. Развитию болезни способствует ношение специальной одежды и обуви, наличие общих раздевалок, замкнутость производственных территорий.
- Хронические заболевания. До 50% больных сахарным диабетом, хронической ишемией нижних конечностей, венозной недостаточностью и другими соматическими патологиями страдают дерматомикозами. Инфекция обычно обостряется на фоне снижения общей реактивности организма.
- Несоблюдение гигиены. Этот касается как пренебрежения личной гигиеной, которая включает правильное очищение, увлажнение и питание кожи, так и несоблюдения чистоты в местах общественного пользования — банях, саунах, бассейнах. Зачастую заражение происходит при посещении непрофессиональных мастеров бьюти-сферы, которые не придерживаются правил стерилизации инструментария.
Патогенез
Дерматофиты передаются при тесном контакте с зараженным человеком, совместном использовании предметов быта, посещении общественных мест. Инфицированию способствуют мелкие раны, трещины, опрелости, через которые возбудитель быстро внедряется в толщу эпидермиса. Вероятность развития инфекционного процесса зависит от вирулентности и патогенности грибка, а также от активности специфических факторов иммунитета.
Представители дерматофитов имеют факторы агрессии — несколько видов протеаз, которые способны разрушать белковые молекулы в коже. Благодаря этому они повреждают кератиновые субстанции, беспрепятственно размножаются в первичном очаге инфицирования. В ответ на заражение возбудителем активизируются местные и общие иммунные реакции, что приводит к локальным воспалению, аллергизации, интоксикации организма.
Классификация
В дерматологии существует несколько подходов к систематизации дерматомикозов. Согласно отечественной классификации Шеклакова Н.Д. и Кашкина П.Н., нозологические формы выделяются по этиологическому принципу — эпидермофития, рубромикоз, трихофития и т.д. На сегодня чаще применяется клиническая классификация по МКБ-10, в которой обозначены следующие формы дерматомикозов:
- Микоз волосистой̆ части головы. К этой группе относят трихофитию, микроспорию, фавус. Очаги поражения локализуются в зоне роста волос на голове, в области бороды, усов.
- Микоз крупных складок кожи. Чаще всего наблюдается паховая руброфития или эпидермофития, однако возможны поражения других кожных складок, особенно у больных с избыточным весом.
- Микоз кистей и стоп. По морфологическим особенностям повреждения кожи в данном виде дерматомикоза выделяют сквамозно-гиперкератотическую, интертригинозую, дисгидротическую формы.
- Микоз ногтей (онихомикоз). По степени поражения ногтевой пластины онихомикозы могут быть дистальными, проксимальными, поверхностными, тотально-дистрофическими.
- Микоз гладкой кожи. К этой категории принадлежат все случаи дерматофитий, которые не входят ни в одну из вышеперечисленных групп.
Симптомы дерматомикозов
Микозы волосистой части головы
Проявляются ярко-красными инфильтрированными бляшками, которые сверху покрыты серыми чешуйками. Элементы в основном образуются вокруг волос в виде муфты. Изредка возможны глубокие воспалительные очаги, которые имеют большой размер, покрыты массивными серовато-желтыми корками. В очаге грибковой инфекции наблюдается обламывание волос на высоте 5-8 мм либо у самого корня. Человек жалуется на сильный зуд, быстрое загрязнение волос после мытья.
Микозы кожных складок
Основной представитель этой группы — паховая дерматофития. Заболевание поражает паховые складки, прилежащие участки кожного покрова: внутреннюю поверхность бедер, перианальную зону, промежность. Вследствие самозаражения возможно распространение процесса на область подмышечных впадин, локтевые сгибы, подколенные ямки, а в тяжелых случаях — на любой участок гладкой кожи. Частота паховой дерматофитии в структуре всех дерматомикозов составляет до 10%.
На начальной стадии патология представлена розовыми отечными пятнами, которые имеют округлую форму, четкие контуры и гладкую поверхность. Если лечение не проводится, очаги сливаются с образованием крупных полигональных пятен, краевая зона которых покрыта полиморфными элементами: пузырьками, эрозиями, корочками. Больше всего пациентов беспокоит мучительный зуд, который мешает сну и повседневной активности, вынуждает расчесывать пораженное место до крови.
Микозы стоп
Клиническая картина эпидермофитии дистальных отделов конечностей зависит от формы поражения. Как правило, патология начинается со стертой формы, при которой наблюдается незначительное шелушение в межпальцевых промежутках, не доставляющее больному никакого беспокойства. Иногда на фоне шелушений формируются поверхностные трещины кожи, которые не воспаляются, не кровоточат.
При сквамозно-гиперкератотической форме обильное шелушение сопровождается бляшками красновато-синюшного цвета, желтовато-серыми омозолелостями, которые возникают из-за избыточного ороговения кожи. При дисгидротической форме появляются множественные пузыри с толстой покрышкой, при вскрытии которых образуются яро-розовые мокнущие эрозии. Для микозов стоп типичны вторичные аллергические высыпания, получившие название дерматофитиды.
Онихомикозы
Грибковое инфицирование ногтей имеет различную симптоматику, которая зависит от формы, глубины поражения. Патология в основном проявляется серовато-желтыми полосами на ногтевой пластине, ее повышенной ломкостью, склонностью к деформации, поперечной исчерченности и трещинам. На запущенном этапе болезни без лечения наблюдается значительное разрушение ногтя, помимо косметического дефекта, возникает зуд, болезненные ощущения.
Для нормотрофической формы характерно снижение прозрачности ногтя, утолщение его краев из-за подногтевого гиперкератоза. При гипертрофическом варианте утолщение ногтевой пластины более выражено, в тяжелых случаях ноготь приобретает изогнутую клювовидную форму (онихогрифоз), грязно-серый оттенок. Для атрофического онихомикоза типично тотальное разрушение и отслойка ногтевых пластин, а крайней степенью такого процесса считается онихолизиз.
Микозы гладкой кожи
Для классического дерматомикоза характерно появление плоских шелушащихся пятен розового или красного цвета с приподнятой границей. По краям очагов могут быть воспалительные папулы или везикулы. Со временем центральная часть элементов становится коричневой из-за гиперпигментации, а края продолжают разрастаться, так что происходит слияние очагов в крупные полигональные пятная. Субъективно больные испытывают зуд, жжение, болезненность пораженной зоны.
Эрозии и трещины кожи, возникающие в очаге дерматомикоза, являются входными воротами для бактериальной инфекции. Гнойные воспаления кожи у таких больных встречаются в 3 раза чаще, чем у здоровых людей, причем до 40% случаев бактериального поражения сопровождаются лимфостазом, интоксикацией, элефантиазом. Лечение вторичной инфекции затруднено, поскольку грибы вырабатывают антибиотические вещества, обуславливающие повышенную резистентность макроорганизма к лекарствам.
При микозах стоп в 4 раза повышается вероятность образования подошвенных бородавок, чему способствует гиперкератоз, афлатоксиноподобные вещества грибков, усиленное размножение папилломавирусов на фоне микотической инфекции. При суперинфекциях и рецидивах дерматомикозов повышается риск развития или обострения себорейного дерматита, атопического дерматита, экземы, псориаза.
Дерматомикоз стоп, особенно при отсутствии лечения, может осложняться острой дерматофитией или руброфитией, которые являются признаком высокой сенсибилизации к грибам. Симптомы болезни стремительно прогрессируют, процесс захватывает поверхность стоп и голеней. На фоне ярко-гиперемированной кожи образуются множественные пузыри, эрозии, трещины. Характерно присоединение пахового лимфаденита и лимфангита, повышение температуры тела, общий интоксикационный синдром.
Если пациент с дерматомикозом пытается проводить лечение самостоятельно, существует риск трансформации заболевания в нераспознанную дерматофитию. В этом случае внешние проявления микоза изменяются на фоне неконтролируемого лечения кортикостероидными мазями. Для болезни характерно чередование фаз мнимого благополучия — временного купирования воспаления под действием кортикостероидов, и обострения, вызванного вторичной иммуносупрессией.
Обследование больного у врача-дерматолога начинается с тщательного осмотра кожных покровов, в том числе с применением люминесцентной лампы Вуда, дерматоскопа. Для выяснения возможной причины болезни, ее предрасполагающих факторов необходим тщательный сбор анамнеза. Диагностика предполагает проведение расширенного обследования, для чего рекомендуются следующие методы:
- Анализ соскобов. Для исследования используется материал с пораженных ногтей, участков гладкой кожи или волосистой части головы. Для быстрого обнаружения мицелия или спор грибов показан микроскопический метод. Чтобы точно определить вид возбудителя и правильно подобрать препарат для лечения, выполняется бактериологическое исследование, по результатам которого оценивается рост колоний патогенных грибов.
- Другие анализы. Для оценки общего состояния организма, выявления сопутствующих патологий внутренних органов пациентам назначаются общий анализ крови, общий анализ мочи. При необходимости производится биохимическое исследование крови, при хронических или часто рецидивирующих микозах целесообразно посмотреть результаты иммунограммы.
- Консультации узких специалистов. Поскольку дерматомикозы нередко развиваются на фоне хронических соматических болезней, дерматологу может потребоваться помощь аллерголога-иммунолога, гастроэнтеролога, эндокринолога.
Лечение дерматомикозов
Консервативная терапия
Лечение грибкового поражения требует удаления патогенного грибка из очага воспаления. С этой целью применяются различные варианты антимикотиков, среди которых выделяют до 20 лекарственных форм, более 100 различных наименований действующих веществ. При выборе эффективного этиотропного лечения принимается во внимание тип дерматомикоза, глубина поражения, наличие осложнений, общее состояние больного. Этиотропная терапия включает следующие виды препаратов:
- Противогрибковые мази. Лечение может проводиться препаратами из групп производных имидазола, триазола, аллиламинов. Препараты наносятся 1—2 раза в сутки на пораженный участок, назначаются длительными курсами до полного исчезновения клинических проявлений.
- Противогрибковые лаки. При поражениях ногтей более удобно наносить специальные лечебные лаки, которые отличаются простотой использования, хорошим терапевтическим эффектом. Как альтернативное лечение, применяются специальные пластыри, которые дополнительно защищают от распространения инфекции.
- Фунгицидные растворы. Противогрибковым эффектом обладают спиртовой раствор йода, калия йодид, поэтому они также используется в процессе антисептической обработки очагов микотической инфекции.
- Системные антимикотики. При среднетяжелом/тяжелом течении местное лечение комбинируется с приемом противогрибковых препаратов внутрь. Конкретное лекарство и схема его применения подбираются врачом по результатам диагностики.
Патогенетическое лечение дерматомикозов включает десенсибилизирующую терапию, которая проводится инфузионными растворами кальция глюконата, натрия тиосульфата. Для уменьшения зуда, отечности, мокнутия назначаются антигистаминные препараты. При нарушениях кровообращения на фоне сопутствующих заболеваний рекомендованы препараты, улучшающие микроциркуляцию, которые способствуют доставке антимикотиков в очаг грибкового поражения.
Поскольку грибковая инфекция зачастую отражает общее снижение резистентности организма, в комплексной терапии назначаются витаминно-минеральные комплексы, адаптогены, фитопрепараты. Если у пациента диагностированы патологии ЖКТ, иммунной системы или других органов, лечение подбирается при участии профильного специалиста. По показаниям используются синтетические и природные иммуномодуляторы.
Из аппаратных процедур при грибковой инфекции кистей или стоп популярен медицинский маникюр (педикюр). Процедура включает антисептическую обработку ногтей и кожи, нанесение кератолитиков, удаление участков гиперкератоза специальными фрезами. Это способствует лучшему проникновению местных антимикотиков к очагу инфекции, а также дает хороший эстетический результат. Из физиопроцедур эффективны УФО, диатермия, амплипульс-терапия.
Хирургическое лечение
Малоинвазивные хирургическое методы в основном применяются при онихомикозах. Тотальное поражение ногтевой пластины требует ее удаления с помощью лазера, радиочастотного скальпеля или классической оперативной методики. Помощь хирургов также требуется при осложнениях дерматомикоза бактериальным процессом (абсцессах, флегмонах) — в таком случае проводится вскрытие и дренирование очага.
Прогноз и профилактика
Прогноз при дерматомикозах определяется видом возбудителя, глубиной поражения, своевременностью начала терапии. Комплексное лечение системными и местными средствами дает хороший эффект у большинства пациентов, позволяет достичь полной элиминации возбудителя, регресса клинической симптоматики. Менее оптимистичный прогноз для больных с иммуносупрессией, хронической соматической патологией.
Основу профилактики микотической инфекции составляет соблюдение личной гигиены, коррекция повышенной потливости, опрелостей, чрезмерной сухости кожи. Недопустимо надевание чужой обуви, использование чужих расчесок, хождение босиком в общественных бассейнах и на пляжах. При появлении трещин или других кожных поражений не стоит заниматься самолечением, необходимо как можно раньше обращаться к врачу.
3. Современные данные об этиопатогенезе и комплексной терапии дерматомикозов (онихомикозов)/ К.И. Разнатовский, Л.П. Котрехова, А.К. Ляшко// Микология. — 2005. — №1.
Микоз стоп - симптомы и лечение
Что такое микоз стоп? Причины возникновения, диагностику и методы лечения разберем в статье доктора Янец Ольги Евгеньевны, дерматолога со стажем в 16 лет.
Над статьей доктора Янец Ольги Евгеньевны работали литературный редактор Юлия Липовская , научный редактор Владимир Горский и шеф-редактор Лада Родчанина
Микоз стоп (дерматофития, Tinea pedis ) — заболевание кожи стоп, которое вызвано патогенными или условно-патогенными грибами. Изменения кожи на стопах характеризуются шелушением, которое сопровождается зудом. При тяжёлых поражениях на фоне красной и отёчной кожи появляются эрозии, глубокие трещины на подошвах и в межпальцевых промежутках, которые сопровождаются болью и затрудняют ходьбу.
Появление современных противогрибковых препаратов позволило улучшить эпидемиологическую ситуацию, но микоз стоп по-прежнему остаётся одной из самых значимых проблем в дерматовенерологии. Применение некоторых препаратов ограничено у пожилых людей и пациентов с хроническими заболеваниями [19] .
Распространённость микоза стоп
По данным Всемирной организации здравоохранения (ВОЗ), около 1/3 населения планеты болеет грибковыми заболеваниями, из них самые частые — микозы стоп, заболеваемость растёт ежегодно [14] .
По данным российских дерматологов [7] , микозами стоп болеют 10-20 % взрослого населения, у мужчин болезнь встречается в 2 раза чаще, чем у женщин, у пожилых людей чаще, чем у молодых. В возрасте старше 70 лет микоз стоп регистрируется у каждого второго пациента, что связано с увеличением сопутствующих метаболических и сосудистых изменений (сахарный диабет, варикозная болезнь и др.). Всё чаще микозы стоп выявляют у детей.
В настоящее время этим заболеванием поражены миллионы людей. В группе риска находятся работники ряда профессий: шахтёры, спортсмены и военнослужащие [12] .
Причины микоза стоп
Наиболее частые причины микоза стоп — это грибы дерматомицеты: Trichophyton rubrum (90 %), Trichophyton mentagrophytes, реже Epidermophyton [20] . Иногда микоз стоп может быть вызван грибами рода Candida [3] .
Факторы риска микоза стоп:
- Экзогенные (внешние): микротравмы кожи стоп (мозоли, натоптыши), трещины, повышенная потливость, ношение тесной обуви, обувь из искусственных материалов, несоблюдение правил личной гигиены, нерегулярное мытьё ног и плохое высушивание полотенцем.
- Эндогенные (внутренние): варикозная болезнь и вегетососудистая дистония, которые приводят к недостаточному кровоснабжению кожи стоп; гиповитаминоз; приём глюкокортикостероидов, цитостатических, антибактериальных и эстроген-гестагенных препаратов, которые снижают общий иммунитет организма [16] .
Заражение при микозе стоп может происходить непосредственно от больного человека, а также возможна передача контактно-бытовым путём (в бассейне, бане, в спортивном зале, через обувь, полотенца, коврики и т. д.).
Симптомы микоза стоп
Основные симптомы микоза стоп:
- зуд;
- мелкие трещины;
- эритема (покраснение);
- шелушение;
- пузырьки;
- ороговение кожи;
- неприятный и резкий запах;
- жжение и болезненные ощущения [13] .
Первые признаки микоза стоп проявляются в виде зуда и жжения в межпальцевых складках стоп, кожа начинает шелушиться, трескаться, краснеть, появляются признаки отёка и воспаления. Могут развиваться осложнения в виде опрелости и экземы кожи.
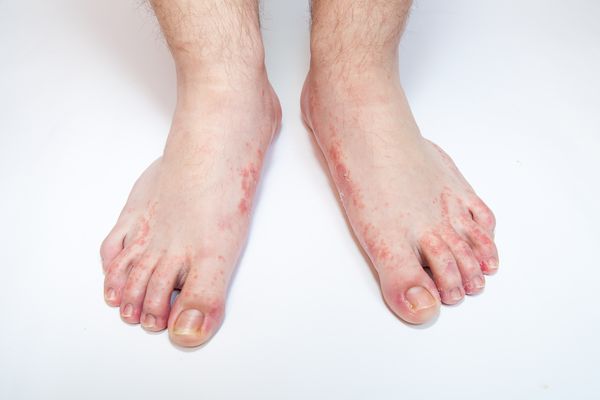
Разновидности микоза стоп:
- стёртый — проявляется умеренным зудом и покраснением кожи;
- острый — сопровожда ется сильным зудом и повреждениями кожи в виде трещин; (онихомикоз) — проявляется п оражением ногтевых пластин, которые становятся толстыми и меняют цвет;
- опреловидный — образуются мокнущие участки;
- сквамозный — появляются пластинчатые чешуйки;
- гиперкератотический — сопровождается высыпаниями в виде папул и бляшек на сводах стопы;
- дисгидротический — протекает с развитием отёчностей, мокнущих участков и пузырьков [9] .
Патогенез микоза стоп
Кожа — самый большой орган в организме человека, составляющий 15 % от общей массы тела. Она выполняет множество функций, прежде всего защищает организм от воздействия внешних факторов физической, химической и биологической природы, от потери воды, а также участвует в терморегуляции. Кожа состоит из трёх слоёв: эпидермиса, дермы и подкожной жировой клетчатки.
Эпидермис (наружный слой кожи) — главный барьер на пути проникновения грибов в кожу. Он представляет собой многослойный плоский ороговевающий эпителий, который, в свою очередь, состоит из пяти слоёв и осуществляет функцию барьера. Кератиноциты — это основные клетки эпидермиса. Они содержат белок кератин, который создаёт наружный слой кожи и придаёт ей упругость и прочность. Ороговевшие клетки эпидермиса постоянно отшелушиваются.
Дерматомицеты вырабатывают энзимы — кератиназы, которые разрушают кератин. За счёт этого грибы проникают в поверхностные слои кожи, где в дальнейшем продолжают существовать. Клеточная стенка дерматомицетов содержит мананы — вещества, которые могут подавлять местный клеточный иммунитет. Грибок T. rubrum за счёт действия мананов препятствует размножению кератиноцитов, в результате замедляется слущивание роговых чешуек с поверхности кожи и развивается хроническое течение инфекции [10] .
Классификация и стадии развития микоза стоп
Шифр по Международной классификации болезней 10-го пересмотра (МКБ-10) — В35.3.
Классификация в зависимости от возбудителя:
- Кератомикозы (отрубевидный лишай).
- Дерматофитии (микроспория, трихофития поверхностная, микоз стоп, микоз гладкой кожи, микоз паховых складок, онихомикоз).
- Кандидоз (кандидоз кожи, ногтей).
- Глубокие микозы (бластомикозы, споротрихоз, хромомикоз) [11] .
Классификация по МКБ-10
- B35.1 — Микоз ногтей.
- B35.2 — Микоз кистей.
- B35.3 — Микоз стоп.
- B37.2 — Кандидоз кожи и ногтей.
Классификация по локализации:
- Микоз кожи.
- Микоз складок.
- Микоз кистей.
- Микоз стоп (сквамозная, гиперкератотическая, интертригинозная, дисгидротическая форма).
- Онихомикоз (дистальный, поверхностный, проксимальный).
Классификация по клинике:
- Стёртая форма проявляется шелушением в III–IV межпальцевых складках стоп. Незначительное шелушение также может быть на подошве и на боковых поверхностях стоп.
- Интертригинозная форма проявляется гиперемией в межпальцевых складках стоп, возможно также появление пузырьков, которые вызывают образование эрозий и трещин. Субъективно отмечаются зуд и жжение.
- При дисгидротической форме на коже сводов и боковых поверхностях стоп появляются сгруппированные пузырьки. Чаще они возникают на здоровой коже, затем увеличиваются в размерах, сливаются и образуют более крупные многокамерные пузыри. Когда пузыри вскрываются, образуются эрозии.
- Сквамозно-гиперкератотическая форма характеризуется локальным или распространённым утолщением рогового слоя боковых и подошвенных поверхностей стоп. Поражённые участки кожи покрыты мелкими отрубевидными чешуйками. В кожных складках шелушение особенно заметно. Трещины вызывают боль при ходьбе [4][12] .
Классификация по клинике очень удобна с практической точки зрения для определения дальнейшей тактики лечения и наблюдения за пациентом.
На основании клинической картины заболевания можно судить о возбудителе болезни. Например, дисгидротическая форма чаще возникает при микозе стоп, вызванном Trichophyton mentagrophytes var. interdigitale, сквамозно-гиперкератотическая форма чаще ассоциируется с T. rubrum, хроническое течение и распространённый процесс характерны для условно-патогенных грибов Candida spp. и Aspergillus [16] .
Осложнения микоза стоп
- Аллергия на грибок. Под действием грибов формируется поливалентная сенсибилизация, т. е. организм становится более чувствительным к продуктам жизнедеятельности грибка, которые чужеродны для нас и являются сильными аллергенами. Организм реагирует острее, что проявляется различными кожными высыпаниями и реакциями, хроническими заболеваниями аллергической природы, например экземой кожи. Возможно развитие или ухудшение течения таких патологий, как бронхиальная астма , аллергические дерматиты, себорейный дерматит и псориаз. Кроме этого, у человека чаще могут развиваться профессиональные аллергические осложнения и лекарственная непереносимость [1][15] .
- Пиодермии — гнойничковые заболевания кожи (целлюлит, лимфангит, флегмона и остеомиелит костей стопы), которые могут приводить к глубоким, долго незаживающим ранам кожи. Пиодермии в озникают из-за того, что бактерии легко проникают через эрозии и трещины на коже ("ворота инфекции"). При этом повышается температура, появляется слабость, недомогание, что требует немедленной хирургической коррекции [5] .
- Рост вирусных осложнений в виде бородавок из-за наличия гиперкератоза и трещин. Причина в нарушении защитной функции кожи, в результате чего она становится более восприимчивой к любой инфекции, в том числе и вирусной.
- Общее снижение иммунитета и нарушение микроциркуляции в нижних конечностях у пациентов с сопутствующими соматическими заболеваниями, такими как сахарный диабет и варикозная болезнь.
- Распространение болезни на ногти и кожу кистей. При грибке ногтей происходит их деформация, возможно появление вросшего ногтя, панариция ( гнойного воспаления тканей пальцев) , паронихия ( воспаления околоногтевого валика) и полной отслойки ногтевых пластин.
- Ухудшение качества жизни. Острые формы микоза стоп отличаются болезненностью, затрудняют ношение обуви, а при развитии лимфаденита сопровождаются плохим общим самочувствием и лихорадкой [17] .
Диагностика микоза стоп
Диагностика микоза стоп основывается на жалобах пациента, данных анамнеза, клинической картины и результатах лабораторных исследований. Микозы стоп относятся к тем заболеваниям, которые в обязательном порядке требуют лабораторного исследования для подтверждения клинического диагноза [20] .
Основным методом подтверждения диагноза "микоз стоп" служит микроскопическое исследование и посев. Материалом служат кожные чешуйки, которые соскабливают с очага поражения на коже скальпелем или стеклом, реже используется скотч-проба [21] .
Лабораторная диагностика микозов включает микроскопическое и культуральное исследование материала на грибы. Микроскопическое исследование — это экспресс-метод диагностики возбудителя, позволяющий выявить структуру грибов в течение нескольких часов. При микроскопическом исследовании возможно обнаружить элементы гриба в виде нитей мицелия и спор. Минус метода в том, что возможно получение как ложноположительных, так и ложноотрицательных результатов, что зависит от множества факторов: техники взятия материала, особенностей хранения и транспортировки и др. [22]
Культуральный метод является самым точным методом диагностики, позволяющим идентифицировать вид гриба для назначения патогенетической терапии [2] . Для подготовки к анализу пациенту за 1 месяц не рекомендуется использовать самостоятельно какие-либо противогрибковые средства.
При назначении системной противогрибковой терапии рекомендуется провести биохимическое исследование крови для определения уровня билирубина, АСТ и АЛТ в связи с необходимостью контроля функции печени и желчевыводящих путей, а также для профилактики возможных осложнений.
Дифференциальная диагностика микоза стоп:
- Сквамозную форму дифференцируют с псориазом, экземой, кератодермией.
- Межпальцевую форму дифференцируют с импетиго, опрелостью и кандидозом.
- Дисгидротическую форму дифференцируют с ладонно-подошвенным пустулёзом [9] .
Лечение микоза стоп
Лечение должно проводиться под контролем врача-дерматолога.
Первоочередной задачей в борьбе с микозом стоп является его своевременное выявление, распознавание и лечение до развития грибка ногтей, который требует более длительной и комплексной терапии (системной антимикотической терапии). При этом важно иметь эффективные лекарственные препараты, соответствующие современным клиническим особенностям микозов стоп [2] .
Перед тем, как приступить к терапии заболевания, дерматолог выбирает между возможными вариантами лечения. В большинстве случаев назначаются препараты для местного использования. В основу лечения входит использование антимикотических средств, имеющих разноплановое воздействие. Также используются средства, стимулирующие циркуляцию крови, и медикаменты, позволяющие устранить основные симптомы [5] :
- Противогрибковые средства для наружной терапии: циклопирокс крем, изоконазол крем, клотримазол крем, оксиконазол крем, кетоконазол крем, тербинафин крем, миконазол крем, нафтифин крем, сертаконазол крем наносят наружно 1-2 раза в сутки в течение 4 недель [18] .
- При значительном гиперкератозе стоп предварительно проводят отшелушивающую терапию: бифоназол, 1 раз в сутки в течение 3-4 дней, который действует как кератолитик, т. е. убирает огрубевший слой, тем самым подготавливает кожу и улучшает проникновение противогрибковых средств в дерму.
- При наличии пузырьков применяют фукорцин, раствор наносится наружно 1-2 раза в сутки в течение 2-3 дней. Затем назначают комбинированные препараты: крем клотримазол + бетаметазон, бетаметазона дипропионат + гентамицина сульфат + клотримазол, миконазол + мазипредон, изоконазол динитрат + дифлукортолон валериат 2 раза в сутки наружно в течение 7-10 дней [6][24] .
- При сильном зуде назначаются антигистаминные препараты: клемастин 0,001 г 2 раза в сутки перорально в течение 10-15 дней.
- Дезинфекция обуви 1 раз в месяц до полного излечения, можно использовать спрей, активным компонентом которого является ундециленамидопропилтримониум метосульфат.
- При поражении ногтевых пластин обязательно назначается системная антимикотическая терапия одним из следующих препаратов: тербинафин, кетоконазол, итраконазол, флуконазол перорально продолжительностью от 3 до 4 месяцев. Данная терапия требует наблюдения у врача-дерматолога, так как самолечение может привести к осложнениям со стороны внутренних органов, прежде всего печени, желчевыводящих путей, желудка, а также к неэффективности проводимой терапии и формированию устойчивости к лечению.
Лечить микоз стоп обязательно, потому что если грибок поселился в коже, то без лечения он никуда не денется, а значит, продукты жизнедеятельности грибка все время будут поступать в окружающие ткани и кровь, вызывая сенсибилизацию организма и развитие хронических заболеваний аллергической природы [2] .
Наличие грибка говорит о снижении иммунитета, а повреждённая микозом кожа практически не выполняет защитную функцию. Таким образом, создаются все условия для присоединения сопутствующей бактериальной инфекции.
Больной микозом стоп является активным источником заражения окружающих людей и особенно членов семьи, поэтому лечение в данном случае — это эффективное средство профилактики грибковой инфекции среди здоровых родственников и просто окружающих людей [9] .
Благоприятной средой для развития грибковой инфекции на коже стоп является влажная среда, поэтому нужно стараться, чтобы кожа ног всегда оставалась сухой. Для этого каждый вечер необходимо мыть стопы с мылом и вытирать кожу одноразовым бумажным полотенцем, обращая особое внимание на пространство между пальцами.
Прогноз при кожных микозах во многом зависит от того, на какой стадии заболевания было начато лечения. Поэтому, заметив изменения на коже, нужно не откладывать визит к врачу. При своевременном и правильном лечении микоза стоп прогноз благоприятный: происходит полное излечение от грибковой инфекции, пациент выздоравливает.
При отсутствии лечения грибок может привести к осложнениям, которые не только деформируют форму ногтей, но и влияют на состояние организма в целом.
Профилактика грибковой инфекции:
1. Общественная профилактика подразумевает обработку мест общественного пользования: бань, саун, бассейнов, душевых. Дезинфекции должны подвергаться полы, инвентарь, а также предметы обихода. Персонал и лица, часто посещающие общественные бани, сауны и т. д. должны проходить регулярные профилактические осмотры.
Читайте также:
- Показания к торакотомии при травме. Острые, неострые
- Операция Якобеуса при двусторонних процессах. Операция Якобеуса при двусторонних пневмотораксах
- Острая лучевая болезнь щитовидной железы. Радиационное поражение поджелудочной железы
- Признаки разрыва внутренней связки кисти
- Лекарства и токсины вызывающие астму
