Диагностика мегалэнцефалии с лейкоэнцефалопатией и кистами по КТ, МРТ
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
а) Терминология:
1. Сокращения:
• Мегалэнцефалия с лейкоэнцефалопатией и субкортикальными кистами (МЛК)
2. Синонимы:
• Ранее используемая терминология
о Вакуолирующая мегалоэнцефалическая лейкоэнцефалопатия с доброкачественным, медленно прогрессирующим течением
о Лейкоэнцефалопатия с дебютом в младенчестве, отеком и непропорционально легким течением
о Болезнь Ван-дер-Кнаапа:
- Одно из многих заболеваний с именными названиями
о Мегалоэнцефалическая лейкодистрофия у индийцев сообщества Агравал
3. Определение:
• Аутосомно-рецессивное нарушение работы регулируемых объемом анионных каналов в астроцитах:
о Характеризуется макроцефалией, ухудшением двигательного/когнитивного статуса, атаксией, мышечной спастичностью
б) Визуализация:
1. Общие характеристики мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Лучший диагностический критерий:
о Отек, изменения диффузного характера со стороны белого вещества (БВ) больших полушарий
о Субкортикальные кисты преимущественно локализуются в передних отделах височных, а также в лобно-теменных областях
• Локализация:
о Диффузное вовлечение в процесс БВ, включая субкортикальные 11-волокна:
- Субкортикальные кисты:
Наиболее часто: передние отделы височных областей
Также часто: лобно-теменные области
- ± вовлечение задних отделов внутренних капсул
- Минимальное вовлечение в процесс БВ мозжечка
• Размеры:
о С течением времени кисты увеличиваются в размерах и количестве
2. КТ признаки мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Бесконтрастная КТ:
о ↓ плотности вовлеченного в процесс БВ
• КТ с контрастированием:
о Отсутствие накопления контраста
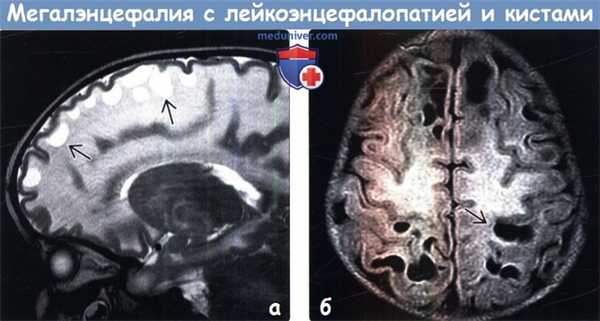
(а) МРТ, Т2-ВИ, сагиттальный срез: у двухлетнего ребенка с мегалэнцефалией и замедлением процесса достижения контрольных показателей развития определяется отек белого вещества, а также протяженная кистозная трансформация субкортикального белого вещества лобной доли.
(б) MPT, FLAIR, аксиальный срез: у этого же двухлетнего пациента определяются аномальное повышение интенсивности сигнала от белого вещества вследствие гипомиелинизации, а также множественные крупные субкортикальные кисты в лобных и теменных областях.
3. МРТ признаки мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Т1-ВИ:
о ↓ интенсивности сигнала от вовлеченного в процесс БВ
• Т2-ВИ:
о ↑ интенсивности сигнала от вовлеченного в процесс БВ
- Белое вещество больших полушарий:
Относительная сохранность мозолистого тела
- ± вовлечение в процесс дорсальной 1/3 заднего бедра внутренней капсулы
- ± вовлечение в процесстрактов БВ ствола мозга в младшем возрасте
• FLAIR:
о ↑ интенсивности сигнала от вовлеченного в процесс БВ
о Субкортикальные кисты:
- Наиболее часто в передних отделах височных областей и лобных областях
- Сигнал от кист схож с сигналом от СМЖ
• ДВИ:
о DTI: ↓ анизотропии, ↑ значений ИКД
- Обусловлено ↓ количества воды в интерстициальном пространстве
• Постконтрастные Т1-ВИ:
о Отсутствие накопления контраста
о Вероятно, в контрастном усилении нет необходимости
• МР-спектроскопия:
о ↓ всех метаболитов в области кистозной трансформации
о ↓ пика NAA в БВ
о Нормальный пик миоинозитола
о ± сигнал от лактата
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с МР-спектроскопией:
- ± контрастное усиление (для исключения лейкодистрофий, характеризуемых накоплением контраста)
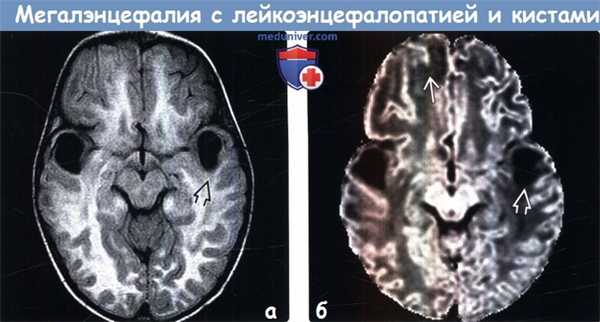
(а) MPT, FLAIR, аксиальный срез: у ребенка 22 месяцев с макроцефалией и замедлением процесса достижения контрольных показателей развития на фоне отечного и аномально гиперинтенсивного белого вещества в структуре височных долей визуализируются крупные кисты, что типично для мегалинцефалии с лейкоэнцефалопатией и кистами (МЛК).
(б) МРТ, ДВИ, аксиальный срез: у этого же 22-месячного ребенка подтверждается выраженное повышение диффузии в кистах и, в меньшей степени, в субкортикальном белом веществе.
в) Дифференциальная диагностика мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
1. Другие лейкодистрофии, без накопления контраста:
• Метахроматическая лейкодистрофия (МЛД):
о Выполните поиск «полос» в БВ на Т2-ВИ
• Гипомиелинизация:
• Болезнь Канавана
о Вовлечение субкортикальных U-волокон на ранних стадиях
о Значительное повышение пика NAA при МР-спектроскопии
• Лейкоэнцефалопатия Кри:
о Вовлечение БВ:
о Глубокие структуры
- Вовлечение бледного шара, таламусов, продолговатого мозга
- Сохранность олив, красных и хвостатых ядер
2. Другие лейкодистрофии, характеризующиеся накоплением контраста:
• Болезнь Александера:
о Аномальный сигнал + контрастное усиление БВ лобных долей, а также эпендимальных поверхностей
о Вовлечение в процесс базальных ядер
• Х-сцепленная адренолейкодистрофия:
о Аномальный сигнал и контрастное усиление перитригонального БВ и валика мозолистого тела
г) Патология:
1. Общие характеристики мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Этиология:
о Врожденные генетические ошибки
о Нарушение водного гомеостаза и осмотического баланса вследствие нарушения функции регулируемых по объему анионных каналов (VRAC):
- VRAC в астроцитах реагируют на изменения осмолярности внеклеточной жидкости
- Отражает значимые изменения объема клеток как компонента процесса осморегуляции
- MLC1 играет важную роль в активности VRAC; GlialCAM-это шаперон MLC1 в ионных каналах
• Генетика:
о Аутосомно-рецессивное наследование; локус гена: 22q(tel)
- Множество различных мутаций генов MLC1 и GLIALCAM:
- Мутации, распределенные по целым генам, типам включают:
Мутации сайта сплайсинга
Нонсенс-мутации
Миссенс-мутации
Делеции и инсерции
- Мутации идентифицируются в 80% случаев; подозрителен второй локус
- Большинство мутаций имеют частный характер
- Эффект основателя встречается в популяционных субизолятах
• Ассоциированные аномалии:
о MLC1 в ЦНС экспрессируется в концевых отростках астроцитов на уровне гемато-энцефалического и ликворо-энцефалического барьеров:
- GlialCAM является шапероном для MLC1 в ионных каналах астроцитов
о MLC1 также экспрессируется в лейкоцитах периферической крови, селезенки:
- Однако системный процесс или вовлечение других органов отсутствуют
2. Макроскопические и хирургические особенности:
• Спонгиоформная лейкоэнцефалопатия:
о Вакуолизация субкортикального белого вещества
3. Микроскопия:
• Расщепление миелина на межпромежуточной линии
• Вакуолизация самых наружных слоев миелиновых оболочек
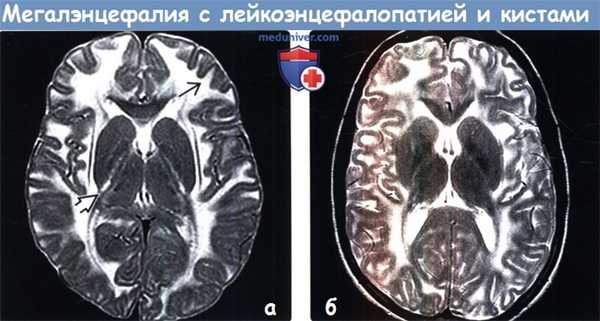
(а) МРТ, Т2-ВИ, аксиальный срез: у шестилетнего ребенка с мегалэнцефалией с лейкоэнцефалопатией и кистами (МЛК) отмечается менее выраженный отек белого вещества. Тем не менее отмечается сохранение аномального повышения интенсивности сигнала со стороны задних бедер внутренних капсул и субкортикальных U-волокон.
(б) МРТ, Т2-ВИ, аксиальный срез: у пациента 14 лет с мегалэнцефалией с лейкоэнцефалопатией и кистами (МЛК) определяется расширение борозд вследствие атрофии, что является частой находкой при прогрессировании заболевания. Обратите внимание на сохранение повышения интенсивности сигнала от белого вещества большого мозга с вовлечением субкортикальных U-волокон.
г) Клиническая картина:
1. Проявления мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Наиболее частые признаки/симптомы:
о Макроцефалия при рождении или в течение первого года жизни
о Отсроченное развитие медленно прогрессирующих двигательных нарушений (ухудшение когнитивного статуса характеризуется еще более медленным прогрессированием) несмотря на выраженные изменения со стороны МРТ:
- Развитие в течение первого года жизни часто в норме
• Другие признаки/симптомы:
о Редко: ранняя манифестация в виде задержки развития
о Редко кратковременная кома после легкой травмы головы
• Клинический профиль:
о Макроцефалия
о Очень медленное ухудшение когнитивного статуса:
- В 50% случаев возможны проблемы с обучением
о Мозжечковая атаксия и вовлечение пирамидных трактов
о Ухудшение двигательного статуса:
- Утрата способности ходить на поздних стадиях
- Иногда задержка автономной ходьбы
о Легкая травма головы → судороги и временное ухудшение состояния
2. Демография:
• Возраст:
о Макроцефалия в возрасте до первого года жизни
• Этническая принадлежность:
о Увеличение численности населения изолятов
- Часто мутации гена MLC встречаются в:
Отдельном индийском сообществе (Агарвал)
Сообществе ливийских евреев
Турецкие сообщества
Некоторые японские семьи из-за эффекта основателя
- Мутация сообщества Агарвал:
Инсерция (с.135_136insC) — часто, встречается фенотипическая изменчивость
• Эпидемиология:
о Встречается редко
о Частота носительства в некоторых популяциях с высоким уровнем родства составляет до 1/40
3. Течение и прогноз:
• Раннее развитие отека белого вещества:
о Степень выраженности раннего отека белого вещества со временем уменьшается
о В результате развивается атрофия
• Клинические проявления прогрессируют медленно
4. Лечение мегалэнцефалии с лейкоэнцефалопатией и кистами (МЛК):
• Купирование симптомов (судороги, мышечная спастичность)
• Пренатальная диагностика возможна в семьях с известными мутациями
д) Диагностическая памятка:
1. Обратите внимание:
• Предполагайте одну из «новых» лейкодистрофий (таких как МЛК) в случае, если выявленные при диагностической визуализации изменения более выражены, чем при метахроматической лейкодистрофии
2. Советы по интерпретации изображений:
• Во всех случаях неизвестной лейкоэнцефалопатии проводите исследование с контрастным усилением
3. Советы по отчетности:
• Отличия от МЛД:
о Вовлечение субкортикальных U-волокон
о Субкортикальные кисты
• Отличия от болезни Канавана:
о Отсутствие вовлечения базальных ганглиев при МЛК о Нормальный уровень NAA при МЛК
Лейкоэнцефалопатия, болезнь Бинсвангера: понятие и формы, клиника, лечение
Лейкоэнцефалопатия — хроническая прогрессирующая патология, обусловленная деструкцией белого вещества головного мозга и приводящая к старческой деменции или слабоумию. Заболевание имеет несколько равнозначных названий: энцефалопатия Бинсвангера или болезнь Бинсвангера. Автор впервые описал патологию в 1894 году и дал ей свое имя. Наряду с сосудистой лейкоэнцефалопатией, в последние годы свое распространение получает прогрессивная мультифокальная лейкоэнцефалопатия (ПМЛ) – заболевание вирусной этиологии.
Гибель нервных клеток, вызванная нарушением кровоснабжения и гипоксией мозга, приводит к развитию микроангиопатии. Лейкоареоз и лакунарные инфаркты изменяют плотность белого вещества и указывают на имеющиеся в организме проблемы с циркуляцией крови.
Клиника лейкоэнцефалопатии зависит от степени тяжести и проявляется различной симптоматикой. Обычно признаки подкорковой и лобной дисфункции сочетаются с эпиприпадками. Течение патологии хроническое, характеризующееся частой сменой периода стабилизации и обострения. Лейкоэнцефалопатия встречается преимущественно у пожилых людей. Прогноз заболевания неблагоприятный: быстро развивается тяжелая инвалидизация.
Формы лейкоэнцефалопатии
Мелкоочаговая лейкоэнцефалопатия
Мелкоочаговая лейкоэнцефалопатия — хроническое заболевание сосудистого происхождения, основной причиной которого является гипертония. Стойкая гипертензия приводит к постепенному поражению белого вещества мозга.
В наибольшей степени развитию лейкоэнцефалопатии сосудистого генеза подвержены мужчины в возрасте 55 лет и старше с наследственной предрасположенностью. Сосудистая лейкоэнцефалопатия – хроническая патология сосудов головного мозга, приводящая к поражению белого вещества и развивающаяся на фоне стойкой гипертензии.
О сосудистых энцефалопатиях рекомендуем подробную информацию по ссылке.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая мультифокальная энцефалопатия – вирусное поражение ЦНС, приводящее у иммунологически скомпрометированных лиц к разрушению белого вещества. Вирусы еще больше подавляют иммунную защиту, развивается иммунодефицит.
поражение белого вещества мозга при лейкоэнцефалопатии
Эта форма патологии является самой опасной и часто заканчивается смертью больного. Но с созданием и совершенствованием антиретровирусной терапии распространенность заболевания уменьшились в несколько раз.
Прогрессирующая мультифокальная лейкоэнцефалопатия поражает больных врожденным или приобретенным иммунодефицитом. Патологию обнаруживают у 5 % ВИЧ-инфицированных больных и у 50% больных СПИДом.
Симптоматика заболевания многообразна. Когнитивные нарушения варьируются от легкой дисфункции до выраженной деменции. Очаговая неврологическая симптоматика характеризуется нарушением речи и зрения вплоть до слепоты, а отдельные двигательные расстройства быстро прогрессируют и часто приводят к тяжелой инвалидности.
Перивентрикулярная лейкоэнцефалопатия
Перивентрикулярная форма – поражение подкорковых мозговых структур, возникающее на фоне хронической гипоксии и острой сосудистой недостаточности. Очаги ишемии беспорядочно разбросаны в структурах нервной системы и в основном веществе мозга. Заболевание начинается с поражения двигательных ядер продолговатого мозга.
Лейкоэнцефалопатия с исчезающим белым веществом
Лейкоэнцефалопатия с исчезающим белым веществом — генетически обусловленная патология, причиной которой является мутация в генах. Классическая форма заболевания впервые проявляется у детей 2 – 6 лет.
У больных прогрессируют: мозжечковая атаксия, тетрапарезы, мышечная недостаточность, когнитивные расстройства, оптическая атрофия, эпиприступы. У младенцев нарушается процесс вскармливания, возникает рвота, лихорадка, задерживается психомоторное развитие, повышается возбудимость, развивается гипертонус конечностей, судорожный синдром, ночная задержка дыхания, кома.
Причины
В большинстве случаев лейкоэнцефалопатия – следствие стойкой гипертонии. Пациенты – пожилые люди, с сопутствующим атеросклерозом и ангиопатиями.
Другие заболевания, осложняющиеся возникновением лейкоэнцефалопатии:
- Синдром приобретенного иммунодефицита,
- Лейкоз и другие онкологические заболевания крови,
- Лимфогранулематоз,
- Туберкулез легких,
- Саркаидоз,
- Раковые опухоли внутренних органов,
- Длительный прием иммунодепрессантов также провоцирует развитие данной патологии.
Рассмотрим развитие поражения мозга на примере прогрессирующей мультифокальной энцефалопатии.
Вирусы, ставшие причиной ПМЛ тропны к нервных клеткам. Они содержат двухцепочечную кольцевую ДНК и избирательно поражают астроциты и олигодендроциты, синтезирующие миелиновые волокна. В ЦНС появляются очаги демиелинизации, нервные клетки увеличиваются и деформируются. Серое вещество мозга в патологию не вовлекается и остается абсолютно незатронутым. Белое вещество изменяет свою структуру, становится мягким и студенистым, на нем появляются многочисленные маленькие впадины. Олигодендроциты становятся пенистыми, астроциты приобретают неправильную форму.
поражение мозга при прогрессирующей мультифокальной лейкоэнцефалопатии
Полиомавирусы – мелкие микробы, лишенные суперкапсида. Они являются онкогенными, находятся в организме хозяина длительно в латентном состоянии и не вызывают болезнь. При снижении иммунной защиты эти микробы становятся возбудителями смертельно опасного заболевания. Выделение вирусов — сложнейшая процедура, которая проводится только в специализированных лабораториях. С помощью электронной микроскопии в срезах олигодендроцитов вирусологи обнаруживают вирионы полиомавирусов, имеющих форму кристалла.
Полиомавирусы проникают в организм человека и находятся в латентном состоянии во внутренних органах и тканях пожизненно. Персистенция вирусов происходит в почках, костном мозге, селезенке. При снижении иммунной защиты они активизируются и проявляют свое патогенное действие. Они транспортируются лейкоцитами в ЦНС и размножаются в белом веществе головного мозга. Подобные процессы происходят у лиц, страдающих СПИДом, лейкемией или лимфомой, а также перенесших трансплантацию органов. Источником инфекции является больной человек. Вирусы могут передаваться воздушно-капельным или фекально-оральным путем.
Симптоматика
Заболевание развивается постепенно. Сначала больные становятся неловкими, рассеянными, апатичными, слезливыми и неуклюжими, у них снижается умственная работоспособность, нарушается сон и память, затем появляется вялость, общая утомляемость, вязкость мысли, шум в ушах, раздражительность, нистагм, мышечный гипертонус, сужается круг интересов, с трудом произносятся некоторые слова. В запущенных случаях возникают моно- и гемипарезы, неврозы и психозы, поперечный миелит, судороги, нарушение высших мозговых функций, грубая деменция.

Ведущими симптомами болезни являются:
- Дискоординая движений, шаткость походки, двигательная дисфункция, слабость в конечностях,
- Полный односторонний паралич рук и ног,
- Нарушения речи,
- Снижение резкости зрения,
- Скотомы,
- Гипестезия,
- Снижение интеллекта, спутанность сознания, эмоциональная лабильность, слабоумие,
- Гемианопсия,
- Дисфагия,
- Эпиприступы,
- Недержание мочи.
Психосиндром и очаговые неврологические симптомы быстро прогрессируют. В запущенных случаях у больных выявляют паркинсонический и псевдобульбарный синдромы. При объективном осмотре специалисты выявляют нарушение интеллектуально-мнестической функции, афазию, апраксию, агнозию, «сенильную походку», постуральную неустойчивость с частыми падениями, гиперрефлексию, патологические знаки, тазовые дисфункции. Расстройства психики обычно сочетаются с беспокойством, болью в затылке, тошнотой, неустойчивой походкой, онемением рук и ног. Часто пациенты не воспринимают свою болезнь, поэтому к врачам обращаются их родственники.
Прогрессирующая мультифокальная лейкоэнцефалопатия проявляется вялыми парезами и параличами, типичной гомонимной гемианопсией, оглушенностью, изменением личности, симптомами поражения черепно-мозговых нервов и экстрапирамидными нарушениями.
Диагностика
Диагностика лейкоэнцефалопатии включает проведение целого ряда процедур:
- Консультацию у врача-невропатолога,
- Клинического анализа крови,
- Выявления уровня алкоголя, кокаина и амфетамина в крови,
- Допплерографию,
- ЭЭГ,
- КТ, МРТ,
- Биопсию головного мозга,
- ПЦР,
- Люмбальную пункцию.
С помощью КТ и МРТ можно обнаружить гиперинтенсивные очаги поражения в белом веществе мозга. При подозрение на инфекционную форму, электронная микроскопия позволяет выявить в мозговой ткани частицы вирусов. Иммуноцитохимический метод – выявление антигена вируса. Люмбальную пункцию проводят при повышении белка в СМЖ. При данной патологии в ней выявляют также лимфоцитарный плеоцитоз.
Подтвердить или опровергнуть диагноз лейкоэнцефалопатия могут результаты тестов на психологическое состояние, память, координацию движений.
Лечение
Лечение лейкоэнцефалопатии длительное, комплексное, индивидуальное, требующее от больного много сил и терпения.
Лейкоэнцефалопатия — заболевание неизлечимое. Общетерапевтические мероприятия направлены на сдерживание дальнейшего прогрессирования патологии и восстановление функций подкорковых структур головного мозга. Лечение лейкоэнцефалопатии симптоматическое и этиотропное.

- Препараты, улучшающие мозговое кровообращение – «Кавинтон», «Актовегин», «Пентоксифиллин»,
- Ноотропы – «Пирацетам», «Церебролизин», «Ноотропил», «Пантогам»,
- Ангиопротекторы – «Циннаризин», «Курантил», «Плавикс»,
- Лейкоэнцефалопатия инфекционного генеза требует проведения противовирусного лечения. Применяется «Ацикловир», препараты из группы интерферонов – «Циклоферон», «Кипферон».
- Для снятия воспалительного процесса назначают глюкокортикоиды – «Дексаметазон», для профилактики тромбоза дезагреганты – «Гепарин», «Варфарин», «Фрагмин».
- Антидепрессанты – «Прозак»,
- Витамины группы В, А, Е,
- Адаптогены – «Стекловидное тело», «Экстракт алоэ».
Дополнительно проводят физиотерапию, рефлексотерапию, назначают дыхательную гимнастику, массаж воротниковой зоны, мануальную терапию, иглоукалывание. Для лечения детей медикаменты обычно заменяют гомеопатическими и фитотерапевтическими препаратами.
Лейкоэнцефалопатия, наряду со старческой формой с прогрессирующей деменцией, в последнее время стала осложнением СПИДа, что связано с сильно ослабленным иммунитетом ВИЧ-инфицированных пациентов. При отсутствии своевременной и адекватной терапии такие пациенты живут не 6 месяцев с момента появления клинических симптомов патологии. Лейкоэнцефалопатия всегда заканчивается смертью больного.
Как и сколько живут люди с диагнозом лейкоэнцефалопатия?
Лейкоэнцефалопатия представляет собой заболевание, характеризующееся поражением белого вещества подкорковых структур головного мозга.
Данная патология с самого начала была описана как сосудистое слабоумие.
Чаще всего подобным недугом страдают люди пожилого возраста.
Среди разновидностей заболевания, можно выделить:
- Мелкоочаговая лейкоэнцефалопатия сосудистого генеза. Являясь по своей природе хроническим патологическим процессом сосудов головного мозга, ведёт к постепенному поражению белого вещества мозговых полушарий. Причиной развития данной патологии является стойкое повышение артериального давления и гипертоническая болезнь. В группу риска по заболеваемости входят мужчины старше 55 лет, а также люди, имеющие наследственную предрасположенность. Со временем, подобная патология может привести к развитию старческого слабоумия.
- Прогрессирующая мультифокальная энцефалопатия. Под данной патологией подразумевают вирусное поражение центральной нервной системы в результате которого идёт стойкое разрешение белого вещества. Толчком к развитию заболевания, может дать иммунодефицит организма. Данная форма лейкоэнцефалопатии, является одной из самых агрессивных, и может повлечь за собой летальный исход.
- Перивентрикулярная форма. Представляет собой поражение подкорковых структур головного мозга, на фоне хронического кислородного голодания и ишемии. Излюбленным местом локализации патологического процесса при сосудистой деменции является ствол головного мозга, мозжечок и отделы полушарий, отвечающие за двигательную функцию. Патологические бляшки располагаются в подкорковых волокнах и иногда в глубоко расположенных слоях серого вещества.
Причины возникновения
Чаще всего, причиной развития лейкоэнцефалопатии может быть состояние острого иммунодефицита либо на фоне инфицирования полиомавирусом человека.
К факторам риска возникновения данного заболевания можно отнести:
- ВИЧ инфекция и СПИД;
- злокачественные заболевания крови (лейкоз);
- гипертоническая болезнь;
- иммунодеффицитные состояния на фоне терапии иммунодепрессантами (после трансплантации);
- злокачественные новообразования лимфатической системы (лимфогранулематоз);
- туберкулёз;
- злокачественные новообразования органов и тканей всего организма;
- саркаидоз.
Основные симптомы
Основная симптоматика заболевания, будет соответствовать клинической картине поражения определённых мозговых структур.
Среди самых характерных симптомов данной патологии можно выделить:
- нарушение координации движений;
- ослабление двигательной функции (гемипарезы);
- нарушение речевой функции (афазия);
- появление сложностей в произношении слов (дизартрия);
- снижение остроты зрения;
- снижение чувствительности;
- снижение интеллектуальных способностей человека с нарастанием деменции (слабоумия);
- помутнение сознания;
- личностные изменения в виде перепадов эмоций;
- нарушение акта глотания;
- постепенное нарастание общей слабости;
- не исключены эпилептические приступы;
- головная боль постоянного характера.
Одним из самых первых признаков заболевания является появление слабости в одной или одновременно всех конечностях.
Для точности постановки диагноза, и определения точной локализации патологического процесса, должен быть осуществлён следующий ряд диагностических мероприятий:
- получение консультации у врача-невропатолога а, также инфекциониста;
- проведение электроэнцефалографии;
- проведение компьютерной томографии головного мозга;
- проведение магнитно-резонансной томографии головного мозга;
- с целью обнаружения вирусного фактора, проводится диагностическая биопсия головного мозга.
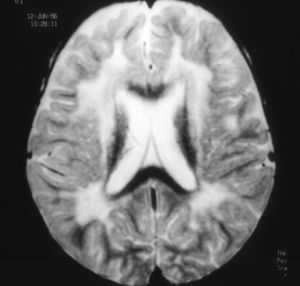
Проведение магнитно-резонансной томографии, позволяет с успехом выявлять множественные очаги заболевания в белом веществе головного мозга.
А вот компьютерная томография, несколько уступает МРТ по уровню информативности, и может отобразить очаги заболевания только в виде очагов инфаркта.
На ранних стадиях заболевания, это могут быть единичные очаги или единственный очаг.
Лабораторные исследования
К лабораторным методам диагностики можно отнести ПЦР метод, который позволяет обнаружить вирусный ДНК в клетках головного мозга.
Этот метод зарекомендовал себя только с лучшей стороны, поскольку его информативность составляет без малого 95%.
С помощью ПЦР диагностики, можно избежать непосредственного вмешательства в ткань мозга в виде взятия биопсии.
Биопсия может быть эффективна, в случае, если необходимо точное подтверждение наличия необратимых процессов, и определение степени их прогрессирования.
Ещё одним методом является люмбальная пункция, которая на сегодняшний момент редко используется по причине своей малой информативности.
Единственным показателем может стать незначительно повышение уровня белка в спинномозговой жидкости пациента.
Болезнь Гиппеля-Линдау — тяжелое наследственное заболевание, которое всегда заканчивается летальным исходом. Методы поддерживающей терапии вы найдете в статье.
Лечение рассеянного склероза народными средствами — эффективные советы и рецепты лечения тяжелого заболевания в домашних условиях.
Поддерживающая терапия
Полностью излечится от данной патологии невозможно, поэтому любые лечебные мероприятия будут направлены на сдерживание патологического процесса, и нормализацию функций подкорковых структур головного мозга.
Учитывая, что сосудистое слабоумие в большинстве случаев является результатом вирусного поражения структур головного мозга, лечение в первую очередь должно быть направлено на подавление вирусного очага.
Сложностью на данном этапе, может стать преодоление гематоэнцефалического барьера, через который не могут проникнуть необходимые лекарственные вещества.
Чтобы лекарственное средство могло пройти данный барьер, оно должно быть липофильным по своей структуре (жирорастворимым).
На сегодняшний день, к сожалению, большинство противовирусных препаратов являются водорастворимыми, чем и создают сложности в их применении.
На протяжении многих лет, медицинскими специалистами были опробованы различные лекарственные препараты, которые обладали разной степенью эффективности.
Список этих лекарств включает:
Препарат цидофовир, который вводится внутривенно, способен улучшать мозговую активность.
Хорошо зарекомендовал себя препарат цитарабин. С его помощью удаётся стабилизировать состояние пациента и улучшить его общее самочувствие.
Если заболевание возникло на фоне ВИЧ инфекции, должна проводиться терапия антиретровирусными препаратами (зипразидон, миртазипим, оланзапим).
Прогноз неутешителен
К сожалению, излечится от лейкоэнцефалопатии невозможно, при отсутствии вышеупомянутого лечения, пациенты живут не более полугода с момента появления первых признаков поражения ЦНС.
Антиретровирусная терапия может увеличить сроки жизни от года до полутора лет с момента появления первых признаков поражения мозговых структур.
Были отмечены случаи острого течения заболевания. При таком течении, летальный исход наступал в течение 1 месяца с момента начала заболевания.
В 100% случаев, течение патологического процесса заканчивается летальным исходом.
Вместо вывода
Учитывая, что лейкоэнцефалопатия, возникает на фоне тотального иммунодиффицита, любые меры по её профилактике, должны быть направлены на поддержание защитных сил организма, и предотвращению ВИЧ инфицирования.
К таким мерам можно отнести:
- избирательность при выборе полового партнёра.
- отказ от употребления наркотических препаратов, и от инъекционной их формы в частности.
- использование средств контрацепции во время полового контакта.
Тяжесть течения патологического процесса, зависит от состояния защитных сил организма. Чем сильнее снижен общий иммунитет, тем более остро протекает заболевание.
И напоследок, можно сказать, что в настоящий момент, медицинские специалисты активно работают над созданием эффективных методов лечения различных форм патологии.
Но как показывает практика, лучшим лекарством от данного недуга, является его профилактика. Лейкоэнцефалопатия головного мозга, относится к заболеваниям, которые напоминают запущенный механизм, остановить который не представляется возможным.
Диагностика мегалэнцефалии с лейкоэнцефалопатией и кистами по КТ, МРТ
Болезнь Александера на КТ, МРТ головного мозга
а) Терминология:
• Редкая лейкоэнцефалопатия, характеризующаяся наличием волокон Розенталя (ВР), цитоплазматических включений в астроцитах
• Три клинические формы: инфантильная (наиболее частая), ювенильная, взрослая
б) Визуализация болезни Александера:
• Инфантильная форма: симметричное ↑ интенсивности сигнала от БВ лобных долей на Т2-ВИ
• Ювенильная/взрослая форма: ↑ интенсивности сигнала на Т2-ВИ от ствола мозга (особенно продолговатого мозга), мозжечка, шейного отдела спинного мозга
• Другие изменения: гипоинтенсивный на Т2-ВИ, гиперинтенсивный на Т1-ВИ контрастируемый узловой перивентрикулярный ободок:
о Одно из немногих метаболических заболеваний, характеризуемых контрастным усилением
в) Дифференциальная диагностика:
• Болезнь Канавана
• Мегалоэнцефалическая лейкоэнцефалопатия с субкортикальными кистами (МЯК)
• Глутаровая ацидурия 1 типа (ГА1)
• Мукополисахаридозы (МПС)
(а) Бесконтрастная КТ, аксиальный срез: определяется типичная картина при инфантильной форме болезни Александера (БА). Наблюдаются повышение плотности полосатого тела и гиперденсный перивентрикулярный ободок. Обратите внимание на симметричное снижение плотности от белою вещества (БВ) преимущественно лобных долей.
(б) МРТ, Т2-ВИ, аксиальный срез: определяются гипоинтенсивный узловой перивентрикулярный ободок в сочетании с симметричным легким повышением интенсивности сигнала от полосатого тела и таламуса. Кроме того, наблюдается диффузное повышение интенсивности сигнала от БВ большого мозга, наиболее выраженное в лобных долях, где область измененного сигнала простирается от стенок желудочков до субкортикальных U-волокон. (а) MPT, Т1-ВИ, аксиальный срез: визуализируется диффузно гиперинтенсивное, внешне отечное БВ - степень выраженности изменений нарастает от затылочных долей к лобным. Признаки миелинизации присутствуют только в БВ затылочных областей. Узловой перивентрикулярный ободок имеет гиперинтенсивный сигнал. Боковые желудочки аномально расширены.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется контрастное усиление пери вентрикулярного ободка, головок хвостатых ядер и скорлупы билатерально. Узловая конфигурация перивентрикулярного ободка по типу «ушей кролика» является типичным признаком болезни Александера.
г) Патология:
• Доминантные мутации GFAP (17q21) (в > 95% случаев)
д) Клиническая картина болезни Александера:
• Клинический профиль: младенец с макроцефалией, судорожным синдромом
• Естественное течение: заболевание с вариабельной скоростью прогрессирования, при всех формах в конечном счете приводящее к летальному исходу
• Лечение: поддерживающее
е) Диагностическая памятка:
• Предполагайте взрослую форму болезни Александера (БА) при выявлении ↑ интенсивности сигнала на Т2-ВИ от продолговатого (нижние оливы и тонкие ядра) и спинного мозга, а также их атрофии
• Симметричное поражение БВ лобных долей, характеризующееся накоплением контраста, у младенца с макроцефалией очень характерно для БА
Диагностика болезни Александера по КТ, МРТ головного мозга
а) Терминология:
1. Сокращения:
• Болезнь Александера (БА)
2. Синонимы:
• Фибриноидная лейкодистрофия
3. Определение:
• Редкая лейкоэнцефалопатия, характеризующаяся наличием волокон Розенталя (ВР), цитоплазматических включений в астроцитах
• Три клинические формы: инфантильная (наиболее частая), ювенильная, взрослая
• Обусловлена доминантными мутациями в гене, кодирующем GFAP
1. Общие характеристики болезни Александера:
• Лучший диагностический критерий:
о Ребенок с макроцефалией:
- Симметричное ↑ интенсивности сигнала на Т2-ВИ от БВ лобных долей
- Гипоинтенсивный на Т2-ВИ, гиперинтенсивный на Т1-ВИ контрастируемый узловой перивентрикулярный ободок
о Ювенильная форма: контрастное усиление, ↑ интенсивности сигнала на Т2-ВИ от ствола мозга (СтМ), мозжечка
- Одно из немногих метаболических заболеваний, характеризуемых контрастным усилением
о Взрослая форма: ↑ интенсивности сигнала на Т2-ВИ от продолговатого мозга, шейного отдела спинного мозга и их атрофия
• Другие признаки:
о Инфантильная форма:
- Контрастное усиление, ↑ интенсивности сигнала на Т2-ВИ от полосатого тела
- Контрастное усиление, вариабельная степень ↑ интенсивности сигнала на Т2-ВИ от СтМ (особенно центральное серое вещество), зубчатых ядер, хиазмы зрительных нервов, свода мозга
- ± гидроцефалия (поражение периакведуктальных отделов)
о Ювенильная/взрослая форма:
- Характеризуется вовлечением в процесс СтМ, мозжечка, спинного мозга:
Нижние оливы, тонкие ядра в продолговатом мозге
- Возможно вовлечение БВ большого мозга, полосатого тела, появление перивентрикулярного ободка (обычно имеют легкую степень выраженности)
о Контрастное усиление, отек БВ лобных долей, базальных ганглиев в начальных стадиях (инфантильная форма БА)
о Атрофия, кистозная энцефаломаляция (инфантильная форма) поздно
• Локализация:
о БВ:
- Лобные доли: перивентрикулярное → субкортикальнок БВ
- Наружные/крайние капсулы ± колено мозолистого тела
о Перивентрикулярный ободок
о Базальные ганглии (БГ), таламусы, СтМ, мозжечок, свод мозга, хиазма зрительных нервов, спинной мозг
• Морфология:
о Распространение изменений на БВ задних отделов головного мозга часто наблюдается при прогрессировании заболевания
о Рострально-каудальный градиент выраженности изменений менее увеличен при ювенильной/взрослой форме
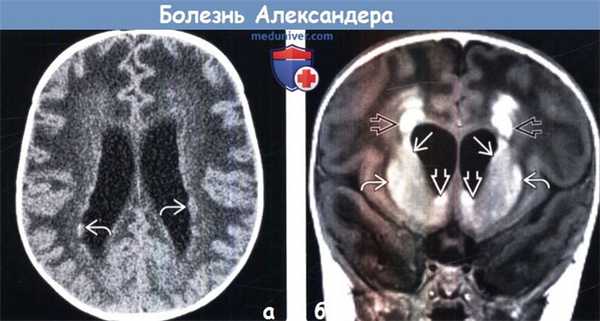
(а) Бесконтрастная КТ, аксиальный срез: определяется отек, снижение плотности БВ больших полушарий с преобладанием в их лобных долях. На фоне гиподенсного БВ гиперденсный узловой перивентрикулярный ободок становится более заметным.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: определяется интенсивное контрастное усиление перивентрикулярных ободков в лобных областях и смежного БВ. Накопление контраста также отмечается по наружной поверхности головок хвостатых ядер, в скорлупе и своде мозга. Обратите внимание на симметричное снижение интенсивности сигнала от отечного БВ лобных и височных долей.
2. КТ признаки болезни Александера:
• Бесконтрастная КТ:
о Гиподенсное БВ лобных долей
о Гиперденсные перивентрикулярный ободок, головки хвостатых ядер
• КТ с контрастированием: интенсивная степень контрастирования характерна для ранних стадий заболевания
3. МРТ признаки болезни Александера:
• Т1-ВИ:
о Гипоинтенсивный сигнал от БВ лобных долей
о Гиперинтенсивный перивентрикулярный ободок ± гиперинтенсивный сигнал от базальных ганглиев
• Т2-ВИ:
о Гиперинтенсивный сигнал от БВ лобных долей (включая субкортикальное БВ), головок хвостатых ядер
о Гипоинтенсивный перивентрикулярный ободок
о Ювенильная/взрослая форма: гиперинтенсивные очаги в СтМ ± шейном отделе спинного мозга
• FLAIR:
о Кистозная энцефаломаляция БВ лобных долей (на поздних стадиях инфантильной формы)
• ДВИ: степень диффузии от нормальной до ее ограничения
• Постконтрастные Т1-ВИ: интенсивное контрастное усиление характерно для ранней стадии заболевания:
о Инфантильная форма: перивентрикулярное БВ лобных долей, полосатое тело, перивентрикулярный ободок; редко СтМ, ствол мозга, хиазма зрительных нервов
о Ювенильная/взрослая форма: контрастирование СтМ и мозжечка может имитировать опухоль
• МР-спектроскопия: ↓ пика NAA, ↑ пика миоинозитола; ± ↑ пиков холин, лактата
5. Рекомендации по визуализации:
• Лучший инструмент визуализации: МРТ с контрастным усилением/ МР-спектроскопия
• Совет по протоколу исследования: вводите контрастное вещество пациентам во всех «непонятных» случаях гидроцефалии и изменений со стороны БВ
• Предлагаются следующие MPT-критерии инфантильной формы БА (для постановки диагноза требуется 4/5 критериев):
о Протяженные изменения со стороны БВ с их преобладанием в лобных долях
о Гипоинтенсивный на Т2-ВИ, гиперинтенсивный на Т1-ВИ перивентрикулярный ободок
о Аномальный сигнал от базальных ганглиев, таламусов о Аномальный сигнал от СтМ
о Контрастное усиление БВ лобных долей, перивентрикулярного ободка, БГ таламусов, СтМ, зубчатых ядер, мозжечка, хиазмы зрительных нервов или свода мозга
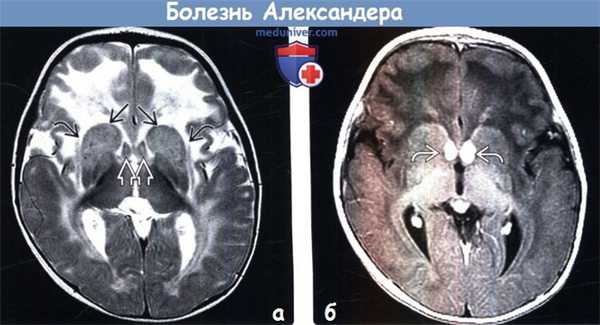
(а) МРТ, Т2-ВИ, аксиальный срез: при более запущенной форме заболевания наблюдается симметричное повышение интенсивности сигнала от БВ больших полушарий и глубоких серых структур с наибольшей выраженностью в лобных долях и области полосатых тел. Обратите внимание на набухание головок хвостатых ядер, а также свода мозга. Зоны повышения интенсивности сигнала распространяются на наружные и крайние капсулы, на фоне чего выделяется ограда мозга.
(б) МРТ, постконтрастное Т1 -ВИ, аксиальный срез: у этого же пациента определяется высокоинтенсивное контрастирование свода мозга и слабоинтенсивное контрастирование поверхности головок хвостатых ядер.
в) Дифференциальная диагностика болезни Александера:
1. Болезнь Канавана:
• БВ: диффузный характер изменений; вовлечение в процесс субкортикальных U-волокон на ранних стадиях заболевания
• Глубокое серое вещество: бледные шары, таламусы
• Контрастирование не наблюдается
• Характерно ↑↑ пика NAA при МР-спектроскопия
2. Мегалоэнцефалическая лейкоэнцефалопатия с субкортикальными кистами (МЯК):
• БВ: диффузные изменения с вовлечением в процесс субкортикальных U-волокон
• Отсутствие вовлечения в процесс глубоких серых структур
• Контрастирование не наблюдается
• Характерны кисты в височных, лобно-теменных областях и субкортикальной локализации
3. Глутаровая ацидурия 1 типа (ГА1):
• БВ: перивентрикулярное БВ вовлекается в процесс при тяжелой форме заболевания
• Глубокое СВ: симметричное поражение базальных ганглиев
• Контрастирование не наблюдается
• Характерно расширение покрышек
4. Мукополисахаридозы:
• БВ: легкие перивентрикулярные изменения
• Отсутствие вовлечения глубоких серых структур
• Характерна ситовидная конфигурация БВ, мозолистого тела
1. Общие характеристики болезни Александера:
• Частые комментарии к патологии:
о Болезнь Александера (БА) характеризуется накоплением волокон Розенталя (ВР) в астроцитах и гипо-/демиелинизацией
• Эмбриология и анатомия:
о Астроциты участвуют в процессе формирования миелиновой оболочки олигодендроцитами
о Концевые отростки астроцитов образуют часть гематоэнцефалического барьера
о Глиальный фибриллярный кислый белок (GFAP): основной промежуточный филамент в астроцитах
• Генетика:
о Доминнантные мутации GFAP (17q21) (в > 95% случаев):
- Выявлено > 80 различных мутаций
- Та же мутация может наблюдаться при всех клинических формах → фенотип, сформированный под влиянием дополнительных эпигенетических факторов или факторов окружающей среды
- Большинство мутаций возникает de novo; семейные случаи заболевания наблюдаются во взрослой форме БА
- Мутации вызывают усиление функции белка
• Этиология:
ОВР: аномальные внутриклеточные белковые агрегаты, содержащие GFAP, αβ-кристаллин, hsp27 и убиквитин о Механизм индукции формирования ВР вследствие мутации GFAP неизвестен
о Механизм развития гипо-/демиелинизации вследствие накопления ВР также неизвестен:
- Теория: накопление ВР вызывает дисфункцию клеток:
Включая нарушение гематоэнцефалического барьера и потерю нормальных межклеточных связей с олигодендроцитами
о ВР также обнаруживаются в астроцитомах, гамартомах и участках глиоза
2. Макроскопические и хирургические особенности:
• Мегалоэнцефалия, головной мозг имеет большую массу и крупные желудочки
• Отечное, студенистое БВ на фоне истончения коры
• Кавитация БВ в лобных долях
• Отек БГ происходит на ранних стадиях; атрофия и кистозные изменение - на поздних
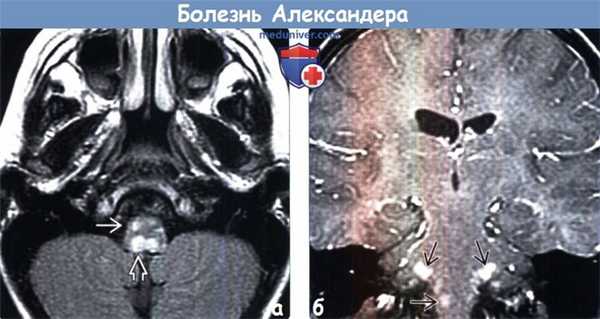
(а) МРТ, FLAIR, аксиальный срез: у ребенка старшего возраста определяется несколько гиперинтенсивных очагов в структуре нижних олив и тонких ядер продолговатого мозга.
(б) МРТ, постконтрастное Т1 -ВИ, корональный срез: у этого же пациента определяется очаговое накопление контрастного вещества в средних ножках мозжечка. Обратите внимание на отсутствие изменений со стороны БВ больших полушарий. Ювенильная и взрослая формы болезни Александера (БА) характеризуются вовлечением ствола мозга (особенно продолговатого мозга), мозжечка и шейного отдела спинного мозга (особенно у взрослых), с минимальным вовлечением в процесс супратенториальных структур или без него.
д) Клиническая картина:
1. Проявления болезни Александера:
• Наиболее частые признаки/симптомы:
о Инфантильная форма: макроцефалия, судороги, задержка/ остановка развития, мышечная спастичность
о Ювенильная форма: регрессия общего развития, проявления бульбарного/псевдобульбарного синдрома, атаксия, мышечная спасгичность
о Взрослая форма: проявления бульбарного/псевдобульбарного синдрома, атаксия
- Очень характерен миоклонус мягкого неба (40%)
• Другие признаки/симптомы в ювенильной/взрослой формах:
о Дисфункция кишечника/мочевого пузыря, нарушения сна, вегетативная дисфункция
• Клинический профиль: младенец с макроцефалией, судорожным синдромом
• СМЖ: вариабельное ↑ белка, αβ-кристаллинов, hsp27, лактата
• Диагностика: МРТ признаки и анализ крови на ген GFAP
2. Демография:
• Возраст:
о Инфантильная форма: от рождения до двух лет о Ювенильная форма: 2-12 лет
о Взрослая форма: > 12 лет
• Пол: легкое преобладание инфантильной формы БА у лиц мужского пола
• Эпидемиология: встречается редко; заболеваемость неизвестна:
о Взрослая форма БА встречается чаще, чем считалось ранее
3. Течение и прогноз:
• Естественное течение:
о Вариабельная скорость прогрессирования, при всех формах в конечном счете наступает летальный исход:
- При неонатальном варианте инфантильной формы летальный исход наступает наиболее быстро; сама инфантильная форма стоит на втором месте по тяжести
- Ювенильная форма характеризуется более медленным прогрессированием
- Взрослая форма характеризуется наиболее легким течением
• Прогноз:
о Инфантильная форма: средняя продолжительность жизни составляет три года после дебюта заболевания
о Ювенильная форма: средняя продолжительность жизни составляет восемь лет после дебюта заболевания
о Взрослая форма: средняя продолжительность жизни составляет 15 лет после дебюта заболевания
4. Лечение болезни Александера:
• Поддерживающее лечение; возможно купирование гидроцефалии посредством шунтирования
• Для терапии в будущем имеется потенциальная роль агентов, вызывающих ингибирование экспрессии GFAP
е) Диагностическая памятка болезни Александера:
1. Обратите внимание:
• Предполагайте взрослую форму болезни Александера (БА) при выявлении ↑ интенсивности сигнала на Т2-ВИ от продолговатого и спинного мозга, а также их атрофии
• Предполагайте инфантильную форму БА при макроцефалии в сочетании с лейкодистрофией, преобладающей в лобных долях
2. Советы по интерпретации изображений:
• Симметричное поражение БВ лобных долей, характеризующееся накоплением контраста, у младенца с макроцефалией очень характерно для БА
Читайте также:
- МРТ-артрограмма при повреждении внешних связок запястья
- Синтез глюкокортикоидов и изменения слизистой желудка
- Как побороть свою застенчивость? Одновременно избавляемся от застенчивости и зависимости
- Воздушная эмболия в анестезиологии. Диагностика и лечение
- Диагностика риккетсиозов. Лабораторное выявление риккетсиозов
