Диагностика стрептококкового менингита по КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
Мозговые оболочки - это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
Наиболее часто встречают воспаление мягкой мозговой оболочки, при этом используют термин «менингит».
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже - другими возбудителями). Причина серозных менингитов - вирусы, бактерии, грибы.
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, - могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
- Первичный.
- Вторичный.
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
- Легкая.
- Среднетяжелая.
- Тяжелая.
- Генерализованный.
- Ограниченный.
- Осложненный.
- Неосложненный.
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром - проявляется ознобом, повышением температуры.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
Для подтверждения диагноза «менингит» врач может назначить комплекс лабораторно-инструментальных исследований:
- клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Диагностика стрептококкового менингита по КТ, МРТ
Стрептококковый менингит на КТ, МРТ
а) Терминология:
• Менингит, вызванный β-гемолитическим стрептококком группы В
• Ведущая причина менингита у новорожденных в развитых странах
б) Визуализация стрептококкового менингита:
• Острые проявления: менингит, церебрит, васкулит, вентрикулит, субдуральный выпот, эмпиема, артериальный и венозный инфаркт
• Часто поражаются структуры в бассейне артериального кровоснабжения
• Вариабельные изменения на постконтрастных изображениях: контрастирование твердой мозговой оболочки, лептоменинкс, мозговой паренхимы
• Контрастирование эпендимы в сочетании с внутрижелудочковым детритом = вентрикулит
• «Стушеванность»/исчезновение границы между серым и белым веществом → ± повышение интенсивности сигнала от БГ, таламуса, БВ
• Повышение интенсивности сигнала от коры, в области субарахноидального, субдурального пространств, цистерн, полостей желудочков на FLAIR
• Ограничение диффузии в зонах инфарктов и эмпиемы
• Ободковый характер контрастирования субдурального выпота (тоньше) и эмпиемы (толще)
• Сужение артерий, ± окклюзии
• Тромбоз венозных синусов/корковых вен в 30% случаев
• МРТ с в/в контрастированием, ДВИ, МР-ангиография и МР-венография
(а) КТ с контрастированием, аксиальный срез: у младенца с β-стрептококковым менингитом определяется контрастирование коры и лептоменинкс Обратите внимание на расширение передних рогов и III желудочка, что отражает нарушение циркуляции СМЖ.
(б) МРТ у того же пациента, выполненное по поводу эпилептического статуса, возникшего спустя 24 часа после КТ, постконтрастное Т1-ВИ, аксиальный срез: данный метод исследования позволяет более отчетливо визуализировать контрастирование коры и лептоменинкс по периферии лобных долей. При исследовании СМЖ с окраской по Граму были выявлены грамположительные диплококки. (а) МРТ, FLAIR, аксиальный срез: эта методика является чувствительным инструментом для выявления ранних сложных внемозговых скоплений жидкости. Определяется повышение интенсивности сигнала от коры правой лобной доли, а также в пределах субарахноидального пространства правых лобной и височной областей. Обратите внимание на раннее вовлечение субарахноидального пространства левой лобной области.
(б) МРТ, ДВИ, аксиальный срез: данная методика у этого же пациента с менингитом помогает отличить субдуральные выпоты от субдуральных эмпием. В зоне этих гиперинтенсивных субдуральных скоплений жидкости, расположенных в обеих лобных областях, определяются низкие значения ИКД.
в) Дифференциальная диагностика:
• Менингит, вызываемый грамотрицательными кишечными бактериями
• Escherichia coli: наряду с β-гемолитическим стрептококком является основной причиной менингита у новорожденных в развитых странах
• Listeria monocytogenes: грамположительные палочки
• Enterobacter: наиболее частая причина менингита у младенцев первого месяца жизни
г) Диагностическая памятка:
• Характерные визуализационные признаки, позволяющие отличить β-стрептококковый менингит от других менингитов у новорожденных, отсутствуют
Диагностика менингита по КТ, МРТ
а) Терминология:
1. Синонимы:
• Воспаление лептоменинкс, инфекционный менингит
2. Определение:
• Острая или хроническая воспалительная инфильтрация мягкой и паутинной мозговых оболочек и СМЖ
• Подразделяется на острый гнойный (бактериальный), лимфоцитарный (вирусный), хронический (туберкулезный или гранулематозный)
б) Визуализация:
1. Общие характеристики менингита:
• Лучший диагностический критерий:
о Положительные результаты анализа СМЖ, полученной при люмбальной пункции
• Локализация:
о Мягкая, паутинная мозговые оболочки, а также субарахноидальное пространство головного и спинного мозга
• Морфология:
о Обычно равномерное ± «тугое, интенсивное контрастирование борозд и цистерн
о Туберкулез, грибковый менингит часто локализуется на основании мозга и характеризуется сливными зонами поражения; поражения могут быть узловыми
• На ранних стадиях заболевания может сохраняться нормальная визуализационная картина:
• Диагностическая визуализация является наилучшим методом для выявления осложнений
о Гидроцефалия: наиболее часто имеет легкую степень, преходящий сообщающийся характер
о Внемозговые скопления жидкости: стерильные (выпот) или ин-фицированные/гнойные (эмпиема)
о Церебрит/абсцесс
о Вентрикулит
о Сужение/окклюзия артерий, тромбоз вен и ассоциированные инфаркты
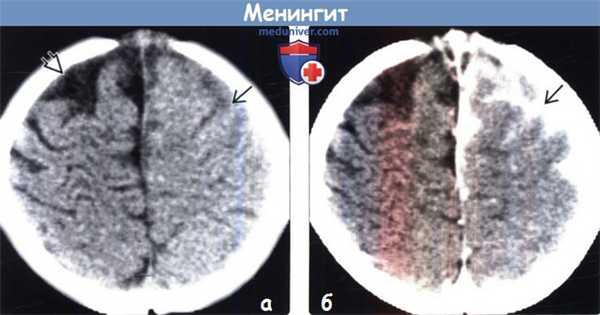
(а) Бесконтрастная КТ, аксиальный срез: у младенца борозды конвекситальной поверхности левого полушария головного мозга дифференцируются неотчетливо, что обусловлено воспалительной экссудацией, вызванной бактериальным менингитом. Заполненные гноем борозды практически изоденсны по отношению к нижележащей мозговой ткани, что затрудняет их обнаружение до тех пор, пока вы не сравните их с нормальными заполненными СМЖ бороздами правого полушария головного мозга.
(б) КТ с контрастированием: у того же пациента слева определяется интенсивное контрастирование экссудата, полностью заполняющего борозды.
2. КТ признаки менингита:
• Бесконтрастная КТ:
о Наиболее часто = нормальная картина
о Часто легкое расширение желудочков
о Борозды и базальные цистерны могут визуализироваться суженными
о Может наблюдаться повышенная плотность содержимого базиллярных цистерн или сильвиевых борозд, что обусловлено воспалительным детритом, имитирующим субарахноидальное кровоизлияние
о ± субдуральный выпот у пациентов детского возраста
• КТ с контрастированием:
о Контрастируемый экссудат в бороздах, цистернах
о Зоны снижения плотности мозговой ткани, обусловленные ишемическими осложнениями
• КТ-ангиография
о Может наблюдаться сужение просвета и окклюзия артерий
3. МРТ признаки менингита:
• Т1-ВИ: изоинтенсивный экссудат
• Т2-ВИ: гиперинтенсивный экссудат
• FLAIR: повышение интенсивности сигнала от содержимого борозд, цистерн (неспецифическое):
о Может наблюдаться гидроцефалия
• ДВИ: полезно для выявления инсультов (обусловленных сосудистыми осложнениями), эмпиемы, абсцесса, вентрикулита
• Постконтрастное Т1-ВИ: контрастирование экссудата и поверхности головного мозга (мягкой мозговой оболочки):
о Характеристика осложнений
• МР-ангиография: может наблюдаться сужение просвета или окклюзия артерий
• МР-венография: может наблюдаться венозный тромбоз
• МР-спектроскопия: полезна для оценки осложнении:
о Например, церебрита, абсцесса, инсульта
4. УЗИ признаки менингита:
• Расширение борозд, эхогенные отложения в субарахноидальном пространстве у младенцев
• Расширение желудочков и субдуральные скопления жидкости
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастным усилением и получением ДВИ: лучший способ оценки осложнений
• Советы по протоколу исследований:
о МРТ с получением FLAIR, ДВИ, постконтрастных Т1-ВИ
о Отсроченная постконтрастная FLAIR является наиболее чувствительной последовательностью для выявления поражения лептоменинкс
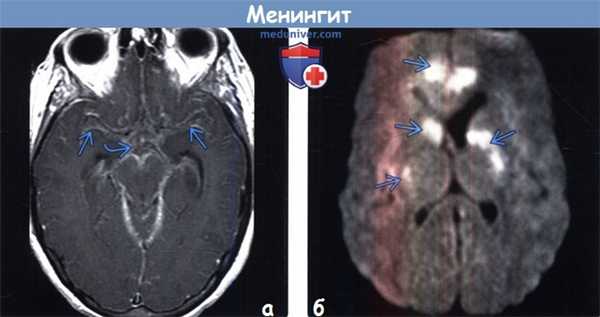
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у пациента с бластомикозом в базальных цистернах и сильвиевых бороздах отмечается распространенное лептоменингеальное контрастирование, что обусловлено менингитом.
(б) МРТ, ДВИ, аксиальный срез: у этого же пациента определяется мультифокальное повышение интенсивности сигнала, что обусловлено острыми инфарктами. Ишемия может являться результатом спазма/окклюзии артерий или истинного артериита. ДВИ является крайне значимой методикой для оценки осложнений менингита.
в) Дифференциальная диагностика менингита:
1. Карциноматозный менингит:
• Часто известна первичная опухоль (исключение = лимфома)
• Наиболее частыми внечерепными источниками являются легкие, молочные железы
• Первичные опухоли ЦНС: МГБ, медуллобластома, опухоли эпифиза/сосудистого сплетения, ПНЭО, АТ/РО, эпендимома
2. Нейросаркоидоз:
• «Кружевной» характер контрастирования лептоменинкс
• Возможно наличие контрастируемых объемных образований, имеющих связь с твердой мозговой оболочкой или стенкой желудочка
3. Повышение интенсивности сигнала от СМЖ на FLAIR:
• Неспецифическое; множество причин:
о Субарахноидальное кровоизлияние (САК)
о Высокая концентрация вдыхаемого кислорода о Артефакт
о Острый инсульт (отек мозговой паренхимы, застой крови в сосудах)
о Накопление гадолиния в СМЖ: у зависимых от гемодиализа пациентов с хронической болезнью почек в терминальной стадии
г) Патология:
1. Общие характеристики менингита:
• Этиология:
о Гематогенная (наиболее часто):
- Распространение инфекции из отдаленного очага (сердце, зубы и т.д.)
- В некоторых случаях возможно проникновение в ЦНС через сосудистые сплетения (отсутствие гематоэнцефалического барьера)
о Прямое распространение:
- Встречается менее часто
- Синусит, средний отит, инфекционные поражения глазницы
- Перелом основания черепа
о Проникающее ранение (встречается наименее часто)
о Для гнойных инфекций, туберкулеза, криптококкоза, нейросифилиса, саркоида и лимфомы характерен базиллярный менингит
• Ассоциированные аномалии:
о Осложнения:
- Внежелудочковая обструктивная гидроцефалия (ВЖОГ)
- Вентрикулит, воспаление сосудистого сплетения
- Церебрит, абсцесс
- Субдуральные скопления жидкости (эмпиема, выпот)
о Цереброваскулярные осложнения:
- Венозный и артериальный тромбоз
- Ишемия/инсульт
2. Макроскопические и хирургические особенности:
• Макроскопические признаки схожи вне зависимости от инфекционного агента
• Сначала цистерны, борозды заполнены мутной СМЖ, которая затем замещается гнойным экссудатом
• Гиперемия мягкой и паутинной мозговых оболочек, что может имитировать САК
• Кора головного мозга может быть отечной
3. Микроскопия:
• Менингеальный экссудат: нейтрофилы, фибрин, бактерии
• Может наблюдаться фибриноидный некроз, тромбоз погруженных в экссудат сосудов
• Инфекция может распространяться по ходу периваскулярных пространств (ПВП), желудочков:
о ПВП могут играть роль ворот, через которые инфекция достигает паренхимы головного мозга
• Может распространяться путем прямой инвазии мягкой мозговой оболочки
• Субпиальная, микроглиальная, астроцитарная пролиферация
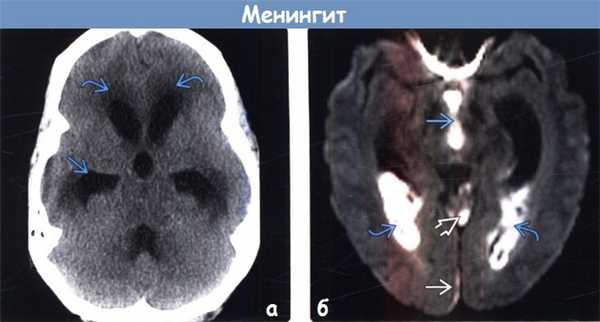
(а) Бесконтрастная КТ: у пациента с пневмококковым менингитом определяется сообщающаяся гидроцефалия с понижением плотности мозговой ткани в перивентрикулярных отделах, что обусловлено перивентрикулярным интерстициальным отеком.
(б) МРТ, ДВИ, аксиальный срез: у этого же пациента наблюдаются осложнения менингита. Ограничение диффузии наблюдается в III желудочке и затылочных рогах боковых желудочков, что обусловлено вентрикулитом. В парасаггитальном отделе правой затылочной области присутствует непротяженная субдуральная эмпиема. Обратите внимание на повышение интенсивности сигнала на ДВИ, обусловленное экссудатом в верхней мозжечковой цистерне.
д) Клиническая картина:
1. Проявления менингита:
• Наиболее частые признаки/симптомы:
о Взрослые: головная боль, лихорадка, ригидность затылочных мышц, ± изменения психического состояния:
- Симптом Брудзинского: непроизвольное сгибание нижних конечностей в бедренных и коленных суставах при сгибании шеи
- Симптом Кернига: после сгибания нижних конечностей в бедренных и коленных суставах при попытке их разгибания в коленных суставах = боль в подколенных сухожилиях, сопротивление движению пациентом
о Дети: лихорадка, головная боль, светобоязнь, рвота, повышенная возбудимость, ригидность затылочных мышц
о Младенцы: лихорадка, летаргия, повышенная возбудимость
о Судорожные приступы в 30% случаев
о Менингит является клиническим/лабораторным диагнозом, но не рентгенологическим
• Клинический профиль:
о Повышенное содержание белых клеток крови (лейкоцитоз)
- При инфекционном менингите для СМЖ характерны увеличение концентрации белков и снижение концентрации глюкозы
о При менингите, вызванном Neisseria meningitidis (менингококковом), может развиться высоко болезненная пурпурная сыпь
2. Демография:
• Эпидемиология:
о Встречаемость бактериального менингита за последние 30 лет увеличилась, что связано с нозокомиальными инфекциями:
- 3/100000 в США
о Менингит является наиболее частой формой инфекции ЦНС у детей
о Встречаемость возбудителей завист от возраста пациента:
- Пожилой возраст: Listeria monocytogenes, S. pneumoniae, N. meningitidis, грамотрицательные бациллы:
- Взрослые: S. pneumoniae, N. meningitidis, Streptococcus группы В
- Дети: N. Meningitidis
- Младенцы: S. pneumoniae, N. meningitidis
- Новорожденные: Streptococcus группы В, Escherichia coli, Enterobacter
о Применение вакцин значительно снизило встречаемость менингита, вызванного Н. influenzae
о Вирусный менингит: наиболее частым возбудителем является энтеровирус
о Хронический менингит:
- Наиболее частой причиной является туберкулеза Высокая заболеваемость, смертность несмотря на проводимую терапию
о Грибковый менингит: наиболее часто встречаются Cryptococcus neoformans (при СПИД) и Coccidioides immitis
3. Течение и прогноз:
• Применение эффективных антибактериальных агентов позволило снизить заболеваемость, смертность, но не исключить их полностью
• Нарушение резорбции СМЖ может приводить к развитию гидроцефалии
• Среди ранних осложнений могут встречаться повышение внутричерепного давления, нарушения перфузии мозговой ткани
• Осложнения встречаются у 50% взрослых пациентов:
о Инфекционные: церебрит/абсцесс, вентрикулит, эмпиема, выпот
о Сосудистые: ишемия, обусловленная спазмом артерий и инфекционным артериитом, дуральным венозным тромбозом
о Оссификация лабиринта является нечастым осложнением:
- Проникновение инфекции в лабиринт из субарахноидального пространства через каналец улитки
- Обычно приводит к двусторонней тугоухости
• Смертность до 25%
4. Лечение менингита:
• Внутривенная антибиотикотерапия:
о Эмпирическая терапия в зависимости от возраста
о Специфическая терапия в зависимости от возбудителя и его чувствительности к антибиотикам
о При большинстве бактериальных менингитов терапией выбора является цефтриаксон или цефотаксим ± ванкомицин
о Грибковый менингит: амфотерицин В + флуканозол или флуцитозин
о При ТБС-менингите требуется комбинированная терапия: изониазид, пиразинамид, рифампин
о Вирусный менингит: поддерживающая терапия за исключением герпетического менингита (ацикловир)
• Хирургическое вмешательство для лечения осложнений (гидроцефалия, эмпиема)
е) Диагностическая памятка:
1. Обратите внимание:
• Визуализационная картина может быть нормальной, нейровизуализация наиболее полезна в выявлении осложнений
2. Советы по интерпретации изображений:
• Менингит является клиническим/лабораторным диагнозом, но не рентгенологическим
о Отсутствие изменений при диагностической визуализации не исключает наличие базиллярного менингита
• Постконтрастные Т1-ВИ, FLAIR-изображения часто играют вспомогательную роль в постановке диагноза
• Роль ДВИ неоценима в выявлении осложнений менингита
Покажет ли МРТ менингит?
Частая рвота? Сильные головные боли? Думаете, что это - признаки отравления?
Не всегда эти симптомы связаны с употреблением недоброкачественной пищи или болезнями системы пищеварения. Сегодня с врачом-рентгенологом ООО «МРТ Эксперт Липецк» Самаевым Александром Константиновичем мы говорим о таком грозном заболевании, как менингит.
- Александр Константинович, скажите, пожалуйста, что это за заболевание - менингит и чем он опасен?
Головной и спинной мозг покрыты несколькими оболочками. Их воспаление и называют менингитом.
Опасность данной патологии - в возникновении различного рода осложнений, прежде всего, со стороны центральной нервной системы. Это может быть, например, абсцесс или инфаркт головного мозга, тромбоз венозного синуса, гидроцефалия.
- Что является причиной такого воспаления оболочек?
Главным образом это различные бактерии, вирусы, грибки. Одним из распространенных возбудителей, вызывающих менингит, является менингококк (N. meningitidis).
- А какова распространенность менингита? Велика ли смертность при этом заболевании?
Существует мнение, что в мировом масштабе от 10 до 20% людей являются носителями менингококковой инфекции в любой момент времени.
В России на 100 тысяч населения отмечается порядка 3 случаев заболевания, вызванного данным возбудителем, и около 10 случаев, если речь идет о возбудителе вирусной природы.
Уровень летальных исходов при бактериальных менингитах - 14%.
- Как распознать менингит, каковы его симптомы?
Проявления заболевания разнообразны. Помимо общих признаков, таких как повышение температуры тела, общая слабость, встречаются симптомы, достаточно характерные для этой патологии. Это, например, выраженная головная боль, не снимающаяся распространенными обезболивающими средствами, резкое напряжение мышц-разгибателей шеи (в силу чего голова как бы запрокинута назад и ее трудно наклонять), выгибание спины. Также часто встречается тошнота и рвота, которая не приносит облегчения и не связана с приемом пищи и патологией органов пищеварения.
Может отмечаться появление на коже сыпи розоватого или красного цвета.
У детей нередко встречается расширение вен головы, век. У грудничков - выбухание родничков.
- Каковы пути передачи менингита? Он передаётся воздушно-капельным путём или нет?
Это зависит от конкретного возбудителя инфекции. Если говорить собственно о менингококке, то он передается воздушно-капельным путем. Микроорганизм при этом сначала попадает в носоглотку, а оттуда уже с кровью заносится в оболочки головного мозга.
Распространение может быть и контактным: например, при гнойных процессах в придаточных пазухах носа или полости среднего уха, когда гной расплавляет костную стенку и прорывается в полость черепа.
- Что делать при первых признаках менингита?
Немедленно обратиться к врачу для дальнейшей диагностики и лечения. Бактериям свойственно очень быстро размножаться, поэтому инфекционный процесс будет только прогрессивно усиливаться.
- Как проводится диагностика менингита?
Важную информацию доктор получает уже на этапе осмотра больного и выявления перечисленных выше симптомов.
Но для подтверждения диагноза необходимы дополнительные лабораторно-инструментальные методы исследования.
Это, в первую очередь, так называемая люмбальная пункция, когда с помощью иглы делают прокол оболочек спинного мозга в поясничном отделе позвоночника и берут на исследование немного спинномозговой жидкости (ликвора). Может возникнуть закономерный вопрос: зачем и почему при подозрении на менингит делают пункцию в области поясничного отдела позвоночника? Дело в том, что спинномозговая жидкость циркулирует между оболочками как головного, так и спинного мозга, и воспаление в оболочках головного мозга обычно дает о себе знать изменениями ликвора везде, где он есть.
Также параллельно определяется давление спинномозговой жидкости - при менингите оно повышается.
Саму жидкость подвергают микробиологическим и биохимическим исследованиям для обнаружения причинного микроорганизма и признаков воспаления.
- То есть фактически делаются попытки обнаружить возбудитель инфекции. А можно ли как-то «увидеть» сами оболочки головного мозга и их воспаление?
Да, это возможно. Покажет ли МРТ менингит? Безусловно. Более того, наиболее подходящим исследованием для «визуального» выявления менингита является магнитно-резонансная томография . Ее же с успехом можно применять для диагностики осложнений этой патологии.
Также для обнаружения воспаления оболочек может применяться и компьютерная томография.
Отмечу, что менингит - это грозное инфекционное заболевание нервной системы, и выбор метода (методов) исследования при нем осуществляется чаще всего лечащим врачом, в зависимости от состояния конкретного больного. Поэтому при появлении его симптомов, о которых мы говорили ранее, задавать себе вопрос «какой метод применим для выявления менингита: МРТ или КТ?» - серьезная тактическая ошибка. Следует незамедлительно обращаться к врачу и уже ему доверить дальнейший диагностический алгоритм.
- Как проводится лечение менингита? Это заболевание лечится или нет?
Конечно, лечится. Обязательно осуществляется воздействие на причинный фактор, т.е. бактерии, вирусы и т.д. Соответственно, назначаются антибактериальные, противовирусные препараты. Если менингит вызван занесенной инфекцией, например, из гнойного очага - проводится его поиск и ликвидация (например, при ЛОР-патологии: гнойном воспалении лобной пазухи, полости среднего уха и т.д.).
Также проводится терапия, направленная на снятие отека оболочек головного мозга, устранение судорог, симптомов интоксикации.
- Александр Константинович, какими могут быть последствия менингита и как их избежать?
О части из них мы говорили ранее: это развитие абсцесса или инфаркта головного мозга, тромбоза венозного синуса, гидроцефалии.
Кроме того, может отмечаться потеря слуха, занос инфекции в другие органы, появление эпилепсии, отставание ребенка в психическом развитии, повышенная возбудимость и быстрая утомляемость.
- Каковы основные меры профилактика менингита?
Укрепление иммунитета, плановые вакцинации, соблюдение санитарно-гигиенических мероприятий для недопущения заболевания ОРВИ и другими инфекционными патологиями.
Самаев Александр Константинович
Выпускник лечебного факультета Северо-Осетинской государственной медицинской академии 2008 года.
Каким бывает менингит? Менингит и его виды
До XX века смертность от туберкулезного менингита достигала 90 %. В ХХ веке были получены антитела против возбудителей менингита, в частности против туберкулезного менингита, что позволило значительно сократить смертность.
Однако это заболевание, в настоящее время представляет серьезную проблему для фтизиатрии, несмотря на наличие мощного арсенала противотуберкулезных средств.
Неудовлетворительные результаты лечения обусловлены затруднениями в постановке диагноза, поздним выявлением и тяжестью заболевания. Ошибки в диагностике часто являются следствием атипичного течения болезни.
Туберкулезный менингит (ТМ) представляет примерно 1% всех случаев туберкулеза, но имеет несоразмерно большое значение, поскольку он убивает или инвалидизирует около половины заболевших. Вопрос об успешной профилактике, раннем выявлении и своевременном лечении гнойных бактериальных менингитов путем вакцинации означали, что во многих частях мира туберкулез является наиболее распространенной причиной бактериального туберкулезного менингита. Он затрагивает все возрастные группы, но особенно часто возникает у маленьких детей и у людей с ВИЧ-инфекцией. Заболеваемость напрямую связана с распространенностью туберкулеза легких, поэтому оптимизация глобальной борьбы с туберкулезом является ключом к решению. По оценкам ВОЗ, в 2010 году произошло более 8,8 миллионов новых случаев заболевания туберкулезом разных форм во всем мире и 1,45 миллиона случаев смерти от инфекции. Абсолютное число новых случаев заболевания туберкулезом начали падать в 2006-2007 годах, и определялось уменьшение смертности от туберкулеза в 2 раза по сравнению с данными 1990 года. Хотя эти цифры обнадеживают, они так же замаскировывают большие региональные различия. В мегаполисе Лондоне, Великобритания, например, число новых случаев туберкулеза удвоилось за последние 10 лет. Подобное увеличение было замечено в Западной провинции Южной Африки, где туберкулезный менингит является наиболее распространенной причиной детского менингита.
Ранняя клиническая диагностика, как известно, имеет свои сложности и часто оказывается несвоевременной, с катастрофическими последствиями для пациентов. Диагностика на начальном этапе и заблаговременное лечение туберкулезного менингита уже давно признаны как самый важный фактор, определяющий исход.
Клинические признаки туберкулезного менингита хорошо и давно описаны, классическое начало как астенический синдром. Сложность в том, что ригидность затылочных мышц, как правило, отсутствует на ранней стадии болезни у пациентов всех возрастов. У маленьких детей эти неспецифические симптомы включают в себя плохую прибавку веса, субфебрильную температуру и вялость. Единственный фактор, который отличает симптомы туберкулезного менингита из распространенных заболеваний, таких, например, как грипп, является устойчивость и выраженность симптомов, хотя этот аспект часто упускается, если пациент последовательно не наблюдается у одного врача. Так, изначально излечимый туберкулезный менингит может прогрессировать до заключительных этапов, вплоть до комы, опистотонуса и смерти.
«Золотым стандартом» диагноза ТМ является выделение микобактерий туберкулеза из ликвора методом посева, однако этот метод являясь в 100% специфичным, обладает низкой чувствительностью. По данным отечественных авторов бактериологически диагноз подтверждается от 4 - 8% до 27% случаев. По данным зарубежной литературы до 40% - бактериоскопией и до 60% - посевом. Данные результаты поступают к врачам на втором-третьем месяце госпитализации. Таким образом, бактериологическое исследование может лишь подтверждать диагноз ТМ, но уже не помочь пациенту. Высокочувствительные и специфичные технологии диагностики, такие как ПЦР ликвора с выделением ДНК микобактерий туберкулеза, в настоящее время могут быть применены и применяются лишь в отдельных учреждениях, а диагноз, необходимый для своевременной специфической терапии, устанавливается на основании следующих признаков: наличия туберкулезного контакта или перенесенного в прошлом туберкулеза; постепенного циклического развития заболевания; характерного ликворного синдрома. Однако вариабельность клинической картины, обусловленная предшествующей неадекватной специфической терапией и преморбидным статусом пациентов, увеличение доли изолированного ТМ, отсутствие в некоторых случаях типичного ликворного синдрома и четкого единообразного подхода к диагностике, затрудняют своевременную верификацию диагноза. Так же сложности составляет диагностика ТМ у ВИЧ-инфицированных пациентов, клиническая картина чаще стерта, а возможных причин возникновения симптоматики в разы больше.
Попытки усовершенствования методов лабораторной диагностики, в частности микроскопии, на сегодняшний день не превышает 60% достоверности. В настоящее время проводится множество исследований по всему миру, которые пытаются решить проблему лабораторной диагностики ТМ, но пройдет еще немало времени, перед тем как впечатляющие результаты будут воспроизведены в масштабных исследованиях, и модификация методов станет простым и не дорогим решением давней проблемы.
Современные возможности нейровизуализации так же являются методом диагностики пациентов с туберкулезным менингитом.
КТ головного мозга может выявить наличие гиперденсного экссудата в базальных отделах без в/венного контрастного усиления, а также базальное менингеальное утолщение, инфаркты, дополняя метод контрастным усилением, возможно, определить наличие туберкулем. В сочетании с клиникой, эти данные весьма информативны при диагностике туберкулезного менингита у взрослых и детей. Тем не менее, около 30% детей в начале заболевания туберкулезным менингитом будут иметь не измененный мозг по данным МСКТ.
МРТ превосходит КТ в определении нейрорадиологических аспектов туберкулезного менингита, особенно когда они касаются ствола мозга (рис. 1). Высокопольное МРТ с использованием диффузно-взвешенных программ увеличивает выявление ранних инфарктов и пограничных зон энцефалита (цитотоксический отек, который лежит в основе туберкулезного экссудата). В/венное контрастирование препаратами гадолиния с помощью МРТ позволяет визуализировать лептоменингиальные«узлы», которые присутствуют в 90% случаев туберкулезного менингита у детей и 70 % взрослых. МРТ также ценно для выявления и мониторинга туберкулезного менингита, связанных с невропатией черепно-мозговых нервов. Наиболее важным из них является оптико-хиазмальный арахноидит, который требует срочного вмешательства, чтобы уменьшить риск слепоты (рис. 2). Магнитно-резонансная ангиография может быть использована для идентификации поражения сосудов, которая присутствует в 60 % случаев и чаще всего поражает концевые части внутренней сонной артерии и проксимальные отделы средней и передней мозговых артерий.
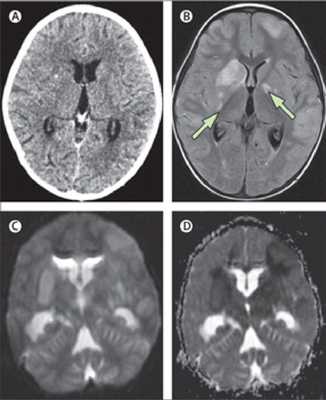
(A) нормальный мозг по данным КТ, 3х-летний ребенок с подтвержденным туберкулезным менингитом. (B)Т2-взвешенные изображения с подавлением сигнала от свободной жидкости, проведено в тот же день, что и КТ, на 5ыйдень выраженных клинических проявлений, показывают несколько инфарктов (стрелки) в области базальных ядер. Диффузно взвешенные МР изображения (С, D) показывают, ограничение диффузии в области базальных ядер.
Туберкулезный менингит с изменениями оптико-хиазмальной области. МРТ
(A) Т1-взвешенное изображение после в/венного контрастного усиления препаратом гадолиния,7 -летний мальчик со значительным субтотальным снижением зрения, вызванным тяжелым туберкулезным менингитом, с изменениямиоптико-хиазмальной области показывает повышение интенсивности МР-сигнала на фоне накопления контрастного вещества утолщенными оболочками практически всей супраселлярной цистерны со смещением и компрессией зрительного нерва спереди. Накопление контраста в виде кольца стенкой туберкулезного абсцесса.
(В) После 3 месяцев адъювантной терапии зрение пациента восстановилось и при последующих МРТ определяется существенное улучшение оптико-хиазмального арахноидита несмотря бессимптомное увеличение размеров абсцесса и появление дополнительных очага и фокуса абсцедирования.
Выявляемость внутричерепных туберкулем методом МРТ зависят от степени выраженности процесса и размеров изменений. Особенности визуализации зависят от стадии развития туберкулемы (неказеозные и некротизирующиеся).
Туберкулезные абсцессы больше, чем туберкулемы (часто > 3 см в диаметре), одиночные, тонкостенные, и часто представлены количеством более двух. Магнитно-резонансная спектроскопия может помочь различать туберкулезные и не туберкулезные поражения мозга, за счет повышения уровня липидов при туберкулезе.
Несмотря на большие успехи, сделанные в понимании туберкулезного менингита за последние 10 лет, остается еще много сложностей. Туберкулезный менингит по-прежнему является самой опасной формой туберкулеза. Лучший способ улучшить выживаемость через раннюю диагностику и лечение, но эту цель достичь не удастся достичь без замены диагностических тестов в настоящее время и использования комплексного подхода для своевременной постановки диагноза. Новые диагностические подходы срочно необходимы, особенно в условиях сегодняшней распространенности туберкулеза. Единственный путь быстрого решения на сегодняшний день – последовательное наблюдение у одного доктора, настороженность врачей общей практики, лабораторная и лучевая диагностика при первых же подозрениях на туберкулезный менингит.
Автор: Дарья Игоревна Сорокина – врач-рентгенолог консультативного отдела «УК МРТ Эксперт и Клиника Эксперт», г. Новосибирск
Читайте также:
- Простудные заболевания. Механизмы возникновения простуды
- Страшный недуг - булимия. Как бороться с булимией?
- Печень при саркоидозе - диагностика
- КТ, МРТ при цефалоцеле основания черепа
- Патогенез актиномикозов. Патогенез поражений актиномицетами. Клиника актиномикоза. Клинические проявления актиномикоза. Признаки актиномикоза.
