Дисфункция височно-нижнечелюстного сустава (ДВНЧС): диагностика, лечение
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Авторы: Ляшев И.Н. 1 , Екушева Е.В. 2, 3
1 ФГБУ НКЦО ФМБА России, Москва
2 Академия постдипломного образования ФГБУ ФНКЦ ФМБА России, Москва, Россия
3 ФГАОУ ВО «Белгородский государственный национальный исследовательский университет», Белгород, Россия
Болевой синдром в области лица и полости рта характеризуется полиморфной клинической картиной, отличается полиэтиологичностью, многофакторностью и объективной сложностью определения разнообразных причин его возникновения. Болевая дисфункция височно-нижнечелюстного сустава (ДВНЧС) является одной из наиболее распространенных причин хронического болевого синдрома в области лица и полости рта в клинической практике, не связанных со стоматологическими заболеваниями, однако подавляющее большинство этих пациентов оказываются на первичном приеме именно у стоматолога, реже — у челюстно-лицевого хирурга. Следует отметить, что определенный вклад в развитие и дальнейшее поддержание патологического процесса при болевой ДВНЧС вносит нарушение анатомических взаимоотношений в височно-нижнечелюстном суставе, в т. ч. дислокация внутрисуставного диска и компрессия богато иннервированной и васкуляризированной биламинарной зоны сустава, что важно учитывать при ведении этих пациентов. В статье представлено клиническое наблюдение пациентки с болевой ДВНЧС. Комплексный подход клиницистов различного профиля к ведению пациентки с орофациальной болью явился залогом успешного исхода ее лечения. Таким образом, диагностика и дальнейшее лечение коморбидных заболеваний и состояний у пациентов с орофациальной болью крайне важны, поскольку позволяют более эффективно помочь этим больным.
Ключевые слова: орофациальная боль, лицевая боль, дисфункция височно-нижнечелюстного сустава, мигрень.
Для цитирования: Ляшев И.Н., Екушева Е.В. Дисфункция височно-нижнечелюстного сустава: клинический разбор. РМЖ. Медицинское обозрение. 2018;2(9):22-24.
I.N. Lyashev 1 , E.V. Ekusheva 2
1 Federal Research and Clinical Center of Otorhinolaryngology, Moscow
2 Institution of Advanced Training of Federal Medical and Biological Agency, Moscow
Pain syndrome in face and mouth is characterized by a polymorphic clinical picture, characterized by multifactorial etiology and objective complexity of determining a variety of causes for its occurrence. Temporomandibular joint pain dysfunction (TMJPD) is one of the most common causes of chronic pain in the face and oral cavity in clinical practice, not related to dental diseases, but the vast majority of these patients are at the initial consultation at the dentist less often — at the maxillofacial surgeon. It should be noted that a violation of anatomical relationships in the TMJ, including the dislocation of the intra-articular disc and compression of the richly innervated and vascularized bilaminar joint zone makes a particular contribution to the development and further maintenance of the pathological process in TMJPD, which is essential to consider in the management of these patients. The article presents a clinical observation of a patient with TMJPD. A comprehensive approach of clinicians of various profiles to the management of patients with orofacial pain was the key to the successful outcome of its treatment. Thus, diagnosis and further treatment of comorbid diseases and conditions in patients with orofacial pain are crucial, as they allow more effective help to these patients.
Key words: orofacial pain, facial pain, temporomandibular joint dysfunction, migraine.
For citation: Lyashev I.N., Ekusheva E.V. Temporomandibular joint dysfunction: clinical discussion // RMJ. Medical Review. 2018. № 9. P. 22–24.
В статье представлено клиническое наблюдение пациентки с болевой дисфункцией височно-нижнечелюстного сустава. Рассмотрены вопросы диагностики и дальнейшего лечения коморбидных заболеваний и состояний у пациентов с орофациальной болью.

Патология височно-нижнечелюстного сустава и орофациальная боль
Клиническое наблюдение
Пациентка А., 28 лет, обратилась к челюстно-лицевому хирургу с жалобами на приступообразные боли ломящего, ноющего характера в области верхней челюсти справа, сопровождающиеся жжением, онемением и ощущением ползания мурашек на лице и в полости рта и распространяющиеся в область виска, уха и угол нижней челюсти; на дискомфорт и звуковые феномены (щелчки, хруст) в области ВНЧС, возникающие при широком открывании рта и при пережевывании жесткой и твердой пищи, а также на периодически возникающие интенсивные головные боли в теменно-височных областях, сопровождающиеся тошнотой, непереносимостью света и громких звуков и длящиеся в течение суток и более.
Из анамнеза: приступы головной боли впервые появились еще в школе, в связи с ними всегда принимала анальгетики и старалась лечь и поспать; они возникали несколько раз в году. У мамы и бабушки отмечались аналогичные головные боли, которые прошли с течением времени. Несколько лет назад консультирована неврологом, магнитно-резонансная томография (МРТ) головного мозга патологии не выявила. Был поставлен диагноз «мигрень без ауры», рекомендованы препараты из группы триптанов для купирования боли. В настоящее время приступы интенсивной цефалгии возникают 1 раз в неделю, стали хуже помогать прежде назначавшиеся лекарственные средства. Щелчки и небольшой хруст в области ВНЧС, не сопровождающиеся болью, отмечала еще в юности. В последние несколько месяцев стала замечать дискомфорт в области ВНЧС, больше справа; 2 мес. назад после сильного переохлаждения появились жгучие боли в области верхней челюсти, которые не проходили после приема анальгетических препаратов (нимесулид, ибупрофен). После обращения к неврологу был назначен карбамазепин, прием которого имел лишь частичный противоболевой эффект, более выраженный в 1-й мес. лечения (600 мг/сут), дальнейшее увеличение дозы препарата (до 800 мг/сут) не принесло должного эффекта и очень плохо переносилось пациенткой. Боли в области верхней челюсти справа стали постоянными.
При осмотре: асимметричная лицевая деформация; гипермобильность при движении в области обоих ВНЧС, при аускультации незначительная крепитация. В полости рта — зубо-альвеолярная деформация класса II1 Angle. Справа в проекции иннервации II ветви тройничного нерва отмечается гиперестезия с участками аллодинии. Двигательных, координаторных и иных неврологических расстройств нет.
Проведены МРТ ВНЧС, по данным которой определяется полная вентральная дислокация обоих дисков ВНЧС без репозиции, и конусно-лучевая компьютерная томография (КЛКТ) лицевого скелета, обнаружившая наличие асимметричной скелетной деформации за счет уменьшения задней лицевой высоты и размеров обоих мыщелковых отростков. С целью определения дальнейшей тактики ведения пациентки и проведения комплексного лечения имеющихся хронического болевого синдрома и деформации лицевого скелета консультирована совместно челюстно-лицевым хирургом, ортодонтом и неврологом, а в последующем, после обнаружения высоких титров вируса герпеса человека 6-го типа (ВГЧ-6) в крови и слюне, направлена к дерматовенерологу в Герпетический центр. Диагностированы дисфункция ВНЧС, асимметричная деформация лицевого скелета с тенденцией к вертикальному типу роста, мигрень без ауры, постгерпетическая нейропатия II ветви правого тройничного нерва (ВГЧ-6).
Была рекомендована длительная противовирусная, иммуномодулирующая и противоболевая терапия, включающая препараты из группы триптанов с целью купирования приступов головной боли, β-блокаторов и антиконвульсантов (габапентин) для профилактической терапии мигрени без ауры и лечения постгерпетической нейропатии II ветви правого тройничного нерва. Для нормализации стоматологического статуса рекомендовано комплексное ортохирургическое лечение имеющейся патологии ВНЧС и скелетной деформации в плановом порядке.
После нормализации показателей иммунного статуса (в т. ч. и при отсутствии ВГЧ-6 в крови и слюне) пациентке А. была изготовлена назубная дистракционная предоперационная пластинка для создания декомпрессии в области обоих ВНЧС, выполнены оперативная репозиция и фиксация в физиологическом положении внутрисуставных дисков обоих ВНЧС. На контрольной МРТ ВНЧС отмечалось стабильное положение репонированных дисков обоих суставов. В послеоперационном периоде проведена необходимая коррекция пластинки для создания стабильности нижней челюсти, ношение которой рекомендовано пациентке в дальнейшие 3 мес. Больная отмечала существенное уменьшение разнообразных болевых проявлений в области верхней челюсти и урежение частоты приступов мигрени до двух раз в месяц.
После ортодонтической подготовки зубных рядов проведен второй этап хирургического лечения: ортогнатическая операция для ликвидации имеющейся скелетной деформации. У больной создана адекватная окклюзионная поддержка для обоих ВНЧС, восстановлены оптимальные анатомические взаимоотношения со стороны лицевого скелета. Пациентка А. завершает лечение под наблюдением ортодонта и динамическим наблюдением невролога с коррекцией принимаемой терапии по мере необходимости. Отмечается полный регресс болевого синдрома в области лица и полости рта, приступы головной боли возникают не чаще 1 раза в месяц и успешно купируются приемом триптансодержащих препаратов.
Заключение
Болевой синдром в области лица и полости рта, как правило, характеризуется полиморфной клинической картиной, отличается полиэтиологичностью, многофакторностью и объективной сложностью определения разнообразных причин его возникновения. Представленный комплексный подход челюстно-лицевого хирурга, ортодонта, дерматовенеролога и невролога к ведению пациентки с ДВНЧС, имеющей мигрень без ауры и постгерпетическую нейропатию II ветви тройничного нерва, явился залогом успешного исхода ее лечения, вклад в который внес каждый из специалистов, взаимно дополнявших друг друга до достижения стабильного результата. Таким образом, диагностика и дальнейшее лечение коморбидных заболеваний и состояний у пациентов с орофациальной болью крайне важны, поскольку позволяют более эффективно помочь этим больным, тогда как наличие коморбидной патологии поддерживает их хронический и подчас труднокурабельный болевой
синдром.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Дисфункция ВНЧС
Дисфункция ВНЧС – функциональная патология височно-нижнечелюстного сустава, обусловленная мышечными, окклюзионными и пространственными нарушениями. Дисфункция ВНЧС сопровождается болевым синдромом (болью в голове, висках, шее), щелчками в суставе, ограничением амплитуды открывания рта, шумом и звоном в ушах, дисфагией, бруксизмом, храпом и т. д. Методика обследования пациентов с дисфункцией ВНЧС включает изучение жалоб, анализ гипсовых моделей челюстей, ортопантомографию, рентгенографию и томографию ВНЧС, электромиографию, реоартрографию, фоноартрографию и др. Лечение дисфункции ВНЧС проводится с учетом причин и может заключаться в сошлифовывании суперконтактов зубов, правильном протезировании, коррекции прикуса, ношении капы или суставной шины, проведении хирургического лечения.
Общие сведения
Дисфункция ВНЧС – нарушение координированной деятельности височно-нижнечелюстного сустава вследствие изменения окклюзии, взаиморасположения элементов ВНЧС и функции мышц. По статистике, от 25 до 75% пациентов стоматологов имеют признаки дисфункции ВНЧС. В структуре патологии челюстной патологии дисфункции ВНЧС принадлежит ведущее место - более 80%. Впервые связь между нарушением функции височно-нижнечелюстного сустава и ушными болями подметил американский отоларинголог Джеймс Костен в 30-е г.г. прошлого столетия, отчего дисфункцию ВНЧС часто называют синдромом Костена. Также в медицинской литературе дисфункция ВНЧС встречается под названиями мышечно-суставная дисфункция, болевая дисфункция, миоартропатия ВНЧС, дисфункция нижней челюсти, «щелкающая» челюсть и др.
Дисфункция ВНЧС является мультидисциплинарной патологией, поэтому ее решение часто требует совместных усилий специалистов в области стоматологии, неврологии, психологии.
Причины дисфункции ВНЧС
К основным теориям возникновения дисфункции ВНЧС относятся окклюзионно-артикуляционная, миогенная и психогенная. Согласно окклюзионно-артикуляционной теории, причины дисфункции ВНЧС кроются в зубо-челюстных нарушениях, которые могут быть обусловлены дефектами зубных рядов, патологической стираемостью зубов, травмами челюсти, неправильным прикусом, некорректным протезированием, различными аномалиями зубов и челюстей, сопровождающимися уменьшением высоты альвеолярного отростка.
В соответствии с миогенной теорией, развитию дисфункции ВНЧС способствуют нарушения со стороны челюстных мышц: тонический спазм, механическая перегрузка жевательных мышц и др., вызванные односторонним типом жевания, бруксизмом, бруксоманией, профессиями, связанными с большой речевой нагрузкой, что в конечном итоге приводит к хронической микротравме элементов ВНЧС.
Психогенная теория рассматривает этиопатогенез дисфункции ВНЧС, исходя из того, что факторами, инициирующими дисфункцию ВНЧС, выступают изменения со стороны деятельности ЦНС (нервно-психическое и физическое напряжение), вызывающие нарушения функции мускулатуры и нарушение кинематики сустава.
По мнению большинства исследователей, в основе дисфункции ВНЧС лежит триада факторов: нарушение окклюзии, пространственных взаимоотношений элементов ВНЧС, изменение тонуса жевательных мышц. Факторами, предрасполагающими к возникновению дисфункции ВНЧС, служат анатомические предпосылки строения сустава, главным образом, несоответствие формы и размеров суставной головки и суставной ямки.
Симптомы дисфункции ВНЧС
Классический симптомокомплекс дисфункции ВНЧС, описанный Дж. Костеном, характеризуется тупыми болями в области височно-нижнечелюстного сустава; щелканьем в суставе во время приема пищи; головокружением и головной болью; болью в шейном отделе позвоночника, затылке и ушах; шумом в ушах и снижением слуха; жжением в носу и горле. В настоящее время диагностическими критериями дисфункции ВНЧС принято считать следующие группы симптомов:
1. Звуковые феномены в височно-нижнечелюстном суставе. Наиболее частой жалобой пациентов с дифункцией ВНЧС являются щелчки в суставе, возникающие при открывании рта, жевании, зевании. Иногда щелканье может быть настолько громким, что его слышат окружающие люди. При этом боль в суставе присутствует не всегда. Среди других шумовых явлений могут иметь место хруст, крепитация, хлопающие звуки и пр.
2. Блокирование («запирание», «заклинивание») височно-нижнечелюстного сустава. Характеризуется неравномерностью движения в суставе при открывании рта. То есть для того, чтобы широко открыть рот, пациент должен сначала уловить оптимальное положение нижней челюсти, подвигать ею из стороны в сторону, найдя точку, где сустав «отпирается».
3. Болевой синдром. При дисфункции ВНЧС определяется болезненность в триггерных точках: жевательных, височной, подъязычной, шейных, крыловидной, грудино-ключично-сосцевидной, трапециевидной мышцах. Типичны прозопалгия (лицевая боль), головные боли, боли в ушах, зубная боль, давление и боль в глазах. Болевой синдром при дисфункции ВНЧС может имитировать невралгию тройничного нерва, шейный остеохондроз, артрит ВНЧС, отит и другие заболевания.
4. Прочие симптомы. При дисфункции ВНЧС могут иметь место головокружения, нарушение сна, депрессия, бруксизм, дисфагия, шум или звон в ушах, ксеростомия, глоссалгия, парестезии, фотофобия, храп, апноэ во сне и др.
Диагностика дисфункции ВНЧС
Многообразие клинических проявлений дисфункции ВНЧС приводит к трудностям диагностики, поэтому пациенты могут длительно обследоваться у невролога, отоларинголога, терапевта, ревматолога и других специалистов. Между тем, больные с дисфункцией ВНЧС нуждаются в совместном сотрудничестве врача стоматолога и невролога.
При первичном осмотре пациента выясняются жалобы, анамнез жизни и заболевания, проводится пальпация и аускультация области сустава, оценивается степень открывания рта и подвижности нижней челюсти. Во всех случаях производится снятие слепков для последующего изготовления диагностических моделей челюстей, выполняются окклюдограммы.
Для оценки состояния височно-нижнечелюстного сустава проводится ортопантомография, УЗИ, рентгенография ВНЧС, компьютерная томография ВНЧС. С целью выявления поражения околосуставных мягких тканей показана МРТ ВНЧС. Определение показателей артериальной гемодинамики производится путем допплерографии или реоартрографии. Из функциональных исследований при дисфункции ВНЧС наибольшее значение имеют электромиография, фоноартрография, гнатодинамометрия.
Дисфункцию ВНЧС следует отличать от подвывихов и вывихов нижней челюсти, артрита и артроза ВНЧС, перелома суставного отростка, синовита, гемартроза и др.
Лечение дисфункции ВНЧС
На период основного лечения пациенты с дисфункцией ВНЧС нуждаются в уменьшении нагрузки на височно-нижнечелюстной сустав (приеме пищи мягкой консистенции, ограничении речевой нагрузки). В зависимости от причин и сопутствующих нарушений, в лечении дисфункции ВНЧС могут участвовать различные специалисты: стоматологи (терапевты, ортопеды, ортодонты), мануальные терапевты, вертебрологи, остеопаты, неврологи, психологи.
Для устранения болевого синдрома, сопровождающего дисфункцию ВНЧС, показана фармакотерапия (НПВС, антидепрессанты, седативные средства, ботулинотерапия, блокады, внутрисуставные инъекции глюкокортикостероидов), дозированная миогимнастика, массаж, физиотерапия (лазеротерапия, индуктотермия, электрофорез, ультразвук и др.). Важными элементами комплексной терапии могут являться психотерапия и БОС-терапия, позволяющие достичь функционального расслабления жевательной мускулатуры.
Стоматологическое лечение дисфункции ВНЧС по показаниям может включать в себя меры, направленные на воссоздание правильного смыкания зубов (избирательное пришлифовывание зубов, устранение завышающих пломб, грамотное протезирование или перепротезирование и пр.). Для коррекции неправильного прикуса проводится лечение с помощью брекет-систем. В некоторых случаях ортопедическому и ортодонтическому лечению дисфункции ВНЧС несъемными аппаратами предшествует ношение ортопедических шин или кап.
В случае отсутствия эффекта от консервативной терапии дисфункции ВНЧС может потребоваться хирургическое вмешательство: миотомия латеральной крыловидной мышцы, кондилотомия головки нижней челюсти, артропластика и др.
Прогноз и профилактика дисфункции ВНЧС
Лечение дисфункции ВНЧС является обязательным. Пренебрежение данной проблемой может быть чревато развитием дистрофических изменений (артроза) и обездвиживания височно-нижнечелюстного сустава (анкилоза). Комплексное лечение дисфункции ВНЧС с учетом этиологических факторов гарантирует положительный результат.
Предупреждение дисфункции ВНЧС требует снижения уровня стресса и избыточных нагрузок на сустав, своевременного и качественного протезирования зубов, исправления прикуса, коррекции нарушений осанки, лечения бруксизма.
Артрит ВНЧС
Артрит ВНЧС - это воспалительное (инфекционное или неинфекционное) заболевание сустава, соединяющего нижнюю челюсть с височной костью черепа. В острой стадии артрит ВНЧС протекает с резкой болью в области пораженного сустава, отдающей в ухо и висок; припухлостью и гиперемией кожи над суставом; невозможностью полного смыкания зубных рядов и ограничением открывания рта; общей температурной реакцией. Диагностика артрита включает анализ анамнестических сведений, пальпацию области сустава, проведение рентгенографии и КТ ВНЧС. В лечении артрита ВНЧС применяются иммобилизация челюсти, антибиотики, НПВС, хондропротекторы, внутрисуставные инъекции кортикостероидов, физиотерапия, миогимнастика.
МКБ-10
Артрит ВНЧС – острое или хроническое воспаление структурных элементов височно-нижнечелюстного сустава, сопровождающееся нарушением его функции. В общей структуре заболеваний ВНЧС артриты составляют 6-18% и статистически чаще встречаются у лиц молодого и среднего возраста. С учетом этиологии и течения артрита ВНЧС, его лечение может входить в сферу компетенции клинической стоматологии, травматологии, ревматологии.
Причины
При инфекционных артритах попадание возбудителей в полость ВНЧС может происходить гематогенным, контактным или прямым путем.
- Гематогенный занос инфекции в ткани сустава возможен при скарлатине, кори, ангине, дифтерии, тифе, сальмонеллезе, бруцеллезе, гонорее, туберкулезе, сифилисе, актиномикозе и др.
- Контактное инфицирование ВНЧС может наблюдаться при гнойном паротите, среднем отите, мастоидите, остеомиелите нижней челюсти или височной кости, фурункуле наружного слухового прохода, абсцессе и флегмоне околоушно-жевательной области.
- Прямое попадание инфекции чаще всего связано с пункцией ВНЧС, переломом нижней челюсти, огнестрельным ранением и пр.
Реактивные артриты ВНЧС являются асептическими по своей сути (возбудители заболевания в пораженном суставе отсутствуют), но имеющими прямую патогенетическую связь с перенесенной инфекцией. Реактивный артрит ВНЧС может развиться на фоне:
- хламидиоза;
- уреаплазмоза;
- краснухи;
- вирусного гепатита;
- энтерита;
- менингококковой инфекции и др.
При ревматоидном артрите поражение ВНЧС происходит одновременно с другими суставами (коленными, тазобедренными, плечевыми, мелкими суставами кистей и стоп и др.) или вскоре после них. Острый травматический артрит ВНЧС может быть связан с механическим повреждением сустава при ушибе, ударе в челюсть, чрезмерном открывании рта; часто сочетается с гемартрозом. При инфекционном и травматическом поражении, как правило, воспаление ВНЧС носит односторонний характер; при ревматизме – двусторонний.
Патогенез
ВНЧС является парным сочленением, образованным височной и нижнечелюстной костями и обеспечивающим движение нижней челюсти. Основные элементы височно-нижнечелюстного сустава включают суставную головку нижней челюсти, нижнечелюстную ямку височной кости, суставной диск, суставной бугорок, суставную капсулу и связочный аппарат. В начальной стадии воспаление захватывает капсулу сустава и периартикулярные ткани.
В дальнейшем воспалительный процесс распространяется на синовиальную оболочку, суставные поверхности и участки костной ткани, сопровождаясь разволокнением и расплавлением хряща, формированием соединительной ткани в полости сустава. Исходом артрита височно-нижнечелюстного сустава могут являться мышечные контрактуры, деформирующий артроз, фиброзный или костный анкилоз ВНЧС.

Классификация
С учетом причин, лежащих в основе воспалительного процесса, различают инфекционные и неинфекционные артриты ВНЧС:
- Инфекционные артриты ВНЧС делятся на неспецифические и специфические (туберкулезный, сифилитический, гонорейный, актиномикотический и др.).
- Артриты ВНЧС неинфекционного генеза могут быть травматическими, ревматоидными, реактивными по происхождению.
Артрит ВНЧС может иметь острый или хронический характер течения; при этом острая стадия может сопровождаться серозным или гнойным воспалением.
Симптомы артрита ВНЧС
Острый артрит
Ведущим симптомом в клинике острого артрита ВНЧС выступает резкая боль в области сустава, которая усиливается при попытке открыть рот или выполнить движение челюстью. Как правило, боль носит локальный, пульсирующий характер, однако нередко может иррадиировать в язык, ухо, затылок, висок. При артрите ВНЧС больной может приоткрыть рот не более чем на 5-10 мм; при попытках открыть рот происходит смещение нижней челюсти в больную сторону.
В проекции пораженного височно-нижнечелюстного сустава определяется гиперемия кожных покровов, отек мягких тканей, болезненность при пальпации. При скоплении в полости сустава серозного экссудата больные жалуются на ощущение распирания в челюсти, невозможность плотно сомкнуть зубы.
Гнойный артрит
Гнойный артрит ВНЧС протекает с явлениями лихорадки, образованием в области сустава плотного инфильтрата, гиперестезией и гиперемией кожи. Больные предъявляют жалобы на острую локальную болезненность, снижение слуха, приступы головокружения. При осмотре выявляется сужение наружного слухового прохода. Возможно формирование абсцессов, вскрывающихся в околоушную область или наружный слуховой проход.
Хронический артрит
При хроническом артрите ВНЧС болевые ощущения проявляются в меньшей степени; ведущими жалобами выступают тугоподвижность сустава различной степени выраженности, ощущение скованности в суставе, глоссалгия, шум в ушах. Амплитуда открывания рта составляет 2-2,5 см; при движениях челюсти отмечается хруст и щелканье в суставе. Деформация суставной головки и кортикальной пластинки впадины при хроническом воспалении могут приводить к подвывиху и вывиху нижней челюсти.
Ревматический артрит
Ревматический артрит ВНЧС протекает с множественными артралгиями, явлениями полиартрита, лихорадкой; при этом у больных могут обнаруживаться приобретенные пороки сердца. При лабораторном обследовании выявляется положительные ревматические пробы (СРБ, сиаловая, дифениламиновая и др.).
Травматический артрит
При травматическом артрите ВНЧС момент травмы сопровождается резкой болью в суставе с последующим тризмом и ограничением пассивных и активных движений нижней челюсти. Нередко при травматических повреждениях возникает разрыв связочного аппарата, кровоизлияние в сустав, что в дальнейшем приводит к анкилозированию височно-нижнечелюстного сочленения.
Туберкулезный артрит
Артриты ВНЧС специфической этиологии имеют хроническое течение. Так, при туберкулезном артрите ВНЧС нередко развиваются свищевые ходы, присоединяется вторичная бактериальная инфекция. Диагностике способствует наличие контакта с туберкулезным больным в анамнезе, положительные туберкулиновые пробы, характерные изменения в легких.
Гонорейный артрит
Течение гонорейного артрита ВНЧС – острое, с болями и инфильтрацией в области сустава, субфебрилитетом, интоксикацией. Для сифилитического артрита ВНЧС характерно образование гуммы в околосуставных тканях, формирование контрактуры нижней челюсти. При актиномикотическом артрите ВНЧС периодические обострения хронического процесса также приводят к развитию выраженных контрактур жевательных мышц.

Диагностика
С учетом ведущего этиологического фактора к диагностике артрита ВНЧС могут привлекаться стоматологи, травматологи, ревматологи, отоларингологи, фтизиатры, дерматовенерологи, инфекционисты. Основным методом верификации диагноза является рентгенография, компьютерная томография ВНЧС или КЛКТ височно-нижнечелюстного сустава. Определяющим рентгенологическим признаком острого артрита ВНЧС служит расширение суставной щели; хронического артрита - сужение суставной щели, появление краевых узуров суставной головки и суставного бугорка.
В определении этиологии специфических артритов ВНЧС решающая роль принадлежит методам ПЦР и ИФА-диагностики. Острый артрит ВНЧС требует дифференциации с:
- невралгией тройничного нерва;
- острым отитом;
- перикоронаритом;
- прочими заболеваниями, протекающими с артропатиями (подагрой, дерматомиозитом, болезнью Бехчета, болезнью Бехтерева и др.).
Лечение артрита ВНЧС
Лечение любых видов артритов ВНЧС начинается с иммобилизации челюсти и обеспечения покоя пораженному суставу в течение 2-3-х дней. Это достигается путем наложения пращевидной повязки на нижнюю челюсть или шины и межзубной пластинки для разобщения прикуса, назначения полужидкой диеты. Дальнейшая тактика зависит от формы артрита:
- При травматических артритах ВНЧС в первые 2-3 дня показана постановка холодных компрессов, прием анальгетиков, блокады; в дальнейшем – физиотерапевтическое лечение (УВЧ, электрофорез, грязелечение, диадинамические токи), проводится миогимнастика и массаж жевательных мышц.
- Терапия острых артритов ВНЧС осуществляется с помощью назначение НПВС, антибиотиков, внутрисуставных инъекций кортикостероидов, хондропротекторов, физиотерапии (лазеротерапии, магнитотерапии, ультрафонофореза, грязелечения, парафинотерапии, озокеритотерапии), иглорефлексотерапии. При гнойном артрите ВНЧС производится экстренное вскрытие и дренирование полости сустава через наружный разрез.
- При хронических артритах ВНЧС важно проведение курсов массажа, лечебной физкультуры, физиотерапии, санации носоглотки и полости рта, рационального протезирования зубов.
- Лечение специфических и ревматических артритов ВНЧС проводится соответствующими специалистами с учетом основного заболевания.
Прогноз и профилактика
Артрит ВНЧС является серьезным заболеванием, требующим немедленного обращения к врачу. Исход острых инфекционных и травматических артритов обычно благоприятный; хроническое воспаление ВНЧС часто заканчивается формированием костного анкилоза, требующего сложного хирургического лечения. Предупреждение артрита ВНЧС предполагает своевременную санацию хронических гнойных очагов и лечение острых инфекционных заболеваний, недопущение травмирования сустава, профилактику и ликвидацию специфических инфекций.
3. Клинический пример лечения пациента с хроническим травматическим артритом височно-нижнечелюстного сустава/ Семенов К.А.// Вестник стоматологии. - 2016.
Артроз ВНЧС
Артроз ВНЧС – патология височно-нижнечелюстного сустава, обусловленная дистрофическими изменениями в его тканях. Артроз ВНЧС проявляется постоянной тупой или ноющей болью в суставе, наличием хруста, щелканья, скованности, тугоподвижности, ограничением открывания рта. Диагностике артроза ВНЧС помогает проведение пальпации сустава, оценка амплитуды движения нижней челюсти, изучение диагностических моделей, рентгенография, артрография и томография ВНЧС, ортопантамография, ЭМГ. Лечение артроза ВНЧС может включать ортопедические мероприятия (избирательное пришлифовывание зубов, протезирование и др.), лечебную гимнастику, массаж, физиотерапию.
Артроз ВНЧС - хроническое заболевание, вызванное дистрофическими процессами в тканях сочленения (склерозом, дегенерацией суставного хряща) и сопровождающееся нарушением функции височно-нижнечелюстного сустава. Артроз ВНЧС относится к числу распространенных проблем: согласно статистическим данным, признаки артроза той или иной степени присутствуют у половины людей старше 50 лет и почти 90% 70-летних пациентов обоего пола. В молодом и среднем возрасте артроз ВНЧС чаще встречается среди женщин. Решением вопросов сохранения и восстановления функции ВНЧС, пораженного артрозом, занимается ряд клинических дисциплин: стоматология (ортопедия, ортодонтия), челюстно-лицевая хирургия, ревматология, травматология, физиотерапия.
Артроз ВНЧС является мультифакторной патологией, которая может вызываться причинами местного и общего характера. К числу общих факторов, способствующих развитию артроза ВНЧС, относят генетическую отягощенность, эндокринопатии, сосудистые, системные и инфекционные заболевания. Местные причины могут включать:
- хронический артрит ВНЧС
- частичную адентию (главным образом, отсутствие моляров нижней челюсти)
- бруксизм и патологическую стираемость зубов
- неправильную постановку пломб на жевательные поверхности зубов и некорректное протезирование
- травмы и операции на височно-нижнечелюстном суставе в анамнезе и др.
Фактором риска развития артроза ВНЧС у женщин является менопауза и возрастное снижение синтеза женских половых гормонов, принимающих участие в метаболизме хрящевой и костной ткани. Нередко местные и общие факторы сочетаются между собой, усугубляя течение артроза ВНЧС.
Механизм развития артроза ВНЧС связан с несоответствием нагрузки на сустав пределу его физиологической выносливости. В результате микро- и макротравм, воспаления, метаболических и нейродистрофических процессов изменяется нагрузка на суставные поверхности, нарушается синхронизация функционирования обоих височно-нижнечелюстных суставов, возникает дисфункция жевательных мышц. Все эти процессы в результате приводят к ухудшению трофики хряща, потере его эластичности, дистрофии и деструкции. Параллельно развивается перестройка костной ткани: образуются костные разрастания (остеофиты), головка нижней челюсти приобретает булавовидную, грибовидную или крючковидную форму, микроскопически в ней определяются явления остеопороза и остеосклероза. Закономерным итогом описанных патологических процессов становится деформация и нарушение конгруэнтности суставных поверхностей, асинхронность движений в нижней челюсти.
С учетом выявляемых рентгенологических изменений различают склерозирующий и деформирующий артроз ВНЧС. В первом случае изменения представлены выраженным склерозом костных поверхностей и сужением суставных щелей. Рентгенологическими признаками деформирующего артроза ВНЧС служат уплощение суставной ямки, суставной головки и бугорка, разрастание экзофитов на суставных поверхностях; в далеко зашедших случаях – выраженная деформация суставной головки нижней челюсти.
В зависимости от происхождения артрозы ВНЧС могут быть первичными и вторичными. Первичные артрозы возникают без предшествующей патологии суставов (обычно в пожилом и старческом возрасте) и носят полиартикулярный характер. Развитие вторичного артроза ВНЧС этиологически связано с предшествующей травмой, воспалением, обменными или сосудистыми нарушениями и т. д.; поражение в большинстве случаев моноартикулярное.
На основании клинико-рентгенологических данных в течении артроза ВНЧС выделяют 4 стадии:
- I (стадия начальных проявлений) – клинически отмечается нестабильность в суставе; рентгенологически выявляется умеренное неравномерное сужение суставной щели, обусловленное дегенерацией суставного хряща.
- II (стадия выраженных изменений) – в клиническом аспекте соответствует развернутой симптоматике; рентгенологические изменения характеризуются склерозом и оссификацией мыщелкового отростка нижней челюсти.
- III (поздняя стадия) – функция ВНЧС ограничена; рентгенологические признаки полной дегенерации хряща, массивного склероза суставных поверхностей, костных разрастаний, укорочения мыщелкового отростка, уплощения суставной ямки.
- IV (запущенная стадия) - развитие фиброзного анкилоза ВНЧС.

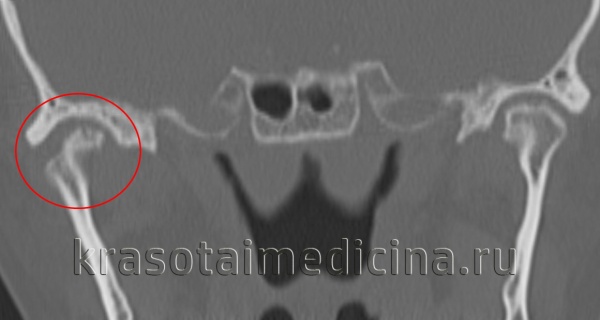
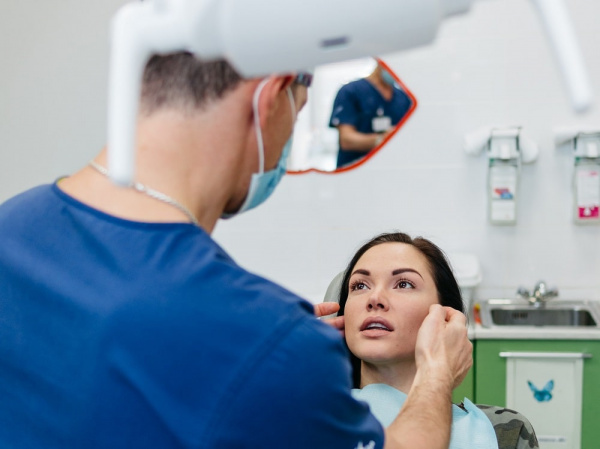
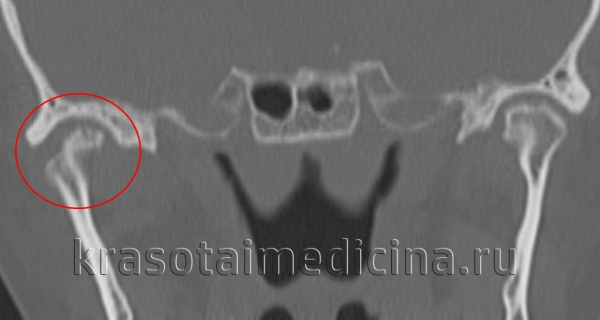
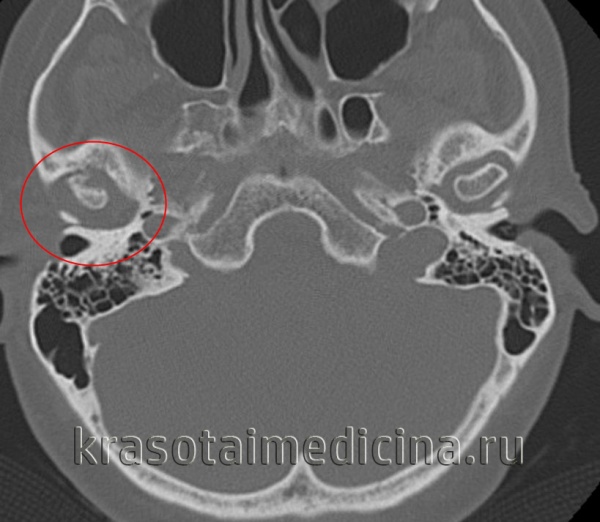
КТ ВНЧС. Артроз правого височно-нижнечелюстного сустава: деформация мыщелка нижней челюсти, сужение суставной «щели», остеофиты.
Симптомы артроза ВНЧС
Артроз ВНЧС развивается исподволь; симптоматика нарастает постепенно, поэтому пациент на первых порах не обращает внимания на происходящие изменения. Ранними признаками артроза служат щелканье, хруст, утренняя скованность в ВНЧС, которая исчезает в течение дня. В дальнейшем при функциональной нагрузке сустава (жевании, разговоре и пр.) присоединяются тупые боли; в случае развития реактивного синовита боли становятся ноющими, постоянными; обостряются при перегрузке сустава, в холодную погоду или к вечеру.
Через несколько месяцев после появления первых признаков артроза ВНЧС становится заметным ограничение амплитуды движения нижней челюсти, тугоподвижность сустава, при открывании рта смещение челюсти в больную сторону, асимметрия лица. На стороне поражения могут возникать ощущения онемения, покалывания кожи, глоссалгия, оталгия, снижение слуха, боль в глазу, головная боль.
Диагноз артроза ВНЧС основывается на основании клинических, рентгенологических и функциональных данных. При обращении к стоматологу-ортопеду производится анализ жалоб, осмотр полости рта, пальпация жевательных мышц и ВНЧС, определяется амплитуда движений и т. д. Обследование окклюзионных контактов осуществляется путем изучения диагностических моделей челюстей.
С помощью рентгенографии ВНЧС, как правило, обнаруживаются уже выраженные изменения; ранние признаки артроза ВНЧС позволяет выявить компьютерная томография (КТ ВНЧС или КЛКТ ВНЧС). Дополнительно может проводиться артрография ВНЧС, ортопантомография челюстей. С целью оценки активности жевательных и височных мышц при артрозе ВНЧС показана электромиография. Для изучения функции ВНЧС используется реография, артрофонография, аксиография, гнатография.
При необходимости пациенту с артрозом ВНЧС назначается консультация ортодонта, ревматолога, эндокринолога и других специалистов. Артроз ВНЧС следует отличать от артрита ВНЧС, мышечно-суставной дисфункции, хондромы, остеохондромы, остеомы суставного отростка и др.

Лечение артроза ВНЧС
При выявлении артроза ВНЧС необходимо проведение комплекса стоматологических (терапевтических, ортопедических, ортодонтических), физиотерапевтических лечебных мероприятий. На время основного курса лечения пациенту с артрозом ВНЧС рекомендуется щадящая диета, уменьшение нагрузки на пораженный сустав (ограничение жевания, разговоров и пр.), исключение перенапряжения.
На этапе стоматологического лечения устраняются факторы, приводящие к перегрузке элементов сустава (дефекты зубных рядов, нарушения окклюзии, нарушения прикуса) может быть показано избирательное пришлифовывание зубов, замена пломб, изготовление и установка искусственных коронок, мостовидных или съемных зубных протезов, ношение съемных ортодонтических аппаратов, капп, брекетов и т. п.).
Для купирования болевого синдрома при артрозе ВНЧС используются НПВС в виде таблеток или мазей, новокаиновые блокады. Для улучшения питания хрящевой ткани применяются хондропротекторы. Из физиотерапевтических процедур при артрозе ВНЧС рекомендуется ультразвуковая терапия, ультрафонофорез, электрофорез, лазеротерапия, магнитотерапия, гальванотерапия, флюктуоризация, парафинотерапия, озокеритотерапия, инфракрасное облучение, микроволновая терапия и др. Физиотерапия сочетается с массажем жевательных мышц и области сустава, специальной лечебной физкультурой.
При привычном вывихе нижней челюсти или поздних стадиях артроза ВНЧС, показано хирургическое лечение (удаление суставного диска, удаление суставной головки либо удаление головки с замещением трансплантатом).
Важным условием благоприятного прогноза и профилактики артроза ВНЧС является своевременное и рациональное протезирование зубов, нормализация прикуса, устранение сопутствующих заболеваний. В запущенных стадиях восстановление полноценной функции сустава без оперативного лечения невозможно. Пациенты с артрозом ВНЧС должны состоять на диспансерном учете у стоматолога, проходить необходимые лечебные курсы.
Взаимосвязь бруксизма и болевой дисфункции височно-нижнечелюстного сустава
Авторы: Орлова О.Р. 1 , Коновалова З.Н. 2 , Алексеева А.Ю. 1 , Мингазова Л.Р. 2 , Сойхер М.И. 2
1 ФГАОУ ВО Первый МГМУ имени И.М. Сеченова Минздрава России (Сеченовский Университет)
2 Центр междисциплинарной стоматологии и неврологии, Москва
Бруксизм характеризуется сжиманием челюстей, скрежетанием или трением зубов, является одним из основных этиологических факторов болевой дисфункции височно-нижнечелюстного сустава (ВНЧС) и чаще диагностируется у пациентов с этой патологией. Механизм развития дисфункции ВНЧС, вероятно, обусловлен гиперактивностью жевательных мышц, анатомически тесно связанных со структурами сустава, и усилением давления на ВНЧС, что вызывает дислокацию суставного диска, сопровождающуюся болью и нарушением движений в суставе. Для диагностики бруксизма используют анкетирование, клинический осмотр, полисомнографическое исследование, электромиографию (ЭМГ), брукс-чеккеры. Ведущим способом лечения бруксизма и дисфункции ВНЧС является локальное введение ботулинического нейропротеина (БНП) в спазмированные мышцы. Во многих исследованиях БНП вводили в минимальных или умеренных дозах в жевательные и височные мышцы либо только в жевательные мышцы. При ЭМГ-исследовании инъецированных (жевательных) и неинъецированных (височных) мышц у пациентов с бруксизмом выявлено, что эпизоды бруксизма снижались только в инъецированных мышцах. Успех в лечении дисфункции ВНЧС у пациентов с бруксизмом достигается путем инъекций БНП в височные, жевательные и латеральные крыловидные мышцы.
Ключевые слова: бруксизм, височно-нижнечелюстной сустав, ботулинотерапия, ботулинотоксин типа А, дисфункция ВНЧС, лицевая боль.
Для цитирования: Орлова О.Р., Коновалова З.Н., Алексеева А.Ю. и др. Взаимосвязь бруксизма и болевой дисфункции височно-нижнечелюстного сустава. РМЖ. 2017;24:1760-1763.
Interrelation of bruxism and painful temporomandibular joint disorder
Orlova О.R. 1 , Konovalova Z.N. 2 , Alekseeva A.Yu. 1 , Mingazova L.R. 2, Soyher M.I. 2
1 First Moscow State Medical University named after I.M.Sechenov
2 Center of Interdisciplinary Dentistry and Neurology, Moscow
Bruxism is characterized by jaw clenching, grinding or rubbing of teeth, and it is one of the main etiological factors of painful temporomandibular joint disorder (TMJD) and is more often diagnosed in patients with this pathology. The development of temporomandibular joint disorder is probably caused by the hyperactivity of the masticatory muscles, which are anatomically closely related to the joint structures, and the increased pressure on the TMJ, which causes the dislocation of the joint disc, accompanied by pain and movement disorders in the joint. For the diagnosis of bruxism the questionnaires, clinical examination, polysomnography, electromyography (EMG), brux-checkers are used. The leading way to treat bruxism and TMJD is the local administration of botulinum neuroprotein (BNP) to the spasmodic muscles. In many studies, BNP was administered in minimal or moderate doses to the masticatory and temporal muscles or only to the masticatory muscles. In the EMG study of injected (masticatory) and non-injected (temporal) muscles in patients with bruxism, it was found that episodes of bruxism decreased only in injected muscles. Success in the treatment of the TMJD in patients with bruxism is achieved by injecting BNP into the temporal, masticatory and lateral pterygoid muscles.
Key words: bruxism, temporomandibular joint, botulinum therapy, botulinum toxin type A, TMdJ, facial pain.
For citation: Orlova О.R., Konovalova Z.N., Alekseeva A.Yu. et al. Interrelation of bruxism and painful temporomandibular joint disorder // RMJ. 2017. № 24. P. 1760–1763.
Статья посвящена взаимосвязи бруксизма и болевой дисфункции височно-нижнечелюстного сустава. Бруксизм является одним из основных этиологических факторов болевой дисфункции височно-нижнечелюстного сустава. Лечение бруксизма и дисфункции височно-нижнечелюстного сустава осуществляется путем введения ботулинического нейропротеина в спазмированные мышцы.
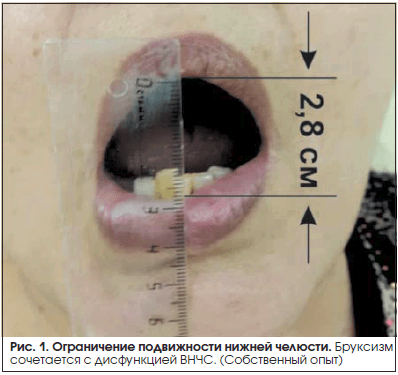
Бруксизм – заболевание, характеризующееся непроизвольным сжиманием челюстей, скрежетанием или трением зубов, которое отличается от обычных жевательных движений нижней челюсти. Бруксизм классифицируется на два типа: дневной бруксизм (ДБ) и ночной бруксизм (НБ). ДБ характеризуется полупроизвольными сжимающими движениями под влиянием тревоги и стресса в дневное время (во время бодрствования), тогда как НБ представляет собой нарушение движения оромандибулярной области, возникающее во время сна [1]. Перегрузка челюстно-лицевой системы бруксизмом приводит к пагубным последствиям для жевательной области. Часто у пациентов наблюдаются ограничение подвижности нижней челюсти (рис. 1), зубная боль, повышенная стираемость зубов, головные боли и эстетические проблемы («квадратная» форма лица). Бруксизм считается одним из основных этиологических факторов дисфункции височно-нижнечелюстного сустава (ДВНЧС), соответственно чаще диагностируется у пациентов с расстройством височно-нижнечелюстного сустава (ВНЧС), чем без такового [2, 3]. ДВНЧС является гетерогенным расстройством с многофакторной этиологией, которая обычно приводит к дисбалансу между суставным диском, суставной капсулой и мышцами, участвующими в акте жевания. Всех пациентов с ДВНЧС классифицируют на три группы: 1) с расстройством мышц, участвующих в жевании; 2) со смещением суставного диска (с редукцией или без нее); 3) с дисфункцией сустава (артралгия, остеоартрит, остеоартроз) [4]. Классическая триада симптомов дисфункции ВНЧС включает: боль в лицевой области или в области ВНЧС, ограничение движения нижней челюсти и щелкающий звук при движении ВНЧС. По данным Американского национального института стоматологических и краниофациальных исследований, распространенность ДВНЧС колеблется от 5% до 12% относительно всего населения с большей распространенностью среди женщин [5]. Бруксизм и ДВНЧС значительно снижают качество жизни больных. Подход к лечению данных нарушений должен быть мультидисциплинарным, с участием неврологов, стоматологов, челюстно-лицевых хирургов, сомнологов и психиатров.
Этиология
В настоящее время спорным вопросом остается этиология бруксизма, к примеру, обсуждают и стресс-менеджмент, и окклюзионную дисгармонию [6], расстройство сна (ICSD-3, 2014, n. 6 – Movement Disorders), соматоформное расстройство (ICD-10, Class V, Code F 45.8 – другие соматоформные расстройства), автономную дисфункцию, парафункцию. Но также существует ряд доказательств, свидетельствующих о том, что бруксизм связан с дисфункцией базальных ганглиев, хотя до сих пор данной теме не уделяли особого внимания [1]. Что касается стоматологической окклюзии, то оригинальные статьи и обзоры литературы свидетельствуют о том, что отношения между ДВНЧС, бруксизмом и естественной окклюзией зубов очень слабы, если они вообще существуют. Ятрогенные изменения окклюзии также не могут вызвать бруксизм. Поэтому в качестве основной теории обсуждается центральный механизм возникновения бруксизма [7].
Боль, эмоциональный стресс, связанный с ДВНЧС, часто приводят к тревоге, которая может проявляться сокращением мышц жевательной мускулатуры и скрежетом зубов. Это еще более усугубляет симптомы дисфункции и в литературе носит название цикла тревога – боль – напряжение. Эта теория предлагает одну из множества корреляций между тревожностью/депрессией и ДВНЧС/бруксизмом. У многих пациентов с ДВНЧС диагностирована депрессия, и в качестве основного лечения применялись селективные ингибиторы обратного захвата серотонина (СИОЗС). Это вызывает обеспокоенность, поскольку ряд исследований свидетельствуют о том, что СИОЗС могут индуцировать бруксизм и соответственно усугубить симптомы ДВНЧС, что ведет к дополнительным стоматологическим, физическим и эмоциональным осложнениям. До сих пор не ясно, существует ли эффективная альтернатива антидепрессантам для таких пациентов.
Таким образом, широкомасштабные рандомизированные клинические исследования необходимы для получения клинически значимых доказательств относительно лечения депрессии и тревоги у пациентов с ДВНЧС и без таковой [5]. Хотя причины бруксизма до сих пор изучаются, связь между бруксизмом и ДВНЧС была установлена во многих исследованиях. В исследовании Progiante et al., в котором участвовало более 1000 пациентов с ДВНЧС, выявлено, что у 30% проявились симптомы ДБ, а у 33,4% – симптомы НБ. Авторы не сообщили о распространенности смешанной формы (ДБ и НБ) бруксизма [8]. По-видимому, существует тесная связь между бруксизмом и ДВНЧС, точный механизм этих отношений еще предстоит выяснить, но предположительно это связано с гиперактивностью жевательных мышц, причиной которой является бруксизм, что усиливает давление на ВНЧС [5, 6]. По данным авторов, НБ наиболее ассоциирован с миофасциальной болью, артралгией и патологией суставов (смещение суставных дисков). Требуется больше когортных исследований с более высоким уровнем доказательности для определения причинно-следственной связи между бруксизмом и ДВНЧС [9].
Диагностика
Диагноз «бруксизм» прежде всего клинический, на основании анамнеза или во время осмотра пациента наблюдаются симптомы дисфункции, гипертрофия жевательных мышц, болезненность при пальпации в области ВНЧС и жевательных мышц, изменение формы овала лица, ограничение подвижности нижней челюсти, повреждение зубов. Заподозрить бруксизм у пациента можно с помощью анкетирования.
К примеру, в исследовании D.A. Paesani et al. (2013) использовалась анкета, состоящая из 5 вопросов для оценки бруксизма: «1. Знаете ли Вы, что во время сна скрежещете зубами? 2. Кто-нибудь говорил Вам, что во время сна Вы скрежещете зубами? 3. Во время утреннего пробуждения Ваши челюсти сжимаются (находятся в напряжении)? 4. Сжимаете ли Вы челюсти в дневное время (в состоянии бодрствования)? 5. Скрежещете ли Вы зубами в дневное время (в состоянии бодрствования)?». Получив ответы на эти вопросы, можно предположить у пациента ДБ, НБ или их смешанную форму [10]. В исследовании Marcin Berger et al. (2017), кроме опросника по бруксизму, оценивали также присутствие боли при ДВНЧС: «Была ли у Вас боль в лице, челюсти, в области виска, лба, впереди ушной раковины или в ухе на протяжении последнего месяца?» [3]. Для верификации диагноза НБ проводится полисомнографическое исследование с выявлением эпизодов бруксизма на электромиограмме (ЭМГ); более простым методом является применение брукс-чеккеров – изготавливаемых стоматологами тонких сплинтов, которые позволяют по площади стирания фасеток не только подтвердить наличие ночного бруксизма, но и судить о его интенсивности [11]. ЭМГ применяется во время бодрствования для выявления ДБ. В ближайшей перспективе появится бруксометр – компактный беспроводной нейрофизиологический прибор (фирма «Нейротех») для диагностики НБ.
Функции мышц, участвующих в акте жевания
Жевательные движения обеспечиваются основными мышцами: жевательными, височными, латеральными крыловидными и медиальными крыловидными (рис. 2). Все представленные мышцы иннервируются тройничным нервом [12].
Процесс жевания складывается из совместной синергетической и антагонистической работы мышц: поднятие и опускание нижней челюсти, выдвижение и возврат нижней челюсти в исходное положение, боковые движения челюсти. Подробные функции и анатомическая локализация мышц представлена в таблице 1 [12]. Одним из способов лечения бруксизма и ДВНЧС является инъецирование ботулиническим нейропротеином (БНП) интересующих мышц. Для этого необходимо знание строения и функции мышц этой области.
Ряд исследователей считают, что верхняя и нижняя часть латеральных крыловидных мышц являются ключевыми в развитии ДВНЧС (рис. 3). Обе части латеральных крыловидных мышц подвергаются изменениям, приводящим к дискомфорту и потере функции, связанным с ДВНЧС. Болезненность при пальпации предполагаемой нижней границы мышц часто встречается у пациентов с расстройствами ВНЧС. Некоторые клиницисты считают, что латеральная крыловидная мышца вовлечена в этиологию щелчка, болезненного при тяжелой дисфункции [13].
Ряд авторов сообщили об улучшении состояния пациентов с ДВНЧС после инъекции ботулинотоксина типа А в латеральные крыловидные мышцы [14]. Наиболее убедительные доказательства вовлеченности латеральной крыловидной мышцы в ДВНЧС, а именно связь гиперактивной нижней части латеральных крыловидных мышц с ДВНЧС, приведены в исследовании M.E. Guerrero et al. Сравнивая изображения компьютерных томограмм 60 пациентов с ДВНЧС, авторы обнаружили, что у обследуемых оказались значительно более длинные крыловидные пластинки, чем у пациентов контрольной группы [13, 14]. Когда возникает ДВНЧС, происходит дегенерация, обусловленная смещением суставного диска. Это смещение может быть вызвано острой или хронической травмой, которая приводит к длительному спазму в латеральной крыловидной мышце. Чрезмерное мышечное напряжение (хронический спазм латеральной крыловидной мышцы) вызывает постепенное ремоделирование пластинки (закон Вольфа), которое может быть первичным или одним из этиологических факторов боли и ДВНЧС [13, 14].
Ботулинотерапия
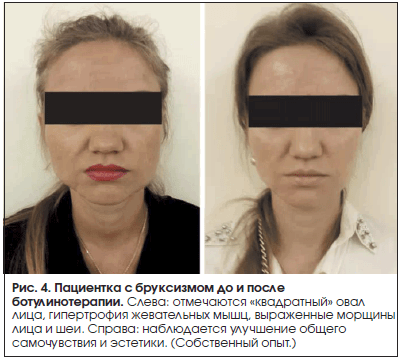
Терапией первой линии после постановки диагноза «бруксизм» следует считать ботулинический нейропротеин (БНП) (в ранних публикациях – ботулинический токсин), не откладывая и не дожидаясь развития осложнений со стороны зубочелюстной системы. Методика лечения бруксизма пришла из практики лечения оромандибулярной дистонии, и в настоящее время ботулинотерапия является «золотым стандартом» амбулаторной неврологической реабилитации пациентов с мышечными спазмами и болевыми синдромами. Благодаря уникальному механизму действия (модификации афферентации от мышечных рецепторов в ЦНС) БНП влияет на механизмы нейропластичности и изменяет гиперактивность стволовых и спинальных интернейронов (Орлова О.Р., 2000). Однако, несмотря на то, что первые публикации об инъекциях БНП при бруксизме появились в 1990-е годы, вопросы о выборе мышц, дозах БНП, кратности инъекций остаются дискуссионными. К сожалению, доказательная база по безопасности и эффективности лечения бруксизма с помощью БНП пока невелика. Имеющиеся обзоры [15–17] анализируют немногочисленные контролируемые исследования, соответствующие критериям доказательной медицины [18–20]. В этих исследованиях БНП вводили в минимальных или умеренных дозах в жевательные и височные мышцы либо только в жевательные мышцы. Подчеркивается, что нет валидизированных опросников для оценки тяжести бруксизма, нет четкого руководства по выбору мышц и доз БНП для инъекций. В обзоре R. Persaud et al. [16] приведены данные о высокой степени доказательности эффективности ботулинотерапии при бруксизме, тем не менее некоторые авторы не поддерживают эту точку зрения. По нашему мнению, негативные результаты могут быть связаны с тем, что в большинстве исследований по эффективности лечения бруксизма с помощью БНП были инъецированы только жевательные мышцы, в некоторых – жевательные и височные, и практически нет исследований, где инъекции проводились в латеральные крыловидные мышцы. В своем исследовании B. Bentsianov et al. описывают успех в лечении бруксизма с проведением двусторонних инъекций БНП в жевательные, височные и медиальные крыловидные мышцы. Инъекции в жевательные мышцы у пациентов с гипертрофией этих мышц улучшали симптомы и уменьшали объем мышцы до 30%. У пациентов с ДВНЧС отмечалось улучшение после инъекций БНП: снизилась болезненность данной области и уменьшилось ограничение открывания рта [21]. Латеральной крыловидной мышце обычно уделяют внимание при височно-нижнечелюстных расстройствах, где она является источником боли и ДВНЧС. У пациентов с дисфункцией жевательной мускулатуры инъекции БНП должны применяться в верхнюю часть латеральной крыловидной мышцы, которая стабилизирует головку нижней челюсти и суставной диск. Терапевтический эффект лечения длится 3–6 мес. и может быть постоянным, если связки в ВНЧС подверглись фиброзированию. Терапия БНП приносит двойную пользу: помимо облегчения боли она улучшает эстетику лица (рис. 4) [22]. БНП используется для лечения расстройств, связанных со смещением диска ВНЧС и при лечении привычного вывиха нижней челюсти после дисфункции латеральных крыловидных мышц. Для лечения дислокации диска Z.A. Bogucki et al. применяли 30 единиц БНП типа А в латеральные крыловидные мышцы при ЭМГ-мониторинге с 6-месячными интервалами. В течение одного года не наблюдалось рецидивов симптомов [22].
Вопрос о связи бруксизма и боли при ДВНЧС неоднократно исследовался, и большинство авторов пришли к выводу о наличии этой связи со спазмом латеральной крыловидной мышцы [18, 22]. Поэтому БНП был неэффективен при лечении миофасциальной боли при ДВНЧС, когда инъецировали только жевательную мышцу и не инъецировали латеральную крыловидную мышцу [22]. При ЭМГ-исследовании инъецированных (жевательных) и неинъецированных (височных) мышц у пациентов с бруксизмом выявлено, что эпизоды бруксизма снижались только в инъецированных мышцах, это говорит о том, что надо инъецировать все задействованные в жевании мышцы [20]. Полученные данные показали, что БНП является эффективным и безопасным методом лечения, снижает частоту эпизодов во сне, интенсивность сжатия зубов и интенсивность боли, улучшает самочувствие, но не препятствует возникновению самих эпизодов бруксизма.
Таким образом, связь между бруксизмом и ДВНЧС существует, но точный механизм развития патологии и причинно-следственные связи недостаточно изучены, необходимо продолжать исследования в данной области. Также необходимо продолжать проведение рандомизированных двойных слепых плацебо-контролируемых исследований для формирования руководств по выбору мышц и доз для ботулинотерапии бруксизма.
Читайте также:
- Сочетанное действие токсинов. Холодовая акклиматизация в токсикологии
- Патанатомия атеросклероза. Первичная семейная гипертриглицеридемия. Классификация атеросклероза по МКБ
- Влияние алкилирующих соединений на ядра клеток. Мишени алкилирующих соединений
- Липома конъюнктивы: признаки, гистология, лечение, прогноз
- Операция френикоэкзереза. Временный паралич диафрагмы
