Длительная персистенция фолликула - причины
Добавил пользователь Alex Обновлено: 28.01.2026
Эндометрит и атипичная гиперплазия эндометрия при длительно персистирующих фолликулах
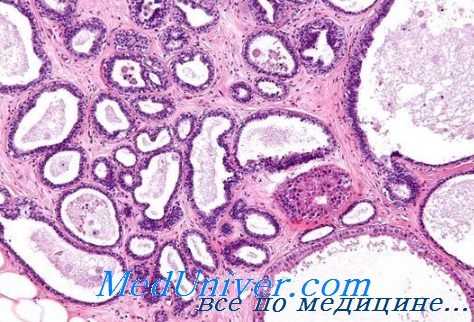
По данным Е. Н. Петровой, железисто-кистозной гиперплазии иногда сопутствует эндометрит. Кроме описанной типичной железисто-кистозной гиперплазии, возможна гиперплазия эндометрия без кистозного изменения маточных желез. Они остаются трубчатыми, но общий характер изменения эндометрия, его стромы и эпителия желез сближает эти две формы. В. А. Покровский наблюдал гиперплазию эндометрия с преимущественным разрастанием стромы.
При дисфункциональных маточных кровотечениях могут встречаться ранняя или поздняя пролиферация эндометрия и атрофический эндометрий, причем последний характеризуется двумя типами — с явлениями общей и кистозной атрофии.
Иногда во время гистологического исследования при типичной железисто-кистозной гиперплазии в железах, расположенных вблизи сосудов, возникает секреторная реакция, что объясняется лютеинизацией гранулезных клеток, образующих небольшое количество прогестерона в растущем и зреющем фолликуле (Hoffmann).
Особое место среди изменений эндометрия при дисфункциональных маточных кровотечениях занимают атипические гиперплазии. Campbell и Barter различают три степени се, отражающие различные стадии перехода гиперплазии в аденокарциному:
1) слабо выражено увеличение числа железистых структур, увеличение размера ядра с тенденцией к округлению, несимметричность размера желез, уменьшение стромы, эозинофилия цитоплазмы и образование в ней вакуолей;
2) некоторые из перечисленных признаков более выражены;
3) все критерии диагностики атипической гиперплазии резко выражены.
Многие авторы [Нудольская Е. О., Серебров А. И., Маркина В. П., Samuel, Armenia] расценивают атипические гиперплазии как предраковые заболевания, причем большинство из них к предраковым процессам относят длительно текущие, рецидивирующие, не поддающиеся лечению гиперплазии, и отводят первое место атипическим гиперплазиям.
За последние годы обращается особое внимание на предрак эндометрия, причем, хотя в диагностике предракового состояния ведущее место принадлежит морфологическим критериям, одной только морфологии для правильной клинической интерпретации бывает недостаточно.
Б. И. Железнов полагает, что к предраку относятся: 1) атипическая гиперплазия; 2) очаговый аденоматоз при железистой и базальной гиперплазии, полипах, диспластическом, атрофическом и малоизмененном функциональном и базальном слоях эндометрия; 3) аденоматозные полипы.
Большинство же клиницистов совершенно справедливо считают, что часто рецидивирующие гиперплазии следует также относить к предраку [Савельева Г. М. и др., Серов В. Н., Бохман Я. В. и др.], причем Я. В. Бохман полагает, что в репродуктивном и климактерическом периодах к предраку следует относить рецидивирующие гиперплазии, а к менопаузе — однократные гиперплазии.
Поскольку рак тела матки возникает преимущественно на измененном гормональном фоне не только в репродуктивной системе, но и на фоне значительных изменений гормонального гомеостаза во всей эндокринной системе, проведен ряд исследований по изучению общих изменений в организме женщин с рецидивирующими гиперпластическими процессами эндометрия. Показано, что у больных предраком эндометрия, кроме морфологических изменений, выявляются нейро-обменно-эндокринные нарушения с определенным симптомокомплексом.
К нему относятся диэнцефальное ожирение, ациклические кровотечения с ановуляцией, нарушение углеводного обмена, повышение глюкокортикоидной функции коры надпочечников, снижение соматотропнои и усиление гонадотропнои функции гипофиза [Бохман Я. В., Серов В. Н., Хайт Б. М., Грязнова И. М. и др.].
Б. И. Табачник, исследовавший гиперплазию эндометрия в 4863 случаях, установил, что при железисто-кистозной гиперплазии рак развивается в соотношении 2,5:1000, а при атипической гиперплазии — 47:1000. На основании экспериментальных данных Л. М. Шабад сделал заключение, что рак тела матки не возникает из здорового эндометрия, а проходит в своем развитии ряд фаз, одной из которых является гиперплазия эндометрия.
Длительная персистенция фолликула - причины
Маточные кровотечения при длительной функции фолликулов, обусловленные персистирующими или атретическими фолликулами, встречаются в любом возрасте, но чаще всего в период полового созревания в климактерическом периоде. Этот тип ановуляции является самой частой формой нарушения менструальной функции.
Дисфункциональные маточные кровотечения при персистенции фолликулов впервые описал в 1915 г. Schroder, и с тех пор они известны под названием metropathia haemorrhagica, или болезнь Шредера. При персистировании фолликулы выделяют эстрогены в большом количестве, что вызывает избыточный рост эндометрия с изменением желез, стромы и кровеносных сосудов. В этой фазе болезни наступает аменорея, которая, как правило, через 6—8 нед сменяется кровотечением.
Дисфункциональные маточные кровотечения встречаются и при длительном существовании атретических фолликулов, причем, согласно мнению некоторых авторов и нашему опыту, возникновение маточных кровотечений связано с атретическими фолликулами чаще, чем с персистирующими [Добротина А. Ф., Загрядская Л. П., Graber, Rilley]. Особенно часто дисфункциональные маточные кровотечения на фоне атретических фолликулов возникают в период полового созревания.
Впервые кровотечения при длительно существующих атретических фолликулах описал в 1920 г. Mayer. Даже сравнительно небольшие количества их приводят в конечном счете к тем же результатам, что и при персистенции фолликулов: к гиперпластическим процессам в эндометрии [Бодяжина В. И., Жмакин К. Н., Hoffmann, Rilley, Graber.

Во время воздействия эстрогенов наблюдается аменорея, обычно более продолжительная, чем при персистенции фолликулов. И персистиругощие и атретические фолликулы после более или менее активной функции начинают подвергаться обратному развитию с последующей их гибелью. По времени это совпадает обычно с началом кровотечения. Механизм образования его как при персистенции, так и при атрезии фолликулов одинаков и, хотя до конца он все еще не изучен. В ответ на падение уровня гормонов, происходящее обычно на 30—50%, по мнению В. В. Слоницкого и Graber, и наступающее при регрессии фолликулов в гиперплазированном эндометрии, возникают изменения, приводящие к маточному кровотечению («кровотечение спада» по Hoffmann). Имеются данные о том, что кровотечение не связано с особенностями строения эндометрия и может возникать при атрофическом строении его и в результате спада любых стероидных гормонов, обладающих активными свойствами.
Другой ведущий фактор в возникновении кровотечения — сосудистые изменения, наступающие в ответ на спад гормона. Сосудистая система эндометрия обладает особой чувствительностью к колебаниям содержания половых гормонов в крови. В результате действия эстрогенов возникает застойное полнокровие эндометрия с резким расширением капилляров, расположенных ближе к поверхности эндометрия и на верхушке полипозных выступов. Нарушается кровообращение, что наряду с изменением проницаемости сосудистых стенок вызывает гипоксию и нарушение обмена веществ в ткани.
При дисфункциональных маточных кровотечениях изменения в сосудистой сети заключаются в неправильном анатомическом расположении и направлении артериол, нарушении просвета, «беспокойстве» капилляров с возникновением то спазма, то расширения, в расстройстве сосудистой реактивности с извращением сосудистых реакций, повышении проницаемости, разрыве сосудов [Гуревич Е. И., Довженко Г. И., Лебедев А. А., Вишневская Л. Г., Труевцева Г. В.]. При исследовании соскобов эндометрия в состоянии железистой гиперплазии Л. Г. Вишневская во всех случаях нашла местное полнокровие, престаз, стаз и тромбоз сосудов с развитием отека и диапедеза эритроцитов в окружающих тканях, что связано с увеличением проницаемости сосудистых стенок. Нарушение их проницаемости при дисфункциональных маточных кровотечениях доказал и В. В. Слоницкий. Как известно, проницаемость сосудов зависит в основном от активности фермента глюкуронидазы. При персистенции этот фермент в фолликулярной жидкости, по данным В. В. Слоницкого, отсутствует, что дало возможность автору рассматривать патогенез кровотечений с позиций нарушения ферментной системы гиалуроновая кислота — гиалуронидаза — антигиалуронидаза.
Sippe в механизме кровотечения больше значение придает реакции сосудистых синусов, находящихся в поверхностном слое эндометрия. Стыки этих синусоподобных образований выстланы лишь тонким слоем ретикулиновых волокон, покрывающих кубический эндотелий. Отсутствие поддерживающей ткани лишает стенки синусов возможности сокращаться и противостоять любому напряжению, которым сопровождается падение гормонального уровня.
Кроме изменений в сосудах и связанных с ними изменений в эндометрии с образованием более или менее обширных участков некроза и отторжения этих участков, в механизме кровотечения нужно учитывать и местные факторы: повышение чувствительности эндометрия к эстрогенным стимулам [Ryglewicz, Sass] со снижением сократительной способности матки при ановуляторных кровотечениях, затрудненное отторжение эндометрия.
Персистенция фолликула
Персистенция фолликула — это гормонально-обусловленное расстройство менструальной функции, при котором нарушается фолликулогенез, отсутствует овуляция и сохраняется функционирование доминантного фолликулярного образования. Проявляется опсоменореей, спаниоменореей, меноррагией, бесплодием, болями внизу живота. Диагностируется при помощи фолликулометрии, УЗИ тазовых органов, определения уровней эстрогенов, прогестерона, ФСГ, ЛГ, гистологического исследования эндометрия. Основные схемы лечения предусматривают назначение гормональных средств — гестагенов, комбинаций эстрогенов с прогестинами, антиэстрогенных препаратов, аналогов ЛГ.
МКБ-10
Общие сведения
В норме фолликулогенез регулируется фолликулостимулирующим и лютеинизирующим гормонами передней доли гипофиза. В первой фазе менструального цикла под влиянием ФСГ в овариальной ткани формируется доминантный фолликул, во второй зрелый ооцит под действием ЛГ выходит из яичника и попадает в маточную трубу. При недостаточной концентрации ЛГ (лютеотропина, лютропина) овуляция не происходит, зрелый фолликул продолжает функционировать, выделяя в большом количестве эстрогены.
Клиническая картина расстройства, вызванного длительной персистенцией фолликула в пременопаузальном периоде, впервые была описана в 1915 году немецким акушером-гинекологом Робертом Шредером. Впоследствии заболевание получило название геморрагической метропатии или болезни Шредера. Позднее был выявлен вариант нарушения овуляции с кратковременным ритмичным персистированием фолликулярной ткани, характерный для пациенток подросткового и репродуктивного возраста.
Причины
Ключевой этиологический фактор, вызывающий расстройство, — нарушение секреции лютеинизирующего гормона гипофизом. Гормональный сбой может произойти в любом звене гипоталамо-гипофизарной системы. Основными причинами изолированного угнетения синтеза ЛГ при достаточном уровне эстрогенов, характерном для фолликулярной персистенции, являются:
- Заболевания гипоталамуса и гипофиза. Чаще гипоталамо-гипофизарная патология сопровождается нарушением секреции нескольких рилизинг-факторов или тропных гормонов. Однако при некоторых опухолях гипофиза и гипоталамуса, другой мозговой патологии (менингите, энцефалите, инсульте, аутоиммунном и лучевом поражении) возможно изолированное угнетение секреции лютеотропина.
- Возрастная гормональная перестройка. Становление механизмов гуморальной регуляции в подростковом возрасте и после родов, их дисбаланс при климаксе могут сопровождаться несинхронной продукцией люлиберина (ГнРГ), ЛГ и ФСГ. Кроме того, на фоне инволютивной атрофии эпифиза уменьшается производство мелатонина, который оказывает влияние на нормальную секрецию лютеинизирующего гормона.
- Приём фармацевтических препаратов. Синтез ЛГ может нарушаться при приёме лекарственных средств, влияющих на гипофиз, — прогестинов, антагонистов гормонов, сердечных гликозидов, фенотиазинов. Временный гормональный сбой с угнетением секреции лютеотропина возникает после воздействия высоких доз эстрогенов, входящих в состав монопрепаратов или комбинированных оральных контрацептивов.
- Стрессовые нагрузки. При длительном выполнении тяжёлой работы, постоянных эмоциональных переживаниях возрастает уровень АКТГ. Под влиянием адренокортикотропина уменьшается секреция лютропина. Из-за больших энергозатрат при стрессе нарушается выделение ГнРГ, необходимого для синтеза ЛГ. Этот же механизм лежит в основе ановуляции при нервной анорексии и спортивной аменорее.
Патогенез
Основой персистенции фолликула является отсутствие лютеиновой фазы менструального цикла. Из-за недостаточной концентрации лютеинизирующего гормона зрелая яйцеклетка остаётся в яичнике, дальнейшие физиологические изменения фолликулярной ткани не происходят, сохраняется активная секреция эстрогенов при недостаточном уровне прогестерона. На фоне абсолютной гиперэстрогении в слизистом слое матки продолжаются пролиферативные процессы. Развивается гиперплазия эндометрия, который не подвергается секреторной трансформации. При значительном разрастании внутреннего маточного слоя нарушается трофика клеток, тромбируются сосуды, начинаются некроз и десквамация. Как правило, эндометрий отторгается отдельными участками, из-за чего могут возникать обильные продолжительные кровотечения.
Классификация
Критерием систематизации клинических вариантов персистенции фолликулов служит срок, в течение которого сохраняется гормональная активность фолликулярной ткани. Такой подход учитывает особенности этиопатогенеза возможных вариантов заболевания. С учетом этого специалисты в сфере гинекологии выделили две основные формы расстройства:
- Кратковременная ритмическая персистенция. Может возникать в любом возрасте под действием факторов, вызывающих дисбаланс в секреции ГнРГ, ЛГ, ФСГ (заболеваний, стрессов, нагрузок, приёма медикаментов). Зрелый фолликул активно функционирует в течение 20-40 дней, после чего начинается менструальноподобное маточное кровотечение.
- Длительная персистенция (болезнь Шредера). Обычно развивается в предменопаузе на фоне инволютивных изменений гуморальной регуляции репродуктивной функции, в первую очередь циркадных нарушений из-за возрастной атрофии эпифиза. Продолжительная персистенция завершается атрезией фолликула и обильным кровотечением.
Симптомы персистенции фолликула
Основным проявлением расстройства являются ановуляторные дисфункциональные маточные кровотечения. Метроррагии неритмичны. Межменструальный промежуток превышает 35 дней, нередко достигает 6-8 недель и больше. В крайних случаях менструальноподобные кровотечения возникают 2-4 раза в год. При кратковременной фолликулярной персистенции интенсивность кровянистых выделений может не отличаться от обычных менструаций, при длительной кровотечения обильные, продолжительные (более 7 дней). Женщины репродуктивного возраста предъявляют жалобы на бесплодие. У части пациенток возникают тянущие боли справа или слева в нижней части живота.
Осложнения
Накопление секрета в полости длительно персистирующего доминантного фолликула может привести к формированию, прогрессированию и разрыву кисты яичника. В некоторых случаях кистозные образования достигают 5 см в диаметре и сопровождаются стойким болевым синдромом. На фоне обильных метроррагий часто возникает вторичная железодефицитная анемия. Постоянная персистенция фолликулов сопровождается значительной гиперэстрогенией, провоцирующей злокачественное перерождение эндометрия, развитие эндометриоза, дисплазии шейки матки, маточных миом, кистозно-фиброзной мастопатии, рака груди.
Диагностика
Обследование для исключения персистенции фолликула назначают пациенткам с жалобами на нарушения менструального цикла, постоянные задержки месячных, невозможность забеременеть. Поскольку симптомы расстройства не являются патогномоничными и могут наблюдаться при других гинекологических заболеваниях, для диагностики рекомендованы методы, позволяющие выявить неовулировавший доминантный фолликул и характерные гормональные изменения:
В качестве дополнительного метода показана кольпоскопия, выявляющая гиперэстрогенные изменения шейки матки — гипертрофию с гиперплазией, псевдоэрозии, эндоцервицит, цервицит, лейкоплакию, дисплазию. В общем анализе крови часто определяется снижение уровней эритроцитов и гемоглобина. Фолликулярную персистенцию дифференцируют с беременностью, ранним климаксом, другими причинами ановуляции и дисфункциональных маточных кровотечений — адреногенитальным синдромом, поликистозом яичников, яичниковой дисфункцией при оофоритах, аднекситах, опухолях овариальной ткани и т. д. По показаниям пациентку консультируют эндокринолог, нейрохирург, онколог.
Лечение персистенции фолликула
Больным показана консервативная терапия с гормональной коррекцией расстройства. Основными целями лечения являются восстановление нормального менструального цикла, фертильности и предупреждение возможных осложнений дисбаланса половых гормонов, особенно гиперэстрогении. Для устранения фолликулярной персистенции наиболее эффективны:
- Комбинированные оральные контрацептивы. Назначение современных эстроген-гестагенных препаратов восстанавливает нормальное циклическое содержание половых гормонов в крови при отсутствии овуляции. После отмены КОК возможна быстрая нормализация менструального цикла.
- Гестагены. Прогестины блокируют избыточную пролиферацию и обеспечивают нормальную секреторную трансформацию эндометрия, снижая риск гиперэстрогенного канцерогенеза. Гестагенная терапия осуществляется при выявлении гиперпролиферативных процессов в слизистой оболочке матке.
- Циклическая эстроген-гестагенная терапия. Прием монопрепаратов по схеме физиологичного менструального цикла позволяет более точно управлять уровнем половых гормонов. Принцип действия такой гормональной терапии аналогичен применению КОК, но отличается большей вариативностью.
- Циклическая терапия ХГ и прогестинами. Служит альтернативой эстроген-гестагенным схемам при высокой эстрогенной насыщенности организма. Аналоги хорионического гонадотропина обладают лютеинизирующим эффектом, способны стимулировать овуляцию, а прогестины трансформируют эндометрий.
- Агонисты ГнРГ. Влияют на ключевое патогенетическое звено расстройства — нарушение гипоталамо-гипофизарного метаболизма. Особенно эффективны при гиперэстрогении. Преимуществом агонистов ГнРГ является селективность действия в зависимости от уровня эстрогенов.
- Аналоги лютеинизирующего гормона. Восполняют недостаток лютропина в организме, стимулируют овуляцию, поддерживают развитие жёлтого тела. С учётом возможного усиления фолликулярной секреции при персистенции применяются с осторожностью под контролем гормонального фона.
Симптоматическое лечение обычно включает применение противоанемических препаратов, медикаментозный и хирургический гемостаз при обильных кровотечениях (использование утеротоников, антигеморрагических и гемостатических средств, монофазных КОК, лечебно-диагностическое выскабливание полости матки). Медикаментозную терапию дополняют коррекцией диеты с увеличением количества белков, витаминов, микроэлементов, витаминотерапией, адаптогенами. Назначают физиотерапевтические процедуры: электрофорез с сульфатами меди и цинка, шейно-лицевую гальванизацию, эндоназальный электрофорез с витамином B1 и новокаином, ультразвуковое воздействие на область матки, лазеротерапию, гинекологический массаж.
Прогноз и профилактика
Своевременное выявление персистенции фолликула и применение современных методов гормонотерапии в большинстве случаев позволяет восстановить менструальную и репродуктивную функции, предупредить возможные гиперэстрогенные осложнения. Первичная профилактика направлена на исключение физических и эмоциональных перегрузок, соблюдение принципов рационального питания, достаточный отдых, применение гормональной контрацепции только с учётом рекомендаций акушера-гинеколога, ограниченное назначение других препаратов, способных нарушить менструальный цикл.
3. Тактика ведения и принципы гормональной терапии больных с нарушениями менструальной функции перименопаузального возраста: Автореферат диссертации/ Алексанян С. Г. – 2008.
Ановуляторные маточные кровотечения: причины, клиника и диагностика
В основе ановуляторных дисфункциональных маточных, кровотечений лежит отсутствие овуляции и лютеиновой фазы. Ановуляция проявляется в кратковременной и длительной функции фолликула (фолликулов).
Кратковременная ритмическая персистенция фолликула — так называемый ановуляторный цикл. Ановуляторным циклом, принято называть отсутствие овуляции при циклических менструальноподобных кровотечениях. При этой форме патологии, встречающейся в основном в период полового созревания, у кормящих матерей, в климактерическом периоде и реже в детородном возрасте, в яичнике один или несколько фолликулов растут, достигают стадии больших зреющих фолликулов, которые персистируют в течение короткого времени (7—8 дней) и подвергаются в дальнейшем атрезии.
Эндометрий в верхних отделах частично распадается и возникает менструальноподобное кровотечение. В некоторых случаях распад поверхностных слоев отсутствует и менструальноподобное кровотечение происходит из сосудов per diapedesin.
Brown и соавт., Hoffmann считают, что спад гормонов может не происходить: кровотечение возникает вследствие изменений реакции эндометрия на воздействие эстрогенов (аналогично кровотечению у кастрированных женщин при одинаковых дозах вводимых извне эстрогенов).
Клиника. Наиболее частой бывает жалоба больных на бесплодие.

При гормональных исследованиях, согласно данным Brown и соавт., характерной чертой экскреции эстрогенов в течение ановуляторного цикла является более или менее постоянный уровень выделения эстрогенов, что резко отличается от колебаний их экскреции при овуляторном цикле. Уровень общих эстрогенов в течение всего цикла остается в пределах 13—30 мкг в суточной моче.
Уровень эстрогенов, прослеженных в течение 11 ановуляторных циклов у 6 женщин, был следующим: эстриола 5,21 мкг (в среднем 9,4±2,7 мкг), эстрона от 3 до 13 мкг (в среднем 6±2,3 мкг), эстрадиола от 0 до 10,2 мкг (в среднем 2,4±1,1 мкг), общие — от 9,3 до 31,1 мкг (в среднем 18,2± ±4,1 мкг).
Отсутствие овуляционного подъема и выраженного спада эстрогенов перед менструальноподобной реакцией характерно для аиовуляторных циклов.
Диагностика основывается на однофазной базальной температуре, положительном симптоме «зрачка» на протяжении всего цикла, более или менее однотипной цитологии влагалищных мазков, свидетельствующей о постоянном эстрогенном влиянии. Экскреция прегнандиола ниже 2 мг/сут. Окончательный диагноз ставится на основании гистологического исследования соскоба эндометрия, который следует делать за 2—3 дня до предполагаемого срока «менструаций» или в первые 2—3 ч менструальноподобных выделений (во избежание прерывания беременности ранних сроков при бесплодии, так как иногда ановуляторный цикл может чередоваться с овуляторным).
Эндометрий при ановуляторных циклах может представлять разнообразную гистологическую картину, но постоянной характерной особенностью его будет отсутствие признаков секреторной фазы [Петрова Е. Н., Hoffmann]. Слизистая оболочка тела матки может находиться в пролиферативной фазе без каких-либо особенностей или с выраженным отеком и резким полнокровием ткани.
Реже наблюдается избыточная пролиферация эндометрия и совсем редко диспластическая слизистая оболочка тела матки, характерными особеностями которой являются неодинаковая толщина функционального слоя, неправильная форма несколько расширенных и неравномерно расположенных желез с отеком и полнокровием кровеносных сосудов.
Ановуляторные циклы могут чередоваться с овуляторными (устойчивые ановуляторные циклы встречаются редко). В 9% случаев ановуляторные циклы бывают время от времени и лишь в 4% случаев постоянны [Hoffmann]. В связи с этим для окончательного диагноза предлагают не менее 3—4 мес измерять базальную температуру, прежде чем назначать терапию.
Ановуляторное маточное кровотечение
Ановуляторное маточное кровотечение – это маточное кровотечение при однофазном (ановуляторном) менструальном цикле. Как правило, появляется после задержки менструации, отличается от обычного менструального кровотечения большей продолжительностью и величиной кровопотери. Может провоцировать анемию. Ановуляторные маточные кровотечения возникают на фоне инфантилизма, пороков развития, хронических интоксикаций, инфекций, эндокринных нарушений, стрессов и плохого питания. Диагностируются на основании жалоб, анамнеза, гинекологического осмотра и результатов специальных исследований. Лечение – фармакотерапия, устранение основной патологии.
Ановуляторное маточное кровотечение – дисфункциональное кровотечение, возникающее на фоне ановуляторного цикла. Провоцируется вредными воздействиями, наблюдается на фоне некоторых заболеваний и врожденных аномалий. Возникает вследствие атрезии незрелого фолликула или персистенции фолликула, влекущих за собой нарушение циклического развития поверхностного слоя эндометрия и разрастание этого слоя с его последующим отторжением. Ановуляторные маточные кровотечения чаще выявляются в пубертатном или преклимактерическом возрасте. Отличаются от обычной менструации нерегулярностью, большей длительностью и величиной кровопотери. Сочетаются с бесплодием, вызванным отсутствием овуляции. Могут провоцировать вторичную железодефицитную анемию. Лечение ановуляторных маточных кровотечений осуществляют специалисты в области клинической гинекологии.
Непосредственной причиной ановуляторного кровотечения являются однофазные циклы, которые могут возникать в результате нарушения деятельности гипофиза и уменьшения количества фолликулостимулирующего или лютеинезирующего гормона, а также расстройств гормонального баланса (изменения соотношения эстрогенов, андрогенов, ЛГ и ФСГ). Однофазные циклы, сопровождающиеся ановуляторными маточными кровотечениями, провоцируются:
- инфантилизмом;
- пороками развития;
- нарушениями обмена веществ;
- авитаминозами;
- хроническими интоксикациями;
- инфекционными заболеваниями;
- тяжелыми стрессами.
Однофазные циклы не всегда являются свидетельством патологии, а меноррагии при таких циклах не всегда расцениваются как ановуляторные маточные кровотечения. В норме такие циклы возникают в течение 1-2 лет после менархе, в пременопаузе и во время кормления грудью. Кроме того, у некоторых женщин ановуляторные циклы чередуются с овуляторными. Диагноз выставляется только когда однофазные циклы сопровождаются обильными кровотечениями с нарушением общего состояния и работоспособности.
Нормальный менструальный цикл состоит из двух фаз. Первая фаза начинается с 1-го дня менструации. Старый внутренний слой эндометрия отторгается, затем начинается пролиферация – образование нового внутреннего слоя, готового принять оплодотворенную яйцеклетку. Одновременно в яичнике под влиянием фолликулостимулирующего гормона происходит созревание яйцеклетки. После созревания яйцеклетки передняя доля гипофиза выбрасывает в кровь пиковое количество лютеинезирующего гормона, который инициирует овуляцию – разрыв зрелого фолликула и выход яйцеклетки в фаллопиеву трубу. После этого начинается вторая фаза менструального цикла.
На месте фолликула образуется желтое тело, продуцирующее прогестерон. Активность пролиферации эндометрия снижается, высота поверхностного слоя увеличивается, создаются оптимальные условия для имплантации яйцеклетки. За несколько дней до начала менструации рост эндометрия прекращается. Желтое тело регрессирует, уровень прогестерона снижается. Кровообращение в поверхностном слое эндометрия нарушается, клетки некротизируются. Спазм сосудов сменяется их паралитическим расширением, и омертвевшие клетки выходят вместе с менструальной кровью.
При ановуляторном цикле вторая фаза отсутствует. Овуляция не наступает, оплодотворение невозможно. Может наблюдаться обратное развитие фолликула (атрезия) или продолжение роста фолликула с формированием кистовидного образования (персистенция). Желтое тело не образуется, уровень прогестерона не повышается, клетки эндометрия продолжают пролиферировать. Из-за отставания роста сосудов питание поверхностного слоя ухудшается, в нем возникают дистрофические изменения. Отторжение некротизированного эпителия сопровождается вскрытием сосудов и обильным кровотечением.

Симптомы
Выделяют три варианта ановуляторного маточного кровотечения:
- при атрезии множества фолликулов;
- при кратковременной ритмической персистенции фолликулов;
- при длительной персистенции фолликулов.
Атрезия множества фолликулов диагностируется в подростковом возрасте. Ановуляторное маточное кровотечение начинается после задержки менструации на срок от полумесяца до полугода, может быть умеренным, но продолжительным (более 10-15 суток) либо очень обильным, быстро приводящим к развитию анемии. В тяжелых случаях возможны вторичные нарушения свертываемости, еще больше усугубляющие ановуляторное маточное кровотечение.
Кратковременная ритмическая персистенция фолликулов может наблюдаться в любом возрасте, но чаще выявляется в репродуктивном периоде. Сопровождается менструальноподобным ановуляторным маточным кровотечением, обычно возникающим после задержки менструации на срок от нескольких дней до нескольких недель.
Длительная персистенция фолликулов обычно выявляется в пременопаузе, но может встречаться и у женщин других возрастов. Кровотечения продолжительные, обильные, повторяются через 1,5-2 и более месяца. При длительной персистенции чаще, чем при других формах, наблюдается анемия. Присоединение вторичной железодефицитной анемии при всех формах ановуляторного маточного кровотечения сопровождается слабостью, сонливостью, быстрой утомляемостью, головокружениями, обмороками, тахикардией, потливостью, бледностью кожи и слизистых.
Диагноз устанавливается на основании жалоб больной, сбора анамнеза, данных общего и гинекологического осмотра и специальных исследований. В пользу данной патологии свидетельствуют необычно обильные или длительные кровотечения, появляющиеся после задержки менструации.

Дифференциальная диагностика
Для определения причин развития ановуляторных маточных кровотечений и исключения других заболеваний, сопровождающихся аналогичной симптоматикой, назначают всестороннее обследование. Ановуляторные кровотечения дифференцируют с:
- болезнями крови;
- тромбоцитопенией;
- нарушениями функции печени;
- болезнями эндокринной системы;
- органическими и воспалительными заболеваниями репродуктивной системы.
Лечение ановуляторного маточного кровотечения
Лечение данной патологии может осуществляться амбулаторно или в условиях гинекологического отделения и включает в себя три этапа: остановку кровотечения, нормализацию и регуляцию менструального цикла. Первоочередной задачей акушера-гинеколога является уменьшение кровопотери и остановка кровотечения. При первичном обращении эта задача решается на этапе раздельного диагностического выскабливания. При повторном обращении по поводу ановуляторного маточного кровотечения проводят консервативную терапию.
Консервативное лечение
Обязательным условием консервативной терапии является отсутствие признаков гиперплазии эндометрия по результатам УЗИ и гистологического заключения о состоянии эндометрия, полученного не ранее, чем в течение трех месяцев до начала лечения. При ановуляторных маточных кровотечениях применяют средства для укрепления сосудистой стенки и повышения свертываемости крови, осуществляют гормональный гемостаз. При атрезии множества фолликулов обычно используют эстрогены, при регулярной персистенции – синтетические прогестины, при длительной персистенции – гестагены. Препараты подбирают индивидуально с учетом возраста, наличия или отсутствия анемии и других факторов.
Для коррекции вторичной железодефицитной анемии, возникшей вследствие ановуляторных маточных кровотечений, применяют препараты железа. Проводят лечение инфекционных, соматических и эндокринных заболеваний. Устраняют хронические интоксикации, назначают сбалансированную диету. Лечением ановуляторного менструального цикла занимается гинеколог-эндокринолог. Больным назначают гонадотропины сроком на 3-6 месяцев в промежутке между 11 и 14 днем цикла. За 6-8 дней до начала менструации пациентам с ановуляторными маточными кровотечениями внутримышечно вводят прогестерон.
Для стимуляции овуляции применяют эндоназальный электрофорез (воздействие на гипоталамо-гипофизарную область), электростимуляцию шейки матки и другие физиотерапевтические процедуры. Гормональную терапию и физиотерапию ановуляторных маточных кровотечений проводят на фоне общеукрепляющего лечения. Иногда в первой фазе менструального цикла назначают ваготропные препараты, стимулирующие созревание фолликула. Во второй фазе применяют симпатикотропные препараты, увеличивающие активность желтого тела.
Хирургическое лечение
Основным методом хирургического лечения ановуляторного маточного кровотечения является выскабливание, проводимое одновременно с лечебной и диагностической целью. Процедура обязательна при всех кровотечениях у больных в пременопаузе и при большинстве ановуляторных маточных кровотечений у пациенток репродуктивного возраста. Подросткам выскабливание проводят только по жизненным показаниям. В исключительных случаях выполняют надвлагалищную ампутацию матки либо гистерэктомию. У больных пременопаузального возраста показанием к операции являются ановуляторные маточные кровотечения в сочетании предраковыми заболеваниями шейки матки и атипической гиперплазией эндометрия. В остальных случаях удаление матки осуществляют только при очень тяжелых кровотечениях, угрожающих жизни пациенток.
Прогноз
Прогноз зависит от причины развития систематических однофазных менструальных циклов и последующих ановуляторных маточных кровотечений.
1. Дисфункциональные маточные кровотечения в возрастном аспекте/ Зайдиева Я.З.// Медицинский совет. - 2012.
2. Диагностика и лечение дисфункциональных маточных кровотечений в перименопаузе/ Тарасова М.А., Ярмолинская М.И.// Журнал акушерства и женских болезней. - 2004.
3. Аномальные маточные кровотечения пубертатного периода/ Уварова Е.В.// Репродуктивное здоровье детей и подростков. - 2018.
Читайте также:
- Суточная потребность в витаминах. Физиология обмена витамина А
- Обследование брюшной полости. Методы исследования брюшной полости
- Носительство микробов в конъюнктиве глаза. Конъюнктивальный мешок не стерилен?
- Клиника везикулезного риккетсиоза. Диагностика и лечение везикулезного риккетсиоза
- Вирусы Коксаки. Свойства вирусов коксаки. Эпидемиология инфекций вирусов коксаки.
