ЭхоКГ при расслоении стенки аорты (аневризме аорты)
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
ЭхоКГ при расслоении стенки аорты (аневризме аорты)
а) ЭхоКГ расслоения стенки аорты:
2. Классификация. При расслоении типа А, соответствующем расслоению I типа по De-Bakey, ложный просвет с отделяющей его мембраной прослеживается на всем протяжении грудной аорты. При расслоении типа А, соответствующем II типу по De-Bakey, расслоение охватывает лишь восходящую аорту, а при расслоении типа В, или расслоении III типа по DeBakey, ложный просвет ограничивается лишь нисходящей аортой. Такое деление на типы важно с тактической и прогностической точек зрения. Кроме того, целесообразно дополнить эту классификацию с учетом того, сообщаются ли истинный и ложный просветы или нет и каково направление кровотока в ложном просвете - антероградное или ретроградное.
Острое расслоение восходящей аорты, начинающееся с разрыва стенки в полость перикарда и развития тампонады сердца, характеризуется летальностью, равной примерно 1 % в час, и требует незамедлительной операции по абсолютным показаниям. Из-за высокого риска экстренной операции на нисходящей аорте (у 20-30% больных развивается парапарез) больных с расслоением, начинающимся дистальнее устья левой подключичной артерии (расслоение типа В или III тина по DeBakey), следует сначала попытаться лечить консервативно препаратами, снижающими АД. Если, несмотря на консервативное лечение, признаки расслоения нарастают, то следует выполнить операцию.
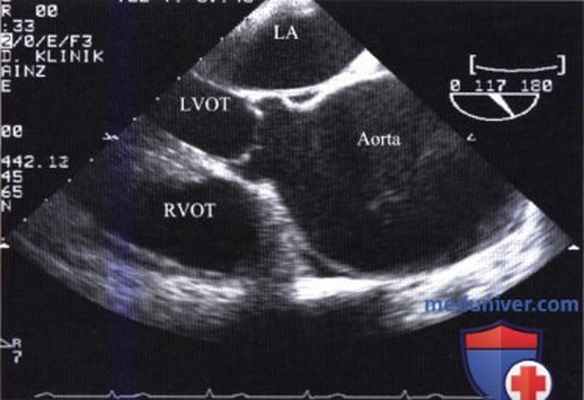
3. Трансторакальная эхокардиография. Чувствительность трансторакальной ЭхоКГ при отслоении внутреннего слоя восходящей аорты составляет менее 80%. На возможное расслоение восходящей аорты указывает также расширение корня аорты и недостаточность аортального клапана. Наличие жидкости в полости перикарда в таких случаях, вероятнее всего, указывает на прикрытый разрыв аорты.
Видео. Острое расслоение восходящей аорты (тип A) у 66-летнего больного. Чреспищеводная ЭхоКГ вдоль длинной (a) и короткой (b) оси сердца. Расслаивающая мембрана достигает плоскости аортального клапана.
4. Чреспищеводная эхокардиография. Поскольку конфигурация грудной клетки у многих больных не позволяет выполнить трансторакальную ЭхоКГ, при подозрении на расслоение аорты следует, не теряя времени, выполнить ЧПЭ, осуществляя мониторинг АД, ЧСС и насыщения артериальной крови кислородом на фоне одновременной седации больного.
Предостережение. Иногда при введении ультразвукового датчика в пищевод возможно повышение АД, приводящее к разрыву аорты, поэтому при выполнении чреспищеводного УЗИ следует обязательно вводить седативные и анти-гипертензивные препараты! По данным многочисленных исследований, чувствительность ЧПЭ при расслоении аорты составляет более 95%, специфичность - более 90%.
Методика чреспищеводной эхокардиографии. Чреспищеводная ЭхоКГ при подозрении на расслоение грудной аорты начинают с визуализации восходящей аорты при повороте датчика под углом 120°, а затем поворачивая плоскость лоцирования под углом 45-50 и 0°. В просвете аорты виден отслоившийся внутренний слой (разделительная мембрана, отделяющая истинный и ложный просвет), который отличается значительной подвижностью.
Предостережение. Если диаметр восходящей аорты увеличен и превышает размер левого предсердия, то из-за появления слабых артефактов «повторного эха» граница между левым предсердием и задней стенкой аорты может проецироваться в просвет восходящей аорты и быть ошибочно принята за мембрану, характерную для расслоения. Слегка изгибая зонд с датчиком, можно «вывести» эти артефакты в окружающие ткани и отличить истинную разделительную мембрану от ложной.
При выявлении разделительной мембраны необходимо исследовать аортальный клапан и измерить аортальное кольцо. После этого с помощью цветового допплеровского картирования пытаются выявить недостаточность аортального клапана, которая имеется у 70% больных с расслоением восходящей аорты, определить ее степень и уточнить причину. На рисунке ниже показаны три механизма развития аортальной недостаточности при расслоении аорты типа А, не считая двустворчатого аортального клапана; знание этих механизмов имеет значение при выборе способа реконструкции аорты. Кроме того, следует визуализировать проксимальный отдел коронарных артерий и уточнить, где они начинаются - в ложном просвете или в истинном. Затем, поворачивая зонд с датчиком, сканируют нисходящую аорту в различных плоскостях на всем протяжении от поддиафрагмального отдела до дуги.
Расслоение типа В охватывает только нисходящий отдел грудной аорты, а надрыв внутренней стенки локализуется обычно непосредственно дистальнее места отхождения левой подключичной артерии. Наличие экстравазата в полости перикарда, плевральной полости или в средостении (гематома) указывает на прикрытый разрыв аорты. Еще одной формой расслоения является описанное Svensson и соавт. «эксцентричное выбухание» расширенной восходящей аорты без видимой разделительной мембраны.
Схема, отражающая различия между кровоизлияниями в стенку аорты и образованием в стенке гематомы. Интрамуральная гематома в восходящей аорте, связанная с аневризматическим расширением аорты. Интрамуральная гематома нисходящей аорты. Видно центральное смещение очагов обызвествления интимы. Увеличение интрамуральной гематомы, приводящее к расслоению аорты III типа по классификации DeBakey (В). Схема, отражающая различия между интрамуральной гематомой (слева) и тромботическими отложениями в аневризме аорты (справа).
5. Интрамуральная гематома. Интрамуральную гематому рассматривают как предстадию расслоения аорты или как особую его форму. Кровотечение в медию происходит из разорвавшихся vasa vasorum и наблюдается примерно в 19% случаев расслоения стенки аорты. Интрамуральные гематомы в 30% случаев образуются в восходящей аорте, в 60% - в нисходящей. Они вызывают утолщение стенки аорты и у 15-40% больных приводят к типичному расслоению стенки или ее разрыву. Примерно в 60% случаев интрамуральные гематомы аорты сопровождаются экстравазацией крови в полость перикарда, плевральную полость или в средостение. Диагностические критерии в таких случаях включают:
- появление типичной боли,
- серповидное утолщение стенки аорты более 7 мм на поперечном срезе,
- центральное перемещение очагов обызвествления интимы.
Интрамуральные гематомы нисходящей аорты могут полностью рассосаться. Лечение интрамуральных гематом такое же, как типичного расслоения стенки аорты. По данным крупного регистра, охватывающего 1010 больных с острой патологией аорты, частота интрамуральных гематом составляет 5,7%, а летальность при них примерно такая же, как при классическом расслоении стенки аорты (20,7 и 23,9% соответственно). У 40% больных интрамуральные гематомы локализуются в восходящей аорте.
6. Пенетрирующие язвы. При разрыве атеросклеротических бляшек стенка аорты изъязвляется, и кратер язвы часто выполняется тромботическими наложениями. Пенетрация язвы вглубь стенки аорты может привести к образованию интрамуральной гематомы, а также к разрыву аорты, особенно у пожилых людей. Изъязвление стенки отмечается у 5% больных с расслоением аорты.
Чреспищеводная ЭхоКГ позволяет контролировать установление стента в аорту и наблюдать в дальнейшем за больным.
8. Новая классификация. Европейское общество кардиологов предложило новую классификацию расслоения аорты и других острых ее заболеваний, включая интрамуральные гематомы и пенетрирующие язвы, которые могут встречаться изолированно или, прогрессируя, приводят к классическому расслоению.
б) Травматический разрыв аорты. Наиболее частая локализация травматических разрывов аорты - область перешейка. Прикрытый или полный разрыв стенки аорты наблюдается у 12% пострадавших от травмы, связанной с внезапным резким торможением тела (децелерационный синдром), чаще всего при автомобильных авариях. Чувствительность и специфичность ЧПЭ в диагностике разрывов в области перешейка аорты у этой категории тяжелых больных с политравмой превышает 95%. Типичным признаком прикрытого разрыва аорты является наличие эхогенной массы, выдающейся в просвет аорты, и быстрое появление вдоль аорты характерной для расслоения плотной разделительной мембраны или образование псевдоаневризмы. Изменения аорты связаны с образованием гематомы в средостении между пищеводом и аортой и вызываемым ею расширением промежутка между ними. С помощью цветовой допплерографии можно уточнить особенности кровотока в аорте в области разрыва. Для ложной аневризмы характерен типичный двухфазный кровоток, который в систолу направлен в полость аневризмы, а в диастолу - из аневризмы обратно в просвет аорты.
Видео. Травматическое расслоение стенки аорты у 36-летнего больного, которое произошло в результате падения с наблюдательной вышки. Чреспищеводная ЭхоКГ (поперечное сечение): дистальнее дуги аорты в типичном месте видно ограниченное расслоение стенки аорты.
Видео. Тот же больной, что и на видео выше. Чреспищеводная ЭхоКГ (продольное сечение): дистальнее дуги аорты в типичном месте видно ограниченное расслоение стенки аорты.
Видео. Тот же больной, что и на видео выше. Чреспищеводная ЭхоКГ: расслоение стенки аорты после имплантации стента. Большая аневризма восходящей аорты.
в) Аневризмы грудной аорты. Локальное расширение аорты более чем в 1,5 раза ее диаметра по сравнению с возрастной нормой или более 3,5 см расценивается как аневризма. Различают циркулярное расширение, характерное для веретеновидных аневризм, и эксцентричное расширение, как при мешотчатых аневризмах. Причинами образования аневризм бывают атеросклероз, кистозная дегенерация медии, синдром Марфана или воспалительный процесс.
Трансторакальная ЭхоКГ позволяет визуализировать лишь восходящую аорту, а при благоприятных условиях исследования также дугу аорты. Для большей информативности выполняют ЧПЭ. Цель УЗИ состоит в том, чтобы уточнить локализацию, границы и ширину аневризмы, функцию аортального клапана и вовлечение в аневризму отходящих от нее ветвей (например, ветвей дуги аорты), а также выяснить, имеется ли расслоение стенки аорты. При исследовании в динамике, когда необходимо проследить за темпами увеличения аневризмы, измерения следует выполнять в определенном месте аорты. Темпы увеличения аневризм грудной аорты составляют 0,1-0,5 см/год. Они зависят от исходного диаметра аорты, т.е. большие аневризмы увеличиваются быстрее, чем маленькие. О быстром темпе увеличения говорят, когда оно превышает 0,5 см/год. Операция показана при аневризме диаметром 5,5—6 см и более, так как вероятность разрыва таких аневризм превышает 30% в год. В аневризме часто выявляют пристеночные тромбы.
Атеросклеротическая бляшка в нисходящей аорте, выявленная при эхографии в продольной плоскости. Тромботические наложения при атеросклерозе аорты.
У больных с осложненными бляшками прогноз значительно более серьезный, что связано с большим риском рецидивирующей тромбоэмболии и смерти (относительный риск по сравнению с пациентами с простыми бляшками составляет 4,3). С помощью ЧПЭ можно определить морфологию бляшек, их толщину, размер, а также наблюдать за их динамикой. Антикоагулянты по сравнению антиагрегантами более эффективно снижают риск тромбоэмболии: на фоне приема этих препаратов частота тромбоэмболических осложнений составляет 6,7 и 19,5% соответственно.
Различные типы поражения аорты при аортите Такаясу.
д) Воспалительные заболевания аорты:
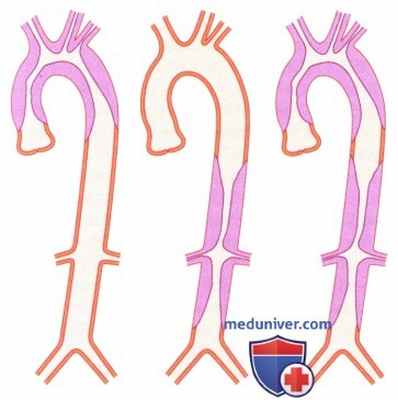
1. Аортит Такаясу. Аортит Такаясу представляет собой артериит, поражающий лиц моложе 40 лет. Соотношение женщин и мужчин, страдающих данным заболеванием, составляет 8:1. Заболевание начинается с повышения температуры тела, причину которого часто не удается установить, и изменений в лабораторных анализах воспалительного характера. В острой стадии аортита Такаясу выявляют утолщение стенки артерий, вызывающее стеноз. В зависимости от степени вовлечения в процесс аорты выделяют три типа заболевания. В поздней стадии образуется рубцовая ткань, появляется неровность контуров сосудов и их стеноз.
2. Гигантоклеточный аортит. Гигантоклеточный аортит представляет собой редкое (менее чем в 15% случаев) поражение проксимального отдела аорты и ее дуги у больных в возрасте старше 60 лет. В результате изменения стенки артерий образуются мешотчатые аневризмы, а поражение аортального клапана приводит к развитию его недостаточности.
3. Бактериальный аортит. Инфекция, вызываемая сальмонеллами и золотистым стафилококком и другими бактериями, может привести к развитию аортита, для которого характерно быстрое развитие аневризм.
Расслаивающая аневризма аорты
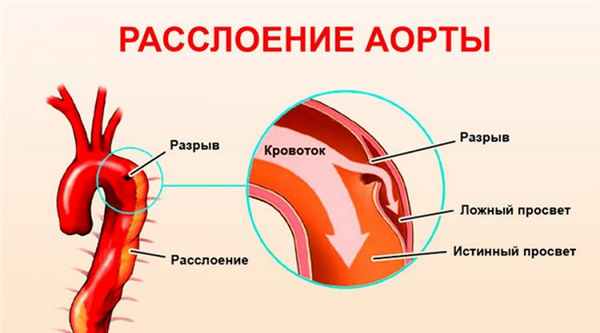
Расслаивающая аневризма аорты - это состояние, характеризующееся разрывом внутренней стенки артерии.
4.20 (Проголосовало: 5)
Расслаивающая аневризма аорты - это состояние, характеризующееся разрывом внутренней стенки артерии (интимы) с образованием ложного хода, который расширяется и сдавливает основной просвет артерии, уменьшая кровоснабжение нижележащих органов. В любой момент истончение стенки сосуда может привести к смертельному разрыву аорты.
Статистика аневризма
- Около 50% пациентов с расслоением аорты без лечения умирают в течение 48 часов (риск смерти в течение первого часа при остром расслоении аорты равен 1%);
- В большом медицинском исследовании, включавшем 963 пациента с расслоением аорты (РА), 36% больных умерли в течение 48 часов, 71% в течение 2-х месяцев, 89% в течение 3-х месяцев и 91% в течение 6 мес.
Виды аневризм
Аневризмы различаются по:
- Вызвавшей их причине (атеросклероз, дегенеративные изменения стенки сосуда, травма, инфекции);
- Локализации (грудной, брюшной отдел аорты);
- Форме (веретенообразная, мешотчатая);
- Строению стенки (истинная, ложная);
- Наличию расслоения.
Классификация расслоения аорты по De Bekey
I тип – расслоение начинается в восходящем отделе и распространяется на большую часть сосуда
II тип - расслоение только восходящего отдела аорты
III тип – расслоение нисходящей грудной аорты:
- ограничено проксимальным отделом нисходящей грудной аорты;
- распространяется на супра- и инфраренальные отделы аорты.
Клиническая картина расслаивающей аневризмы аорты
- Острая стадия - 14 дней;
- Подострый период длится до 2 месяцев.
В клинической картине доминирует болевой синдром – 90%,который характеризуется внезапно возникшей постоянной высокоинтенсивной боли в середине грудной клетки, живота, межлопаточном пространстве или пояснице, мигрирующей при расслоении. При расслоении восходящего отдела аорты болевой синдром в грудной клетки может сочетаться с признаками инсульта (нарушение зрения, речи, возникновение парезов и параличей и др.). Также может встречаться наличие потери сознания, внезапной слабости или одышки.
Факторы риска развития расслаивающей аневризмы аорты
Что должно настораживать пациента в отношении расслоения:
- повышение артериального давления в анамнезе (гипертоническая болезнь);
- выявленная ранее при обследовании аневризма аорты, пороки аорты и аортального клапана, а также наличие данных состояний у родственников;
- высокий рост, деформация грудной клетки и другие характерные признаки синдрома дисплазии соединительной ткани;
- беременность (иногда возможно появление расслоения аорты у здоровых женщин во время беременности).
Диагностика аневризмы аорты
- После выяснение жалоб, сбора анамнеза и тщательного клинического осмотра, врач-кардиолог сможет заподозрить наличие у пациента аневризмы аорты. Но для подтверждения диагноза врачу потребуются дополнительные методы обследования.
- ЭКГ - экспресс метод оценки состояния электрической активности сердца, позволяющий в данном случае выявить гипертрофию миокарда как проявление гипертонической болезни, а также исключить наличие других острых заболеваний со схожей симптоматикой (острый инфаркт миокарда, перикардит, ТЭЛА).
- Ультразвуковые методы исследования – при наличии аневризмы восходящего отдела аорты (I и II тип расслоения) или наличия пороков аортального клапана достаточно информативным методом диагностики является ЭХО-кардиография (УЗИ-сердца).
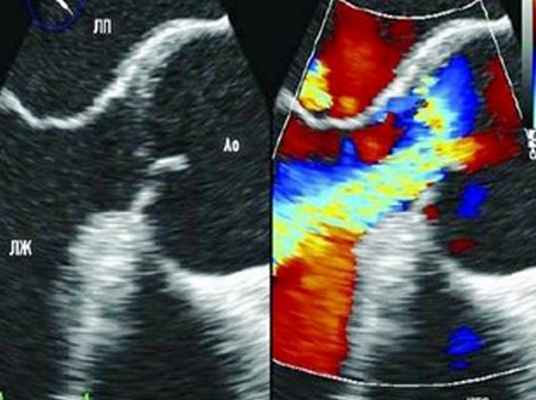
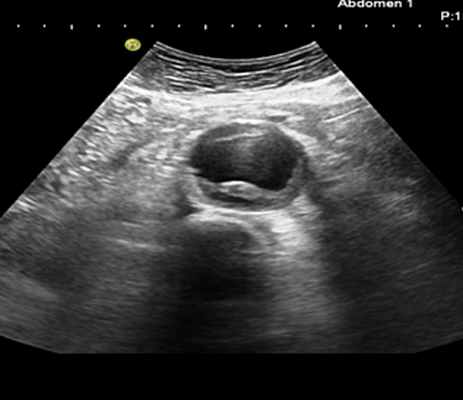
При расслоении III типа проводится УЗИ брюшной аорты.
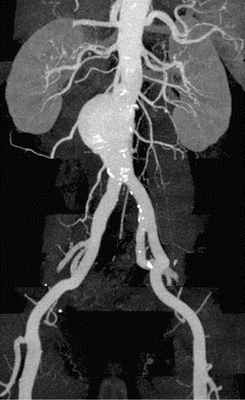
4. Ангиография (аортография) – является инвазивным методом исследования, позволяющим при помощи контраста визуализировать аорту и ее ветви. Этот метод обладает высокой диагностической ценностью, однако недостатком его является инвазивность (прокол сосуда), рентгеновское излучение, а также введение контраста, который может быть противопоказан при хронической почечной недостаточности;
5. МРТ, КТ аорты – является «золотым стандартом» диагностики аневризмы аорты и ее осложнений. Является дорогостоящим методом исследования и проводится в специализированных центрах.
Дифференциальная диагностика
- С приступ стенокардии или острым инфарктом миокарда (ЭКГ, ЭХО-КГ, анализ крови)
- Пороки сердца (ЭКГ, ЭХО-КГ)
- Скелетно-мышечная боль (ЭКГ, консультация кардиолога, при необходимости ЭХО-КГ или УЗИ-брюшного отдела аорты)
- Перикардит (воспаление сердечной сумки – ЭКГ, ЭХО-КГ, анализы крови)
- Желчная колика, панкреатит (УЗИ-брюшной полости, анализ крови)
- Тромбоэмболия легочной артерии (ЭКГ, ЭХО-КГ, анализы крови)
Лечение расслаивающей аневризмы аорты
Выбор метода лечения основан на определении размеров аневризмы и скорости расслоения, локализации и распространенности процесса (тип аневризмы). Так консервативная (лекарственная) терапия эффективна при III типе расслоения, а хирургическое лечение при I-II типах.
Также консервативная терапия показана пациентам при любом типе расслоения аорты как начальный этап лечения, до момента проведения МРТ, КТ-аорты или аортографии. Основной целью терапии является замедление прогрессирования расслоения аорты и нормализация артериального давления.
Экстренное оперативное вмешательство показано при угрожающем разрыве аневризмы, быстро прогрессирующем характере расслоении, развития острой недостаточности аортального клапана или гемотампонады (накопление крови вокруг сердца, приводящее к его сдавлению). Хирургическая тактика заключается в удалении пораженного сегмента с протезированием искусственными материалами или малоинвазивное лечение с установлением эндопротеза:
- Протезирование аорты на «открытом» сердце;
- Малоинвазивное эндоваскулярное протезирование аорты.
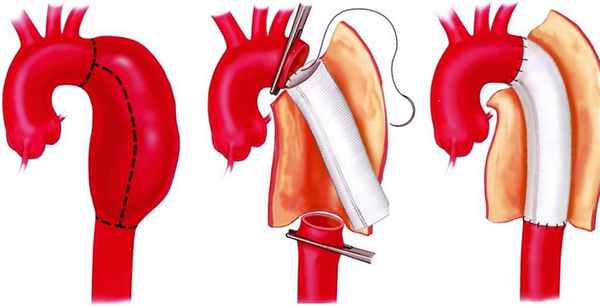
Таким образом, совместная задача врача и пациента состоит в ранней диагностике столь опасного для жизни состояния, как расслаивающая аневризма аорты. Только своевременное обращение к врачу, особенно при наличии факторов риска, позволит значительно улучшить прогноз жизни при данном состоянии.
Применение визуализирующих методов в диагностике расслаивающей аневризмы аорты
О.Ю. Атьков, Д.М. Атауллаханова, В.Е. Синицын, С.К. Терновой, Т.В. Балахонова
Atkov O.Yu., Ataullakhanova D.M., Sinitsyn V.E., Ternovoy S.K., Balahonova T.V.
Институт клинической кардиологии им А.Л. Мясникова Российского кардиологического научно-производственного комплекса МЗ РФ, Москва
Cardiology Research Complex, Ministry of Health of the Russian Federation, Moscow
Анализируется случай расслаивающей аневризмы аорты. Ддя уточнения диагноза и определения начала и протяженности отслойки интимы использовался комплекс современных визуализирующих методов - трансторакальная и чреспищеводная ЭхоКГ, а также электронно-лучевая томография. Продемонстрирована высокая диагностическая значимость примененных методов.
Analyzed is the case of aortic dissecting aneurism. Improvement of the diagnosis and determination of the origin and expanse of intima detachment were performed with a set of present-day imaging techniques including transthoracic and transesophageal echocardiography and electron-beam CT. A high diagnostic virtue of these techniques was demonstrated. ("Визуализация в клинике", 1998, 13: 51-54)
Ключевые слова: ультразвуковая диагностика, расслаивающая аневризма аорты, эхокардиография, чреспищеводная ЭхоКГ, электронно-лучевая томография.
Key words: ultrasound imaging, aortic dissection, echocardiography, transesophageal echocardiography, electron-beam CT.
Расслаивание аневризмы аорты - самое частое из неотложных состояний, связанных с заболеванием аорты, которое заканчивается летальным исходом у половины больных уже в первые 48 часов. Многообразие клинических проявлений расслаивания аневризмы аорты (РАА) ведет к диагностическим ошибкам. По данным большинства исследователей, правильный диагноз ставится лишь в 50% случаев. Уменьшение летальности в последнее десятилетие связано со значительным улучшением диагностики и совершенствованием хирургических методов лечения.
Различают три типа РАА по классификации De Bakey в зависимости от места расположения отслоившейся интимы [4]:
тип I - восходящая аорта, дуга и нисходящий отдел аорты,
тип II - восходящая аорта,
тип III - нисходящая аорта.
Золотым стандартом среди диагностических методов считался и все еще считается метод контрастной аортографии. В то же время это довольно дорогой инвазивный метод, опасный своими осложнениями. Именно поэтому клиницисты не всегда используют его при подозрении на РАА, особенно при отсутствии клинических проявлений или при атипичной симптоматике.
12 декабря 1997 г. у больного У., 40 лет, впервые в жизни без провоцирующих факторов развился интенсивный приступ болей за грудиной. Вызванная бригада скорой помощи на основании данных ЭКГ не выявила ишемических изменений в миокарде. От госпитализации больной отказался. Боль продолжалась четверо суток, В последующем с помощью ЭхоКГ была обнаружена аневризма восходящего отдела аорты. Боль в грудной клетке больше не возникала. Со слов больного, несколько лет назад он перенес травму грудной клетки (удар).
2 марта 1998 г. больной поступил в НИИ кардиологии им А.Л. Мясникова. При поступлении состояние больного было удовлетворительным, жалоб не предъявлял. Аускультативно над всей поверхностью сердца выслушивался систолический шум, над аортой - грубый систоло-диастолический шум. Пульс на a. radialis слева хорошего наполнения, справа - резко ослаблен, ЧСС 60-70 ударов в мин. Отмечалась асимметрия артериального давления: на левой руке 120/80 мм рт. ст., на правой руке - 80/60 мм рт. ст.).
С целью уточнения диагноза больному проведено ультразвуковое исследование сердца и сосудов, ЧПЭхоКГ и электронно-лучевая томография (ЭЛТ).
Таким образом, по данным ТЭхоКГ, у пациента обнаружены расслаивающая аневризма восходящего отдела аорты с развитием относительной недостаточности аортального клапана 2-й ст. и расширение ЛЖ.
Для уточнения состояния аортального клапана, выявления границ отслоившейся интимы и определения объема и особенностей предстоящего оперативного вмешательства, в том числе на клапане, была проведена ЧП ЭхоКГ.
Под местной анестезией 10%-ным раствором лидокаина после внутривенного введения 2 мл раствора реланиума выполнена ЧП ЭхоКГ. Створки аортального клапана оказались неизмененными, аорта в области клапана не расширена, диаметр ее здесь равен 3.5 см. В 2 см от места прикрепления створок аортального клапана визуализируется отслоившаяся интима (рис. 2) с формированием ложной аневризмы в области задней стенки. Диаметр аорты в этой области составляет 6.2 см. При цветовом допплеровском картировании в нижней части отслоившейся интимы обнаружено отверстие размером 2.4 см (рис. 3) Отслойка интимы распространяется до дистального отдела дуги аорты, диаметр которой не превышает 3.5 см. Нисходящий отдел аорты не изменен и не расширен (2.6 см).
Таким образом, по данным ЧПЭхоКГ, диагностирована РАА в восходящем отделе с распространением и на дистальный отдел дуги.
При исследовании экстракраниального отдела брахиоцефальных артерий методом дуплексного сканирования и цветового допплеровского картирования потока выявлено расслоение брахиоцефального ствола с формированием двух каналов (рис. 4). Первый из них диаметром 10 мм переходит в правую сонную артерию, кровоток в которой не изменен. Второй канал диаметром 2.3 мм переходит в подключичную артерию, где определяется кровоток с повышенной скоростью и элементами турбулентности. Направление кровотока по правой позвоночной артерии ретроградное, что является признаком развития постоянной формы синдрома позвоночно-подключичного обкрадывания (рис. 5).
Таким образом, отслоение интимы аорты у данного больного распространялось на брахиоцефальный ствол, что, по-видимому, и привело к ослаблению пульса на a. radialis и снижению артериального давления справа.
Для уточнения данных, полученных с помощью ультразвуковых методов исследования, была проведена электронно-лучевая томография (ЭЛТ) на аппарате "Imatron", модель С-150 (США ) с синхронизацией по ЭКГ. Время выполнения одного среза составляло 100 мс. Все исследование было осуществлено в течение одной тридцатисекундной задержки дыхания. Толщина срезов и расстояние между их центрами равнялось 3 мм. ЭЛТ выполняли до и после внутривенного болюсного введения 120 мл неионного рентгеноконтрастного препарата Омнипак, содержащего 350 мг йода/мл, фирмы Никомед (Норвегия) со скоростью 3.5 мл/сек.
Рис. 1. Трансторакальная ЭхоКГ. Парастернальная позиция. Одномерное исследование аорты. Аорта расширена, по задней стенке определяется двойной контур (отслоившаяся интима).
Fig. 1. Transthoracic echocardiography: parasternal position, one-dimensional investigation. The enlarged aorta has a double contour along the posterior wall (detached intima).
Рис. 2. Чреспищеводная ЭхоКГ. Двухмерное изображение аорты по длинной оси. Стрелками показана отслоившаяся интима.
Fig. 2. Transesophageal echocardiography: two-dimensional image of the aorta along the long axis. Arrows point at the detached intima.
Рис. 3. Чреспищеводная ЭхоКГ. Двухмерное изображение аорты по длинной оси. Цветовое допплеровское картирование. Видно (желтый цвет) движение крови по каналу, образованному отслоившейся интимой.
Fig. 3. Transesophageal echocardiography: two-dimensional image of the aorta along the long axis. Color Doppler. Yellow is a blood flow along the channel formed by the detached intima.
Рис. 4. Исследование брахиоцефального ствола в цветовом допплеровском режиме. Отчетливо видно существование двух потоков.
Fig. 4. Investigation of the brachycephal column. Color Doppler. Two flows are easily observable.
Рис. 5. Правая общая сонная и позвоночная артерии в цветовом допплеровском режиме. Кровоток в общей сонной артерии направлен к мозгу, в позвоночной артерии - от мозга.
Fig. 5. The right common carotid and vertebral arteries in color Doppler. Blood is running toward the brain in the common carotid artery and in the opposite direction in the vertebral artery.
На основании серии поперечных срезов на рабочей станции выполнялись многоплоскостные и объемные реконструкции. По данным ЭЛТ, сразу за кольцом аортального клапана, диаметр которого составлял 3.0 см, начинается аневризматическое расширение восходящей аорты, достигающее 6.3 см в диаметре на границе между проксимальной и средней ее третями. Диаметр дуги аорты 3.5 см, нисходящей аорты - 3.3 см. Начиная от уровня синусов Вальсальвы, видна отслоившаяся интима, имеющая извитой ход и формирующая ложный канал вдоль задне-левой стенки аорты (рис. 6 а, b, с). Расслоение переходит на дугу аорты и заканчивается в ее дистальной трети. В нижней части отслоившейся интимы видна фенестрация размером около 2.5 см; в дистальном отделе дуги имеется второй разрыв интимы диаметром около 2.0 см. Тромботические массы в просвете ложного канала отсутствуют. При анализе состояния сосудов, отходящих от дуги аорты, обнаружен переход расслоения на устье брахиоцефального ствола.
Таким образом, данные ЭЛТ также свидетельствуют о наличии аневризмы восходящей аорты и ее расслоении (II тип) с вовлечением устья брахиоцефального ствола.
На основании клинических и инструментальных исследований был поставлен диагноз: расслаивающая аневризма восходящего отдела аорты (II тип по De Bakey) с распространением на брахиоцефальный ствол. Недостаточность аортального клапана 2-й степени.
Особенностью представленного наблюдения является распространение расслоения интимы на брахиоцефальный ствол с образованием двух каналов. Кроме того, несмотря на столь значительные изменения, больной не только остался жив, но и пребывал в удовлетворительном состоянии в течение нескольких месяцев после возникновения расслоения аневризмы.
Заключая, можно подчеркнуть, что ультразвуковые методы исследования позволили диагностировать расслаивающую аневризму аорты, определить место начала отслойки интимы, ее распространенность, что было подтверждено ЭЛТ. Это дает возможность рекомендовать использование ультразвуковых методов для диагностики РАА.
Рис. 6. Электронно-лучевая томография.
а - срез в поперечной плоскости. В просвете аорты, заполненном контрастным препаратом, видна отслоившаяся интима,
b - реконструкция в сагиттальной плоскости. Визуализируется проксимальный разрыв отслоившейся интимы,
с - трехмерная реконструкция.
Fig. 6. Electron-beam СТ.
а - cross section. The detached intima can be observed in the aortic lumen filled with a contrast agent,
b - reconstruction in the sagittal plane. Proximal rupture of the detached intima can be visualized,
с - three-dimensional reconstruction.
Литература
Возможности трансторакальной эхокардиографии в диагностике расслаивающей аневризмы аорты. Клинический случай
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
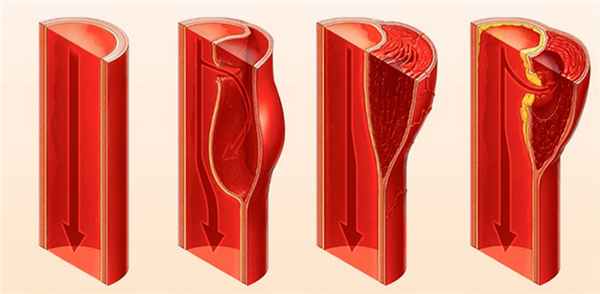
Под расслаивающей аневризмой аорты (РАА) понимают образование дефекта (разрыва) внутренней оболочки стенки аорты с последующим поступлением крови в дегенеративно измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты на внутренний и наружный слои с формированием дополнительного внутрисосудистого канала (ложного просвета). Расслоение чаще происходит в дистальном (антеградном) направлении, реже - в проксимальном (ретроградном). Аневризма может формироваться в случае значительного расширения ложного просвета, однако само по себе расширение аорты в ряде случаев носит умеренный характер или отсутствует.
Расслоение аорты достаточно редкое, но потенциально опасное заболевание, встречается у одного из 10 000 госпитализированных больных (однако значительная часть больных погибает на догоспитальном этапе), в одном случае на 400 аутопсий, у одного из 100 умирающих внезапно, в 3-4 % всех внезапных смертей от сердечно-сосудистых заболеваний, не менее 2000 новых случаев заболевания в год. Преобладающий пол - мужской (3:1). При отсутствии лечения ранняя смертность при расслоении составляет 1 % в час (один человек из 100 умирает каждый час) в первый день, 75 % - в течение 2 недель и свыше 90 % - в течение первого года [1, 2].
Наиболее частыми этиологическими факторами расслоений аорты являются: длительно существующая артериальная гипертензия, врожденные дефекты соединительной ткани (синдромы Марфана, Элерса - Данло), атеросклероз аорты, травма грудной клетки, сильное физическое и эмоциональное напряжение, системные васкулиты.
В соответствии с анатомической классификацией De Bakey выделяют 3 типа расслоения аорты.
- Тип I. Вовлечена восходящая часть, дуга и нисходящая часть аорты.
- Тип II. Вовлечена только восходящая часть аорты.
- Тип III. Вовлечена только часть аорты, расположенная дистальнее места отхождения левой подключичной артерии.
В большинстве случаев расслоение происходит в 2 локализациях: в восходящей аорте - в пределах нескольких сантиметров от аортального клапана (65 %) и нисходящей аорте - дистальнее места отхождения левой подключичной артерии (20 %) - как наиболее гемодинамически уязвимых участках 3.
Симптомы заболевания зависят от стадии, зоны распространения расслаивающей аневризмы и могут быть весьма разнообразными. Последовательность появления клинических признаков определяется:
- При надрыве интимы - болью и коллаптоидными реакциями.
- При расслоении стенки аорты - резкой мигрирующей болью, анемизацией, органными симптомами и повторными коллаптоидными реакциями.
- При полном разрыве стенки сосуда - признаками внутреннего кровотечения и терминальным геморрагическим шоком.
Болевой синдром в большинстве случаев доминирует в клинической картине расслаивающей аневризмы. В зависимости от перечисленных выше факторов боль может локализоваться или иррадиировать в грудь, руки, шею, спину, живот, поясницу, ноги. Характерны жесточайшие боли (раздирающие, жгучие, рвущие, давящие), приводящие к двигательному возбуждению. Обморок возможен при повреждении отходящих к мозгу сосудов или в связи с анемизацией. Цианоз верхней половины туловища возможен в связи с гемоперикардом. В начальном периоде возможна брадикардия в результате раздражения депрессорных нервов при надрыве интимы, при возникновении внутреннего кровотечения она сменяется тахикардией.
Роль различных инструментальных исследований неоднозначна. При их проведении могут выявляться как неспецифические изменения, так и признаки, достоверно указывающие на расслоение аорты.
При проведении электрокардиографии нередко регистрируется гипертрофия левого желудочка, неспецифические изменения сегмента S-T и зубца Т, снижение амплитуды зубцов при наличии тампонады.
Рентгенологическое исследование грудной клетки позволяет выявить расширение верхнего средостения, левосторонний плевральный выпот, нечеткость контуров или увеличение диаметра дуги аорты, двойной контур аорты, расстояние между обызвествленной внутренней оболочкой и наружным контуром аорты более 5 мм, смещение трахеи вправо, увеличение тени сердца.
Аортография аналогична по своим диагностическим возможностям двум вышеуказанным методам (чувствительность - 88 % и специфичность - 94 %).
Лабораторные признаки не очень показательны в диагностике расслоений аорты: анемия (при значительной секвестрации крови в ложном канале или разрыве в полости); небольшой (умеренный) нейтрофильный лейкоцитоз (до 12-14 тыс/мм³), повышение ЛДГ и билирубина (из-за гемолиза крови в ложном канале), нормальный уровень КФК и трансаминаз [2, 9].
Таким образом, оценка возможностей трансторакальной ЭхоКГ в диагностике расслаивающей аневризмой аорты является актуальной, особенно в сравнительном аспекте с другими неинвазивными методами визуализации.
Клиническое наблюдение
Больной Ж., 66 лет, был доставлен бригадой скорой медицинской помощи в кардиологическое отделение ОБУЗ КГБ N1 им. Н.С. Короткова с жалобами на жгучие интенсивные боли за грудиной, иррадиирующие в левое плечо, левую руку, сопровождавшиеся одышкой. Боли возникли после физической нагрузки, длительность болевого синдрома составляла около 40 минут. Последний был купирован введением опиоидных анальгетиков.
В предшествующие 3 года у пациента редко возникали боли стенокардического характера, связанные с выраженной физической нагрузкой, купировавшиеся в покое в течение нескольких минут. Также регистрировалось повышение артериального давления до 140-150/90-95 мм рт. ст. За медицинской помощью ранее пациент не обращался.
Клиническая картина в первую очередь позволяла предполагать развитие острого инфаркта миокарда (ОИМ). Однако проведенная электрокардиография (в том числе выполненная в динамике) не выявила критериев острого инфаркта миокарда. При лабораторном обследовании не было обнаружено изменений, характерных для острого инфаркта миокарда.
Таким образом, возникал диссонанс между клинической картиной заболевания и лабораторно-инструментальными данными. Проведенное визуализирующее исследование позволило установить причину дестабилизации пациента.
Трансторакальная ЭхоКГ проводилось по традиционной методике на ультразвуковом сканере экспертного класса с использованием мультичастотного микроконвексного датчика с частотой 2-4 МГц в продольном парастернальном сечении. В качестве верифицирующей методики применялась мультиспиральная компьютерная томография (МСКТ).
Помимо гипертрофии миокарда левого желудочка, склеротически измененных створок аортального клапана и наличия его недостаточности I степени, обращало на себя внимание расширение восходящего отдела аорты до 4,5-5,1 см (на различных уровнях) (рис. 1). Исследование средних отделов восходящей аорты (рис. 2) позволяло выявить нитевидную, невыраженно флотирующую структуру, расположенную по передней стенке аорты, формирующую истинный и ложный каналы аорты, которые более детально верифицировались в режиме ЦДК (рис. 3). В слепом участке ложного канала определялись тромботические массы. При исследовании из супрастернального доступа в области дистального отдела восходящей аорты и ее дуги лоцировался участок отслоения интимы (рис. 4). В остальных отделах аорты, доступных для визуализации, патологии выявлено не было. Таким образом, ультразвуковое исследование сердца позволило диагностировать расслаивающую аневризму восходящего отдела и дуги аорты (тип II по De Bakey). Проведенная МСКТ подтвердила данный диагноз (рис. 5).
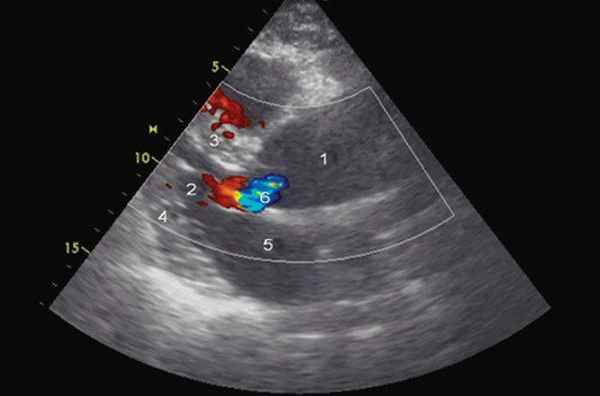
Рис. 1. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси.
1 - аорта, 2 - левый желудочек, 3 - межжелудочковая перегородка, 4 - задняя стенка левого желудочка, 5 - левое предсердие, 6 - регургитация на аортальном клапане.
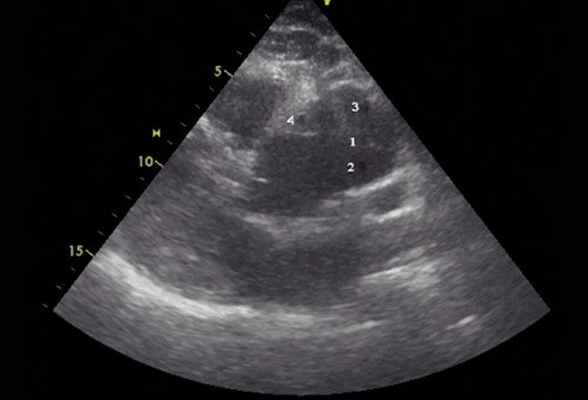
Рис. 2. Эхокардиограмма больного Ж. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты.
1 - отслоенная интима аорты, 2 - истинный канал аорты, 3 - ложный канал аорты, 4 - тромботические массы в слепом участке ложного канала аорты.
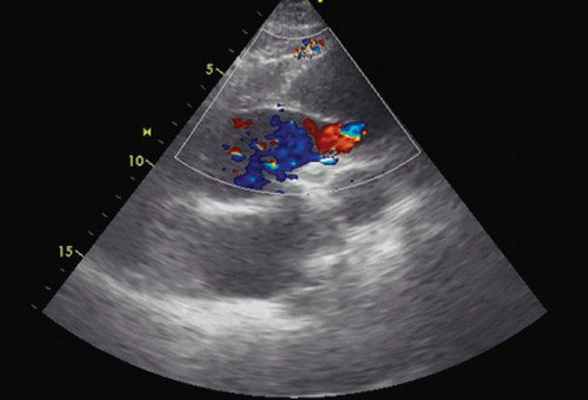
Рис. 3. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты. Заполнение цветом просвета истинного канала аорты.
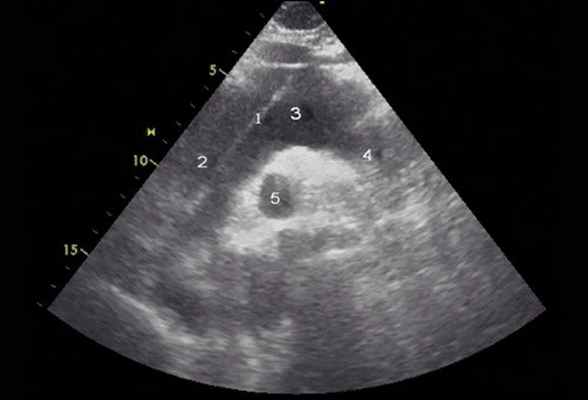
Рис. 4. Эхокардиограмма больного Ж. Супрастернальная позиция.
1 - отслоенная интима аорты, 2 - восходящий отдел аорты, 3 - дуга аорты, 4 - нисходящий отдел аорты, 5 - правая ветвь легочной артерии.
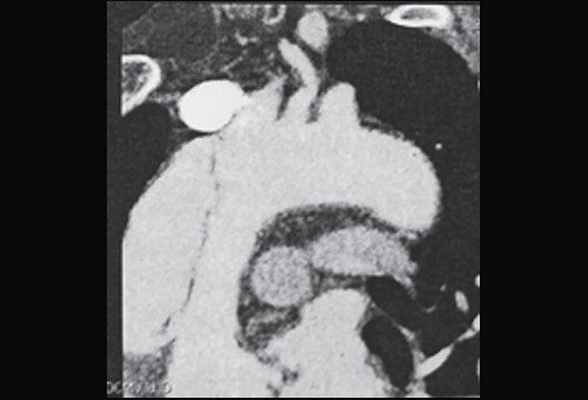
Рис. 5. Мультиспиральная компьютерная томограмма больного Ж. Восходящий отдел и дуга аорты с визуализируемой отслоенной интимой.
Пациент в срочном порядке был направлен в кардиохирургический центр (г. Москва), где была выполнена операция: протезирование аортального клапана и восходящей аорты клапансодержащим кондуитом "Мединж" 25 мм по методике Bentall-DeBono в модификации Kouchoukos. Протезирование дуги аорты синтетическим протезом по модифицированной методике H. Borst с реплантацией брахиоцефального ствола и левой общей сонной артерии островковым методом и проксимализацией дистального анастомоза на уровне устья левой подключичной артерии (рис. 6).
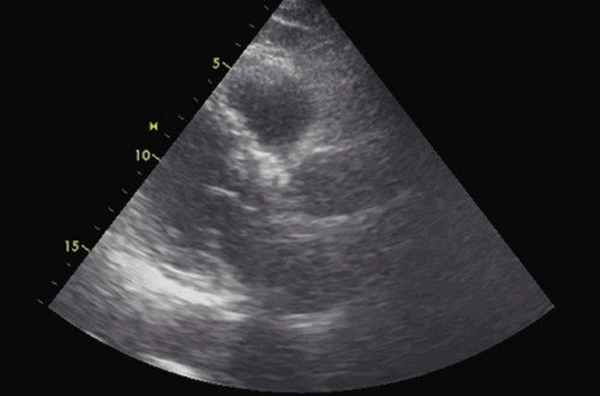
Рис. 6. Эхокардиограмма больного Ж., выполненная в послеоперационном периоде. Парастернальная позиция по длинной оси.
Таким образом, трансторакальная допплерэхокардиография с использованием современного ультразвукового сканера позволила провести адекватную диагностику сложной патологии сердца, требующей интервенционной коррекции, которая была успешно оказана пациенту в условиях специализированного центра.
Литература

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Аневризма и расслоение аорты
Аневризма аорты – локальное патологическое увеличение ее диаметра. Расслоение аорты – неполный разрыв или надрыв внутренней выстилки (эндотелия), после чего кровь под высоким давлением начинает распространяться между слоями стенки аорты, расслаивая ее. Очень часто эти две патологии тесно связаны, в таком случае говорят о расслаивающей аневризме.
Причины
Основная причина возникновения аневризмы и расслоения аорты – патология ее стенки на фоне атеросклеротического поражения. К сожалению, серьезность этой проблемы иногда недооценивается, что может быть связано с длительным отсутствием симптомов заболевания. Так как просвет аорты очень велик, то перекрытие ее атеросклеротической бляшкой невозможно, а вот деформация аорты, нарушение ее эластической функции (аорта пульсирует подобно другим артериям, но только сильнее) и окклюзия отходящих от аорты ветвей – очень тяжелые последствия атеросклероза со своими осложнениями в виде аневризмы и расслоения.
Длительные, в течение многих лет, большие и резкие перепады артериального давления также негативно отражаются на состоянии аорты, способствуя повреждению ее внутреннего слоя с последующим расслоением и образованием аневризмы.
Таким образом, атеросклеротическое поражение и артериальная гипертензия – наиболее распространенные факторы дестабилизации аортальной стенки.
Значительно реже аневризма и расслоение аорты возникают на фоне деструктивных инфекционных процессов как в самой аорте, так и в окружающих ее тканях и органах (например, гнойный медиастинит), при сифилисе, врожденных пороках развития аорты, травмах груди и брюшной полости, генетических заболеваниях (синдром Марфана).
Симптомы аневризмы и расслоения аорты
Аневризмы аорты, которые появились в результате врожденной, наследственной или перенесенной патологии и не связаны с расслоением сосудистой стенки, в большинстве случаев не имеют явных клинических признаков и представляют собой случайную находку.
Аневризмы больших размеров могут сопровождаться чувством распирания, тупой боли в спине, могут возникать симптомы сдавления соседних органов.
Более яркую и характерную клиническую картину имеет расслаивающая аневризма аорты. В момент надрыва внутренней аортальной стенки возникает резкая боль в груди, спине или пояснице (в зависимости от локализации повреждения). Эта боль кратковременная, но может вызвать рефлекторное падение артериального давления и обморок.
Спустя некоторое время пациента начинает беспокоить жгучая боль в груди с распространением на руки, шею, под лопатки, эта боль не снимется нитроглицерином, появляется сухой кашель, чувство нехватки кислорода, падает артериальное давление, возникает коллапс.
Если расслоение произошло в нижних отделах аорты, то боль отмечается в пояснице с иррадиацией в малый таз и ноги. Если расслоение затрагивает устья отходящих от аорты ветвей, наблюдаются симптомы нарушения кровообращения в соответствующих органах.
Обычно на этом этапе пациенты госпитализируются и подлежат экстренному оперативному вмешательству.
В случае полного разрыва стенки аорты – возникает массивное кровотечение и терминальный шок. К сожалению более 90% таких пациентов погибает.

Диагностика
Расслоение начальных отделов аорты может быть определено при помощи трансторакальной или чреспищеводной ЭХО-КГ.
Одним из наиболее достоверных методов диагностики всей аорты является аортография. Этот метод в режиме реального времени позволяет увидеть дефекты стенок аорты, образовавшийся в результате расслоения вторичный просвет и полость аневризмы. Если же место надрыва закрылось тромбом, то аортография может дать ложноотрицательный результат.
Этот недостаток может быть устранен после выполнения компьютерной томографии с контрастированием сосудов, которую можно выполнить в К+31.
Лечение аневризмы и расслоения аорты
За аневризмой малого размера, которая не беспокоит пациента, достаточно наблюдать. Большие аневризмы подлежат плановому удалению с последующей пластикой аорты.
В случае расслаивающей аневризмы аорты пациенту с обезболивающей целью вводится морфин для профилактики болевого шока и выполняется экстренное оперативное лечение, которое обычно заключается в иссечении пораженного участка аорты и установке на его место синтетического сосудистого протеза.
После подобных тяжелых операций Клиника К+31 помогает пройти курс реабилитационного лечения. Мы держим в фокусе здоровье, предлагаем пациентам свое активное участие в профилактике повторного расслоения аорты и возникновения аневризм.
Читайте также:
