Эстрогены для профилактики и лечения остеопороза
Добавил пользователь Алексей Ф. Обновлено: 08.01.2026
Остеопороз является заболеванием, которое характеризуется снижением массы и потерей костной массы и плотности костной ткани, что приводит к ослаблению и хрупкости костей. При наличии остеопороза увеличивается риск переломов костей, особенно бедренной кости, позвонков и запястья.
Остеопороз считается заболеванием пожилых женщин. Тем не менее, остеопороз может начинаться гораздо раньше. Поскольку максимальная плотность костной ткани достигается к 25 летнему возрасту, важно иметь крепкие кости к этому возрасту, что позволит сохранить прочность костей в дальнейшей жизни. Адекватное получение кальция является важной частью укрепления костей.
В Соединенных Штатах почти у 10 миллионов людей есть остеопороз. Еще у 18 миллионов человек имеется снижение костной массы, что резко увеличивает у них риск развития остеопороза. По мере увеличения продолжительности жизни количество пациентов с остеопорозом будет увеличиваться. Около 80% пациентов с остеопорозом, составляют женщины. У людей старше 50 лет, в одном случае одной из двух у женщин и у одного из восьми мужчин есть высокая вероятность развития переломов.
По данным ВОЗ, распространенность остеопороза среди женщин после менопаузы составляет 14% (50-59 лет) 22% в возрасте 60-69 лет, 39% 70-79 лет, и 70% в возрасте 80 и более лет. Частота остеопороза не сильно зависит от этнического фактора но, тем не менее, больший риск у людей белой и азиатской расы.
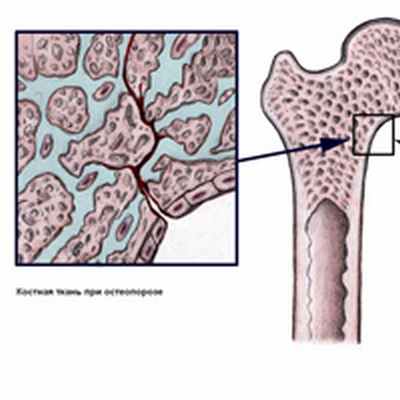
Причины
Остеопороз возникает, когда появляется дисбаланс между формированием новой костной ткани и резорбцией старой костной ткани. Организм не в состоянии или в достаточном количестве создавать новую костную ткань или же больше необходимого разрушает старую (могут иметь место оба процесса). Двумя важнейшими минералами, необходимыми для нормального формирования костной ткани, являются кальций и фосфор. В молодом организме эти минералы используются для построения костей. Но кальций также необходим для нормального функционирования сердца, мозга и других органов. Для того чтобы поддерживать функции важнейших органов и обеспечить необходимый уровень кальция в крови, организм поглощает необходимый кальций из костной ткани, являющийся хранилищем кальция. Когда возникает снижение количества кальция в крови или недостаточное поступление его с пищей, то возникают условия для нарушения регенерации костной ткани.
Как правило, потеря костной происходит в течение достаточно длительного периода времени. Довольно часто остеопороз обнаруживается только после появления перелома костей. Как правило, при такой поздней диагностике заболевание уже запущенное и ущерб здоровью может быть серьезным.
Основной причиной остеопороза, как правило, является отсутствие достаточно количества некоторых гормонов, в частности эстрогенов у женщин и андрогенов у мужчин. У женщин, особенно старше 60 лет, которые часто выявляют остеопороз. Менопауза сопровождается снижением уровня эстрогенов и это увеличивает риск развития остеопороза у женщин. Другими факторами, которые могут привести к потере костной массы в этой возрастной группе, являются недостаточное потребление кальция и витамина D, недостаток физических нагрузок и другие возрастные изменения в эндокринной системе (кроме недостатка эстрогенов).
Другими причинами, которые могут привести к остеопорозу включают: длительное применение кортикостероидов (синдром Иценко-Кушинга), заболевания щитовидной железы, слабое развитие мышц, костные опухоли, некоторые генетические нарушения, осложнения при применении некоторых лекарственных препаратов, а также низкое содержание кальция в рационе питания.
Другие факторы риска развития остеопороза:
- Женщины подвергаются большему риску, чем мужчины, особенно женщины, имеющие субтильное телосложение и невысокий рост также, как и женщины пожилого возраста.
- Женщины, белой или азиатской расы, особенно с наличием в родственников с остеопорозом.
- Женщины, в постменопаузном периоде, в том числе и те, у кого было оперативное удаление репродуктивных органов или при нарушениях менструального цикла.
- Курение, нарушение пищевого поведения, такие как нервная анорексия или булимия, низкое содержание кальция в рационе питания, злоупотребление алкоголем, малоподвижный образ жизни, прием противосудорожных препаратов.
- Ревматоидный артрит также является фактором риска развития остеопороза.
- Наличие родителя, у которого был остеопороз, является тоже фактором риска.
Поэтому, если женщина в периоде после менопаузы и есть боли в спине, то необходимо обратиться к врачу для того, чтобы провести обследование и начать лечение. Кроме того, необходимо обследоваться на наличие остеопороза при наличии других факторов риска. Например, при наличии переломов или болей в мышцах костях. В этих случаях необходимо проверить плотность костной ткани.
Диагностика
В первую очередь, врача интересует наличие соматических заболеваний, образ жизни, наличие переломов костей. Лабораторные анализы применяются для определения уровня кальция, фосфора, витамина Д, уровня гормонов (эстрогена тестостерона), уровня гормонов щитовидной (паращитовидной) железы, анализы, определяющие выделительную функцию почек.
На основании медицинского обследования, врач может рекомендовать определение минеральной плотности костной ткани - денситометрию. Этот метод обследования позволяет диагностировать остеопороз до того, как костная ткань начет разрушаться и позволяет предсказать возможность переломов костей в будущем. Кроме того, определение плотности костной ткани позволяет контролировать эффективность проводимого лечения, а также степень развития остеопороза в течение времени, и поэтому денситометрию необходимо проводить регулярно (ежегодно). Существует несколько видов аппаратов, которые позволяют определить плотность костной ткани. Все методики денситометрии являются безболезненными, неинвазивными и безопасными. Аппараты комплексного обследования позволяют измерить плотность костной ткани в бедре, позвоночнике и всего тела. Периферийные аппараты могут измерять плотность в пальце, запястье, колене, голени и пятке.
Денситометры с использованием DXA (двойная энергетическая рентгенологическая абсорбциометрия) измеряют плотность костной ткани позвоночника, бедра, или всего тела. Измерение плотности основано на разном поглощение рентгеновского луча в зависимости от плотности костной ткани. Рентгеновское излучение, используемое в таких денситометрах очень низкое, и поэтому исследование практически безвредно для пациента и медицинского персонала.
Денситометры SXA (одна-энергетическая рентгеновская абсорбциометрия) выполняется небольшим рентгеновским аппаратом и измеряет плотность костной ткани на пятке голени и коленной чашки.
Кроме того, для скрининга может быть использована УЗИ денситометрия. Как правило, исследуется с помощью этого метода лодыжка. Если скрининг выявляет определенные нарушения, то для подтверждения диагноза требуется исследование с помощью DXA денситометра. Минеральная плотность костной ткани определяется сравнением с плотностью таковой у здорового человека, соответствующего возраста и пола. Значительное снижение плотности указывает на наличие остеопороза и высокий риск перелома костей. В зависимости от результатов денситометрии врач назначает необходимое лечение.
Для пациентов, у которых имеются пограничные результаты, особенно полезным является новый метод определения 10-летней вероятности перелома костей с помощью программы под названием FRAX. Этот метод расчета учитывает все факторы риска для данного индивида и определяет лично их риск переломов и, следовательно, необходимость лечения.
Лечение
Лечение остеопороза направлено на замедление или остановку потери минералов, увеличение плотности костной ткани, предотвращения переломов костей и уменьшение болей, связанных с заболеванием.
Почти у 40% женщин с остеопорозом возможны переломы костей в течение жизни. У тех пациентов, которые перенесли компрессионный перелом, почти в одном случае из пяти через некоторое время случается еще один перелом позвонка. В таких случаях говорят о каскадных переломах, когда каждый новый перелом провоцирует еще переломы. Поэтому, основной целью лечения остеопороза является предотвращение переломов.
Диета: В молодом возрасте, когда происходит формирование костной массы необходимо полноценное питание с получением достаточного количества кальция и витамина Д. (молочные продукты рыба и т.д.). Кроме того, в этом возрасте необходимы достаточные физические нагрузки для хорошего роста как мышечной, так и костной ткани. Диета богатая кальцием и витамином Д также полезна и при наличии уже установленного остеопороза.
Наблюдение после переломов. При наличии в анамнезе у пациента переломов костей необходимо тщательное наблюдение группой специалистов (ортопеда, ревматолога, эндокринолога) и врача ЛФК для очень аккуратной реабилитации, так как регенерация костной ткани, подверженной остеопорозу, происходит крайне медленно
Физические упражнения: Изменение образа жизни также является составной частью лечения. Регулярные физические упражнения могут уменьшить вероятность переломов костей, связанных с остеопорозом.
Исследования показывают, что упражнения приводят к действию мышц на костную ткань, что стимулирует рост костной ткани и таким образом не только сохраняют, но и увеличивают плотность костей.
Исследования обнаружили, что женщины, которые ежедневно ходят на 1-2 кмполучают резерв на 4-7 лет сохранения плотности костной ткани. Упражнения также могут быть с отягощением в зависимости от степени остеопороза, но нагрузки должны быть очень щадящими. Кроме того, хороший эффект дают занятия на велоэргометре, бег трусцой и т.д. Но любые физические нагрузки необходимо согласовать с лечащим врачом.
Медикаментозное лечение
Эстрогены. Для женщин сразу после менопаузы применение эстрогенов является одним из способов предотвратить потерю костной массы. Эстроген может замедлить или остановить потерю костной массы. И если лечение эстрогенами начинается в период менопаузы, оно может снизить риск перелома шейки бедра до 50%. Это может быть прием, как в таблетках, так и виде пластыря (например, Vivelle, Climara, Estraderm, Esclim, Alora).Но недавние исследования ставят под сомнение безопасность длительного применения эстрогена. У женщин, которые принимают эстроген, повышен риск развития некоторых видов рака. Хотя в одно время считалось что эстрогены оказывают защитный эффект на сердце и кровеносные сосуды, недавние исследования показали, что эстрогены наоборот вызывают увеличение заболеваемости ишемической болезнью сердца, инсультом и венозной тромбоэмболией. Многие женщины, которые принимают эстрогены отмечают такие побочные эффекты, как болезненность молочных желез, увеличение массы тела, и вагинальные кровотечения. Побочные эффекты эстрогенов можно снизить за счет правильной дозировки и комбинации с другими препаратами. Но если проведена операция гистерэктомия, то эстрогены прямо показаны.
СМРЭ.Женщинам, которые не могут или не хотят принимать эстрогены,возможно назначение селективных модуляторов рецепторов эстрогена (СМРЭ), например ралоксифен (Эвиста). Особенно показаны эти препараты при наличии родственников с наличием рака молочной железы, и эстрогены в таком случае противопоказаны. Влияние ралоксифена на костную ткань и уровень холестерина, сопоставимо с эстрогенами. Кроме того, ралоксифен не стимулирует матку или молочные железы, что снижает риск профиля гормональной терапии. Ралоксифен может вызвать приливы. Риски образования тромбов сопоставимы с рисками при приеме эстрогенов. Тамоксифен (Nolvadex), который обычно используется для лечения некоторых видов рака молочной железы, также ингибирует распад костей и сохраняет костную массу.
Кальций: Кальций и витамин D необходимы для увеличения костной массы, как дополнение к заместительной терапии эстрогенами.
Рекомендуется ежедневный прием 1200-1500 мг (с продуктами питания и препаратами кальция). Однократно можно приминать не более 600 мг, так как большое количество кальция сразу не усвоится. Лучше разделить прием кальция на два приме (на завтрак и ужин).
Рекомендуется также ежедневный прием витамина. Д 800-100 МЕ, который необходим также для усвоения кальция и увеличивает таким образом, костную массу.
Бисфосфонаты: Биофосфанаты это медицинские препараты, принимаемые как per os (алендронат, ризедронат, этидронат) так и; внутривенно (золедронат - Рекласт, Акласта). Эти препараты замедляют потерю костной массы, а в некоторых случаях, повышают минеральную плотность кости. Прием этих препаратов и их эффективность контролируется с помощью контрольных денситометрий DXA.
При приеме этих препаратов per os (через рот), важно находиться стоя или сидеть прямо в течение 30 минут, после проглатывания лекарств. Это помогает снизить воздействие препаратов на слизистую и предотвратить изжогу или даже образование язв пищевода. После приема бисфосфонатов, необходимо подождать 30-40 минут и не принимать ни пищу, ни другие лекарства (можно только воду). До приема бифосфанатов необходимо определить уровень кальция в крови и выделительную функцию почек.
Алендронат (Фосамакс). В клинических испытаниях, алендронат показал, что его применение снижает риск перелома позвонков и шейки бедра на 50 %.Наиболее частыми побочными эффектами этого препарата являются тошнота, изжога, запоры. Это лекарство принимается ежедневно или раз в неделю.
Ризедронат (Актонел): Этот препарат используется для лечения и профилактики остеопороза. Желудочно-кишечные расстройства являются наиболее распространенным побочными эффектами этого препарата. Женщинам с тяжелыми нарушениями функции почек следует воздержаться от приема этого препарата. Результаты недавнего исследования показали, что ежедневное использование ризедроната может привести к значительному сокращению новых переломов позвонков (62%) у женщин в постменопаузе, страдающих остеопорозом, по сравнению с аналогичной группой, не принимающих это препарат.
Этиндронат (Дидронел): Этот препарат был одобрен в США для лечения болезни Педжета, но этот препарат показал высокую эффективность при лечении остеопороза и клинические испытания доказали это.
Ибандронат (Бонива): Этот препарат начал применяться сравнительно недавно и используется для профилактики и лечения остеопороза у женщин в постменопаузе.
Золендронат (Рекласт): Это мощный внутривенный бисфосфонат, который назначается раз в год. Этот препарат особенно полезен для пациентов, которые не переносят пероральных бисфосфонатов или возникают трудности с соблюдением необходимых регулярных дозировок пероральных препаратов.
Другие гормоны: Эти гормоны участвуют в регуляции обмена кальция и / или фосфатов в организме и, таким образом, предотвращают потерю костной массы.
Кальцитонин (Миакальцин): Кальцитонин является гормоном (получаемым из лосося), замедляющим потерю костной массы и его применение может увеличить плотность костной ткани. Препарат может назначаться инъекционно (два – три раза в неделю) или в виде назального спирея.
Терипаратайд (Фортео). Терапаратайд содержит часть человеческого гормона паращитовидных желез. В первую очередь, он регулирует метаболизм кальция и фосфата в костях, что способствует формирование новой костной ткани и приводит к повышению плотности костной ткани. Этот препарат назначается в виде ежедневных инъекций. При приеме препаратов для лечения остеопороза необходимо динамическое наблюдение (маммография и УЗИ органов малого таза при приеме эстрогенов и анализы крови, мочи при приеме других препаратов).
Профилактика и прогноз
Укрепления костной ткани в детском и подростковом возрасте может быть лучшей защитой от развития остеопороза в старшем возрасте. До 98% массы скелета женщина получает до 30 лет. Рекомендации по профилактике остеопороза следующие:
- Придерживайтесь сбалансированной диеты, богатой кальцием и витамином D.
- Выполняйте физические упражнения
- Вести здоровый образ жизни, не курить и не злоупотреблять алкоголем.
- Принимать лекарства для улучшения плотности костной ткани по мере необходимости.
При адекватном лечении, прогрессирование остеопороза можно замедлить или остановить. Тем не менее, некоторые люди становятся инвалидами в результате нарушения плотности костной ткани. Почти у 26% пациентов с остеопорозом возникают переломы бедра, костей таза, позвонков, запястья, плеча. Переломы бедра встречаются достаточно часто и, как правило, после них 50 % пациентов не могут ходить самостоятельно. Кроме того, при переломе шейки бедра очень высок риск летальности, вследствие осложнений, вызванных длительной иммобилизацией (до 20 %). В возрасте 80 лет, у 15% женщин и 5% мужчин имеются переломы бедра. Таким образом, остеопороз является серьезным заболеванием, которое требует более ранней диагностики, профилактики и лечения.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Основные принципы профилактики и лечения постменопаузального остеопороза
Авторы: Серов В.Н. 1 , Михайлова О.И. 2 , Блинова Т.В.
1 Российское общество акушеров-гинекологов, Москва, Россия
2 ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» МЗ РФ, Москва
Для цитирования: Серов В.Н., Михайлова О.И., Блинова Т.В. Основные принципы профилактики и лечения постменопаузального остеопороза. РМЖ. Мать и дитя. 2009;17(16):1009.
Остеопороз – метаболическое заболевание костей, определяющееся как генерализованная потеря костной массы, начинающаяся после естественной или хирургической менопаузы, что приводит к снижению физической прочности кости и развитию переломов через 10–15 лет после прекращения функции яичников [1,5,9].
Литература
1. Практическая гинекология (Клинические лекции) / Под ред. акад. В.Н. Прилепской. М.: МЕДпресс–информ, 2002. 720 с.
2. Риггз Б.Л., Мелтон III Л.Д. Остеопороз. Этиология, диагностика, лечение. М.: БИНОМ, 2000. 558 с.
3. Родионова С.С., Балберкин А.В., Колондаев А.Ф. и др. Принципы патогенетически обоснованного лечения первичного остеопороза. Пособие для врачей. М., 2002. 27 с.
4. Родионова С.С., Макаров М.А., Колондаев А.Ф., Гаврюшенко Н.С. Значение минеральной плотности и показателей качества костной ткани в обеспечении ее прочности при остеопорозе // Вестник травматологии и ортопедии. 2001. № 2. С.76–80.
5. Руководство по эндокринной гинекологии / Под ред. Е.М. Вихляевой. М.: Медицинское информационное агентство, 2002. 768 с.
6. Сметник В.П. Постменопаузальный остеопороз: принципы заместительной гормонотерапии. // Медицинский научно–практический журнал «Остеопороз и остеопатии». 1998. № 2. С. 5–12.
7. Сметник В.П. Постменопаузальный остеопороз. // Consilium–medicum. 2002. Т. 4, № 8. С. 4–11.
8. Burr D.B. Effects of bone active agents on bone quality // Osteoporosis Int. 2002. Vol. 13. Suppl. 3. S 73–74.
9. Hordon L.D., Raisi M., Aaron J.E. Trabecular architecture in women and men of similar bone mass with and without vertebral fractures: two–dimensional histology // Bone. 2000. Vol.27, № 2. P. 271–276.
10. McClung M.R., Miller P.D., Civitelli R., et al. Distinctive effects of teriparatide and alendronate on bone turnover and lumbar spine bone density in women with osteoporosis // Osteoporosis Int. 2002. Vol. 13. Suppl. 3. S. 18.
11. Moron F.J., Ruiz A., Galan J.J. Genetic and genomic insights into age at natural menopause. // Genome Med. 2009. Vol. 6, № 1. Р. 76–78.
12. Reginster J.Y., Sawicki A., Devogelaer J.P., et al. Strontium ranelate reduces the risk of hip fracture in women with postmenopausal osteoporosis // Osteoporosis Int. 2002. Vol. 13. Suppl. 3. S 14.
13. Van der Voort D.J., Geusens P.P., Dinant G.J. Risk factors for osteoporosis related to their outcome: fractures. // Osteoporos Int. 2001. Vol.12, № 8. Р. 630–638.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Эстрогены как терапия первого выбора для лечения и профилактики остеопороза у женщин моложе 60 лет
Характеристики эстрогенов позволяют отнести их к терапии первого выбора для профилактики и лечения остеопороза у женщин моложе 60 лет. Эстрогены обладают дозозависимым эффектом в отношении увеличения плотности кости, а также благодаря благоприятному влиянию на коллаген, оказывают положительное влияние на структуру костной ткани и состояние межпозвоночных дисков. Помимо этого, эстрогены оказывают благоприятное воздействие на настроение, вазомоторные симптомы, атрофические процессы в урогенитальном тракте, на сексуальность и качество жизни. Результаты исследования «Инициатива во имя Здоровья Женщин» (WHI) послужили оправданием для сокращения использования эстрогенов, но негативное отношение некоторых врачей к гормональной терапии предшествовало публикации этих данных. Затем последовали публикации данных, полученных в ходе углубленного ре-анализа результатов WHI, показавших, что заместительная гормональная терапия (ЗГТ), особенно, монотерапия эстрогенами, не связана с дополнительными побочными эффектами, выявленными у лиц старшего возраста. Существенное, хотя и статистически недостоверное снижение числа ИБС, рака молочных желез, а также смертности у женщин моложе 60 лет, получающих монотерапию эстрогенами, должно послужить аргументом в пользу необходимости пересмотра позиции регулирующих органов относительно пользы и безопасности заместительной гормональной терапии в этой популяции женщин.
Несмотря на доказательные данные, согласно которым эстрогены производят наиболее значительное, длительное и предсказуемое дозо-зависимое влияние на повышение минеральной плотности кости1 и высокоэффективны для профилактики остеопоротических переломов бедра и позвоночника как у женщин с низким риском, так и в смешанных группах женщин2, их использование было отнесено регулирующими органами к терапии второй линии. Эта терапия даже перешла в разряд недопустимой в умах врачей, занимающихся проблемами костной ткани, и ревматологов. Во многом, это явилось следствием рекомендаций, которые последовали после публикации предварительных результатов исследования «Инициатива во имя Здоровья Женщин» (WHI), согласно которым ЗГТ должна использоваться только в качестве кратковременной терапии менопаузальных симптомов с применением максимально низких доз в течение самого короткого промежутка времени, необходимого для купирования этих симптомов, а также в качестве второй линии терапии остеопороза в случаях непереносимости костнопротективных препаратов, например, бисфосфонатов3. Фактически все регулирующие органы поддержали эти ограничительные рекомендации, но дальнейший анализ данных WHI противоречит этой точке зрения, особенно это касается женщин моложе 60 лет, поскольку эстрогены эффективны, безопасны и имеют много других преимуществ для здоровья в целом.
Возможное искреннее беспокойство о безопасности, но, в действительности, негативное отношение некоторых врачей к ЗГТ предшествовало этому исследованию в течение многих лет. По-видимому, для врачей, занимающихся проблемами костной ткани, определенное неудобство представляют незначительные побочные эффекты ЗГТ, такие как масталгия, кровотечения и предменструальные симптомы, связанные с эффектами прогестагенов в составе этих препаратов, с которыми легко справляются компетентные в этих вопросах врачи общей практики и гинекологи.4 Безусловно, врачи различных специальностей представляют собой «продукт» обучения, которое они прошли до этого, и исследование состояния органов малого таза и проведение УЗИ, представляет собой «незнакомую территорию» для врачей, имеющих дело с остеопорозом. Неверное истолкование данных WHI, послужило оправданием пробела в их практике для того, чтобы фактически исключить использование эстрогенов для лечения низкой минеральной плотности кости. Эти данные, вместе с результатами Исследования Миллиона Женщин, касающимися рака молочных желез5, которые также подверглись критике из-за множества методологических дефектов, позволили комитету National Institute for Health and Clinical Excellence (NICE) фактически игнорировать гормоны при рассмотрении костнопротективных препаратов.
Хотя выгоды от изменения образа жизни не столь значимы по своему влиянию на состояние скелета, их все же не стоит игнорировать, и пациентам нужно, конечно, давать совет относительно вреда чрезмерного потребления алкоголя, курения и важности физических упражнений, а так же применения кальция и витамина Д. Однако данная статья посвящена дополнительным преимуществам терапии эстрогенами.
При назначении гормонального лечения следует учитывать, что в зависимости от характера клинических проявлений и показаний подбираются различные гормоны, дозы и пути их введения, в зависимости от возраста и типа менопаузы (естественная или хирургическая)6. Трансдермальные эстрогены обладают лучшим метаболическим профилем и не оказывают существенного влияния на процессы коагуляции по сравнению с пероральной терапией; непрерывный комбинированный режим терапии с ежедневным приемом прогестагена может быть менее безопасен, чем циклический режим, а женщинам после гистерэктомии показана монотерапия эстрогенами. Пациентки в постменопаузе обычно нуждаются в меньшей дозе гормонов. Трансдермальный тестостерон можно добавлять пациенткам, предъявляющим жалобы на снижение либидо и упадок сил. Терапия должна быть строго индивидуализирована, поскольку в WHI одни и те же дозы гормональных препаратов назначались всем женщинам от 50 до 79 лет без менопаузальных проявлений, это, во многом, послужило причиной многих противоречий и неясностей. В результате значительной клинической некомпетентности, проявившейся в ходе планирования и проведения WHI, некоторые женщины отрицательно относятся к возможности применения ЗГТ с целью купирования менопаузальных проявлений, таких как депрессия в перименопаузе, сексуальные проблемы и остеопороз и продолжают страдать от этих нарушений.
Типичные менопаузальные проявления, такие как приливы, ночная потливость, бессонница, повышенная утомляемость, урогенитальная атрофия, следствием которой является диспареуния и рецидивирующий цистит, хорошо поддаются терапии низкодозированными эстрогенными препаратами. Депрессии, потеря либидо и другие проблемы, связанные со снижением качества жизни, обычно купируются на фоне эстрогенов, иногда в комбинации с тестостероном7. Фактически, большинство пациенток при получении адекватно подобранной дозы и комбинации гормонов чувствуют себя настолько хорошо, что не желают прекращать ЗГТ даже после 10 лет терапии и ознакомления с потенциальными рисками длительной терапии8. Регулирующие органы вообще не рассматривали вопросы качества жизни, которые столь важны для выбора женщины в пользу продолжения терапии. Очевидная поддержка этой терапии существует со стороны хорошо осведомленных профессионалов, например, 80 % женщин-гинекологов или жен гинекологов в Швеции продолжают получать эстрогенную терапию, несмотря на публикации данных WHI9. Следовательно, налицо нежелание этих гинекологов, выписывать другие препараты, например, бисфосфонаты в качестве терапии первого выбора, если у пациентки имеется комплекс кинических проявлений, в отношении которых эстрогенная терапия является высокоэффективной. Необходимо дальнейшее прояснение вопросов, связанных с балансом пользы/ риска гормональной терапии у женщин моложе 60 лет для решения этой дилеммы.
В течение первых 5 лет постменопаузы женщины теряют около 30 % коллагена кожи. 10 Потеря коллагена отмечается также в связках, сухожилиях, ногтях, межпозвоночных дисках и костном матриксе. Показано, что эстрогены могут способствовать восполнению потерянного коллагена кожи и увеличению толщины кожи 11, но каковы преимущества этой терапии в предупреждении потери и восполнения коллагена в костной ткани?
Гистоморфометрические исследования биоптатов, полученных у женщин с остеопорозом перед назначением трансдермального эстрадиола, а затем спустя 6 лет терапии, когда минеральная плотность позвоночника увеличилась на 28 %, продемонстрировали 26%-ое увеличение количества коллагена в губчатых костях и 7%-ое увеличение в кортикальных костях12. Было отмечено также увеличение количества промежуточных и зрелых продуктов деградации коллагена, указывающее на продолжающееся его образование 13. Подобные исследования биоптатов костной ткани у пациенток с умеренно выраженным повышением минеральной плотности позвоночника (29 %) спустя 6 лет терапии, показали увеличение толщины стенки, объема губчатых костей и толщины трабекул. Восстановление микро-переломов остеопоротической кости находит убедительное подтверждение в увеличении числа зачатков вновь образованных и уменьшении остатков старых трабекул 12. Это указывает на то, что терапия не утолщает нарушенные трабекулы, но под ее влиянием происходит образование новой сильной кости. Все эти объективно подтверждаемые благоприятные изменения имеют прямую существенную корреляцию с плазменными уровнями эстрадиола, достигаемыми в ходе лечения. Пока не существует подобных гистологических исследований кости, которые бы продемонстрировали сопоставимые выгоды при применении бисфосфонатов.
Очень убедительными представляются недавно полученные результаты, касающиеся состояния межпозвоночных дисков. Межпозвоночные диски на 100% состоят из коллагена и составляют четвертую часть длины позвоночника. Результаты этих исследований показали, что эстрогены защищают позвоночник, сохраняя размер каждого диска в отдельности и пространство, занятое дисками по всей длине позвночника14. Бисфосфонаты не обладают такими свойствами.
Продолжает обсуждаться вопрос, сохраняется ли увеличение плотности кости после прекращения ЗГТ. Banks и соавт. представили неубедительные данные, основанные на результатах единственного анкетного опроса в ходе Исследования Миллиона Женщин, что выгоды этой терапии в отношении скелета «быстро» теряются после прекращения терапии15. Это представляется удивительным, поскольку даже после 5 лет терапии с использованием средних доз эстрогенов плотность кости возрастает на 6-10 %. Масса кости может уменьшаться на 1-3 % в год, но ускоренная потеря не характерна для женщин, прекративших эту терпию. Bagger и соавт.16 представили данные последующего наблюдения за участницами 4-х ранее выполненных исследований, согласно которым, у пациенток после 2-3 лет терапии эстрадиолом отмечалась более высокая плотность кости и более низкая частота переломов, чем в группе плацебо спустя 5 и 12 лет после прекращения терапии.
На основе этих доказательных данных, можно заключить, что ЗГТ, по-видимому, имеет более выраженный благоприятный эффект на кости, общее благополучие, настроение и сексуальность, чем негормональные средства. Но безопасна ли эта терапия?
Оптимистическому отношению к ЗГТ бросили вызов результаты WHI2 и Исследования Миллиона Женщин 5, которые продемонстрировали повышение риска рака молочных желез и, что особенно удивительно, увеличение риска ИБС и инсультов, в то время как результаты 30 исследований случай-контроль за исключением одного, показали значительное снижение частоты ИБС. Действительно, данные относительно ИБС были настолько убедительны, что первичная и вторичная профилактика являлась основным показанием для ЗГТ, особенно в США.
Данные, полученные в ходе единственного анкетного опроса, применявшегося в Исследовании Миллиона Женщин, были настолько неубедительны и подверглись критической оценке, что трудно провести оценку любого из заключений, вытекающих их этих публикаций17. Безусловно, величина риска рака молочных желез была неправомочно завышена, широкая экстраполяция этих данных, полученных при проведении единственного анкетного опроса, необоснованна в независимости от величины этого исследования.
С другой стороны, эпидемиологические результаты WHI как рандомизированного, контролируемого исследования была бы значимой, но исследователи отбирали «бессимптомных» пациенток пожилого возраста, 22 % из них начали терапию после 70 лет, получали слишком высокую дозу, что привело к неправильным заключениям6. Даже если принять во внимание, что препарат Премпро — комбинация Премарина в дозе 0.625 мг и Провера в дозе 2.5 мг в виде непрерывного режима терапии — нельзя отнести к идеальной терапии, все жена его фоне были получены превосходные результаты у тех пациенток, которые начали терапию до 60 лет: уменьшение риска ИБС, достоверное снижение риска переломов бедра и позвоночника, колоректального рака и смертности, и только небольшое статистически незначимое повышение риска рака молочных желез 17.
Согласно данным многих исследований, прогестагены в составе препаратов для ЗГТ — фактор риска рака молочных желез. В ходе той части WHI, где применялась монотерапия эстрогенами отмечено достоверное снижение риска остеопоротических переломов и существенное, хотя и статистически незначимое снижение риска рака молочных желез, ИБС и смертности18. Поскольку 97 % наших пациенток начинают ЗГТ в возрасте моложе 60 лет, они являются важной референтной группой для обычной клинической практики. Таким образом, не должно быть никакого запрещения для использования эстрогенов, особенно в виде монотерапии, для профилактики и лечения остеопороза у женщин моложе 60 и регулирующие органы должны пересмотреть свои заявления, касающиеся этой возрастной группы4.
Эстрогены должны являться терапией первой линии у женщин моложе 60 лет, а менее эффективные бисфосфонаты, не лишенные долгосрочных побочных эффектов, следует использовать у женщин в тех редких случаях, когда имеются противопоказания для назначения терапии эстрогенами или она оказывается неэффективной. Показано, что примерно 25 % женщин «не отвечают» на терапию бисфосфонатами, поскольку на их фоне не отмечается увеличения в плотности кости. Это крайне редко отмечается при приеме ЗГТ.
Отказ от эстрогенов, являющихся простой безопасной и эффективной терапией у пациенток моложе 60 лет, представляется неправомочным. Также ясно, что тромбогенный потенциал Премпро с его непрерывным ежедневным приемом прогестагена и пероральным эстрогеном, не соответствует таковому трансдермальных форм эстрадиола19. Возможно, что в ближайшем будущем лечение пациенток в постменопаузе с остеопорозом с помощью парентеральных форм эстрадиола, будет столь же правомочным, как и терапия негормональными препаратами, с учетом характерных для этих препаратов побочных эффектов.
Эстрогены для профилактики и лечения остеопороза
Эстрогены для профилактики и лечения остеопороза
Профилактику остеопороза следует начинать в возрасте моложе 40 лет в связи со снижением максимальной костной массы. Еще более выраженная потеря костной ткани отмечается в постменопаузе, когда прекращается поддержка эстрогенами активности остеобластов. Женщинам следует предпринимать активные меры по защите костей от остеопороза посредством регулярных упражнений, приема кальцийсодержащих добавок (1500 мг элементарного кальция для женщин в постменопаузе) и витамина D (800 — 1200 ME в сутки).
С началом постменопаузы рекомендуется определить исходную плотность костной ткани, а затем каждый год повторять данное исследование, пока не будут выявлены остеопения или остеопороз. Большинство препаратов, используемых для лечения остеопороза, до сих пор не утверждены для профилактики потери костной ткани. Для профилактических целей одобрены карбонат кальция, ралоксифен (Evista®), ризедронат натрия в таблетках (Actonel®) и препараты эстрогенов для ЗГТ.
Для того чтобы препарат был утвержден FDA для профилактики тех или иных состояний, польза от его применения должна превосходить возможные риски; требуется длительное рандомизированное клиническое исследование с включением большого числа здоровых женщин. ЗГТ эстрогенами традиционно считается основным методом предупреждения остеопороза в постменопаузе. К сожалению, ралоксифен характеризуется присущим всем эстрогенам риском тромбоэмболических осложнений, не имея при этом преимуществ в облегчении симптомов, характерных для постменопаузы.
Ралоксифен, действующий на эстрогеновые рецепторы аналогично тамоксифену, относится к лекарственным средствам, одобренным для лечения остеопороза. Ризедронат (Actonel®), терипаратид (Forteo®) и алендронат (Fosamax) — все это таблетированные формы бисфосфонатов, а кальцитонин (Miacalcin) представляет собой истинный стимулирующий остеосинтез гормон, который можно вводить как путем инъекций, так и интраназально.
Стандартизованные показатели плотности костной ткани разработаны для здоровых женщин одного и того же возраста. Остеопения определена как уменьшение плотности костной ткани более чем на одно стандартное отклонение от среднего показателя, а при остеопорозе плотность уменьшается более чем на два стандартных отклонения.
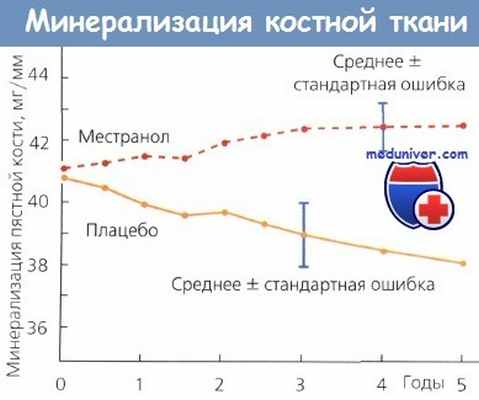
Средняя минерализация пястной кости в течение 5-летнего периода наблюдения за группой пациенток;
начало наблюдения - через 3 года после двусторонней овариэктомии.
Остеопороз — это заболевание, характеризующееся низкой массой костной ткани и нарушением ее архитектоники, которые ведут к повышенной хрупкости костей и увеличению риска переломов. Снижение плотности костной ткани связано с уменьшением ее максимальной массы (в основном, в связи с генетическими особенностями) и разрежением костного вещества, возникающим в постменопаузе и при старении.
Через 5—8 лет после менопаузы линейный процесс разряжения костной ткани ускоряется.
При ремоделировании костной ткани особый интерес представляют две анатомические области. К первой относится осевой скелет, в основном это губчатые кости, ко второй — добавочный скелет, который представлен трубчатыми костями. В обеих группах костей цикл ремодслирования аналогичен. Тем не менее каждый год из-за большей площади поверхности «обновляется» приблизительно 40% губчатой костной ткани, в то время как для трубчатых костей этот показатель составляет всего 10 %. За процесс реабсорбции старой костной ткани, который сопровождается образованием полостей разряжения, ответственны остеокласты. Затем в эти полости направляются остеобласты, где они секретируют остеоид, который по сути представляет собой коллаген 1 типа.
Коллаген подвергается процессу минерализации, в основном ионами кальция, за счет чего приобретает соответствующую механическую прочность. В нормальных условиях потерянная костная ткань замещается таким же количеством новой ткани; однако возможно разобщение этих процессов в случае, если остеокласты удалят больше костной ткани, чем в норме могут восстановить остеобласты, что в итоге ведет к снижению общей костной массы. У женщин в постменопаузе ускоренный процесс разряжения костной ткани сопровождается высоким уровнем ее обновления и увеличением активности остеокластов. Эстрогены способны ингибировать активность остеокластов, при этом одновременно увеличивая пролиферацию остеобластов и синтез коллагена.
Все более изученным становится благоприятный эффект эстрогенов при профилактике и лечении остеопороза в постменопаузе. Общепризнано, что именно остеопороз становится основной проблемой здравоохранения в США. Примерно 8 млн женщин в США страдают остеопорозом и еще 14 млн относятся к категории риска в связи с пониженной костной массой. Ежегодно остеопороз служит причиной более чем 1,5 млн переломов, включая 300 000 переломов шейки бедренной кости, 700 000 переломов позвонков и 200 000 переломов костей запястья. Эти переломы встречаются в основном у женщин.
Для 50-летней женщины риск в течение жизни одного из трех перечисленных переломов составляет 40 %. Традиционно факторами риска остеопороза считаются дефицит эстрогенов, светлая кожа, употребление большого количества кофеина, недостаточное поступление кальция в организм, астенический тип телосложения, курение, недостаточная физическая активность, а также множество заболеваний и лекарственных средств. Финансовые затраты на лечение остеопороза составляют в США 14 млрд. долларов в год, при этом в 70 % случаев эти затраты обусловлены переломом шейки бедренной кости. Риск этого перелома в возрасте 90 лет составляет 20 %.
Дополнительный риск летального исхода, связанного с переломом шейки бедренной кости, в течение первого года после травмы равняется 12—20 %. К прежнему уровню физической активности после данного вида перелома возвращается менее половины пациентов. Многие утрачивают самостоятельность и требуют длительного ухода на дому. Примерно в 50 % случаев переломы позвоночника бессимптомны. Переломы нескольких позвонков могут приводить к уменьшению роста, кифозу и хронической боли в спине. Приблизительно 10 % больных с переломом шейки бедренной кости умирают из-за хирургических осложнений в течение первых 6 мес. после перелома. Около 25 % всех белых женщин старше 60 лет имеют компрессионные переломы позвоночника вследствие остеопороза. В возрасте 90 лет риск перелома шейки бедренной кости составляет 20 %, при этом у женщин данный перелом встречается в 2,5 раза чаще, чем у мужчин.
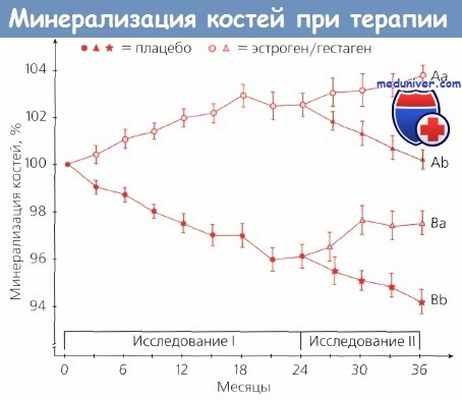
Минерализация костей в зависимости от срока и вида терапии в группах из 94 (исследование I) и 72 (исследование II) женщин вскоре после наступления менопаузы.
Ускорение темпа снижения плотности как трубчатых, так и губчатых костей связано с постменопаузой. На основании данных 5 —10 лет наблюдения за 82 женщинами в постменопаузе Meema и соавт. пришли к следующим выводам:
1) у всех женщин в постмснопаузе происходит снижение плотности костной ткани, при этом начало данного процесса имеет более выраженную взаимосвязь с темпом утраты функции яичников, а не с возрастом женщины;
2) темпы разряжения костной ткани значимо не коррелировали с возрастом пациенток;
3) назначение эстрогенов (например, 0,625 мг КЛЭ) оказывало профилактический эффект в отношении снижения плотности костной ткани.
Аналогичный благоприятный эффект при назначении эстрогенов был продемонстрирован Lindsay и соавт. в кратковременном двойном слепом исследовании изменений плотности пястных костей у женщин с удаленными яичниками, получавших в среднем по 25 мкг местранола в сутки.
Nachtigall и соавт. провели 10-летнее двойное слепое проспективное исследование, целью которого было изучить эффективность ЗГТ. Выборка исследования включала 84 пары случайно отобранных женщин в постменопаузе, при этом пары были сформированы с учетом возраста и диагноза. Одна половина пациенток получала КЛЭ и в циклическом режиме прогестерон, а другая — плацебо. В группе женщин, получавших эстрогены, у которых терапия была начата в течение первых 3 лет после наступления менопаузы, отмечалось уменьшение выраженности или отсутствие прогрессирования остеопороза. У пациенток контрольной группы наблюдалось нарастание остеопороза.
Представленный анализ результатов исследования свидетельствовал об отсутствии в этих двух группах статистически значимого различия в отношении тромбофлебита, инфаркта миокарда или злокачественных опухолей матки.
Более того, в группе заместительной гормональной терапии (ЗГТ) заболеваемость раком молочной железы (РМЖ) была ниже. Получавшие эстрогены пациентки характеризовались большей склонностью к желчнокаменной болезни. Данное исследование, несмотря на небольшое число участниц, исключает спекуляции о высокой частоте осложнений при терапии эстрогенами.
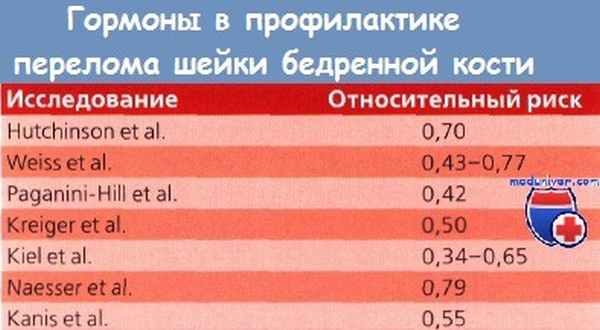
В другом перекрестном исследовании отмечено, что после 3 лет эстроген-прогестиновой терапии содержание минеральных компонентов кости возросло, а в группе плацебо — продолжало снижаться. Когда некоторым женщинам из группы эстроген-прогестиновой терапии назначали плацебо, отмечалось снижение плотности костной ткани, в то время как при назначении гормональной терапии женщинам, получавшим плацебо, наблюдалось увеличение минерализации костей. К другим важным факторам профилактики остеопороза относятся адекватное содержание кальция в пище, дозированные физические нагрузки и прием витамина D. Результаты многих исследований типа «случай-контроль» свидетельствуют о выраженной профилактической эффективности ЗГТ в отношении переломов шейки бедренной кости.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Основные принципы профилактики и лечения остеопороза в амбулаторной практике
Взгляд на остеопороз (ОП) как на глобальную проблему основан на том, что это очень распространенное заболевание как в развитых, так и в развивающихся странах; причем частота ОП быстро растет. В 2011 году количество пациентов с ОП на приеме увеличилось в 1,5 раза. По мнению ВОЗ, ОП рассматривается как одно из основных заболеваний, обусловленных образом жизни, наряду с такими заболеваниями как острый инфаркт миокарда, рак и внезапная смерть. Подсчитано, что каждая 3-я женщина старше 65 лет переносит в своей жизни перелом позвоночника, 20% больных с переломом бедра умирает в течение 6 месяцев после перелома.
Ранняя диагностика ОП сложна и объясняется бессимптомным или малосимптомным его течением. Заболевание часто выявляется уже при свершившимся переломе костей. При осмотре пациентов следует обращать внимание на изменение осанки, деформацию грудной клетки, снижение роста, нарушение походки. Рентгенография для диагностики остеопении и начальных форм ОП не информативна, т.к. потеря 25-30 % костной массы не видна. Для оценки минеральной плотности костной ткани наиболее объективным методом является рентгеновская денситометрия.
Существует патогенетическая и симптоматическая терапия остеопороза. Симптоматическая терапия – это сбалансированная диета по солям Са и P, белку, дозированные физические нагрузки, ЛФК, обезболивающие и мышечные релаксанты. Основная – патогенетическая, направлена на восстановление процессов ремоделирования костей.
Все средства патогенетической терапии делятся на 4 группы:
- средства, угнетающие костную резорбцию (эстрогены, селективные модуляторы эстрогенных рецепторов, кальцитонин, бифосфонаты);
- препараты, стимулирующие костеобразование (фториды, паратгормон, аноболические стероиды);
- препараты многопланового действия Вит. Д и его основные метаболиты остеохин, α-кальцидол;
- препараты стимулирующие костеобразование и подавление костеразрушения (стронция ранелат - «Бивалос»).
Кристериями эффективности лечения остеопороза являются: оценка динамики минеральной плотности костной ткани (МПКТ) по данным костной денситометрии, влияние на биохимические маркеры, частота возникновения новых переломов, клинические проявления остеопороза.
Золотым стандартом лечения является заместительная гормональная терапия (ЗГТ), т.к. она замедляет костные потери, снижает частоту переломов, а также уменьшает проявления урогенитальных расстройств и снижает риск сердечно – сосудистых заболеваний. Назначение ЗГТ женщинам в возрасте 60 лет и старше нецелесообразно. Женщинам до 60 лет ЗГТ может назначаться с целью профилактики остеопороза, независимо от наличия климактерических симптомов, при условии низкого риска сердечно–сосудистых осложнений.
Селективные модуляторы эстрогеновых рецепторов являются агонистами эстрогеновых рецепторов в отношении костной ткани, уровня липидов и антагонистами эстрогеновых рецепторов по отношению к матке и молочным железам. На фоне лечения снижаются как показатели костеобразования, так и резорбции. Достоверно уменьшается концентрация холестерина и ЛПНП.
Препарат кальцитонина – миокальцик. Доказан его анальгетический эффект, возможности сохранения массы кости, снижение частоты возникновения новых переломов. Кальцитонин – препарат второй линии при лечении постменопаузального остеопороза с целью снижения риска переломов позвонков. Препараты кальцитонина целесообразно комбинировать с альфакальцидолом, препаратами кальция и витамином Д.
Способность бисфосфонатов подавлять патологическую резорбцию костной ткани и стимулировать образование кости, определяет их лечебное действие при остеопорозе. Бисфосфонаты назначаются в течение 3-5 лет, однако женщинам с высоким риском переломов должны продолжить лечение свыше 5 лет. Одновременно с бисфосфонатами необходимо назначать постоянный прием кальция и витамин Д. Бисфосфонаты и «Бивалос» являются препаратами первой линии для лечения остеопороза у женщин в постменопаузе. «Бивалос» увеличивает МПК позвонков и проксимальных отделов бедренной кости и уменьшает риск переломов тел позвонков и периферических переломов у женщин, не нарушает структуры костной ткани. Длительность лечения составляет 3-5 лет, при этом безопасность лечения оценена за период 5 лет.
Лидирующие позиции занимают препараты витамина Д, биологический эффект которого заключается: в стимуляции всасывания кальция и фосфора в кишечнике, в воздействии на процессы резорбции и формирования костной ткани посредством блокады секреции ПТГ, в повышении концентрации кальция и фосфора в матриксе и стимулировании его созревания. Прием витамина Д3 показан пожизненно, поскольку это может служить профилактикой сенильного остеопороза. Комбинированный прием кальция и витамина Д снижает частоту переломов любой локализации.
В 2011 году мной проведено лечение 81 пациенту по поводу остеопороза. В 95% случаев достигнута положительная динамика – прирост МПКТ за год составил от 3 до 6 %.
Профилактика остеопороза включает создание достаточной пиковой массы костной ткани, для этого необходимо полноценное питание и физические упражнения в детском и подростковом возрасте, кроме того необходимы:
- своевременная и полная коррекция заболеваний, способствующих снижению МПКТ (заболевания щитовидной железы, сахарный диабет, олигои аменорея и др.).
- раннее назначение заместительной гормональной терапии при преждеременной и ранней менопаузе;
- прием витамина Д и препаратов кальция;
- физическая нагрузка.
Клинический разбор.
Пациентка 54 года, работающая учителем и имеющая 2 детей. В настоящее время выкуривает 10 сигарет в день, алкоголь не употребляет. Менопауза наступила в возрасте 52 года. Обратилась с жалобами на боли в спине, снижение роста. Назначена R- денситометрия: МПКТ в позвоночнике снижена до – 2,6 SD (N - + 2,5 до – 1), в проксимальном отделе бедра снижена до- 2,1 SD. Проведены исследования: анализ крови на кальций ионизированный, фосфор, общая щелочная фосфотаза, креатинин, паратгормон – N; обращает внимание снижение остеокальцина; кальций и оксипролин в моче повышен.
DS: постменопаузальный остеопороз без переломов с преимущественной потерей массы кости в позвонках.
Проведено лечение бисфосфонатами, препаратами кальция и витамином Д. При оценки динамики через год отмечено увеличение МПКТ, отсутствие переломов. За пациенткой ведется динамическое наблюдение.
Список литературы:
1. Лесняк О.М. Беневоленская Л. И. Остеопороз: Диагностика, профилактика и лечение. Москва. 2010.
2. Рожинская Л. Я. Системный остеопороз. Москва. 1998.
3. Беневоленская Л. И. Остеопороз – актуальная проблема медицины. Остеопороз и остеопатии. 1998.
4. Древаль А.В. Марченкова Л.А. и другие. Эффективность применения комбинированной терапии кальцием с высокими и средними дозами витамина Д3 для профилактики постменопаузального остеопороза. Остеопороз и остеопатии. 2007.
Читайте также:
